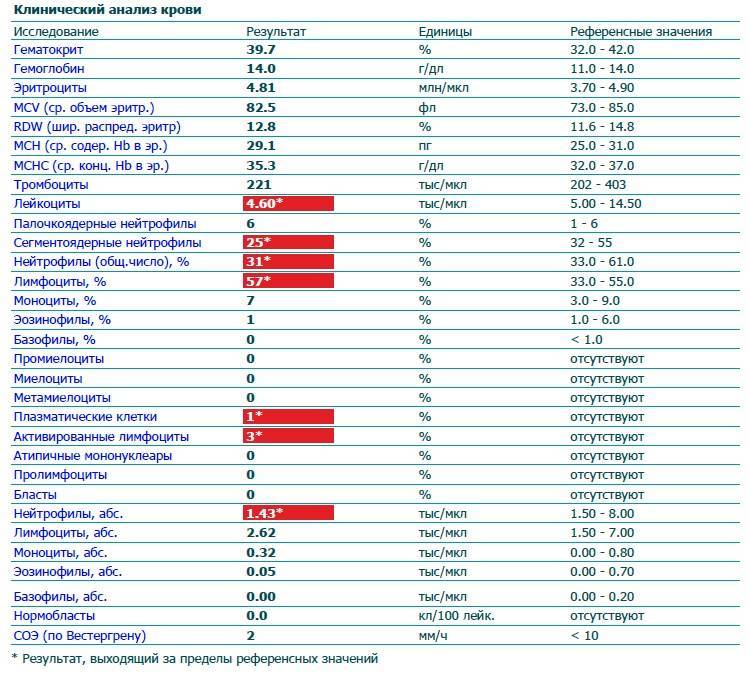
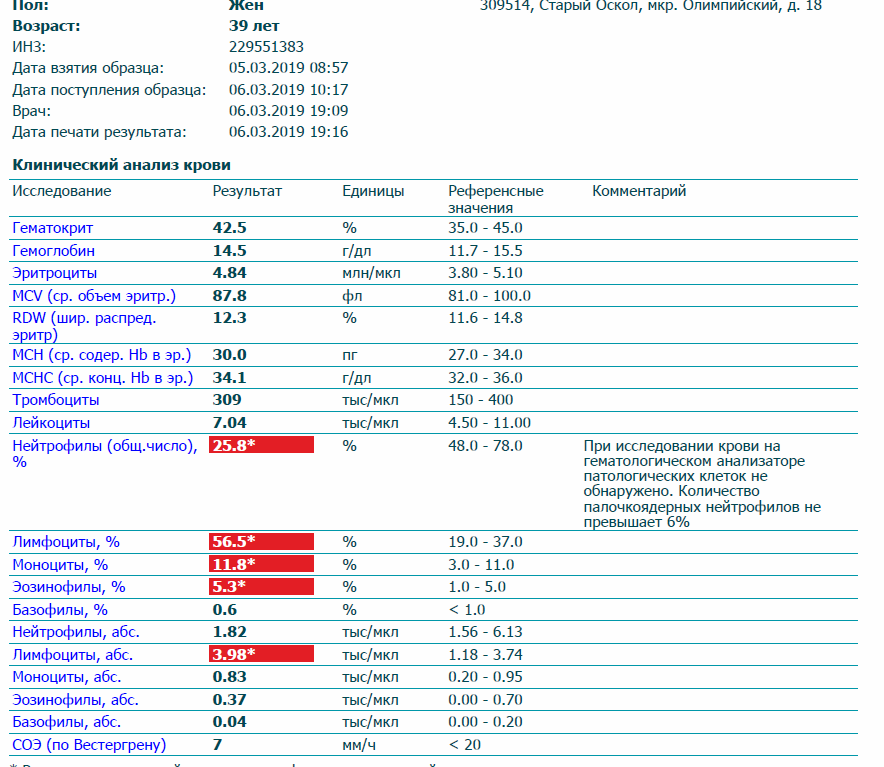
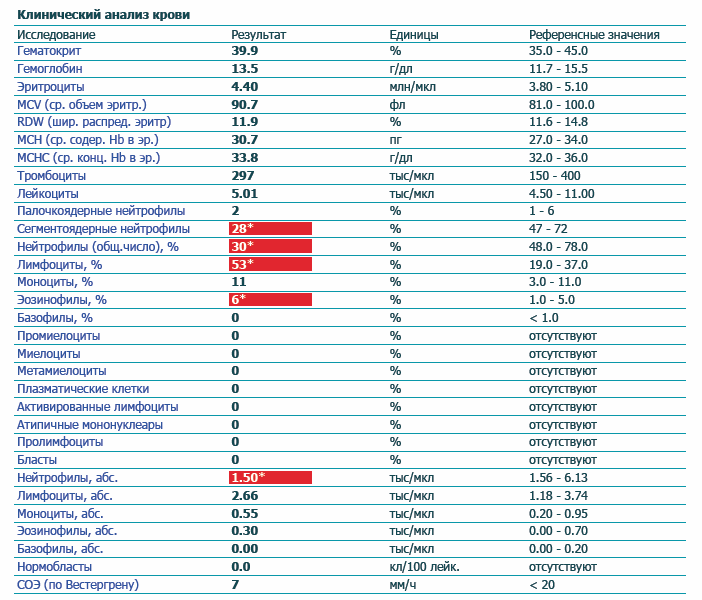
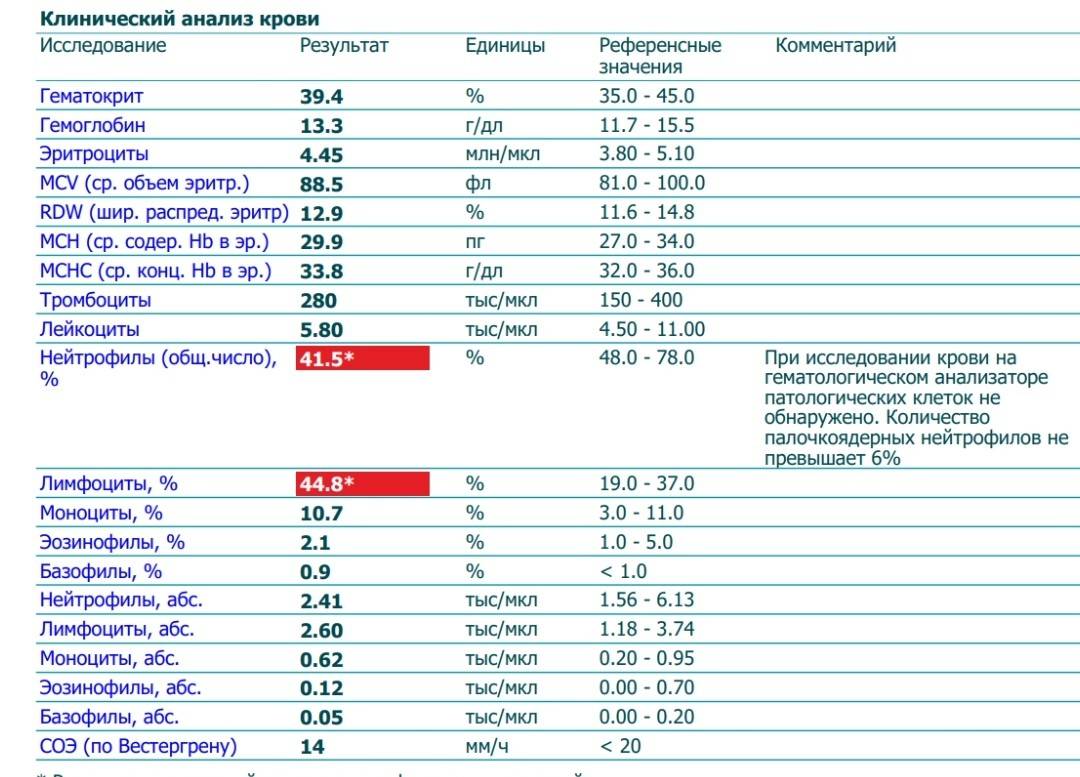
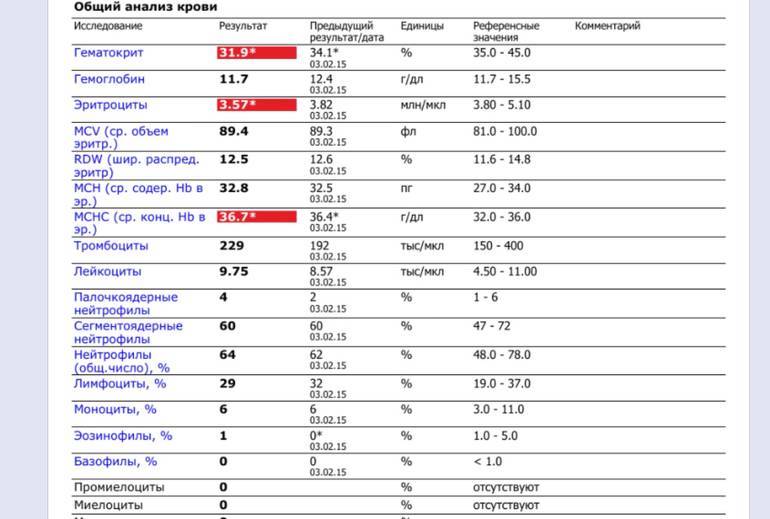
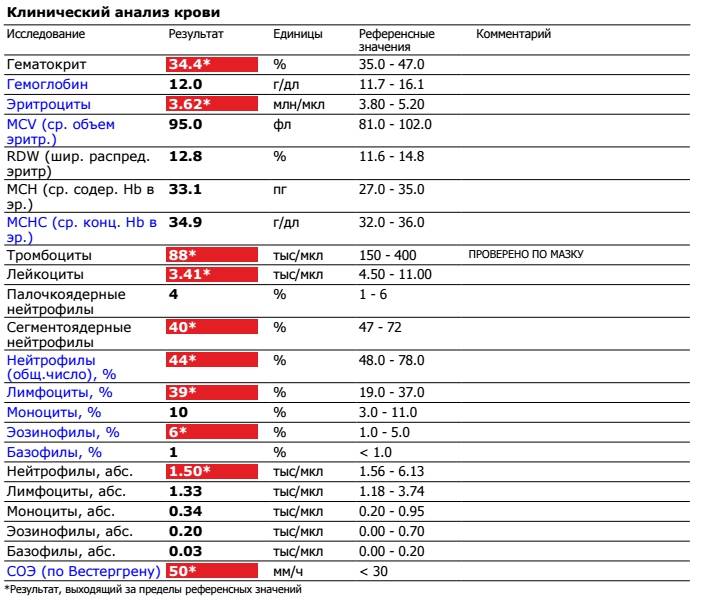
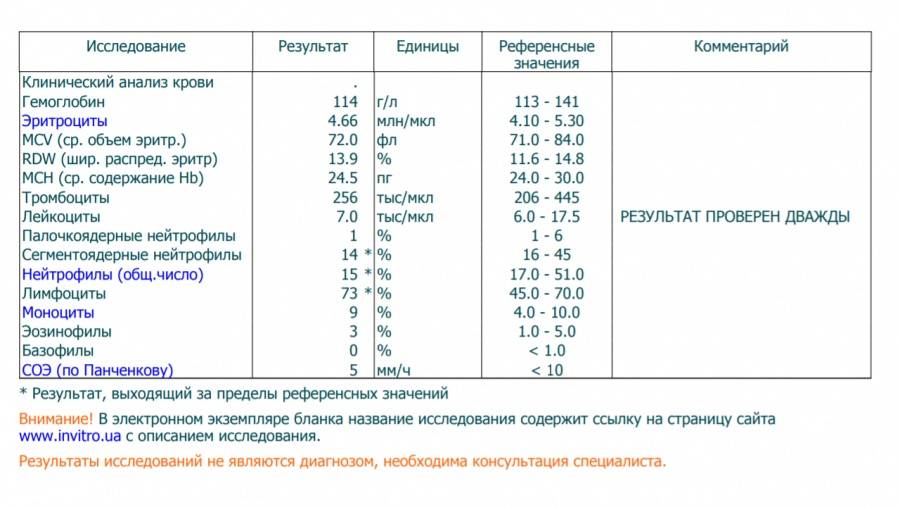
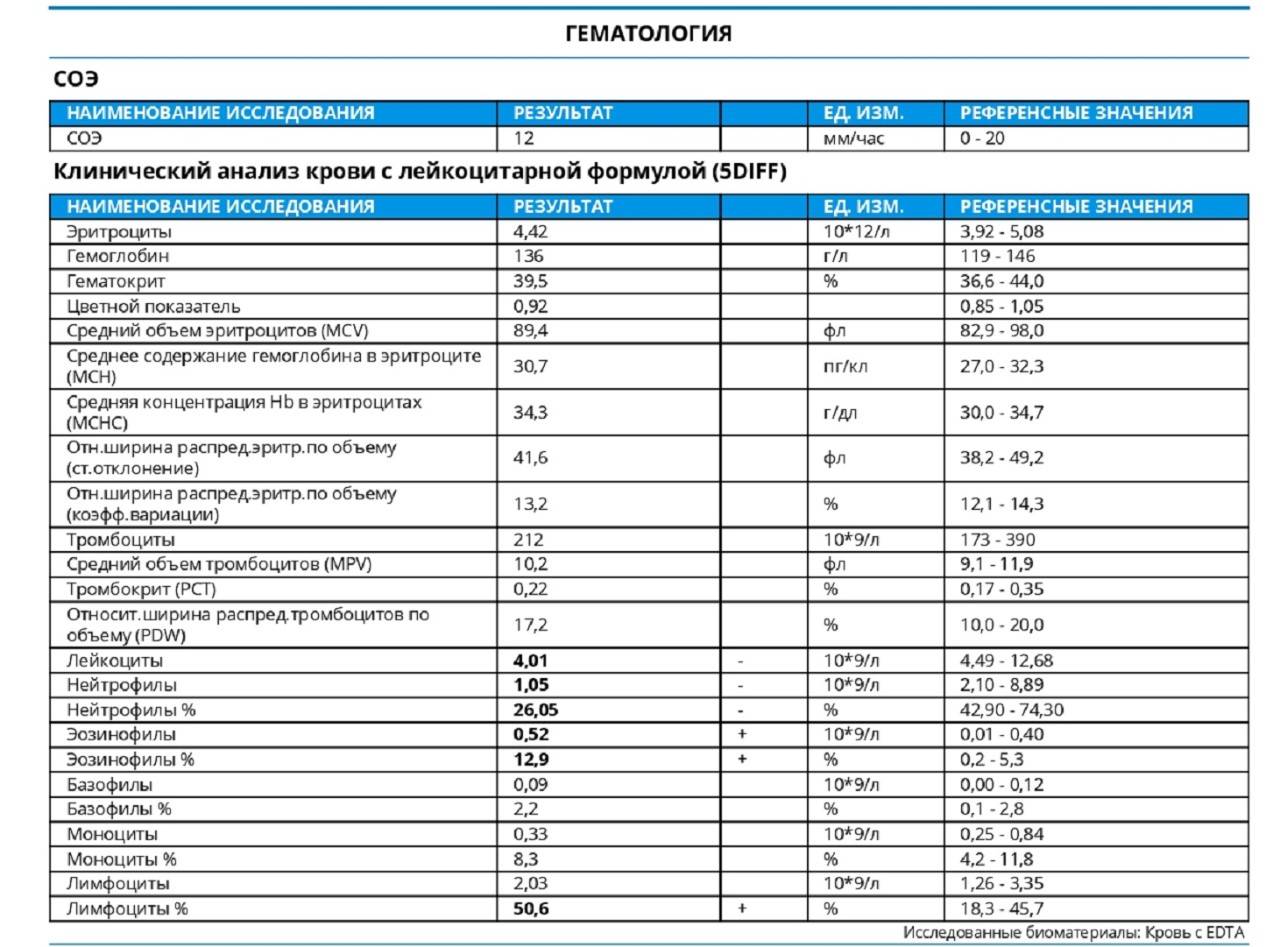
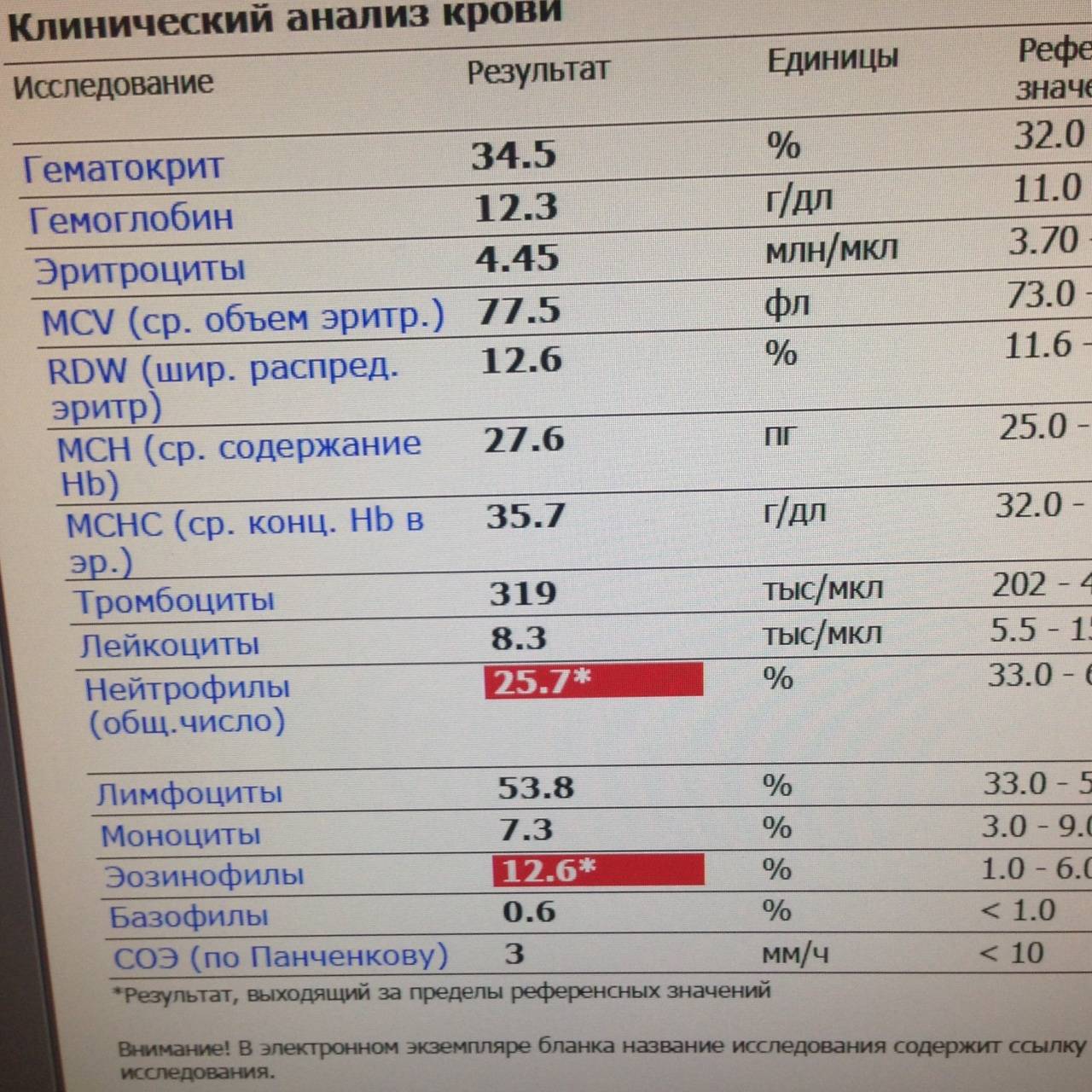
Что за клетки нейтрофилы?
Нейтрофильные лейкоциты или нейтрофилы являются самым многочисленным видом белых кровяных клеток. Они образуются в костном мозге, где проходят ряд стадий при созревании. Из клетки-предшественницы образуется миелобласт. Следующей клеткой является промиелоцит. Из него образуется миелоцит, а далее метамиелоцит. Эти нейтрофилы называется юными. Из них созревают палочкоядерные формы. Далее из них формируются зрелые клетки – сегментоядерные нейтрофилы.
Все виды нейтрофильных лейкоцитов отличаются между собой на разных стадиях: формой ядра, наличием гранул. Так, например, сегментоядерные нейтрофилы содержат ядро, разделённое на сегменты.
Гранулы, содержащиеся в цитоплазме нейтрофилов, обеспечивают их возможность выполнять свои биологические функции.
Наличие гранул в цитоплазме нейтрофилов позволяет их отнести к гранулоцитарным лейкоцитам. Помимо нейтрофилов к ним также относятся эозинофилы и базофилы.
Главной задачей этих клеток является борьба с чужеродными агентами, проникающими в наш организм. Поэтому имеется зависимость между содержанием этих лейкоцитов и наличием инфекционного процесса.
Фото: https://moyakrov.info/blood/prichiny-povysheniya-ili-ponizheniya-segmentoyadernyh-nejtrofilov
Что такое агранулоцитоз и нейтропения
Агранулоцитоз — это уменьшение количества циркулирующих гранулоцитов (зерен лейкоцитов) в периферической крови. Хотя гранулоциты также включают эозинофилы и базофилы, наиболее важными считаются нейтрофилы, поэтому нейтропения является синонимом агранулоцитоза.
Нейтрофилы — самые важные клетки в борьбе организма с микроорганизмами, поэтому когда их количество уменьшается, человек становится уязвимым для различных инфекций.
Морфология и строение нейтрофилов
Нейтропения делится на формы:
- легкая — 2,0-1,0 х 109 / л нейтрофилов;
- умеренная — 1,0-0,5 х 109 / л нейтрофилов;
- тяжелая — 0,5-0,1 х 109 / л нейтрофилов;
- очень тяжелая форма — менее 0,1 х 109 / л нейтрофилов.
Формы болезни

По степени тяжести нейтропения может быть легкой, средней и тяжелой. Существуют врожденные и приобретенные формы заболевания. Врожденные формы могут проявляться в виде:
- Синдрома «ленивых лейкоцитов», который проявляется в виде подверженности систематическим воспалительным патологиям с самого раннего возраста.
- Циклической нейтропении, которая отличается повторяющимся характером и часто сопровождается развитием агранулоцитоза (синдрома, при котором нейтрофильные гранулофиты резко снижены или вовсе отсутствуют).
- Синдрома Костмана, при котором у ребенка отсутствуют зрелые клетки нейтрофилов в плазме крови. Характерна тяжелая клиническая картина, которая проявляется практически сразу после рождения.
- Семейной доброкачественной нетропении, которая возникает из-за нарушений дозревания нейтрофильного гранулоцита. Клинические проявления подобной формы болезни в большинстве случаев отсутствуют, специфическая терапия не требуется.
На протяжении первых 12 месяцев жизни ребенок в большей степени подвержен развитию такой патологии как хроническая доброкачественная нейтропения. Заболевание отличается цикличностью: количественное содержание клеток может изменяться на протяжении разных периодов времени. Наблюдаются колебания от пониженной концентрации до нормализации показателей. Данное нарушение самоустраняется, когда ребенку исполняется 2-3 года.
Развитие приобретенной формы болезни наблюдается при воздействии ряда физических, химических и биологических факторов
О чем говорят пониженные лейкоциты в крови у ребенка?
Лейкопения, хотя широко распространена и довольна известна, но все-таки возникает значительно реже, чем лейкоцитоз. Этиология и патогенез синдрома весьма обширны. Наиболее распространены следующие факторы, приводящие к снижению уровня лейкоцитов в крови:
Снижение уровня лейкоцитов у детей обусловлено угнетением их образования в органах кроветворения, что вызывается следующими причинами:
- Гипотиреоз.
- Аутоиммунные проблемы.
- Анафилактический шок.
- Метастазы различных опухолей в ткань костного мозга.
- Алейкемический вариант лейкоза.
- Увеличение селезенки, которое сопровождается развитием гиперспленизма.
- Любое генерализованное инфекционное состояние – милиарный туберкулез, септицемия и пр.
- Некоторые разновидности бактериальных заболеваний (паратиф, тиф, бруцеллез), протозойных (малярия) и риккетсиозных (сыпной тиф) инфекций.
- Поражение костного мозга, сопровождающееся его гипоили аплазией. В данном случае снижение уровня лейкоцитов будет сопровождаться понижением количества эритроцитов и тромбоцитов.
- Различные вирусные заболевания (краснуха, грипп, ВИЧ-инфекция, вирусный гепатит и пр.), которые оказывают угнетающее влияние на процесс образования и специализации лейкоцитов.
- В результате воздействия на организм некоторых лекарственных препаратов (сульфаниламиды, нестероидные противовоспалительные средства, антибиотики, тиреостатики и пр.).
Чтобы ответить на вопрос что является реальной причиной пониженных лейкоцитов, необходимо пройти полноценное обследование. Дело в том, что показатель лейкоцитов зависим от множества причин. Самые тривиальные из них – температура окружающей среды, рацион питания.
Расшифровка анализа
Расшифровка результатов исследования должна осуществляться только врачом. Он учтёт все нюансы:
- какое состояние ребёнка на момент обращения;
- есть ли жалобы;
- данные других исследований крови или мочи;
- данные осмотра ребёнка;
- наследственность.
В лабораторной практике встречаются высокие и низкие значения нейтрофилов. Выше уже было указано, какие причины могут способствовать низкому уровню нейтрофилов в крови.
Высокое содержание нейтрофилов говорит о том, что в этот момент организм борется с инфекцией. Все «бойцы» ушли на борьбу с патогенным агентом. И такое состояние называется нейтрофилёз.
Понижены нейтрофилы у ребенка: причины
В зависимости от формы патологии, выделяют следующие основные причины ее развития:
Воздействие инфекционных патологий: тифа, паратифа, сепсиса, герпевирусной инфекции 6 и 7 типа, кори, краснухи, вирусного гепатита, ветрянки, брюшного тифа, бруцеллеза, гриппа.
- Злокачественные частицы крови.
- Увеличение размера селезенки.
- Воздействие болезни Аддисона-Бримера.
- Использование определенных групп препаратов.
- Инфузионная терапия, способствующая чрезмерному разведению крови.
- Воздействие заболеваний крови: апластической анемии, острого лейкоза.
- Потеря большой площади сетчатой ткани, обусловленная ожогами, процессом нагноения, нарушением целостности лимфатических сосудов.
- Нарушение процесса выхода гранулоцита из области костного мозга в общее кровяное русло.
- Последствие задействованного радио- или химиолечения.
- Воздействие генетической предрасположенности к развитию болезни.
- Задержка развития нейтрофилов.
- Нарушения концентрации гормонов щитовидной железы.
Причиной также может стать использование препаратов с антибактериальным, противовирусным, противовоспалительным действием.
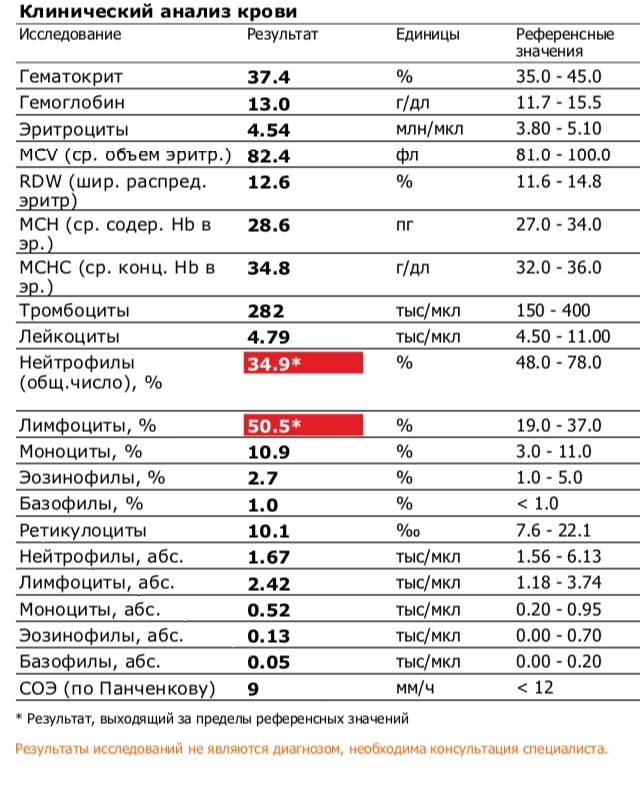
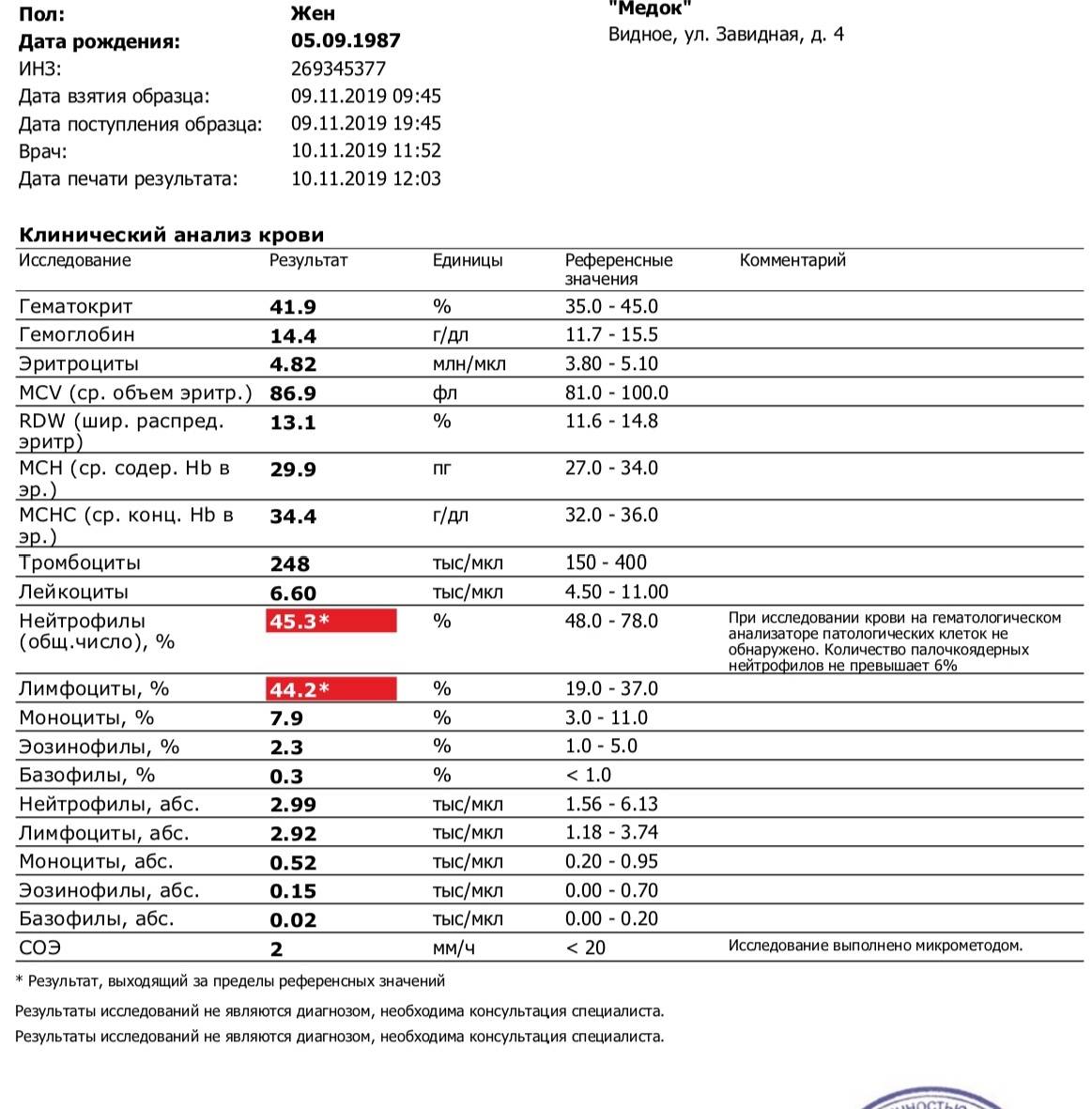
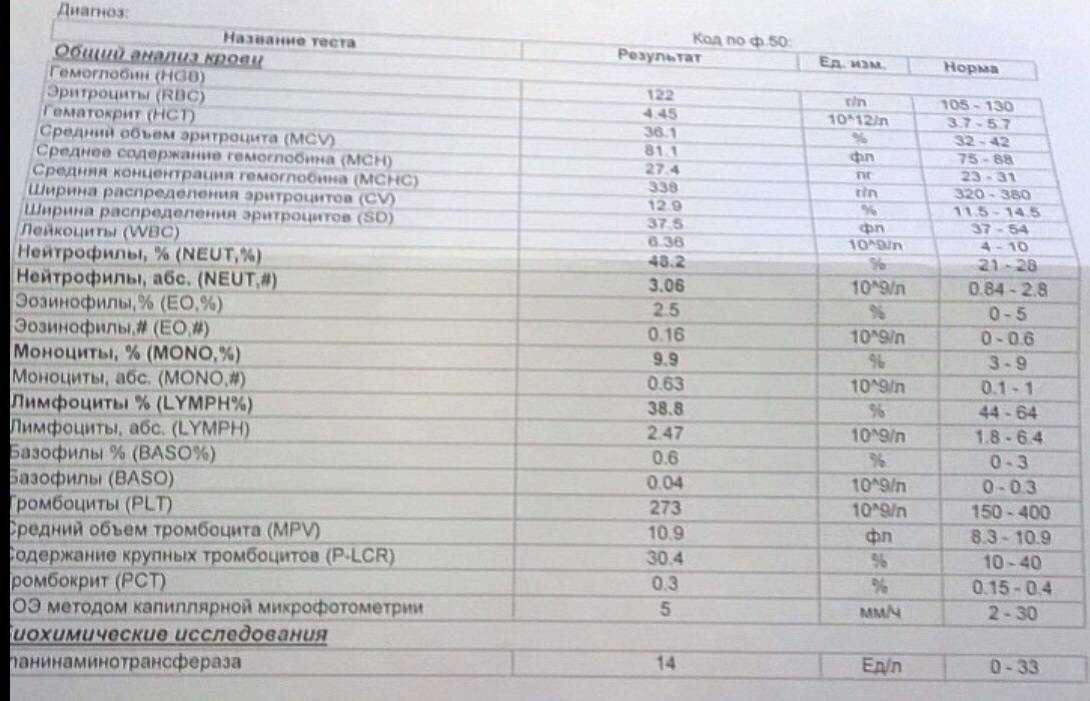
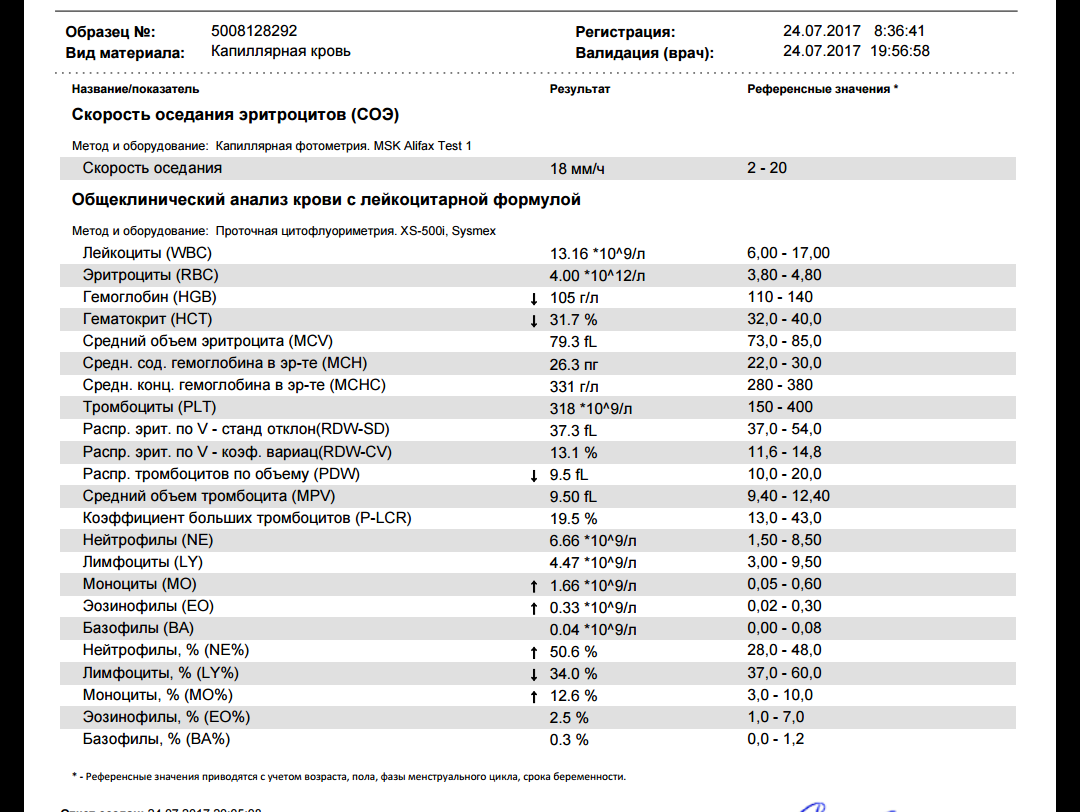
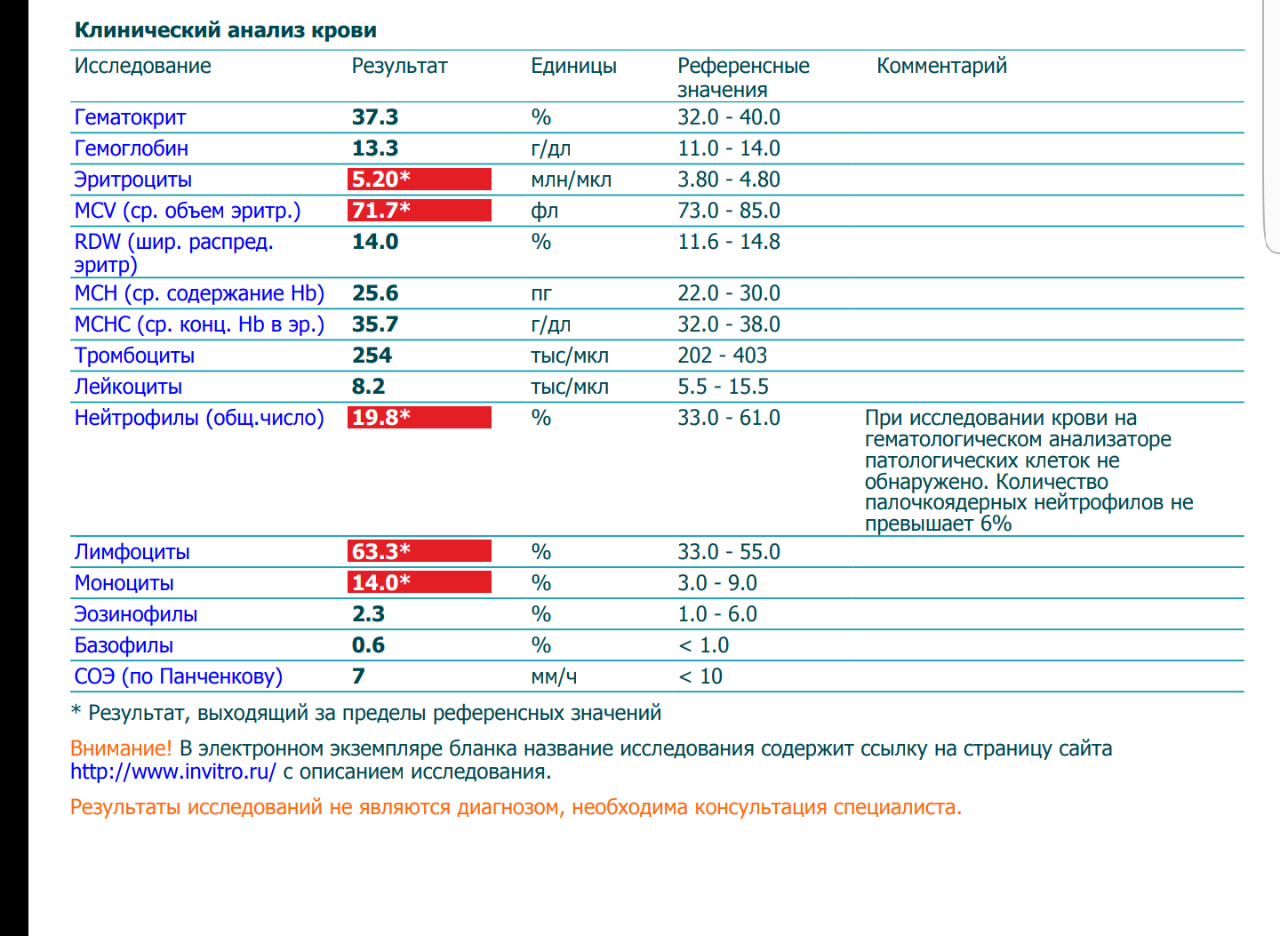
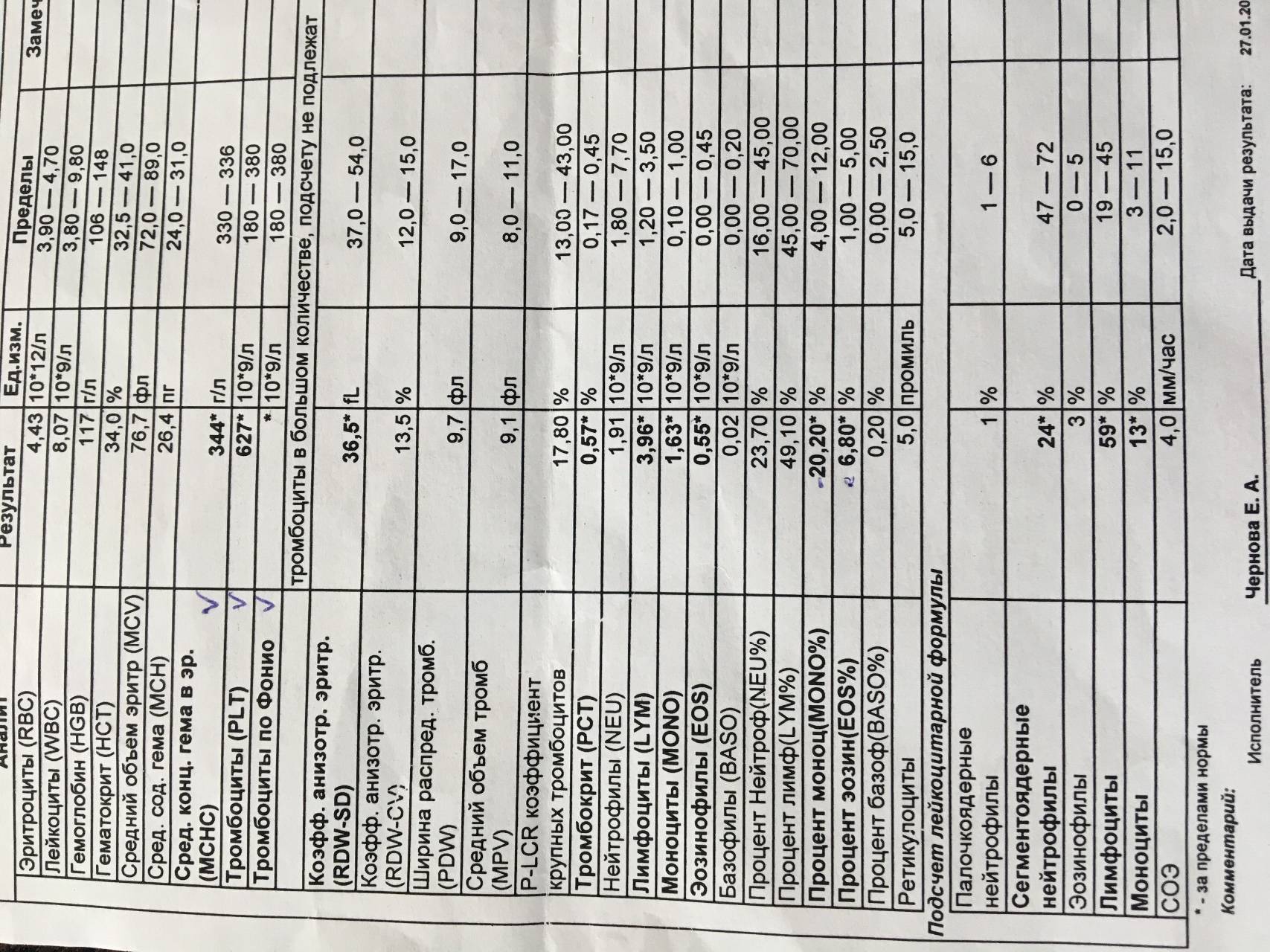
Где именно в ОАК указано количество нейтрофилов?
Это зависит от того, какой у Вас бланк.
Если бланк старого образца (такие обычно пишут, когда лейкоцитарную формулу в ОАК считают “вручную”, под микроскопом), то на обороте бланка Вы увидите такую картину:
Здесь лейкоциты – абсолютное число, а эозинофилы, нейтрофилы, лимфоциты и моноциты – относительные, то есть проценты от общего количества лейкоцитов. Именно поэтому их сумма всегда равняется 100.
То есть в этом анализе 23% нейтрофилов.
Чтобы оценить абсолютное количество – составим простую пропорцию.
Всего лейкоцитов 8,3 Г/л
это 100%
Из них нейтрофилов – 23%
8,3 = 100%
х = 23%
Произведение крайних членов пропорции всегда равно произведению средних. А значит:
х = (23*8,3)/100
х = 1,9 Гл
Удобнее смотреть на нейтрофилы, переведя их в “клетки на микролитр крови”, то есть умножив на 1000.
1,9 Гл = 1900 кл/мкл
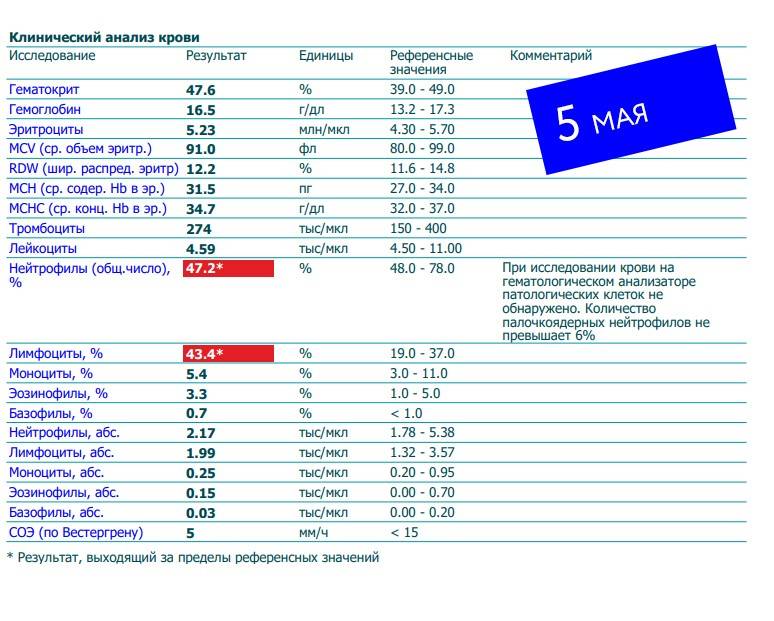
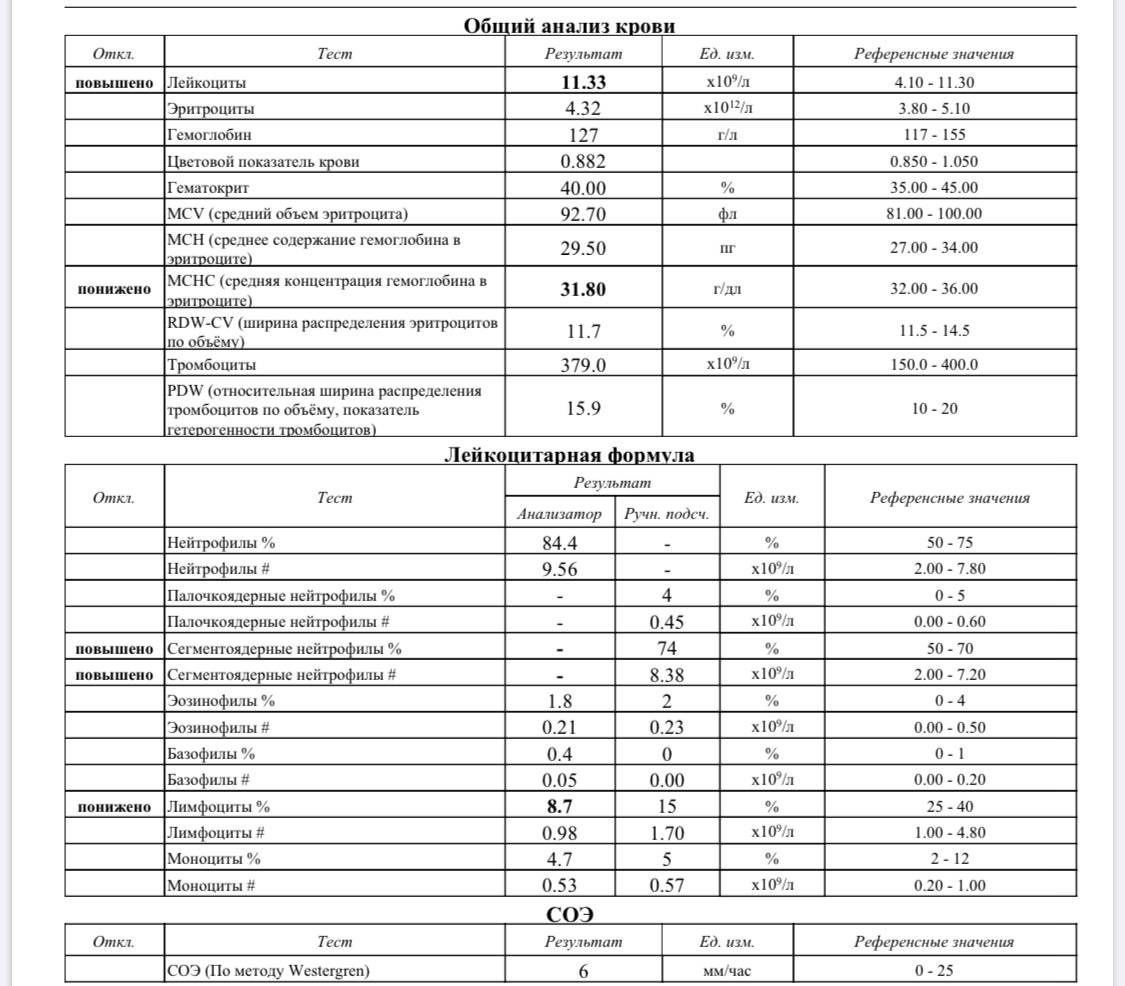
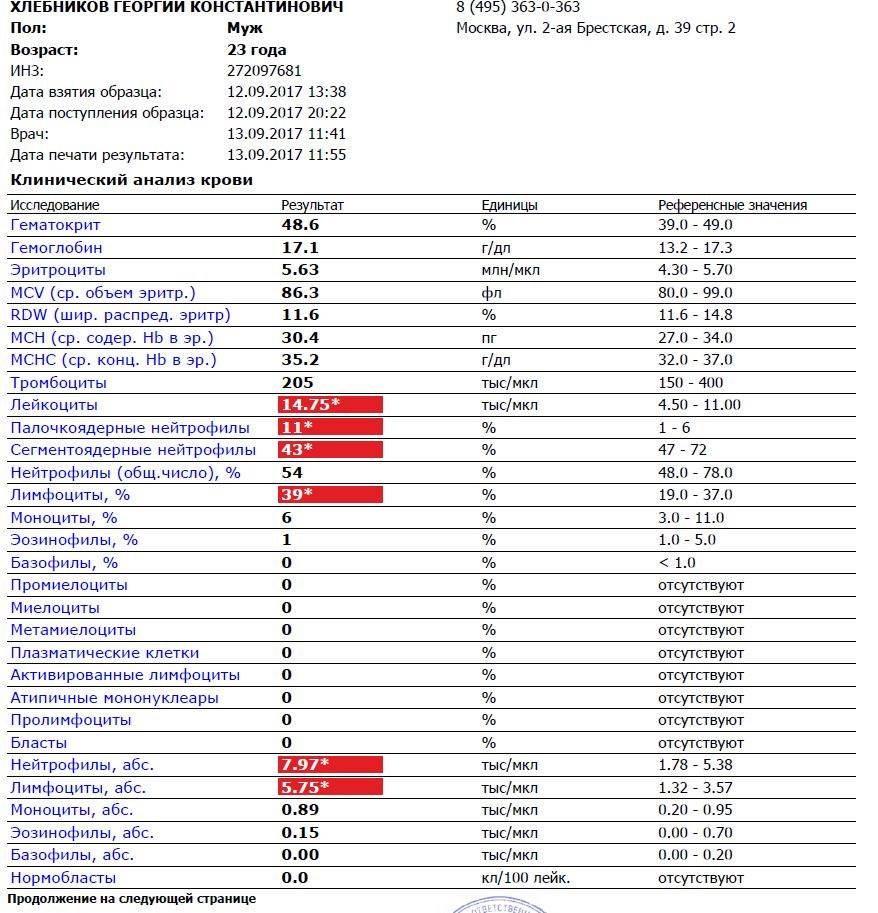
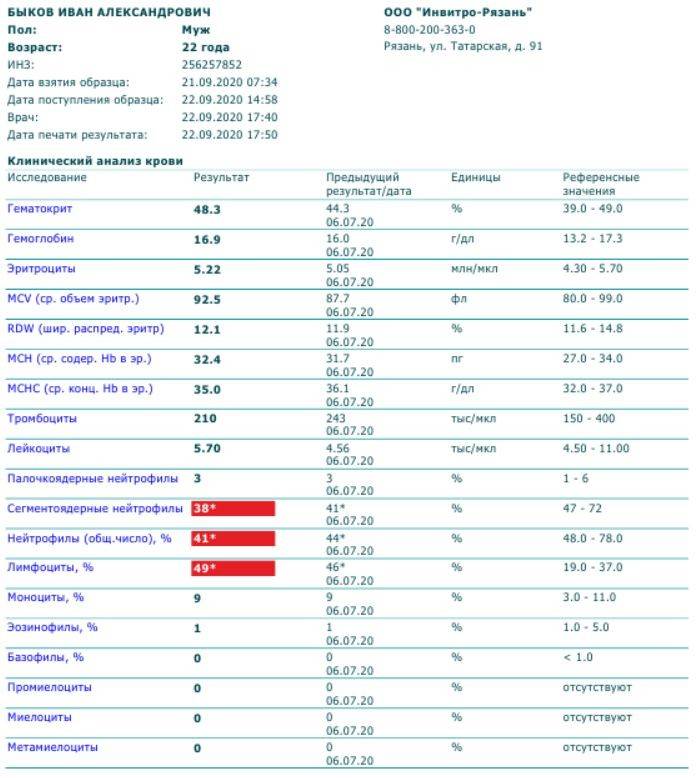
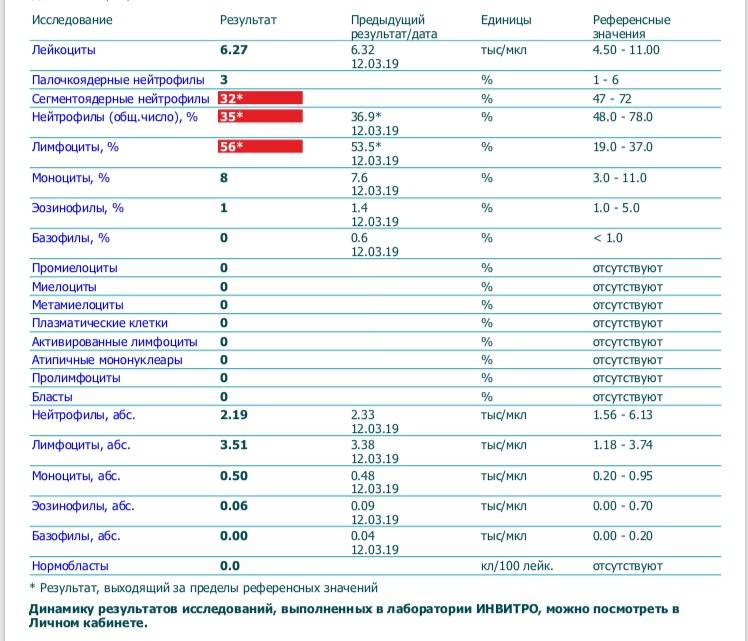
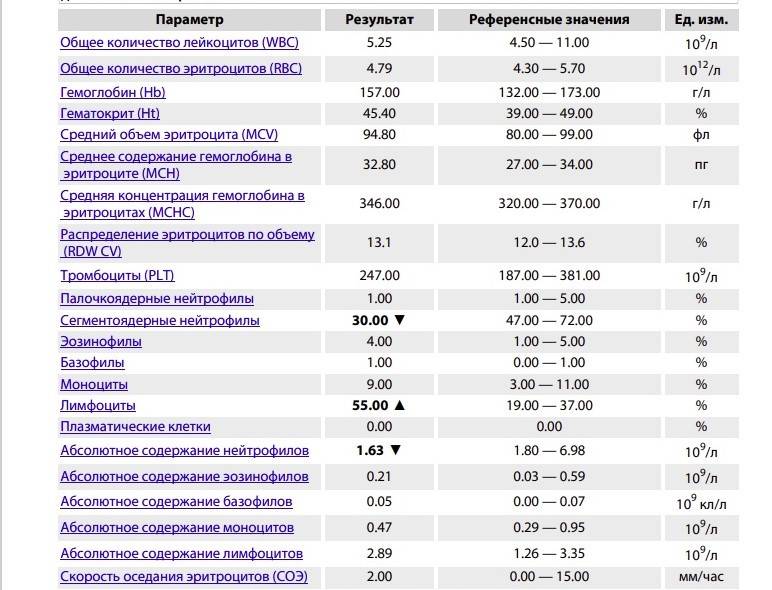
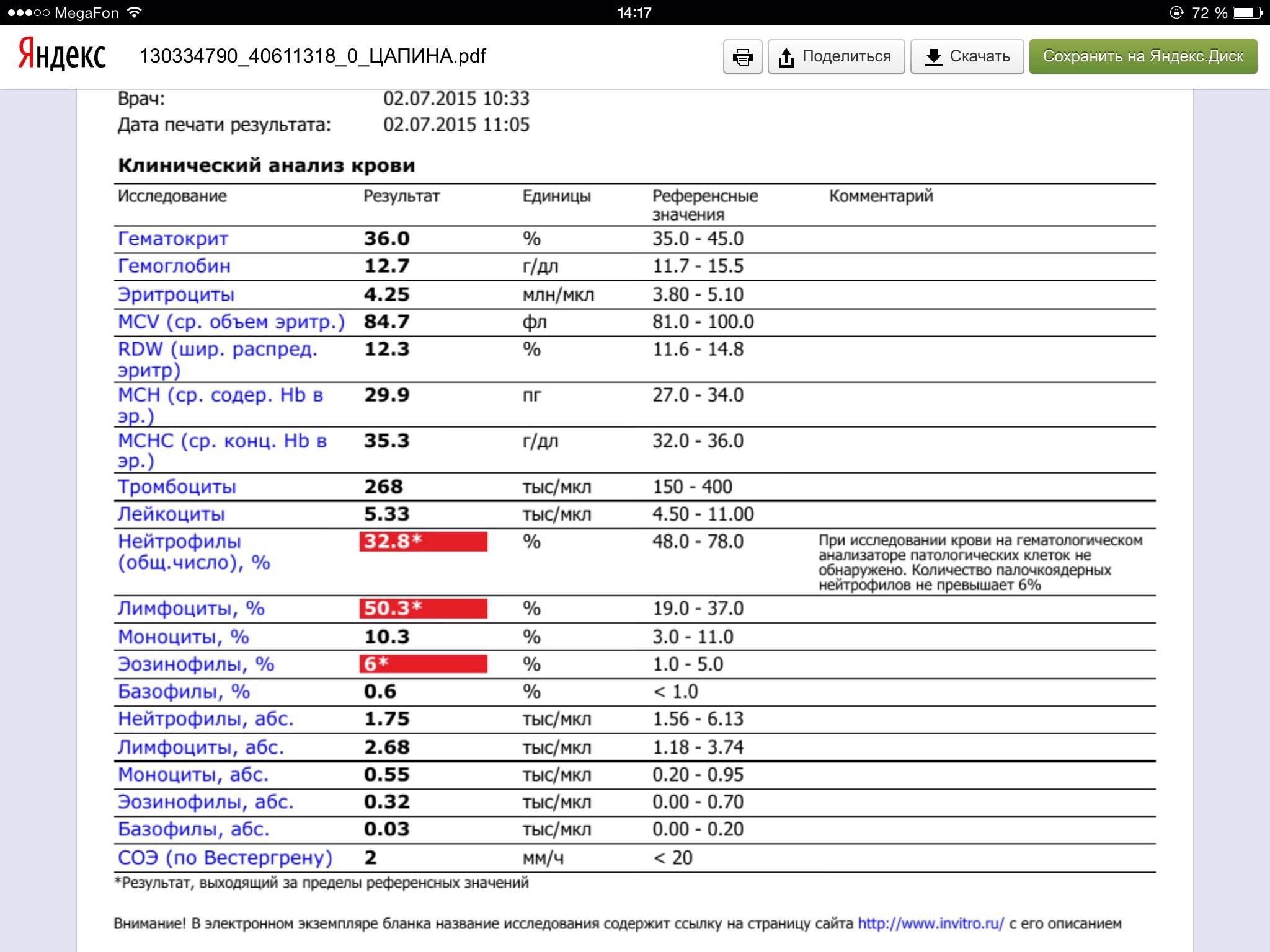
Если же у Вас перед глазами бланк из автоанализатора, но в нем нейтрофилы уже посчитаны автоматически, как в относительных величинах (в процентах), так и в абсолютных:
Лейкоцитов (белых кровяных клеток, white blood cells, WBC) здесь 4,2 Гл, из них 42,8% – нейтрофилов
Это 1,8 Гл, или 1800 кл/мкл нейтрофилов.
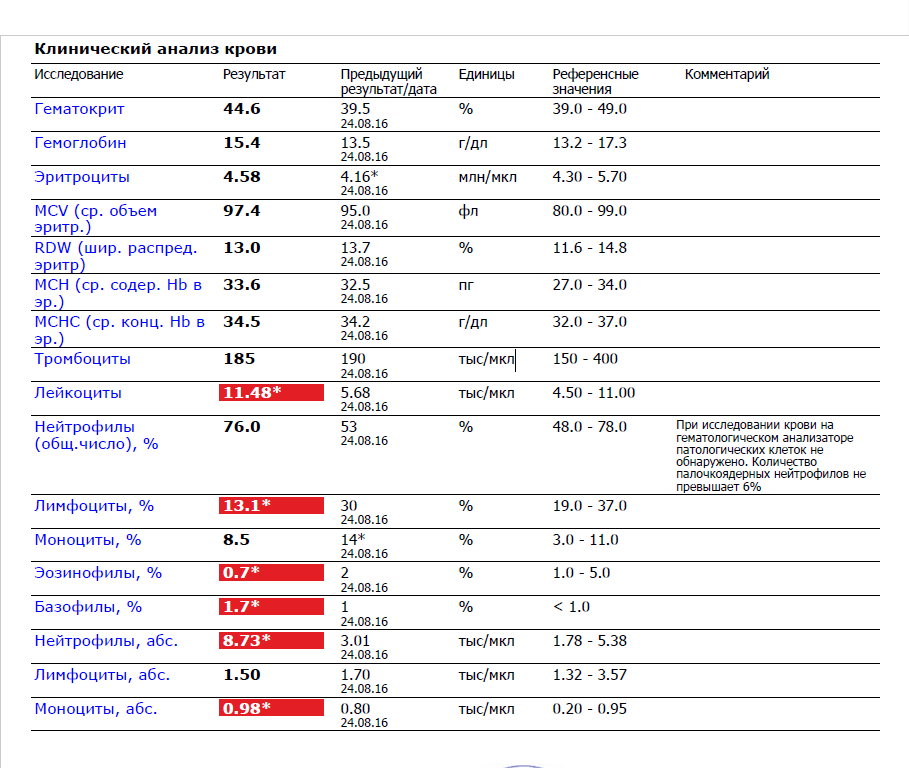
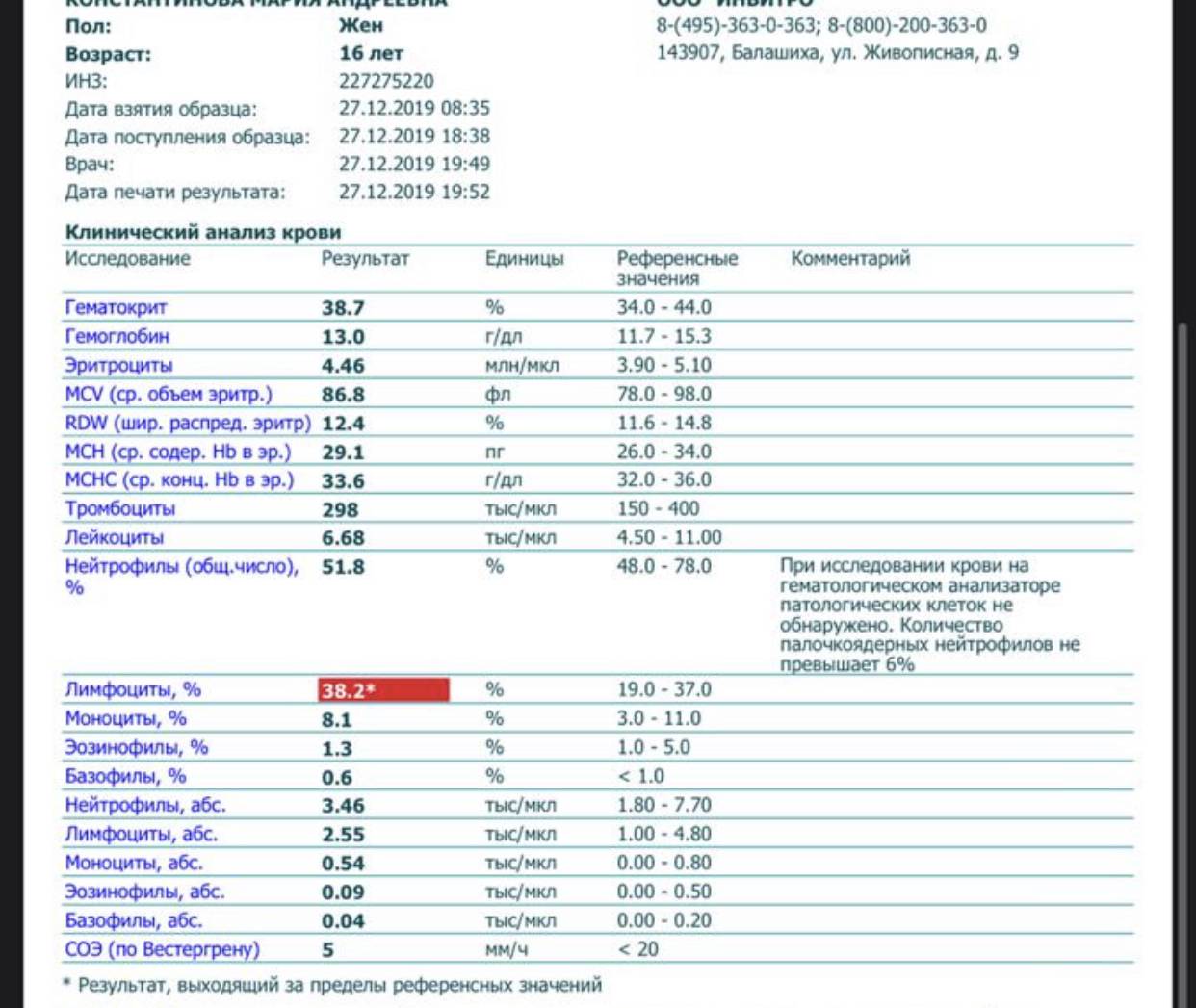
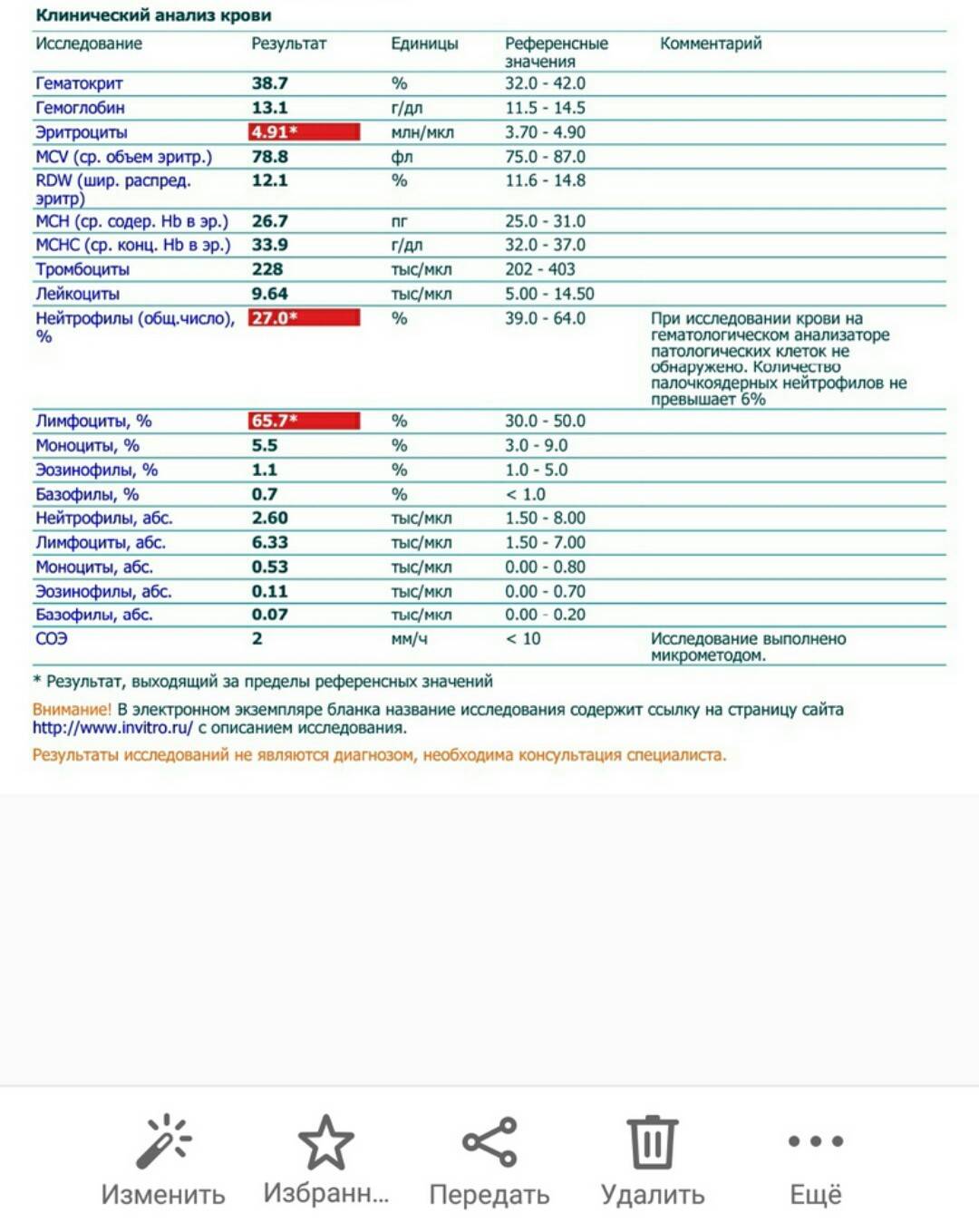
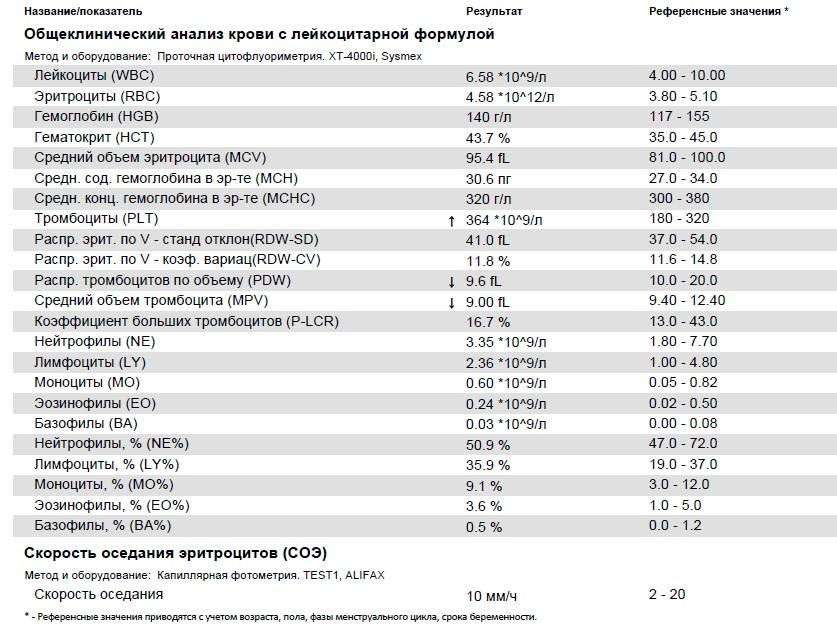
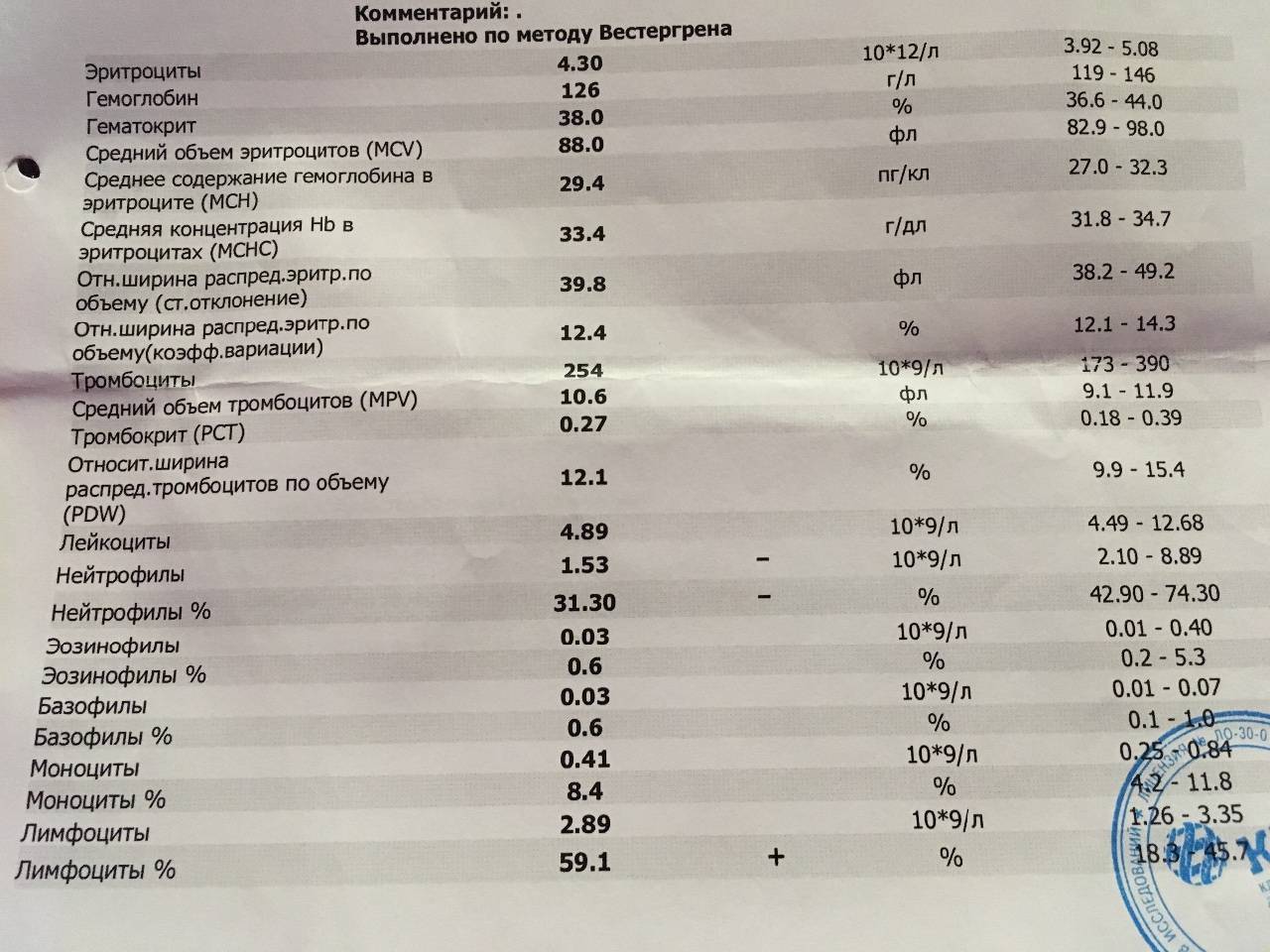
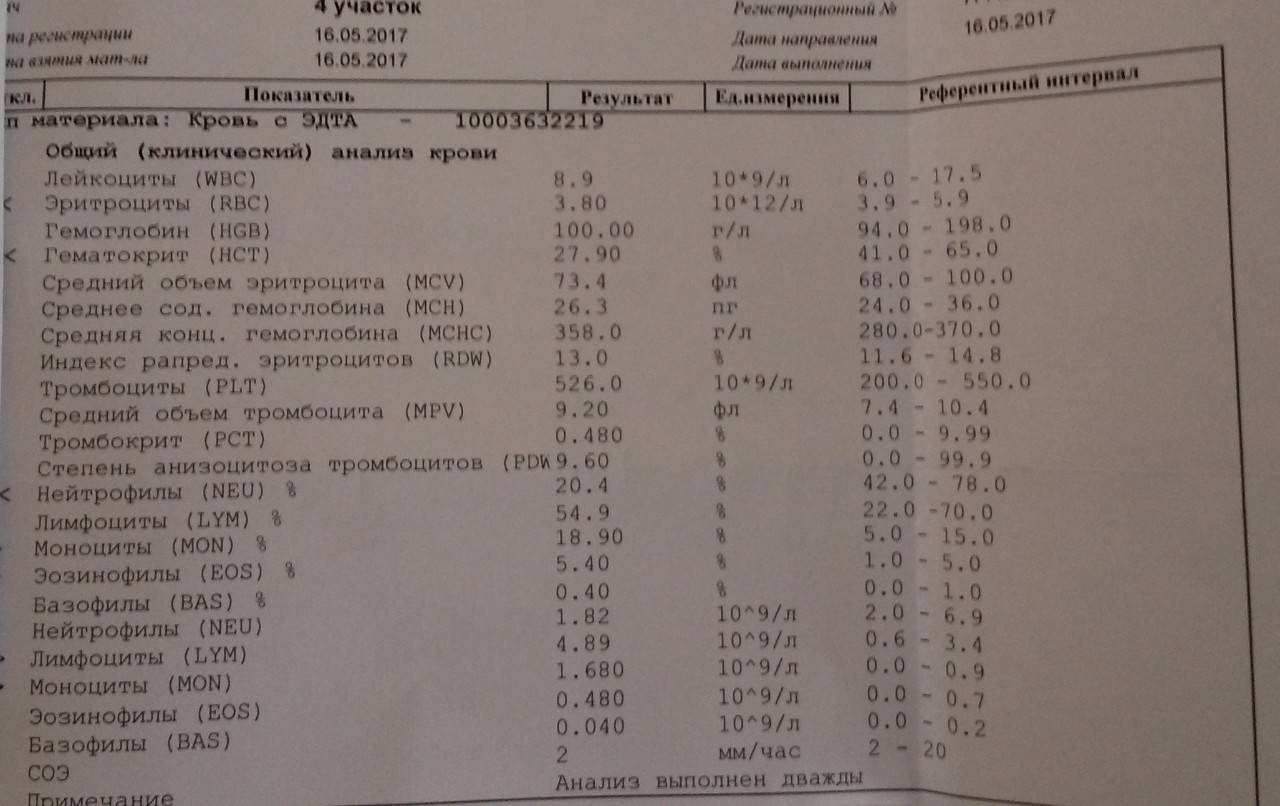
Здесь лейкоцитов 12,3 Гл
Нейтрофилов 48,7%, то есть 6000 кл/мкл
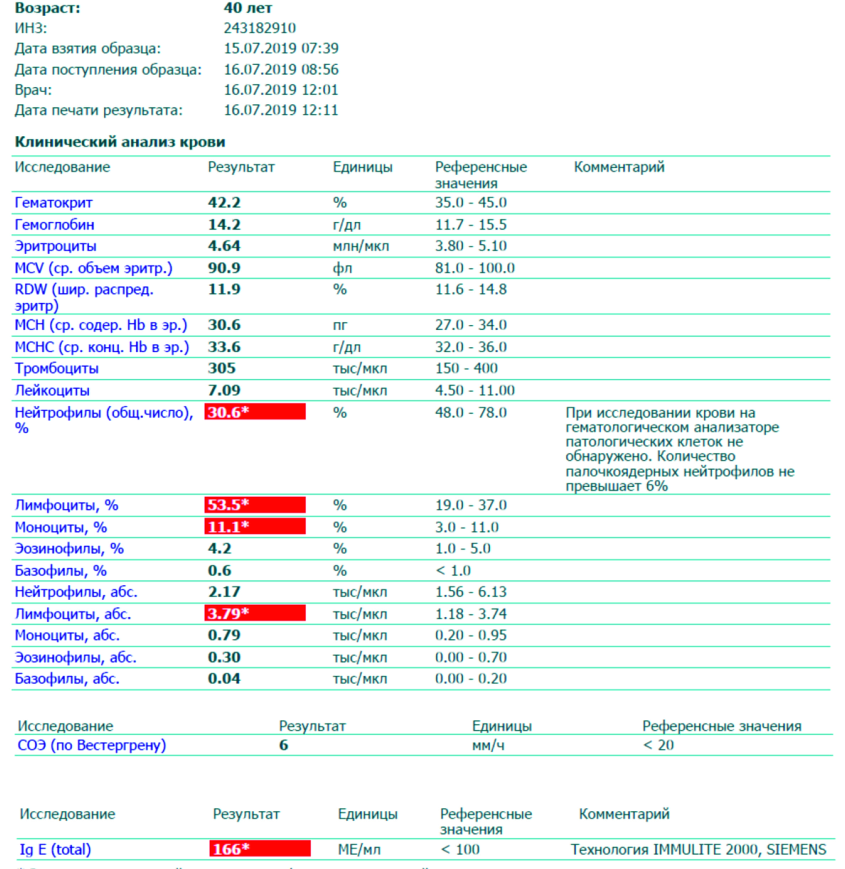
Обратите внимание, что в данных примерах (1 и 2) указанные нормы относятся ко взрослому человеку, и не подходят к детям. Так бывает нередко
Поэтому не пытайтесь ориентироваться на нормы на бланке, не посоветовавшись с врачом, даже если автоанализатор пометил их стрелочкой вниз (↓) или звездочкой (*).
Проведение диагностики
Диагностические мероприятия включают в себя:
Сбор анамнеза: врач опрашивает родителей о наличии подобных наследственных патологий у родственников различных поколений.
В ходе физикального осмотра внимание обращают на физическое развитие ребенка, наличие увеличенных лимфатических узлов, а также селезенки и печени. Бактериальные осложнения будут характеризоваться различными выраженным внешними проявлениями, на которые врач также обратит внимание.. Основой диагностики врожденной формы болезни является проведение:
Основой диагностики врожденной формы болезни является проведение:
- Общего анализа крови, который выявляет сниженную концентрацию лейкоцитов и нейтрофилов, а также развитие моноцитоза и эозинофилии.
- Миелограммы, которая при положительном результате выявляет только клетки, предшествующие нейтрофилам.
При циклической форме болезни наблюдается отсутствие зрелых клеток нейтрофилов. Повторные тесты обнаруживают развитие лейкоцитоза. При синдроме «ленивых лейкоцитов» наблюдается перенасыщение костного мозга всеми видами клеток нейтрофилов.
Нормы содержания нейтрофилов у детей
Содержание нейтрофилов у детей в норме представлено в таблице 1. Представлены два основных вида нейтрофильных лейкоцитов: палочкоядерные и сегментоядерные. Также единицы измерения данного вида клеток будут представлены в виде относительных и абсолютных величин.
Абсолютные величины показывают содержание данного типа клеток в крови, выраженное как 10*9 на литр. Относительные цифры показывают какое число клеток данного вида было обнаружено из 100. Тогда единицей измерения будут являться проценты.
Таблица 1. Норма нейтрофилов у детей.
| Возрастная группа | Абсолютные значения | Относительные значения | |
| Палочкоядерные | Сегментоядерные | ||
| Менее одного года | 1,5 – 8,5 * 10*9/литр | 0,5 – 4 % | 15 – 45 % |
| Один год – шесть лет | 1,5 – 8,5 * 10*9/литр | 0,5 – 5 % | 25 – 60 % |
| От семи до двенадцати лет | 1,8 – 8 * 10*9/литр | 0,5 – 5 % | 35 – 65 % |
| Старше тринадцати лет | 1,8 – 7,7 * 10*9/литр | 0,5 – 6 % | 47 – 72 % |
Анализ на С-реактивный белок
С-реактивный белок (СРБ) – очень чувствительный элемент анализа крови, который быстро реагирует даже на мельчайшее повреждение ткани организма. Присутствие С-реактивного белка в крови является предвестником воспаления, травмы, проникновения в организм бактерий, грибков, паразитов.
СРБ точнее показывает воспалительный процесс в организме, чем СОЭ (скорость оседания эритроцитов). В то же время С-реактивный белок быстро появляется и исчезает – быстрее, чем изменяется СОЭ.
За способность С-реактивного белка в крови появляться в самый пик заболевания его еще называют «белком острой фазы».
При переходе болезни в хроническую фазу С-реактивный белок снижается в крови, а при обострении процесса повышается вновь.
С-реактивный белок норма
С-реактивный белок производится клетками печени и в сыворотке крови содержится в минимальном количестве. Содержание СРБ в сыворотке крови не зависит от гормонов, беременности, пола, возраста.
Норма С-реактивного белка у взрослых и детей одинаковая – меньше 5 мг/ л (или 0,5 мг/ дл).
Анализ крови на С-реактивный белок берется из вены утром, натощак.
1
Анализ крови на уровень мочевой кислоты
2
анализ крови на антинуклеарные антитела
3
Исследование крови на ревматоидный фактор
Причины повышения С-реактивного белка
С-реактивный белок может быть повышен при наличии следующих заболеваний:
- ревматизм;
- острые бактериальные, грибковые, паразитарные и вирусные инфекции;
- желудочно-кишечные заболевания;
- очаговые инфекции (например, хронический тонзиллит);
- сепсис;
- ожоги;
- послеоперационные осложнения;
- инфаркт миокарда;
- бронхиальная астма с воспалением органов дыхания;
- осложненный острый панкреатит;
- менингит;
- туберкулез;
- опухоли с метастазами;
- некоторые аутоиммунные заболевания (ревматоидный артрит, системный васкулит и др.).
При малейшем воспалении в первые же 6-8 часов концентрация С-реактивного белка в крови повышается в десятки раз. Имеется прямая зависимость между тяжестью заболевания и изменением уровня СРБ. Т.е. чем выше концентрация С-реактивного белка, тем сильнее развивается воспалительный процесс.
Поэтому изменение концентрации С-реактивного белка используется для мониторинга и контроля эффективности лечения бактериальных и вирусных инфекций.
Разные причины приводят к разному повышению уровня С-реактивного белка:
- Наличие бактериальных инфекций хронического характера и некоторых системных ревматических заболеваний повышает С-реактивный белок до 10-30 мг/л. При вирусной инфекции (если нет травмы) уровень СРБ повышается незначительно. Поэтому высокие его значения указывают на наличие бактериальной инфекции.
- При подозрении на сепсис новорожденных уровень СРБ 12 мг/л и более говорит о необходимости срочной противомикробной терапии.
- При острых бактериальных инфекциях, обострении некоторых хронических заболеваний, остром инфаркте миокарда и после хирургических операциях самый высокий уровень СРБ – от 40 до 100 мг/л. При правильном лечении концентрация С-реактивного белка снижается уже в ближайшие дни, а если этого не произошло, необходимо обсудить другое антибактериальное лечение. Если за 4-6 дней лечения значение СРБ не уменьшилось, а осталось прежним и даже увеличилось, это указывает на появление осложнений (пневмония, тромбофлебит, раневой абсцесс и др.). После операции СРБ будет тем выше, чем тяжелее была операция.
- При инфаркте миокарда белок повышается через 18-36 часов после начала заболевания, через 18-20 дней снижается и к 30-40 дню приходит к норме. При стенокардии он остается в норме.
- При различных опухолях повышение уровня С-реактивного белка может служить тестом для оценки прогрессирования опухолей и рецидива заболевания.
- Тяжелые общие инфекции, ожоги, сепсис повышают С-реактивный белок до огромнейших значений: до 300 мг/л и более.
- При правильном лечении уровень С-реактивного белка снижается уже на 6-10 день.
Подготовка к ревматологическим анализам
Чтобы анализы показывали объективную информацию, необходимо придерживаться некоторых правил. Сдавать кровь нужно в утренние часы, натощак. Между взятием анализов и приемом пищи должно пройти приблизительно 12 часов. Если мучает жажда, выпейте немного воды, но не сок, чай или кофе. Необходимо исключить интенсивные физические упражнения, стрессы. Нельзя курить и употреблять спиртное.
Признаки и симптомы агранулоцитоза
Легкая нейтропения обычно протекает бессимптомно. При тяжелой нейтропении отмечается герпес, лихорадка, изъязвление слизистых оболочек. Чем тяжелее проблема, тем менее устойчив пациент к различным инфекциям, особенно бактериальным. Симптомы инфекции обычно зависят от причины, локализации инфекции.
Герпес при тяжелой нейтропении
Простые, обычно легкие заболевания у такого человека развиваются быстро, легко могут осложниться сепсисом (заражением крови). Таким образом, человек с нейтропенией легко заражается инфекционными заболеваниями, но характерной особенностью является то, что воспалительная реакция в его организме будет очень слабой. Это объясняется тем, что больше нет клеток, которые обычно участвуют в этой реакции.
Подготовка к процедуре — основные правила сбора
Чтобы получить максимально точные и информативные данные лабораторного исследования, пациенту необходимо заблаговременно к нему подготовиться и выполнить ряд обязательных требований к сбору биологической жидкости:
- минимум за 10-12 часов до сбора следует прекратить прием любых лекарственных средств, и растительного происхождения;
- вечерний прием пищи не должен содержать продукты с яркой окраской, к примеру, свекла, морковь, компот из ягод;
- накануне сбора биожидкости запрещается употребление алкогольных напитков.
Основные правила сбора:
- Моча собирается только в стерильный контейнер (продается в аптеках).
- Информативной считается утреннее мочеиспускание (сбор проводится сразу после пробуждения).
- Перед сбором необходимо провести тщательную гигиену половых органов (подмываться нужно с применением нейтральных очищающих средств без красителей и ароматизаторов. Для этих целей можно использовать детское мыло или специальный гель для интимной гигиены).
- В емкость собирается средняя порция мочи.
- До сбора мочи запрещено употреблять пищу, пить воду и чистить зубы.
Требования к сбору и хранению:
- минимальное количество жидкости, которое нужно собрать для проведения полноценной диагностики — 100 мл;
- контейнер необходимо скорее доставить в лабораторию;
- от момента сбора до сдачи не должно пройти более двух часов;
- если в помещении жарко, нужно для кратковременного хранения поместить емкость в темное прохладное место (не холодильник!);
- транспортировать рекомендовано при плюсовой температуре (минимальная температура, не влияющая на достоверность результатов, +5С).
Что это такое?
Лейкоциты — белые клетки крови, главной задачей которых является поддержание иммунитета и защита организма от чужеродных агентов. В отличие от эритроцитов (красных клеток), их содержание примерно в 1000 раз меньше, поэтому сама кровь имеет красный цвет. Существует настолько типов лейкоцитов, которые выполняют определенные функции и содержатся в разном процентном соотношении.
Когда в организм попадает инородная клетка, лейкоциты устремляются к ней, и полностью блокируют. Существует несколько подвидов белых кровяных тел:
- Базофилы содержат гепарин и гистамин. Это помогает им быть катализатором процесса липолиза жиров в крови. Гистамин оказывает противовоспалительное действие, и стимулирует фагоцитоз. Базофилы выполняют функцию предотвращения образования тромбов.
- Нейтрофилы — это клетки «самоубийцы». Они поглощают и расщепляют вредоносную клетку. При этом, нейтрофил погибает сам. Скопление погибших нейтрофилов называют гной. Основная их функция — борьба с бактериями и токсическими веществами. Могут существовать в тканях со слабым доступом кислорода. Активны против вирусных атак.
- Лимфоциты — это самая большая группа лейкоцитов. Они составляют примерно 40% от общего количества. Лимфоциты борются с белками-антигенами и бактериями. Часть из них синтезируют группы иммуноглобулинов.
- Моноциты — это макрофаги, которые являются основными катализаторами фагоцитоза. Эти клетки предназначены для борьбы с паразитарными атаками. Активно блокируют опухолевые ткани, и стимулируют нормальный уровень регенерации клеток.
- Эозинофилы выполняют антибактериальную функцию. Они проникают сквозь оболочку инфекционной клетки, и разрушают ее изнутри, с помощью выделяемых ферментов. Активный процесс скопления эозинофилов бывает и в очаге возникновения аллергической реакции.
Всего в крови человека содержится 4000–9000 мкл лейкоцитов. Их количество постоянно колеблется. Эритроциты более постоянны. Они имею фиксированный уровень.
Лимфоциты понижены
Понижение лимфоцитов называется лимфопенией. Такое состояние характерно для следующих заболеваний:
- СПИД.
- Длительные, тяжело протекающие инфекции.
- Патологии костного мозга.
- Опухоли лимфатических тканей.
- Облучение радиацией.
- Прием некоторых групп препаратов, таких как цитостатики.
- Беременность.
Лимфопения редко проявляется характерными симптомами. К наиболее частым признакам этого состояния относятся:
- Уменьшение либо полное отсутствие миндали и других периферических лимфоузлов.
- Заболевания кожи – экзема, пиодермия.
- Общие признаки болезней крови – язвы слизистой оболочки рта, петехии, бледность, желтуха.
- Увеличение печени и селезенки.
Как и в случае с лимфоцитозом, для нормализации уровня этих клеток нужно устранить причину, которая привела к патологическому состоянию. Нужно обратиться к врачу, который сможет установить точный диагноз и назначить правильную схему лечения.
В случае лимфопении беременных, при умеренном снижении уровня лимфоцитов особых мер принимать нет необходимости. Достаточно усиленного контроля за состоянием здоровья и регулярного прохождения всех нужных обследований. Если произошло резкое падение лимфоцитов – стоит обратиться за медицинской помощью для дополнительной диагностики.
Норма
Норма различна для взрослого человека и ребенка, а также для мужчины и женщины в определенном физиологическом состоянии. Этот показатель анализа крови динамичен – сегментоядерный нейтрофил циркулирует в крови всего 8-10 часов. Изменения состояния пациента оцениваются по относительному и абсолютному содержанию сегментоядерных и других кровяных клеток.
Подсчет проводится врачом-лаборантом с помощью микроскопа или прибора-анализатора.
Нормой для среднестатистического человека является относительное содержание 47-72%, абсолютное количество 1,5-7 тысяч в 1мм3. Норма гематокрита и гемоглобина в общем анализе крови.
Отклонения развиваются как при патологических состояниях, так и под воздействием физиологических факторов.
У детей
У детей норма меняется в соответствии с возрастом и потребностями организма. Даже в течении первых недель жизни этот показатель существенно варьирует. Сегментоядерные нейтрофилы у ребенка:
- составляют 60% от содержания всех нейтрофильных клеток в первые сутки после рождения;
- снижаются до 50-40% на 5 день (количество лимфоцитов и нейтрофилов равное);
- продолжают снижаться до 25-30% в течении всего грудничкового периода;
- медленно повышаются до 45-50% до возраста 5 лет.
У детей дошкольного возраста педиатры отмечают 2 эпизода так называемого перекреста лимфоцитов и нейтрофилов – их равного соотношения в процентах в периферической крови. Это происходит на первой неделе жизни маленького человека и в 5 лет.
Норма у ребенка подросткового возраста незначительно отличается от таковой у взрослого человека и составляет 45-65%. Низкие показатели сегментоядерных.
У женщин
Обычно содержание этих клеток в крови у женщины любого возраста составляет 47-75%. Норма у женщин меняется в соответствии с фазой менструального цикла: их количество повышается за несколько дней до кровотечения.
Повышенное процентное соотношение сегментоядерных нейтрофилов отмечается в период всей беременности и особенно – перед родами.
У мужчин
У мужчин не наблюдается колебаний содержания сегментоядерных нейтрофилов: норма остается стабильной для любого возраста. Только сильный стресс и чрезмерная физическая нагрузка провоцируют непродолжительное физиологическое повышение этого показателя. Что это такое – физиологическое изменение или начало патологии – станет понятным при повторном исследовании.
Проявления нейтропении
Клинические проявления различных видов болезни имеют и общие характеристики, и определенные отличия. При всех формах заболевания наблюдается воспалительное поражение тех органов, которые пребывают в постоянном контакте с окружающим миром: кожные покровы, слизистая оболочка ротовой полости, уши, бронхи.
Проявления синдрома Костмана
Так, для синдрома Костмана характерно развитие:
- Лихорадки не выявленного происхождения.
- Бактериального инфицирования кожных покровов: образование фурункулов, флегмон.
- Медленно заживающих пупочных ранок.
- Плохо поддающего терапии омфалита (инфицирование пупочной ранки).
- Рецидивирующих пневмоний, абсцессов, отитов, уретритов, циститов, парапроктитов, перитонитов.
- Задержек психического и физического развития.
- Постепенное присоединение гепатоспленомегалии (состояния, при котором наблюдается одновременное увеличение размера селезенки и печени), а также лимфоденопатии (увеличения лимфатических узлов).
- Поражение слизистых оболочек ротовой полости: регулярное развитие гингивитов и стоматитов.
Описанные заболевания могут отличаться генерализованным течением, поэтому отсутствие своевременного лечения чревато летальным исходом.
Циклическая форма нейтропении
О развитии циклической нейтропении свидетельствуют нарушения в виде поражений кожных покровов, слизистой оболочки ротовой полости, ушей. Наблюдаются следующие характерные особенности:
- Возникающие заболевания отличаются рецидивирующим течением: обострения беспокоят каждые 2-3 недели-1,5 месяца.
- В том случае, если происходит воздействие аэробной микрофлоры наблюдается тяжелое течение болезней.
- Наиболее частые осложнения – перитонит, сепсис, однако вероятность их развития значительно ниже, чем при синдроме Костмана.
- По мере взросления ребенка частота повторного обострения и тяжесть течения заболеваний уменьшается.
Семейные доброкачественные нейтропении
Проявления семейных доброкачественных нейтропений наблюдаются у пациентов младше 12 месяцев и сопровождаются развитием:
- Гингивитов.
- Стоматитов.
- Фурункулеза.
- Отита.
- Поражений легких.
Описанные патологии отличаются легким течением и в большинстве случаев не провоцируют развития осложнений у пациентов младших возрастных групп. Симптомы заболеваний могут проявляться уже с первых месяцев жизни пациента. В большинстве случаев выявляют патологии бактериального происхождения, поражающие верхние дыхательные пути: развитие ларингита, фарингита, трахеита. Также может быть выявлена пневмония, гингивит или стоматит.
Лимфоциты повышены
Причиной того, что лимфоциты повышены часто выступают разнообразные вирусные инфекции. Такое повышение называется лимфоцитозом, чаще всего его регистрируют при заболеваниях, вызванных вирусами:
- Эпштейн-Барр.
- Аденовирус.
- Герпес.
- Детские инфекции (краснуха, корь, паротит).
Количество лимфоцитов может расти при некоторых бактериальных инфекциях, например, сифилисе, коклюше или туберкулезе. К лимфоцитозу могут приводить заболевания, вызванные простейшими, например, малярия и токсоплазмоз. Нередко повышение лимфоцитов вызвано глистными инвазиями.
Лимфоциты могут быть повышаться по причинам, не связанным с инфекциями. К ним относятся:
- Реакции гиперчувствительности.
- Стрессовый лимфоцитоз.
- Аутоиммунные заболевания.
- Нарушения эндокринных органов, особенно щитовидной железы.
- Развитии опухолей и предопухолевых процессов.
К наиболее ярким признакам повышения числа лимфоцитов относятся:
- Увеличение печени, селезенки, лимфатических узлов.
- Общее недомогание, проявления инфекций органов дыхания, покраснения и отек слизистых оболочек.
- Резкое повышение либо снижение температуры, сопровождающееся ознобом.
- Диспепсические явления – рвота, нарушения стула, тошнота.
- Расстройства нервной системы на фоне повышенной температуры.
Чтобы устранить лимфоцитоз, нужно вылечить заболевание, которое привело к повышенной реакции иммунитета
Важно понимать, что кроветворная система отвечает на выздоровление с определенной задержкой. Даже после полного излечения лимфоцитоз может сохраняться до нескольких месяцев
Причины понижения уровня клеток в крови
Этиологию возможного понижения нейтрофильных гранулоцитов разделяют на три разновидности:
- Врожденная;
- Приобретенная;
- Идиопатическая (по невыявленной причине).
Врожденная нейтропения опасна в первую очередь для ребенка, поскольку несформированный ослабленный иммунитет «пропускает» болезнетворные микроорганизмы. По этой причине дети раннего возраста могут часто болеть с последующими осложнениями. По мере взросления патология смягчается из-за адаптации организма: недостающие лейкоциты замещаются другими фракциями лейкоцитарной формулы.
Также в медицинской практике разделяют пониженный уровень нейтрофильной фракции с учетом тяжести течения патологии на легкую, умеренную и тяжелую нейтропению. Степень снижения в данном случае обусловлена протекающими патологическим процессами в организме из-за которых нейтрофилы быстро разрушаются или вырабатываются в недостаточном количестве. Определение первоисточника — задача гематолога.
Причины приобретенной нейтропении различаются у взрослых и детей. Рассмотрим их.
Понижение гранулоцитов у детей
Если причины низкого уровня сегментоядерных клеток не обусловлены недостатком функции костного мозга или другими врожденными аномалиями, первоисточник ищут среди следующих заболеваний:
- инфекции типа гриппа, кори, краснухи, гепатита;
- грибковые заболевания;
- анемия;
- вакцинация;
- отравление химическими веществами;
- гнойные воспаления;
- анафилактический шок.
При этом в учет принимают давность и длительность перенесенных ранее болезней. Не исключено что, если ребенок недавно перенес простуду, уровень нейтрофилов просто не успел восстановиться. Поэтому не нужно паниковать, для объективной оценки состояния иммунной системы у детей, рекомендуют пересдать общий анализ крови через 2-3 недели повторно.
Понижение гранулоцитов у взрослых
У взрослых отклонение от нормы часто происходит на фоне текущего заболевания, но в некоторых случаях может проявляться как последствие уже проведенной терапии:
- туберкулез;
- бактериальные инфекции: пневмония, отит, сепсис;
- лучевая терапия;
- эндокринные и хронические болезни: сахарный диабет, гипотиреоз, язвенная болезнь желудка и прочие.
Снижение нейтрофилов часто наблюдают у спортсменов, поэтому если человек подвергался серьезным физическим нагрузкам, а затем сдал анализ — процентное содержание сегментоядерных клеток также может быть понижено.
Как видно, причинами понижения нейтрофильной фракции могут послужить различные факторы: от незначительных колебаний иммунитета до серьезных заболеваний организма. Поэтому при обнаружении в анализе крови низкого уровня нейтрофилов, не нужно поддаваться панике. Оптимальное решение — консультация у врача и дальнейшее комплексное обследование для выявления и устранения первоисточника проблемы.