Почему возникает боль?
Причиной сильных родовых болей является давление плода на шейку матки и сокращение этого органа. Вслед за этими процессами появляются специфические судороги – схватки, которые локализуются в области паха и живота женщины. Такое явление приводит к нездоровым ощущениям, на протяжении всего времени, пока будущая мама рожает.
Хотя и принято считать, что такой вид болезненных ощущений самый сильный для каждой роженицы, у каждой из женщин сила этого явления варьируется по разному.
В некоторых случаях боль может отличаться, в зависимости от того, в какой раз женщина рожает. Так, например, у тех, кто делает это в первый раз, роды проходят тяжелее, чем у тех, кто рожает второго или третьего ребенка. Но бывают и исключения.
Для каждой из женщин процесс родов носит индивидуальный характер. Различается и сама боль. Для некоторых она сравнима с легкими менструальными болями, а для остальной категории – сильное давление на органы, при котором схватки напоминают очень сильную волну боли, как во время тяжелой диареи.
Специальные приемы, уменьшающие болевые ощущения
Боль при родах все-таки существует, она вызвана тем, что при сокращениях матки раздражаются определенные нервные окончания.
Чтобы подавить эти болевые ощущения, разработаны специальные приемы: поглаживание определенных участков живота в сочетании с глубоким дыханием, прижатие определенных точек в области крестца и костных выступов таза.
При поглаживании и прижатии определенных участков тела раздражаются заложенные там нервные окончания. Врачи точно определили, какие нервные окончания нужно возбуждать. Сигналы, которые поступают от этих нервных окончаний в мозг, «гасят» болевые сигналы, идущие от матки. Поэтому боль «уменьшается и даже совсем исчезает.
Психопрофилактический метод обезболивания принят в нашей стране повсюду — в крупных городских родовспомогательных учреждениях и в маленьких сельских родильных домах.
Аутотренинг во время родов
Аутотренинг – убеждение себя определенными словами и фразами, настройка на позитив и успешное разрешение ситуации. Сила слова глубоко воздействует на человеческую психику, тем самым оказывая влияние на весь организм в целом.
Но для того, чтобы достичь наибольшего эффекта аутотренинга, человек должен быть полностью сосредоточен на словах, не отвлекаться на внешние и внутренние раздражители.
Чтобы действие аутотренинга было максимальным, если:
- человек максимально заинтересован в результате;
- сказанное не вызывает раздражения или критики;
- человек немного физически устал;
- человек максимально расслаблен;
- извне поступает как можно меньше звуков.
Аутотренинг во время родов входит в состав комплекса естественных методов обезболивания. В этот комплекс также входят дыхательные методики и физические упражнения.
В первую очередь, придумайте несколько простых позитивных фраз. Например, «Я молодец! Я все делаю правильно!», «Я обязательно справлюсь!», «Все будет хорошо!» и т.п.
Повторение таких несложных положительных установок успокоит вас, придаст уверенности в правильности ваших действий.
Также хорошо помогает мысленный диалог с будущим малышом. Можете представлять счастливые моменты вашей будущей жизни вместе.
Хорошим помощником в родах станет ваша полная осведомленность о течении родового процесса. Чтобы расслабиться и убедиться, что все идет как надо, вам нужно четко представлять себе, как двигается малыш в родах, как проходит родовые пути, чтобы появиться на свет. Постарайтесь понять и представить, что своим излишним волнением и чрезмерным напряжением мешаете своему ребенку, создаете лишние трудности на пути в вашу с ним счастливую жизнь.
Кроме того, с помощью аутотренинга вы можете научиться успокаиваться и расслабляться, с помощью слов убеждать себя, что все идет хорошо.
В период потуг полное расслабление женщины крайне важно. Этого можно добиться, постоянно повторяя про себя «Я абсолютно спокойна. Я полностью расслаблена
Дыхание мое ровное и спокойное. Мое тело максимально отдыхает между схватками. Все пройдет благополучно.»
Я полностью расслаблена. Дыхание мое ровное и спокойное. Мое тело максимально отдыхает между схватками. Все пройдет благополучно.».
Самый сложный момент в родах, требующий от женщины максимальной концентрации и отдачи всех сил, физических и душевных, – потуги. Он же является и самым болезненным в процессе деторождения. Во время потуги повторяйте для себя последовательность действий: глубокий вдох, напрячь мышцы пресса, направить усилие в низ живота, протолкнуть малыша дальше, плавный выдох.
Такие нехитрые повторения помогут вам сосредоточиться и не паниковать, отвлекут от родовой боли.
К сожалению, у людей редко что-то хорошо получается с первого раза, поэтому если вы выбрали аутотренинг, как один их способов естественной анестезии, то начать тренироваться вам стоит задолго до заветного дня. Ко дню «Х» вы должны научиться верить в собственные мысленные установки «на автомате». Вы должны научиться применять их в любой ситуации, особенно критической. И действовать они должны безотказно. Иначе в родах, особенно если они у вас первые, от волнения и боли в вашей голове может не оказаться ни одной полезной мысли.
Эффект от аутотренинга не будет максимальным, если не применять его в совокупности с другими методами: правильным дыханием и физическими упражнениями.

Схватки во время родов
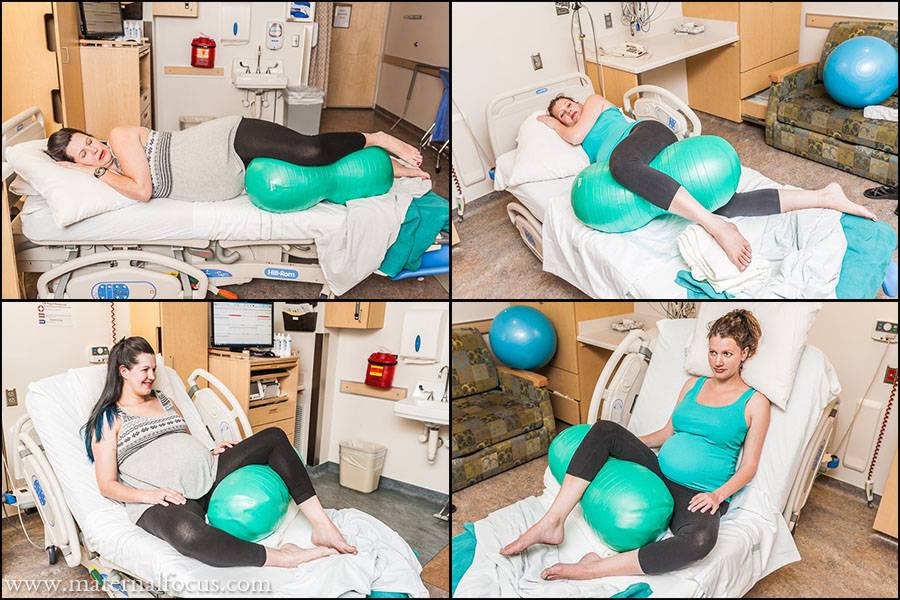
РасслаблениеЧем больше вы расслабитесь во время схватки, тем легче будет её проработать и тем лучше раскроется шейка матки. А это и есть смысл вашей работы. Способы расслабиться у каждого свои.
СосредоточениеКонцентрируясь на чём-то, легче расслабиться во время схватки. Вы должны подобрать для себя индивидуально то, что будет близко именно вам.Некоторые предпочитают сосредоточиться на происходящем внутри: они представляют, как раскрывается шейка матки, как продвигается головка малыша.Другим ближе зрительные образы: представьте себя в красивом и приятном месте (на берегу моря, в горах) или вообразите схватку в виде препятствия, которое надо преодолеть (например, в виде большой волны).Попробуйте сконцентрировать взгляд на неком предмете или следить по ходу схватки за какой-нибудь определённой линией.Кому-то легче сосредоточиться на звуке — издаваемом самим или слышимом извне. Это может быть музыка, голос мужа или акушерки, звуки моря или дождя, записанные заранее.
Хороши массаж, сильное надавливание и объятия.Собраться можно на коротенькой молитве, стихе, фразе, а также на определённом ритмическом движении — кому что ближе.Многим гораздо легче на схватке «звучать». Это могут быть протяжные звуки разной высоты на выдохе. Со стороны похоже на первобытную песню.

Лечение и родоразрешение при слабой родовой деятельности
Есть несколько методов медицинской помощи. Врач принимает решение в зависимости от причин патологии и состояния роженицы и плода. Если роды затянулись и стали опасными для жизни, роды стимулируют или проводят экстренное кесарево сечение. Методы медицинской помощи:
1.Стимуляция родов без медикаментозных препаратов. Родовую деятельность может усилить процедура амниотомии (вскрытие плодного пузыря), которая позволяет не применять лекарственные препараты. Не стоит пугаться, амниотомия проводится совершенно безболезненно.
2.Лекарственная стимуляция. Проводится в случае неэффективности амниотомии. Она может быть проведена с помощью сильных анальгетиков, которые вызывают медикаментозный сон для расслабления и отдыха роженицы. Стимуляция окситоцином и простагландинами выполняется внутривенно.
3.Кесарево сечение. Экстренная операция проводится в случае неэффективности стимуляции и при угрозе жизни для роженицы или плода.
Медикаментозный сон
Для лечебного сна вводят оксибутират натрия и глюкозу, выполняется анестезиологом. При его отсутствии врач-акушер вводит промедол, реланиум, атропин и димедрол. Медикаментозный сон позволяет роженице отдохнуть 2-3 часа и набраться сил, а также способствует усилению схваток. Если есть показания к экстренному кесареву сечению, то нет необходимости в лечебном сне.
После того, как женщина отдохнет, врачу необходимо оценить ее состояние и плода, а также степень раскрытия маточного зева. После чего создается гормонально-энергетический фон с помощью:
- АТФ, рибоксина, кокарбоксилазы;
- 40%-раствора глюкозы;
- препаратов кальция (для усиления сокращения матки);
- витаминов: В1, В6, Е, аскорбиновая кислота;
- пирацетама (для улучшения маточного кровообращения).
Амниотомия
Вскрытие плодного пузыря способствует выработке простагландинов, которые стимулируют схватки. Выполняется при раскрытии шейки матки на 3-4 см. Через 2-3 часа после процедуры врачу нужно оценить состояние динамики раскрытия шейки матки, а также решить вопрос об использовании сокращающих препаратов.
Медикаментозная стимуляция
При стимуляции лекарственными препаратами используют окситоцин и простагландины.
Окситоцин вводится внутривенно через капельницу. Он провоцирует усиление схваток и выработку простагландинов. Окситоцин вводится при раскрытии маточного зева на 5–6 см и более, только после амниотомии или самостоятельного отхождения околоплодных вод.
Простагландин Е2 способствуют развитию нормальных схваток. Препарат также ускоряет созревание шейки матки и ее раскрытие, при этом не нарушая маточно-плацентарное кровообращение. Препарат вводится аналогично окситоцину. Его применяют до раскрытия маточного зева на 2-3 см при недостаточно зрелой шейке матки.
Простагландин F2a (энзапрост или динопрост) используется при раскрытии маточного зева на 5 и более см. Эффекты препарата: стимуляция схваток, сужение кровеносных сосудов, усиление свертываемости крови. Поэтому он противопоказан при гестозе и заболеваниях крови. Простагландин F2a вводится внутривенно с помощью капельной системы.
При медикаментозной стимуляции в обязательном порядке проводится профилактика гипоксии плода каждые 3 часа. Для этого внутривенно вводится 40%-раствор глюкозы + аскорбиновая кислота + эуфиллин, сигетин или кокарбоксилаза. А также показано вдыхание увлажненного воздуха.
Кесарево сечение
Если все вышеперечисленные методы оказались неэффективны или есть дополнительные показания, то проводится операция кесарева сечения.
Противопоказания к родостимуляции
- узкий таз (анатомический и клинический);
- наличие рубца на матке;
- женщинам, имеющим в анамнезе более 5-6 родов;
- неправильное положение и предлежание плода;
- угроза жизни для родильницы и плода.
Схватки: как понять, что они начались
Когда начинаются схватки, женщина может ощущать их по-разному.
Ощущения могут быть трех основных типов, которые часто описывают роженицы:
- Боль в области поясницы.
- Боль как при менструации.
- Схваткообразные боли, которые распространяются по всему животу.
1. Начальная. Болезненность выражена слабо. Схватки короткие, и между ними достаточно длительные перерывы. Такое состояние может продолжаться до 8 часов. В это время будущей маме можно принять теплый душ или начать понемногу собираться в роддом. Желательно начать отмечать временные промежутки схваток, чтобы не пропустить их переход в следующую фазу.
2. Активная. Время схваток растет, перерывы становятся короче. Женщина может чувствовать дискомфорт до 1 минуты, после чего через короткий промежуток начинается новая схватка. Состояние длится от 3 часов. К моменту, когда между схватками проходит всего 5 минут, женщине крайне желательно уже быть под наблюдением врача.
3. Переходная. Эту фазу легко пропустить самостоятельно – она занимает от получаса до 2 часов и помогает шейке матки раскрыться до состояния полной готовности (7-19 см). В это же время женщина замечает отхождение слизистой пробки, которая в другое время «закрывает» шейку. Приближается время рождения ребенка2.
Симптоматика
Существует 3 условных группы признаков, характеризующих синдром деперсонализации:
1. Эмоциональная холодность, безучастность в восприятии окружающего мира, отстраненность, равнодушие к людям::
- безразличие к страданиям других;
- отсутствие радости при общении с родными, друзьями;
- невосприимчивость к музыке;
- утрата чувства юмора;
- соблюдение невозмутимости в ранее вызывавших какие-либо чувства ситуациях, как негативных, так и позитивных.
Страх испытывается только от утраты контроля своего тела и потери ориентации в пространстве. Угнетает чувство растерянности от непонимания местонахождения, истории попадания сюда и дальнейших действий.
2. Нарушение физических ощущений:
- теряется чувствительность к горячему и холодному;
- краски становятся тусклыми, может появиться дальтонизм;
- изменяются вкусовые ощущения;
- предметы кажутся размытыми, не имеющими границ;
- звуки кажутся приглушенными, как в воде;
- боль при небольших ранениях отсутствует;
- нарушается координация движений;
- отсутствует чувство голода, а с ним пропадает и аппетит.
3. Психическая невосприимчивость:
- человек забывает свои предпочтения – что нравится и не нравится;
- отсутствие стимулов и мотивов – нежелание ухаживать за собой, готовить еду, стирать, работать, ходить за покупками;
- временная дезориентация – индивидуум может просидеть, ничего не делая, несколько часов и не понимать, сколько прошло времени;
- ощущение участия в качестве актера в скучной тягучей пьесе;
- созерцание со стороны своей жизни, как будто это сон.
Главным признаком расстройства восприятия считается глубокая погруженность человека в себя. Сначала он понимает, что воспринимает свою личность неправильно, это его угнетает и вызывает сильное душевное волнение.
При попытке понять происходящее, ощущение нереальности становится все сильнее, и нелепость ситуации заставляет индивидуума избегать общения с другими людьми. Индивид, однако, отдает себе отчет в болезненности своего состояния.
В общем клиническую картину деперсонализации можно описать так:
- Нарушено восприятие мира – он кажется ирреальным, фантастическим.
- Полная отстраненность от происходящего вокруг.
- Потеря удовлетворения от естественных физиологических потребностей – сна, еды, дефектации, секса и т.п.
- Замкнутость.
- Нарушения восприятия строения своего тела – руки и ноги кажутся искусственными, непонятной конфигурации или размера.
- Неспособность управлять своим телом.
- Снижение интеллектуальных способностей.
- Чувство одиночества, брошенности всеми.
- Отсутствие любых эмоциональных проявлений.
- Изменение физиологических ощущений.
- Раздвоение личности.
- Ощущение наблюдения за самим собой со стороны.
Эти симптомы расстройства восприятия могут иметь разную степень выраженности при разных типах деперсонализации, о которых будет сказано ниже.
Роды без боли в «Мать и Дитя»
Родильные дома «Мать и Дитя» сочетают в себе традиции классического акушерства и высокие медицинские технологии, заботу о будущей матери и ребенке, индивидуальный подход к обезболиванию в родах. Каждая программа анестезии создается персонально с учетом всех особенностей организма женщины, развития и состояния плода, при взаимодействии квалифицированных специалистов — акушера-гинеколога, анестезиолога и неонатолога.
Техническое и фармакологическое оснащение наших родильных домов и высокая компетенция врачей позволяют применение всех видов анестезии, существующих в международной акушерской практике. Однако мы отдаем предпочтение эпидуральной, спинальной и комбинированной спинально-эпидуральной анестезии как самым безопасным для матери и ребенка методам преодоления болевых ощущений в родах. Российские и зарубежные анестезиологи признают, что эпидуральная анестезия, проведенная опытным врачом, безопасна в 99% случаев
Важно: региональная анестезия не оказывает негативного влияния на плод, анальгетическое вещество при долговременной эпидуральной анестезии поступает в организм женщины маленькими дозами
Эпидуральная анестезия: обезболивание в период схваток, возможно на всем протяжении родов. Как проводится процедура? Анестезиолог вводит в эпидуральное пространство (поясничный отдел позвоночника, между 2-3-м или 3-4-м позвонком) специальную иглу и доходит до твердой мозговой оболочки. По игле проводят катетер, через него поступает анальгетик, который блокирует болевые импульсы в нервных стволах. Действие анальгетика начинается через 10-20 минут, сохраняется около 2 часов — при разовом применении, при постоянной подаче анальгетика возможно обезболивание в течении всего периода родов.
При эпидуральной анестезии женщина находится в сознании, схватки становятся безболезненными, может появиться слабость в ногах.
Спинальная анестезия: обезболивание в период потуг, рождения ребенка и плаценты. Принцип действия и проведения обезболивания аналогичен с эпидуральной анестезией, при спинальном обезболивании игла тоньше и вводится глубже. Действие анальгетика начинается через 2-3 минуты, сохраняется около 1 часа, в связи с чем спинальная анестезия применяется, когда малыш вот-вот появится на свет. Спинальную анестезию можно сделать только 1 раз в течение родов.
При спинальной анестезии женщина находится в сознании, не чувствует боли, однако свободы движений не имеет. Данный метод обезболивание часто применяется при проведении кесарева сечения.
Спинально-эпидуральная анестезия: комбинированный метод обезболивания в течение всей родовой деятельности. Анестезиолог устанавливает общий катетер для последовательного введения анальгетика в спинальное и эпидуральное пространства. В начале родов препарат вводится в спинальное пространство — для сверхбыстрого облегчения болевых ощущений, анальгетик также способствует усилению раскрытия шейки матки и сохранению тонуса. Когда действие анальгетика ослабевает, тот же препарат, но уже в меньшей концентрации, периодично вводят в эпидуральное пространство, обезболивая дальнейшие этапы родов.
Наши анестезиологи могут сделать так называемую «ходячую» анестезию, при которой женщина свободна в движениях, находится в сознании и не чувствует боли.
Как правильно вести себя во время родов
- Организм женщины во время родов проделывает огромную работу, тратит много энергии, нуждается в повышенном количестве кислорода. Поэтому роженице нужно заставлять себя равномерно и глубоко дышать во время схваток.
- Нужно научиться хорошо, владеть своими мышцами. Резкое мышечное напряжение усиливает ощущение боли. Чтобы не чувствовать боли при схватках, достаточно научиться расслаблять мышцы своего тела.
- Во время рождения ребенка женщина должна уметь правильно тужиться с тем, чтобы быстрее заставить тельце ребенка пройти родовые пути. Чем правильнее ведет себя при родах женщина, тем быстрее они заканчиваются.
Что делать, если схватки не начались?
Бывает и так, что срок родов подошел, а схватки не начались. Это явление – не обязательно повод для беспокойства, однако нуждается во врачебном контроле. Причинами снижения родовых функций могут быть предшествующие воспалительные заболевания, нарушения менструального цикла или гормональные нарушения.
Обычно роды происходят на 37-40 неделе. Если этого не произошло, но врач не обнаружит патологий плаценты, ребенку достаточно кислорода и питательных веществ, а околоплодные воды чистые, то подойдет естественная стимуляция родов. Женщинам показаны легкие прогулки, нахождение в вертикальном положении. Секс также может оказать положительное влияние на стимуляцию родов: вещества, содержащиеся в сперме, оказывают размягчающее влияние на шейку матки, а сексуальное возбуждение и оргазм – естественные мышечные стимулы
Главное, соблюдать меры предосторожности.
Чего не стоит делать однозначно – так это баловаться народными методами стимуляции. Особенно если речь идет о травах. Они обладают сильным и не всегда контролируемым эффектом, поэтому женщинам в положении вообще лучше оградить себя от употребления каких-либо настоев и отваров.
Если было принято решение о врачебной стимуляции родов, выбирается один из следующих методов:
1. Прием простагландинов (если шейка матки не готова к раскрытию).
2. Амниотомия (вскрытие околоплодного пузыря) – используется при снижении сократительных функций матки.
3. Введение окситоцина (внутривенно или в таблетках) – для стимуляции процесса схваток4.
Роды – волнительное и ответственное событие. И лучшее, что может сделать в этой ситуации будущая мама – это не пугаться сопутствующих им проявлений. Нужно постараться воспринимать схватки не как источник боли, а как естественный процесс, который способствует появлению на свет крохотного любимого малыша.
- ПРОБЛЕМЫ ЛОЖНЫХ СХВАТОК В СОВРЕМЕННОМ АКУШЕРСТВЕ – Бузумова Ж.О., Базарбаева Ж.У., Нурманалиева Э.Б., Канигаева А.М., Сексенова А.Б. – 2018 – Вестник Казахского Национального медицинского университета / No. 3 2018
- БЫСТРЫЕ РОДЫ В СОВРЕМЕННОМ АКУШЕРСТВЕ – Железова М.Е. – 2016 – Практическая медицина / ‘1 (93) 2016
- ОБОСНОВАНИЕ ЦЕЛЕСООБРАЗНОСТИ ПАРАВЕРТЕБРАЛЬНОЙ БЛОКАДЫ ДЛЯ АНАЛЬГЕЗИИ САМОПРОИЗВОЛЬНЫХ РОДОВ – Неймарк М.И., Иванова О.С. – 2018 – Вестник анестезиологии и реаниматологии / Том 15 / No. 3 / 2018
- Акушерство : национальное руководство / под ред. Э. К. Айламазяна, В. И. Кулакова, В. Е. Радзинского, Г. М. Савельевой. — М. : ГЭОТАР-Медиа, 2014. — 1200 с.
Когда нельзя использовать анестезию при родах?
В некоторых ситуациях анестезиолог может запретить эпидуральную анестезию. Прежде всего, рожающая женщина должна быть убеждена в том, что хочет подвергнуться анестезии. Необходимо сотрудничать с анестезиологом, а без этого не может быть и речи о хорошем, эффективном наркозе.
Противопоказания к этой анестезии:
- значительные нарушения свертываемости крови (например, при гематологических заболеваниях);
- кожная инфекция в месте планируемого введения катетера.
Искривление позвоночника не является препятствием для выполнения эпидуральной анестезии.
Крайне редко, после эпидуральной анестезии возникают осложнения. Чаще всего это случайный прокол твердой мозговой оболочки иглой, через которую вводится катетер.
После родов нужно лечь без подушки, чтобы не было головной боли.
Бывает и так, что анестезия неадекватна, происходит в одностороннем порядке или есть участки, которые не обезболиваются.
Подготовка беременных женщин к родам
Каким образом можно добиться легких и безболезненных родов естественным путем? Этот вполне логичный вопрос волнует всех тех женщин, которые ожидают маленького чуда и с каждым днем приближаются к этому долгожданному моменту. Ответ достаточно прост. Это подготовка! Прежде всего, это психологическая подготовка. Необходимо преодолеть все страхи и просто не бояться, поскольку страх вызывает в теле напряжение, которое в свою очередь является причиной сильных болей. Боль влечет за собой страх. Получается просто замкнутый круг, поскольку страх и боль взаимосвязаны между собой. Чем страшнее, тем больнее.
Человеческий организм устроен таким образом, что любые негативные эмоции, в том числе напряжение, агрессия и раздражение дают команду мозгу на выработку катехоламина. Этот гормон принято называть гормоном стресса. Он имеет негативное влияние на организм женщины, то есть сковывает ее движения, что приводит к большим болям во время схваток.
Поэтому беременным необходимо заранее учится расслабляться, чтобы избежать болезненных родов. Тренировки лучше всего проводить под звуки любимой музыки, поскольку любимые мелодии позволяют расслабиться больше всего. Чем выше степень расслабления, тем лучше эффективность схватки. Во время схваток правильнее всего настроится на позитивную волну, и подумать о чем-нибудь хорошем. Это позволит максимально расслабить свое тело и снять напряжение мышц.
Женщины, прошедшие через роды, могут с уверенностью сказать, что схватки носят нарастающий характер и в большей степени ощущаются в области крестца, а также в области живота. Схватка – это сильное напряжение мышц.
Постоянно думая о боли в мозге закладывается программа на болевые ощущения. Это усугубляет ощущения и поэтому следует направить свое сознание совершенно в другое русло.
Это все возможно. Вот, например, во время выполнения физического упражнения наступает момент, когда, кажется больше не осталось сил
Но что-то заставляет нас полностью переключить свое внимание и наступает ощущение нового прилива сил
В общем, саму схватку следует воспринимать не как сильную боль, а как простое напряжение мышц. Если настроить себя правильным образом, то процесс рождения ребенка пройдет намного быстрее и проще. Это уже доказано не только научными исследованиями, а также личным опытом рожениц.
Если женщина чувствует себя неуверенно, то стоит пойти на специальные курсы для будущих мам, которые могут называться по-разному и работают при женских консультациях, роддомах и т.д. На такие курсы может приходить не только будущая мама, но и будущий отец.
Как проходит операция кесарева сечения
Операция кесарева сечения – процесс хирургического родоразрешения. Во время нее акушер послойно рассекает ткани передней брюшной стенки, затем делает надрез на матке и разводит отверстие до нужных размеров. Малыша извлекают вручную, пережимают и перерезают пуповину. Затем акушер-гинеколог обследует полость матки, отделяет послед, «прижигает» травмированные сосуды для профилактики кровотечения. Ушивает стенку матки и все слои передней брюшной стенки, включая кожу.
Продолжительность операции составляет 30-40 минут. В это время будущая мама находится под спинномозговой анестезией или под общим наркозом. В первом случае она слышит, что происходит, ощущает, что врачи проводят какие-то манипуляции, но не видит самого процесса, так как операционное поле отгорожено ширмой. Ей показывают малыша сразу после рождения.
Когда кесарево сечение проходит под общим наркозом, мама «просыпается» после операции в палате интенсивной терапии. Если с малышом все в порядке, его приносят в тот же день.
В зависимости от обстоятельств, различают плановое и экстренное кесарево сечение. Плановое назначают женщинам, которых не собираются допускать в роды. Его время стараются максимально приблизить к предварительной дате родов, и в некоторых случаях ждут начала схваток. Экстренное КС проводят для спасения жизни и здоровья матери, ребенка, когда роды через естественные пути или дальнейшее продолжение беременности невозможны. При оперативном вмешательстве в организме женщины не запускаются те гормональные изменения, что характерны для естественного процесса, а малыш не ощущает на себе физиологический стресс от прохождения родовых путей.
Что вызывает менструальные спазмы?
Матка целиком состоит из мышц, за исключением внутренней оболочки – эндометрия. С каждым менструальным циклом слизистая оболочка матки готовится к имплантации эмбриона путем выращивания слоя ткани, богатой кровеносными сосудами и питательными веществами.
При отсутствии беременности происходит гормональный сдвиг, который запускает наступление менструального периода и высвобождение химических веществ. Эти соединения называются простагландинами, они заставляют мышцы матки сокращаться, чтобы выталкивать отслоившийся эндометрий. Чем выше уровень простагландинов, тем сильнее сокращаются мышцы и тем сильнее болевые ощущения.
Таким образом, менструальный спазм – это физическое ощущение, которое получает женщина, когда мышцы матки сокращаются, чтобы изгнать неиспользованные ткани.
У одних женщин менструальная боль и спазм купируется лекарствами. У других боль может быть изнуряющей настолько, что заставляет пропустить работу и отложить домашние дела. Тем не менее даже в такой тяжелой ситуации гинеколог может предложить несколько вариантов лечения болезненных менструаций.
Боли при менструации
Причины возникновения
К группе риска можно отнести беременных, у которых в анамнезе есть:
- детские инфекции (краснуха, ветряка, корь);
- позднее начало первой менструации (менархе), после 15-16 лет;
- нарушения менструального цикла;
- инфантилизм (маленькая матка);
- аномалии развития матки;
- воспалительные заболевания половой системы;
- рубец на матке (после кесарева сечения, удаления миомы, внематочной беременности и пр.);
- аборты;
- крупный плод;
- большое число родов;
- миома матки;
- заболевания с нарушением обмена веществ.
Причиной слабости родового процесса могут послужить механические препятствия (узкий таз, тазовое предлежание плода, неэластичность шейки матки). Возраст беременной также играет роль – более подвержены аномалиям родовой деятельности женщины до 17 и старше 30 лет. К акушерским причинам можно отнести:
- дородовое излитие вод;
- многоводие,
- многоплодие;
- переношенная беременность или, наоборот, преждевременные роды;
- крупные размеры плода;
- предлежание плаценты;
- поперечное или косое положение плода;
- тазовое предлежание плода;
- страх родов, большая потеря сил.
Причины могут быть и со стороны плода:
- внутриутробная инфекция;
- пороки и аномалии развития;
- резус-конфликт;
- фетоплацентарная недостаточность.
Чаще всего для развития слабой родовой деятельности нужно несколько причин или их совокупность.