Методы лечения мононуклеоза
Лечение мононуклеоза у детей проводит врач-педиатр. При остром течении заболевания следует вызвать врача на дом.
Специфических методов лечения мононуклеоза не существует. Противовирусные препараты, кортикостероиды и иммуномодуляторы назначаются только при тяжелом течении болезни. Антибиотики используются в случае присоединения бактериальной инфекции.
Лечение мононуклеоза проводится по схеме, общей для многих ОРВИ.
Обильное питьё
Для снижения интоксикации организма необходимо обильное тёплое питьё.
Симптоматическое лечение
При температуре выше 38,5°C применяются жаропонижающие препараты. При проявлении симптомов ангины назначаются антисептические средства. Рекомендуется полоскание горла.
Коррекция диеты
Поскольку мононуклеоз может протекать с поражением печени, рекомендуется диета с ограничением жирной, острой и жареной пищи (стол №5).
Прием витаминосодержащих препаратов
При мононуклеозе показана витаминотерапия (витамины группы В, C и Р).
Не занимайтесь самолечением. Обратитесь к нашим специалистам, которые правильно поставят диагноз и назначат лечение.
Оцените, насколько был полезен материал
Спасибо за оценку
Общая симптоматика
К главным симптомам гиперкинезов относятся двигательные акты, совершаемые пациентами против их воли, так называемые насильственные. Сами пациенты описывают их как результат непреодолимого желания, которому они не могут противостоять.
В перечень симптомов, представляющих гиперкинезы, входят:
- частые моргания и зажмуривания глаз (тики);
- судорожные наклоны или повороты головы;
- тремор различных частей тела, чаще конечностей;
- миоклонии – резкие мышечные подергивания рук или шеи;
- хорея – аритмичные движения мимики, непроизвольные звуки, возникающие из-за быстрых сокращений мышц гортани;
- баллизм – резкое вращение бедра или плеча;
- блафароспазм – патологическое смыкание век, как один из признаков различных заболеваний.
Формы гиперкинезов могут варьировать от прерывисто частых до постоянных. Некоторым больным удается усилием воли контролировать определенные формы гиперкинезов (например, тики), но через некоторое время приступ насильственных движений снова проявляет себя с еще большей силой.
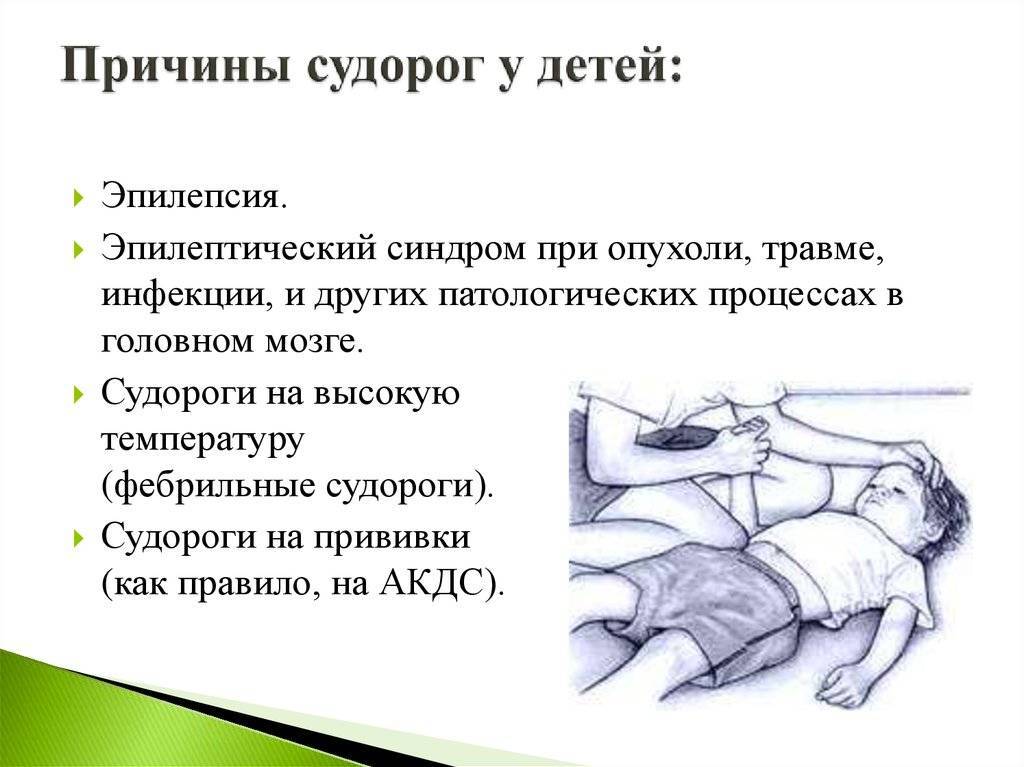
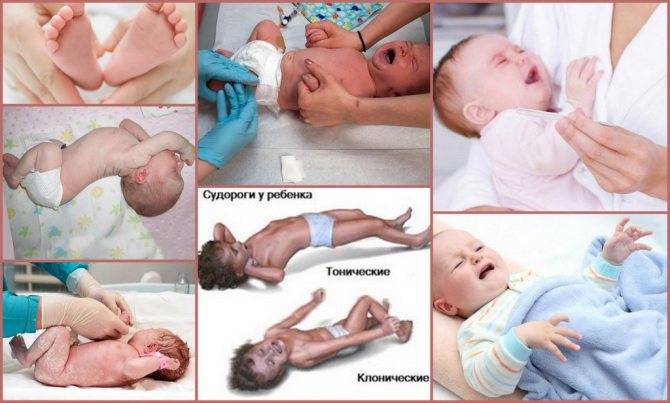
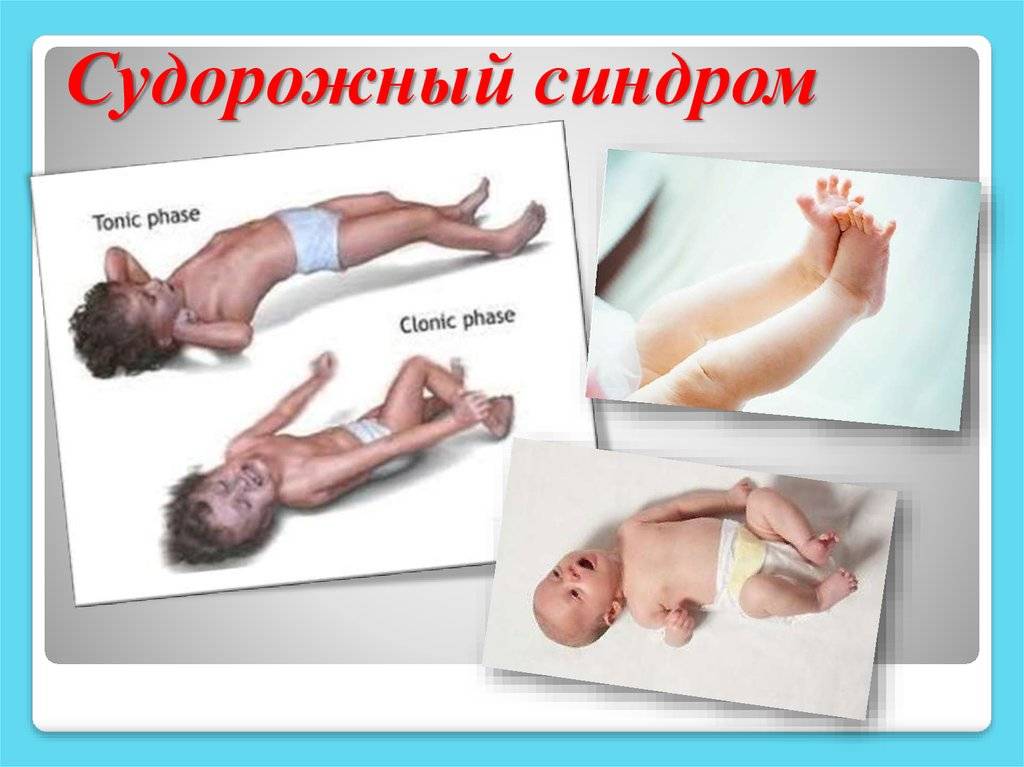
Симптомы эпилепсии у детей
Признаки эпилепсии у детей в целом схожи, однако в зависимости от возраста, в котором на данном этапе пребывает ребенок, могут отличаться.
Проявление эпилепсии у грудных младенцев
Обнаружить и начать своевременное лечение первых признаков эпилепсии у ребенка первого года жизни крайне важно: на данном этапе, пока идет созревание всех процессов, они максимально легко поддаются корректировке. Однако в этом также заключается своя сложность: признаки эпилепсии у детей до года сильно отличаются от старшего возраста
Среди симптомов выделяют следующие:
- внезапное замирание без движений;
- приостановка глотания;
- запрокидывание головки назад;
- тремор век;
- взгляд, направленный в пустоту, ничего и никого не замечающий;
- отсутствие реакции на действия родителей.
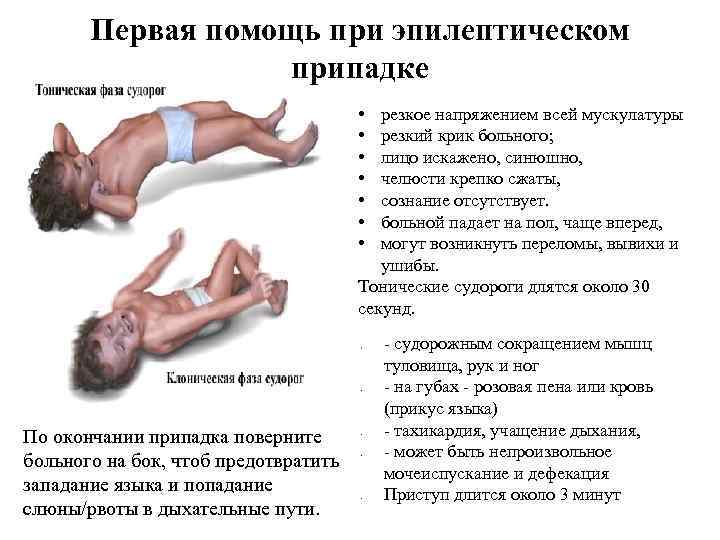
В большинстве случаев перечисленными симптомами начинается приступ, после чего малыш теряет сознание, появляются конвульсии. В процессе он может неосознанно совершить акт дефекации или опорожниться.
Симптомы эпилепсии у детей после года
Эпилепсия у детей после года проявляет себя немного иначе:
- временная потеря сознания;
- расстройства двигательной активности;
- проблемы с восприятием органов чувств;
- резкая перемена в настроении, особенно в сторону усиления агрессии;
- онемение некоторых участков тела.
Данные признаки эпилепсии у детей не всегда заметны, однако должны насторожить родителей. Если ничего не предпринимать, то вслед за ними появляются следующие:
- непродолжительная остановка дыхания;
- сильный тонус всех мышц одновременно;
- конвульсии;
- неконтролируемое мочеиспускание, дефекация;
- часто прикусывание языка, крики.
Часто эпилепсия у детей сопровождается хронической депрессией, моральной подавленностью.
Формы эпилепсии у детей
В зависимости от того, что спровоцировало приступы эпилепсии у детей, различают три основные ее формы:
- идиопатическая: проявления недуга не несут за собой значительных изменений в работе мозга и имеют генетическую подоплеку;
- симптоматическая: возникла в результате патологии головного мозга, появившейся из-за опухоли, травмы или неправильного формирования;
- криптогенная: точная причина возникновения эпилепсии у детей не выяснена.
Виды эпилепсии
Во время диагностики эпилепсии у детей учитываются также и особенности расположения очага заболевания. В зависимости от этого недуг разделяется на несколько видов:
- затылочный;
- теменной;
- лобный (активируется в ночное время);
- височный (отключение сознания без характерных судорог);
- хронический.
Существует еще одна классификация, основанная на том, то явилось провокатором эпилепсии у детей до года и позже:
- первичная: появилась вследствие чрезмерной активности головного мозга;
- вторичная: вызвана травмой или инфекционным заболеванием;
- рефлекторная: в качестве провокатора может выступать любой раздражитель, например, мигающая лампа, какой-либо звук.
Диагностика эпилепсии у детей
Первичная диагностика эпилепсии у детей происходит при помощи специального аппарата – электроэнцефалографа. Затем в обязательном порядке проводится серия функциональных проб, в течение которых подавляющее большинство пациентов демонстрируют проявления недуга.
На усмотрение эпилептолога может быть осуществлен нейроимиджинг – методика, демонстрирующая точную локализацию и особенность мозгового повреждения.
К дополнительным, но не менее информативным методам относятся:
- КТ, МРТ;
- общий анализ мочи и крови;
- анализ на определение уровня иммуноглобулинов, альбумина, кальция, глюкозы, магния, железа и других элементов;
- доплерография сосудов головного мозга;
- определение качественного состояния ликвора.
Лечение фарингита у детей
Для лечения фарингита у детей обычно достаточно применения местных препаратов и симптоматической терапии. Лечение должно воздействовать на воспалительный процесс, оказывать антисептическое и обезболивающее действие.
Рекомендуемый препарат для комплексной терапии фарингита у детей – Тантум Верде.
Тантум Верде замедляет воспалительный процесс и способствует улучшению качества жизни ребенка и его родителей.
Спрей ТантумВерде Форте
Специально для взрослых
подробнее
Спрей ТантумВерде
подробнее
Таблетки ТантумВерде
подробнее
Рекомендацией для детей любого возраста будет обильное теплое питье.
Лечение детей от 0 до 3 лет
Маленьким детям не назначают полоскания и таблетки для рассасывания из-за риска подавиться
Следует подойти с осторожностью к применению аэрозолей, поскольку у детей до 3 лет они могут приводить к развитию спазма гортани. Перед применением аэрозольных средств обязательно необходима консультация врача
Лечение детей от 3 лет
С 3 лет для лечения фарингита можно использовать спрей Тантум Верде.
Рекомендуемые дозировки спрея Тантум Верде:
- детям 3–6 лет – по 1 впрыскиванию на каждые 4 кг массы тела, но не более 4 впрыскиваний (максимальная разовая доза) 2 – 6 раз в день.
- детям 6–12 лет − по 4 впрыскивания 2-6 раз в день;
- детям старше 12 лет, взрослым и больным пожилого возраста − по 4-8 впрыскиваний 2-6 раз в сутки.
Лечение детей от 6 лет
С 6 лет для лечения фарингита можно использовать спрей и таблетки для рассасывания Тантум Верде.
Таблетки следует держать во рту до полного растворения. Для достижения большего лечебного эффекта желательно делать это максимально долго.
детям с 6 лет назначают по 1 таблетке 3 раза в сутки.
Лечение детей от 12 лет
С 12 лет возможно лечение фарингита полосканиями раствором Тантум Верде. Для полоскания горла или полости рта используют по 15 мл препарата (мерный стаканчик прилагается) 2-3 раза в день. После полоскания раствор необходимо выплюнуть. Если при применении неразведенного раствора для полоскания рта возникает ощущение жжения, раствор следует развести (для разведения добавить в мерный стаканчик 15 мл воды). Не превышать рекомендованную дозу.
Продолжительность лечения раствором Тантум Верде не должна превышать 7 дней. Если после лечения в течение 7 дней улучшения не наступает или появляются новые симптомы, необходимо проконсультироваться с врачом.
Лечение острого ларингита 9
Лечение острого ларингита требует комплексного подхода.
Антибактериальная терапия
Применение антибактериальной терапии больным нетяжелой формой ларингита не требуется. При выраженных воспалительных явлениях, при осложненных формах острого ларингита, при развитии абсцесса, а также при обострениях хронического ларингита назначаются антибактериальные препараты широкого спектра действия (амоксициллин/клавулановая кислота, цефалоспорины III–IV поколений) или респираторные фторхинолоны.
Ингаляционная терапия
Показана больным любой формой ларингита, в том числе абсцедирующей.Ингаляции могут применяться в качестве монотерапии при неосложненных формах ларингита в качестве симптоматического лечения для увлажнения слизистой оболочки гортани, а также в комплексе с другими методами лечения при воспалительных заболеваниях гортани.В ингаляционной форме применяются лекарственные средства, обладающие антибактериальным, противогрибковым, противоотечным, муколитическим, противовоспалительным действием, а также способностью увлажнять слизистую оболочку.Основным преимуществом ингаляций является возможность достижения быстрого и эффективного лечебного действия с применением небольшой дозы лекарственного препарата при значительном снижении отрицательного системного эффекта. Во время ингаляции происходит быстрое всасывание лекарственных препаратов. Создается высокая концентрация лекарственного средства непосредственно в очаге воспаления.
Муколитические препараты
Прочие рекомендации по лечению:
- голосовой покой – рекомендуется разговаривать как можно меньше, избегать крика, громкой речи и шепота
- щадящая диета – не рекомендуется есть острую, соленую, слишком горячую или холодную пищу
- отказ от курения и алкоголя
При неэффективности лечения или проявлении осложнений показана госпитализация. При необходимости выполняется оперативное вмешательство.Показаниями к экстренной госпитализации являются осложнения острого ларинготрахеита:
- отёчный ларингит
- эпиглотит
- абсцессы надгортанника, осложнённые формы заболевания (инфильтративной и абсцедирующей)
- угроза развития стеноза гортани
После перенесенного заболевания восстановительный период длится 2 недели. При проведении хирургического вмешательства рекомендуется наблюдение у оториноларинголога в течение нескольких месяцев.
Причины появления эпилепсии у детей
Перед тем как заняться лечением, врач сначала выявляет причины эпилепсии у детей. На сегодня выделяют несколько основных факторов.
- Наследственное заболевание. За приостановку излишне возбужденных нейронов отвечает специальное вещество – дофамин, уровень которого запрограммирован в генах. Соответственно, если родители заболевшего ребенка когда-либо страдали или страдают сейчас эпилепсией, то вполне вероятно, что он получил данную патологию от них.
- Внутриутробный порок развития мозга. В большинстве случаев такие причины эпилепсии у детей возникают по причине злоупотребления их матерью алкоголем, сигаретами, лекарствами, запрещенными к использованию при беременности. Также данные пороки могут возникнуть у первородящих немолодых женщин, состояние их здоровья во время вынашивания плода.
- Травмы, полученные при родах. Приступы эпилепсии у детей могут возникать по причине полученных травм от щипцов акушерки, процедуры вакуумного извлечения младенца, длительных родов, сдавливания его шеи пуповиной.
- Болезни мозга воспалительного характера. Сюда относятся менингит, энцефалит и другие.
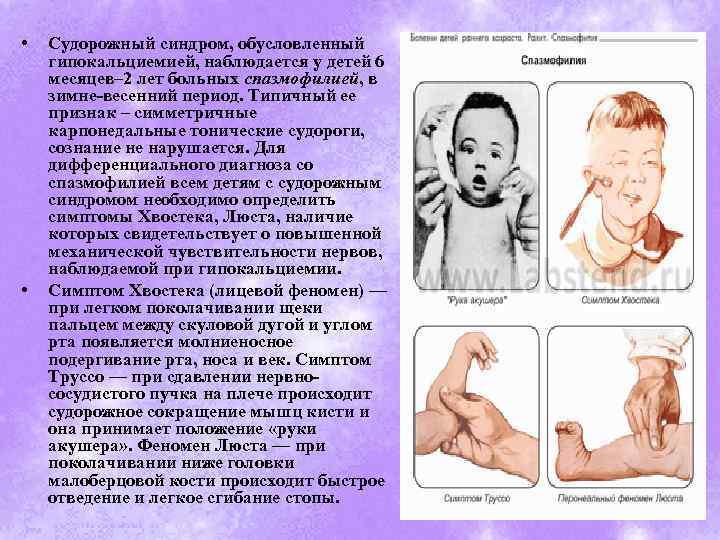
- Повышенная температура тела при простудном или вирусном заболевании. Как правило, судороги по такой причине появляются у детей с не слишком здоровой наследственностью.
Помимо перечисленных, могут также наблюдаться следующие факторы:
- черепно-мозговые травмы. В качестве причины эпилепсии у детей, получивших серьезные удары по голове, встречаются довольно часто;
- опухолевые новообразования. Выросшая опухоль оказывает серьезное давление на неокрепший мозг ребенка, чем провоцирует появление эпилептических припадков;
- сбои в обмене веществ в организме. Сюда следует включить гипогликемию, гипокальцемию и иные;
- проблемы с мозговым кровотоком;
- злоупотребление наркотическими и серьезными лекарственными препаратами. Наиболее всего данная причина актуальна для детей, переживающих подростковый возраст.
Лечение гиперкинезов
Традиционное лечение гиперкинезов подразумевает применение консервативной терапии. Пациенту подбирают необходимые лекарственные средства следующих групп:
- холинолитики – вещества, блокирующие возбужденное состояние нервной системы, эффективны при треморах, писчем спазме;
- вальпроаты – этот вид препаратов используется в лечении эпилепсии, а также эффективен для снятия спазмов при тиках, миоклониях, лицевых спазмах;
- нейролептики – препараты, оказывающие успокаивающее действие, снижают реакцию организма на внешние раздражители, эффективны при треморах, миоклониях, баллизме, хореи;
- Ботулотоксин в инъекциях – понижает сократительную способность мускулатуры, блокирует передачу возбуждения мышечным волокнам, эффективно устраняет блефароспазм;
- противосудорожные средства (Клонезепам) – применяют при лечении тремора, тиков, хореи.
В процессе лечения подбор препаратов осуществляется индивидуально, с учетом состояния пациента. Подбор лучше проводить в условиях стационарного лечения.
Помимо медикаментозной терапии в лечении применяются массажи, выполнение упражнений ЛФК, физиолечение. Пациентам с таким диагнозом показано санаторно-курортное лечение.
Лечение гиперкинезов у детей подразумевает назначение препаратов Пирацетам и Пантокальцин. Они снижают двигательную активность, нормализуют работу сосудистой системы головного мозга. Для улучшения метаболизма клеток головного мозга применяют Глицин, Гликозил, для расслабления мускулатуры – средство Ацедипрол. Для обеспечения клеток головного мозга кислородом принимают витамины группы В.
При гиперкинезах детям назначают массажи, водные и физиотерапевтические процедуры, лечебную физкультуру. В особо сложных случаях показано хирургическое вмешательство.
В целом гиперкинезы не представляют опасности для жизни пациента, но вызывают значительные трудности в его нахождении в обществе и формировании взаимодействия с другими людьми. Полностью исключить самопроизвольные движения пациента нельзя, но при регулярном лечении можно достичь снижения их интенсивности, тем самым улучшив качество жизни человека.
На данный момент не существует эффективных профилактических мер, которые способны снизить риск развития патологии. Среди общих рекомендаций – своевременное выявление и лечение перинатальных, травматических и токсических поражений мозга, консультации генетиков лицам с наследственной предрасположенностью к патологии.
Профилактика острого ларингита
- отказ от вредных привычек, таких как курение, прием алкоголя. Эти факторы часто являются причиной хронизации процесса
- защита органов дыхания при работе с химикатами
- своевременная диагностика и лечение заболеваний Лор-органов, таких как синусит, фарингит, тонзиллит
- профилактика ОРВИ и других вирусных заболеваний
Существуют меры индивидуальной профилактики, направленные на укрепление защитных свойств организма:
- избегание общего и местного переохлаждения
- закаливание организма, занятие физкультурой, регулярное пребывание на свежем воздухе
- потребление достаточного количества витаминов с пищей
- употребление витаминов и биологически активных добавок (БАДов), богатых различными витаминами, минералами, питательными элементами, веществами растительного происхождения для укрепления здоровья и иммунитета, профилактики простудных заболеваний.
Тантум Прополис
Немаловажно выбрать правильную биологическую добавку, ориентируясь на потребность организма и его проблему. Например, помочь укрепить иммунитет могут пастилки Тантум Прополис
Узнать больше
Не являясь лекарственным средством, пастилки ТантумПрополис способны поддержать иммунитет пациента в период сезонных ОРВИ и гриппа, снизить боль, раздражение и зуд в горле, а также восполнить недостаток витаминов в организме больного.
Лечение эпилепсии
Лечение эпилепсии у детей, в первую очередь, направлено на восстановление их нормального самочувствия и снижение частоты приступов. Затем при помощи грамотно подобранной терапии специалист их минимизирует и, по возможности, полностью ликвидирует, попутно занимаясь устранением причины-провокатора заболевания.
Терапия проводится в комплексе и может включать в себя:
- медикаментозное лечение;
- диетическое питание (упор на жиры и сокращение углеводов);
- нейрохирургическое вмешательство;
- психотерапевтическую поддержку.
Единого плана, по которому проводится терапия, нет. Многое в схеме зависит от конкретной формы недуга, которой страдает ребенок, а также вызвавшей его причины.
Крайне важно, чтобы работа эпилептолога, юного пациента и его родителей проводилась сообща, от этого зависит быстрота и качество лечения. Необходимо досконально соблюдать все назначенные рекомендации и установить для ребенка четкий режим дня
Анатомия гортани
Гортань – это сложный орган, представляющий собой комплекс различных тканевых структур с развитой сетью кровеносных, лимфатических сосудов и нервов.Гортань – полый воздухоносный орган, жесткость которому придают хрящи. Сверху гортань открывается в гортаноглотку, а снизу переходит в трахею.Внутри гортань покрыта тонкой слизистой оболочкой цилиндрического мерцательного эпителия, а в местах механической нагрузки (надгортанник, задняя стенка гортани, свободные края голосовых складок) более прочным многослойным плоским эпителием.
Скелет гортани состоит из 5 главных хрящей:
- трех непарных (перстневидный, щитовидный и надгортанник);
- двух парных (черпаловидные хрящи);
Голосовые складки представляют собой два мышечно-связочных тяжа белесовато-перламутрового цвета.
Гортань обеспечивает ряд важных функций:
- дыхательную
- фонаторную (голосовую)
- защитную
- кашлевую
- отхаркивающую
- речеобразующую (она основана на дыхательной и голосовой функциях)
Какие симптомы у хронического тонзиллита?
- Частые ангины
- Неприятный запах изо рта
- Ощущение дискомфорта в горле
- Боль в горле при глотании
- Увеличение лимфатических узлов
- Раздражительность
- Нарушение сна
- Головные боли
- Повышение температуры тела
- Утомляемость
- Периодические боли в суставах, сердце
- Функциональные расстройства сердечно-сосудистой, нервной и мочеполовой систем
Формы проявления
Заболевание может протекать в двух формах:
1. Компенсированная форма.
Появляются только местные симптомы заболевания: кашель, першение в горле, неприятный запах изо рта, гнойные пробки или жидкий гной в лакунах (протоках, или «карманах») небных миндалин.
2. Декомпенсированная форма.
При такой форме у ребенка в течение года диагностируется 3-4 рецидива (обострения) в виде ангины или гнойных фарингитов (острых воспалительных заболеваний глотки). Также для этой формы характерны повреждения сердечно-сосудистой системы (миокардиты, ревматизм, приобретенные пороки сердца), опорно-двигательного аппарата (артриты) и мочевыделительной системы. Ребенок ощущает слабость, быстро утомляется, у него пропадает аппетит.
Причины и механизм возникновения сухого кашля у ребенка
Кашель — это защитный механизм, в ходе которого происходит удаление из дыхательных путей инородных тел, слизи, продуктов жизнедеятельности вирусов и микробов. Он возникает при химическом или физическом раздражении специальных чувствительных рецепторов, которые отвечают за своевременное реагирование на попадание в дыхательные пути инородных тел. Нервные импульсы передаются в определенные структуры мозга, а затем — в кашлевой центр. В результате возникает кашель, который может быть сухим или влажным.Сухой кашель сильно изматывает ребенка, лишает его сил, мешает спать. Дети отказываются от еды, долго плачут, а при затяжном течении заболевания, которое продолжается недели и месяцы, могут даже формироваться диафрагмальные и паховые грыжи из-за увеличения внутригрудного давления и сильного напряжения брюшной стенки.
Основные причины сухого кашля у детей:
- раздражение дыхательных путей инфекционной, аллергической природы, вследствие попадания инородных тел или воздействия агрессивных химических компонентов;
- сильное сдавливание горла;
- раздражение рецепторов области средостения;
- левожелудочковая сердечная недостаточность;
- бронхиальная астма, хроническое течение бронхита;
- прием некоторых лекарственных препаратов;
- воспаление слизистой пищевода.
Только квалифицированный специалист может знать, чем лечить сухой кашель у ребенка и что предпринять для борьбы с основным заболеванием, а также для профилактики развития осложнений. Не затягивайте с лечением, особенно если сухой кашель у ребенка не проходит, имеет приступообразный или «лающий» характер, сопровождается хрипами, ухудшением самочувствия и выраженной слабостью.Длительно текущий кашель у детей снижает качество жизни как самого малыша, так и его родителей, которые не знают, что дать ребенку, чтобы ему стало легче. Экспериментировать с лекарственными средствами в детском возрасте крайне опасно — не занимайтесь самолечением, обратитесь за помощью к квалифицированному врачу.
Виды гиперкинезов
Существуют различные критерии, которые используются для классификации патологии. Благодаря им, можно выделить следующие виды гиперкинезов:
- детские формы – гиперкинезы до года, в возрастной категории от года до пяти, в период полового созревания;
- по типу возникновения – спонтанные, рефлекторные (реакция на внешние явления), акционные (провоцируемые определенным состоянием), индуцированные (могут контролироваться пациентом);
- по течению – постоянные (тремор) и эпизодические (тики);
- по скорости движений – быстрые и медленные;
- по локализации – гиперкинезы лица, конечностей, языка;
- по происхождению – различают первичные (врожденные) и вторичные гиперкинезы, приобретенные в результате травм или приема лекарственных средств.
Гиперкинезы при ДЦП у детей начинают проявляться в возрасте 1,5-2 года. Дети с такой патологией с трудом координируют свои движения, которые часто выглядят как толчки, рывки и скручивания. Повторяющиеся движения могут быть быстрыми и ритмичными или, наоборот, медленными и беспорядочными.
Гиперкинезы при ДЦП могут сопровождаться нарушениями глотания, задержкой и расстройствами речи, лабильностью эмоциональной системы.
Диагностика
Прежде, чем определить, как лечить гиперкинез, необходимо провести точную и достоверную диагностику
При этом обращают внимание на клиническую картину заболевания, оценку психологического и интеллектуального состояния пациента
В диагностике гиперкинезов используются:
- общий и биохимический анализы крови – диагностируют патологию, возникающую вследствие токсического воздействия;
- КТ и МРТ головного мозга – выявляют опухоли, различные дегенеративные изменения;
- электроэнцефалография – определяет активность мозга, диагностирует эпилепсию;
- исследование мозгового кровотока, УЗДГ сосудов головного мозга и шеи;
- исследование цереброспинальной жидкости.
Некоторым пациентам назначают консультацию генетика. Она необходима, если есть подозрение о том, что гиперкинезы являются симптомами наследственных заболеваний.
Диагностика гиперкинезов – это длительный процесс, на который понадобится несколько недель. Определение причин патологии позволит лечить гиперкинез более эффективно.
Симптомы фарингита у детей
Дети могут жаловаться на боль в горле, осипший голос, отказываться от приема пищи.
Фарингит может протекать с повышенной температурой.
Слабость и вялость не являются характерной жалобой для детей при фарингите. Они могут появиться после снижения температуры в момент восстановления.
При осмотре полости рта врач обычно отмечает гиперемию и отёчность задней стенки глотки, зернистость, вызванную гиперплазией лимфоидных фолликулов. На задней стенке глотки может быть заметно небольшое количество слизи (катаральный фарингит).
Фарингит также характеризуется непродуктивным, часто навязчивым кашлем. Этот симптом вызывает крайнее беспокойство родителей, доставляет неприятные ощущения ребенку. Обычно кашель при фарингите возникает в ночное время, хотя может беспокоить ребенка и в дневные часы. Такой кашель не поддается лечению бронходилалаторами, муколитиками, ингаляционными глюкокортикостероидами.
Методы диагностики мононуклеоза
Симптомы мононуклеоза не являются специфическими. Поэтому диагностика основывается, прежде всего, на данных лабораторных исследований. Необходимые исследования объединены в профиле “Диагностика инфекционного мононуклеоза”.
Общий анализ крови
Общий анализ крови при мононуклеозе обычно показывает увеличение количества лейкоцитов и СОЭ. Характерно значительное увеличение лимфоцитов и моноцитов, вместе эти разновидности могут составлять до 80-90% от общего количества лейкоцитов. Основным признаком мононуклеоза является повышение количества специфических клеток – атипичных мононуклеаров (представляющих собой изменённые лимфоциты) до уровня свыше 10%. Однако они обнаруживаются не ранее, чем на 5-й день с начала болезни.
Биохимический анализ крови
Мононуклеоз может проявиться в результатах биохимического анализа крови в виде двух- или трехкратного увеличения активности АлАТ и АсАТ. При пожелтении кожи (желтухе) увеличивается билирубин.
Серологический анализ крови
С помощью серологического анализа могут быть выявлены специфические антитела к возбудителю мононуклеоза – вирусу Эпштейна-Барр.
Чтобы точно продиагностировать заболевание, запишитесь на прием к специалистам сети «Семейный доктор».
Общие сведения
Вирус Коксаки и ECHO-вирус входят в группу энтеровирусов и являются основными возбудителями энтеровирусной инфекции (ЭВИ).
В последние годы наблюдается тенденция к активации вирусов Коксаки и рост инфекционных заболеваний, вызванных энтеровирусами. Показатели заболеваемости ЭВИ в странах СНГ варьируют в пределах 11,5-16,2/100 тысяч населения. Большинство заболевших составляют дети (90%). Спецификой ЭВИ является полиморфизм клинических проявлений, что обусловлено их способностью поражать различные ткани/органы (почки, сердце, ЦНС, легкие, печень и другие), длительное вирусоносительство, наличие и широкое распространение бессимптомных форм, отсутствие четкой выраженной зависимости нозологических форм от серологического типа возбудителя, а также отсутствие специфических методов профилактики, что делает энтеровирусные инфекции практически неуправляемыми.
Заболевания чаще протекают в виде спорадической заболеваемости, однако каждые 3-4 года в мире регистрируются эпидемические вспышки, вызванные разными серотипами вирусов Коксаки. Ежегодно удельный вес тех или иных инфицирующих серотипов вируса существенно меняется, что многие авторы объясняют накоплением «критической массы» восприимчивых детей, которая необходима для поддержания эпидемического процесса
Важно и то, что один серотип вируса Коксаки у взрослых и детей может вызывать клинически совершенно разные заболевания (даже в одно время в одной семье), в тоже время различные серотипы вируса могут вызывать заболевания, симптомы которых весьма сходны, что затрудняет диагностику и лечение пациентов
Энтеровирусная инфекция Коксаки в бытовом лексиконе получила называние «турецкий грипп» из-за частичной схожести с симптомами классического гриппа и завоза вируса Коксаки в страны СНГ лицами, отдыхающими на курортах в Турции.