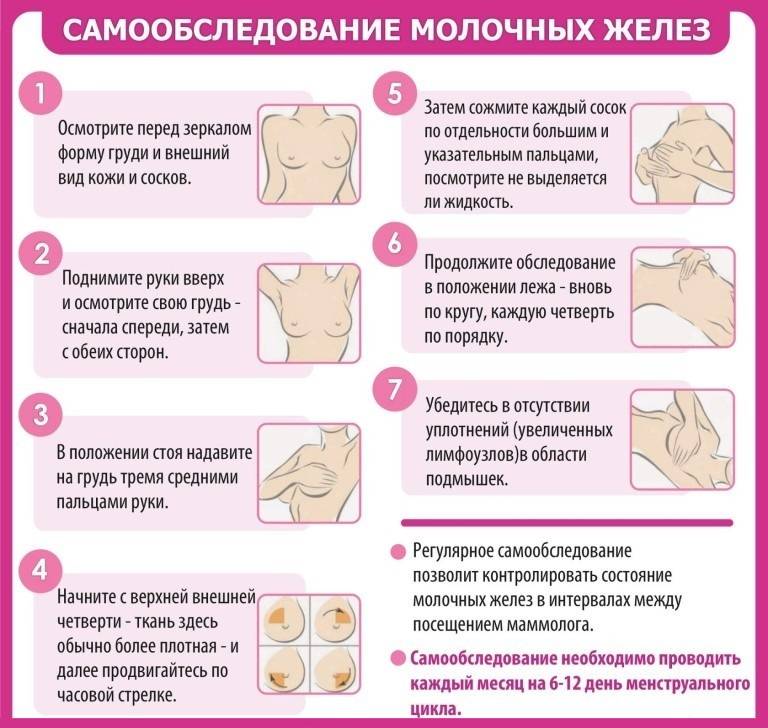
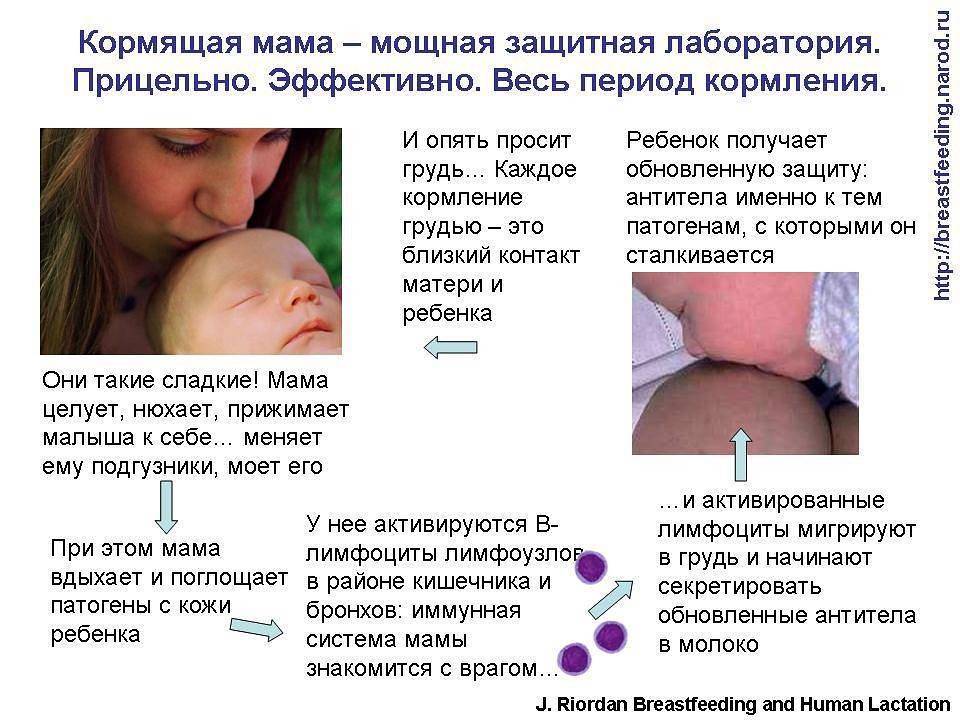
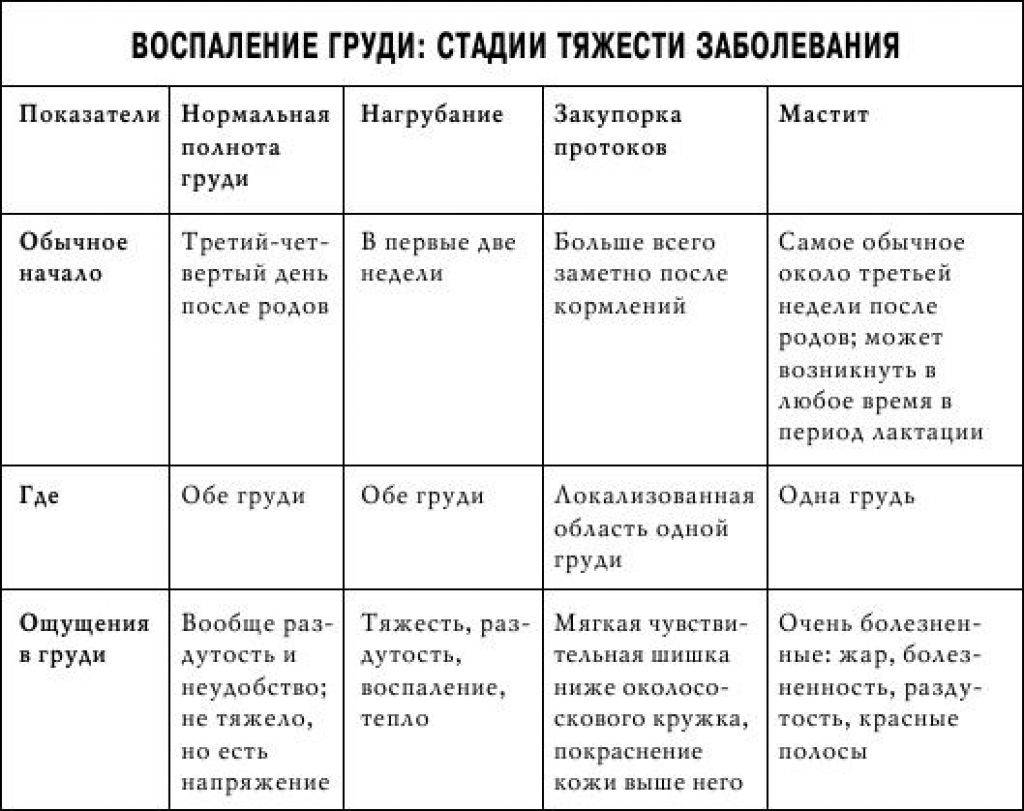
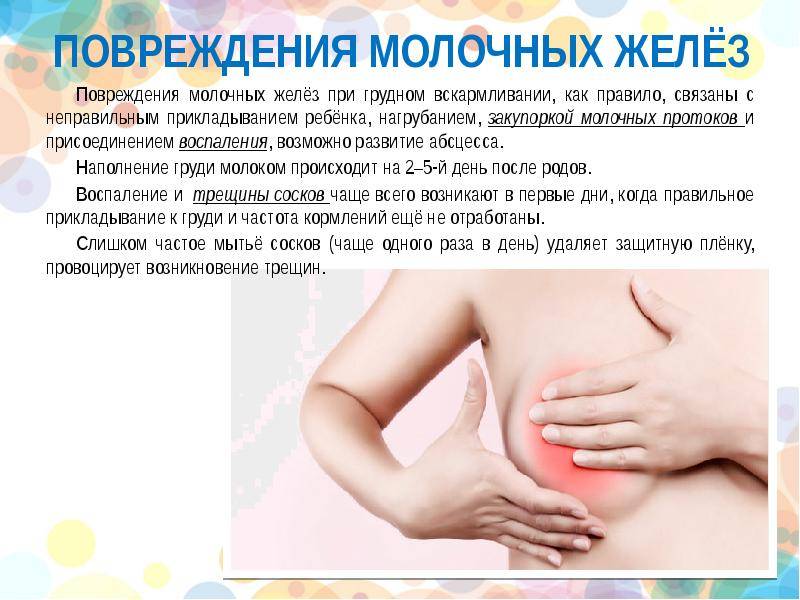
Симптомы
Как правило, спазм сосудов в молочной железе возникает по завершении кормления, когда младенец отпускает сосок. После теплой среды полости рта ребенка кожа соска резко охлаждается, вызывая спастическое сужение капилляров.
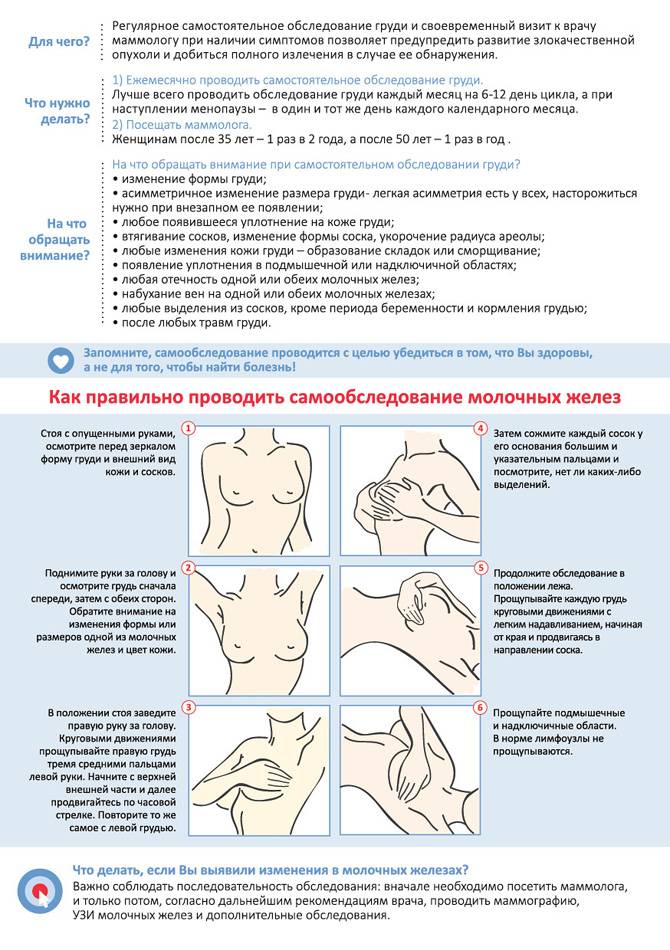
Признаки этого состояния заключаются в следующих проявлениях:
- После кормления в течение нескольких минут или секунд, происходит изменение цвета соска с розового на белый или синюшно-багровый. В этот момент пациентка испытывает жгучую боль. Боль может распространяться от соска в толщу молочной железы с ощущением «простреливания».
- После возвращения крови в сосуды ареолы, цвет кожи вновь становится обычным, но этот процесс также сопровождается болью, которая часто становится пульсирующей.
Изменение окраски кожи и сильная болезненность может отмечаться или на одной или на обеих железах. У некоторых пациенток ангиоспазм не сопровождается болью.
Ощущение болезненной пульсации и затухание болевого синдрома может продолжаться от 2 — 5 до 60 минут и более.
Развитие спастической боли и внешние проявления ангиоспазма иногда отмечаются не сразу после отнятия малыша от груди, а между кормлениями (отсроченный процесс).
Симптоматика патологии имеет схожесть с признаками других болезней кормящих матерей, поэтому врачи нередко ошибаются и диагностируют вазоспазм, как дрожжевую инфекцию, лактостаз, мастит.
Причины первичной дисменореи
Причины возникновения первичной дисменореи:
- Физиологические – нарушение синтеза гормонов. Происходит повышенная выработка простагландинов – веществ, отвечающих за сокращение матки во время ПМС. Их избыточное количество приводит к сильному маточному сокращению и, соответственно, к возникновению болевого синдрома. Также дискомфортные ощущения порождает повышенная выработка адреналина, норадреналина, дофамина и серотонина.
- Психологические – страх пациентки перед месячными и неврологические расстройства. Сниженный болевой порог, психоэмоциональная нестабильность и прочие неврологические нарушения обостряют восприятие боли;
- Дефицит магния в крови;
- Врождённые аномалии развития соединительных тканей;
- Сосудистые нарушения;
- Нетипичное положение матки, её недоразвитие и пороки развития.
Первичная дисменорея бывает:
- Адренергической, при которой в организме во время критических дней повышается уровень адреналина, норадреналина и дофамина — особых гормонов, способных влиять на самочувствие женщины. В результате происходит нарушение различных функций организма, вызывающее, наряду с основными признаками болезни, изменение цвета кожи и сердцебиение. Из-за нарушения циркуляции крови кожа лица бледнеет, кисти и стопы становятся холодными и приобретают синеватый оттенок.
- Парасимпатической, характеризующейся гиперсекрецией серотонина — еще одного важнейшего гормона. К общим симптомам, характерным для этой болезни, прибавляются отечность, потливость, прибавка в весе накануне критических дней, связанная с задержкой жидкости в тканях.
Причины

Истинные причины развития резкого сужения сосудов после грудного кормления до сих пор точно не установлены.
Но врачи утверждают, что факторами-провокаторами, повышающими вероятность этого феномена, являются:
- температурный перепад (согретый во рту младенца сосок охлаждается при комнатной температуре);
- усиленное сдавливание соска деснами в результате неправильного захвата ареолы грудничком при сосании;
- трещины, ссадины, язвочки;
- инфекции, воспаления, грудная молочница;
- травмы или перенесенные хирургические вмешательства на молочных железах;
- нарушения кровотока при синдроме Рейно, аутоиммунных заболеваниях (системная красная волчанка, ревматоидный артрит);
- вегетососудистая дистония;
- избыточная сухость кожи на грудной железе;
- злоупотребление напитков с кофеином, частое поступление в организм никотина, так как эти вещества способствуют сужению сосудов;
- бесконтрольное применение противогрибковых медпрепаратов, противозачаточных таблеток, глюкокортикостероидов;
- ежедневное использование сухих видов дезодорантов-антиперспирантов.
В последнее время многие специалисты рассматривают в качестве причинного фактора вазоспазма физическую форму крапивницы. Диагноз такой патологии до родов может быть не установлен, особенно при стертой симптоматике.
К подвидам этого заболевания относятся:
- Холодовая крапивница, для которой характерна острая аллергическая реакция на перепад температур и холод. При этом возникает отек, изменение окраски кожи, болезненность, точечные высыпания или волдыри (не всегда).
- Механическая крапивница (отсроченная от давления, контактная). Проявления патологии – вспухшие пятна, полосы красного или белого цвета на участке механического раздражения кожи (давления, натирания, вибрации) с сыпью и без сыпи (неуртикарный тип).
- Простой дермографизм и вибрационный ангиоотек. Проявления аналогичны признакам физической крапивницы, но болезнь связана не с аллергическими механизмами, а с особой чувствительностью кожи к механическим воздействиям.
Эти виды крапивницы встречаются редко, но также могут быть первопричиной ангиоспазма у кормящей пациентки.
Что такое молочная лихорадка?
Если ткани молочной железы женщины переполнены молоком, ее груди становятся набухшими и болезненными. Это происходит, если в груди вырабатывается больше молока, чем ребенок может съесть и усвоить. При этом температура тела становится выше 38 °С.
Лихорадка может быть вызвана инфекцией молочной железы, называемой маститом, а может быть признаком другого заболевания. Женщине следует проконсультироваться с врачом, чтобы убедиться в правильности диагноза.
Общие симптомы:
- опухоль груди;
- боль в груди;
- грудь плотная или твердая;
- ощущение тепла в области груди;
- сглаженные ареолы груди;
- болезненность в подмышечных лимфатических узлах;
- лихорадка.
Лечение менструальных болей по типу заболевания
Лечение дисменореи определяется первичным заболеванием и может иметь кардинально разный врачебный подход.
- Эндометриоз – патологическое разрастание тканей маточной оболочки, вызывающее боль во время менструации, требует хирургического удаления узлов с дальнейшей гормональной коррекцией.
- Гормональные нарушения – если в результате анализа крови на гормоны у пациентки выявляют нарушения гормонального фона, рациональным решением станет прием гормональных препаратов, которые подбираются специалистом индивидуально, в зависимости от выявленных нарушений.
- Инфекционно-воспалительные процессы – как уже упоминалось, причиной дисменореи также может стать воспаление органов малого таза, которое часто носит инфекционный характер. Причиной такого явления может выступать, в частности, инфекция, передающаяся половым путем. Лечиться в этом случае придется антибиотиками, которые доктор подберет на основании чувствительности выявленного возбудителя.
- Расширение тазовых вен – устраняется путем приема сосудосуживающих препаратов.
- Опухоли органов малого таза – любые новообразования тазовой локализации, как злокачественные, так и доброкачественные, могут сопровождаться болями, которые усиливаются во время месячных. Лечение в таких ситуациях может потребовать оперативного вмешательства, которое в большинстве случаев выполняется современным методом лапароскопии. Стоит добавить, что лапароскопия не требует рассечения стенки живота, не оставляет безобразных шрамов. Восстановление после процедуры происходит очень быстро и без осложнений.
- Спаечный процесс – так же, как и новообразования, дисменорея, возникающая по подобной причине, лечится чаще всего лапароскопическим путем.
Необходимость хирургического вмешательства появляется лишь при тяжёлой форме дисменореи, которая обусловлена наличием патологий органов репродуктивной системы женщины.
Что такое вазоспазм

Вазоспазм – это патологическое состояние, возникающее при чрезмерно активной местной реакции сосудов, проявляющееся в их спазме (ангиоспазм), что приводит к резкой бледности кожи на пораженном участке, нередко сопровождающейся сильной болезненностью.
Подобное явление случается после грудного кормления в области соска и ареолы кормящей женщины, что обусловлено резким сужением капилляров, вен и артериол кожи. Сосуды сжимаются так резко и сильно, что ток крови останавливается, вследствие чего сосок становится белым (синеет, багровеет), а когда сосуды снова расширяются, и кровь приливает обратно, приобретает обычную розовую окраску. Таким образом, боль и изменение окраски кожи связаны со спазмом или расширением артериальных и венозных сосудов кожи.
Вазоспазм обычно диагностируют в первые недели после родов, когда молочные протоки начинают активно функционировать.
По характеру сосудистых изменений ангиоспазм в сосках часто сопоставляют с синдромом Рейно – заболеванием, для которого характерно нарушение притока крови к тканям ступней и пальцев рук под влиянием холода, температурного перепада, психоэмоционального напряжения. У пациентов с болезнью Рейно под воздействием спазма пальцы белеют и сильно болят.
Последствия вазоспазма серьезны для женщины, желающей выкормить малыша материнским молоком. Это состояние ведет к уменьшению выработки питательной жидкости, застойным явлениям, воспалительным процессам в груди, длительно незаживающим трещинам, поскольку уменьшение кровоснабжения соска тормозит процесс регенерации.
Кожные болезни
- Экзема – кожное заболевание, имеющее аллергическую природу, проявляющееся сыпью и корками. Пораженные участки чешутся, болят и шелушатся. Болезнь провоцируется травмами, аллергией, стрессом, авитаминозом, иммунными нарушениями, гормональными сбоями.
- Гранулы Фордайса – светлые прыщики, образующиеся при закупорке сальных желез. Они не вызывают осложнений, не заразны и не причиняют вреда, являясь чисто косметической проблемой. В редких случаях может возникать зуд, который легко снимается противозудными препаратами.
- Кератома – доброкачественная опухоль кожи, часто встречающаяся у женщин старшего возраста. Выглядит как возвышение или пятно коричневого, сероватого или желтоватого цвета с неровными краями. Новообразование не вызывает боли и не опасно.
- Папилломавирусная инфекция. В околососковой зоне могут обнаруживаться папилломы – кожные образования, которые часто называют «висячими родинками». Эти наросты травмируются нижним бельем и болят. Во время беременности папилломы часто увеличиваются в размерах и занимают здоровые участки кожи. В период лактации они повреждаются, кровоточат, болят, травмируются и инфицируются. Поэтому от папиллом в области соска нужно избавляться — их удаляют.
Причины острых болей в молочной железе
Одна из частых причин мастодинии – киста – образование, наполненное жидкостью. Кистозные полости склонны к росту, во время которого они начинают давить на соседние ткани, нервные окончания и сосуды, проходящие в грудных тканях, вызывая болезненные ощущения. Боль при этом заболевании может быть острой – стреляющей.
Время появления кисты отследить сложно. Это новообразование может находиться в толще молочной железы очень долго, не давая симптомов – зачастую его выявляют уже в подростковом возрасте. Но вдруг по каким-то причинам киста начинает расти и вызывает боль.
Факторы возникновения кист:
- Гормональные нарушения, вызванные стрессами, диетами, возрастными изменениями. Поэтому кисты часто возникают в подростковом и климактерическом возрасте.
- Закупорка млечного протока. В результате молоко или молозиво скапливаются внутри протока, растягивая его и превращая в кисту. Со временем забитый проток закрывается, а образование остается внутри тканей. Постепенно его содержимое меняет цвет, становясь белым, желтым прозрачным или даже бурым. Иногда в кистозной полости могут обнаруживаться плотные включения. Такие кисты крайне редко превращаются в рак, но они могут нагнаиваться с возникновением гнойного воспаления – мастита.
- Закупорка сального протока. В этом случае образуется жировая киста, имеющая небольшой размер и практически не препятствующая функционированию органа. Ее присутствие не мешает вскармливанию и не влияет на протекание беременности. В рак такое образование практически не перерождается.
- Фиброзно-кистозная мастопатия. При этом заболевании обнаруживаются многочисленные кисты и уплотнения. Возникают боли и уплотнения в груди. Появляются выделения из сосков, которые могут быть белыми, желтыми, красноватыми и даже буровато-зелёными. Таким женщинам нужно периодически обследоваться, поскольку на фоне этой болезни намного чаще развивается рак.
Кисты удаляют при их выраженном росте, больших размерах и явных неприятных ощущениях. Иногда они могут рассосаться сами при нормализации гормонального фона. Для этого женщине назначают прием препаратов, содержащих гормоны.
Болезненность также может наблюдаться при наличии других доброкачественных опухолей – фиброаденом, липом (жировиков). Неприятные ощущения возникают при расположении опухолевого очага вблизи сосуда или нерва. Боль также может сопровождать опухолевый рост.
Строение молочной железы
Абсцессы груди MSRA (вызванные метициллин-резистентным стафилококком)
Если MRSA изолирован или подозревается, в дополнение к поддерживающей терапии следует выбрать не бета-лактамный антибиотик. При подозрении или подтверждении внебольничного MRSA (CA-MRSA) или у пациента с аллергией на пенициллин назначают:
- триметоприм/сульфаметоксазол (160/800 мг перорально два раза в день);
- доксициклин (100 мг перорально два раза в день);
- клиндамицин (150-300 мг перорально четыре раза в день).
Кормление грудью прекращают (разрешено при лечении триметопримом/сульфаметоксазолом, если младенец старше 2 месяцев).
Ванкомицин (15 мг/кг внутривенно каждые 12 часов) используют в более тяжелых случаях.
Альтернативы, особенно для женщин с признаками системного заболевания, включают: линезолид, тигециклин и даптомицин.
Продолжительность приема антибиотиков должна составлять 7–10 дней.
Прием антибиотиков
Если в течение 48 часов не будет ответа на антибиотики, необходимо пересмотреть диагноз и лечение. Антибактериальную терапию следует корректировать в зависимости от конкретного изолированного патогена. При выделении грамотрицательных бацилл можно использовать хинолон (например, левофлоксацин), если пациентка не кормит грудью. В качестве альтернативы назначают цефалоспорин III поколения (например, цефтриаксон или цефотаксим).
Причины боли при лактации
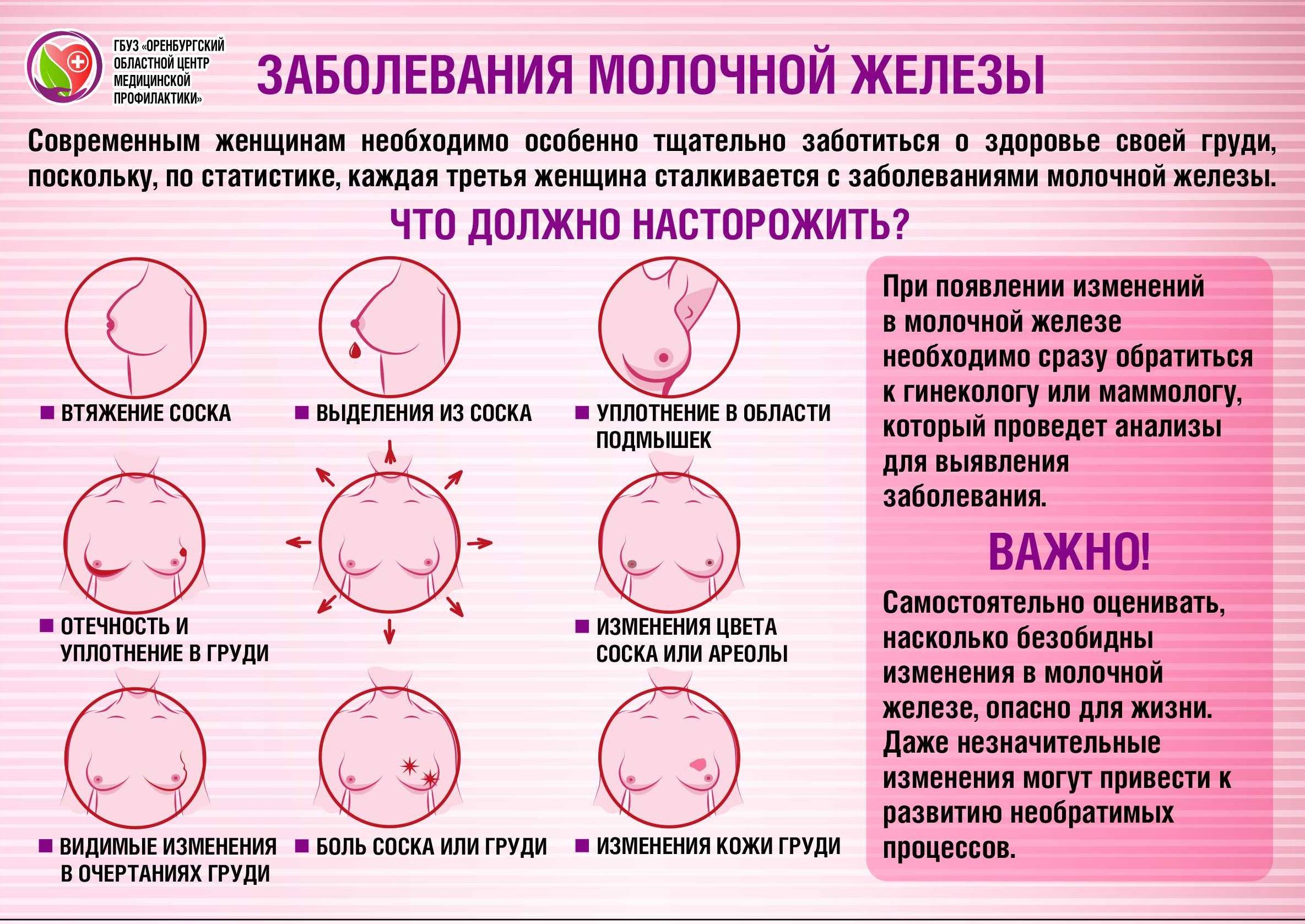
При первом прикладывании ребеночка к молочной железе, болезненность может возникать вследствие того, что кожа груди достаточно нежная, и от интенсивного сосания малыша может проявляться дискомфорт. Однако такие боли должны прекратиться уже через несколько дней. Если же болезненность осталась, и продолжается длительное время, цвет кожи соска изменился, а также были замечены припухлости, то следует немедленно обратиться к врачу. Причинами болевых ощущений могут стать следующие нарушения здоровья молочной железы:
- неправильное кормление грудью;
- болезнь молочных желез – лактостаз;
- резкие приливы молока при кормлении;
- застой молока;
- мастит;
- вазоспазм;
- мастопатия.
Проблемы с кормлением могут привести к другим нарушениям, что впоследствии вызывают расстройства со стороны пищеварительной системы ребенка. Кроме того, при плохом поступлении молока к груди малыш может не наедаться, плохо спать, капризничать.
Нередко болят соски при грудном вскармливании от того, что они потрескались вследствие неправильного кормления, или при прорезывании зубов у малыша. В данном случае, мама мучается от болевых ощущений, кормить становится гораздо сложнее, ребенок страдает от того, что ему не хватает молока. Необходимо вовремя обратится к специалисту за помощью.
Что понимают под травмой грудных желез
Различают следующие виды повреждений молочных желез, полученных в результате травмы:
- Закрытые. К ним относят ушиб, гематому грудных желез;
- Открытые. Это раны различного характера (резаные, полученные в результате ожога, укуса, колотые);
- Изолированные;
- Комбинированные (сочетанные). Такие повреждения сочетаются с серьезными травмами грудной клетки, например, с переломом и/или ушибом грудины, ребер, с пневмотораксом (скоплением в плевральной полости воздуха), с гемотораксом (наличием в ней крови).
Травма почти всегда вызывает внутреннее кровотечение, повреждение ткани груди или их сочетанию. Наиболее часто встречаются ушиб и гематома груди.
Под ушибом грудных желез понимают повреждение тканей груди травматического характера закрытое, когда значительного нарушения их структуры нет.
Гематома образуется в результате внутреннего кровотечения, которое может быть:
- легким – это простой синяк;
- серьезным, что приведет к значительной гематоме, большому скоплению сгустков крови, которая собирается за пределами кровеносных сосудов. По сути, гематома – это просто более крупный ограниченный синяк, сопровождающийся разрывом сосудов.
Гематома
Распространенность травматических повреждений грудных желез составляет около 2-3% от всех маммологических заболеваний. Но, это просто статистика. На самом деле, травма груди встречается гораздо чаще. В быту, на производстве или во время занятий спортом получить травму груди очень легко. Просто женщина не всегда придает значение возможным повреждениям и не всегда может их вспомнить.
После травмы груди пациентов обычно отправляют на диагностическую визуализацию груди, чтобы оценить изменения в молочной железе, замеченные либо самим пациентом, либо маммологом.
Что такое фиброаденома: симптомы
Начальная стадия патологии протекает бессимптомно. Женщина случайно обнаруживает небольшой плотный узелок из железистой ткани, который достаточно легко смещается. При пальпации опухоль безболезненна, поэтому часто остается без внимания до появления симптомов.
Важный момент — опухоль имеет ровный контур, при онкологии края будут неровными.
Если патология запущена, то опухоль становится больше и легко прощупывается. В груди ощущается непривычное давление. При развитии злокачественного процесса, видны изменения кожи над опухолью (цвет, структура), появляются выделения из сосков.
Причины абсцесса груди
Абсцессы груди обычно вызваны бактериальной инфекцией. Наиболее распространенным возбудителем является метициллинорезистентный S. aureus, за которым следуют коагулазонегативные стафилококки.
Метициллинорезистентный S. aureus
До 40% абсцессов молочной железы имеют полимикробную этиологию, с изоляцией аэробов (стафилококков, стрептококков, энтеробактерий, коринебактерий, кишечной палочки, синегнойной палочки), а также анаэробов (пептострептококки, бактерии Propionibacterium, бактероиды, лактобактерии, бактерии Clostridium, Fusobacterium, и Veillonella).
Анаэробы иногда выделяют при абсцессах и в хронических рецидивирующих случаях. Исследование первичных и рецидивирующих абсцессов молочной железы показало, что у курильщиков анаэробы выявлялись чаще.
Более необычными патогенами могут быть Bartonella henselae (возбудитель болезни кошачьих царапин), микобактерии (туберкулез и атипичные микобактерии), актиномицеты, бруцеллы, грибы (кандиды и криптококки), паразиты и личинки.
К образованию ограниченного очага (абсцесса) приводят:
- Мастит. Абсцессы груди чаще встречаются у кормящих женщин. Согласно обзору научной литературы за 2020 год, лактационный мастит встречается у 2-3 % кормящих женщин, у 5–11% из которых может развиться один или несколько абсцессов. Бактерии могут попасть в грудь через сосок во время кормления грудью или через трещины на соске или ареоле (затемненная область вокруг соска). Заблокированные молочные протоки также могут привести к маститу и при отсутствии лечения – к абсцессу;
- Кисты, опухоли. Эти образования вызывают сдавление, закупорку молочных протоков, последующее присоединение вторичной инфекции вызывает абсцесс;
- Травмы. Гематома воспаляется и образуется гнойный очаг;
- Гормональные нарушения. Эндокринные заболевания, мастопатии, период новорожденности сопровождаются нарушением гормонального фона, когда образуется застой лимфы, крови. Если происходит размножение патогенных бактерий, особенно при ослабленном иммунитете, формируется абсцесс;
- Воспалительные заболевания, такие как пиодермии, лимфадениты, фурункулез, при которых возбудители попадают в молочную железу гематогенным путем;
- Некоторые инфекционные заболевания. Необычные инфекции молочной железы могут быть начальным проявлением ВИЧ-инфекции. Брюшной тиф является общепризнанной причиной абсцессов молочной железы в странах, где это заболевание широко распространено.
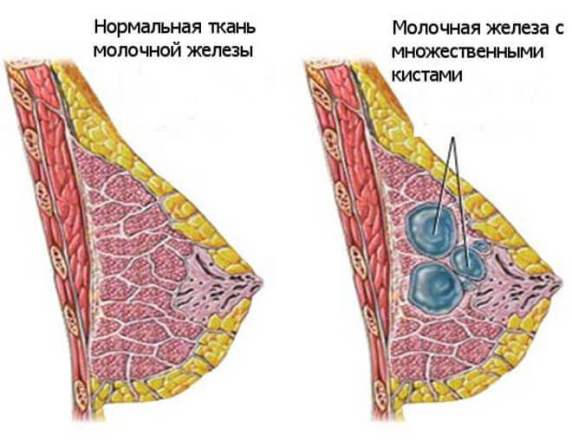
Кисты молочных желез
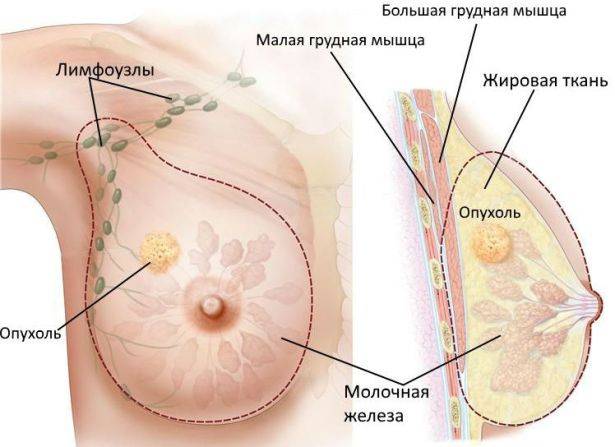
Опухоль молочной железы
Факторы риска абсцессов следующие:
- трещины на сосках;
- диабет или проблемы с иммунной системой;
- пирсинг сосков;
- хирургия грудного имплантата.
Рак груди редко вызывает боль и воспаление. Однако воспалительный рак груди – это редкий тип раковой опухоли, который может вызывать симптомы, похожие на симптомы абсцесса груди.
Виды фиброаденом
Фиброаденома бывает:
- Внутри протока — интраканаликулярная;
- Вокруг протока — периканаликулярная;
- Листовидная, филлоидная — самая опасная. Характеризуется быстрым ростом и склонностью к перерождению в рак).
Также фиброаденомы классифицируют на зрелые и незрелые.
- Зрелое образование имеет плотную капсулу, поэтому лечится только хирургическими методами.
- Незрелая опухоль может рассосаться. Такие новообразования диагностируют у подростков при половом созревании.
Не стоит путать фиброаденому и фиброаденоматоз. В первом случае речь идет о настоящей опухоли, во втором — об образовании кист в молочной железе. Заболевания имеют общие причины, но развиваются и лечатся абсолютно по-разному.
Патологии молочной железы в период кормления
Примерно на 3–4 сутки после родов у молодых мам начинается повышение секреции молока. При сопутствующей неполной проходимости выводящих протоков может произойти кумуляция жидкости в грудных железах. Это приводит к уплотнению и болезненности груди, а также к субфебрильной температуре тела. Нужно обратиться к врачу, чтобы не пропустить воспалительный процесс.
Для профилактики застойных состояний, очень полезен массаж, полное опорожнению молочной железы самостоятельно или с помощью молокоотсоса. В первые дни кормления могут появиться трещины и кровотечение из сосков, которые мешают грудному вскармливанию и существенно ухудшает самочувствие в первые дни после родов. Чтобы этого избежать, используйте pH нейтральные средства для мытья груди, специальные бюстгальтеры для кормящих и впитывающие прокладки.
Массаж груди
На 2-3 неделе после родов достаточно часто развивается воспаление молочной железы. Оно развивается вследствие бактериального заражения, а трещины на сосках способствуют развитию инфекции. Болезнь начинается внезапно и дает гриппоподобные симптомы, такие как озноб, миалгия, лихорадка. Сама грудь очень напряженная, покрасневшая, плотная. Развивается мастит.
Лечение основано на применении антибиотиков и регулярном опорожнении железы от молока. Придется отказаться от грудного вскармливания. Чтобы не допустить воспаления, нужно правильно прикладывать ребенка к груди, полностью сцеживать молоко и заботиться о гигиене.
Как остановить менструальную боль и снять спазм
Менструальные спазмы и боль внизу живота обычно возникают с началом кровотечения и длятся в течение нескольких дней. Они могут сопровождаться тошнотой, слабостью и головной болью. Существует несколько способов облегчения боли и спазмов при менструациях.
Нестероидные противовоспалительные препараты. Один из самых простых способов лечения менструальных болей и спазмов – остановить производство простагландинов, вызывающих эти ощущения. Именно таким свойством обладают НПВП, они ингибируют ЦОГ 1 и ЦОГ 2 – ферменты, которые ответственны за выработку простагландинов.
Чаще всего для облегчения дисменореи гинекологами назначаются ибупрофен (Нурофен, комбинированный с парацетамолом Ибуклин) и напроксен. Кроме обезболивающего действия, эти препараты снижают температуру тела, которая с приходом месячных может подниматься до 37,5. Если женщина начинает принимать НПВП за 1-2 дня до наступления менструации, они работают еще лучше.
Но эта группа лекарственных средств может усилить некоторые симптомы дисменореи – тошноту и диспепсические расстройства. Также обезболивающие не рекомендуются женщинам с язвенной болезнью желудка. Перед их применением нужно обязательно проконсультироваться с гинекологом.
Тепло. Воздействие тепла уменьшает менструальные боли и спазмы при условии, что они не связаны с какими либо заболеваниями.
Можно положить теплую (не горячую) грелку на низ живота или принять расслабляющую теплую ванну.
Транскутанный электрический стимулятор нервов (TENS). Это устройство, которое носят над областью боли. Механизм действия устройства зависит от частоты импульсов.
- Принцип высокочастотной TENS. Электрические импульсы стимулируют нервные волокна к блокировке передачи болевых сигналов в сторону мозга. Поэтому болевые ощущения не воспринимаются.
- Принцип низкочастотной TENS. Электрические импульсы приводят к стимуляции выработки собственных эндорфинов, которые естественным образом уменьшаю боль.
Клинические испытания показали, что применение электростимулятора уменьшает менструальную боль с минимальными побочными эффектами. Прибор можно использовать отдельно или в дополнении к фармакологическому лечению дисменореи.
Нужно отметить – TENS уменьшает болевые ощущения в период месячных, но не лечит причину боли, поэтому в любом случае необходимо проконсультироваться с гинекологом.
Массаж и физические упражнения. Доказано, что массаж нижней части спины и аэробные физические упражнения уменьшают судороги и боль, связанные с менструальным периодом. Женщина может применять легкий самомассаж живота, что расслабит мышцы и уменьшит менструальные спазмы.
Гормональная контрацепция. Правильно подобранные оральные контрацептивы (противозачаточные таблетки) уменьшают менструальную боль и спазмы в 90% случаев.
Гормональные препараты препятствуют высвобождению собственных половых гормонов и поддерживают их устойчивое равновесие. Овуляции не происходит, организму не нужно готовиться к беременности, поэтому эндометрий матки разрастается меньше. Мышцы матки меньше сокращаются, снижается выработка простагландинов. Все это приводит к уменьшению болезненных менструальных спазмов.
Аналогичным образом работают не только противозачаточные таблетки, но и все гормональные методы контрацепции.
Болезненные месячные часто беспокоят девочек-подростков. Многие мамы не показывают их гинекологам, боясь, что применение противозачаточных таблеток будет стимулировать сексуальную активность. Клинические исследования показали, что противозачаточные таблетки не оказывают такого действия.
Идеальный вариант для молодых женщин, которые хотят избавиться от дисменореи и предотвратить нежелательную беременность – так называемый “голландский дубль” – презерватив+микродозированный КОК.
С медицинской точки зрения, противозачаточные средства действительно являются лучшим средством от менструальных болей и спазмов, но при условии, что они назначаются гинекологом.
Прием противозачаточных таблеток
Лечение
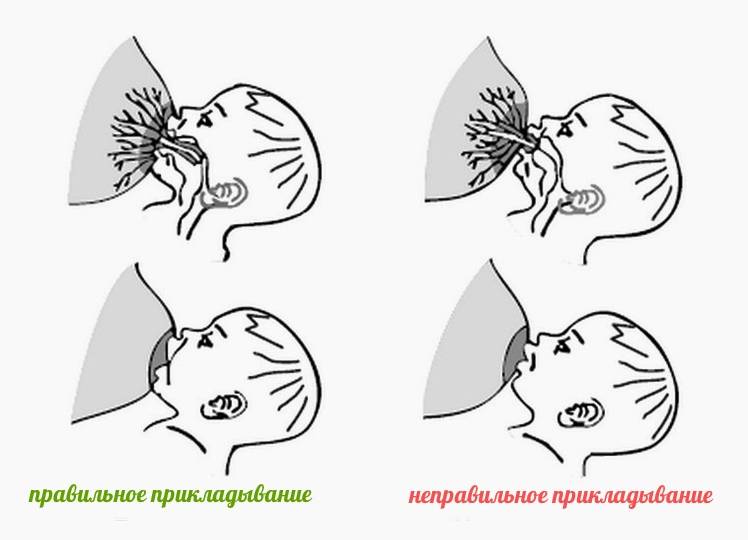
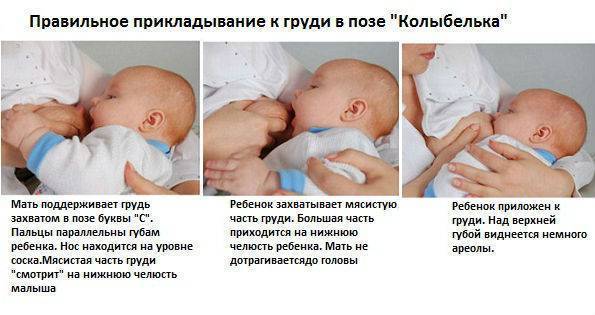
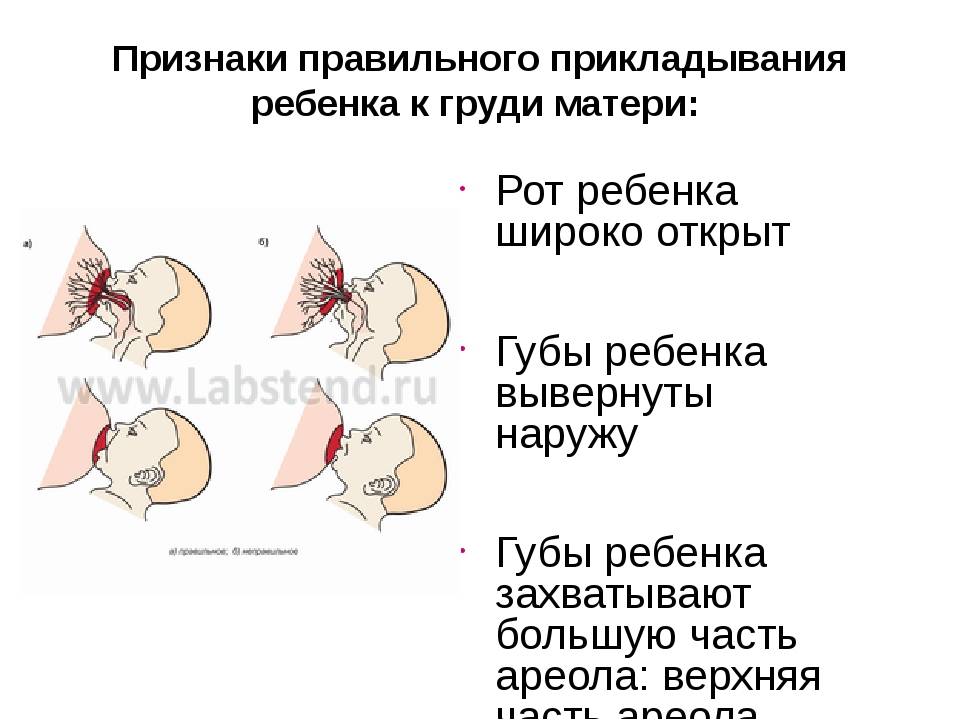
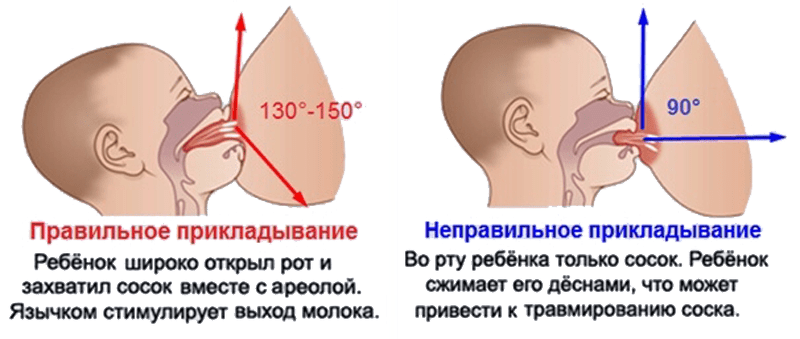
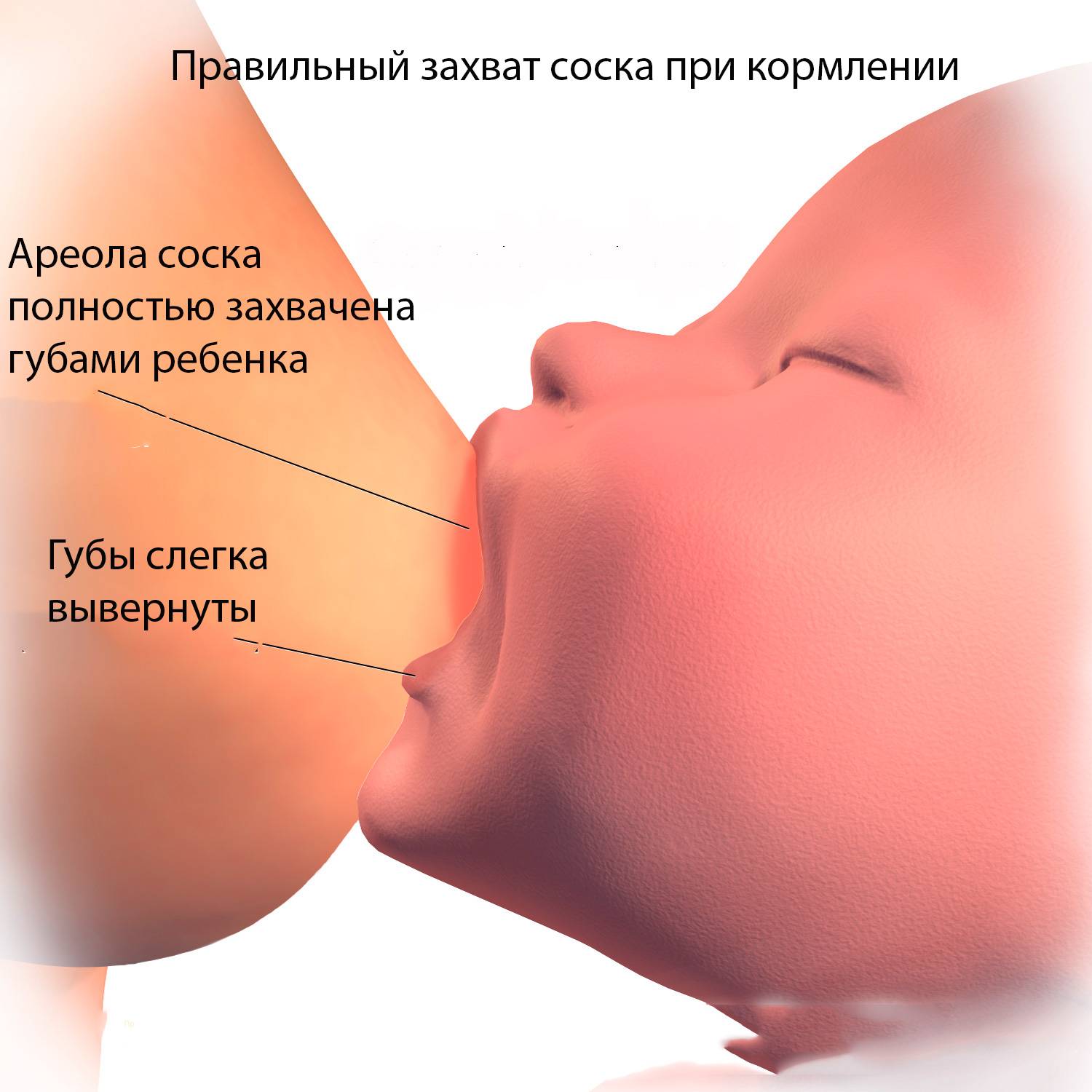
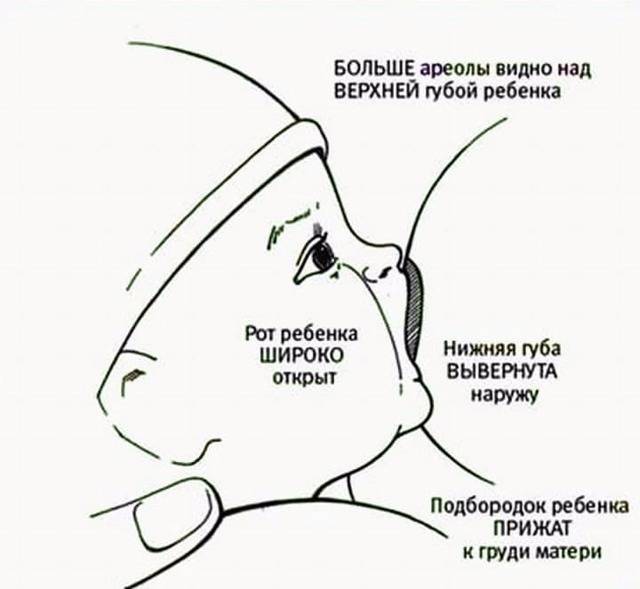
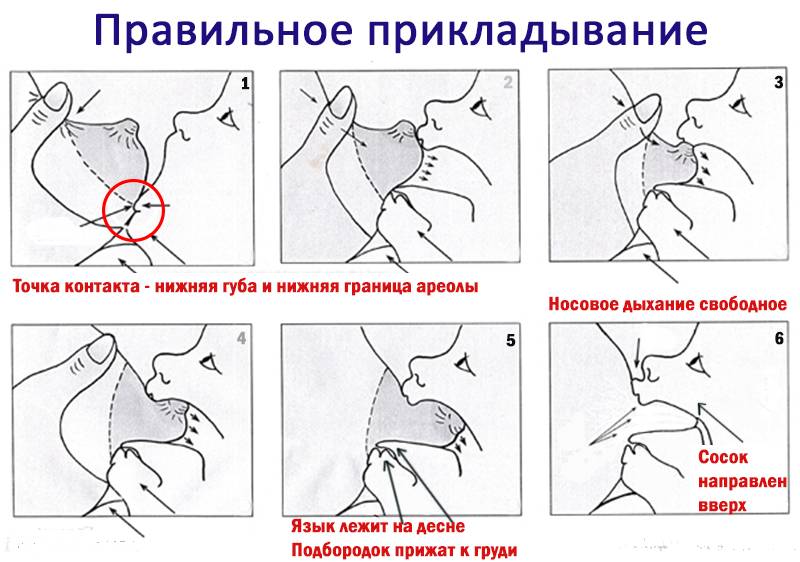
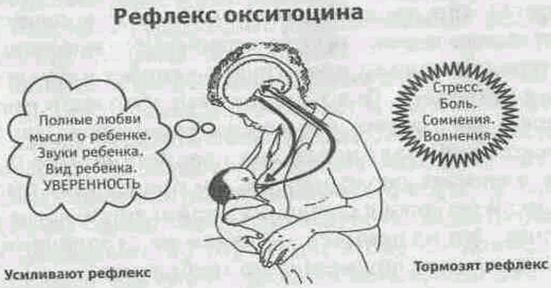
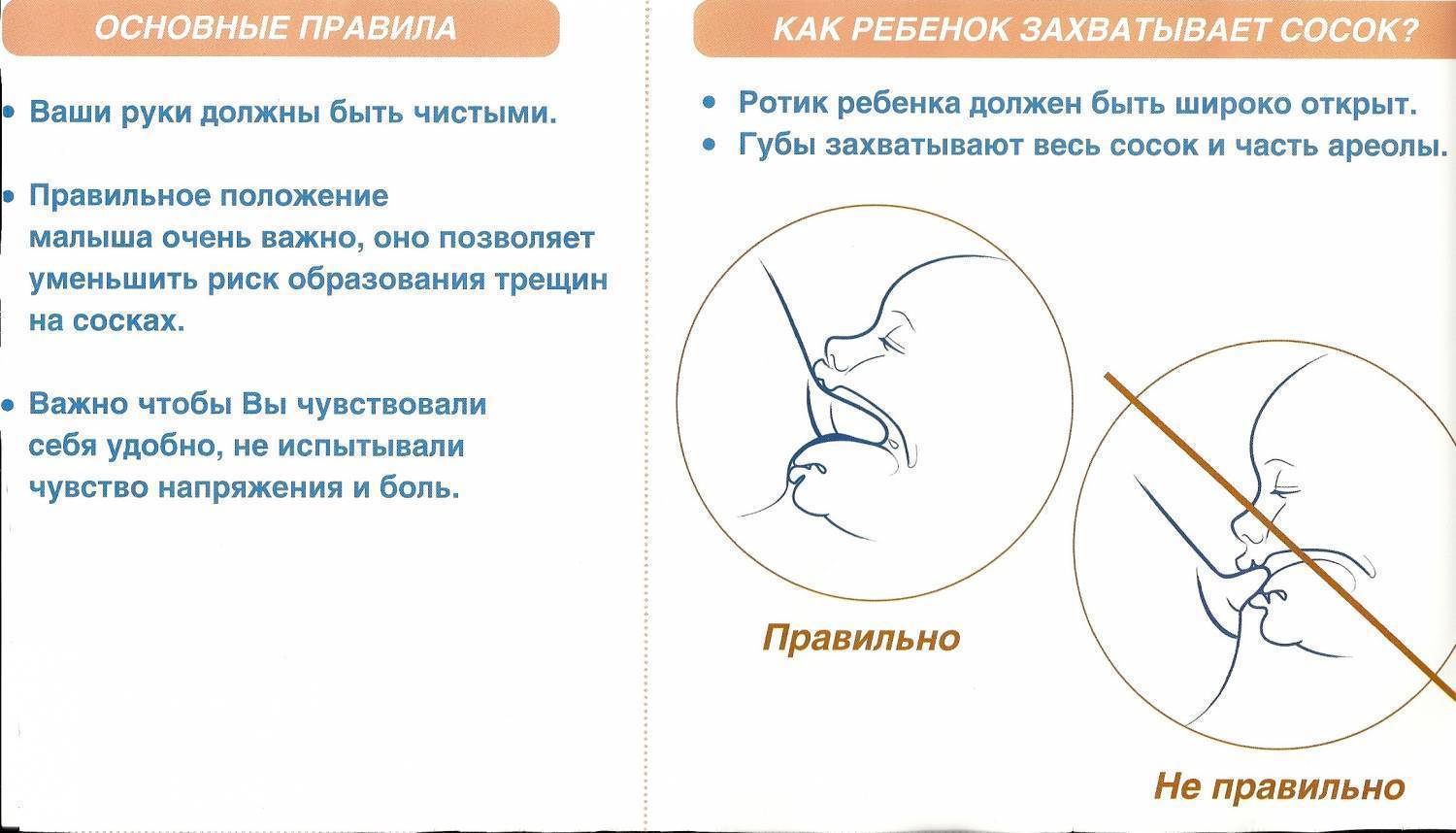
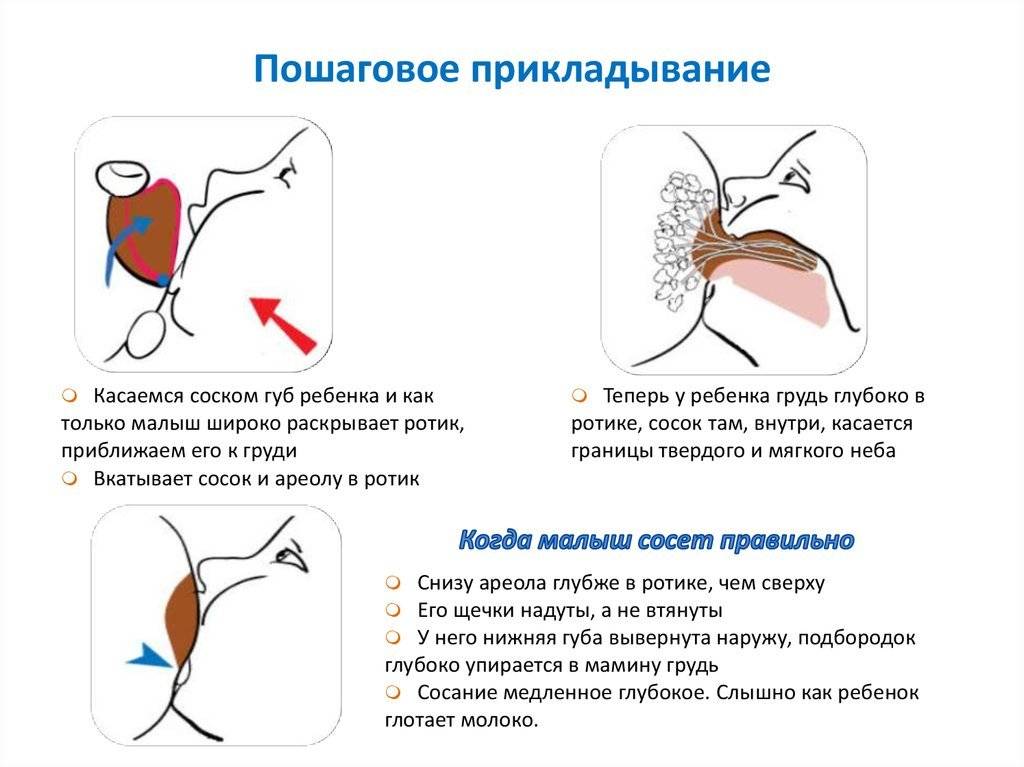
Для того чтобы побороть вазоспазм важно подходить к этому вопросу комплексно. Первостепенной задачей является соблюдение техники прикладывания новорожденного к груди
Для профилактики этого состояния рекомендовано соблюдать такие правила:
После завершения кормления малыша женщине рекомендовано сразу прикрыть молочные железы хлопчатобумажной или шерстяной тканью, чтобы исключить резкий перепад температуры.
Контрастный душ в период лактации лучше исключить, так как резкая смена температур может вызвать спазм сосудов.
Крайне важно в период лактации избегать пересыхания кожи области ореола и сосков, так как сухость приводит к образованию трещин. С этой целью применяются средства гигиены, имеющие нейтральную pH среду
Агрессивные антиперспиранты лучше не использовать на протяжении всего периода кормления грудью.
Регулярное проведение самомассажа сосков — это эффективное средство профилактики и лечения вазоспазма. Процедура самомассажа заключается в аккуратном разминании сосков указательным и большим пальцем. Приёмы самомассажа способствуют расширению сосудов и снятию спазма.
Медикаментозная терапия
При неэффективности указанных методов лечения вазоспазма необходимо прибегнуть к медикаментозным способам коррекции кровообращения.
Препаратом выбора при стойком вазоспазме области сосков является Нифедипин, используемый для расширения периферических сосудов и снижения артериального давления.
Для проведения успешного лечения важна дозировка и кратность приёма препарата. Подобную информацию необходимо обсуждать с лечащим врачом, так как Нифедипин реализуется только при наличии рецепта.
На фоне приёма препарата редко возникают побочные эффекты, за исключением головной боли. Данное средство используется комплексе с указанными методами.
Использование методик нетрадиционной медицины может повлечь за собой сомнительный результат. Поиск причины и разработку тактики лечения рекомендовано предоставить медицинскому специалисту (маммологу), так как вазоспазм необходимо дифференцировать с другими заболеваниями молочных желез.
Подписывайтесь на нашу группу Вконтакте
Симптомы дисменореи
Боли при дисменорее начинаются в нижней части живота до начала менструации или вместе с ней. Они имеют схваткообразный характер с отдачей в спину, пах и область заднего прохода. Женщины жалуются на усталость, диарею, головную боль, нервозность, головокружение, обмороки, тошноту и рвоту. У кого-то наблюдается весь букет симптомов, а кого-то тревожат только боли.
Боль продолжается от нескольких часов до 2-3 дней. В перерыве между критическими днями женщина не чувствует никаких неприятных симптомов. При вагинальном и ректовагинальном осмотре у больных, страдающих первичной дисменореей, никакой патологии, как правило, не обнаруживается.
Болевые ощущения при месячных и сопутствующие признаки могут быть различной степени выраженности в зависимости от вида патологии. Тревожные симптомы, требующие особого внимания:
- Болевой синдром: сильная боль внизу живота тянущего, колющего или схваткообразного характера, возникающая ещё за 1-2 дня до месячных и иррадирующая в прямую кишку, область придатков, мочевой пузырь, поясничную область, внутреннюю поверхность бёдер.
- Эмоционально-психические расстройства: нарушение сна, раздражительность, нервозность, излишняя чувствительность, тревожность, эмоциональная подавленность, анорексия, булемия, непереносимость запахов, извращение вкуса.
- Вегетативные расстройства: тошнота, отрыжка, икота, озноб, жар, повышенное потоотделение, сухость во рту, учащённое мочеиспускание, вздутие живота, диарея, чередующаяся с запорами.
- Вегето-сосудистые проявления: потеря сознания, головокружение, головная боль, аритмия, тахикардия, брадикардия, боли в сердце, онемение конечностей, отёк лица.
- Обменно-эндокринные нарушения: повышенная или пониженная температура, слабость, упадок сил, рвота, ощущение «ватных» ног, зуд кожи, боли в суставах, отёчность.
Осложнения, вызванные застоем молока в груди
Хотя застой обычно проходит сам по себе, если его не остановить, он может вызвать проблемы как у матери, так и у ребенка. Многие женщины ожидают, что кормить грудью будет легко, но столкнувшись с этой проблемой, они начинают винить себя и растеряны
Важно знать, что это не вина женщины и с этой проблемой может столкнуться каждая мама.
Застой молока может вызвать не только дискомфорт и проблемы с грудным вскармливанием, но и мастит. Мастит — одно из наиболее распространенных воспалительных заболеваний молочной железы, обусловленное попаданием микробов (стафилококков, реже стрептококков) в молочную железу через лимфатические или молочные протоки.
Мастит может быть вызван закупоркой молочных протоков, если грудь слишком наполнена и не опорожняется должным образом. В этом случае следует как можно скорее обратиться к врачу и пройти курс лечения антибиотиками и противовоспалительными средствами.
Если мастит не лечить, то это может привести к гнойным поражениям молочных желез. При гнойном мастите необходимо дренирование, поэтому единственный вариант лечения – хирургический. Кормить ребенка больной грудью будет нельзя, так как в молоке есть гной.