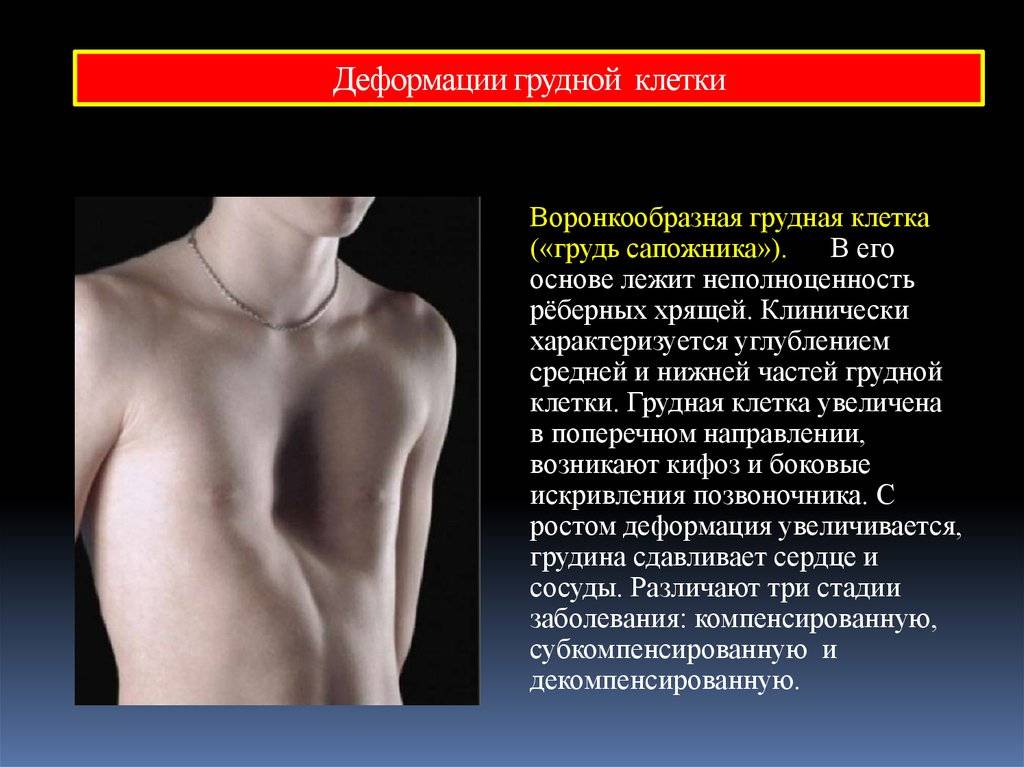
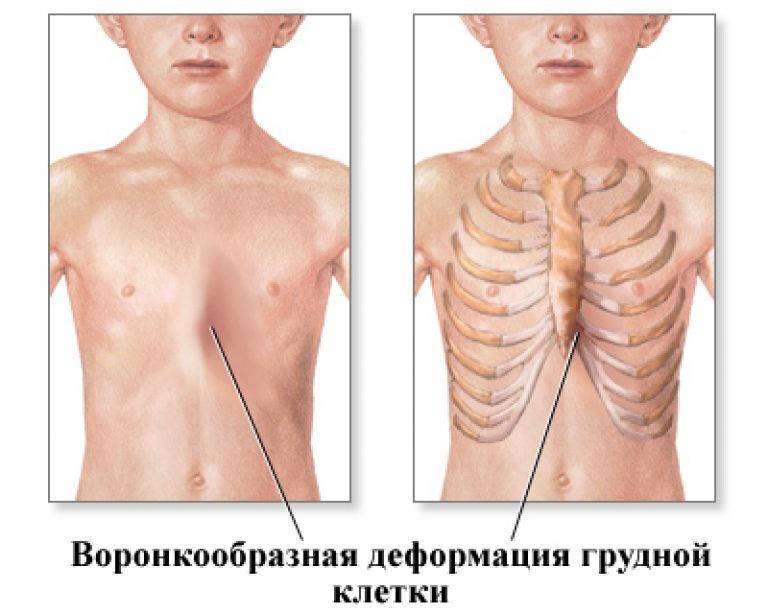
Методы диагностики ВДГК
Для проведения правильного и результативного лечения пациенты с дефектом грудной клетки проходят диагностику. Это необходимо для определения степени и типа деформации, локализации патологии и нарушений в работе смежных с этой областью органов.
Обязательно проводится торакометрия. В ходе диагностики определяются параметры впадины и вычисляется индекс изменения грудной клетки.
Кроме того, специалистами назначается МРТ (магнитно-резонансная томография) и рентген. С их помощью проверяют состояние органов, их расположение, нарушения вследствие патологии.
При значительных деформациях внутренних органов больного направляют к кардиологу и пульмонологу. Специалисты проводят ряд исследований, в том числе электрокардиограмму для выявления степени нарушений в работе органов и минимизации осложнений.
Для диагностики дефектов органов и хрящевых, костных структур используется ультразвуковое исследование. Для полноты картины проводится продольное и поперечное сканирование организма.
Степени деформации
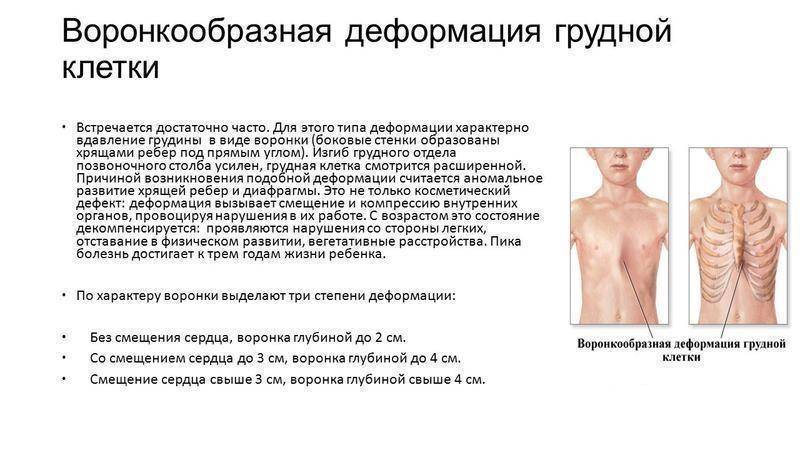
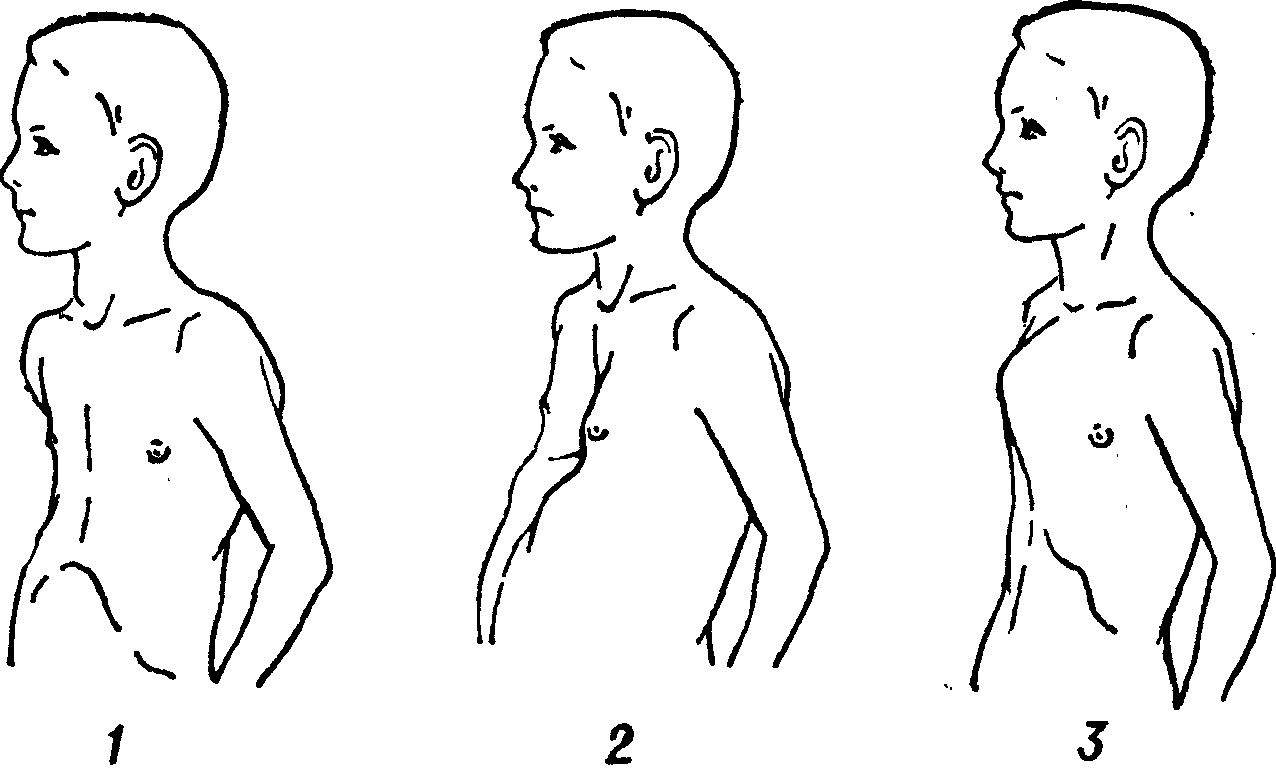
Степень сложности болезни зависит от глубины впадины и нарушений в положении сердца. По созданной Н. Кондратиным классификации различают 3 степени:
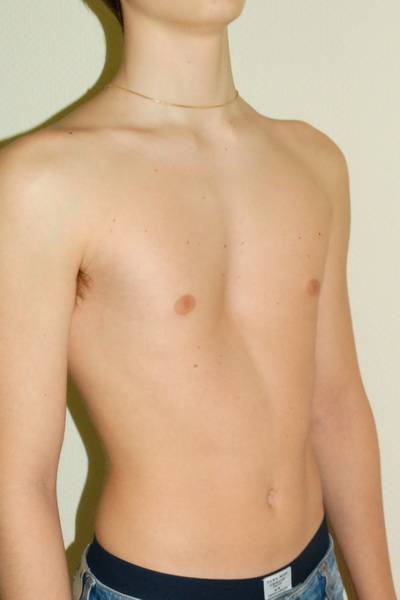
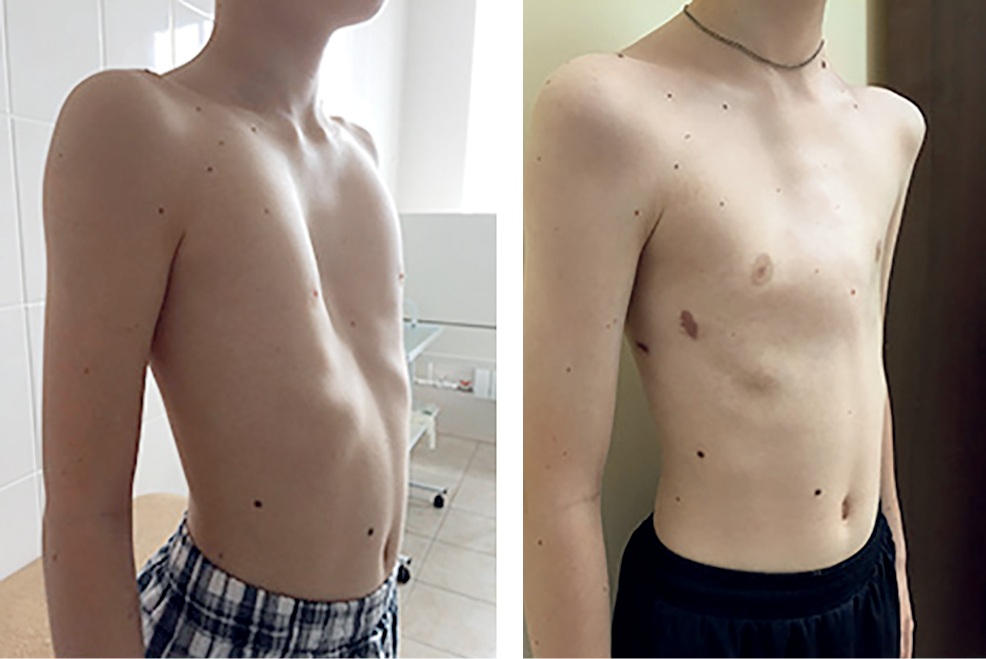
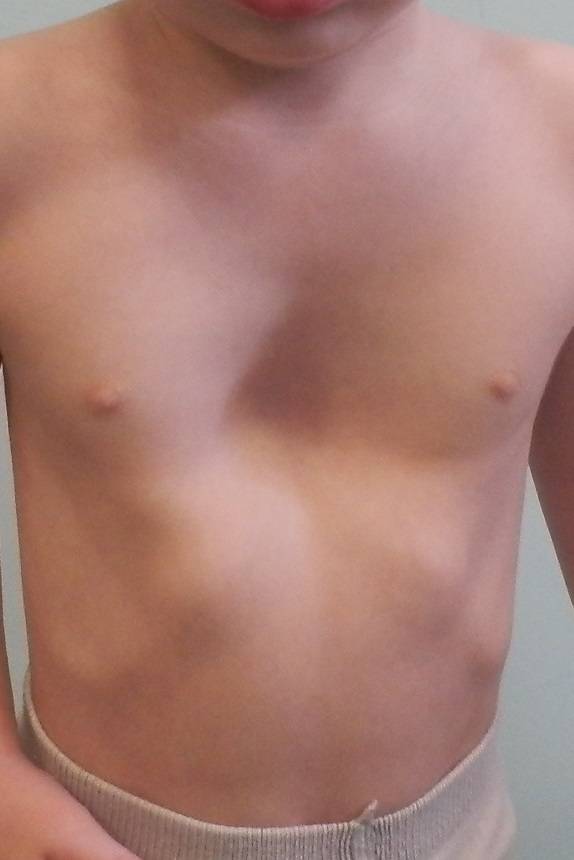
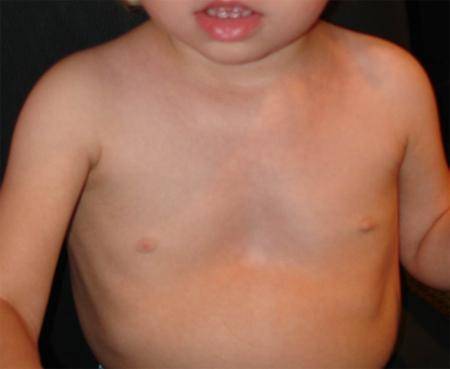
- I степень характеризуется глубиной менее 2 см, без изменения правильного положения сердца,
- II степень ставят при наличии впадины размером до 4 см, сердце при этом смещено на несколько сантиметров,
- III степень диагностируют при образовании впадины более 4 см со смещением сердца на 3 см и более.
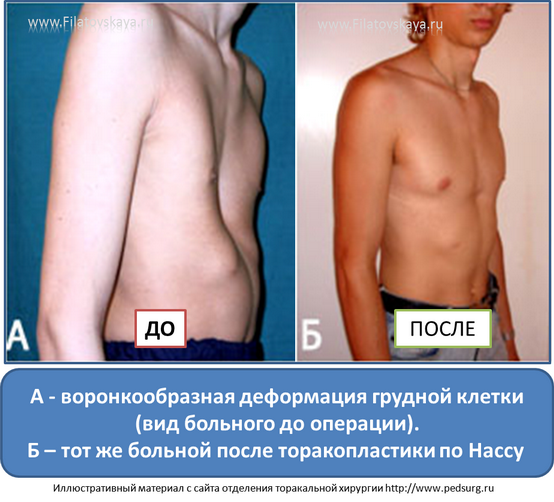
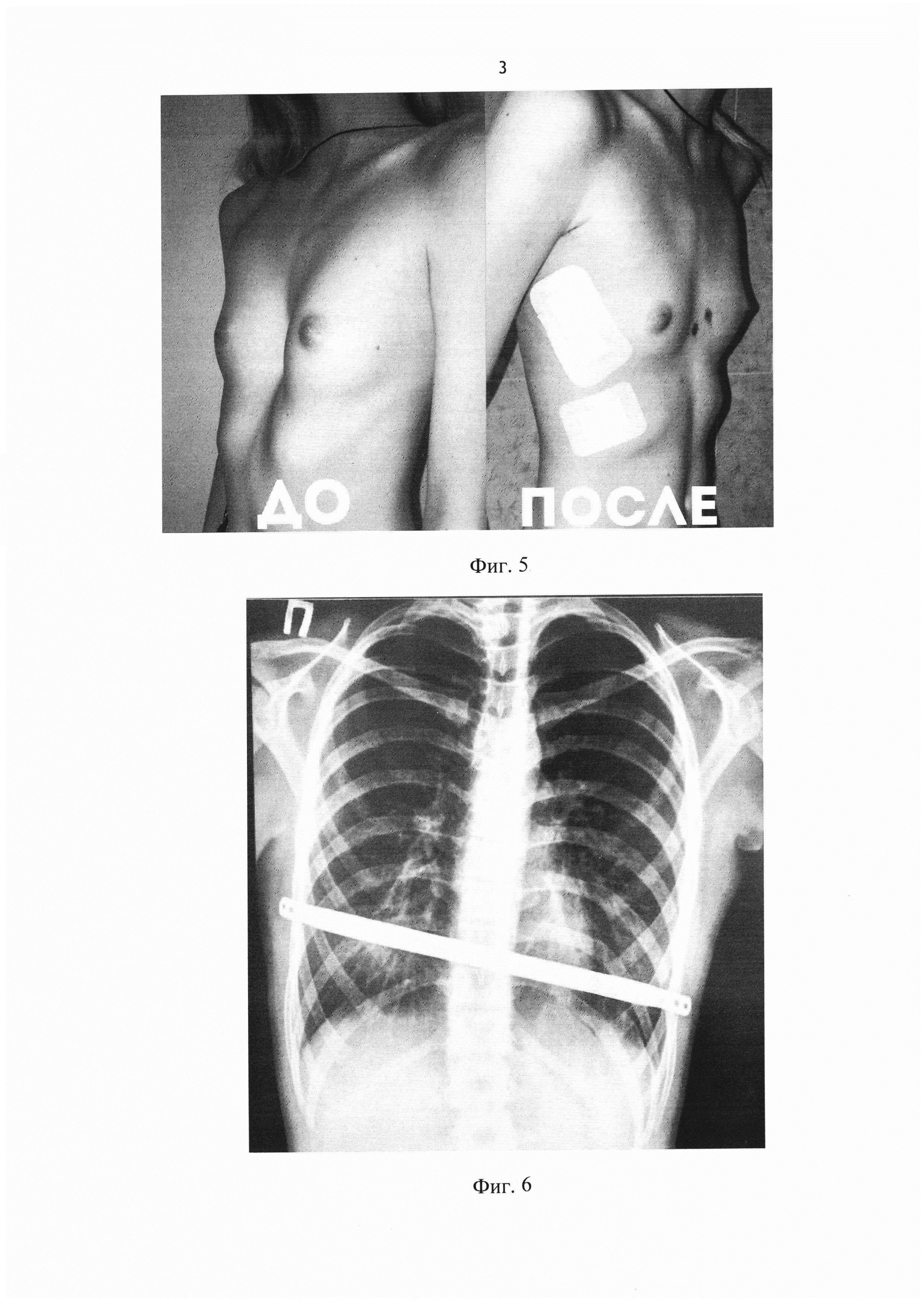
На фото представлена ВДГК I степени.
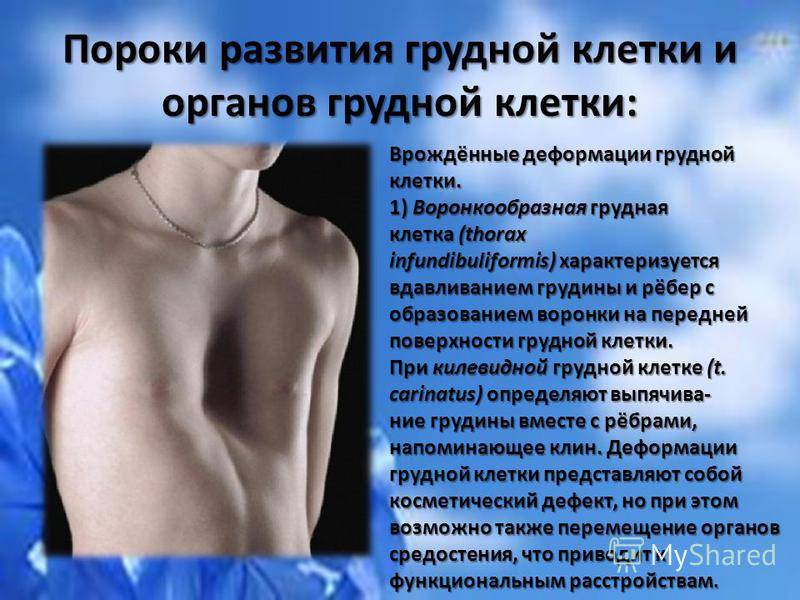
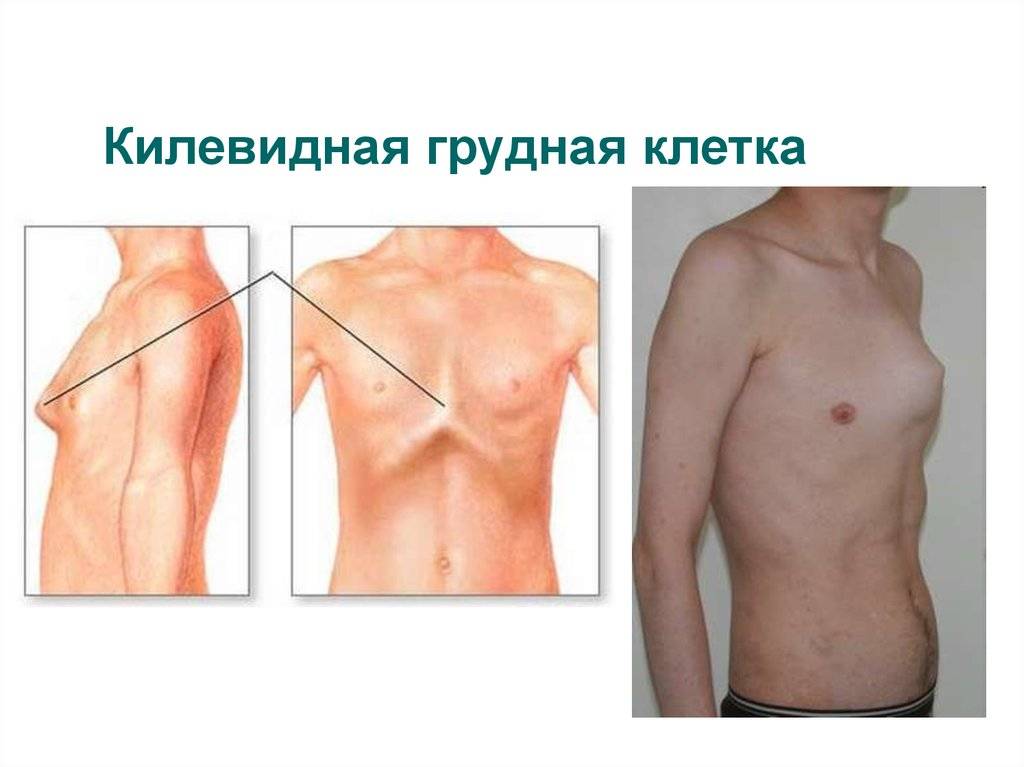
Патология формы грудной клетки (ВДГК) классифицируется специалистами по характеру, форме, влиянию на прилегающие органы.
По форме ВДГК бывает:
- симметричным,
- ассиметричным,
- плоским или плоско-вороночным.
По характеру деформации делится на:
- типичный,
- седловидный,
- винтообразный.
По присутствию повреждений в прилегающих органах или системах:
- компенсированные,
- декомпенсированные,
- субкомпенсированные.
Для оценки проведенного лечения российские специалисты используют индекс Гижицкой. Получают его с помощью деления минимального расстояния между задней стороной позвоночника и задними контурами грудины на самый большой показатель такого отрезка.
В итоге получаем: показатель менее единицы соответствует первой степени заболевания, показатель от 0,5 до 0,7 – второй, а менее 0,5 – третьей степени заболевания. Возможно развитие и четвертой степени заболевания при наименьшем или отрицательном показателе.
Одна из самых распространенных и полных классификаций для определения масштаба проблемы и ее лечения:
- Тип 1А – типичное симметричное углубление.
- Тип 1Б – плоское симметричное с широким контуром.
- Тип 2А (1) – винтообразный тип с несимметричным углублением.
- Тип 2А (2) – несимметричный тип с широким контуром.
- Тип 2А (3) – патология несимметричного типа с широким и глубоким углублением с большой площадью, пролегающая от ключицы.
Клиническая картина воронкообразной грудной клетки в школьном возрасте
Изменения, вызванные деформацией, с возрастом становятся более выраженными. Ребенок начинает сознавать свой косметический недостаток и старается скрыть его. Чем старше ребенок, тем сильнее развивается сознание физической неполноценности, что при определенных условиях может вести к изменению психики. Это обстоятельство, как указывают многие авторы (Ravitch, 1960; Schmitt. 1962, и др.), нередко является единственным показанием к оперативному лечению воронкообразной груди. Нарушение осанки усиливается, отчетливее выражен грудной кифоз, реже его сглаженность. У ряда больных отмечается значительное боковое искривление позвоночника, требующее в ряде случаев специального лечения (рис. 24). Дети с резко выраженными деформациями обычно пониженного питания, с бледными кожными покровами.
3
Бронхоспирометрические исследования больных 17—28 лет, проведенные Hansen, Jacoby (1956), показали значительное увеличение после операции ЖЕЛ, максимальной вентиляции (предел дыхания) и потребления О2.
Нарушение функции внешнего дыхания приводит к изменениям окислительно-восстановительных процессов в организме ребенка: дискорреляции углеводного, белкового, водно-солевого обменов, нарушению кислотно-щелочного равновесия крови (И. А. Богданович, II. И. Кондрашип, 1969).
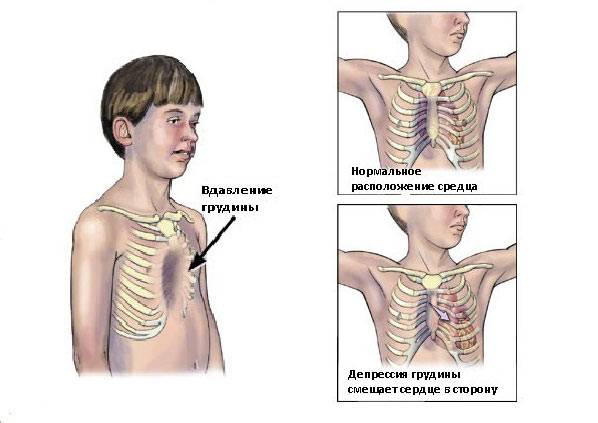
Смещение сердца влево зависит от выраженности и характера воронкообразного вдавления. При тяжелых деформациях левая граница сердца может заходить за переднюю подмышечную линию. Сердечный толчок разлитой и хорошо виден на боковой стенке вдавления. Почти у 2/з больных, оперированных в клинике в этом возрасте, выслушивается акцент II тона на a. pulmonalis. У некоторых детей определяется систолический шум.
У детей старшего возраста и особенно у юношей могут наблюдаться приступы пароксизмальной тахикардии (Dorner, 1950). Артериальное давление обычно не изменено. У некоторых больных мы наблюдали разницу (±10—15 мм рт. ст.) в давлении на правой и левой руке. Венозное давление, по данным Н. И. Кондрашина и Л. Д. Суханова, у детей старшего возраста с резкими деформациями грудной клетки обычно повышено.
Проводимые электрокардиографические исследования позволяют в значительной степени судить о влиянии воронкообразного вдавления на сердце. Следует отметить, что у детей школьного возраста не всегда можно выявить зависимость между тяжестью деформации и данными ЭКГ. Функциональные нарушения зависят не только от механических факторов сдавления, но и от изменения функции внешнего дыхания и обменных процессов. Чем старше возраст больного, тем более отчетливо проявляются эти изменения. Проведенные в клинике электрокардиографические исследования выявили у большей половины детей нарушения со стороны сердца. На полученных ЭКГ электрическая ось сердца была чаще смещена влево. У многих больных отмечалось снижение вольтажа зубцов, отрицательный зубец Т и V3 и выраженные в различной степени мышечные изменения. Отмеченные в клинике изменения ЭКГ у детей с воронкообразной грудью совпадают с данными литературы. II. И. Кондрашин также указывает на частые (83,9%) отклонения оси сердца, нарушения сократительной способности миокарда, синусоидую тахикардию и аритмию.
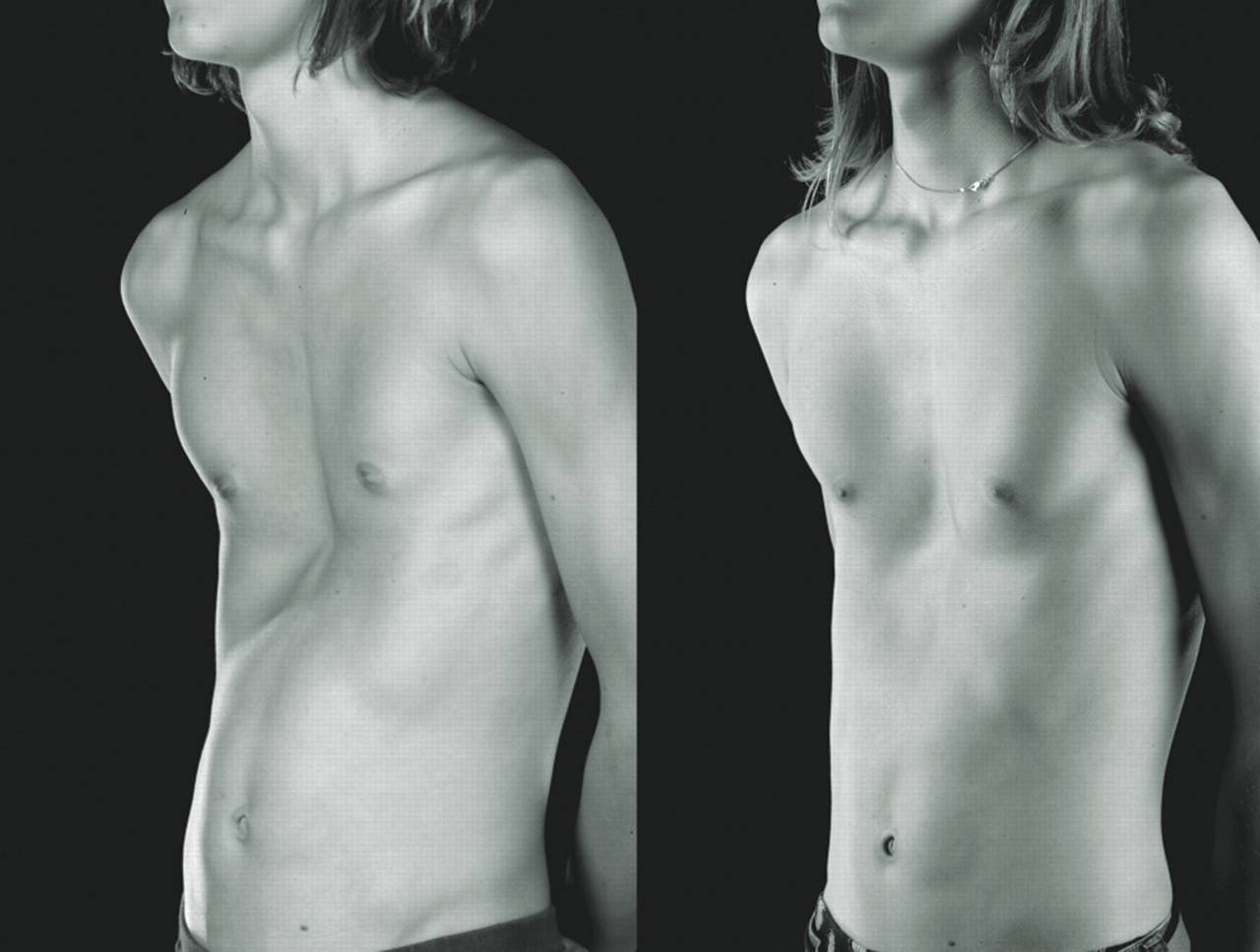
Более отчетливые изменения ЭКГ наступают в юношеском возрасте. Bär, Zeilhofe г и Heckel (1958) у половины больных отметили отклонение вектора QRS вправо и неполный блок правой ножки пучка Гиса. Нередко они наблюдали отрицательный зубец Т в V3 и V4 и высокий зубец Р в стандартном отведении. Проведенное авторами зондирование сердца показало повышение давления в правом предсердии и желудочке, а у 5 больных был отмечен диастолический спад давления в правом желудочке, патогномоничный для хронического слипчивого перикардита. Рентгенологическое обследование больных с воронкообразной грудью является важным этапом. По снимкам, произведенным в боковой и передне-задней проекциях, при вертикальном положении ребенка можно определить степень деформации, которую мы высчитываем по методике Gizycka (1962).
Степень деформации определяют отношением наименьшей высоты ретростернального пространства (видимое на боковых рентгенограммах расстояние между задней поверхностью грудины и передней поверхностью позвонков) к наибольшей высоте грудной клетки (измеряемой на снимках в передне-задней проекции; рис. 25). Для лучшего контрастирования вдавления на кожу ребенка по средней линии грудины мы наносим тонкую полоску цинковых белил от начала искривления до вершины мечевидного отростка. Полученное при делении частное больше 0,8 характеризует деформацию I степени, II степень — от 0,7 до 0,5 и III степень — менее 0,5.
Характерный кашель
У ребенка першит горло, появляется покашливание. Постепенно оно переходит в кашель, который во время плача или при кормлении еще больше усиливается. У него особый характер: сначала он сухой, навязчивый, особо мучительный по ночам и после пробуждения, не проходит даже на 7-10 день, как при простуде. Далее кашель смягчается, но становится почти постоянным, глубоким и влажным, с примесью мокроты. У детей постарше она имеет зеленоватый или ржавый оттенок, у грудных детей мокрота светлая и они обычно ее заглатывают. Контактировать с кашляющим больным не опасно, поскольку пневмония заразна лишь в некоторых, довольно редких случаях: если вызвана граммотрицательными бациллами, пневмохламидиозами, анаэробами, стафилококками и прочими сложными вирусами, а также отличается гноеродной флорой, устойчивой к лечению.
Методы лечения воронкообразной грудной клетки
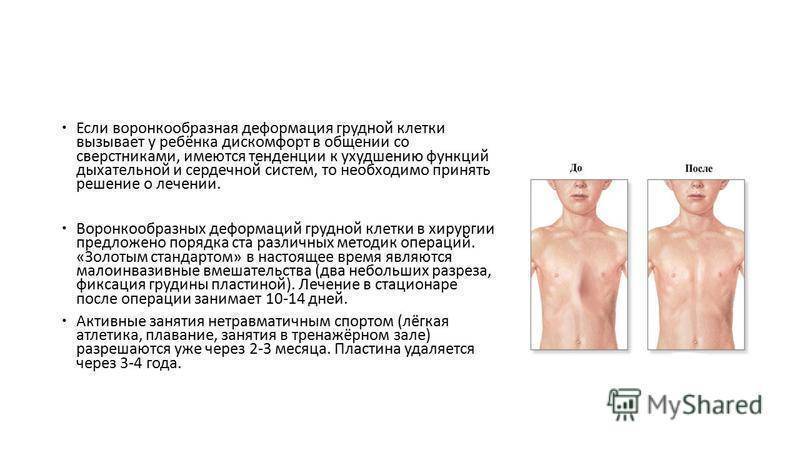
В лечении воронкообразной груди применяются как хирургические, так и консервативные методы терапии. При принятии решения в пользу того или иного метода важными факторами являются:
- есть ли физические жалобы;
- насколько сильно выражена деформация;
- возраст пациента.
Всего можно выделить 5 основных методов терапии воронкообразной деформации груди.
Коррекция по методу Эрлангера (стернохондропластия)
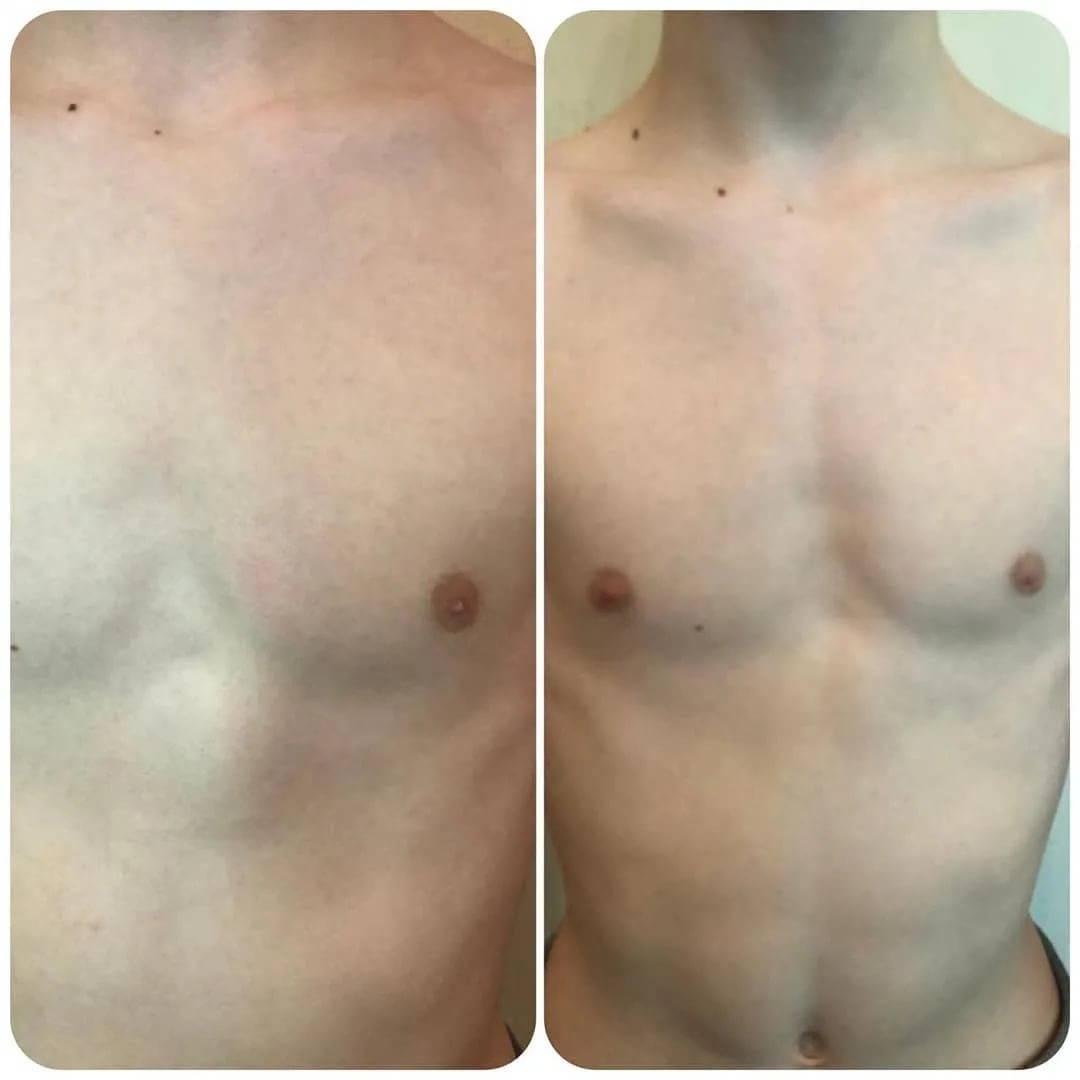
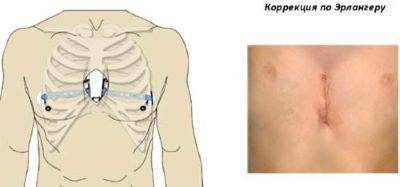 Данный метод коррекции является открытой хирургической техникой, которая подходит для исправления практически всех форм воронкообразной деформации грудной клетки во время операции. При этой манипуляции рёбра у основания грудной кости надрезаются, грудная кость приподнимается и закрепляется в таком положении с помощью одного или нескольких металлических рамочных замков. Данный замок, как правило, остается в организме на протяжении года и удаляется в рамках повторного хирургического вмешательства. В сравнении с более старыми хирургическими методами коррекции воронкообразной груди, операция по методу Эрлангера является более щадящей, т. к. при этом методе нет необходимости отделять ребра от грудной кости полностью, однако в этом случае делается достаточно большой кожный разрез над грудной костью. Именно по этой причине в настоящее время часто предпочтение отдается другому методу — по Нассу.
Данный метод коррекции является открытой хирургической техникой, которая подходит для исправления практически всех форм воронкообразной деформации грудной клетки во время операции. При этой манипуляции рёбра у основания грудной кости надрезаются, грудная кость приподнимается и закрепляется в таком положении с помощью одного или нескольких металлических рамочных замков. Данный замок, как правило, остается в организме на протяжении года и удаляется в рамках повторного хирургического вмешательства. В сравнении с более старыми хирургическими методами коррекции воронкообразной груди, операция по методу Эрлангера является более щадящей, т. к. при этом методе нет необходимости отделять ребра от грудной кости полностью, однако в этом случае делается достаточно большой кожный разрез над грудной костью. Именно по этой причине в настоящее время часто предпочтение отдается другому методу — по Нассу.
Минимально инвазивная коррекция по Нассу
При данном методе коррекции также используется металлический рамочный замок, который приподнимает грудную кость и стабилизирует ее, однако сама операция воронкообразной груди проводится минимально инвазивно. Установка металлического рамочного замка производится через два небольших кожных разреза с обеих сторон грудной стенки. Минимально инвазивная операция по Нассу имеет несколько преимуществ: операционная травма и связанный с ней риск осложнений меньше, более того, пациент может рассчитывать на меньший период временной нетрудоспособности. Однако при этой операции металлический рамочный замок остается в теле в течении трех лет и по истечению данного периода удаляется в рамках повторного хирургического вмешательства.
Физиотерапия
Как правило, при небольшой деформации грудной клетки не рекомендуется хирургическое лечение. Терапией в таких случаях является лечебная гимнастика и тренировка мускулатуры. С помощью специальных дыхательных и мышечных упражнений можно укрепить мускулатуру живота, груди и спины, что позволяет маскировать деформацию и одновременно улучшить осанку. Для достижения долгосрочных положительных результатов рекомендуются постоянные тренировки, которые, в том числе, являются поддерживающими мерами перед и после операции по коррекции воронкообразной деформации грудной клетки.
Терапия вакуумным экстрактором
Приподнимание воронкообразной груди посредством вакуумного экстрактора — метод коррекции деформации, который особенно показан детям и подросткам, у которых грудная стенка еще достаточно пластична.
При этой процедуре на груди устанавливается специальная вакуумная камера, которая при регулярном использовании предназначена для медленного приподнимания грудной клетки. Недостаток вакуумного экстрактора заключается в том, что его необходимо использовать ежедневно в течение нескольких лет. Он подходит только для лечения почти симметричных, несильно выраженных деформаций. Чем старше пациент, тем дольше должна продолжаться терапия вакуумным экстрактором.
Коррекция воронкообразной деформации с помощью имплантатов молочных желез
При условии, что воронкообразная деформация груди не вызывает никаких жалоб, женщинам может быть показана коррекция с помощью имплантатов груди. При этом речь идет об индивидуально изготовленных и подобранных силиконовых имплантатах, которые очень точно выравнивают воронку и устанавливаются через опустившуюся грудную клетку без изменений костных структур. Для коррекции воронкообразной деформации груди применяются специальные имплантаты, изготовленные из силиконового каучука, который является значительно формоустойчивее, чем классические силиконовые имплантаты. Коррекция деформации таким способом имеет три основных преимущества в сравнении с традиционными хирургическими методами:
- меньшие риски осложнения;
- сокращенный период нетрудоспособности;
- позволяет корректировать даже очень сильную асимметрию.
Какие операции проводят при воронкообразном дефекте ГК
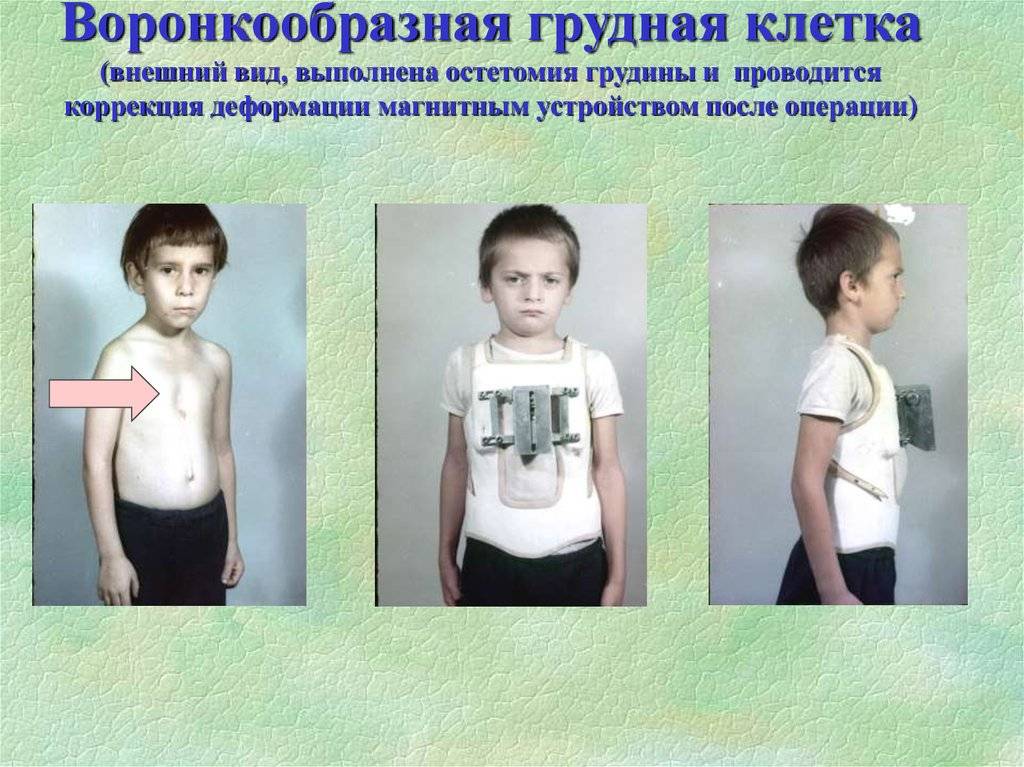
Самым рациональным и эффективным подходом к решению проблемы лечения недуга остается хирургическая операция. Оптимальным возрастом для ее проведения считается 12-15 лет. Стоимость хирургического лечения ориентировочно составляет от 150-200 тыс. рублей и зависит от уровня патологии грудной клетки, методики операции и клиники, где она будет проводиться.
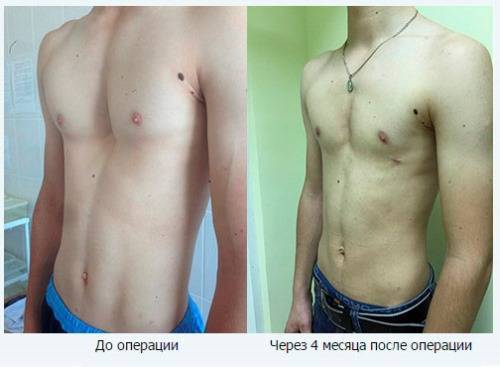
Существует несколько методик проведения хирургического лечения. Одним из самых популярных и распространенных считается операция по методу Насса. Ее проводят под внутривенным общим наркозом, манипуляция длится от 30 минут до часа, а пребывание в лечебном учреждении по завершении операции занимает 10 дней. В ходе вмешательства через маленькие разрезы устанавливают титановые пластины в количестве от 1 до 3 штук по показаниям.
Процесс происходит под контролем видео торакоскопа. Пластинки находятся в груди на протяжении 3-4 лет, затем удаляются тем же путем. За время пребывания пластин в грудной клетке осуществляется выпрямление и правильная фиксация грудинной кости, что позволяет после извлечения приспособлений считать пациента здоровым.
Второй известный метод проведения операции – по Равичу, сейчас почти не применяется за границей и считается неактуальным. Способ отличается от метода по Нассу большей травматичностью и заключается во введении пластин коррекции после удаления искривленных хрящей. Кроме этого, доступ к грудине происходит путем осуществления поперечного разреза на груди и отделения ее мышц.
По окончании вмешательства, рана зашивается внешними швами, а мышцы — внутренними, после чего остается большой рубец. Ввиду травматичности операции, ее не используют при незначительных косметических недостатках и легкой степени деформации.
Постановка диагноза «воронкообразная грудная клетка» и лечение данной патологии
В большинстве случаев для постановки этого диагноза бывает достаточно осмотра пациента квалифицированным специалистом. А вот для того, чтобы оценить, насколько далеко зашла болезнь, используются измерения параметров грудной клетки с применением специальных приборов, а также ее рентген-исследование. Выявить, повлияло ли наличие этой деформации на состояние внутренних органов, можно с помощью УЗИ, ЭКГ, спирометрии и некоторых других исследований.
В зависимости от того, насколько выражена деформация, лечить ее могут врачи-ортопеды или торакальные хирурги. Медикаментозное лечение, ЛФК и другие «полумеры» не способны обеспечить должного эффекта для лечения воронкообразной деформации, поэтому прогрессирование заболевания является показанием для проведения операции.
Специалисты настоятельно рекомендуют проведение хирургического вмешательства в сравнительно раннем – 2-7 лет – возрасте. Это позволяет создать все условия для правильного развития грудной клетки в период стремительного роста костей в младшем школьном возрасте. Кроме того, хрящевые и костные ткани детей гораздо более эластичны, чем у взрослых пациентов, что позволяет им легче переносить операции и быстрее восстанавливаться после них.
Если деформация не опасна для осанки и внутренних органов пациента, то устранить эстетическое несовершенство можно с помощью паллиативного вмешательства. Оно представляет собой установку специальных протезов из силикона, маскирующих углубление на груди.
Этапы взаимодействия
Наша главная задача — чтобы Вы получили медицинские услуги и сервис, соответствующие всем европейским стандартам
1
Сбор информации и первичная консультация
До приезда в клинику мы организуем подготовительную работу: знакомство с историей болезни, подготовка программ диагностики и лечения, предварительные переговоры с профессором, перевод для него медицинской документации.
Наши специалисты берут на себя всю организационную работу (отправка приглашения, консультация по сбору документов для визы, бронирование гостиницы и билетов).
2
Организация диагностики и процесса лечения
Мы бронируем места для пациента и сопровождающих лиц в клинике Нордвест или в отелях Франкфурта-на-Майне, координируем все даты консультаций с врачами и медицинских процедур, контролируем прохождение диагностики и лечения.
Мы гарантируем полное организационное и консультативное сопровождение пациента на всех этапах обследования, лечения и реабилитации, а также языковую поддержку.
3
Выписка и сопровождение реабилитации
При выписке из клиники пациент получает все медицинские выписки и документацию с переводом на русский язык. Мы также можем предложить дальнейший контроль за состоянием здоровья и продолжением терапии, помощь в поддержании связи с докторами.
Мы обеспечиваем пациенту постоянную связь с лечащим врачом, чтобы он мог своевременно сообщать о динамике своего состояния и получать рекомендации.
Подробнее
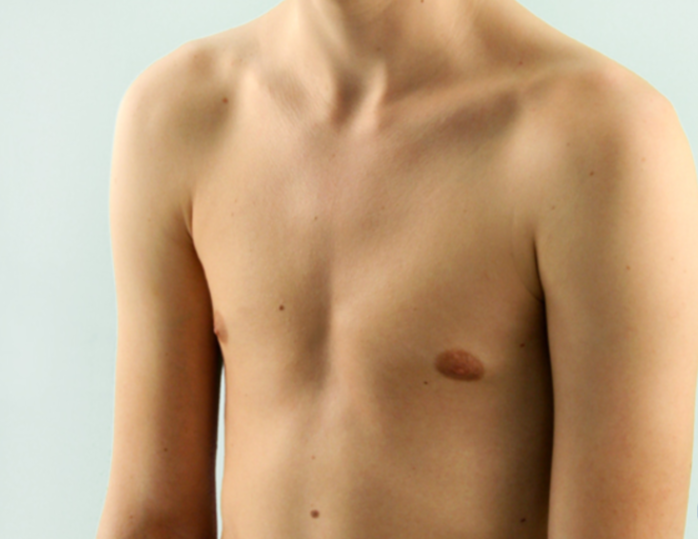
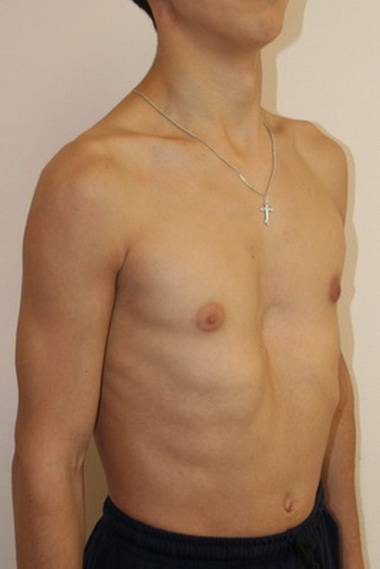
Синдром Поланда
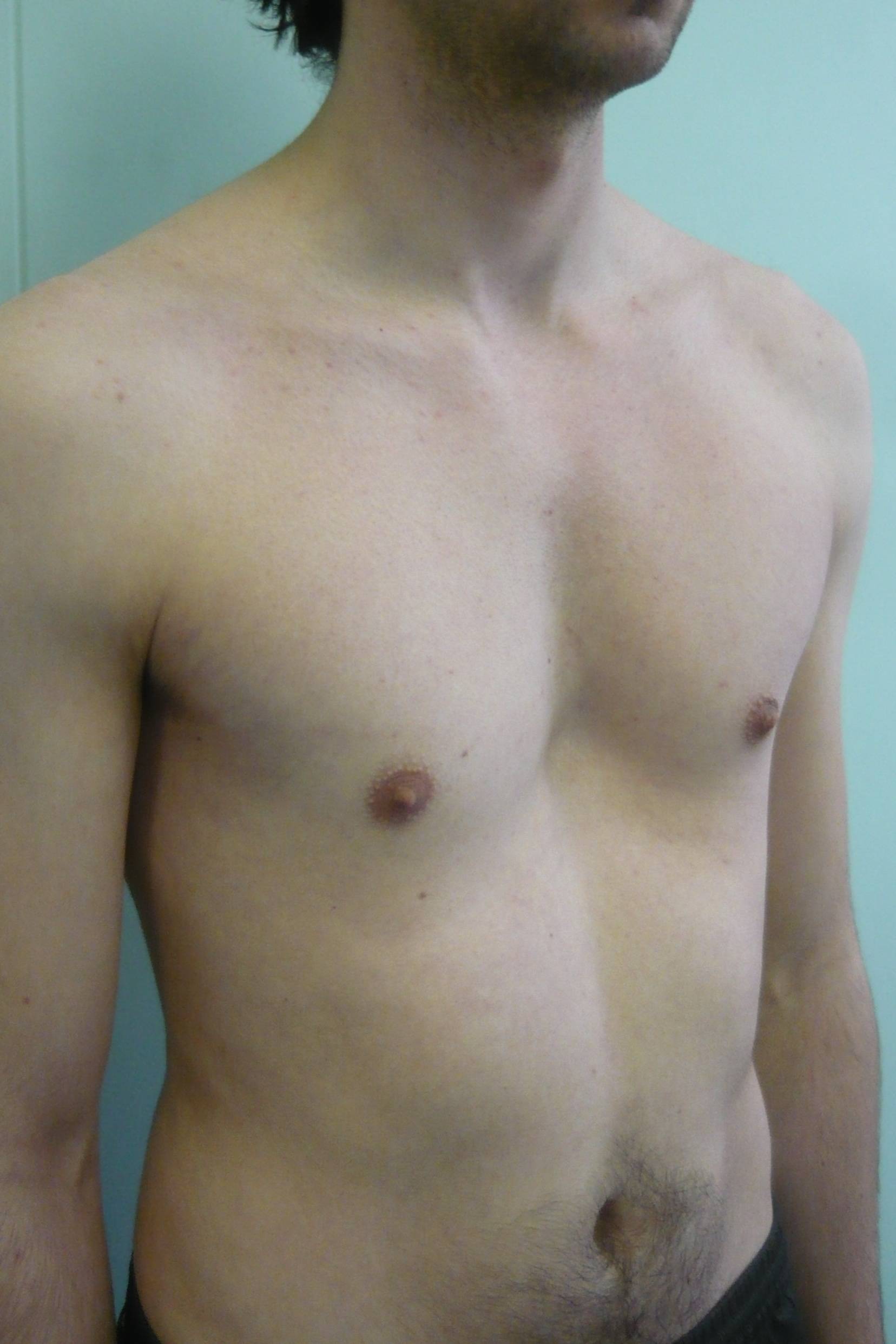
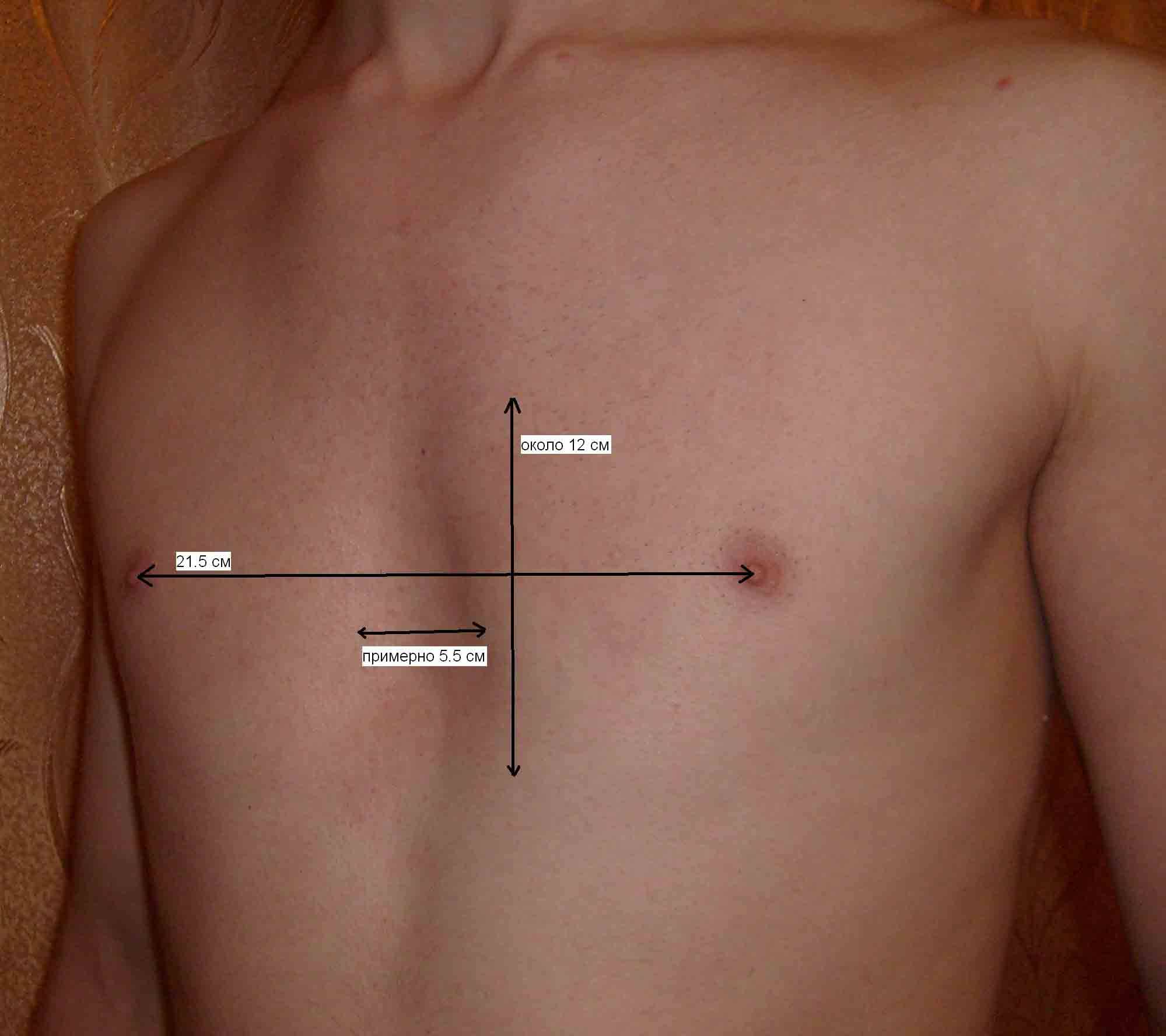
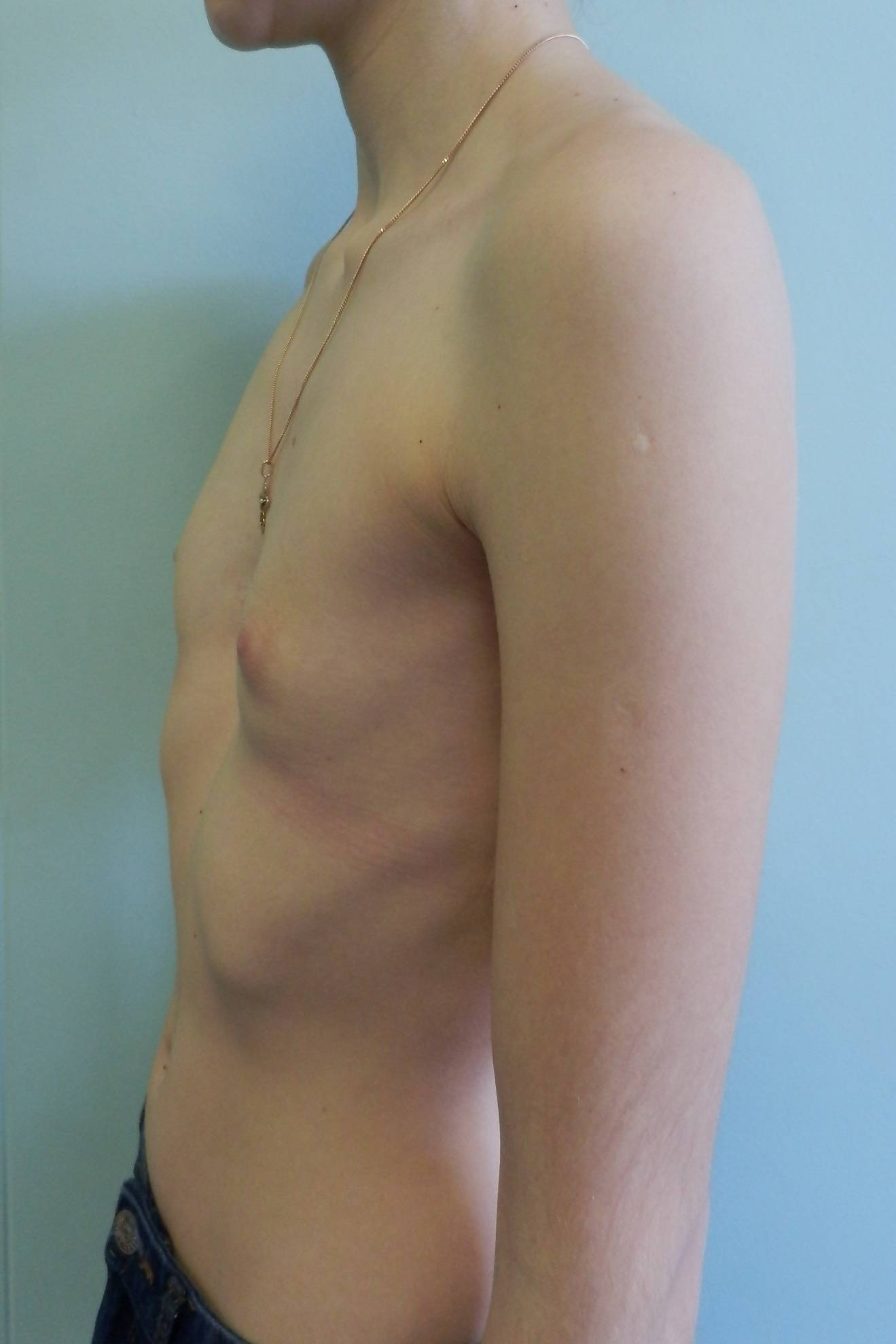
Синдром Поланда — это врожденный дефект, характеризующийся недоразвитостью грудной мышцы и короткими перепончатыми пальцами на одной стороне тела. Короткие ребра, меньше жира, а также аномалии груди и сосков также могут встречаться на этой стороне. Как правило, правая сторона участвует. Люди обычно имеют нормальное движение и здоровье.
Причина неизвестна. Одна теория состоит в том, что это происходит из-за нарушения кровотока во время развития до рождения. Гены, способствующие расстройству, не выявлены. Диагноз основывается на симптомах. Часто люди остаются не диагностированными, а некоторые могут не осознавать, что они больны до наступления половой зрелости.
Лечение зависит от тяжести и может включать хирургическую коррекцию. Около 1 из 20 000 новорожденных страдают. Мужчины страдают в два раза чаще, чем женщины.
3.Симптомы, стадии и диагностика воронкообразной грудины
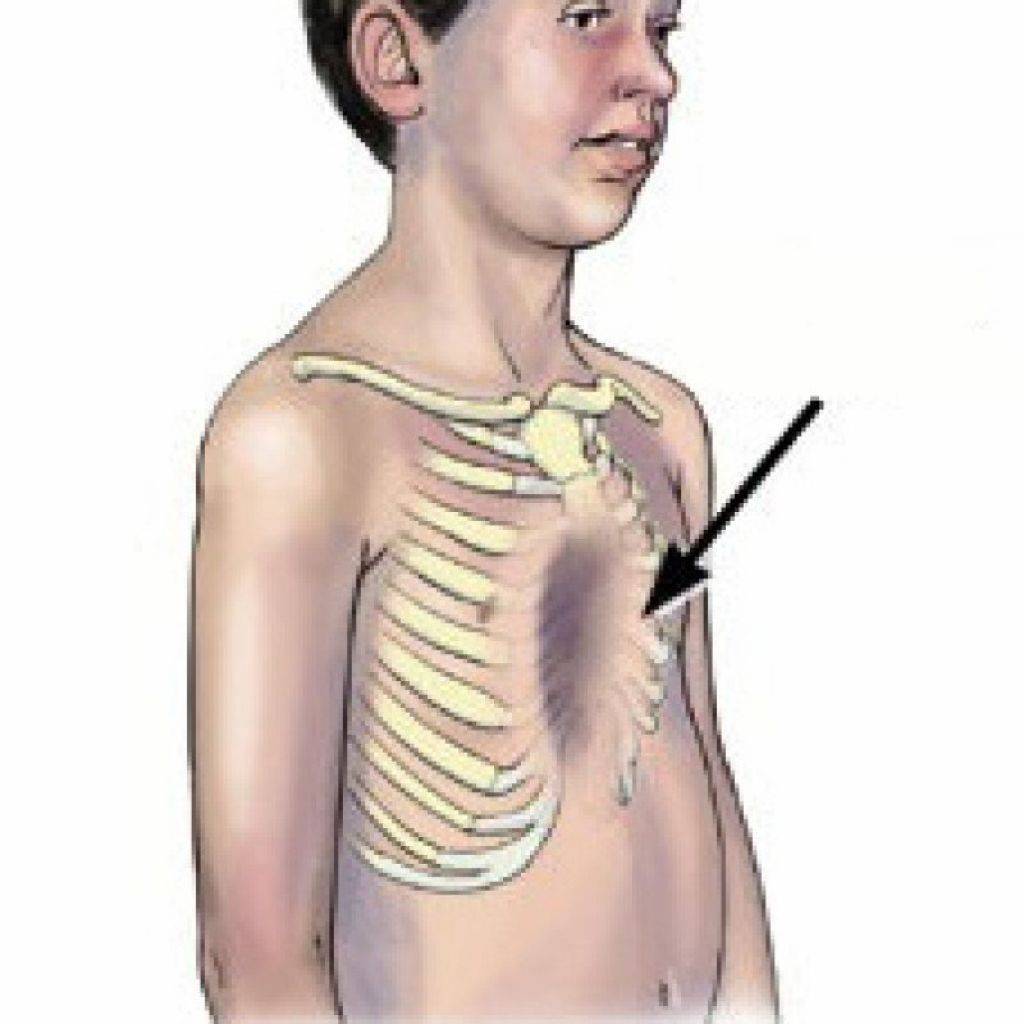
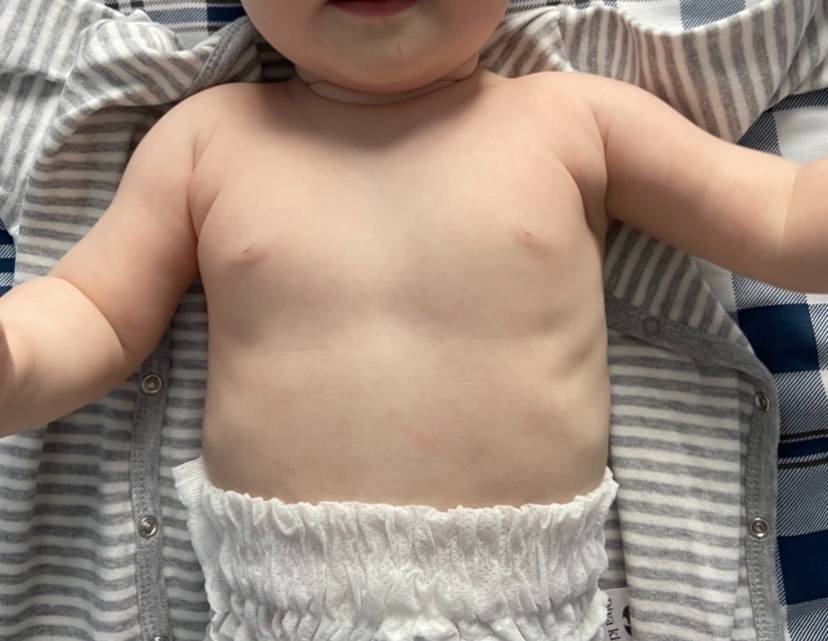
Уже в период новорожденности возможна диагностика воронкообразной грудной клетки. Грудь ребёнка имеет вдавление, а в период плача, крика или при глубоком вдохе наблюдается, так называемый, «парадокс вдоха» – западение рёбер и грудины усиливается. Отмечается, что в 50% случаев эта патология бесследно проходит в первые месяцы жизни. У остальных детей признаки нарастают и могут проявляться:
- приподнятыми краями рёбер и увеличением живота;
- стридозным дыханием с затруднённым свистящим вдохом;
- хроническими пневмониями;
- грудным кифозом;
- уплощённой грудной клеткой и опущенными плечами.
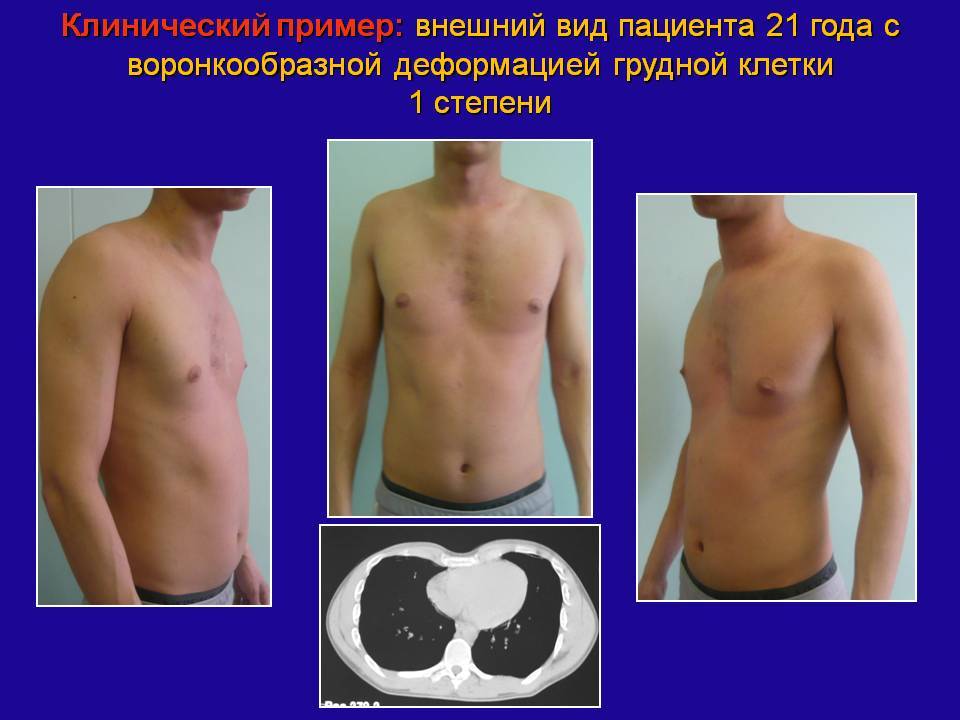
Воронка увеличивается по мере развития и может у взрослых людей достигать объёма 200 см3 . В зависимости от её глубины и сопутствующих нарушений различают три степени деформации:
- I (компенсированная) стадия – грудная клетка углублена на 2 см без смещения сердца;
- II (субкомпенсированная) стадия – глубина воронки до 4 см, сердце смещено на 2-4 см;
- III (декомпенсированная) стадия – более глубокое углубление в грудине, сочетающееся с выраженным смещением сердца относительно нормального положения.
Диагностика воронкообразной грудной клетки проводится путём электромиографического исследования. В ходе изучения анамнеза, визуального осмотра и аппаратных методов обследования выявляются:
- структурные изменения дыхательной мускулатуры;
- снижение экскурсии грудной клетки и диафрагмы, уменьшение жизненной ёмкости лёгких;
- гипертрофия правого желудочка сердца;
- тканевая гипоксия;
- общая астения у детей;
- отставание в физическом развитии;
- вегетососудистая дистония;
- склонность к респираторным заболеваниям, переходящим в бронхиты и пневмонии;
- сердечнососудистая и лёгочная недостаточность.
Ухудшение общего состояния ребенка
У детей, заболевших пневмонией, кардинально меняется поведение. Они начинают проявлять беспокойство, капризничают, плачут чаще обычного, становятся вялыми, физически слабыми, их активность снижается вплоть до обездвиженности, плохо едят, могут вообще отказываться от приема пищи из-за интоксикации (диареи и/или рвоты). Отмечается нарушение сна: ребенок непродолжительно и неспокойно спит, а просыпаясь — начинает плакать. Тяжелее всего болезнь переносят младенцы. Помимо перечисленных, первые признаки пневмонии у грудничка – это отказ от груди, частые срыгивания, переходящие во рвоту, жидкий стул, насморк и постоянные приступы кашля. Картина осложняется, если ребенок недоношен, страдает анемией или рахитом.
Причины развития патологии
Все причины возможной асимметрии грудной клетки можно подразделить на врожденные и приобретенные. У детей заболевание обычно носит генетический характер и связано с неправильным развитие хрящевой ткани. В таких ситуациях нарушение наблюдается в передней части грудной клетки, оно сопровождается неполным развитием ребер, мышц и грудины. Врожденные аномалии могут стать причиной ассиметричного развития костной ткани. К основным причинам, вызывающим искривление грудной клетки, относят:
- различные виды искривления позвоночника: сколиоз, кифоз;
- хронические обструкции в легочной системе;
- рахит;
- синдром Марфана;
- синдром Дауна;
- эмфизема;
- бронхиальная астма;
- расщепление грудины;
- отсутствие грудной мышцы, обусловленное генетическими причинами;
- остеомаляция;
- воспалительный артрит.
К причинам приобретенной деформации относятся перенесенные заболевания легких, инфекционные болезни костей, механические травмы, сильные ожоги.