Причины патологии
Механизм возникновения болезни Паркинсона не изучен. Учеными установлено, что патология прогрессирует по причине дегенеративных изменений в черной субстанции головного мозга. В этом отделе вырабатывается дофамин – вещество, ответственное за передачу электрических импульсов между нейронами. При недостатке медиатора нарушаются внутриклеточные связи, функциональные клетки отмирают и на их месте образуются тельца Леви – скопления белка. Сигналы от головного мозга не доходят до мышц: человек не может полноценно управлять своим телом.
Выделяют несколько факторов, повышающих риск возникновения болезни Паркинсона:
- Естественные процессы старения, замедление регенерации нервных клеток и снижение выработки дофамина.
- Генетические мутации, которые чаще всего становятся причиной раннего дебюта болезни Паркинсона.
- Дефицит витамина D, участвующего в формировании иммунной системы и в выведении токсинов, радикалов;
- Перенесенные нейроинфекции: энцефалит, менингит, бореллиоз и т. д.
- Новообразования головного мозга.
- Частые травмы головы.
- Тяжелое отравление тяжелыми металлами, химикатами.
- Злоупотребление алкоголем, психотропными веществами.
- Наследственная предрасположенность, когда различные формы болезни Паркинсона выявлены у близких родственников.
- Длительное употребление некоторых лекарств.
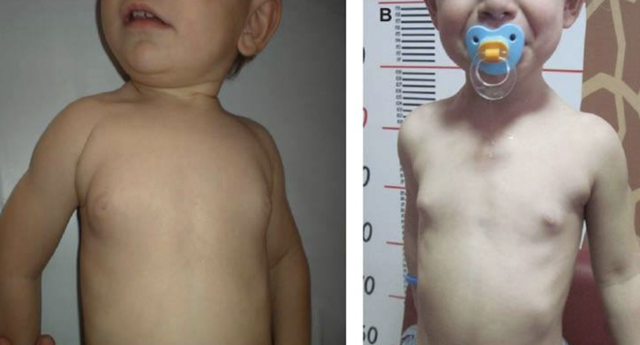
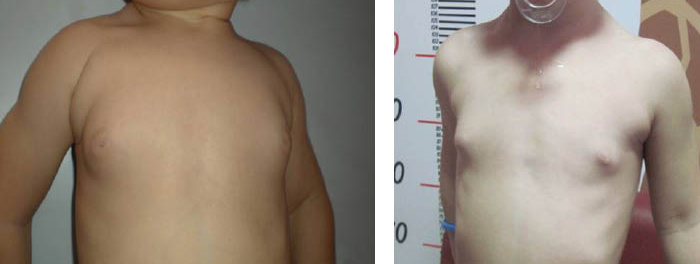
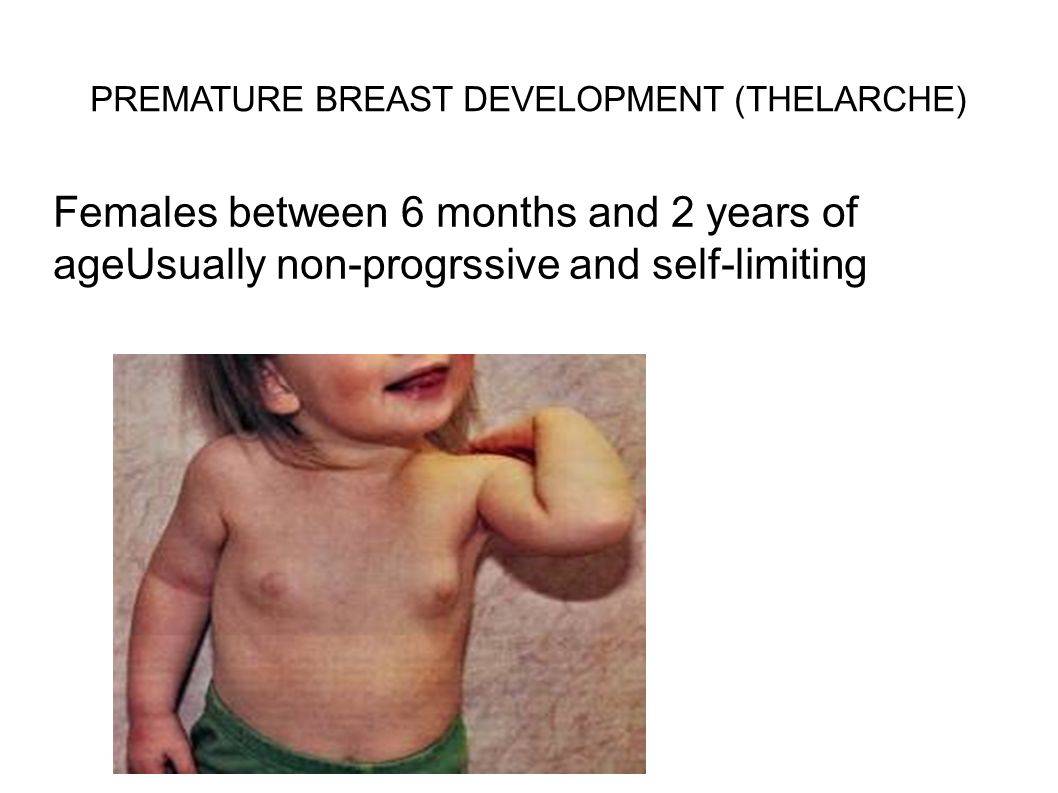
Наличие избыточной ткани груди
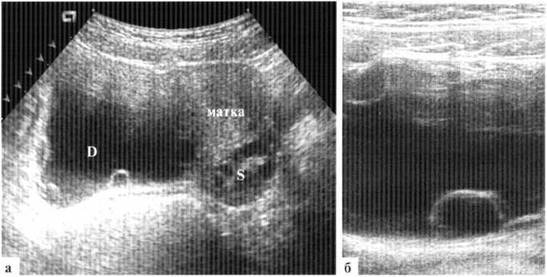
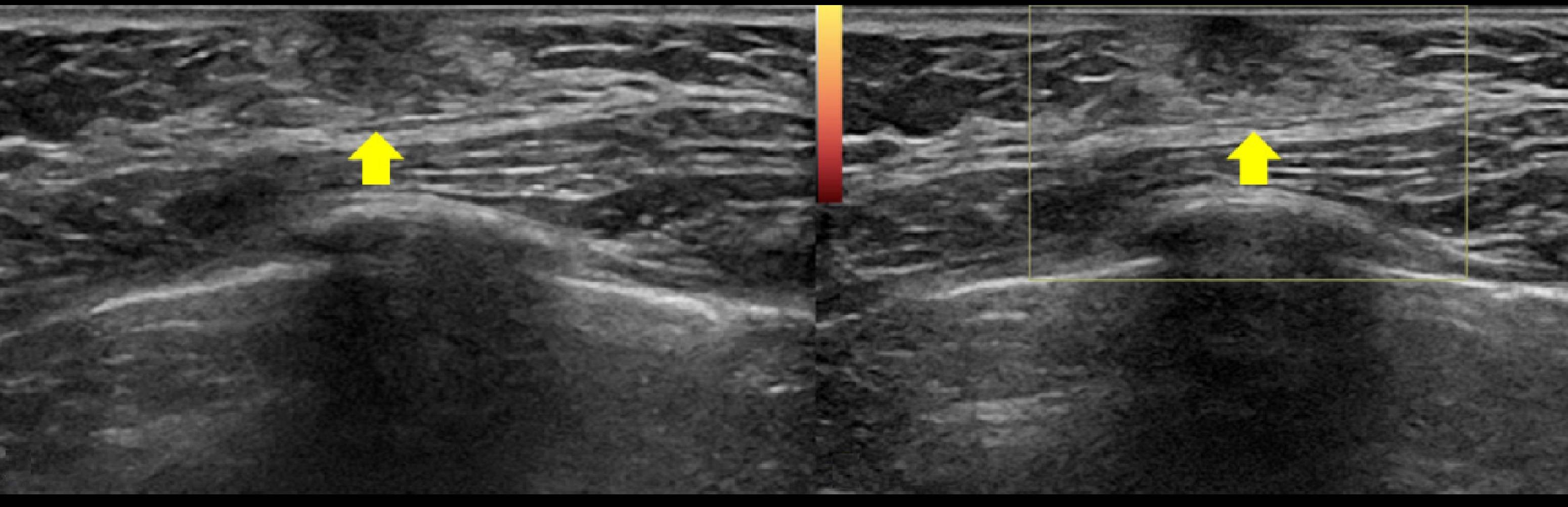
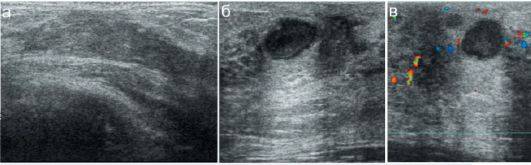
Добавочная грудная железа – относительно частое врожденное заболевание, при котором помимо нормальной ткани груди обнаруживаются аномальные дополнительные ткани груди. Присутствие избыточной ткани молочной железы указывает на неполную инволюцию молочной линии. Это приводит к формированию добавочной ткани молочной железы из избыточных скоплений эктопических первичных клеток молочной железы.
Патология встречается у 2-6% женщин и 1-3% мужчин. Частота встречаемости широко варьируется в зависимости от этнической принадлежности и пола: от 0,6% у кавказцев до 5% у японских женщин.
Приблизительно одна треть пораженных людей имеет более одного участка избыточного развития ткани груди. Большая часть этой дополнительной ткани груди не имеет физиологического значения, но некоторые из них могут увеличиваться в размерах с наступлением полового созревания, беременности или кормления грудью, а также могут быть очагом карциномы груди.
Локализация:
- приблизительно 67% добавочной ткани молочной железы находится в торакоабдоминальной (грудной или брюшной) частях молочной линии, часто чуть ниже подгрудной складки и чаще на левой стороне тела;
- 20% приходится на подмышечную впадину;
- остальные места включают любое место вдоль молочной линии или ягодиц, спины, лица и шеи. Избыточная ткань, присутствующая в любом месте, кроме молочной линии, представляет собой остановку миграции зачатка груди во время развития грудной стенки.
Симптомы включают отек и болезненность пораженной области, утолщение подмышечной впадины и ограниченный диапазон движений плеча, а также раздражение от одежды. Эти симптомы обычно усугубляются с наступлением половой зрелости и беременности. Наряду с нормальным ростом тканей груди в этот период также развивается избыточная дополнительная ткань груди.
Какие самые распространенные гинекологические проблемы у девочек?
Самые частые патологии у девочек – это синехии малых половых губ и воспалительные процессы.
Синехии малых или больших половых губ – это их сращение либо в нижней трети, либо на всем протяжении. Таким образом перекрывается вход во влагалище, а при сращении по всей длине – и отверстие мочеиспускательного канала, что приводит к проблемам с мочеиспусканием.
Любой воспалительный процесс – это всегда повод для срочного обращения к врачу, заниматься самолечением категорически не рекомендуется.
Причины возникновения синехий могут быть разными: следствие воспаления, аллергической реакции, гормонального сбоя, неправильной гигиены половых органов и пр. Постоянное использование одноразовых подгузников нарушает терморегуляцию и при недостаточно правильном осуществлении гигиенических процедур может провоцировать слипчивый процесс.
Мамы зачастую не замечают наличие синехий, и не все педиатры внимательно отслеживают состояние половых органов ребенка. Именно поэтому мы советуем обязательно хотя бы раз в возрасте до года показать девочку детскому гинекологу.
Врач после осмотра сможет предложить варианты лечения, оно далеко не всегда хирургическое, в современной медицине существуют альтернативные варианты консервативного лечения (при помощи лекарственных препаратов).
У девочек старшего возраста нередка проблема болезненных менструаций. Это тоже повод показать ее детскому гинекологу. Боль – это всегда сигнал, ее не надо терпеть! Подробнее о причинах болезненных менструаций читайте на нашем блоге.
Еще нередко подростки страдают от эстетических проблем – высыпаний на коже. Многие не подозревают о том, что эту проблему поможет решить гинеколог. Распространено мнение, что с возрастом это пройдет само, но в XXI веке существуют эффективные средства, которые помогут избавиться от акне быстро и навсегда. Зачем ждать несколько лет, формируя девушке комплексы, если можно с помощью врача подобрать действующий лекарственный препарат?
Собственно, любые болезненные ощущения, дискомфорт в животе, поясничной области, половых органов – это повод для обращения к врачу. Чем раньше мы выявим проблему, тем легче вылечить и предотвратить возможные последствия для репродуктивной системы девушки. Никакого самолечения у детей категорически не должно быть!
Осложнения
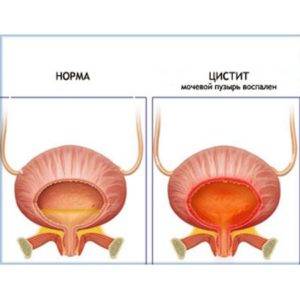
Самым опасным в заболевании циститом являются возможные осложнения.
Первым и самым грозным осложнением является пиелонефрит. Восходящим путём инфекция поднимается по мочеточникам в почки, где и остаётся, вызывая воспаление почек. Пиелонефрит плохо поддаётся лечению и для женщины опасен тем, что даже добившись длительной ремиссии, это заболевание обостряется во время беременности, повышая риск отрицательного влияния на плод.
Другим серьёзным последствием цистита может быть пузырно-мочеточниковый рефлюкс. В здоровом организме ток жидкости идёт только в одну сторону, и моча выводится.
При данном осложнении после воспаления слизистой мочевого пузыря мышцы уже не могут выполнять правильное опорожнение мочевого пузыря, и моча может забрасываться обратно в мочеточники. А это опасно тем, что инфицированная моча, попадая в мочеточники, вызовет там воспалительный процесс.
Одним из опасных и необратимых осложнений воспаления мочевого пузыря является интерстициальное поражение его стенок. Интерстициальный цистит — это процесс воспаления, который со слизистой переходит на мышечный слой и нарушает работу всего пузыря в целом.
Симптоматика этого заболевания такая же, как и при остром цистите, только боли гораздо сильнее, и их интенсивность увеличивается в зависимости от наполненности самого пузыря. Позывы к мочеиспусканию частые и возникают спонтанно, проходят сразу после опорожнения мочевого пузыря.
Все осложнения лечатся при помощи антибиотиков и физиолечения. Но несмотря даже на незамедлительное начало терапии, есть вероятность столкнуться с осложнениями в дальнейшем.
Монотерапия всегда неэффективна, то есть будет нельзя лечиться только антибиотиками, тёплыми ванными или мочегонными травами и ягодами. Всё лечение должно быть комплексным, и тогда есть вероятность излечиться от этой болезни.
Нарушения полового созревания. Преждевременное половое созревание, преждевременная менструация, преждевременное телархе
Нарушение полового созревания — это состояние, при котором естественная функция полового созревания нарушается. Происходит это вследствие гормональных нарушений или наследственной предрасположенности (конституциональные нарушения).
Такие нарушения могут привести к серьезным проблемам со здоровьем во взрослом возрасте, в том числе и к возможной утрате репродуктивных способностей и сексуальной функции.
Как проявляется преждевременное половое созревание и нужно ли беспокоиться об этом? Каковы его симптомы и возможные методы лечения. Что такое преждевременная менструация и телархе — далее подробнее об этом.
Патогенез. Как все начинается?
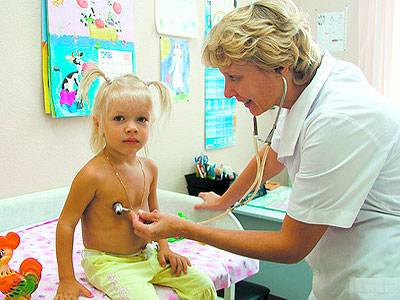
Разными путями инфекция проникает через мочевыводящие пути, и там её никто не «прогоняет». В общем, ей там становится комфортно, и она начинает размножаться. В это время любой человек, от мала до велика, ощущает жжение во время мочеиспускания. Далее процесс без преград проходит в мочевой пузырь.
 Дело в том, что у девочек мочеиспускательный канал достаточно короток, поэтому для проникновения в мочевой пузырь не требуется много времени. А за счёт того, что это канал ещё и широк, там могут размножаться миллионы бактерий.
Дело в том, что у девочек мочеиспускательный канал достаточно короток, поэтому для проникновения в мочевой пузырь не требуется много времени. А за счёт того, что это канал ещё и широк, там могут размножаться миллионы бактерий.
И если нет защитников из иммунной системы или ухудшается кровоснабжение в этом месте при переохлаждении, то бактерии никуда не разносятся, а остаются на месте и размножаются, а при излишке в канале они переходят на слизистую мочевого пузыря.
Там они атакуют весь орган и без адекватной терапии либо поднимаются выше, либо разрушают слизистую оболочку и внедряются в мышечный слой. В том или ином случае всё это приводит к нарушению работы мочевого пузыря.
Факторы риска
Основными факторами риска развития болезни Осгуда-Шляттера является возраст, пол и участие в спортивных состязаниях.
Возраст
Болезнь Осгуда-Шляттера происходит во время полового созревания и роста организма. Возрастной диапазон разный у мальчиков и девочек, потому что созревание у девочек начинается раньше. Обычно болезнь Осгуда-Шлаттера развивается у мальчиков в возрасте 13-14 лет а у девочек в возрасте 11-12 лет. Возраст диапазоны отличаются от секса, потому что девочки испытывают полового созревания раньше, чем у мальчиков.
Пол
Болезнь Осгуда-Шляттера чаще встречается у мальчиков, но гендерный разрыв сокращается, так как постепенно все больше девочек занимаются спортом.
Занятия спортом
Болезнь Осгуда-Шляттера встречается у почти 20 процентов подростков, которые участвуют в спортивных состязаниях в то время, как только в 5 процентах случаев у подростков, не занимающихся спортом. Заболевание возникает в основном при занятиях такими видами спорта, где требуется много прыжков бег изменения траектории движения. Это, например:
- Футбол
- Баскетбол
- Волейбол
- Гимнастика
- Фигурное катание
- Балет
Категории
COVID-19АллергологАнестезиолог-реаниматологВенерологГастроэнтерологГематологГенетикГепатологГериатрГинекологГинеколог-эндокринологГомеопатДерматологДетский гастроэнтерологДетский гинекологДетский дерматологДетский инфекционистДетский кардиологДетский лорДетский неврологДетский нефрологДетский офтальмологДетский психологДетский пульмонологДетский ревматологДетский урологДетский хирургДетский эндокринологДефектологДиетологИммунологИнфекционистКардиологКлинический психологКосметологЛогопедЛорМаммологМедицинский юристНаркологНевропатологНейрохирургНеонатологНефрологНутрициологОнкологОнкоурологОртопед-травматологОфтальмологПаразитологПедиатрПластический хирургПодологПроктологПсихиатрПсихологПульмонологРевматологРентгенологРепродуктологСексолог-АндрологСтоматологТерапевтТрихологУрологФармацевтФизиотерапевтФитотерапевтФлебологФтизиатрХирургЭндокринолог
Задержка пубертатного развития
Задержка пубертатного развития — отсутствие развития вторичных половых признаков до 14 лет или отсутствие менархе до 16 лет. Отсутствие менархе до 16 лет называется первичной аменореей.
Пациенток с задержкой полового развития и первичной аменореей классифицируют по признаку наличия или отсутствия развития молочных желез (признак наличия продукции эстрогенов), а также присутствия или отсутствия матки:
1. Матка отсутствующая в случае продукции мюллеровского ингибирующего фактора (антимюллеривського гормона) тестикулярной тканью. В этом случае определяют кариотип и уровень тестостерона для дифференциальной диагностики агенезии матки и влагалища (первичная аменорея при наличии вторичных половых признаков при синдроме Майера – Рокитанским – Кюстера – Гаузера) и врожденной нечувствительности к действию андрогенов (синдром тестикулярной феминизации).
2. Если развитие молочных желез отсутствует, оценивают уровень ФСГ, что позволяет выявить яичниковых недостаточность (высокий ФСГ) или гипоталамо-гипофизарную недостаточность (низкий ФСГ).
3. Случаи отсутствия матки и отсутствия развития молочных желез является исключительно редкими.
4. При наличии матки и наличии развития молочных желез ведение пациенток аналогично таковому при вторичной аменорее.
Наиболее частой причиной первичной аменореи и задержки полового развития является дисгенезия гонад (синдромы Тернера, Шерешевского-Тернера). На втором месте по частоте является агенезия матки и влагалища (первичная аменорея при наличии вторичных половых признаков при синдроме Майера-Рокитанского-Кюстера-Гаузера), на третьем — нечувствительность к действию андрогенов (синдром тестикулярной феминизации).
Также в разделе
| Выделения на ранних сроках беременности Влагалищные выделения, которые присутствуют всю жизнь женщины – это своего рода показатель здоровья женских половых органов. Когда будущая мать вынашивает… | |
| Боли во время месячных Ощущение сильной боли в нижней части живота мешает девушке или женщине плодотворно работать. Примерно 10% женщин ощущают сильную боль, способную вызвать потери… | |
| Гестационная трофобластическая болезнь (ГТХ) Гестационная трофобластическая болезнь (ГТХ) — разнообразная группа взаимосвязанных заболеваний, сопровождающихся аномальной пролиферацией трофобластной… | |
| Мониторинг плода при родах В течение родов необходим контроль за состоянием плода. Выслушивания сердечных тонов плода проводят систематически, оценивая изменения частоты сердечных… | |
| Инородные тела в матке К инородным телам в матке относятся внутриматочные контрацептивы и их фрагменты, костные остатки, различные лигатуры. Клиника. Клиническая картина… | |
| Синдром истощения яичников Синдром истощения яичников — это патологический симптомокомплекс, включающий вторичную аменорею, бесплодие, вегетососудистые нарушения у женщин моложе 38 лет с… | |
| Апоплексия яичника Апоплексия яичника (apoplexia ovarii) определяется как внезапно наступившее кровоизлияние в яичник при разрыве сосудов фолликула, стромы яичника, фолликулярной… | |
| Гинекологические операции (оперативная гинекология) Гинекологические операции условно делятся на две группы: небольшого и большого объема. Операции небольшого объема Операции на шейке матки Операции при… | |
| Лейкоплакия шейки матки Лейкоплакия шейки матки (в переводе с греческого — «белое пятно») представляет собой локальные процессы ороговения многослойного плоского эпителия разной… | |
| Внутриутробная гибель плода Почти 5% материнской смертности связаны с осложнениями (обычно, кровотечения и сепсис), которые обусловлены внутриутробной гибелью плода. При нераспознанной… |
Большая грудь – необходимость или каприз?
Действительно ли быть красивой – это иметь большую грудь? По исследованиям социологов, большой бюст далеко не всегда считается признаком красоты
Важно иметь красивые и подтянутые формы, а размер не имеет совершенно никакого значения. Расправленные плечи, женственная походка, регулярный уход за собой и хорошее настроение помогут быть неотразимой даже с небольшой грудью
Любите себя и будьте любимы!
Любите себя и будьте любимы!
http://grud03.ru/uvelichenie/rost/do-kakogo-vozrasta-rastet-grud.htmlhttp://ginekolog.guru/do-skolki-let-mozhet-rasti-grud-u-devushek/http://grudini.ru/voprosy-i-otvety/do-skolki-let-rastet-grud/
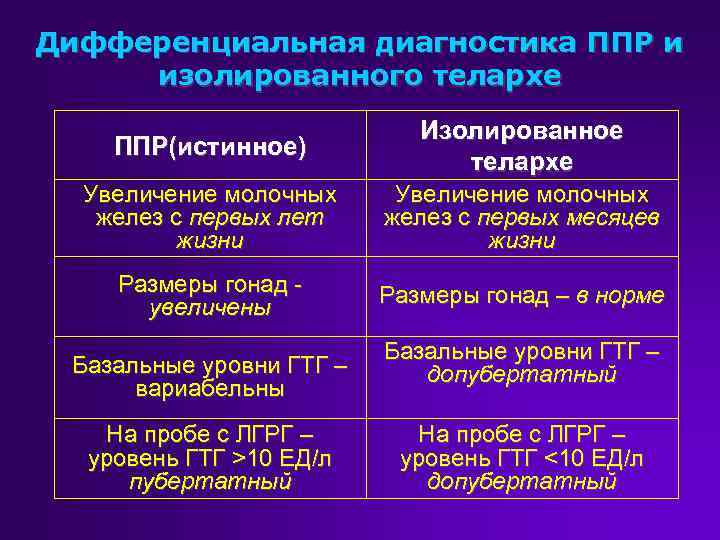
Классификации преждевременного полового созревания
Попытка систематизации отдельных разновидностей этого патологического состояния позволила выделить две основные формы преждевременного полового созревания:
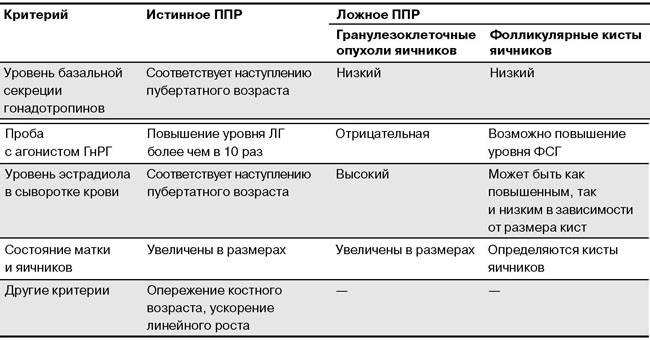
1. Истинное, или
преждевременное половое созревание центрального генеза, развитие которого связано с преждевременной активностью гипофиза и гипоталамуса. В этом случае увеличение выработки половых гормонов половыми железами происходит благодаря стимуляции внутренних половых желез гонадотропными гормонами, вырабатываемыми гипофизом и гипоталамусом.
2. Ложное, или периферическое преждевременное половое созревание, которое обусловлено ферментативными дефектами синтеза стероидных гормонов корой надпочечников или опухолями половых желез, что приводит к увеличению выработки половых гормонов, и не связано с уровнем гонадотропинов.
3. Преждевременное половое созревание, связанное с нарушениями генного кода, приводящими к автономной активации деятельности половых желез, не зависящее от уровня гонадотропинов.
Четкой границы между истинной и ложной формами преждевременного полового созревания не существует, они могут трансформироваться одна в другую или протекать в сочетанном варианте, однако для удобства постановки диагноза и выбора тактики лечения разработан рабочий вариант классификации преждевременного полового созревания, согласно которого выделяют следующие формы:
1. Истинное преждевременное половое созревание, к которому относят:
– идиопатическое преждевременное половое созревание;
– церебральное преждевременное половое созревание, развившееся по причине опухолей, а также неопухолевых поражений центральной нервной системы (гамартомы, глиомы, энцефалита, гидроцефалии, менингита, токсоплазмоза, облучения, оперативного вмешательства, арахноидита). Причиной церебрального преждевременного полового созревания могут быть также такие врожденные синдромы, как нейрофиброматоз, туберозный склероз и ряд других;
– истинное преждевременное половое созревание, развивающееся в результате длительного воздействия половых гормонов вследствие несвоевременной коррекции врожденной дисфункции коры надпочечников, либо позднего удаления опухолей, продуцирующих гормоны.
2. Ложное преждевременное половое созревание, которое возникает:
– у пациентов мужского пола вследствие яичковых опухолей, новообразований, расположенных в черепе и вне его, продуцирующих хорионгонадотропический гормон, опухолей надпочечников и врожденной дисфункции коры надпочечников;
– у пациентов женского пола – в результате злокачественных новообразований яичников, опухолей надпочечников, либо наличия яичниковых фолликулярных кист.
3. Гонадотропиннезависимые формы преждевременного полового созревания:
– синдром Маккьюна – Олбрайта;
– тестотоксикоз.
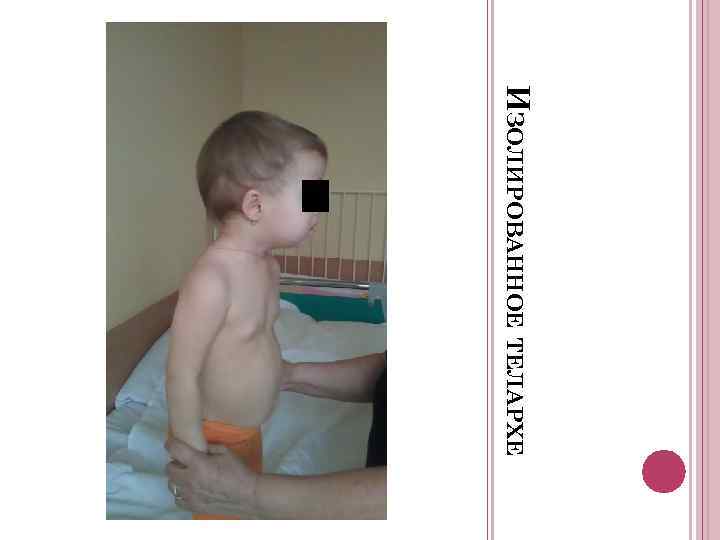
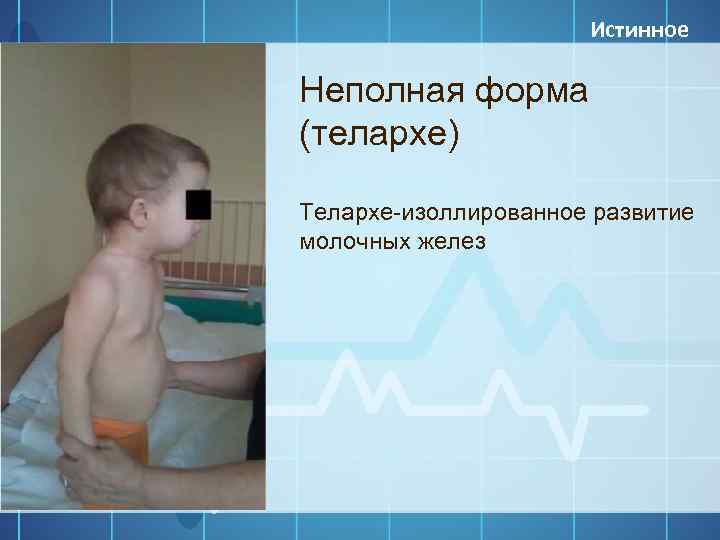
4. Неполные формы преждевременного полового созревания:
– ускоренное пубархе (оволосение);
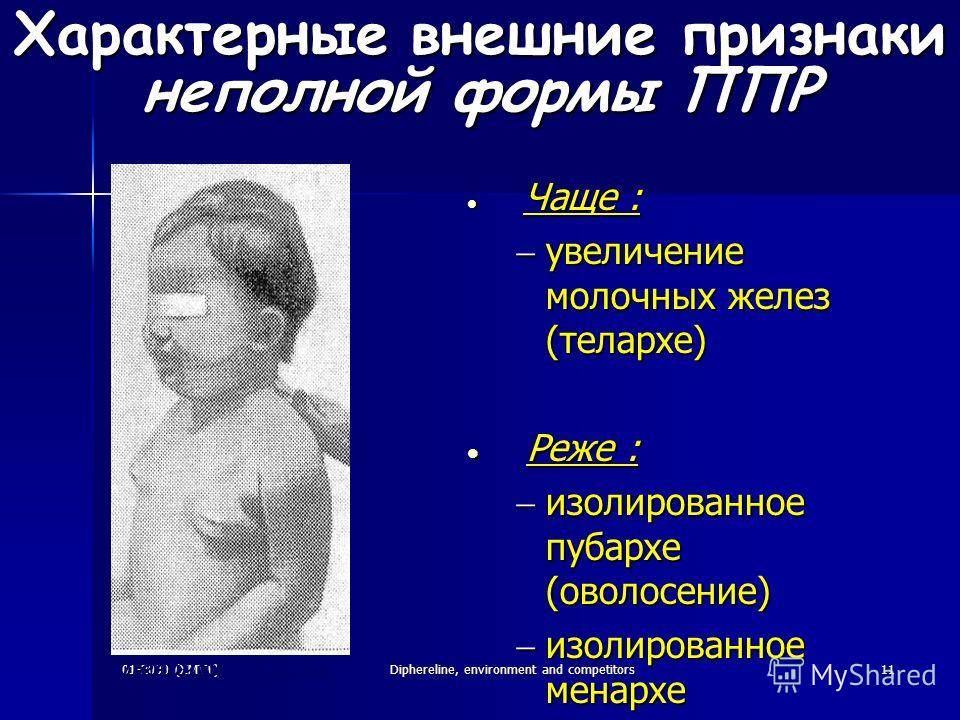
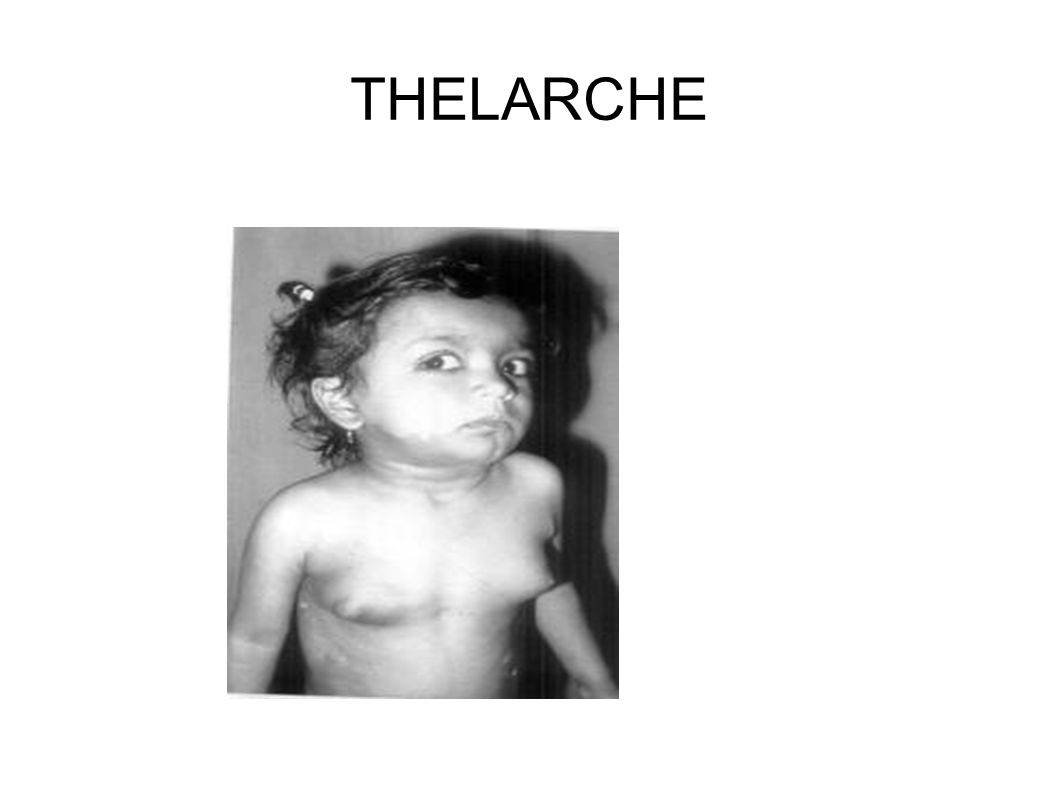
– раннее телархе (увеличение грудных желез).
Все перечисленные формы преждевременного полового созревания характеризуются основными признаками прогрессирования полового созревания, а именно, появлением вторичных половых признаков, увеличением объема наружных половых органов, ускорением роста и созревания костной ткани.
В зависимости от полноты клинических проявлений выделяют полную форму преждевременного полового созревания, при которой можно выявить все вышеперечисленные клинические признаки, и неполную форму преждевременного полового созревания, для которой характерно развитие только преждевременного пубархе (вторичного оволосения) или телархе (увеличения размеров молочных желез).
Кроме того, существуют такие формы преждевременного полового созревания, которые не укладываются ни в одну из вышеописанных, например, преждевременное половое созревание, развившееся на фоне некомпенсированного первичного гипотиреоза.
Преждевременное половое развитие
Преждевременное половое развитие у девочек (до 8 лет):
- увеличение молочных желез;
- лобковое и/или подмышечное оволосение;
- выделения из половых путей (бели, менструации).
Преждевременное половое развитие у мальчиков (до 9 лет):
- увеличение яичек;
- увеличение полового члена;
- лобковое и/или подмышечное оволосение;
- изменение тембра голоса.
- Осмотр детского эндокринолога. Определяется физическое развитие ребенка, вычисляется, нет ли опережения в темпах роста. Оценивается стадия полового созревания.
- Рентгенография кистей рук. Исследование необходимо для оценки так называемого «костного возраста». Если «костный возраст» опережает фактический возраст ребенка более чем на 2 года, это говорит в пользу диагноза «Преждевременное половое развитие».
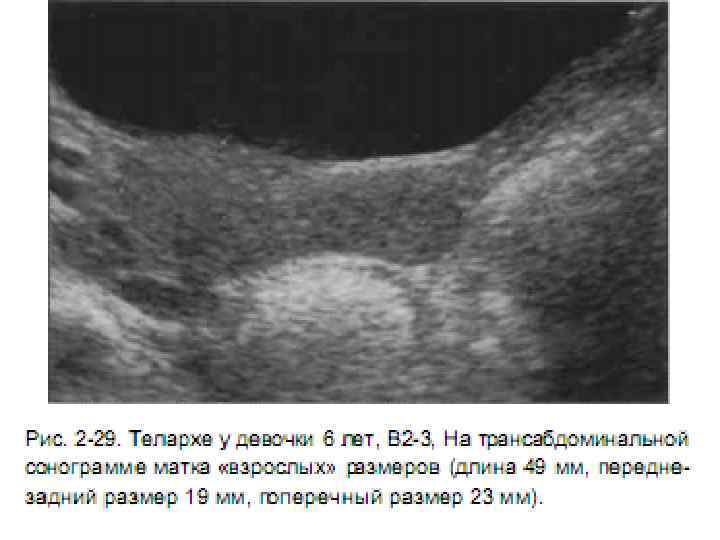
- УЗИ органов малого таза у девочек. Необходимо для оценки размеров матки и яичников (при ППР они увеличены), а также наличия или отсутствия объемных образований в яичниках, которые могут продуцировать половые гормоны.
- Гормональное исследование. Это обследование необходимо для определения формы ППР: центральной или периферической. Однако, только этого исследования недостаточно, так как уровни гормонов гипофиза (ЛГ и ФСГ) имеют свой ритм у каждого человека. Поэтому проводится еще и стимуляционная проба с бусерелином (диферелином).
- Проба с бусерелином (диферелином). Под действием этого вещества, происходит кратковременный, но мощный выброс ЛГ и ФСГ гипофизом. Врач может оценить, работает ли гипоталамус и гипофиз, как у подростка или как у ребенка. Пациенту устанавливается внутривенный катетер, берется анализ крови на ЛГ и ФСГ. После этого вводится препарат бусерелин (интраназально) или диферелин (подкожно). Через 1 час и 4 часа после введения берутся повторные анализы на ЛГ и ФСГ, удаляется катетер.Проба используется во всем мире более 20 лет, доказана ее безопасность и информативность.
- МРТ головного мозга. Это исследование необходимо при подтверждении центральной формы ППР, для исключения объемных образований головного мозга.
- При периферической форме назначаются препараты, блокирующие действие половых гормонов на ткани, либо блокирующие их синтез.
- Своевременное обращение к эндокринологу, уточнение формы ППР и вовремя начатое лечение возвращают к норме половое развитие и рост ребенка.
- Если ППР требует динамического наблюдения, необходим регулярный контроль темпов развития эндокринологом, чтобы вовремя принять меры, если заболевание будет прогрессировать.
- Чтобы записаться на прием к детскому эндокринологу, позвоните в клинику Фэнтези по телефону +7 (495) 106-79-99.
| Консультация узкого специалиста категории «профи» в клинике | 4 000 руб. |
| Консультация узкого специалиста первой категории в клинике | 4 500 руб. |
| Консультация узкого специалиста высшей категории в клинике | от 5 500 руб. |
Классификация
В 1915 году Каджава опубликовал систему классификации избыточных образований груди, которая используется и сегодня.
- Класс I – образование представлено полноценной грудью.
- Класс II – образование состоит из железистой ткани и ареолы, сосок отсутствует.
- Класс III – добавочная грудь состоит из железистых клеток и ареолы, сосок отсутствует.
- Класс IV – имеется излишек только одной железистой ткани.
- Класс V – образование имеет сосок и ареолу, но лишено железистых компонентов (псевдомамма).
- Класс VI – есть один или несколько сосков (полителия).
- Класс VII – имеется только лишь ареола (polythelia areolaris).
- Класс VIII – образование представлено только участком волос (polythelia pilosa).
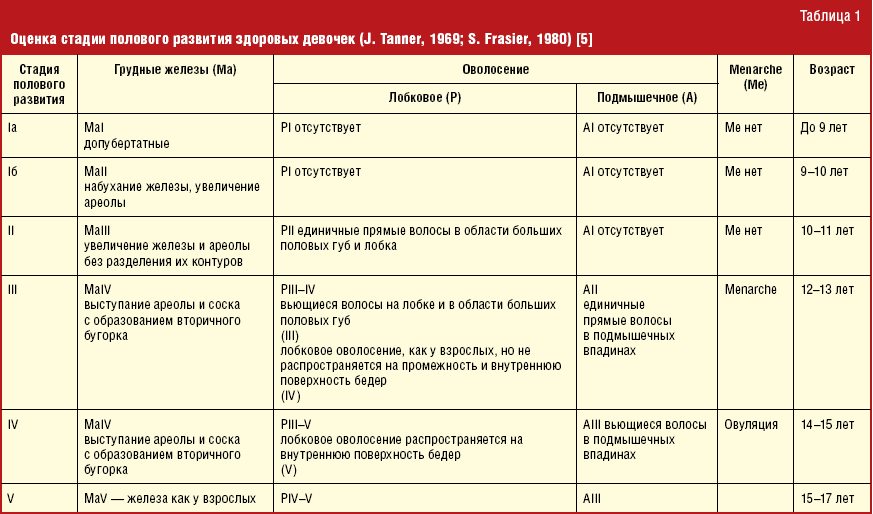
Формирование вторичных половых признаков
К началу фенотипических изменений в связи с регенерацией ретикулярной зоны коры надпочечников возникает адренархе (в 6-8 лет). Гонадархе (около 8 лет) происходит с началом стимуляции под действием гонадотропин-рилизинг-гормона (ГнРГ) секреции передней долей гипофиза лютеинизирующего гормона (ЛГ) и фолликулостимулирующего гормона (ФСГ). Это, в свою очередь, является триггером к началу последующих физических изменений, включая развитие молочных желез (телархе), развитие лобкового и аксилярного оволосения (пубархе), скачок роста и начало менструаций (менархе), обычно в таком порядке. Адренархе и гонадархе не является частями пубертатного развития.
Лечение преждевременного полового созревания
Основными целями лечения преждевременного полового созревания является подавление развития вторичных половых признаков, вызывающих эмоциональный и психологический дискомфорт у ребенка и родителей, а также снизить темпы костного созревания.
Схема лечения преждевременного полового созревания формируется исходя из его формы. Для коррекции истинного гонадотропинзависимого преждевременного полового созревания используют аналоги гонадотропин-рилизинг-гормона, например, диферелин. Критериями для необходимости его использования служат подтверждение гонадотропинзависимого преждевременного полового созревания, быстрое прогрессирование клинических признаков заболевания, менструации у девочек до 7 лет и увеличение объема яичек более 8 мл у мальчиков до 8 лет. Телархе-вариант как медленно прогрессирующая форма преждевременного полового созревания у девочек после 5 лет коррекции не требует.
Тактика лечения новообразований центральной нервной системы, служащих причиной развития преждевременного полового созревания, зависит от вида опухолевого процесса. К примеру, гамартому, отличающуюся отсутствием тенденции к росту, могут не удалять, если она не представляет угрозы для жизни пациента. Если же её наличие вызывает неврологические симптомы и судороги, прибегают к её разрушению и удалению высокотехнологичными методами. Если она проявляется лишь симптомами преждевременного полового созревания, пациентам назначают лишь депо-аналоги рилизинг-фактора лютеинизирующего гормона.
Хирургическую и лучевую терапию глиом хиазмальнооптической области и дна III желудочка проводят по нейрохирургическим показаниям. Оптические глиомы, которые сочетаются с нейрофиброматозом 1-го типа, имеют упорный и медленный характер роста, могут спонтанно подвергаться инволюции, именно поэтому в нейрохирургии часто применяют выжидательную тактику. Герменативно-клеточные опухоли любой локализации обладают высокой радиочувствительностью, поэтому для их лечения используют лучевую терапию в сочетании с химиотерапией.
Для лечения гонадотропиннезависимых форм преждевременного полового созревания применяют препараты, которые блокируют выработку гормонов, влияющих на их периферический метаболизм, или конкурируют с половыми гормонами на рецепторном уровне. С этой целью девочкам для снижения уровня эстрогенов в крови назначают аримидекс или фаслодекс, а мальчикам при тестотоксикозе рекомендуют применять кетоконазол или ципротерон ацетат, дозировка которых подбирается лечащим врачом индивидуально.
Пациенты с преждевременным половым созреванием нуждаются также в психологическом консультировании, а порой и в психотерапевтической помощи, позволяющим лучше осознавать и принимать свое состояние, профилактировать развитие депрессивных расстройств, зависимостей и снижения самооценки у пациентов.
Воронкообразная деформация грудной клетки (впалая грудь)
Воронкообразная деформация грудной клетки (впалая грудь) на сегодняшний день является наиболее распространенной деформацией грудной клетки и встречается в 1 случае из 400 новорожденных. Килевидная деформация, как вторая наиболее распространенная форма деформации, встречается в 5 раз реже, чем воронкообразная грудная клетка.
Этиология развития воронкообразной деформации
Существует несколько теорий, объясняющих развитие этой деформации, но до конца этиология остается неясной. Некоторые авторы считают, что развитие воронкообразной деформации может быть связано с чрезмерно быстрым ростом реберного хряща, который вытесняет грудину кзади. Аномалии диафрагмы, рахит, или повышенное внутриматочное давление также предположительно способствуют смещению задней части грудины. Частое ассоциация воронкообразной деформации с другими заболеваниями опорно-двигательного аппарата, такими как синдром Марфана, дает возможность предполагать, что в определенной степени деформации обусловлены аномалиями соединительной ткани. Генетическая детерминированность встречается также у 40% пациентов с килевидной деформацией.
Клинические проявления
Воронкообразная грудная клетка может проявляться как в виде небольшого дефекта, так и выраженного дефекта, при котором грудина доходит почти до позвонков. Возникновения дефекта является результатом 2 факторов: (1) степенью задней ангуляции грудины и степенью задней ангуляции реберного хряща в зоне прикрепления ребер к грудине. Если же, кроме того имеются дополнительно ассиметрии грудины или хрящевые ассиметрии, то в таком случае оперативное лечение становится более технически сложным.
Воронкообразная деформация возникает, как правило, при рождении или вскоре после рождения. Деформация часто прогрессирует, и глубина вдавления увеличивается по мере роста ребенка. Впалая грудь чаще встречается у мужчин, чем у женщин, в соотношении 6:1 Впалая грудь может сочетаться с другими врожденные аномалиями, включая аномалии диафрагмы. У 2% пациентов, впалая грудь связана с врожденными аномалиями сердца. У пациентов с характерным габитусом тела, можно предположить диагноз синдром Марфана.
Существует несколько методов количественной оценки тяжести деформации при воронкообразной груди, которые обычно включает измерения расстояния от грудины к позвоночнику. Возможно, наиболее часто используемым методом является метод Халлера, который использует отношение поперечного расстояния до переднезаднего расстояния, полученные на основании КТ. В системе Haller, оценка 3,25 или выше свидетельствует о тяжелом дефекте, который требует хирургического вмешательства.
Воронкообразная грудь вообще не оказывает особого физиологического воздействия на младенцев или детей. Некоторые дети испытывают боль в области грудины или реберного хряща, особенно после интенсивных нагрузок. У других детей возможно сердцебиение, что может быть связано с пролапсом митрального клапана, который обычно имеет место у пациентов со впалой грудью. Некоторые пациенты могут чувствовать шум движения крови, который связан с тем, что легочная артерия находится близко к грудине и во время систолы пациент может отмечать шум выброса крови.
Иногда у пациентов с воронкообразной грудью встречается астма, но отмечено что деформация не оказывает явного влияния на клиническое течение астмы. Воронкообразная деформация оказывает влияние на сердечно-сосудистую систему и наблюдения показали, что после оперативной коррекции деформации происходит значительное улучшение функций сердечно-сосудистой системы.