Что такое перинатальный скрининг
Перинатальный скрининг — это комплекс диагностических мер, позволяющих произвести дородовое исследование плода и выявить будущих мам с повышенным риском врожденных патологий и нарушений развития ребенка. Этот скрининг во многих странах признан базовым тестом, дающим наиболее полную информацию специалисту, ведущему беременность, и будущим родителям, относительно здоровья малыша.
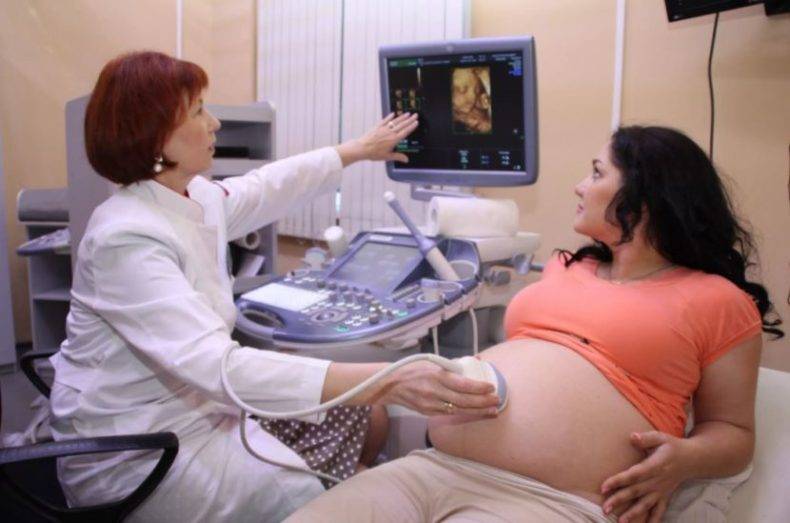
Многие женщины, говоря об этом обследовании, часто путают два понятия — пренатальный и перинатальный. Так вот, пренатальная диагностика проводится до зачатия, т.е. в данном случае обследуется будущая мама. Врачи разными методами устанавливают риски рождения больного ребенка. Перинатальный скрининг — это обследование при беременности и объектом изучения в этом случае служит плод
Важность такого исследования, особенно на ранних этапах, неоспорима: у пациентки, если скрининг показал неутешительные результаты, всегда есть выбор — продолжить беременности или прервать
Результаты перинатального скрининга
Несмотря на то что перинатальный генетический скрининг рекомендуется пройти всем беременным женщинам, есть ряд семей, для которых тщательная диагностика и консультация генетика при беременности обязательны:
- Супруги имеют родственников с тяжелыми генетическими заболеваниями.
- При близкородственном браке.
- При поздней беременности ( мать старше 35, а отец — 40 лет);
- Если у пары уже были случаи рождения детей с нарушенной генетикой.
- При наличии у матери тяжелых соматических заболеваний (патологий сердца или почек, сахарного диабета);
- При тяжелой беременности;
- При подозрении на наличие генетических патологий, выявленных в ходе УЗИ.
Оценка результатов
Данные ультразвуковой диагностики и биохимии крови оцениваются в совокупности, при помощи специальных программ, что дает возможность установить индивидуальный риск женщины. В группу риска входят будущие мамы, чьи результаты составляют 1:300 – риск рождения малыша с хромосомной аномалией. Однако следует понимать, что этот результат — еще не диагноз. Для установления более точных результатов, беременная женщина направляется на дополнительные исследования в виде инвазивной диагностики. А теперь рассмотрим подробнее важнейшую часть перинатального скрининга при беременности — УЗИ.
Этапы перинатального скрининга
Весь комплекс мероприятий в рамках перинатального исследования, делят на три этапа, каждый из которых женщина должна пройти в определенный срок беременности. Первая часть диагностических процедур приходиться на срок беременности 11-13 недель, второй раз отправиться на диагностику нужно по достижении 18-24 недель, третий перинатальный скрининг проводится на 30-34 неделе беременности. Первые 2 этапа состоят из двух базовых диагностических процедур, каждая из которых помогает выявить генетические отклонения
- УЗИ – ультразвуковое исследование дает наиболее полную картину относительно структуры органов, работы сердца, а также внешних признаков малыша и его положения в пространстве.
- Биохимическое исследование крови – этот анализ направлен на выявление в крови пациентки определённых веществ, белковой природы, которые вырабатываются плодом и околоплодными оболочками и могут указывать на наличие хромосомных патологий и нарушений формирования нервной трубки.
В нашем медцентре обследование плода проводится на современном аппарате 3D, 4D с доплером от SAMSUNG MEDISON
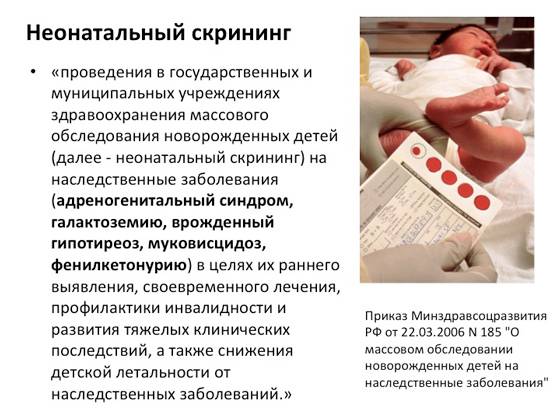
Что такое неонатальный скрининг
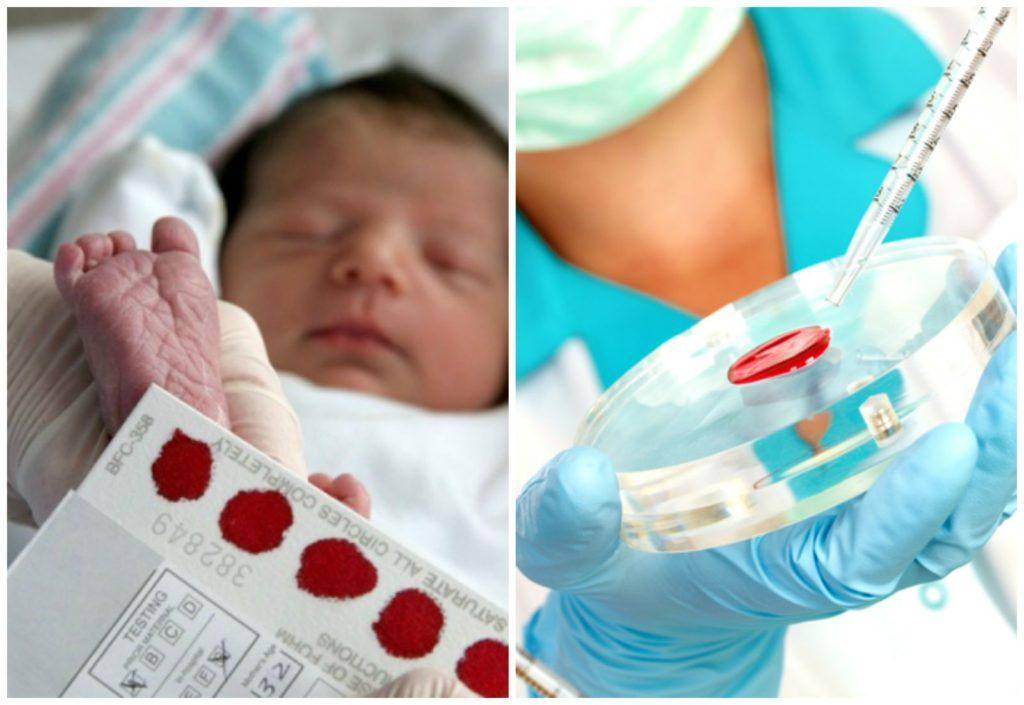
Неонатальный скрининг — массовое обследование всех новорожденных детей для раннего выявления наиболее распространенных наследственных или врожденных заболеваний.
Цель: обнаружение у малыша недуга до появления клинических признаков и назначение советующего своевременного лечения.
Правовое регулирование скринингового исследования новорожденных в Российской Федерации
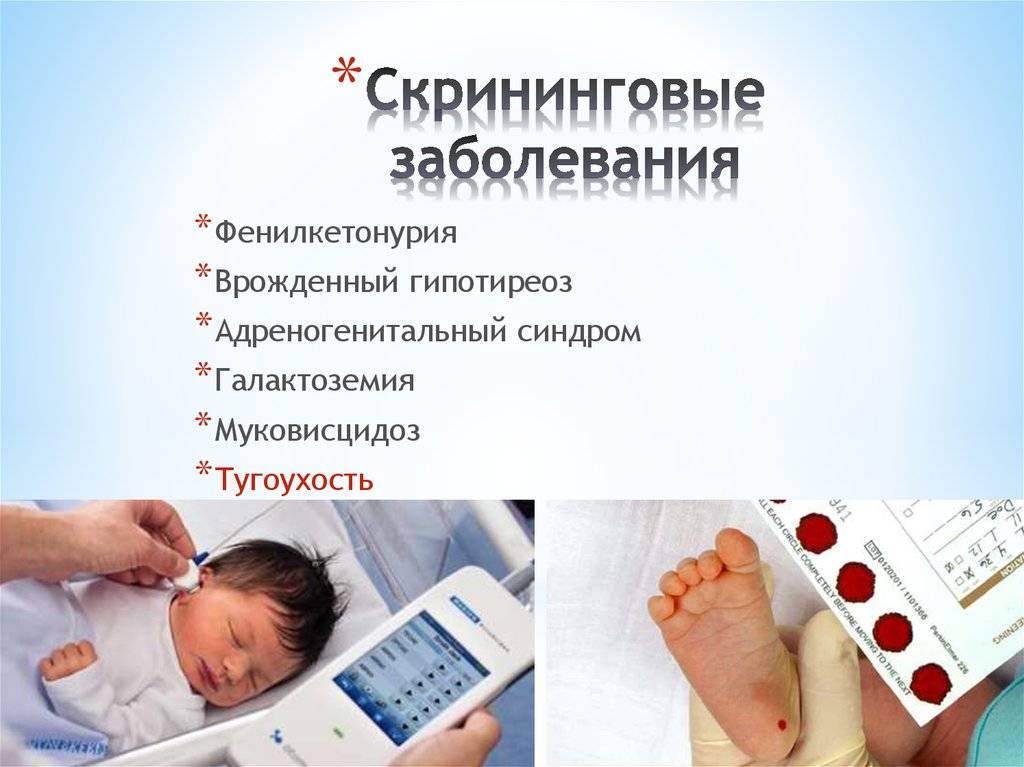
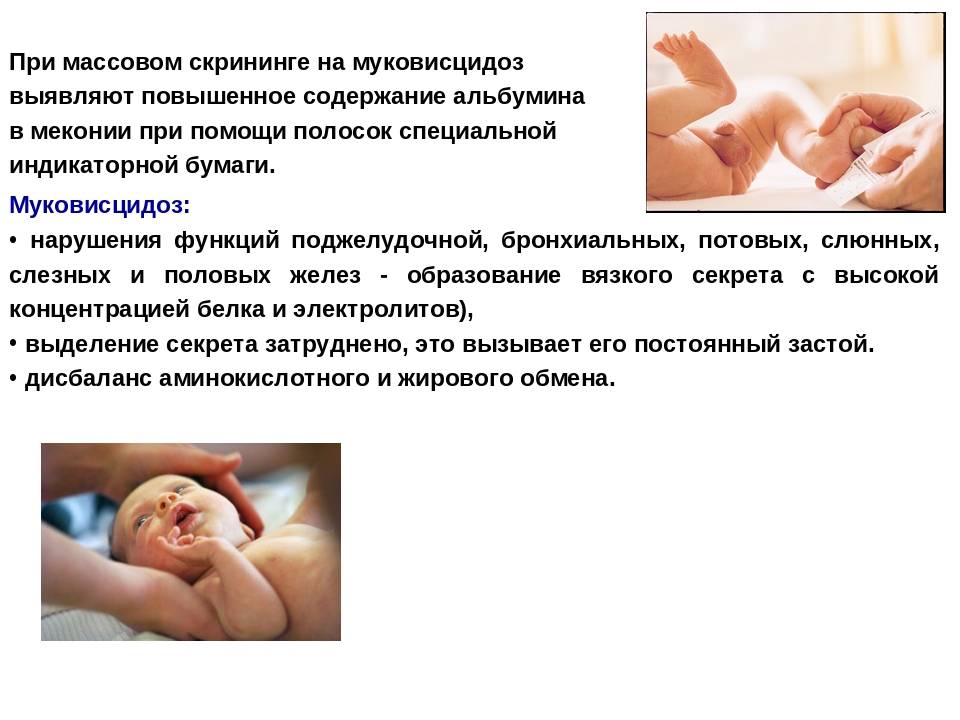
Начиная с 2006 года, в рамках национального проекта «Здоровье» всем новорожденным детям проводят исследование на выявление врожденного гипотиреоза, фенилкетонурии, муковисцидоза, адреногенетального синдрома и галактозмии.
Ранее на протяжении 15 лет проводилось тестирование лишь на врожденный гипотиреоз и фенилкетонурию.
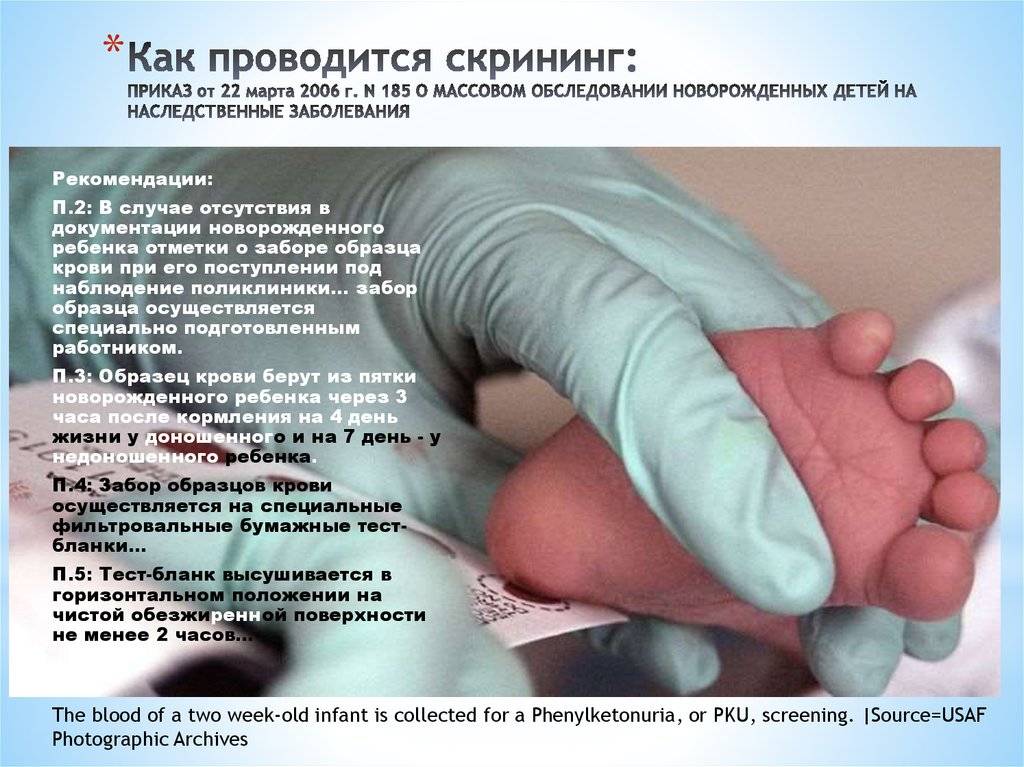
Порядок и сроки выполнения скрининга регламентируются Приказом Минздравсоцразвития России от 22.03.2006 г. № 185 «О массовом обследовании новорождённых детей на наследственные заболевания».
С 2007 года проводится аудиологический скрининг, рано выявляющий нарушения слуха у ребенка первого года жизни.
По Свердловской области перечень расширен до 16 патологий на основании Приказа МЗ СО от 02.03.2012 г. № 166-п «О совершенствовании массового обследования новорожденных детей на наследственные заболевания на территории Свердловской области».
Дополнительные одиннадцать заболеваний:
- Лейциноз
- Тирозинемия первого типа
- Цитруллинемия
- Множественная карбоксилазная недостаточность
- Недостаточность очень длинных цепей ацил-СоА-дегидрогеназы жирных кислот
- Недостаточность средних цепей ацил-СоА-дегидрогеназы жирных кислот
- Недостаточность митохондриального трифункционального белка/ недостаточность длинных цепей гидроксил-СоА-дегидрогеназы жирных кислот
- Глютаровая ацидурия первого типа
- Изовалериановая ацидемия
- Метилмалоновая ацидемия
- Пропионовая ацидемия
Список анализов для выявления генетических заболеваний
Некоторые заболевания передаются по наследству и не проявляют себя сразу, но современная медицина позволяет еще во время беременности выявить опасность возникновения генетических заболеваний. Генные мутации могут приводить к таким опасным заболеваниям, как болезнь Шерешевского-Тернера, болезнь Клайнфельтера, муковисцидоз, миодистрофия Дюшенна или гемофилия.
Список анализов для выявления генетических заболеваний может быть разным — некоторые из них проводят сразу при рождении ребенка в составе скрининга новорожденных. Другие выявляют с помощью современных лабораторных методов. Своевременное выявление генетических заболеваний позволяет вовремя принять меры и спасти ребенку здоровье.
Сроки и условия проведения неонатального скрининга новорожденных
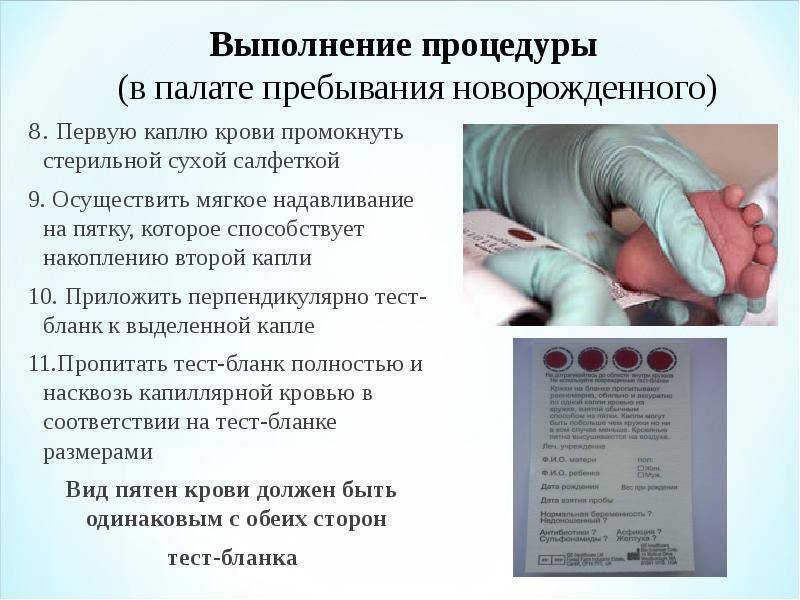
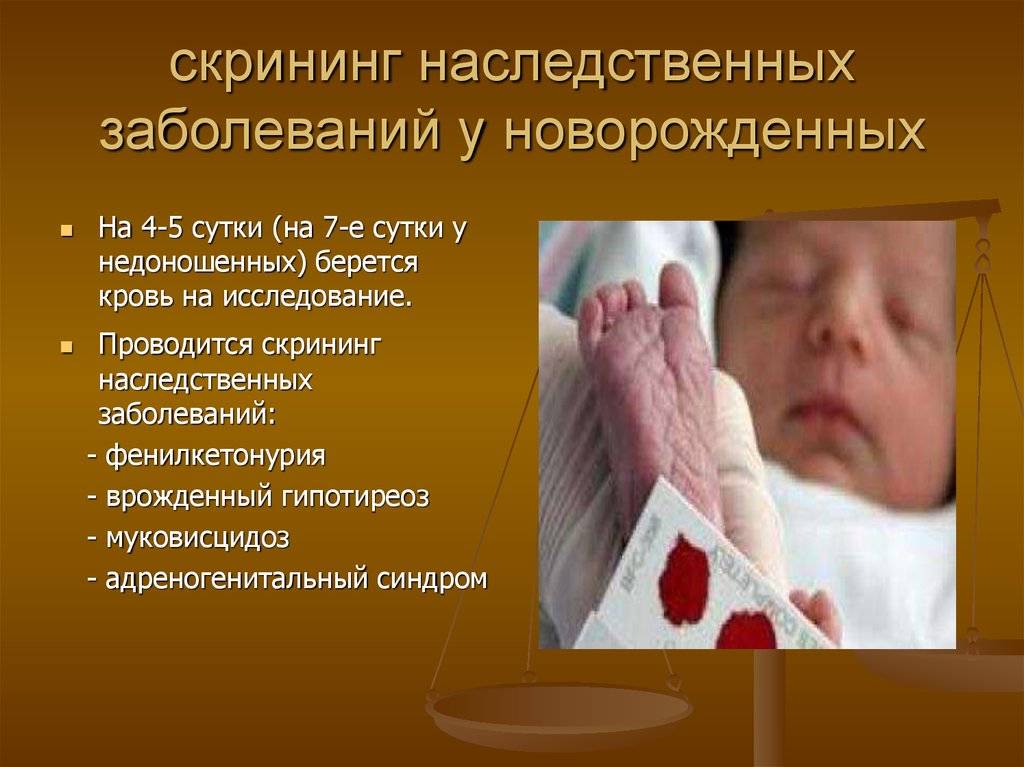
Исследование выполнятся в родильном доме на четвертый день жизни у доношенного ребенка, у недоношенного малыша — на седьмой или позднее. При тестировании на более ранних сроках возможно получение ложноположительных или ложноотрицательных результатов.
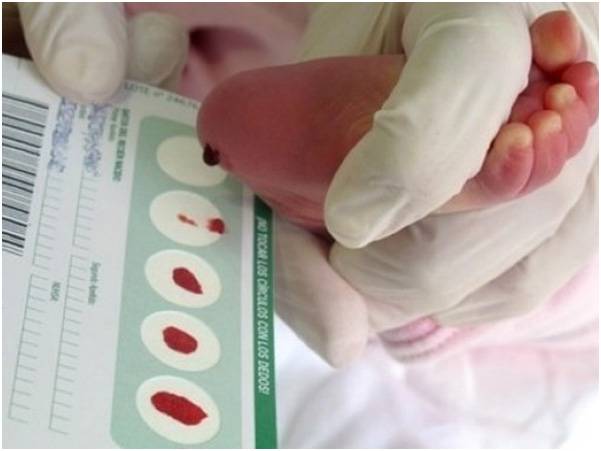
Набирается капелька крови из пятки малыша до кормления утром натощак либо чрез три часа после любого очередного кормления. Затем кровь наносится на тестовые бланки (фильтровальную бумагу) на область специальных кружочков, пропитанных специальным веществом.
Иногда скрининг не проводится в родильном доме — например, при выписке из стационара ранее четвертых суток жизни ребенка. Вам на руки выдается заполненный тест-бланк для забора крови, а в обменной карте указывается, что кровь на скрининг не взята. Набор крови проводится на участке согласно рекомендованным срокам.
Как расцениваются итоги исследования?
Результаты можно узнать в поликлинике по месту жительства через 10 дней после забора анализа.
Ребенок здоров при отрицательных результатах тестирования. Обычно родителей об этом не извещают. Наблюдение за ребенком проводится по возрасту согласно рекомендованным срокам в плановом порядке.
Положительный или сомнительный результат не всегда означает, что ребенок болен.
Скрининг — лишь расчет вероятного риска наличия недуга у крохи. Для уточнения диагноза проводится повторный забор крови. При вновь повышенных показателях ребенка с родителями направляют в медико-генетическую консультацию для тщательного и детального обследования.
Как и когда проводится аудиометрия?
Исследование выполняет отоларинголог (ЛОР-врач) при помощи аудиометра в родильном доме или поликлинике в первые дни жизни ребенка. Если малыш спокойный, то тестирование обычно занимает всего несколько минут. Результат вы получите сразу после его завершения.
Варианты проведения исследования
* В наружный слуховой проход ребенка вводится небольшой микрофон и подается звуковой сигнал, который улавливают клетки в ухе малыша и отправляют ответный сигнал (эхо). При отсутствии проблем со слухом эхо улавливается прибором.
* Малышу надеваются наушники, а к голове прикрепляются электроды. Через наушники подается звуковой сигнал в наружный слуховой проход, активизирующий участки головного мозга, которые отвечают за слух. Их электрическую активность улавливают электроды и передают прибору.
Выявление отклонений на аудиометрии вовсе не означает, что у малыша обязательно имеются проблемы со слухом. Возможно, результаты исследования были искажены из-за того, что кроха во время тестирования был беспокойным, плакал или двигался.
При неудовлетворительном результате аудиометрии в первые дни жизни малыша исследование проводится повторно немного позднее: обычно в месячном возрасте.
Как видите, возможности неонатального скрининга довольно большие, что позволяет рано выявить недуг и назначить лечение.
В следующем материале — описание наиболее часто встречающихся наследственных заболеваний, выявляемых при помощи «пяточного теста»: Неонатальный скрининг: описание основных заболеваний и тактики ведения больных детей
врач-ординатор детского отделения
фото: http://globallookpress.com/
Роль 3D УЗИ при перинатальном скрининге: 3Д или 2Д?
На сегодняшний день уже ни у кого не вызывает сомнений, что методики ультразвуковой диагностики — важнейший аспект контроля внутриутробного развития, возраста и положения плода. При этом техническая база медицины не стоит на месте и в дополнение к классическому, двухмерному УЗИ пришла такая, во всех отношениях полезная диагностическая практика, как 3D УЗИ или трехмерная эхография. Преимущества этого способа исследования заключаются в возможности получения объемного изображения, которое во всех красках демонстрирует специалисту и будущим родителям, все аспекты внешних проявлений и органов малыша.
Отличия 3D УЗИ от классического ультразвукового исследования
Все ультразвуковые способы исследования имеют общий принцип, который основан на использовании ультразвукового излучения, частота волн которого не превышает 20 кГц. Подача такой волновой нагрузки в импульсном режиме позволяет оценить функциональную нормальность и морфологическое строение тканей, органов и систем плода. При этом традиционный двухмерный способ выдает на монитор приборной панели плоское изображение, которое понятно врачам, но не обладает информативностью для непрофессионалов, а именно для родителей ребенка, которые с нетерпением ждут первого знакомства с крохой
При этом следует отметить, что такой способ диагностического контроля важен для медицинских специалистов, ведущих беременность, так как он дает возможность полноценно оценить строение внутренних органов плода, что невероятно важно при организации комплексного контроля
Трехмерная эхография выдает полноценное объемное изображение, которое не требует расшифровки и отчетливо отражает внешние особенности и положение малыша в утробе матери.
Преимущества 3Д УЗИ при перинатальном скрининге
3D УЗИ предоставляет медикам ряд очевидных преимуществ:
- Более четкое изображение дает возможность установить ряд пороков, которые невозможно выявить при проведении классического ультразвукового скрининга: аномалии кистей, расщелины лица, пороки развития скелета, нарушения формирования передней брюшной стенки, аномалии последа, особенности строение наружных половых органов, незаращивание спинного мозга и т.д. Выявление всех перечисленных отклонений требует изменения стратегии ведения подобной беременности.
- 3D УЗИ позволяет определить пол малыша более точно на ранних сроках беременности, что может быть необходимо не только для удовлетворения любопытства будущих родителей, но и с точки зрения исключения вероятности наследственных патологий, связанных с половым признаком.
- Психологическая готовность матери и отца к рождению долгожданного чада, безусловно, возрастает после первичного знакомства с малышом, пусть даже посредством монитора и фотографии, которая по желанию родителей может быть предоставлена после прохождения данной манипуляции.
Особенности трехмерной эхографии
Согласно результатам многочисленных медицинских исследований, 3D УЗИ абсолютно безопасный способ диагностики, который применяется по медицинским показаниям. К особенностям проведения УЗИ 3Д при скринингах во время беременности можно отнести следующие факторы:
- Наиболее информативна трехмерная эхография на сроке 22-33 недели беременности, так как в этот период внешние признаки плода уже достаточно сформированы, а его размеры не препятствуют визуальному обзору.
- Продолжительность трехмерного УЗИ составляет около 40 минут, что гораздо дольше, чем временной показатель, необходимый для проведения классического двухмерного скрининга.
- Мочевой пузырь перед проведением 3D УЗИ не обязательно должен быть наполнен.
- Диагностические возможности методики существенно падают при наличии таких особенностей пациентки или течения беременности, как выраженное ожирение будущей матери, маловодие, наличие рубцов на брюшной стенке женщины, неудобное положение плода.
Трехмерная эхография – диагностическая практика, которая заслужила доверие врачей и пациентов всего мира, подтвердив свою исключительную эффективность и безопасность, как для женщины, так и для малыша. При этом, на сегодняшний день, именно 3D УЗИ остается «золотым стандартом» внутриутробного изучения строения лицевых структур, конечностей, половых признаков и объемных образований у плода, а также резервным способом выявления таких хромосомных аномалий как синдром Дауна, Патау и т.д.
I этап перинатального скрининга (11-13 недель)
Обследование будущей мамы в этот период позволяет получить огромный объем информации относительно состояния малыша и общего течения беременности. Ультразвуковое исследование на сроке 11-13 недель беременности в современных клиниках проводят методом трехмерной эхографии — УЗИ 3Д (3D), получая тем самым следующие данные относительно беременности:
- Количество жизнеспособных эмбрионов, имплантированных в матке.
- Определение точного срока беременности.
- Наличие или отсутствие грубых пороков развития.
- Толщина воротникового пространства ТВП (используется в качестве индикатора некоторых хромосомных синдромов).
- Визуализация носовой кости – важна для исключения вероятности синдрома Дауна.
После прохождения классического УЗИ, беременная женщина сдает биохимический анализ крови, который на данном этапе носит название «двойной тест», в связи с тем, что измеряются количественные уровни двух белковых компонентов: РАРРА и ХГЧ (свободная β субъединица).
ХГЧ (хорионический гонадотропин человека) — один из главных гормонов беременности, содержащийся в сыворотке крови матери. Его пониженный уровень указывает на плацентарные патологии, а повышенное содержание может говорить об имеющихся у плода хромосомных отклонениях.
РАРР-А – называют еще белком А. Его концентрация в материнской крови, может указывать на наличие таких хромосомных заболеваний как синдромы Дауна и Эдвардса.
Анализ крови на вирусы у ребенка
К сожалению, заразиться вирусными заболеваниями очень легко, а список их весьма широк. Дети чаще всего болеют краснухой, ветряной оспой, дифтерией, коклюшем, корью, скарлатиной, полиомиелитом, менингитом, вирусным гепатитом, А и т. п.
Если у ребенка резко повысилась температура, появились симптомы расстройства желудка, головокружение, слабость и мышечные боли — нужно срочно сдать анализ крови на вирусы у ребенка.
Наиболее распространенными методами анализов на вирусы у детей являются:
- Иммуноферментный анализ крови, который делают по принципу присутствия антител классов М, G, A к вирусу. ИФА может показать наличие инфекции как в лимфатической системе, так и в другом месте локализации, а также определить стадию болезни. С помощью ИФА выявляют острый вирусный гепатит, мононуклеоз, менингит, лямблиоз, цитомегаловирусную и герпесвирусную инфекцию.
- ПЦР, или метод полимеразной цепной реакции, который дает возможность выявить присутствие ДНК различных вирусных инфекций с высокой степенью точности. С помощью метода ПЦР диагностируют коклюш, дифтерию и другие вирусные заболевания.
Значение 4D УЗИ в перинатальной диагностике: преимущества и особенности
В современной практике врачебного ведения беременности такая процедура как 4D УЗИ стала базовой, как для специалиста контролирующего течение вынашивания плода, так и для нетерпеливых родителей, которые ждут встречи со своим чадом. Эта методика имеет несколько существенных преимуществ перед классическим двухмерным скринингом и очень часто применяется в качестве дополнения к базовому курсу обязательных исследований.
4D УЗИ даст возможность не только полноценно оценить здоровье и развитие малыша, но и подарит родителям радость первого визуального контакта с ребенком, который при этом будет пребывать в естественной внутриутробной среде.
4D УЗИ — возможности и преимущества
Возможности процедуры 4D УЗИ несколько расширены в сравнении с привычной двухмерной эхографией. Это обеспечивается тем, что обследование (его ещё называют цветным УЗИ) позволяет оценить внешние проявления плода, используя одновременно четыре измерения: глубина высота, длина и время. В результате проведения процедуры изображение, выводимое на монитор приборной панели, будет напоминать видеоролик, который в режиме реального времени демонстрирует не только внешность и основные морфологические особенности малыша, но и его движения, мимику, жесты и улыбку.
Если малыш не повернулся к УЗИ-сканеру спиной, такое зрелище вызывает массу положительных эмоций у родителей и дает определенную диагностическую информацию специалисту.
Положительные аспекты 4D УЗИ для специалиста, ведущего беременность
Кроме стандартных для всех ультразвуковых способов данных, относительно возраста, размера и положения плода, 4D УЗИ дает специалисту возможность определить наличие следующих аномалий развития малыша:
- Лицевые дефекты (расщелины лица)
- Пороки развития скелета (незаращивание спинного мозга)
- Аномалии кистей рук (количественные патологии пальцев)
- Наличие объемных образований у плода
- Патологические изменения последа
- Дефекты передней брюшной стенки
- Неправильное развитие наружных половых органов
4D УЗИ дает возможность отследить естественные движения плода
Это также может стать важной информацией в процессе подтверждения той или иной патологии развития. Благодаря расширенному обзору, который предполагает такой вариант ультразвукового скрининга, удается также визуально оценить строение всех внешний признаков
Это особенно актуально для лицевых структур (носогубный треугольник, губы, уши, подбородок, нос и т.д.).
Также нельзя не отметить, что методика 4D предоставляет более точную информацию относительно половой принадлежности малыша. Эта информация интересует врача в силу наличия наследственного фактора патологии или генетических аномалий, сцепленных с полом. А это одна из главных задач перинатального скрининга.
Положительные аспекты 4D УЗИ для будущих родителей:
Возможность увидеть малыша задолго до его рождения, установить определенный психологический контакт с ним, а также подготовиться к внешним особенностям крохи.
Можно точно узнать пол и даже увидеть подтверждение лично, на экране монитора
Этот аспект практически всегда волнует родителей, также как и особенности развития ребенка.
Родители могут получить видеоролик, который останется необычной памятью о таком важном периоде в жизни каждой семьи, как беременность. Мы дарим диск с записью в подарок!
Как проходит 4D УЗИ
Методика проведения процедуры практически ничем не отличается от стандартного ультразвукового скрининга. Однако занимает четырехмерная эхография почти в три раза больше времени, чем черно-белое УЗИ (около 45 минут). При этом беременная женщина должна знать, что наполнение мочевого пузыря не влияет на полученные результаты. Кроме того, стоит понимать, что 4D методика обладает максимальным уровнем информативности в период с 22 до 33 недель, что обусловлено развитием и размерами плода.
Пациентки, страдающие тяжелыми формами ожирения или имеющие рубцы на животе, а также при диагностировании такого состояния как маловодие, должны быть готовы к тому, что картинка может быть недостаточно четкой. Практически во всех остальных случаях 4D УЗИ станет прекрасным способом познакомиться с крохой и получить гарантию его нормального внутриутробного развития. Клиника Диана предлагает своим пациентам проведение процедуры 4D УЗИ, гарантируя информативность и безопасность малыша и будущей мамы.
Анализ на ХГЧ β – единица при перинатальной диагностике
ХГЧ (хорионический гонадотропин) — гормон, концентрация которого резко возрастает во время беременности
Его увеличение свидетельствует о произошедшем зачатии, что крайне важно при беременности, наступившей в результате лечения бесплодия. ХГЧ — не строго «женский» гормон
Это вещество специально вводят мужчинам с целью улучшения показателей спермограммы при подозрении на мужское бесплодие.
Что такое ХГЧ и β – ХГЧ
Это вещество состоит из двух компонентов:
- α- единица, похожая на другие гормоны;
- β – единица – уникальная для ХГЧ, отличающая его от других гормональных веществ.
Именно поэтому анализируется именно β – единица, а сам анализ часто называют β – ХГЧ.
Гормон вырабатывается клетками зародышевой оболочки для стимуляции гормонов, поддерживающих беременность – прогестерона и эстрогенов. Это предотвращает наступление менструации и позволяет эмбриону «прижиться». Именно поэтому при бесплодии врачи анализируют уровень ХГЧ в организме пациентки. Если его содержание падает или отстаёт от нормы женщине назначают гормональные препараты, поддерживающие беременность. Следить за уровнем гормона необходимо женщинам, склонным к привычному невынашиванию и имевшим замершие беременности.
Концентрация ХГЧ быстро увеличивается, пока не образовалась плацента, которая позже принимает на себя гормональную функцию. Стремительный рост уровня гормона свидетельствует о том, что беременность сохранилась и эмбрион развивается. В дальнейшем содержание гормона снижается, оставаясь повышенным до родов и некоторое после них.
Нормальное содержание ХГЧ у разных женщин сильно различается. Врач определяет, все ли нормально, по динамике изменения показателя у конкретной пациентки.
Примерные показатели концентрации гормона при беременности приведены в таблице
| Срок, нед. | Концентрация, мЕД/мл |
| 1 | 20-155 |
| 2 | 100-4850 |
| 3-4 | До 82 000 |
| 5-6 | До 151 000 |
| 7-8 | До 230 000 |
| 9-10 | До 290 000 |
| 11-16 | Снижается с 290 000 до 245 000 и менее |
| 17-25 | Снижается до 50 000-80 000 |
| 25-37 | постепенно понижается до 40 000 и меньше |
Несоответствие уровня ХГЧ сроку наблюдается при патологиях беременности и неправильном развитии плода
| повышение | понижение |
| пузырный занос | замершая беременность, гибель эмбриона |
| многоплодная беременность | угроза выкидыша |
| токсикоз | недоразвитие плода |
| врожденные наследственные болезни и пороки развития плода | внематочная имплантация эмбриона |
| гормональные патологии у матери | на поздних сроках указывает на перенашивание |
В отличие от беременности, при болезнях, вызывающих повышение уровня ХГЧ, (раке яичников, желудка и молочных желез), уровень гормона повышается постепенно и не снижается. Поэтому женщине несколько раз во время беременности насколько раз назначают такой анализ
Как проводится скрининговый анализ β – ХГЧ
Для этого исследования сдается кровь из вены или моча, но в урине гормон определяется позже, а результат не так точен. Поэтому лучше положиться на анализ крови, показывающего наличие гормона и его концентрацию.
Забор материала проводят утром натощак, если требуется сдать анализы срочно, нужно поголодать 4-6 часов. Желательно в это время не принимать лекарственных средств. Если уровень ХГЧ на ранних сроках стал стремительно снижаться или повышаться, нужно обратиться к врачу и выявить причину.
Особенности при сдаче анализов ребенком
За здоровьем своего малыша нужно следить, начиная с его рождения. Самые первые анализы, которые берут у новорожденных из пяточки, позволяют определить наличие или отсутствие наследственных заболеваний:
- фенилкетонурия;
- врожденный гипотиреоз;
- галактоземия;
- адреногенитальный синдром;
- муковисцидоз (кистозный фиброз), а также исследуют младенца на резус-совместимость и желтуху.
Через три месяца в плановом порядке у ребенка берут общий анализ крови и могут назначить биохимический по показаниям врача. Плановое обследование ребенок проходит и при поступлении в детский сад и школу: у него берут общий анализ крови и мочи, а при необходимости — образец кала и мазки из носа и горла.
Впоследствии ребенок должен проходить ежегодную диспансеризацию, чтобы можно было контролировать его состояние. А в случае заболеваний необходимые анализы назначает врач.
Существуют некоторые особенности при сдаче анализов ребенком. Для упрощения процедуры забора биоматериала в некоторых случаях у детей берут капиллярную, а не венозную кровь. И нормативные показатели анализов у детей меняются в зависимости от возраста — иногда полгода разницы могут иметь существенное значение. Для детей существует своя особая шкала показателей.
Одними из самых часто назначаемых исследований являются детские анализы для выявления аллергии, вирусных и генетических заболеваний. Рассмотрим их подробнее.