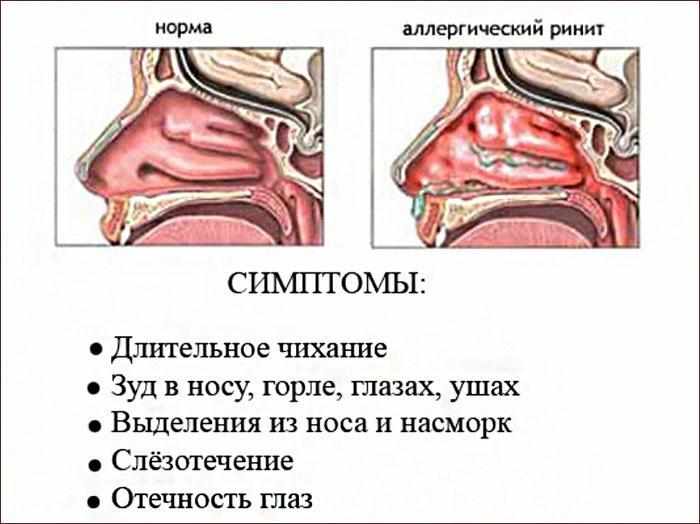
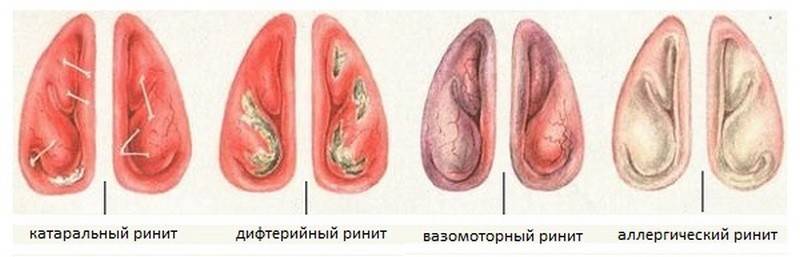
Мокрота – причины
Перепроизводство слизи провоцируется воспалительными, инфекционными и экологическими факторами:
- Заболевания носоглотки. Выделения на задней стенке горла, стекающие из носа и пазух — симптом простуды и респираторной инфекции. Мокрота может быть следствием ринита, синусита, вирусного эпиглоттита, трахеита и ларингита.
- Заболевания легких и бронхов. Мокрота образуется при бронхите, воспалении и и раке легких, туберкулезе и др. патологиях.
- Аллергия. У аллергиков наблюдается чрезмерное выделение мокроты в горле.
- Влияние стероидов. Астматики используют для лечения стероидные ингаляционные препараты. Побочный эффект этой терапии — повышенная секреция слизи, поэтому у больных возникает ощущение мокроты в горле.
- Влияние никотина. В случае с курильщиками организм защищается от вредных веществ и вырабатывает секрецию, увлажняющую горло.
- Заболевания ЖКТ. Мокрота в горле, возникающая после еды — следствие гастроэзофагеального рефлюкса. Причина симптома — выбрасывание кислоты из желудка в пищевод.
- Психосоматические расстройства (невротическая мокрота). Проявляется ощущением наличия в горле инородного тела размером с грецкий орех. Это конверсионное расстройство, в основе которого лежит невроз.
Другие причины возникновения мокроты в горле:
- напряжение на вокальные связки;
- гормональные изменения — гипотиреоз, болезнь Хашимото;
- врожденные дефекты — искривление носовой перегородки;
- аутоиммунные заболевания;
- вдыхание загрязненного воздуха.
При наличии хронической мокроты любого типа необходимо обратиться к специалисту.
Профилактика и лечение отеков
Во второй половине беременности рекомендуется ограничить потребление соли, отказаться от консервов и соленостей домашнего приготовления. В соли содержится натрий, который препятствует выведения воды из организма.Чем ближе дата родов, тем более здоровым должно становиться питание. Это убережет младенца от аллергии, а полезные привычки облегчат женщине переход на диету для грудного вскармливания. Рекомендуется убрать из рациона жирную, жареную пищу, исключить сладости и мучное. По согласованию с врачом можно проводить разгрузочные дни 1 раз в неделю.Из-за гормональных изменений беременных женщин часто мучает жажда. Не стоит ограничивать потребление жидкости, лучше заменить чай и кофе на обычную воду. В день следует выпивать 1-1,5 литра воды, не считая супов и фруктов. Для уменьшения отеков можно пить клюквенный морс, но нее стоит принимать мочегонные чаи без консультации с врачом.Прогулки и легкая гимнастика не только полезны для ребенка, они помогают уменьшить отеки. Монотонная сидячая работа провоцирует задержку жидкости, а также вызывает кислородное голодание плода. Женщине рекомендуется гулять каждый день как минимум полчаса. Также полезно плавание, йога, легкая гимнастика.Во время отдыха или сидячей работы ноги нужно приподнимать в горизонтальное положение. Чтобы пальцы не отекали от рукоделия или работы за компьютером, каждые полчаса нужно делать перерыв и разминку.Если с отеками на ногах стали заметны вены, тем более при появлении боли, нужно получить консультацию флеболога. Варикоз часто сопровождает беременность, для его лечения можно носить компрессионные чулки.
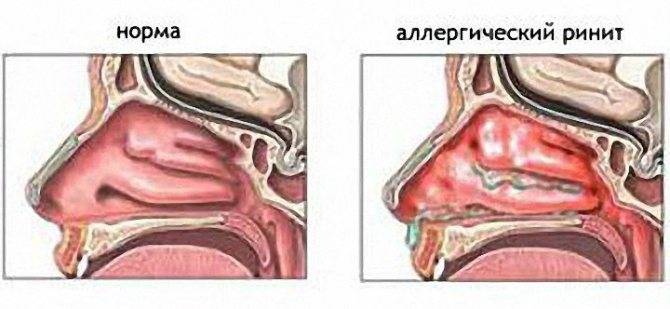
Клиническая картина ринита при беременности
Будущая мама начинает замечать, что на фоне полного здоровья, без причины, постепенно начинает периодически появляться заложенность носа, водянистые или слизистые выделения из носа, затрудняется носовое дыхание. Сначала данные симптомы возникают кртковременно, периодами, и сами исчезают, без какого-либо лечения. Затем, с увеличением срока беременности, симптоматика нарастает, особенно при физических нагрузках. Стоит отметить, что данные симптомы не сопровождаются общими явлениями воспаления, нет повышения температуры, слабости, недомогания, головной боли, других симптомов, которые часто сопровождают острые респираторно-вирусные заболевания.
При рините беременных не наблюдается значительного насморка и обильных выделений из носа, но при длительном течении заболевания, когда присоединяется бактериальная флора, могут возникать осложнения со стороны околоносовых пазух и развиться острый риносинусит, требующий срочного медикаментозного лечения во избежание серьезных осложнений.
Причины развития гайморита во время беременности
Способствовать развитию воспаления в гайморовых пазухах могут самые разные причины: от инфекций дыхательных путей до больного зуба. В этот период иммунитет женщины ослаблен, и она особенно восприимчива к разного рода инфекциям. Даже банальный насморк может перерасти в сильнейшее воспаление.
Бактерии, проникая в пазухи, увеличивают своим присутствием образование слизи в пазухе, а поскольку соустье пазухи отекает, избыток слизи выйти наружу не может. В полости создаются отличные условия для размножения патогенной микрофлоры и развития гнойного воспалительного процесса.
Какие факторы провоцируют гайморит при беременности?
- инфекционные заболевания верхних дыхательных путей;
- кариозные зубы и другие стоматологические проблемы ротовой полости;
- хронические заболевания лор-органов (тонзиллит, ринит);
- аденоидит (воспаление аденоидов);
- искривлённая носовая перегородка;
- полипы в носу;
- склонность к аллергии;
- переохлаждение.
Поэтому очень важно во время беременности следить за своим здоровьем, и при малейших отклонениях от нормы обращаться к врачу, даже если вас беспокоит обычный насморк.
Ответы на популярные вопросы про тонзиллит
1. Какие антибиотики назначают при тонзиллите?
В лечении острого тонзиллита выделяют несколько групп антибиотиков:
- полусинтетические пенициллины
- цефалоспорины
- макролиды
Назначить антибиотики может только врач. Бесконтрольное самостоятельное применение антибиотиков запрещено, так как возможно развитие устойчивости бактерии к антибиотику, что ведет к неэффективности определенного лекарства к бактерии в дальнейшем. При вирусной форме ангины лечение антибиотиком не показано!
2. Можно ли делать прививки при тонзиллите?
В обязательном порядке следует проконсультироваться с лечащим врачом. Прививку можно делать при хроническом тонзиллите, но ТОЛЬКО в ОТСУТСТВИЕ ОБОСТРЕНИЯ.
3. Какой врач лечит тонзиллит?
В современной медицине лечением острого тонзиллита или ангины может заниматься врач-оториноларинголог (ЛОР), врач-инфекционист и терапевт.
4. Можно ли делать ингаляции при тонзиллите?
Применение ингаляции при остром тонзиллите допустимо только после консультации врача! Не при всех формах ангины допустима данная процедура. Показания и противопоказания зависят от формы острого тонзиллита и возбудителя, поэтому дифференциальная диагностика играет ключевую роль. Только врач может назначить лекарство для ингаляции и его правильную дозировку. Также врач поможет подобрать правильный тип небулайзера.
5. Можно ли есть мороженое при тонзиллите?
Для облегчения боли в горле рекомендовано употребление холодных продуктов, в том числе мороженого. Холод обладает местноанестезирующим эффектом, достигаемым за счет воздействия на нервные окончания.
6. Какие анализы назначают при тонзиллите?
- мазок из глотки – с миндалин, дужек, задней стенки глотки на определение возбудителя и устойчивости к антибиотику, в том числе на предмет дифтерии
- экспресс-тест на выявление бета-гемолитического стрептококка группы А
- общий анализ крови
- общий анализ мочи
- СОЭ
7. Может ли тонзиллит возникать только с одной стороны?
В основном тонзиллит протекает с двусторонним поражением миндалин, но бывают исключения. Тонзиллит может протекать не только как самостоятельное заболевание, но и быть проявлением какого-либо другого заболевания. Например, при туляремии или первичном сифилисе тонзиллит проявляется с одной стороны.
8. Как долго лечится тонзиллит?
В среднем лечение может занимать 7 дней. Например, антибактериальная терапия назначается на 5-10 дней. Все зависит от группы антибиотика и наличия осложнений.
9. Можно ли самостоятельно удалять пробки при тонзиллите?
Нет, самостоятельное удаление пробок строго запрещено! Ни ватными палочками, ни зубной щеткой, ни руками. Это связано с опасностью повреждения миндалины и окружающих тканей. Повреждение может спровоцировать распространение инфекции и развитие осложнений.
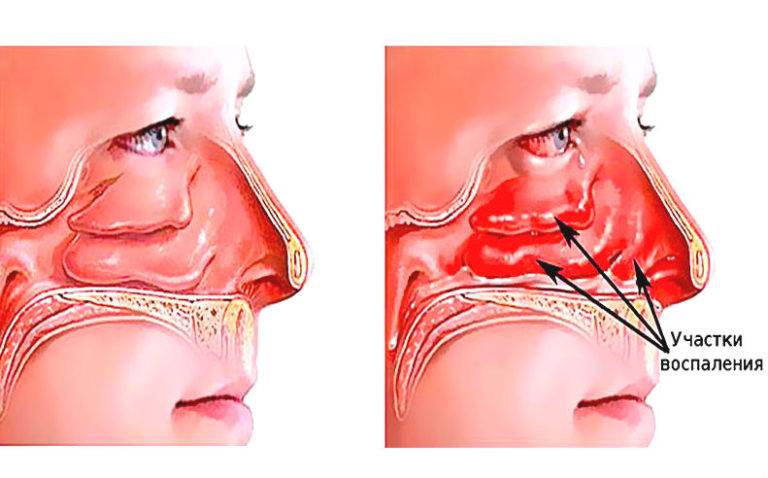
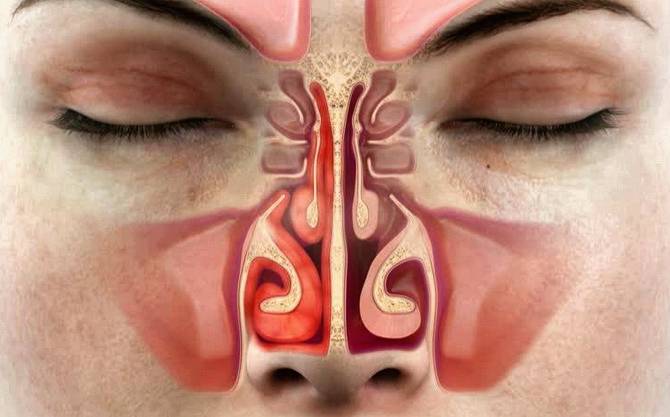
Лечение отека пазух носа
В зависимости от причины заболевания снять симптомы помогут препараты, которые имеют противоаллергическую, антибактериальную или восстановительную направленность.
| Препараты | Для чего используют |
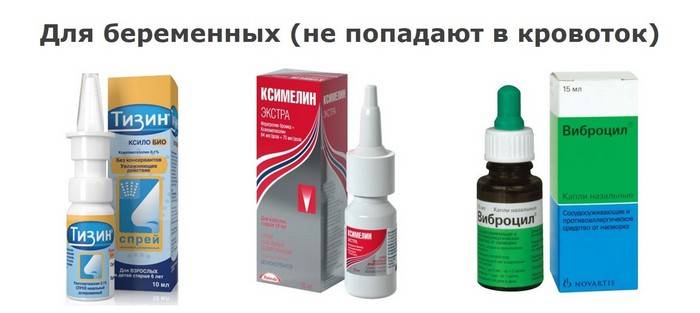
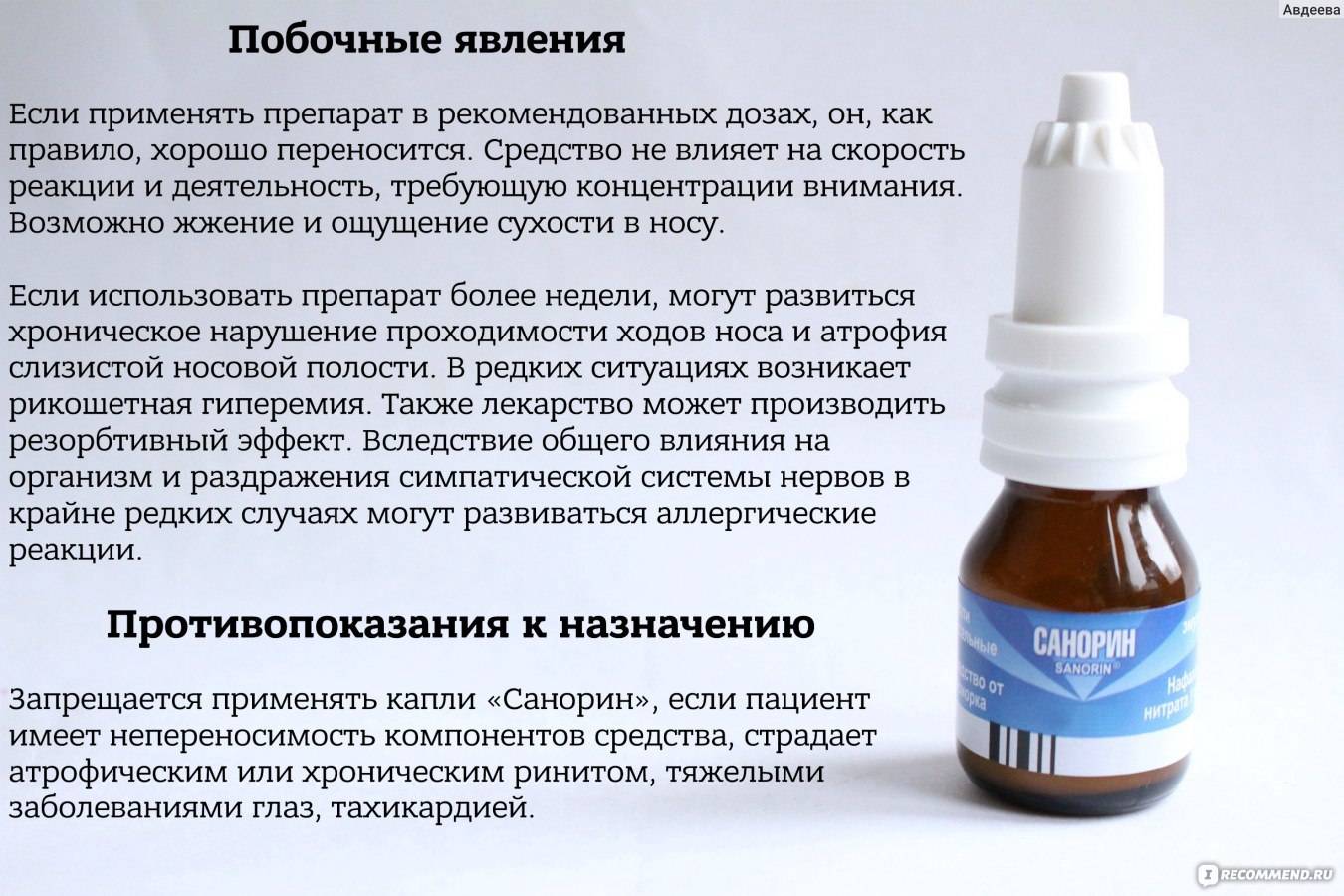
| Сосудосуживающие | Препараты применяются только для снятия заложенности. В группу входят лекарства, которые снимают ярко выраженный симптом и облегчают дыхание. Основную причину отека они не лечат, поэтому используется вместе с основным лечением. Использовать необходимо строго в соответствии с рекомендациями врача не более – 7 дней. Если за этот период времени отек не пройдет, необходимо обратиться к врачу за повторной консультацией. |
| Антибактериальные | Назначаются при подтвержденной бактериальной природе болезни. Среди них – препараты с протеинатом серебра. Они быстро уничтожают бактерии, гипоаллергенны, помогают быстро остановить выделение слизи. |
| Антигистаминные | Принимают при аллергических реакциях. |
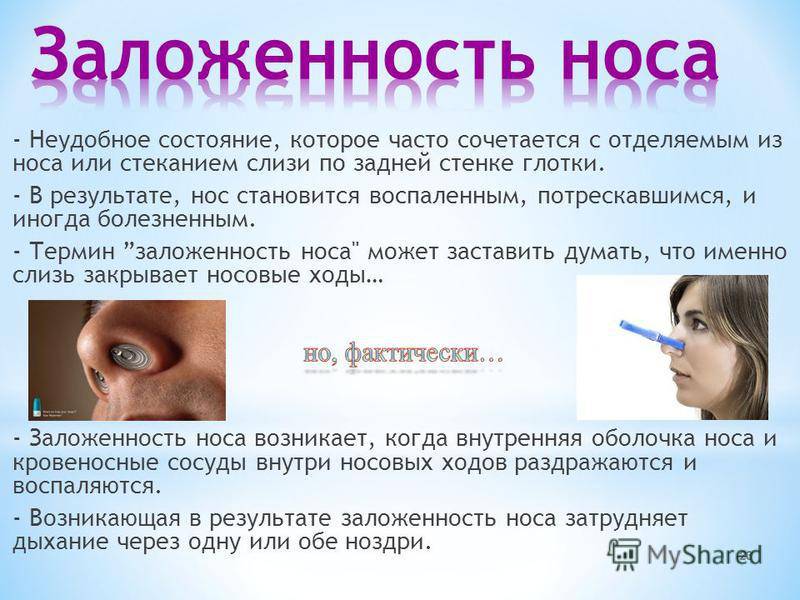
Диагностика заложенности носа
Существует большой список серьёзных заболеваний, о которых может сигнализировать заложенность носа без насморка. Будьте осторожны с самолечением, в первую очередь рекомендуем обратиться к квалифицированному специалисту.
Методы домашней диагностики зависят от конкретного заболевания.
| Симптомы, способ диагностики | Возможное заболевание |
| После использования сосудосуживающих капель не наступает облегчения дыхания в течение 15 минут | Медикаментозный ринит |
| Затруднено дыхание одной ноздри. Лягте на бок, через 15 минут перевернитесь на другую сторону. Заложенность ноздри (той, что расположена выше) не проходит, наблюдается одностороннее затруднённое дыхание | Травма, нарушение формы перегородки или наличие инородного предмета |
| Заложенность носа, отёк носоглотки, слабость и высокая температура | Инфекционный ринит |
| Затруднённое дыхание, чихание, резь в глазах, слезоточение, возникающие в случае попадания человека в определённое помещение или при контакте с некоторыми веществами | Аллергическая реакция |
| Сосудосуживающие капли не оказывает никакого эффекта, головная боль | Образование полипов |
| Затруднённое дыхание без симптомов ОРВИ у девушек-подростков, беременных и женщин накануне менопаузы | Вазомоторный ринит |
| Сухой кашель и воспаление слизистой горла без насморка | Ангина, фарингит и другие воспалительные заболевания |
| Вдох сопровождается свистом, присутствуют неприятные ощущения першения в горле, изменение голоса | Задний ринит, ларингит |
| Затруднённое дыхание сопровождается одышкой, отёками, кашлем, головными болями | Заболевания сердечно-сосудистой системы |
| Дыхание через рот у младенцев, громкое сопение | Физиологическая особенность новорождённых |
Для диагностирования заболевания назначаются анализы, которые интерпретирует и расшифровывает специалист. Даже если причина затруднённого дыхания была установлена самостоятельно, предположение необходимо подтвердить у ЛОР. Неверная терапия может повлечь за собой серьёзное ухудшение состояния больного.
При обращении отоларинголог проведёт комплексное обследование, позволяющее установить причину заболевания. На первом приёме пациента осматривают с помощью эндоскопа с целью обнаружения воспаления, полипов, инородных тел в носовых ходах.
При необходимости врач назначает лабораторные исследования – различные анализы, мазки, бактериологический посев. Проанализировав все результаты, ЛОР выставляет диагноз. Для уточнения ситуации дополнительно назначаются УЗИ и рентген.
Симптомы гайморита при беременности
Заболевание на ранней стадии можно ошибочно принять за простуду: насморк, заложенность носа, ухудшение общего состояния. Но есть специфические для гайморита признаки, которые должны вас насторожить и стать поводом для обращения к оториноларингологу.
Поражение гайморовых пазух всегда сопровождается болью в переносице и под глазами в области щёк. Пациентка испытывает неприятное давление в зоне пазух: это гной скопился внутри, и ему там уже не хватает места. Болевые ощущения становятся интенсивнее, если повернуть голову или наклонить её вниз. К вечеру симптоматика усиливается.

Также у беременной наблюдаются:
- повышение температуры тела до 38°С;
- головные боли;
- гнойные выделения из носовой полости;
- потеря обоняния или его ухудшение;
- припухлость века со стороны поражённой пазухи;
- потеря аппетита;
- быстрая утомляемость.
Все эти симптомы сильно выбивают из колеи любого человека, не говоря уже про беременную женщину. Гайморит во время беременности переносится гораздо тяжелее.
Чем опасно воспаление гайморовой пазухи при беременности?
У любой беременной женщины возникает логичный вопрос, относится ли недуг к категории опасных при беременности? Напрямую на плод воспаление гайморовых пазух не влияет, но оно может запустить цепочку процессов в организме, которые могут вызвать серьёзные последствия.
Первая опасность связана с постоянной заложенностью носа будущей мамы. Когда заложен нос, нормальное носовое дыхание становится невозможным. Головной мозг и другие органы недополучают кислорода. Это может сказаться, к примеру, на правильной работе сердечно-сосудистой системы будущей мамы. Дефицит кислорода пагубно влияет и на состояние плода. Он может привести к гипоксии и патологиям его развития. Поэтому наиболее опасен гайморит при беременности в 1 триместре, когда у плода только формируются зачатки будущих органов и систем, и заболевание может нарушить этот процесс.
Другая опасность связана с близким расположением пазух с жизненно важными органами (глазами, головным мозгом) и вероятностью попадания гноя в полость черепа. Когда гнойные массы в пазухе не могут выйти в полость носа из-за отёкших соустий, они находят другой выход – могут подняться выше к глазнице, к головному мозгу или попасть в кровь. В этих случаях высока вероятность потери зрения, развития менингита, абсцесса мозга и сепсиса. Эти состояния угрожают жизни и здоровью будущей мамы, и могут закончиться летальным исходом.
Чтобы не навредить ребёнку и будущей маме, лечение гайморита при беременности должно быть своевременным и проводиться только под контролем оториноларинголога.
Профилактика тонзиллита
Существуют меры индивидуальной профилактики, направленные в первую очередь на укрепление иммунитета.
Здоровый образ жизни и отсутствие вредных привычек, таких как курение, прием алкоголя, играют ключевую роль. Не стоит забывать про закаливание организма, занятия физкультурой, регулярное пребывание на свежем воздухе, потребление достаточного количество витаминов с пищей.
В современном мире особое внимание уделяется применению различных биологически активных добавок (БАДов) для укрепления здоровья, в том числе для профилактики простудных заболеваний и укрепления иммунитета. Состав таких добавок очень разнообразен и богат, включает в себя различные витамины, минералы, питательные элементы, вещества растительного происхождения
Состав таких добавок очень разнообразен и богат, включает в себя различные витамины, минералы, питательные элементы, вещества растительного происхождения.
Они выпускаются в виде таблеток, пастилок, драже, капель и др. Но рассчитывать на «волшебство» не стоит, добавки не являются панацеей от всех болезней, но они могут укрепить иммунитет и улучшить эффект основного лечения. При выборе добавок ориентируйтесь на потребности организма и имеющиеся дефициты. Для укрепления иммунитета можно применять жевательные пастилки с витаминами.
Тантум Прополис
Прополис – ценнейшее вещество, которое применяется в лечебных целях со времен Гиппократа, Дискорида и Авиценны. Прополис до сих пор широко используется в медицине. Растения, с которых пчелы собирают и несут на себе смолистые вещества, обладают бактерицидным, противовоспалительным, иммуномоделирующим и противовирусным свойствами.
Узнать больше
Не являясь лекарственным средством, пастилки Тантум Прополис способны поддержать иммунитет пациента в период сезонных ОРВИ и гриппа, снизить боль, раздражение и зуд в горле, а также восполнить недостаток витаминов в организме больного.
В профилактике осложнений очень важно вовремя обращаться к врачу, соблюдать назначенную схему лечения и рекомендации, исключить самолечение
Лечение зависимости от капель в нос
Первый этап – это осознание проблемы. Необходимо принять, что сформировалось привыкание к назальным каплям или спреям. Пагубное пристрастие ухудшает качество жизни и грозит серьезными осложнениями.
Следующий этап – обратиться за помощью к грамотному ЛОР-врачу. Специалист поможет отличить медикаментозный ринит от сезонного или аллергического, решит, насколько серьезны осложнения, и подберет адекватное лечение для восстановления носового дыхания. Чем быстрее пациент обратился к доктору, тем успешнее будет восстановлена функция сосудов.
Медикаментозная зависимость порой формируется годами, поэтому нельзя от нее избавиться за пару дней. Носовое дыхание улучшается постепенно. Используются лекарственные препараты, методы физиотерапии и оперативные вмешательства. Для облегчения самочувствия врач назначает интраназальные противовоспалительные средства, содержащие синтетические глюкокортикостероиды. Препараты улучшают состояние слизистой, облегчают отхождения слизи, снимают симптомы воспаления. Терапию дополняют физиотерапетическими процедурами – это лечение лазером, лекарственными вытяжками (фитотерапия), использование УФО, тубусного кварцевания и пр.
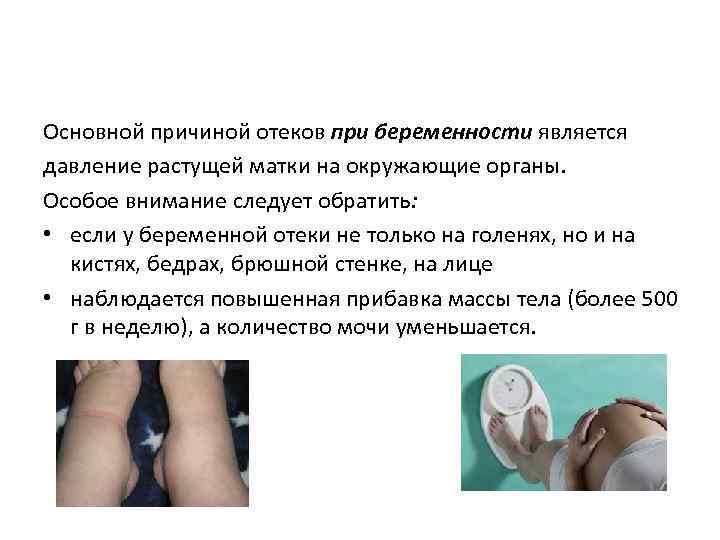
Отеки при беременности опасны?
Отеки — это избыточное накопление жидкости в тканях. Как видите, в этом определении нет уточнения «в тканях, расположенных непосредственно под кожей», отекать могут и внутренние органы. Нередко отеки рук, ног, лица у беременных — лишь верхушка айсберга. Скрытый от глаз внутренний застой воды может стать причиной расстройства функционирования органов, общего обезвоживания, нарушения транспорта кислорода. В конечном итоге это может грозить плоду недостаточной поставкой питательных веществ и кислородным голоданием. Сильные отеки при беременности отражаются не только на красоте будущей мамы, но и на здоровье ее малыша.
Медицина делит отеки при беременности на физиологические и патологические. Под первыми подразумеваются почти неизбежные изменения, связанные с гормональным сдвигом и общим увеличением циркулирующей в организме жидкости. Вторые являются признаком различных внутренних проблем, таких как заболевания почек, сердечная недостаточность, варикозное расширение вен, гестоз (поздний токсикоз) и прочих. Физиологические отеки обычно не требуют лечения — чтобы уменьшить их, достаточно придерживаться здорового образа жизни. При патологических необходимо найти причину и устранить ее.
Отличить физиологические отеки от патологических сможет ваш врач по результатам осмотра и анализов. В частности, тревожным признаком является присутствие белка в моче. Между визитами к доктору вы и сами можете заподозрить патологию, если отеки слишком быстро растут, начинают подниматься выше голеней, а при надавливании на отекшие места на коже остаются вмятины, которые медленно рассасываются.
Фронтит
Фронтит (фронтальный синусит) – воспалительное заболевание лобной придаточной пазухи носа. Данная разновидность синусита протекает тяжелее всего. Различают формы острого и хронического фронтита.
Симптомы фронтита
Острый фронтит, симптомы:
- боль и отеки вокруг носа и глаз;
- усиление боли при постукивании в зоне проекции воспаленных пазух;
- тяжелое дыхание из-за воспаления носовых проходов;
- насморк с выходом густой желтой или зеленой слизи;
- повышение температуры тела до 38-39 градусов;
- сильная головная боль (незначительное облегчение наступает в положении лежа);
- боль, отдающая в область ушей и зубов;
- боязнь света;
- сильная слабость;
- иногда боль в горле, трудности при определении запахов, снижение остроты вкуса.
Хронический фронтит, симптомы:
- ноющая головная боль;
- гнойные, с неприятным запахом, выделения из носа по утрам;
- небольшое повышение температуры;
- затрудненное дыхание носом;
- отход мокроты по утрам.
Причины фронтита
Различают следующие причины развития фронтита:
- вирусная, бактериальная или грибковая инфекция;
- осложнение после гриппа, ОРВИ и т.д.;
- попадание в нос посторонних предметов;
- длительно протекающий инфекционный или аллергический насморк (ринит);
- искривленная носовая перегородка;
- аденоиды;
- аллергия;
- полипы в носу.
Лечение фронтита
Как лечить фронтит? Обязательно под присмотром врача-отоларинголога! Заболевание не только тяжело переносится многими пациентами, но и опасно грозными осложнениями, среди которых абсцесс глазницы, менингит, сепсис и др.
Лечение фронтита направлено на устранение инфекции в пазухах и прекращение воспаления. Лекарственные средства помогут снять отек, улучшат вентиляцию пазух и приведут к отхождению содержимого из них. Если заболевание имеет вирусную природу, то антибиотики при фронтите обязательны!
Для лечения фронтита применяются следующие антибиотики:
- пенициллиновые антибиотики (полусинтетические или синтетические препараты амоксициллина);
- цефалоспориновые антибиотики;
- макролидовые антибиотики (они не оказывают влияния на микрофлору кишечника);
- антибиотики местного действия в виде носовых капель, спрея для носа, аэрозоля;
- гомеопатические препараты;
- симптоматические средства от фронтита в виде сосудосуживающих капель для носа, жаропонижающих и противовоспалительных средств.
При тяжелом течении фронтита и недостаточной эффективности консервативного лечения назначаются промывания пазух методом перемещения и пункции.
1
Риноскопия в МедикСити
2
Консультация ЛОРа в МедикСити
3
Консультация ЛОРа в МедикСити
Для профилактики фронтита нужно следить за состоянием иммунитета, своевременно устранять очаги воспаления в ЛОР-органах, закаливать свой организм, вести здоровый образ жизни.
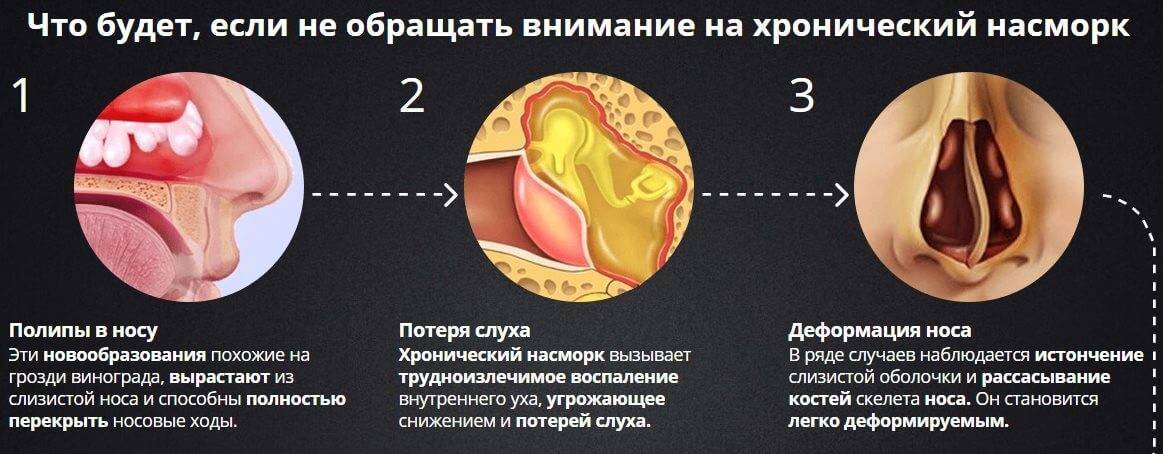
Патологические состояния
Физиологические отеки возникают у каждой беременной женщины и не доставляют ей дискомфорта, кроме недовольства своим внешним видом. Приходится снимать кольца и не носить их вплоть до родов. Обувь становится маленькой, некоторые женщины покупают сапоги и ботинки на размер больше. Это нормальное состояние, вся лишняя вода выводится из организма самостоятельно в течение недели после родов.
Другие симптомы гестоза:
- белок в анализе мочи;
- рвота или тошнота;
- повышенное давление;
- головные боли;
- судороги.
Существует несколько стадий гестоза, при регулярном посещении женской консультации врачи диагностируют его на раннем этапе и сразу принимают меры. Если не посещать врача и не соблюдать рекомендации по профилактике гестоза, это может привести к ухудшению состояния, появлению судорог и отказу почек.
Диагностика заболевания
Диагностика начинается с посещения педиатра. Если на протяжении недели ребенок не чувствует улучшения, врач назначает консультацию отоларинголога. Первичный осмотр предполагает:
- сбор анамнеза и мануальное исследование, в ходе которого устанавливается пораженная область носовых пазух;
- анализ исследований мочи и крови, который позволяет определить степень выраженности отечных изменений;
- лабораторная диагностика, которая предусматривает применение различных цитологических методов.
Если потребуется, специалист применит следующие способы исследования:
- Риноскопия.
Метод осмотра полости, при котором врач вводит в носовое отверстие закрытые зеркала, после чего открывает их внутри.
- Микрориноскопия.
При этом методе используется самоудерживающееся зеркало, позволяющее врачу проводить манипуляции обеими руками и делать фотографии полости носа.
- Диафаноскопия.
Просвечивание придаточных пазух пучком света с целью выявления кожных образований.
- Фиброэндоскопия.
Исследование носоглотки посредством эндоскопа диаметром до 3 мм. При подозрении на аллергию проводятся аллергологическое и иммунологическое исследования.
Симптомы мокроты в горле и дыхательных путях
Наиболее интенсивное отхаркивание мокроты происходит сразу после пробуждения, поэтому многие люди жалуются на утреннее чувство дискомфорта. Отхаркивание сопровождается болью, ощущением “комка” в горле и ограничением голосовых способностей — изменения в звучании и охриплость голоса.
Симптомы мокроты в горле:
- ощущение щекотки в горле;
- рвотный рефлекс;
- раздражение слизистой оболочки;
- измененный голос;
- хрипы.
Длительность выделений в горле и дыхательных путях зависит от причины. При бактериальных инфекциях мокрота может выделяться до 2-х недель (если не используется антибиотик), при вирусных – до 3-х недель. Хроническим симптом считается, если от него невозможно избавиться в течение более 3-4-х недель.
Мокрота в горле и дыхательных путях может сопровождаться лихорадкой, ушными болями, чувством слабости, как при простуде, ощущением расчесывания в горле, болями в груди. Человек, которого беспокоит охриплость или мокрота в горле, часто пытается избавиться от секрета, что сопровождается характерным звуком.
Грипп
Грипп также относится к группе ОРВИ, однако из-за склонности гриппа к распространению с развитием эпидемий его выделяют отдельно. Кроме того, грипп сопровождается более выраженными клиническими проявлениями, и при нем выше риск осложнений. Существует подвид вируса гриппа H5N1, передающийся от больных птиц (уток, кур) человеку («птичий» грипп) или свиней («свиной» грипп).
Для гриппа характерно острое начало с повышения температуры до 38–40 °С, сопровождающейся болями и «ломотой» в мышцах, головной болью, ознобом, разбитостью, общей слабостью, плохим аппетитом. Затем присоединяются боль и першение в горле, сухой кашель. Насморк для гриппа не характерен, что отличает его от других ОРВИ («сухой катар»). Температура тела нормализуется на 3–5 день заболевания.
К осложнениям гриппа, помимо пневмонии, относят воспаление придаточных пазух носа, среднего уха (особенно у детей), респираторный дистресс-синдром (отек легких), менингит. Наиболее опасен грипп для маленьких детей, стариков, а также для больных ВИЧ-инфекцией, сахарным диабетом и людей с ослабленным иммунитетом.
При ОРВИ и гриппе нужно быть внимательным при повторном повышении температуры тела и ухудшении самочувствия — это говорит о развитии осложнений либо о наличии другого заболевания. «Тревожные признаки», при появлении которых нужно обязательно обратиться к врачу:
Сохранение повышенной температуры тела (более 37,5 °C) более 7 дней, а также ее повторное повышение;
- усиление головной боли;
- рвота;
- сонливость либо спутанность сознания;
- ригидность затылочных мышц (невозможность согнуть голову так, чтобы подбородком коснуться груди);
- одышка (затрудненное дыхание);
- боль в груди;
- кровянистый характер мокроты;
- любая сыпь на кожных покровах;
- непереносимость яркого света.
Диагноз ОРВИ и/или гриппа чаще всего не вызывает сомнений и основан на характерной клинической картине. Для выявления осложнений ОРВИ могут потребоваться общий анализ крови и мочи, рентгенография органов грудной клетки или придаточных пазух носа, иногда бактериологический анализ мокроты.
1
Лабораторная диагностика в МедикСити
2
Лабораторная диагностика в МедикСити
3
Лабораторная диагностика в МедикСити
Лечение гриппа и ОРВИ
- Соблюдайте домашний режим. Если в квартире, кроме Вас, есть кто-то еще, носите медицинскую маску, которую меняйте каждые 2 часа.
- Пейте больше теплой жидкости (до 2 л в день) — это позволит избежать обезвоживания в условиях высокой температуры тела и улучшит выведение токсинов из организма.
- При повышении температуры тела выше 38,5 °С, либо если Вы плохо переносите высокую температуру, принимайте жаропонижающие средства (парацетамол, ацетилсалициловая кислота). Помните, что ацетилсалициловая кислота (аспирин) категорически противопоказана детям младше 16 лет!!!
- Для облегчения симптомов ОРВИ можно использовать комплексные препараты, содержащие помимо жаропонижающего средства противокашлевые, противоаллергические компоненты, а также витамины. Внимательно читайте инструкции по применению!
- Для облегчения кашля можно принимать всевозможные травяные настои или отхаркивающие препараты, однако на продолжительность заболевания эти средства не влияют.
- Для воздействия на возбудителей применяют интерфероны (основной фактор противовирусной защиты в организме) и стимуляторы образования интерферонов; осельтамивир или занамивир (эффективны только при гриппе); противогриппозный иммуноглобулин вводят ослабленным людям, а также больным тяжелыми формами гриппа. Прежде, чем принимать эти препараты посоветуйтесь с врачом!
- Антибиотики для лечения неосложненных форм ОРВИ и гриппа не применяют, поскольку они не влияют на вирусы.