Особенности зрения у новорожденных
Несмотря на то, что зрительная система развивалась на протяжении всей беременности, малыш, приходя в этот мир, видит его очень плохо: все вокруг — лишь череда нечетких образов. Однако единственное, что сейчас нужно видеть ребенку, — это лицо мамы и ее грудь (или бутылочку).
После рождения зрение новорожденного проходит несколько этапов развития. Этот процесс происходит в течение долгого времени и закончится к школьному возрасту (а в некоторых моментах — только в пубертате).
Светочувствительность. С первых минут жизни малыш реагирует на свет. Однако в первые дни яркий свет, скорее, пугает кроху, поэтому малыш рефлекторно закрывает глазки. Примерно через 2–5 недель ребенок способен фиксировать свой взгляд на различных источниках света: фонарике, люстре, дисплее мобильного телефона и др. Светочувствительность у новорожденных резко снижена по сравнению со взрослыми людьми: к 6 месяцам она соответствует 2/3 от должного уровня и только к подростковому возрасту достигает нормальных значений.
Центральное зрение — способность глаза замечать и различать мелкие предметы. Вот как происходит развитие этой важнейшей функции зрения у новорожденных и подросших малышей по месяцам. Она появляется к 2–3 месяцам жизни (тогда же малыш начинает хорошо фокусировать зрение на игрушках и лицах) и дальше постепенно совершенствуется. Примерно через 2 недели малыш может следить за достаточно крупной и яркой игрушкой. К 4–6 месяцам ребенок начинает различать лица, в 7–10 месяцев умеет распознавать различные фигуры, к дошкольному возрасту — нарисованные образы.
Цветовосприятие. При рождении малыш способен различать только черный и белый цвета. Способность идентифицировать цвет появляется у разных детей в разном возрасте — от 2 до 6 месяцев.
Бинокулярное зрение — это способность одновременность видеть обоими глазами и создавать при этом один объемный образ. Можно сказать, что эта функция определяет пространственное зрение. Этой способностью зрительный анализатор сразу после рождения не владеет. Только после двух месяцев малыш начинает осваивать ближнее пространство, хотя к моменту рождения ребенок способен на расстоянии 25–30 см улавливать взглядом фигуры и силуэты.
Поля зрения — это пространство, которое видимо для человека при фиксированном взгляде. Первые недели малыш способен видеть только то, что находится непосредственно перед ним, а все, что расположено сбоку, остается им незамеченным — вот какое зрение у новорожденных. Постепенное расширение полей начинается после двухмесячного возраста.
Кроме того, глядя на глазки только что родившегося малыша, можно заметить их нескоординированные движения, взгляд будто «сквозь тебя», поэтому иногда родители начинают бить тревогу, думая, что у их малыша косоглазие. Да, подобные явления возможны и совершенно физиологичны. Это обусловлено слабостью мышц глазного яблока. К 6 месяцам жизни эти отклонения исчезают.
Почему появляются опрелости
Нежная и легко ранимая кожа младенцев нуждается в особой защите и постоянном уходе. Уязвимость кожных покровов объясняется тем, что кровеносные сосуды расположены слишком близко к поверхности. Перегрев, длительный контакт с влагой и трение приводят к образованию опрелостей.
Одна из главных причин воспалительных процессов — редкая смена подгузников
Врачи советуют менять гигиенические средства каждые 2–3 часа, но не все родители контролируют время и осознают важность этой процедуры. Продолжительное ношение памперсов очень вредно
Мочевая кислота и кал раздражают кожу и вызывают опрелости. Среди других причин можно выделить:
- Пренебрежение гигиеническими процедурами;
- Перегрев (высокая температура в помещении и слишком теплая одежда);
- Повышенная чувствительность кожи и аллергические реакции на детские косметические средства (мыло, салфетки, лосьоны и др.);
- Реакция на новые продукты в детском рационе;
- Грибковые и бактериальные инфекции.
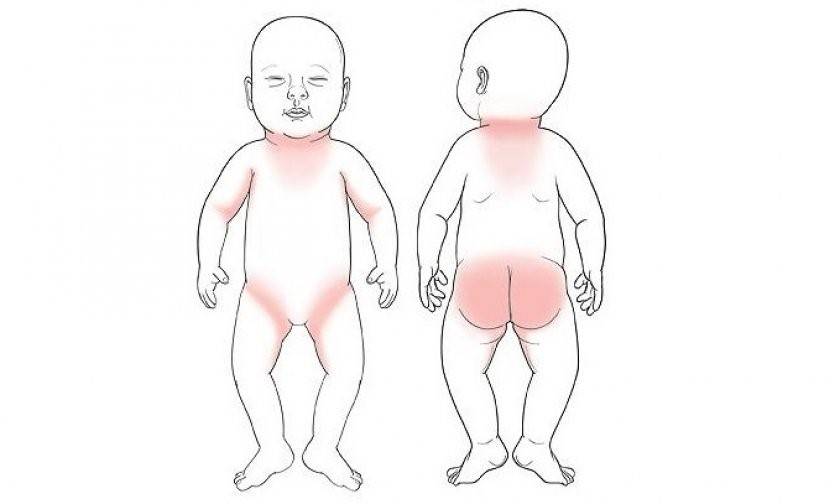
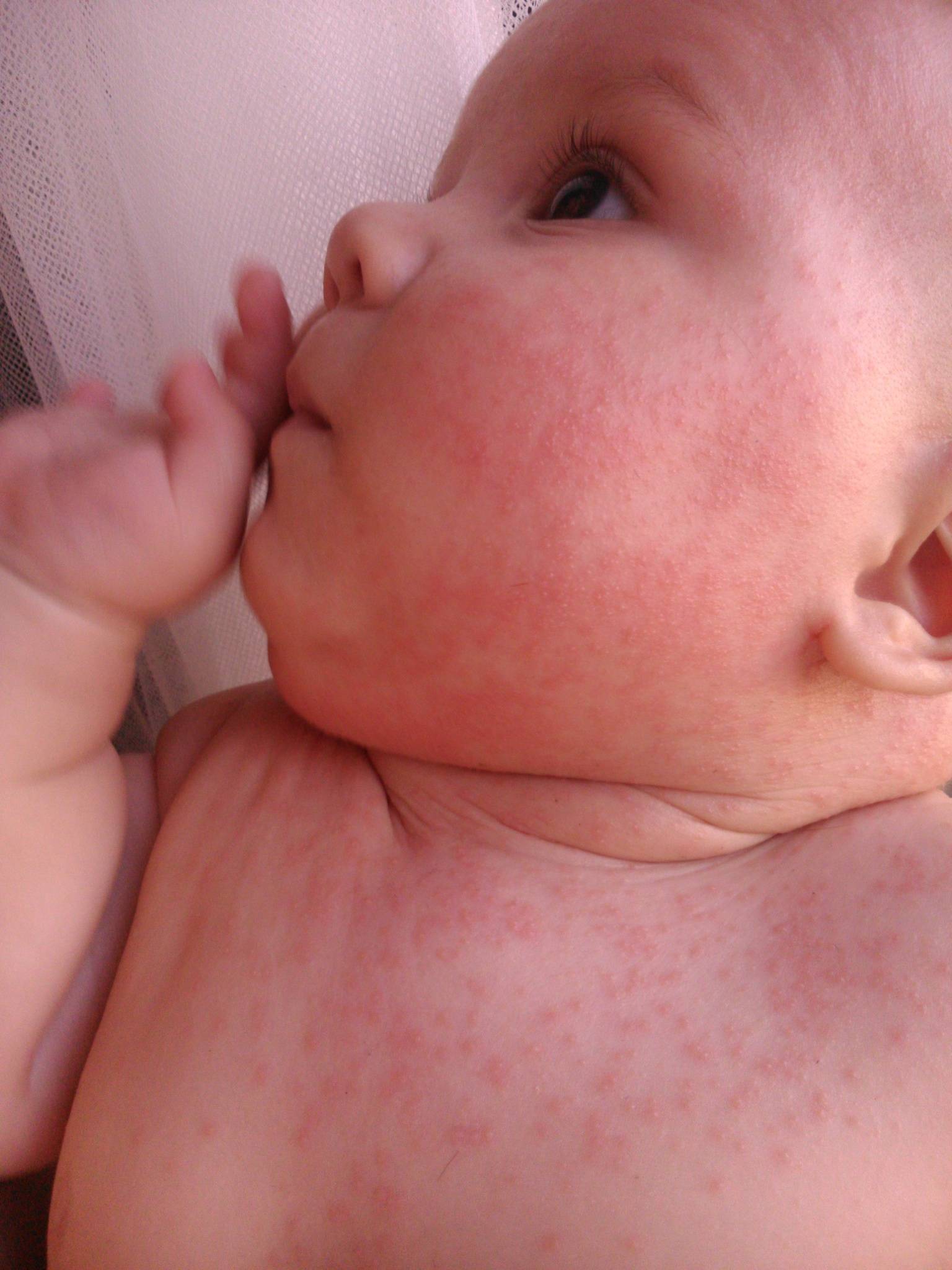
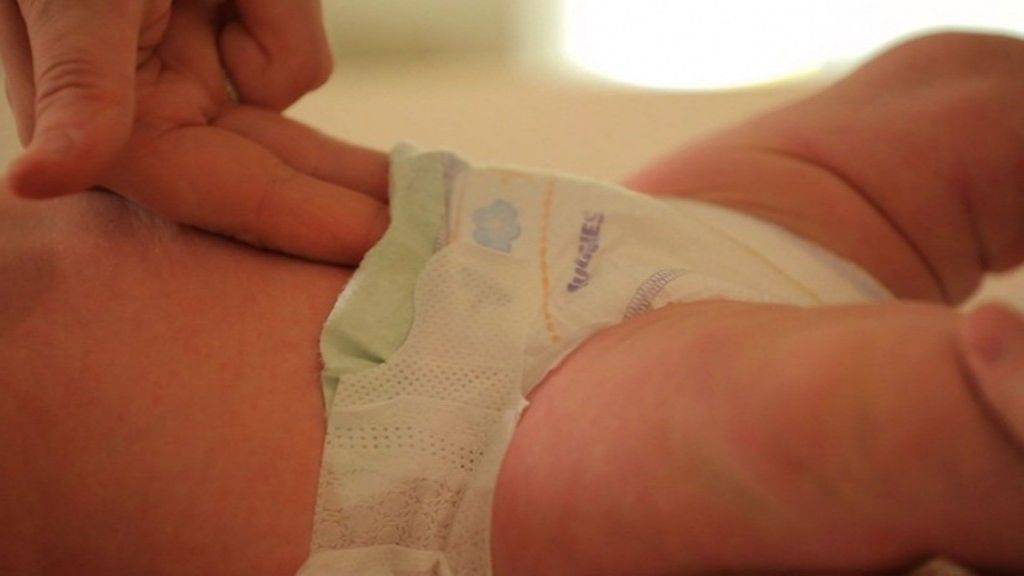
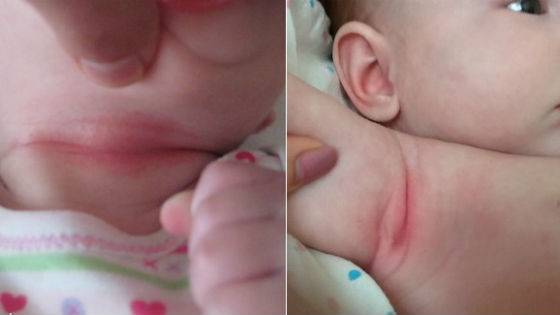
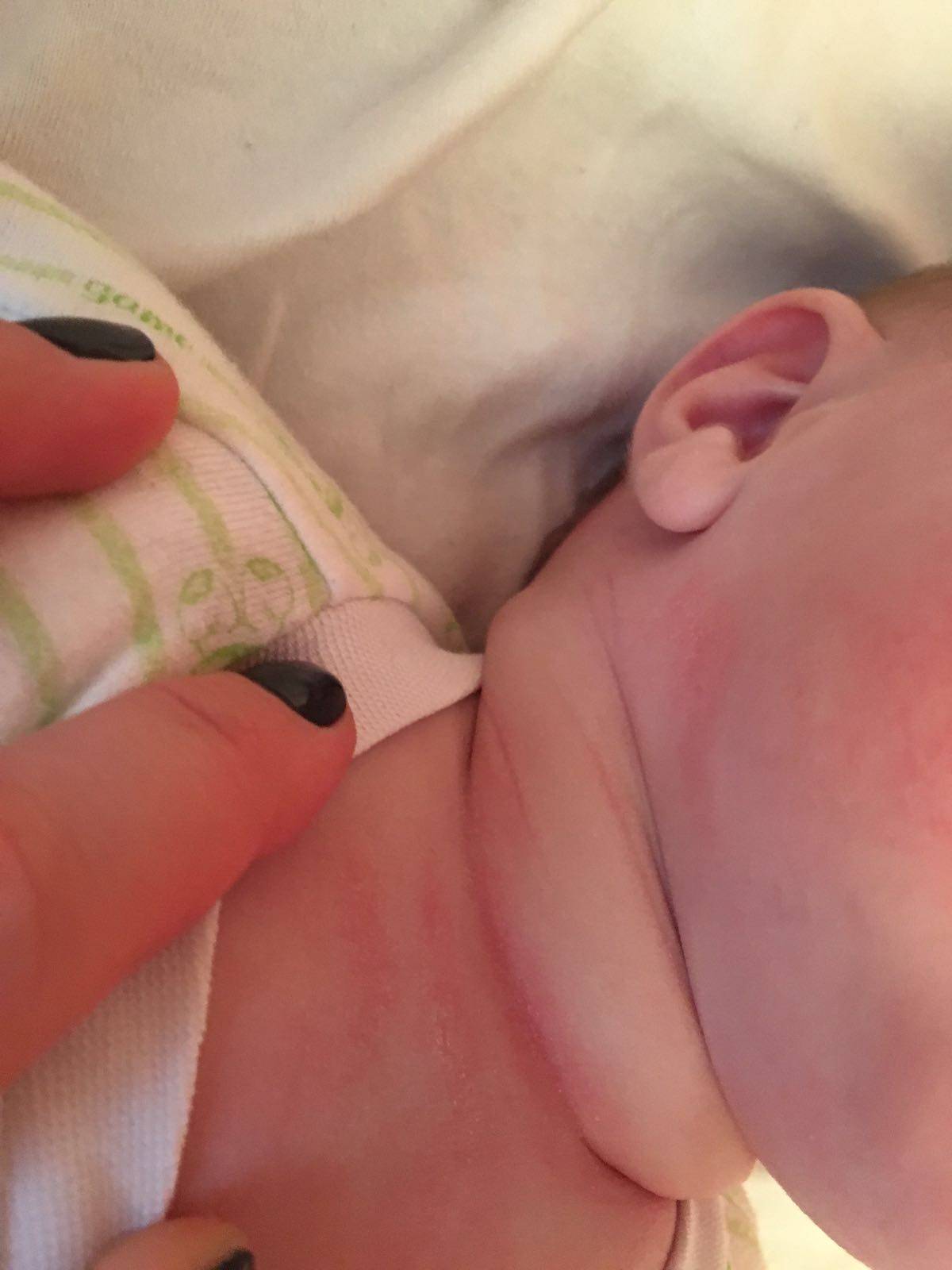
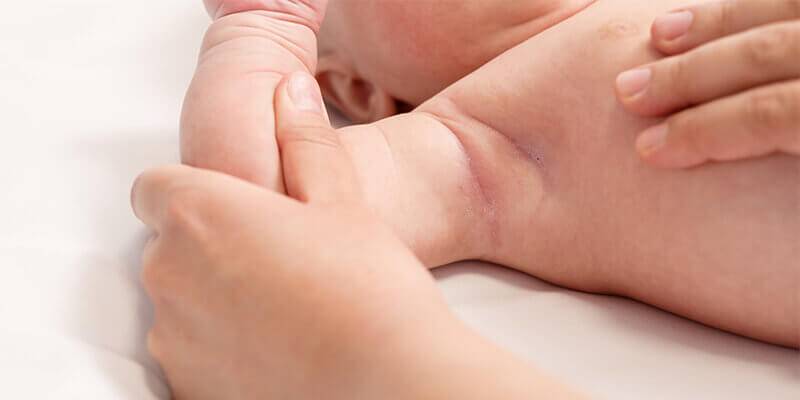
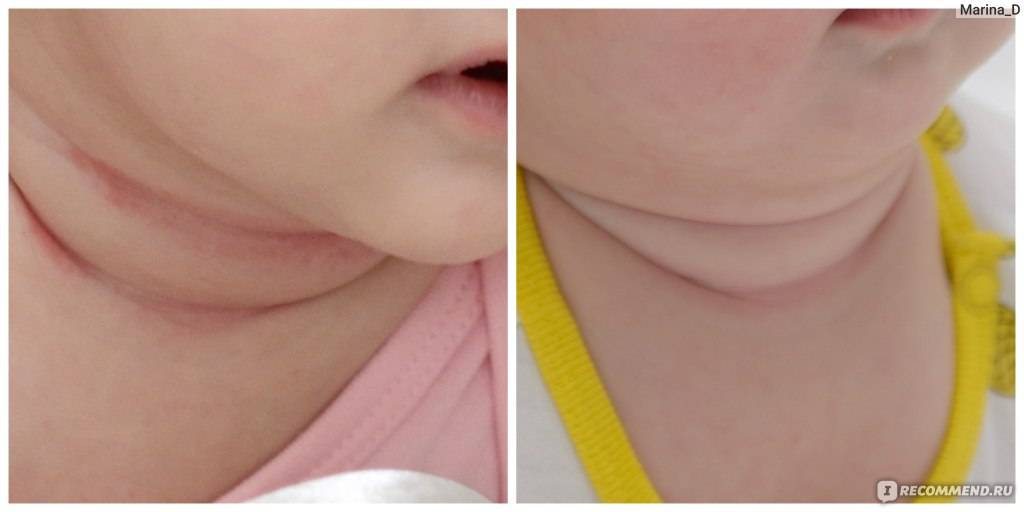
Опрелости у детей локализуются на разных участках. Чаще кожа воспаляется в местах повышенной влажности: шейные складки, подмышки, локтевые сгибы, между ягодицами, в паховой области.
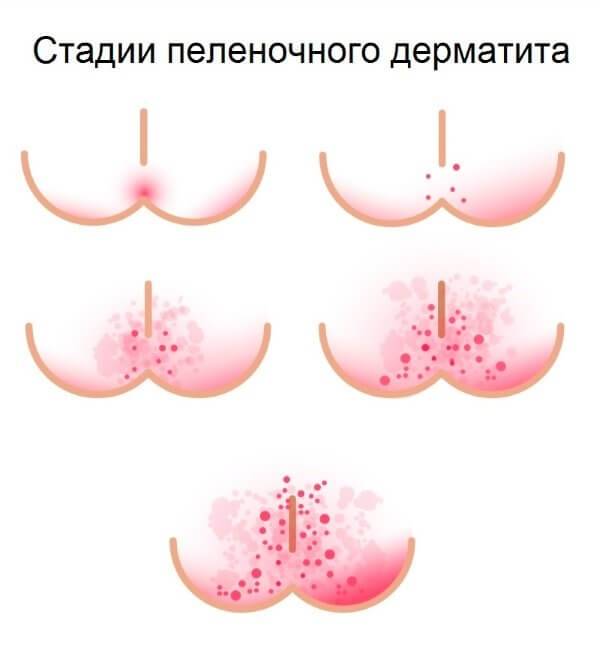
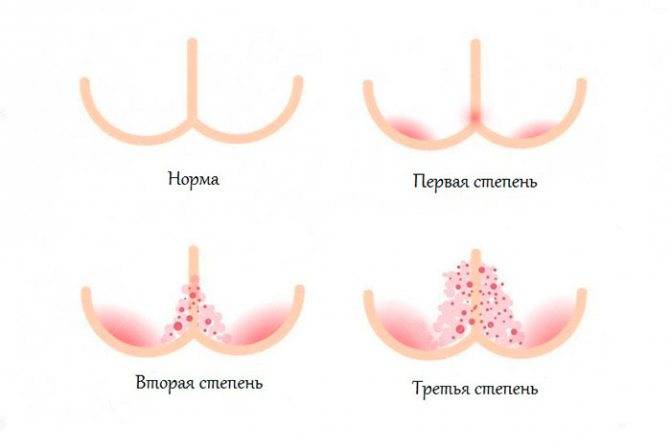
Начинается воспаление с легкого покраснения кожи. На ранних стадиях целостность покровов не нарушена, но, если ребенка не лечить, со временем появляются микротрещины, эрозии, гнойнички и даже язвы. Малыш испытывает жжение, зуд, постоянный дискомфорт и боль. Симптомы отражаются на поведении и настроении. Ребёнок становится беспокойным, плохо спит и постоянно капризничает.
Обнаружив покраснения на коже, не затягивайте с лечением и вызовите педиатра. При осмотре врач определит причину начавшегося воспаления, стадию распространения опрелостей и сделает необходимые назначения.
Записаться на прием к врачу вы можете по телефону
или с помощью системы онлайн-записи на сайте
Записаться к врачу
Как лечат опрелости у детей
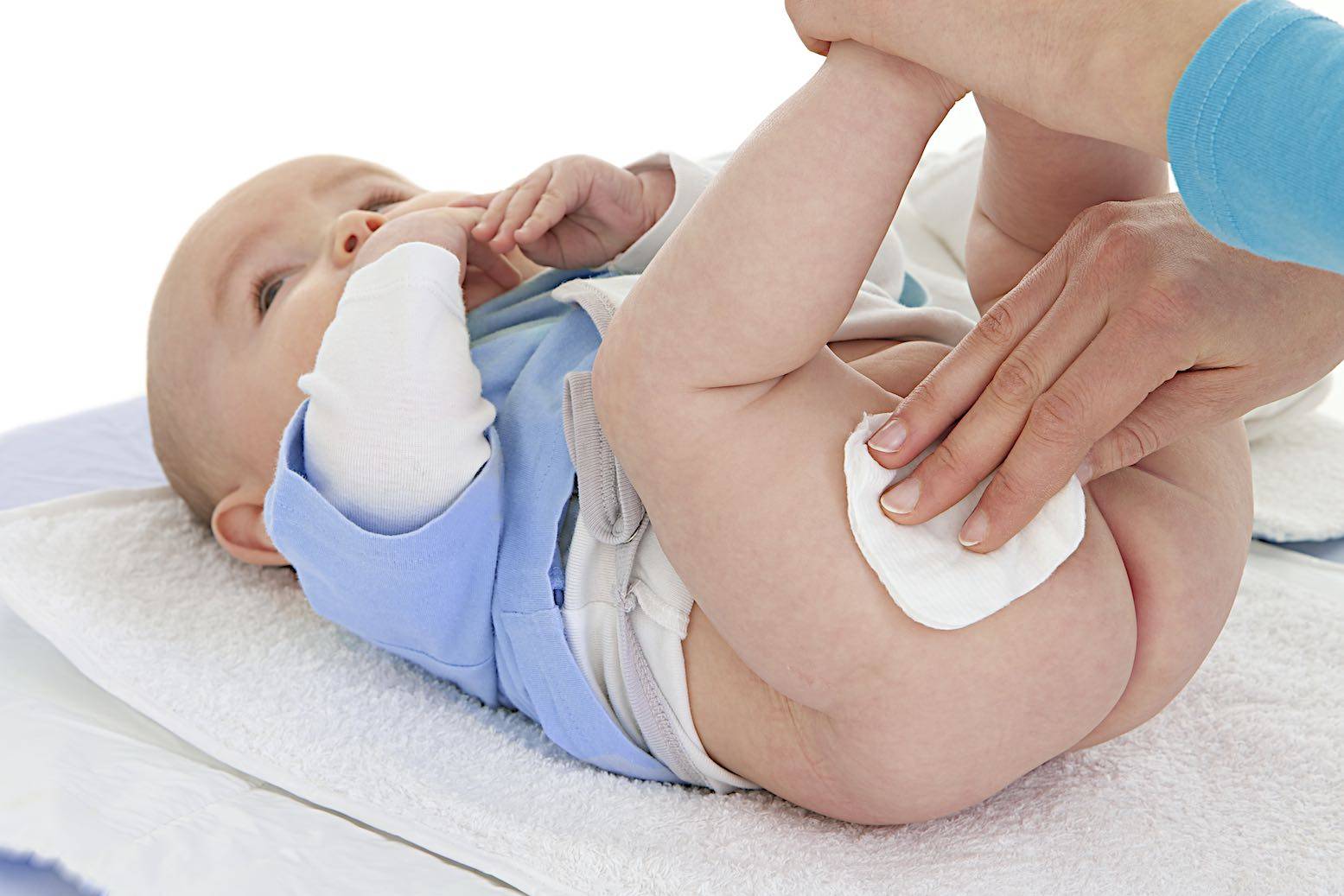
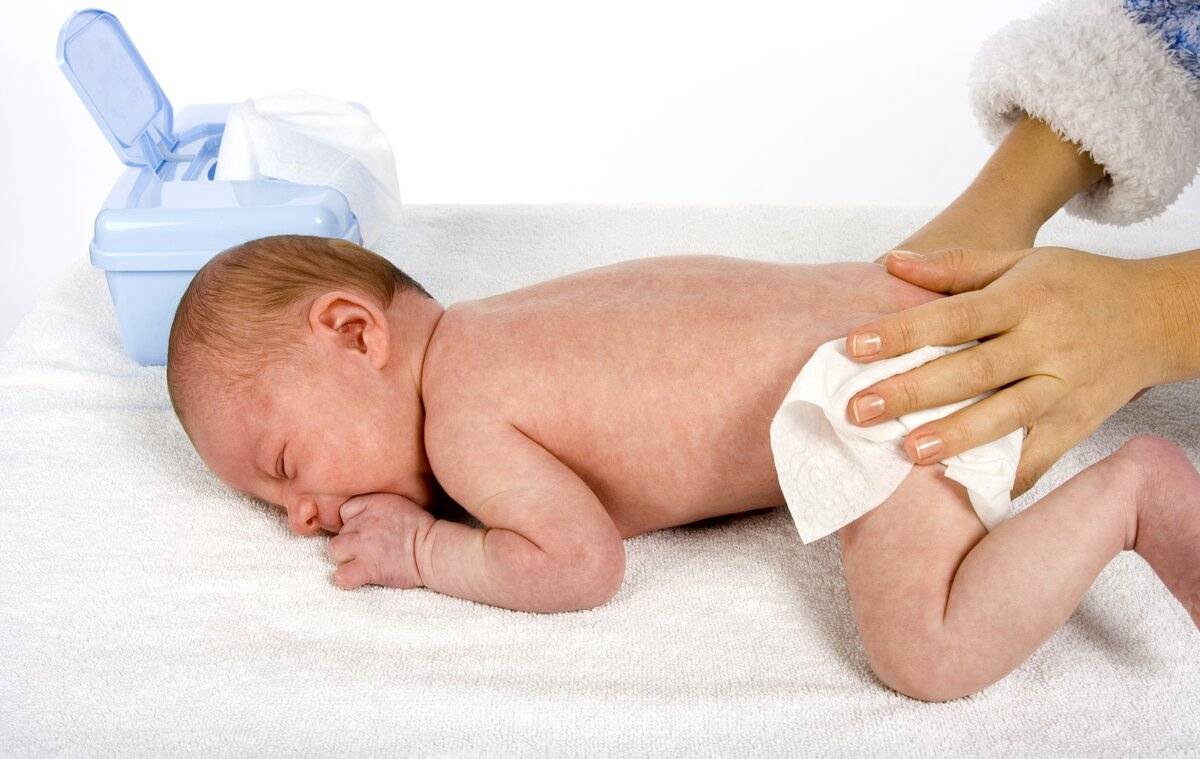
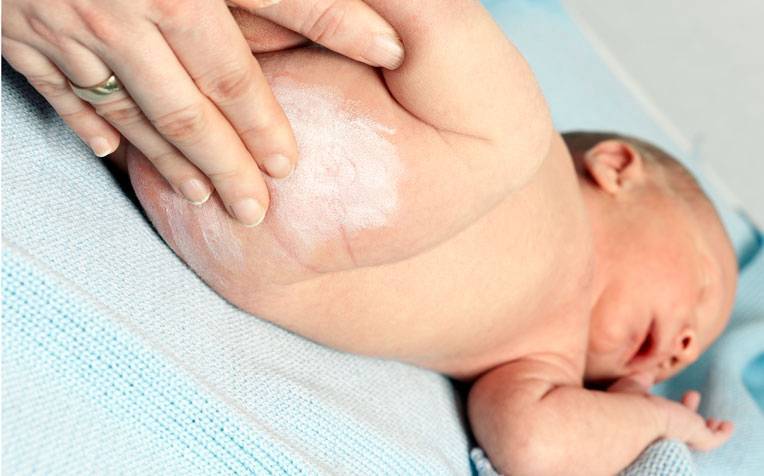
Чтобы избавить малыша от появившихся опрелостей, необходимо следить за сухостью и чистотой кожи. Меняйте подгузники в положенное время и обязательно подмывайте малыша. При смене гигиенических средств не спешите надевать свежий памперс. Пусть ребенок некоторое время полежит голеньким. Воспаленные участки кожи должны дышать. Воздух подсушит опрелости и ускорит заживление.
Обработка поражений включает в себя использование лечебных мазей, специальных кремов и присыпок. Прежде чем применять лекарственные и косметические средства, проконсультируйтесь с педиатром
Это очень важно, так как кожные раздражения проявляются на фоне разных детских заболеваний. Выявить истинную причину воспаления можно только при медицинском диагностировании
Если серьёзных патологий не обнаружено, а поражения незначительные, для лечения достаточно использования присыпок или детских кремов с водоотталкивающим и заживляющим эффектом. Но в случаях, когда раздражение сопровождается нарушением целостности кожи, сыпью и болезненными трещинами, лечение опрелости у детей дополняется специальными лекарствами. Выбор и назначения делает педиатр.
Профилактика
Чтобы обезопасить младенца от болезненных кожных раздражений, регулярно меняйте подгузники. Выбирайте только качественные памперсы, подходящие по размеру и с хорошими впитывающими свойствами
Очень важно следить за температурным режимом в детской комнате и правильно выбирать одежду для прогулок. Если вводите в рацион новые продукты, делайте это постепенно, наблюдая за реакцией ребёнка
Главное, что должны помнить родители — это важность и польза своевременного лечения. На начальных стадиях и под контролем опытного педиатра, устранить опрелости и не допустить осложнений намного проще.
Лечение опрелости у новорожденных
Лишь незначительное покраснение можно убрать свежим воздухом и гигиеной, в других случаях необходимо комплексное лечение опрелости у новорожденных. Естественно, на ранних стадиях можно прибегнуть к помощи отваров ромашки и слабого раствора марганцовки.
После каждого подмывания и подсушки рекомендуется использовать крем Деситин. Это очень хорошее средство, правда обладает весьма неприятным запахом. Все за счет того что в состав входит жир печени трески. Несмотря на это, мазь прекрасно защищает кожные покровы малыша во время сна.
Рассмотрим еще и крем Бепантен. Он также способствует быстрому заживлению ранок. Можно воспользоваться тальком или крахмалом. Только вот в этом случае возникает побочный эффект. Средства способны комкаться в области воспаления и тем самым натирать их еще больше. Поэтому лучше всего воспользоваться специальными мазями.
Главное не начинать лечение самостоятельно. Стоит проконсультироваться с врачом
Важно вовремя начать процесс заживления. В этом вопросе прекрасно поможет комплексное использование ванночек, отваров и линиментов
Чем лечить опрелости у новорожденного?
В данном случае все зависит от стадии развития воспаления. Так, на первых этапах лучшим способом избавиться от воспаления является свежий воздух.
По возможности необходимо всегда держать ребеночка «полуголым». То бишь не надевать так часто памперс, особенно если ребенок находится дома. Сухая кожа, которая обдувается воздухом, быстрее выздоровеет.
Когда ребенок спит, нужно попробовать снять с него подгузник. Лучше подкладывать пеленку или же клеенку. Если же малыш привык к памперсам, да и родителям так удобнее, стоит менять его как можно чаще. В том числе и ночью! Обязательно надо пробовать подгузники разных производителей. Ведь иногда кожные покровы по-разному на них реагируют.
Следует использовать защитные крема, которые создают так называемый барьер. Цинковая мазь способна произвести водонепроницаемый слой на коже. Что позволит уберечь малыша от повышенной влаги.
Постоянно надо подмывать ребенка теплой водой и насухо его вытирать. Если нет такой возможности, то следует обтирать ребеночка влажной тряпочкой. Использовать одноразовые салфетки или другие средства не стоит, они могут ухудшить ситуацию.
Особенности иммунитета новорожденных
Несмотря на то, что при рождении иммунная система ребенка обладает инструментами для выработки иммунного ответа, она не имеет «опыта» в распознавании потенциальных патогенов (внутриутробная среда стерильна). Поэтому иммунитет новорожденного ребенка не способен справляться со многими проблемами.
Новорожденные подвергаются повышенному риску заражения (недоношенные дети особенно: у их иммунной системы не было столько времени, чтобы созреть до рождения). Эта восприимчивость является одной из причин, по которой молодым родителям рекомендуется немедленно обратиться к врачу своего ребенка, если у него в возрасте до 2 месяцев развивается лихорадка. Особо младенцы восприимчивы к таким бактериям, как стрептококк группы В, стафилококк, виды клебсиелл, Haemophilus influenzae типа в (Hib), менингококк и пневмококк.
Врожденный иммунитет новорожденных
Неспецифический иммунный ответ характеризуется фагоцитарными клетками, такими как нейтрофилы (лейкоциты) и макрофаги. Хотя у новорожденных есть оба этих типа клеток, их количество ограничено. Примерно к 2 месяцам младенцы уже способны сопротивляться инфекциям лучше.
Приобретенный иммунитет малыша
Поскольку эта часть иммунного ответа характеризуется специфичностью, а иммунной системе новорожденного не хватает «антигенного опыта», практически каждый патоген является новым. Поэтому развитие иммунного ответа, обусловленного дендритными клетками, В-клетками и Т-клетками, займет больше времени. Взаимодействия между этими звеньями иммунного ответа у новорожденного не столь развиты, поэтому Т-клетки стимулируются не так эффективно. Кроме того, соотношение различных типов Т-клеток у новорожденных различно по сравнению со взрослыми. В совокупности это приводит к снижению уровня выработки антител. Выработка антител в этой ситуации дополнительно затруднена тем фактом, что это новый иммунный ответ, поскольку иммунные реакции памяти не существуют у новорожденного, который не подвергался воздействию патогенов до рождения.

Какой иммунитет у новорожденного?
Иммунитет — это способность организма противостоять чужеродным веществам и удалять их. Но, кроме того, иммунная система помогает различать и устранять измененные клетки внутри своего собственного организма.
Иммунитет бывает врожденным, его ребенок наследует от родителей, и приобретенным, полученным в ходе «встреч» с антигенами в процессе жизни. Приобретенный (адаптивный) иммунитет малыша в свою очередь делится на активный, который формируется после перенесенных инфекций или введения вакцин, и пассивный, который развивается после введения уже готовых антител в виде сыворотки, а также от матери к ребенку через молозиво, грудное молоко и во время вынашивания.
Существует и другой принцип классификации, при котором выделяют естественный иммунитет новорожденного (сюда относится врожденный иммунитет, приобретенный после заболеваний и полученный ребенком от матери) и искусственный (развившийся после вакцинации и введения сывороток).
Иммунная система очень сложна в организации и работе. В ее состав входят красный костный мозг, тимус, лимфатические узлы, селезенка. Помимо взаимодействия между собой, в работе иммунитета принимают участие все системы в теле человека, в том числе нервная и эндокринная.
Теперь попробуем простыми словами описать, как работает иммунитет. Представьте, что в организм попадает какой-то патоген, например, бактерия. Первым делом на это проникновение реагирует врожденный иммунитет — для борьбы с «врагом» у него есть несколько видов «борцов»: фагоциты (клетки, которые поглощают чужеродные организмы), система комплемента (комплекс белковых молекул — ферментов, необходимых для защиты организма), натуральные киллеры (лимфоциты, способные уничтожать патогены), лейкоциты (клетки крови, выбрасывающиеся на борьбу с патогенами), дендритные клетки (помогают представлять антиген, чтобы лимфоцитам было проще его находить).
Когда патоген встречается с клетками иммунной системы, происходит выброс в кровь цитокинов — веществ, которые сигнализируют всему организму о воспалении. В случае, если кроха сталкивается с инфекцией, с которой встречался раньше или привит от нее, начинает работать приобретенный — активный и пассивный иммунитет новорожденных. Патоген, проникнув в организм, встречается с дендритными клетками. Именно они доставляют патоген в лимфатические узлы, где Т-клетки уже уничтожают его. Параллельно В-лимфоцитами начинают вырабатываться антитела к чужеродным клеткам.
Какие области поражает потница
Место локализации может быть абсолютно любое, однако у новорожденных чаще всего страдают следующие зоны:
- Шея – провоцируется чрезмерно плотным воротником одежды или наличием шейных складок, свойственных младенцам. Кроме этого, когда инфекция распространяется с шеи, она может захватывать также зону лица.
- Голова – сыпь появляется в ситуациях, когда создается повышенная влажность кожного покрова. Ее могут провоцировать тесные шапочки или длинные волосы.
- Пах – страдает чаще всего из-за длительного ношения памперсов, использования большого количества крема, недостаточной гигиены.
- Подмышечная область, спина, сгибы локтей и под коленками – поражаются в случаях, когда происходит нарушение тепловой регуляции, в результате которого потовые железы начинают работать в полную силу.
У маленьких деток с избыточным весом высыпания могут появиться на любом участке
Поэтому рекомендуется после каждой гигиенической манипуляции тщательно осматривать все тело, уделяя повышенное внимание складкам.
потница у ребенка на ногепотница у ребенка на спинепотница у ребенка на шеепотница у ребенка на попе
Существует много различных типов опрелостей, в том числе:
- Натирание (наиболее распространенный тип): покраснение часто сопровождается небольшими пятнами или неровностями в местах повышенного трения.
- Дрожжевые инфекции (он же кандидозный дерматит): ярко-красная, нежная сыпь, которая обычно начинается в складках между животом и бедрами и распространяется оттуда.
- Себорейный дерматит: темно — красная сыпь с желтыми чешуйками, которая появляется на головах младенцев, но также может начинаться (или спускаться) в область подгузника.
- Экзема: сухие, зудящие, чешуйчатые красные пятна, которые могут начать мокриться.
- Импетиго: вторичная бактериальная инфекция, отмеченная крупными волдырями или корками, которые плачут, а затем сочатся желтоватой жидкостью, прежде чем покрыться коркой.
- Интертриго: красный участок кожи, который может сочиться от белого до желтоватого цвета.
Купание малыша
Купать новорожденного, если нет других рекомендаций педиатра, вы можете с первого дня дома (если вы не начали проводить процедуру купания еще в роддоме).
Выберите удобное для себя время, когда малыш не спит, не голоден, не ведет себя беспокойно и не выглядит уставшим. Чаще всего купание в ванночке проводят в вечернее время перед сном, но вы не должны руководствоваться общими нормами — выбирайте время, которое подходит именно вам! Помимо поддержания гигиены малыша, купание — это еще один момент вашей близости с ребенком, установления контакта с ним, выработки доверительности, возможность лучше понять собственное чадо, научиться читать его сигналы. Пусть это будут приятные минуты для вас обоих!
Правила купания малыша
Водные процедуры проводятся ежедневно; купать новорожденного с мылом и другими средствами достаточно 2 – 3 раза в неделю;
Длительность купания может составлять 5 – 8 минут для самых первых процедур и увеличиваться к месяцу жизни до 15 минут;
Температура воздуха в помещении при купании — 20 – 22°;
Температура воды — около 37° (не забывайте, что дети разные, кому-то понравится более прохладная, кому-то более теплая вода — ориентируйтесь на то, как ведет себя ваш малыш, и выбирайте оптимальный температурный режим);
Если обычная проточная вода в вашем доме чистая, без примесей и запахов, используйте ее для купаний; в остальных случаях воду лучше прокипятить или отфильтровать;
В воду хорошо добавлять марганцовку до момента заживления пупочной ранки (вода должна приобрести бледно-розовый цвет) или морскую соль, после — настои трав (ромашка, череда, шалфей, календула, кора дуба); беспокойному малышу можно добавить отвары хвои, лаванды, мяты или мелиссы;
Для процедуры вам понадобятся: детское мыло, детский шампунь, детская мочалка или мягкая рукавичка, водный термометр, ковш с подготовленной водой для ополаскивания, мягкое полотенце или пеленка для вытирания малыша;
Медленно и аккуратно опустите малыша в воду по плечи, голова и шея должны быть над водой; держите его левой рукой, голова малыша лежит у вас на согнутом локте, левый палец руки лежит на левом плече малыша, остальные пальцы — в левой подмышке (звучит сложнее, чем есть на самом деле, скорее всего, природный инстинкт сам подскажет вам эту комбинацию!);
Можно использовать специальную горку или ванночку-вкладыш — они поддерживают голову ребенка и надежно фиксируют его тело, значительно облегчая процедуру мытья;
Моем малыша чистой водой: волосики, кожу за ушами, шею, руки, подмышки, грудь и бока, паховую область, — уделяя особенное внимание складочкам; девочкам аккуратно промываем промежность ватным тампоном, мальчикам — складочку под крайней плотью;
Выкупанного малыша ополаскиваем из ковша чистой водой;
Чистого малыша кладем на полотенце и осторожными промокательными движениями просушиваем волосы, уши, грудь, спину, складочки;
Когда кожа полностью высохнет, можно обработать пуповину, подстричь ноготки, пока они мягкие после купания, смазать складочки средствами по уходу и места, где есть опрелости, специальными кремами от пеленочного дерматита. Теперь можно одеть малыша и накормить: расслабленный от воды, сытый и довольный, он должен крепко уснуть.
Теперь можно одеть малыша и накормить: расслабленный от воды, сытый и довольный, он должен крепко уснуть.
Чем и как лечить потницу
При лечении острой формы потнички применяют как традиционные, так и народные методики. Кроме этого, врачи дают рекомендации, которые необходимо соблюдать в период терапии:
- Почаще предлагать обычную воду, чтобы исключить развитие обезвоживания в организме;
- По возможности полностью исключить использование подгузников;
- Проводить водные процедуры два раза в день;
- Использовать полотенца из мягких тканей, чтобы лишний раз не травмировать кожу;
- Следить за чистотой и оптимальным температурным режимом в комнате.
Традиционные методики
Консервативное лечение предполагает использование медицинских препаратов, направленных на снятие воспалительных процессов и гиперемии, устранение патогенных микроорганизмов, уменьшение болевых ощущений и жжения, интенсивное восстановление клеток эпидермиса.
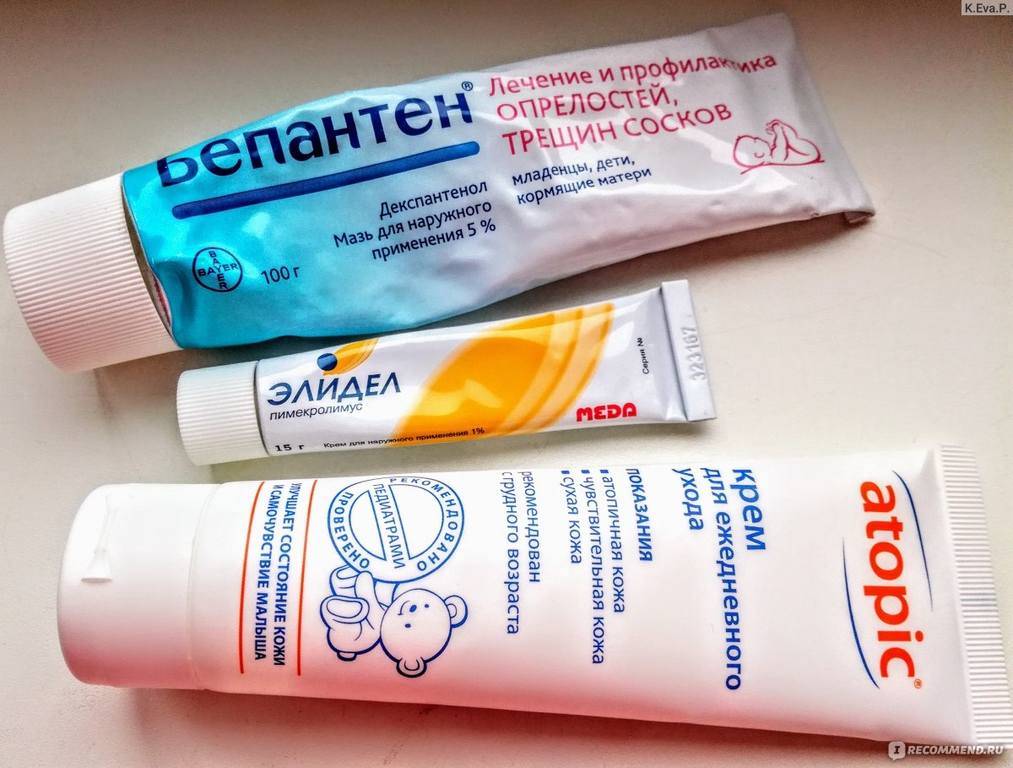
Детям, в том числе и младенцам назначают следующие лекарственные препараты:
- бепантен,
- цинковая мазь,
- фенистил,
- судокрем,
- пантестин,
- деситин.
препараты для лечения потницы
Для детей после одного года:
- азитромицин,
- тримистин,
- фукорцин,
- левомеколь.
лекарства для лечения потницы
Перед тем как применять то или иное средство, рекомендована консультация педиатра. Кроме этого, использование лечебных мазей желательно совмещать с купаниями в слабом растворе марганцовки. Такие ванночки помогают снять воспаление, убрать отечность, обладают антибактериальным и заживляющим действием.
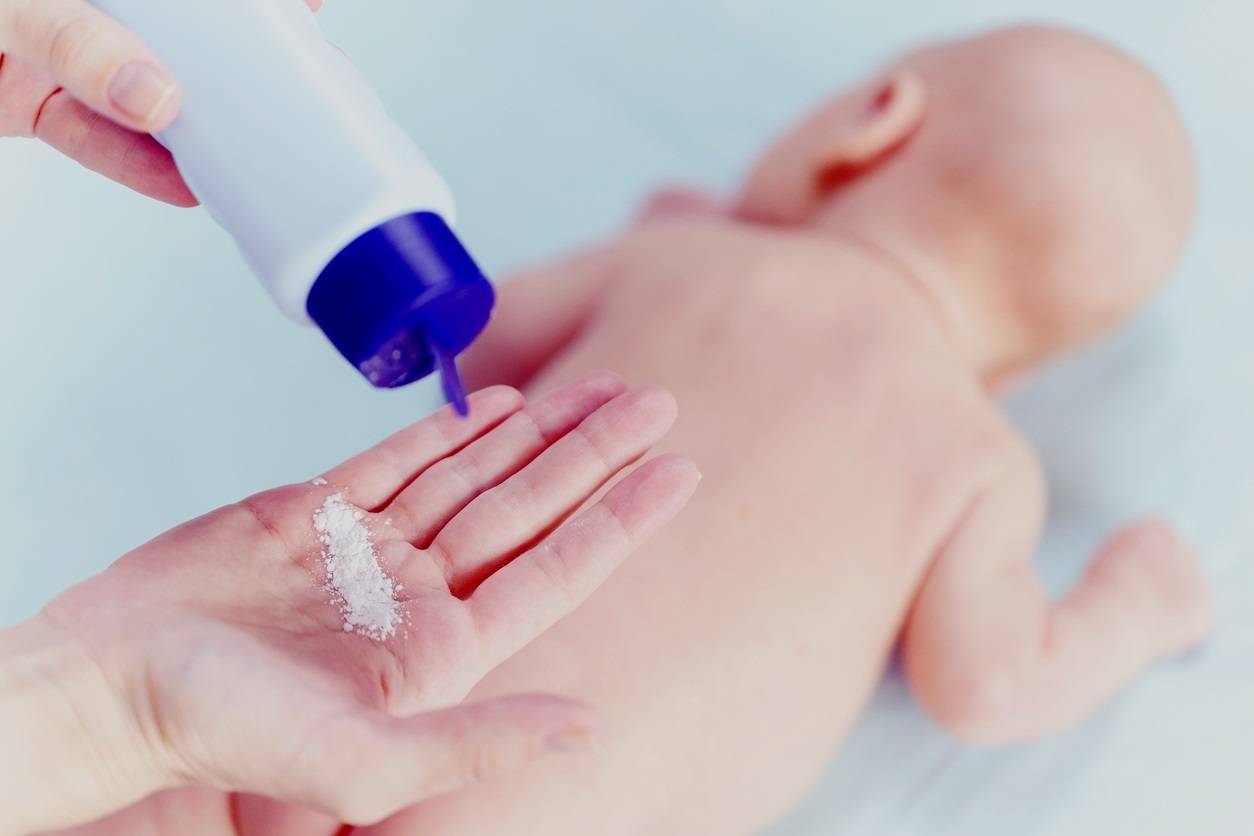
Также рекомендовано в уходе использовать специальную детскую присыпку для обработки пораженных участков. Однако присыпкой нежелательно просто сыпать из бутылочки. Необходимо посыпать на ладони, растереть и только потом делать обработку.
Народные способы
Сода, йод, календула, ромашка, череда – все эти средства успешно борются с потничкой, поскольку способны быстро убирать воспаления, заживлять мелкие повреждения.
Для детей любого возраста применяются:
- Содовые примочки – ложка соды на стакан теплой воды. В течение нескольких дней в утреннее и вечернее время необходимо на воспаленные области прикладывать ватные диски, смоченные в содовом растворе. После процедуры рекомендуется смазывать обработанные зоны детским кремом. Дает противовоспалительный и антибактериальный эффект.
- Йодный раствор – на стакан воды пять капелек йода. Ежедневно утром и вечером протирать раствором поврежденные зоны. Средство можно использовать не больше пяти дней. Быстро восстанавливает эпидермис и препятствует дальнейшему развитию.
- Лавровый отвар – крепкий настой листьев растения добавляют в вечернюю ванночку для купания. Не рекомендуется использовать это средство для лечения детей до двух лет, а также тех, у кого присутствуют ранки.
- Настой календулы – быстро заживляет, останавливает воспаление, убирает отечность. Цветки растения заливают водкой и настаивают несколько суток. Ватным тампоном, смоченным в настое, два раза в сутки протирают поврежденные зоны. Использовать максимально аккуратно, поскольку может вызывать повышенную сухость и ожоги.
Для деток младенческого возраста:
Отвары ромашки или череды – настаивают сухие растения и полученный отвар выливают в ванну, в которой затем купают ребенка. Они успокаивают кожу, избавляют от зуда, убирают высыпания. Могут применяться с первого дня рождения.
Вазелин – средство очень легкими массирующими движениями втирают в пораженные участки. Процедуру лучше совершать перед сном, поскольку она успокаивает и убирает дискомфортные ощущения, которые не дают маленькому уснуть.
Ванночки с корой дуба – настаивают на кипятке высушенную кору дуба и добавляют в ванну для купания
Также применяется с осторожностью, поскольку имеет свойство высушивать кожу. Рекомендовано с трехмесячного возраста.
Народные терапевтические методики на основе природных лекарственных растений можно и нужно применять до полного исчезновения симптомов.
Перед применением любого из народных методов необходимо проконсультироваться с врачом и обязательно сделать тест на аллергическую реакцию. Если обнаружились какие-либо побочных эффекты, сразу же прекратить лечение.
купание новорожденного в ванной
Советы по профилактике опрелостей
Чтобы сохранить нежную попку вашего ребенка в идеальной форме, лучше всего использовать профилактический подход к опрелостям. Попробуйте эти проверенные стратегии (которые также должны помочь вылечить любую существующую сыпь):
- Часто меняйте ребенку подгузник. Замена исписанного или испачканного подгузника чистым сухим подгузником играет ключевую роль в предотвращении опрелостей. Это потому, что когда кожа остается влажной слишком долго, она становится более восприимчивой к ферментам, вызывающим сыпь. Так что даже если ваш ребенок не суетится для разнообразия, меняйте его в любом случае, как только вы узнаете, что его подгузник мокрый или испачканный. Старайтесь менять подгузник малышу на свежий, каждые два часа или около того.
- Дайте попе ребенка подышать. Прежде чем вы замените подгузник, дайте вашему малышу немного времени на воздухе побыть голеньким (просто убедитесь, что поверхность, которую вы выбрали, чтобы позволить ему наслаждаться бризом, покрыта абсорбирующей прокладкой или полотенцами на случай, если ребенок описается). Нет времени? Подуйте на его попку или используйте чистую пеленку, чтобы обмахнуть ее насухо.
- Не затягивайте подгузник. Оставьте немного места для дыхания в подгузнике, когда он одет. Вы хотите, чтобы подгузник вашего ребенка был достаточно плотным, чтобы предотвратить утечку, но не настолько плотным, чтобы он натирал кожу малыша. Если он в тканевых подгузниках, используйте дышащие обертки для подгузников.
- Уклоняйтесь от раздражителей. Избегайте духов и спиртов в мыле, ароматизированных детских салфетках и других продуктах, которые соприкасаются с нижней областью тела вашего ребенка и могут раздражать его кожу. Предотвратите опрелости, очищая ее нижнюю часть ватными шариками или мочалкой, смоченной в теплой воде, вместо того чтобы использовать салфетки – по крайней мере, на стадии новорожденного, когда эта нежная кожа наиболее чувствительна. Также выбирайте подход омывания попы только водой или выбирайте безалкогольные, без запаха продукты, если ваш малыш кажется особенно склонным к высыпаниям. Доставайте мыло только тогда, когда это необходимо.
- Меняйте марки и типы подгузников. Иногда суперпоглощающие одноразовые материалы настолько эффективны в улавливании влаги, что они помогают вызвать больше высыпаний. Попробуйте поэкспериментировать с различными типами подгузников или переключитесь на ткань, чтобы увидеть, помогает ли это предотвратить опрелости. Тканевые подгузники меньше впитывают влагу, что способствует более частым изменениям (изменение к лучшему, если оно приводит к меньшему количеству прорывов). Но тканевые подгузники также могут означать больше высыпаний (или более тяжелые случаи) для некоторых детей, что осложняется тем, что вы не можете использовать с ними много кремов для опрелостей. Если это происходит с вашим малышом, то замена моющего средства, в котором вы стираете подгузники, на то, что не содержит красителей и других раздражителей, может помочь, как и замена ткани на одноразовые подгузники, по крайней мере временно.
- Блокируйте эту сыпь. Нанесение толстый защитный слой мази или крема подподгузник на нижнюю часть тела ребенка после купания и во время переодевания, это предотвратит попадание мочи на кожу ребенка и дальнейшее раздражение и появление новых очагов сыпи.
Существует два типа продуктов:
- Продукты на основе масел (например, A&D или обычный старый вазелин);
- и продукты, содержащие оксид цинка.
У каждого ребенка кожа на попе разная, поэтому поэкспериментируйте, чтобы увидеть, что лучше всего работает для предотвращения опрелостей на вашем малыше. Однако убедитесь, что перед тем, как вы нанесете мазь или крем на попку ребенка, ее кожа полностью высохнет. Задержанная влага под Барьером крема только сделает опрелости более вероятными или ухудшит опрелость (и помните, что большинство кремов не совместимы с тканевыми подгузниками). Обязательно намажьте его густо, как глазурь, и аккуратно. Не беспокойтесь о том, чтобы полностью удалить крем под подгузник при каждой смене подгузника – трение и чистка, скорее всего, повредят кожу вашего ребенка и сделают ее более склонной к высыпаниям.
Профилактика
Адекватный и регулярный уход за кожей новорожденного – важное условие поддержания здорового состояния кожи ребенка и профилактики пеленочного дерматита . Для профилактики дерматита необходимо соблюдать общие правила:
Для профилактики дерматита необходимо соблюдать общие правила:
- Не одевайте ребенка в плотно прилегающую одежду. Отдавайте предпочтение одежде из натуральных тканей;
- Максимально сократите время контакта кожи с мокрым подгузником. Меняйте подгузники каждые 1-2 часа (как можно быстрее по мере загрязнения) в течение дня и 1-2 раза в ночное время. Не забывайте подмывать малыша или очищать кожу влажными салфетками.
- Давайте ребенку как можно больше свободного от пеленок времени, чтобы его кожа могла оставаться сухой и не препятствовала естественному процессу ранозаживления;
- Наносите защитные, увлажняющие средства от опрелостей (по назначению врача);
- Исключите использование в зоне соприкосновения подгузника с кожей спиртосодержащих средств, присыпок;
- При смене подгузника наносите средства, обладающие барьерными свойствами . На поверхности кожи они образуют барьер, предотвращающий контакт с калом и мочой.
Источники:
- Berg, R. W. Etiologic factors in diaper dermatitis: A model for development of improved diapers. Pediatrician. – – Vol. 14. – №1. – P. 27–33.
- Blume-Peytavi U, * Tina Lavender, Ph. D., R. M., R.G.N., Dorota Jenerowicz, M.D., Irina Ryumina, M. D., Jean-Francois Stalder, M. D., Antonio Torrelo, M. D.,** and Michael J. Cork, M. D Recommendations from a European Roundtable Meeting on Best Practice Healthy Infant Skin Care, Pediatr Dermatol. –2016, May-Jun; 33(3): 311–321.
- Мурашкин, Н. Н. и соавт. Особенности течения и профилактики пеленочного дерматита у новорожденных и детей грудного возраста // Вопросы современной педиатрии. – 2015. – № 6. – С. 710–713.
- Atherton, D, Proksch, E, Schauber, J, Stalder, JF // Irritant Diaper Dermatitis. Supplement Part 1: Best Practice Management. SelfCare 2015;6(S1):1-11. https://selfcarejournal.com/article/irritant-diaper-dermatitis-supplement-part-1-best-practice-management/
- Proksch, E., de Bony, R., Trapp, S. and Boudon, S. (2017) Topical Use of Dexpanthenol: A 70th Anniversary Article. Journal of Dermatological Treatment, 28, 766-773.
- Василевский И.В. Клинико–фармакологические подходы к уходу за кожей у новорожденных и детей грудного возраста // Здравоохранение. – 2011. – № 1. – С. 46–51.
! Данная информация не может заменить консультацию специалиста. Необходимо обратиться к врачу.