Причины кишечной инфекции у детей
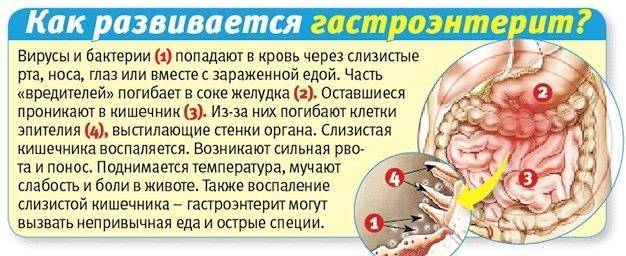
Спектр возбудителей кишечных инфекций у детей крайне широк. Наиболее часто патогенами выступают грамотрицательные энтеробактерии (шигеллы, сальмонеллы, кампилобактеры, эшерихии, иерсинии) и условно-патогенная флора (клебсиеллы, клостридии, протей, стафилококки и др.). Кроме этого, встречаются кишечные инфекции, вызываемые вирусными возбудителями (ротавирусами, энтеровирусами, аденовирусами), простейшими (лямблиями, амебами, кокцидиями), грибами. Общими свойствами всех возбудителей, обусловливающих развитие клинических проявлений, являются энтеропатогенность, способность к синтезу эндо- и экзотоксинов.
Заражение детей кишечными инфекциями происходит посредством фекально-орального механизма алиментарным (через пищу), водным, контактно-бытовым путями (через посуду, грязные руки, игрушки, предметы обихода и т. д.). У ослабленных детей с низкой иммунологической реактивностью возможно эндогенное инфицирование условно-патогенными бактериями. Источником ОКИ может выступать носитель, больной со стертой или манифестной формой заболевания, домашние животные. В развитии кишечной инфекции у детей большую роль играет нарушение правил приготовления и хранения пищи, допуск на детские кухни лиц-носителей инфекции, больных тонзиллитом, фурункулезом, стрептодермией и пр.
Наиболее часто регистрируются спорадические случаи кишечной инфекции у детей, хотя при пищевом или водном пути инфицирования возможны групповые и даже эпидемические вспышки. Подъем заболеваемости некоторыми кишечными инфекциями у детей имеет сезонную зависимость: так, дизентерия чаще возникает летом и осенью, ротавирусная инфекция – зимой.
Распространенность кишечных инфекций среди детей обусловлена эпидемиологическими особенностями (высокой распространенностью и контагиозностью возбудителей, их высокой устойчивостью к факторам внешней среды), анатомо-физиологическими особенностями пищеварительной системы ребенка (низкой кислотностью желудочного сока), несовершенством защитных механизмов (низкой концентрацией IgA). Заболеваемости детей острой кишечной инфекцией способствует нарушение нормальной микробиоты кишечника, несоблюдение правил личной гигиены, плохие санитарно-гигиенические условия жизни.
Лечение кишечной инфекции у детей
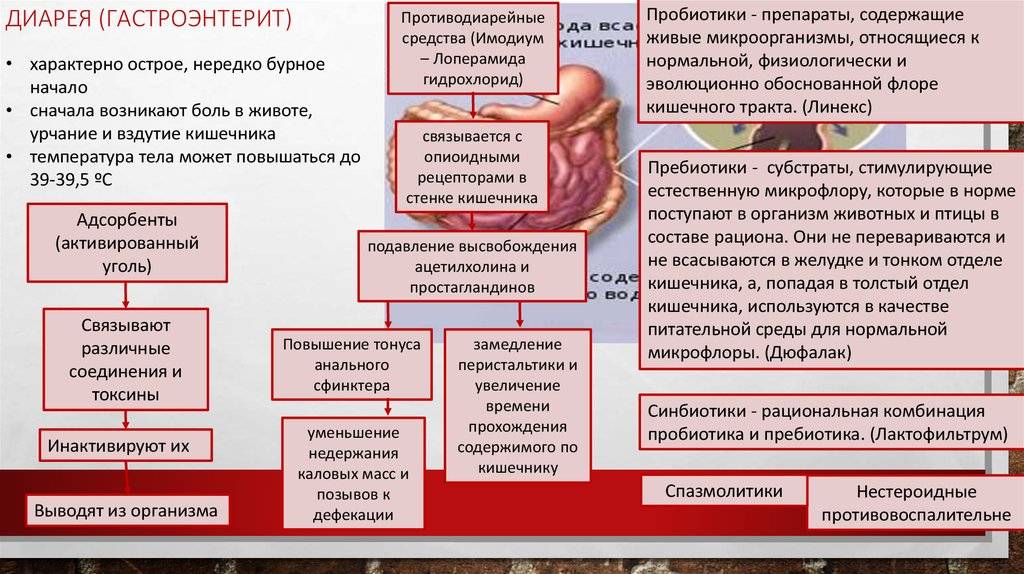
Комплексное лечение кишечных инфекций у детей предполагает организацию лечебного питания; проведение оральной регидратации, этиотропной, патогенетической и симптоматической терапии.
Диета детей с кишечной инфекцией требует уменьшения объема питания, увеличения кратности кормлений, использования смесей, обогащенных защитными факторами, употребление протертой легкоусвояемой пищи
Важной составляющей терапии кишечных инфекций у детей является оральная регидратация глюкозо-солевыми растворами, обильное питье. Она проводится до прекращения потерь жидкости
При невозможности перорального питания и употребления жидкости назначается инфузионая терапия: внутривенно вводятся растворы глюкозы, Рингера, альбумина и др.
Этиотропная терапия кишечных инфекций у детей проводится антибиотиками и кишечными антисептиками (канамицин, гентамицин, полимиксин, фуразолидон, налидиксовая кислота), энтеросорбентами. Показан прием специфических бактериофагов и лактоглобулинов (сальмонеллезного, дизентерийного, колипротейного, клебсиеллезного и др.), а также иммуноглобулинов (антиротавирусного и др.). Патогенетическая терапия предполагает назначение ферментов, антигистаминных препаратов; симптоматическое лечение включает прием жаропонижающих, спазмолитиков. В период реконвалесценции необходима коррекция дисбактериоза, прием витаминов и адаптогенов.
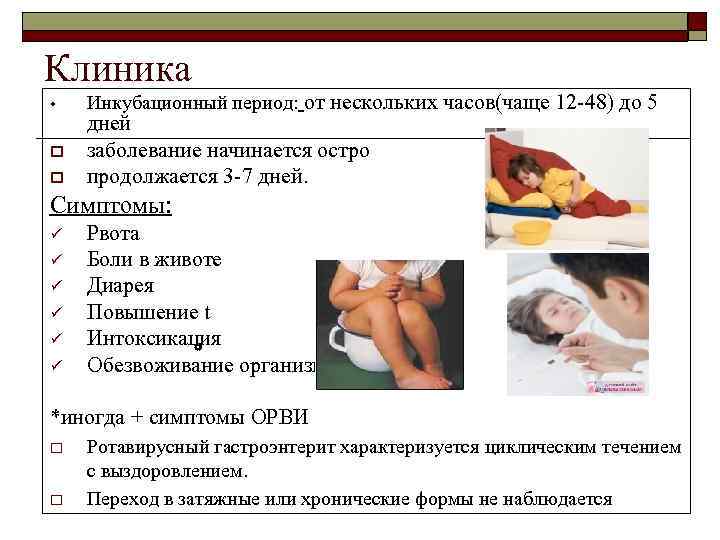
2.Симптомы болезни
При расстройстве желудка основными симптомами становятся диарея (жидкий стул) и рвота. Может появиться боль в животе, спазмы, лихорадка, тошнота и головная боль.
Диарея и рвота в свою очередь могут вызвать обезвоживание. Признаками обезвоживания являются сухость кожи и сухость во рту, головокружение и сильная жажда, учащенное дыхание и сердцебиение, размытость зрения, слабость. Обезвоживание – довольно опасное состояние. И если наряду с гастроэнтеритом вы чувствуете его симптомы, нужно обратиться к врачу.
У детей обезвоживание наступает еще быстрее, чем у взрослых
Так что при гастроэнтерите или расстройстве желудка у ребенка важно не допустить обезвоживания
Симптомы гастроэнтерита
Симптомы гастроэнтерита – это сильные боли в области живота, диарея (понос), тошнота с последующей рвотой. Все это приводит к сильному обезвоживанию организма и общей интоксикации. На фоне этого заболевания появляется высокая температура, что говорит о бактериальной инфекции. Если боли в кишечнике усиливаются, рвота становится неудержимой, появляется кровь в кале, и температура долго не спадает – нужно срочно вызвать скорую помощь. Последняя стадия заболевания – это помутнение сознания и сильное головокружение; слабость и болевые ощущения в мышцах.
Симптомы гастроэнтерита у детей
Начальные симптомы гастроэнтерита у детей:
- тошнота,
- рвота,
- диарея,
- выраженное урчание в животе,
- время от времени спастических болей.
Потом к ним присоединяются:
- слабость,
- общее недомогание,
- прохладный пот,
- лихорадка,
- явления общей интоксикации,
- симптомы сосудистого коллапса.
В других случаях общие симптомы возникают первыми, а спустя некое время к ним присоединяются признаки воспалительного поражения узкой кишки. При пальпации живота отмечается болезненность в эпигастральной области, время от времени сильное урчание при пальпации слепой кишки. Отмечается умеренный, пореже выраженный лейкоцитоз, увеличение СОЭ. Боль обычно носит тупой, изредка спастический нрав, локализуется в околопупочной области; тут же часто отмечается болезненность при пальпации животика и сильном давлении, болезненность по ходу брыжейки узкой кишки. Боль при сотрясении тела, ходьбе может быть признаком перивисцерита. Урчание и плеск при пальпации слепой кишки – принципиальный признак гастроэнтерита.
Синдром пищеварительной диспепсии проявляется малохарактерными диспепсическими жалобами: чувством давления, распирания и вздутия животика, в особенности после пищи, тошнотой, чувством урчания, переливания в животике и др., которые появляются в итоге нарушения переваривания пищевых веществ в кишечном тракте, ускорения их пассажа по узкой кишке, также нарушения всасывания в кишечном тракте.Время от времени при томном гастроэнтерите скоро после пищи появляются слабость, головокружение и другие общие явления, напоминающие демпинг-синдром. Гастроэнтеритный копрологический синдром: нередкий кашицеобразный, с непереваренными частичками еды, но без видимой слизи, нередко вонючий, с пузырьками газа стул. Свойственна полифекалия: полное количество каловых масс за день может достигать 1,5-2 кг.
Время от времени появляются резкие позывы к дефекации скоро после пищи, а после дефекации появляется резкая слабость, сопровождаемая прохладным позже, дрожанием рук. В нетяжелых случаях и при отсутствии сопутствующего колита понос может отсутствовать и даже наблюдаться . Свойственна непереносимость молока: после его приема усиливаются метеоризм, понос. Обострение заболевания вызывают прием острой еды, содержащей огромное количество жиров и углеводов, переедание. Нередко имеет место типичный желтый цвет каловых масс вследствие наличия невосстановленного билирубина и огромного количества жира, придающего каловым массам глинистый вид.
Прогноз и профилактика кишечной инфекции у детей
Раннее выявление и адекватная терапия обеспечивают полное выздоровление детей после кишечной инфекции. Иммунитет после ОКИ нестойкий. При тяжелых формах кишечной инфекции у детей возможно развитие гиповолемического шока, ДВС-синдрома, отека легких, острой почечной недостаточности, острой сердечной недостаточности, инфекционно-токсического шока.
В основе профилактики кишечных инфекций у детей – соблюдение санитарно-гигиенических норм: правильное хранение и термическая обработка продуктов, защита воды от загрязнения, изоляция больных, проведение дезинфекции игрушек и посуды в детских учреждениях, привитие детям навыков личной гигиены. При уходе за грудным ребенком мама не должна пренебрегать обработкой молочных желез перед кормлением, обработкой сосок и бутылочек, мытьем рук после пеленания и подмывания ребенка.
Дети, контактировавшие с больным кишечной инфекцией, подлежат бактериологическому обследованию и наблюдению в течение 7 дней.

Лечение
Общие принципы лечения гастроэнтерита:
1. Адекватная регидратация. Восстановление водного баланса проводят с помощью пероральных растворов для регидратации. При сильной рвоте, и выраженном обезвоживании требуется парентеральное введение солевых растворов.
2. Диета. В острый период заболевания рекомендована диета с ограничением химических, механических и термических раздражителей слизистой ЖКТ. Исключаются продукты, усиливающие секрецию органов пищеварения. Блюда подаются в жидком или полужидком виде, протертыми, сваренными в воде или приготовленными на пару. Следует отказаться от очень горячих и очень холодных блюд.
3. Этиотропная терапия. Большинство инфекционных гастроэнтеритов не требуют назначения антибактериальной терапии, ее проводят по строгим показаниям. В качестве этиотропного лечения также могут применяться противопротозойные, антигельминтные препараты.
4. Патогенетическая и симптоматическая терапия. В качестве дополнения к лечению назначают энтеросорбенты, пробиотики, ферменты, противорвотные, спазмолитические, жаропонижающие препараты. В некоторых случаях возможно применение противодиарейных средств (обязательным условием для их назначения является отсутствие температуры и примеси крови в стуле).
В лечении хронических гастроэнтеритов эффективны физиотерапевтические методы: гальванизация и электрофорез со спазмолитиками, парафиновые и озокеритовые аппликации, ультразвуковая терапия, применение минеральных вод.
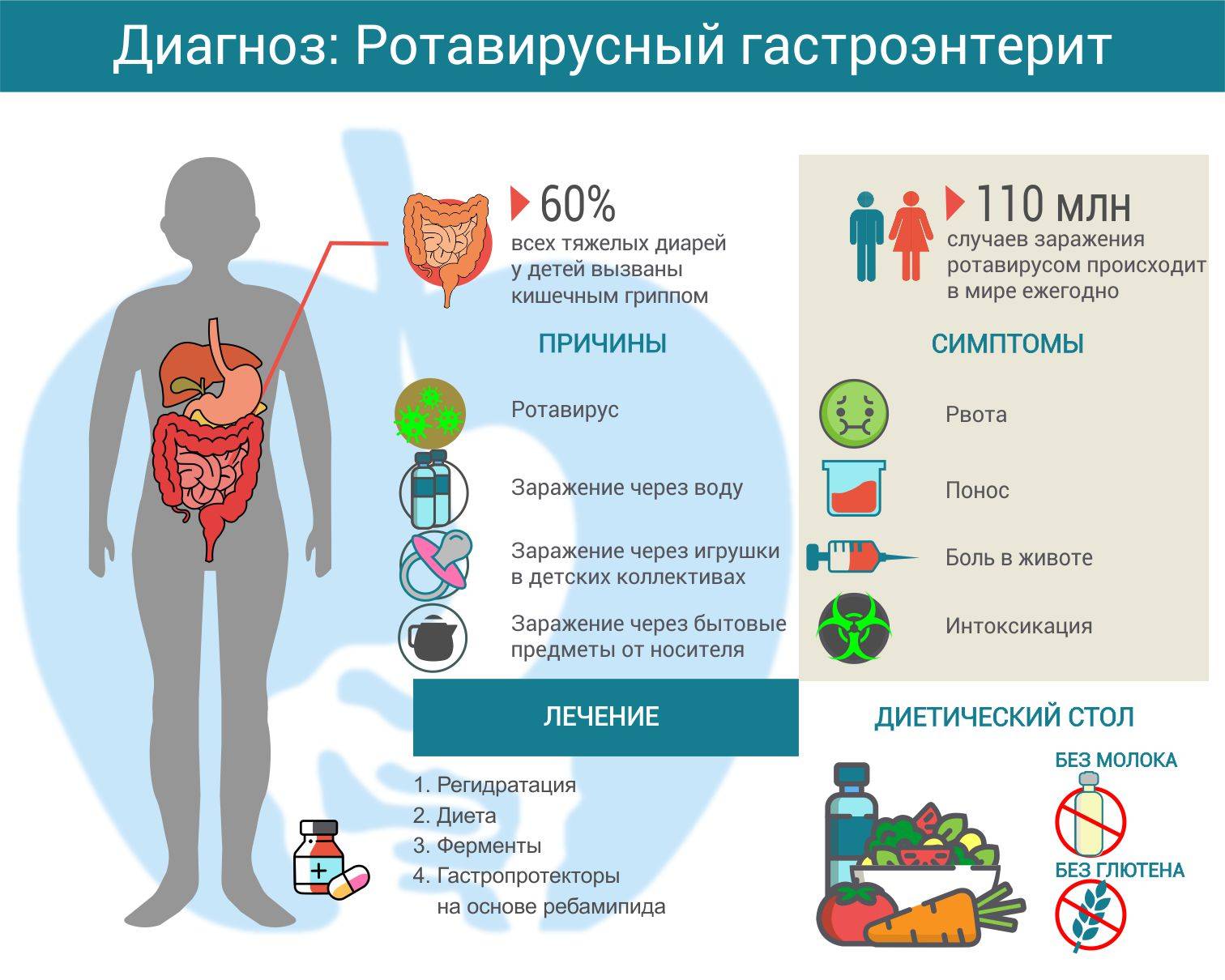
Патогенез (что происходит?) во время Ротавирусного гастроэнтерита у детей:
Патогенез. Ротавирус после проникновения в организм попадает в желудочно-кишечный тракт ребенка, а далее в энтерониты тонкой кишки. Там он размножается, что приводит к дистрофическими изменениями и частичному разрушению эпителия ворсинок, в которых происходит синтез дисахаридаз. Из-за этого накапливаются нерасщепленные дисахариды, которые попадают в толстую кишку. Повышается осмотическое давление в ее просвете. Вода попадает в просвет кишки. Все эти последовательные процессы приводят к диарейному синдрому.
Во время инфекционного процесса в крови происходит накопление специфических антител, которые с начала болезни относятся к IgM, а со второй или третей недели от начала заболевания – к классу IgG.
В просвете кишечника находятся секреторные иммуноглобулины. В грудном молоке обнаруживаются вируснейтрализующие антитела. Потому дети, которых кормят грудным молоком, заболевают редко или быстро выздоравливают. Из-за недостаточности напряженности местного и общего постинфекционного иммунитета у ребенка бывают повторные случаи ротавирусного гастроэнтерита – спустя 6-12 месяцев после перенесенной болезни. Повторное заражение могут спровоцировать другие серовары данного вируса.
Патоморфология. Максимальные изменения структуры происходят в верхних отделах тонкой кишки при ротавирусном гастроэнтерите у детей. Фиксируют гиперемию и отечность слизистой оболочки. Микроскопическое исследования позволяет найти части слизистой оболочки со сглаженной поверхностью. Ворсинки укорочены, эпителиальные клетки на некоторых из них разрушены. Фиксируют углубление крипт, явления клеточной инфильтрации собственной пластинки.