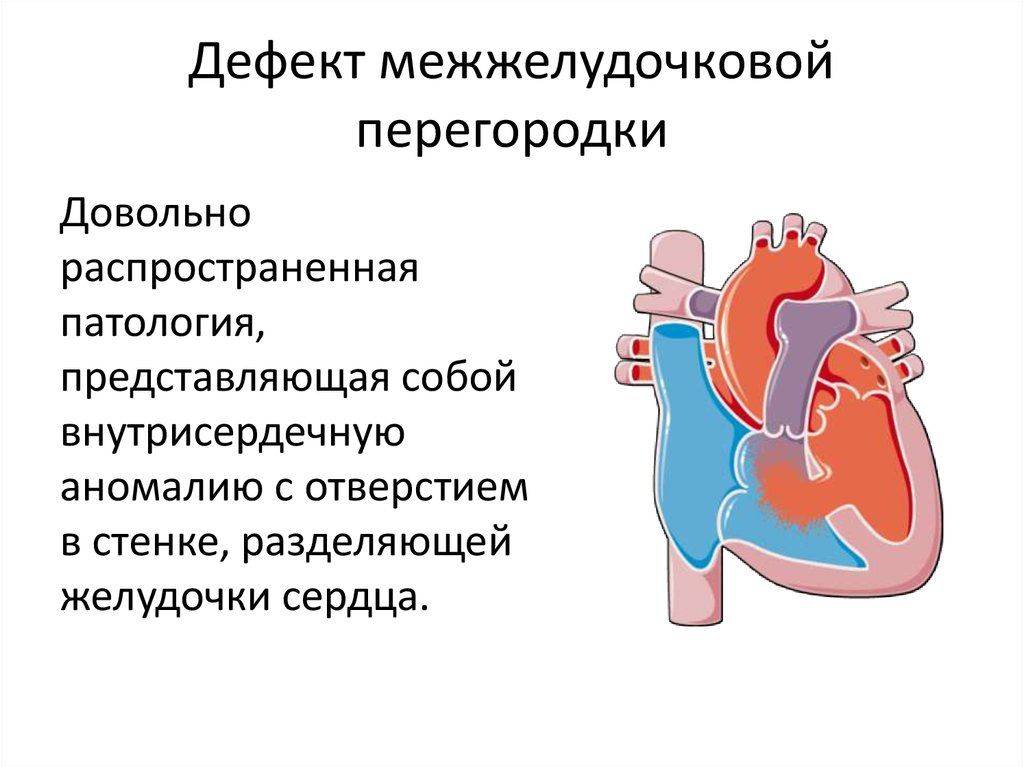
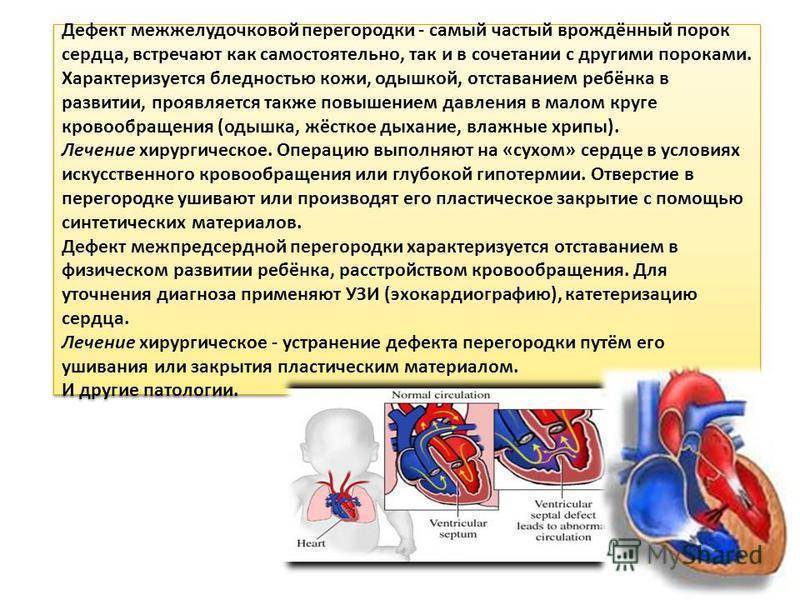
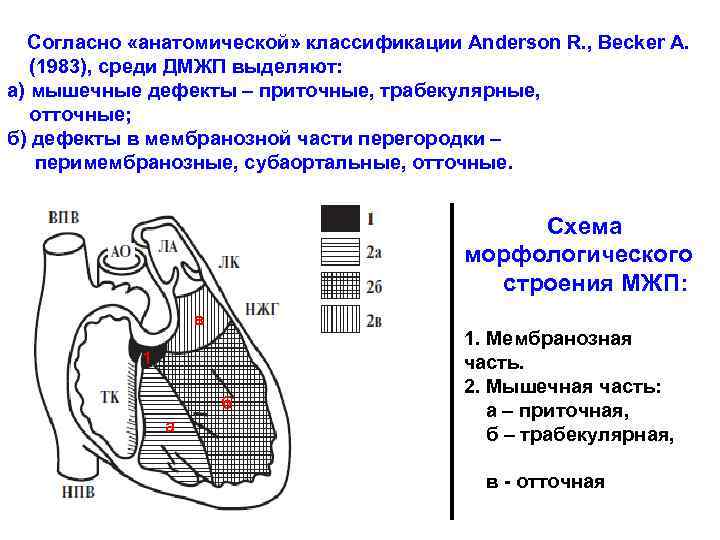
Особенности лечения детей с ДМПП в Израиле: Комплекс матери и ребёнка в МЦ Хадасса
Детям, проходящим лечение в МЦ «Хадасса», и в том числе детям с ДМПП выделен отдельный корпус — детская клиника «Хадасса», оформленный особым образом и оборудованный специально под детские нужды. Родители сопровождают детей во время всех процедур, проводящихся наиболее безболезненными методами. В тех случаях, когда требуется операция, родители могут находиться в операционной и в момент введения наркоза, и сразу перед окончанием его действия. Так, чтобы у детей сложилось впечатление, будто родители были с ними всё время. Многопрофильная команда, в которую входят не только врачи, но и педагоги, психологи и даже специальные больничные клоуны, постоянно наблюдает за состоянием и настроением ребёнка и старается сделать все, чтобы ребёнку было нестрашно и, по возможности, не больно пока он проходит лечение.
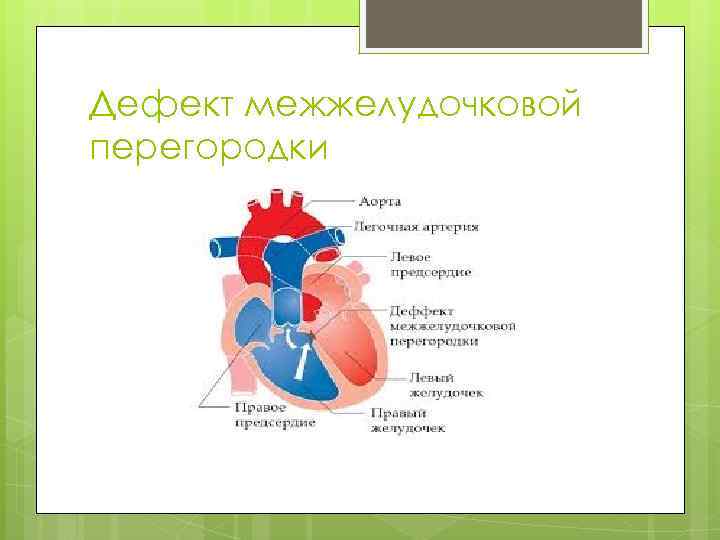
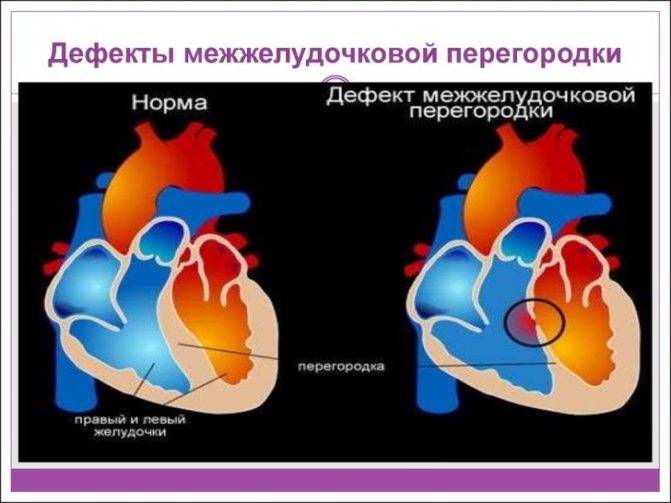
Что такое ДМПП у детей?
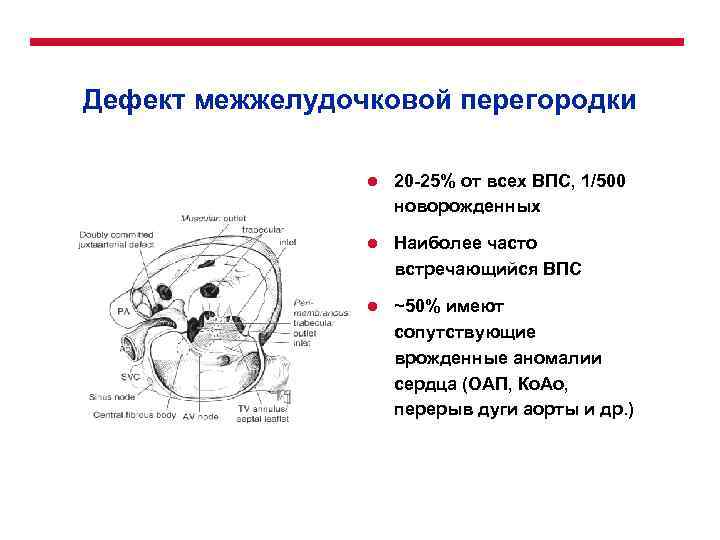
В отличие от дефекта межжелудочковой перегородки, дефект перегородки между предсердиями никогда не закрывается сам. Поэтому он является одним из самым распространенных врожденных дефектов, которые диагностируются у детей старше трех лет. Дефект межпредсердной перегородки встречается с частотой 3-20% от всех случаев врожденных пороков сердца. Дефект может быть совсем небольшим, а может заключаться в полном отсутствии перегородки между левым и правым предсердиями.
В случае сильно выраженного дефекта, кровь из левого предсердия (насыщенная кислородом) попадает снова в правое предсердие, и снова проходит через лёгкие — хотя уже не может дополнительно получить из них кислород — понижая таким образом эффективность кровообращения и создавая ненужную нагрузку на сердце и легкие.
Лечение ДМЖП и открытого аортального протока в клинике Шнайдер
Течение дефекта межжелудочковой перегородки и открытого артериального протока зависит от степени выраженности порока. При небольших и средних размерах протока течение заболевания долгое время может быть бессимптомным. При клинически значимом размере открытого артериального протока симптомы проявляются с первых дней жизни ребенка:
- быстрая утомляемость
- сердечная недостаточность (одышка, тахикардия)
- отставание в росте, физическом и моторном развитии
- пневмония
В отделении детской кардиологии клиники Шнайдер диагностика заболевания проводится самыми современными и аккуратными методами. Для этого используется рентгенография, эхокардиография и электрокардиография. С их помощью быстро и достоверно выявляются дефекты в строении сердца и изменения в легких.
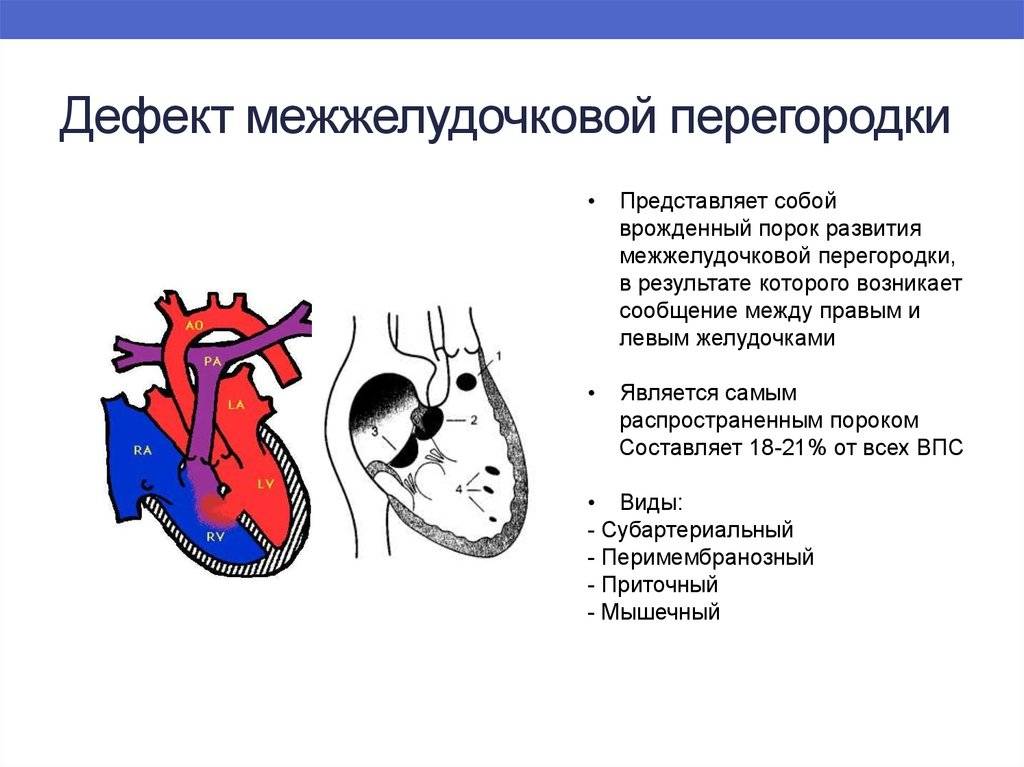
Типы ДМПП у детей
Дефекты межпредсердной перегородки формируются в эмбриональном периоде в результате нарушения развития первичной или вторичной межпредсердных перегородок. В зависимости от места расположения дефекта рассматривают несколько типов ДМПП у детей. Наиболее распространены:
- дефекты вторичной перегородки, при которых отверстие расположено в середине межпредсердной перегородки.
- дефекты венозного синуса, расположенные в верхней части (при этом виде дефекта часто встречается нарушение конструкции легочных вен — аномальный дренаж, то есть легочные вены впадают в верхнюю полую вену).
- дефекты первичной перегородки — отверстия, расположенные в нижней части перегородки (они, в некоторых случаях, затрагивают также створки клапанов — митрального или трискупидального — и даже межжелудочковую перегородку).
Если оставить этот дефект без внимания, то по мере взросления у ребёнка с ДМПП могут возникнуть необратимые изменения в таких органах как легкие, сердце и печень.
Виды операции по устранению дефекта межпредсердной перегородки:
- операция на открытом сердце.
Когда операция проводится на открытом сердце, пациент переводится на аппарат искусственного кровообращения, после чего дефект (если он не превышает 1.2 см) ушивается. Более крупные дефекты закрываются с помощью заплаты.
- малоинвазивный метод лечения дефекта межпредсердной перегородки.
Не так давно был разработан принципиально новый, малоинвазивный метод лечения дефекта межпредсердной перегородки, который позволяет избежать операции на открытом сердце. Этот метод называется эндоваскулярным и состоит в том, что с помощью катетера, вводимого через прокол в бедренной вене, к отверстию подводят специальный прибор — окклюдер, который и закрывает дефект. Эта процедура занимает гораздо меньше времени, причиняет пациентам гораздо меньше травм и неудобств, не требует общего наркоза. Через несколько дней после такой операции ребенок уже может вести нормальный образ жизни. Однако не каждый больной является хорошим кандидатом на процедуру по этой схеме. Например, развитие повышенного давления в сосудах легких и сброс крови через отверстие из правого предсердия в левое является противопоказанием к операции.
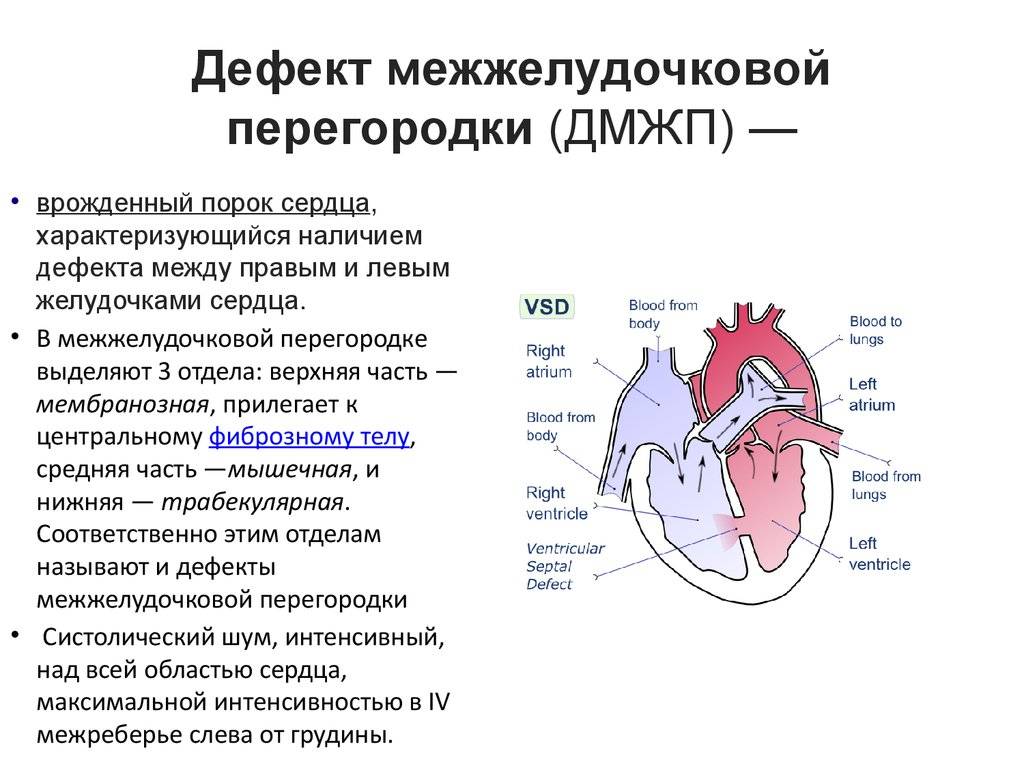
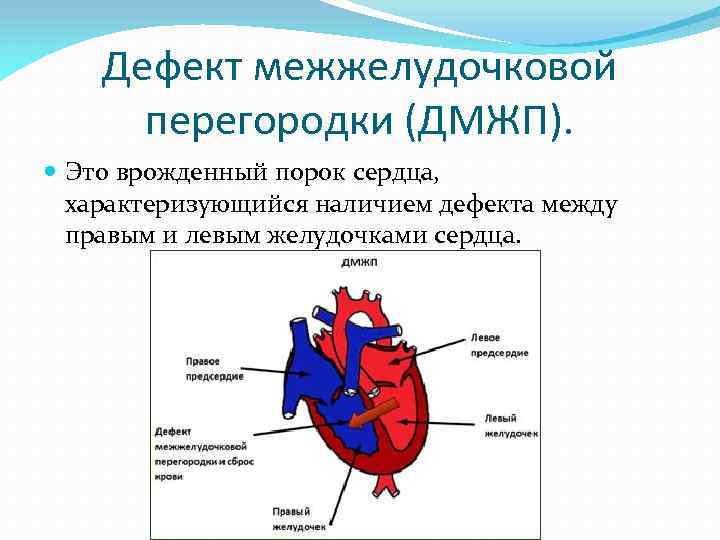
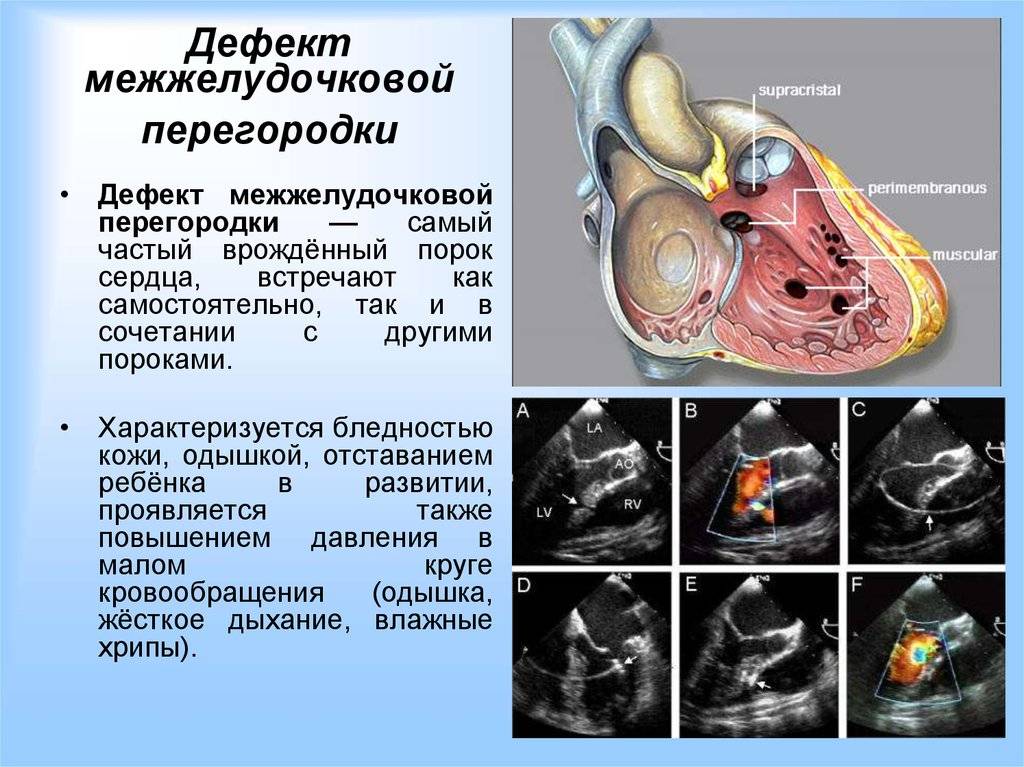
Дефект межжелудочковой перегородки у детей: диагностика и лечение в Израиле в национальном центре детской кардиохирургии.
Диагностика сердечно-сосудистых заболеваний и хирургическое лечение врождённых пороков сердца (ВПС) у детей — не единственная, но основная специализация врачей-экспертов из Центра детской кардиологии и кардиохирургии на базе МЦ «Хадасса».
Дефект межжелудочковой перегородки (ДМЖП) у плода, новорожденного или ребенка до 3 лет — с таким диагнозом впору впасть в панику: что теперь делать? помогут ли врачи? как избежать необратимых последствий? Однако, вместо того, чтобы отчаиваться, лучше попытаться понять природу заболевания, собрать информацию о диагностических и терапевтических методах, о врачах-специалистах. Проф. Эльдад Эрез, глава секции детской кардиохирургии в МЦ «Хадасса», врач-эксперт с богатым опытом в устранении дефекта межжелудочковой перегородки у детей считает, что это поможет найти оптимальное решение существующей медицинской проблемы. Что вы найдете в материале о ДМЖП сердца у детей, подготовленным проф. Эрезом?
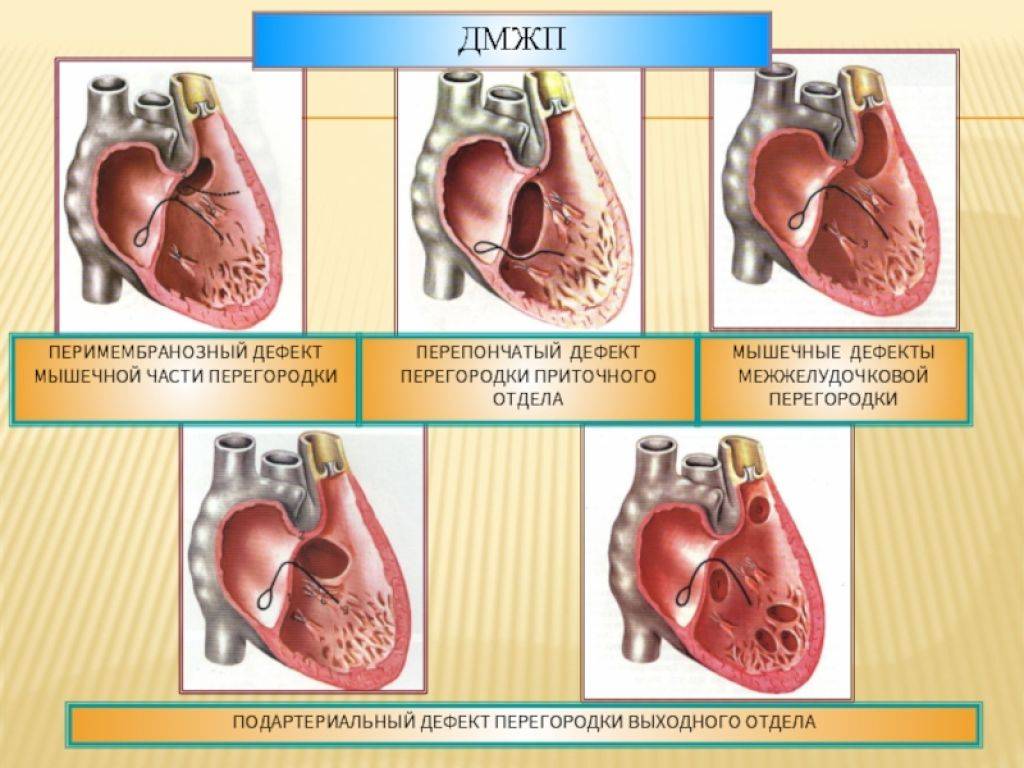
- Клиническую характеристику дефекта межжелудочковой перегородки у новорождённого и ДМЖП сердца у детей
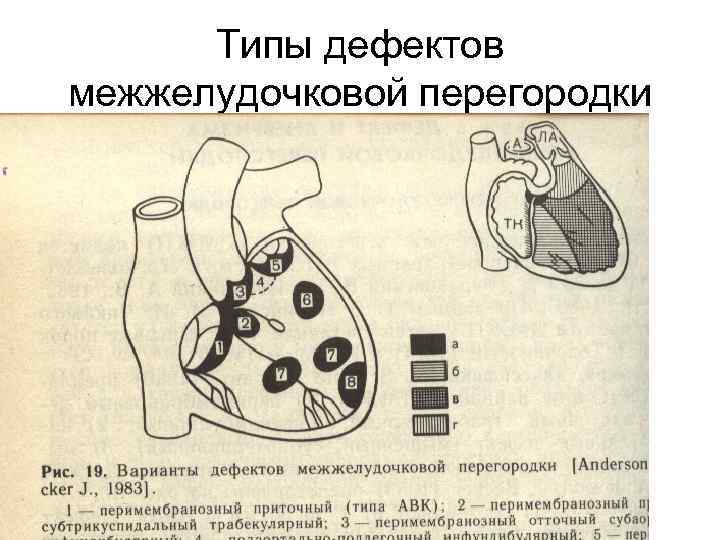
- Описание наиболее распространенных видов этого дефекта
- Информацию о диагностических процедурах и методах лечения ДМЖП, которые лучше всего подходят для детей и применяются в МЦ «Хадасса» (Израиль)
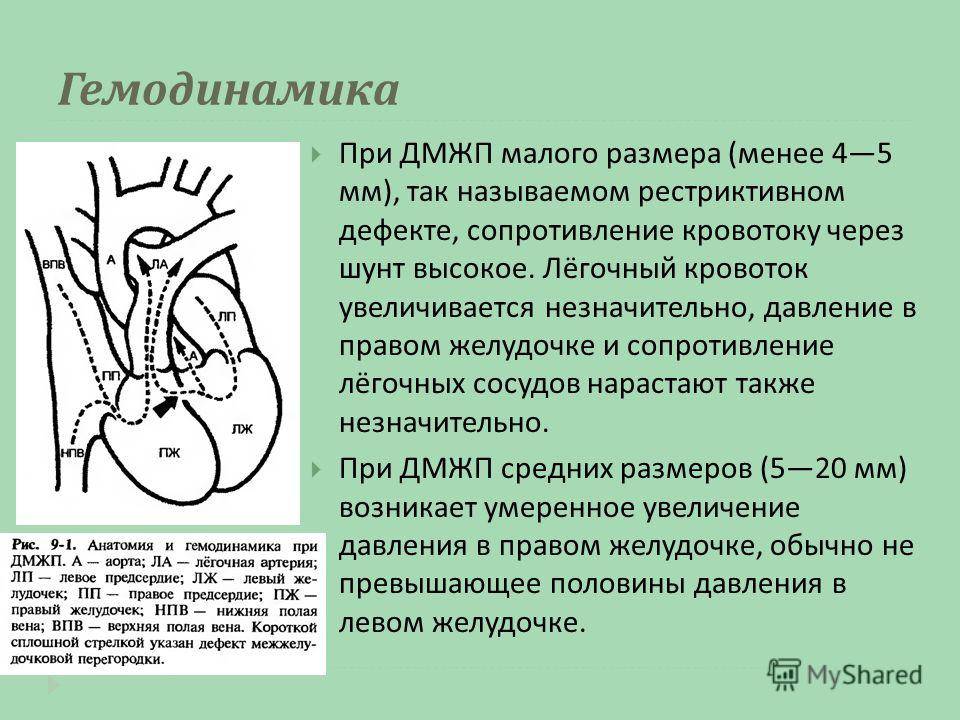
При малых ВПС ДМЖП признаки, свидетельствующие по результатам электрокардиографического исследования о перегрузке левого желудочка могут быть умеренными или вовсе не выявляться. С помощью УЗИ можно определить интенсивность потока крови через отверстие. Уточнение диагноза возможно после проведения катетеризации сердца или ангиографического исследования. Вводимое в левый желудочек рентгенконтрастное вещество, демонстрирует на ангиокардиограмме сброс крови сквозь незначительный по размерам перимембранозный дефект. Что же касается больших дефектов межжелудочковой перегородки, то здесь по результатам ЭКГ устанавливается комбинированная гипертрофия всех камер сердца (желудочков и предсердий). Уточнение степени выраженности и характера ДМЖП возможно с помощью эхо- или ангиокардиографии.
Наши консультанты будут рады ответить на любой Ваш вопрос по поводу лечения врожденных пороков сердца у детей в Израиле. Заполните форму, Вам перезвонят в самое ближайшее время.
Лечение
Детский Церебральный паралич неизлечимое заболевание. Но разнообразные методы лечения помогают пациентам с ДЦП минимизировать двигательные и другие нарушения и, таким образом,улучшить качество жизни. Травма головного мозга или другие факторы, приведшие к ДЦП не прогрессируют, но новые симптомы могут появиться или прогрессировать по мере роста ребенка и развития.
Инициальное (начальное) лечение
ЛФК – важная часть лечения, которое начинается вскоре после того, как ребенку выставлен диагноз и часто продолжается в течение всей его жизни. Этот вид лечения также может быть назначен до постановки диагноза в зависимости от симптомов ребенка.
Лекарства могут помочь воздействовать на некоторые из симптомов ДЦП и предотвратить осложнения. Например, спазмолитические средства и миорелаксанты помогают расслабить спазмированные (спастичные) мышцы и увеличить диапазон движения. Антихолинергические средства помогают улучшить движения в конечностях или уменьшить слюнотечение. Другие лекарства могут использоваться как симптоматическое лечение (например, применение противосудорожных препаратов, при наличии эпиприступов)
Перманентное лечение
Перманентное лечение детского церебрального паралича (ДЦП) сосредоточено на том, чтобы продолжать и корректировать существующее лечение и добавлять новые методы лечения по мере необходимости.Перманентное лечение для ДЦП может включать:
- ЛФК, которая может помочь ребенку стать настолько мобильным, насколько возможно. Это может также помочь предотвратить необходимость в оперативном вмешательстве. Если же ребенку проводилось оперативное лечение, то интенсивные занятия ЛФК могут быть необходимы в течение 6 и более месяцев. Медикаментозное лечение должно быть под постоянным контролем для того, чтобы избежать возможных побочных действий лекарств.
- Ортопедическая хирургия (для мышц, сухожилий, и суставов) или дорсальная ризотомия (иссечение нервов поврежденных конечностей), при наличии выраженных проблем с костями и мышцами, связками, и сухожилиями.
- Специальные ортопедические приспособления (брекеты шины ортезы).
- Поведенческая терапия, в которой психолог помогает ребенку найти способы общения со сверстниками и это является тоже частью лечения.
- Массаж, мануальная терапия могут применяться также в лечении как основных симптомов ДЦП, так и осложнений, связанных с нарушенной биомеханикой движения.
- Социальная адаптация. Современные технологии (компьютеры) позволили трудоустроить многих пациентов с последствиями ДЦП.
Причины, вызывающие врожденный порок сердца у новорожденных
Точных причин заболевания врожденный порок сердца ученые не могут назвать до сих пор.
Однако радует тот факт, что большинство из них поддаются хирургическому исправлению. Операция на врожденном пороке сердца дает ребенку возможность нормального развития и роста.
Благодаря серии исследований, ученые все же смогли вывести ряд факторов, которые увеличивают риск возникновения врожденного порока сердца у новорожденных:
- Вирусный (если ребенок был зачат или вынашивался первые три месяца беременности во время вирусной эпидемии; особенно опасны вирусы гриппа и краснухи).
- Экологический (проживание родителей в экологически неблагополучных районах).
- Воздействие на плод ионизирующей радиации.
- Генетический (наследственная предрасположенность).
- Вредные привычки родителей (особенно страшны алкоголизм и наркотическая зависимость матерей).
- Аутоиммунные или тяжелые хронические заболевания у родителей (наиболее частый негативный эффект дает системная красная волчанка или диабет у будущей матери).
- Прием некоторых лекарственных препаратов во время беременности (с этанолом в составе, талидомид, амфетамины, противосудорожные препараты, триметадион, литий, прогестагены).
- Возраст матери старше 35-37 лет.
Причины возникновения ДМЖП у плода
Любые пороки сердца, и ДМЖП в том числе, чаще всего возникают в первом—втором триместре беременности под влиянием неблагоприятных факторов. Именно в этот период начинают закладываться ткани сердечной мышцы и кровеносной системы. Любое нарушение нормального процесса формирования и деления клеток может приводить к тяжелым последствиям.
Возникает ДМЖП у плода по причине таких обстоятельств как:
- острое инфекционное заболевание беременной в первом триместре,
- хронические инфекционные болезни матери,
- влияние на организм беременной токсинов, алкоголя, никотина,
- пожилой возраст одного из родителей,
- наследственная отягощенность и пр.
Очень часто при ДМЖП причины возникновения патологии вообще не обнаруживаются. Поэтому в зоне риска может быть абсолютно любой ребенок.
Для выявления ДМЖП и причин его возникновения предусмотрен ряд диагностических мероприятий. Чаще всего необходимую информацию о здоровье сердца плода удается получить по данным ультразвукового исследования.
Методы исследования
Основными методами диагностики гидронефроза у детей являются: ультразвуковое исследование, экскреторная урография, нефросцинтиграфия (динамическая, статическая), цистография.
Ультразвуковое исследование почек прекрасный метод как для скринингового, так и диагностического обследования пациентов. Данным методом можно выявить расширение чашечно-лоханочной системы почки у детей любого возраста. Главным преимуществом метода является его безопасность.
У младенцев первых месяцев жизни необходимо проводить дифференциальный диагноз гидронефроза с пиелоэктазией или функциональным расширением ЧЛС, которое исчезает самостоятельно в течении 3-6 мес.
С целью дифференциальной диагностики функциональных нарушений и механической обструкции большое значение имеет ультрасонография с лазиксом при достаточной водной нагрузке.
Признаками органической обструкции считают:
1. Расширение чашечно-лоханочной системы более 30 % от исходного размера в течение более 60 мин.
2. Появление болевого синдрома, тошноты и рвоты.
3. Уменьшение скорости почечного кровотока и повышение на 15% индекса сопротивления на фоне лазиксной нагрузки.
4. Признаки гипертрофии контрлатеральной почки.
Лечение дефекта
Лечение не требуется в двух случаях: если дефект состоит из мышечной ткани (вне зависимости от размера и локализации от него можно ожидать самостоятельного закрытия), а также, если отверстие небольшое, а ребенку не более двух лет. Маленькие повреждения могут затягиваться в раннем детском возрасте – поэтому требуется только наблюдение.
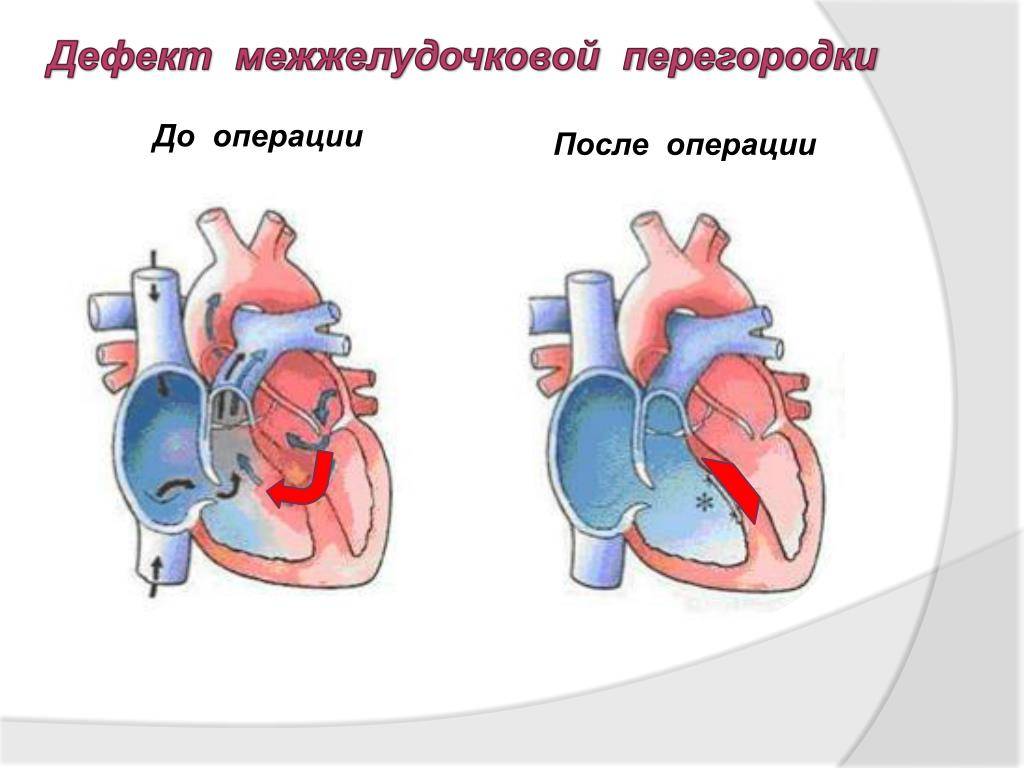
Остальным пациентам необходима специфическая операция – закрытие дефекта межжелудочковой перегородки. Несмотря на то, что процедуру стараются провести как можно раньше, иногда требуется выждать некоторое время. В таком случае назначают поддерживающую медикаментозную терапию, призванную снизить нагрузку на сердечную мышцу и поддержать сосуды. Существует два принципиально разных подхода к хирургии: эндоваскулярное лечение и открытая операция. Последний вариант сложный технически – требуется специальное оборудование для поддержания искусственного кровообращения, а реабилитационный период может протекать с осложнениями.
Профилактика заболевания врожденный порок сердца у новорожденных
К профилактике сердечных пороков у ребенка, в первую очередь, стоит отнести заботу родителей о своем здоровье. Активный и здоровый образ жизни снижает риск любых заболеваний у будущего ребенка, чье здоровье целиком и полностью зависит от генов его родителей.
Также, если в семейном анамнезе хотя бы одного из родителей были случаи сердечной недостаточности или патологий, то семейной паре стоит пройти медико-генетическое консультирование, которое определит степень риска появления на свет ребенка с пороком сердца.
Во время беременности женщина, пребывающая в группе риска развития у ребенка порока сердца, должна предупредить об этом своего врача для более тщательного наблюдения и обследований (в частности, нельзя пренебрегать УЗИ, которое может диагностировать патологию плода еще в утробе матери).
Бесплатный прием репродуктолога
по 31 декабря 2021Осталось 18 дней
Уважаемые пациенты! Клиника «Центр ЭКО» приглашает вас на бесплатный прием репродуктолога с проведением УЗИ и составлением плана лечения.
Лечение дефекта межжелудочковой перегородки
Каким будет лечение дефекта межжелудочковой перегородки в отделении детской кардиологии клиники Шнайдер, зависит от степени выраженности ДМЖП и открытого артериального протока. При этом доктора внимательно анализируют состояние пациента и подбирают ту терапию, которая будет эффективна в конкретном случае.
Терапевтическая катетеризация сердца
В отделении детской кардиологии клиники Шнайдер для лечения дефекта межжелудочковой перегородки и открытого артериального протока применяется самый совершенный на сегодняшний день малоинвазивный метод – катетеризация сердца. Суть метода заключается в том, что через бедренную артерию под рентгеновским контролем вводится тонкий зонд, конец которого подводится к месту дефекта. Потом через зонд в месте дефекта устанавливается заплатка-сетка, закрывающая дефект в перегородке и артериальном протоке. Через какое-то время эта сетка прорастает тканью, и дефект полностью закрывается.
Катетеризация сердца имеет ряд преимуществ перед другими методами:
- процедура длится всего 40-60 минут
- значительно сокращается послеоперационный период, как правило, уже на следующий день ребенка выписывают домой;
- значительно снижается частота развития послеоперационных осложнений
- более низкая, по сравнению с обычной операцией, травматичность катетеризации позволяет ребенку легче переносить процедуру.
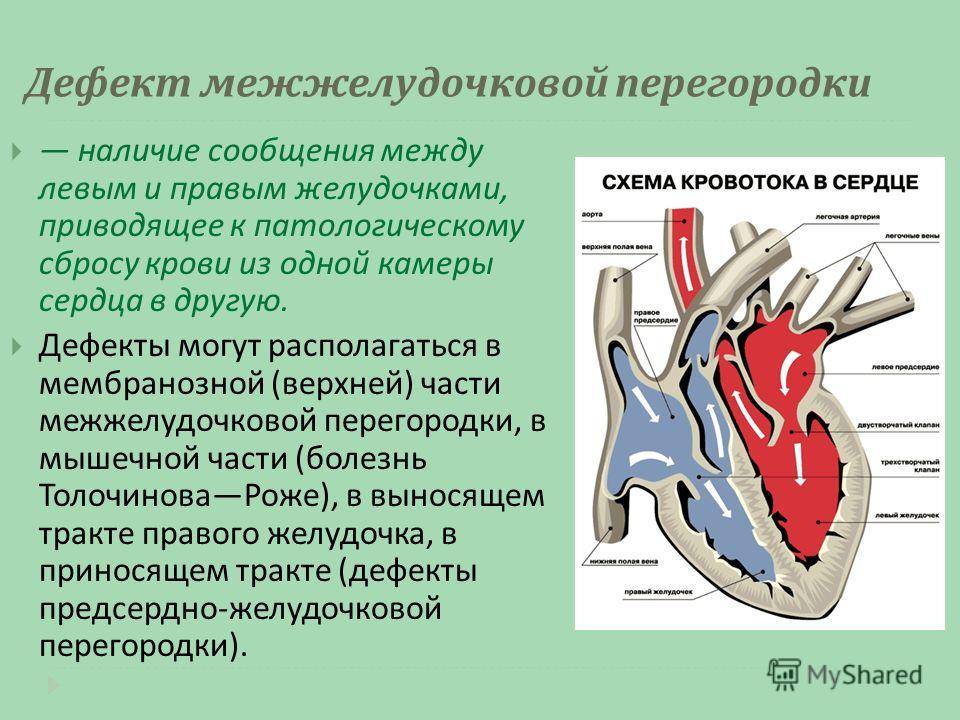
Особенности кровообращения при врожденном пороке сердца ДМЖП
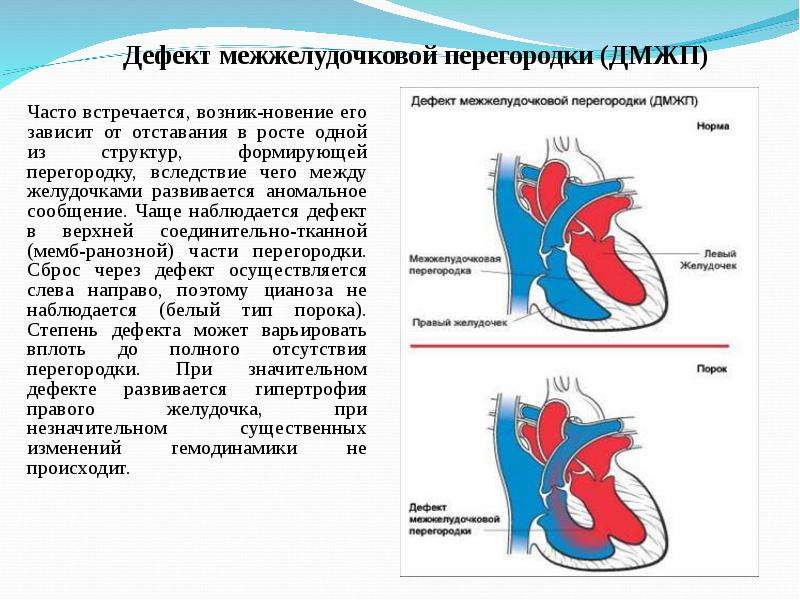
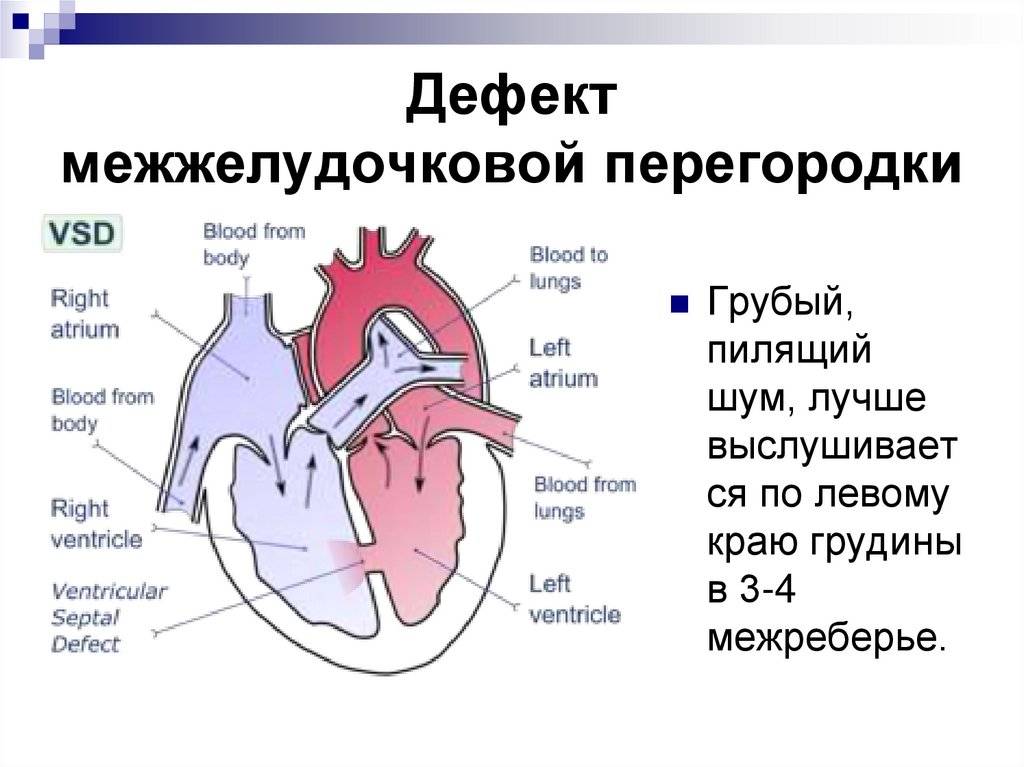
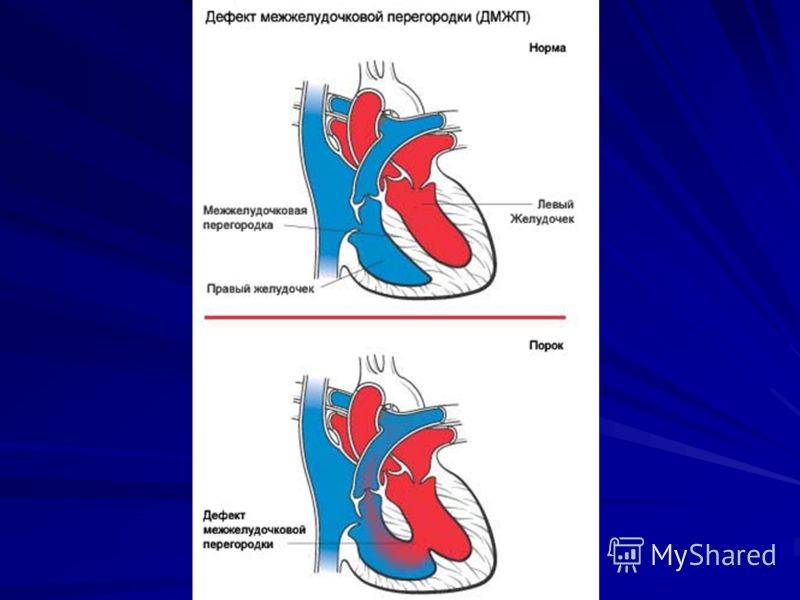
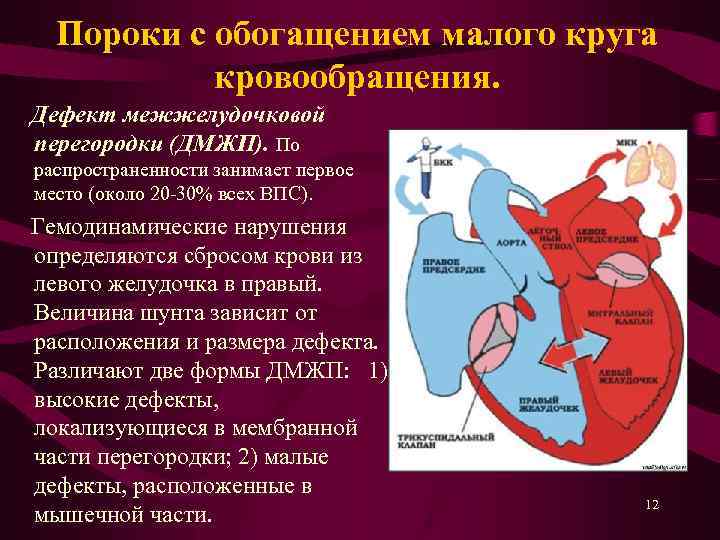
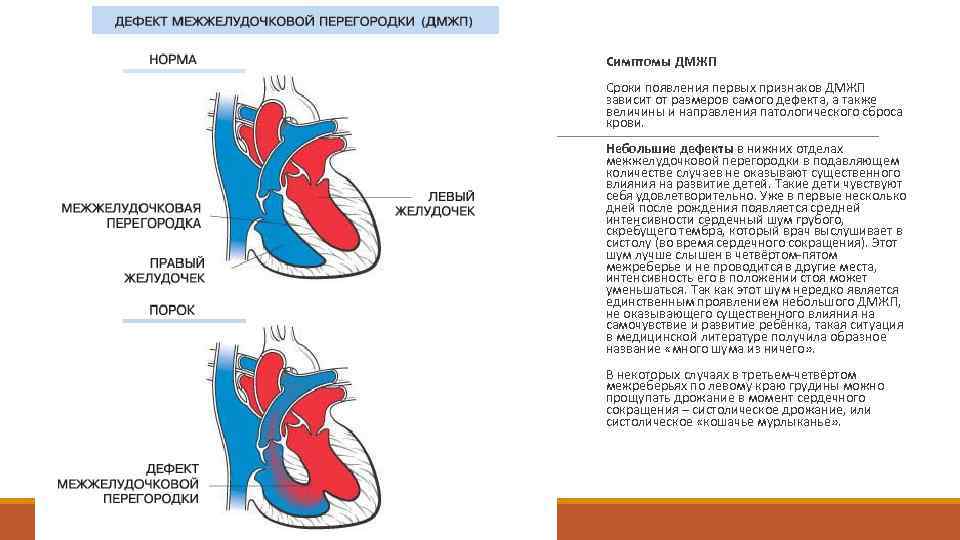
Дефект межжелудочковой перегородки сердца относится к группе «белых» пороков. Нарушение кровообращения, связанное с аномальным перемещением крови из большого круга кровообращения в малый, вызывает синюшность кожи лица и тела.
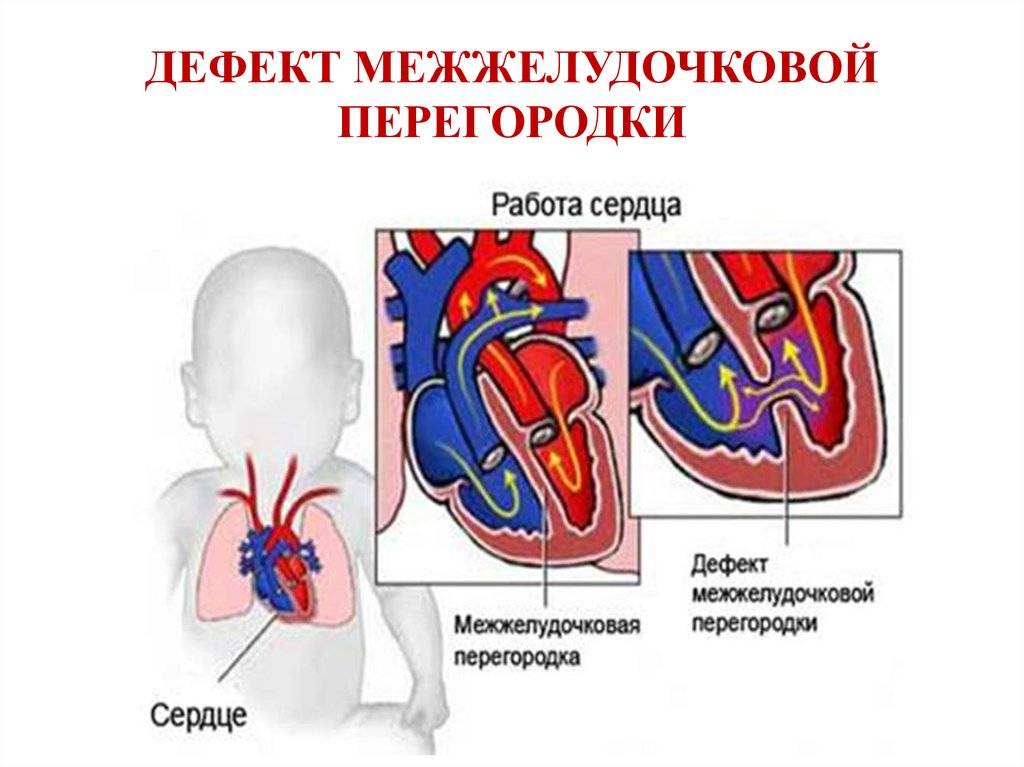
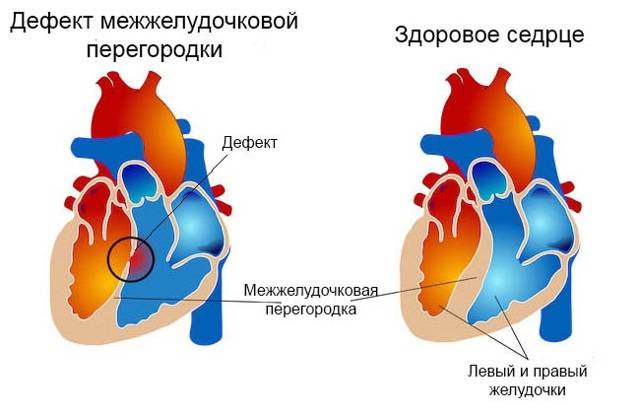
Особенностью врожденного порока сердца ДМЖП является наличие отверстия в перегородке, которая разделяет левый и правый желудочки сердца. Левый желудочек в норме нагнетает обогащенную кислородом кровь в аорту и ко всем органам тела по большому кругу кровообращения. Правый желудочек направляет кровь в легкие для очистки от углекислого газа и насыщения ее кислородом.
Через имеющийся при ВПС дефекте межжелудочковой перегородки происходит ненормальное поступление крови из левого желудочка в правый, что вызывает резкую его перегрузку.
Повышение давления в легочных сосудах приводит к их уплотнению и обратному забрасыванию бедной кислородом крови из правого в левый желудочек.
В результате при дефекте межжелудочковой перегородки у новорожденных в органы поступает недостаточно насыщенная кислородом кровь, и происходит их голодание.
Лечение дефекта межжелудочковой перегородки у детей: в Израиле достигают максимального успеха
- Терапевтическая катетеризация сердца. Это малоинвазивная процедура, суть которой заключается во введении через бедренную артерию зонда вплоть до места дефекта. Через этот зонд подается сетка-заплатка, которая закрывает просвет в межжелудочковой перегородке. Со временем заплатка обрастает волокнами соединительной ткани, закрывая таким образом дефект полностью. Катетеризация проводится под контролем рентгена. Наиболее современная разновидность данной операции — установление упоминавшегося выше самораскрывающегося окклюдера AMPLATZER.
- Радикальная операция. Классическая операция по «ушиванию» дефекта, либо постановка специальной заплаты (она со временем полностью врастает в нормальные ткани сердца) проводится при помощи аппарата искусственного кровообращения. Для пластики отверстия используются либо синтетические материалы, либо ткань собственного перикарда, из которой иссекается небольшой лоскут. После того, как дефект закрыт, кровообращение нормализуется, однако регулярное наблюдение у кардиолога по-прежнему необходимо.
- Паллиативная операция. Для детей, которым по каким-то причинам не показана немедленная хирургическая коррекция дефекта, существует возможность промежуточной операции, которая снимает самые тяжелые симптомы и позволяет дать ребенку шанс на нормальное развитие. Это частичная мера лечения ДМЖП, которая позволяет значительно сузить просвет легочной артерии. Во время такой операции просвет легочной артерии искусственно суживается, что позволяет снизить кровоток в легких и понизить давление в них до нормального.
Важно учитывать, что помимо появления респираторных симптомов дефект межжелудочковой перегородки «агрессивен» с точки зрения развития так называемой легочной гипертензии. Это проявляется значительным повышением давления в легочных кровеносных сосудах
Такое грозное осложнение является противопоказанием к проведению операции, крайне необходимой для больных с большими дефектами. Поэтому немаловажным является своевременное выявление патологии и направление пациента на операцию.
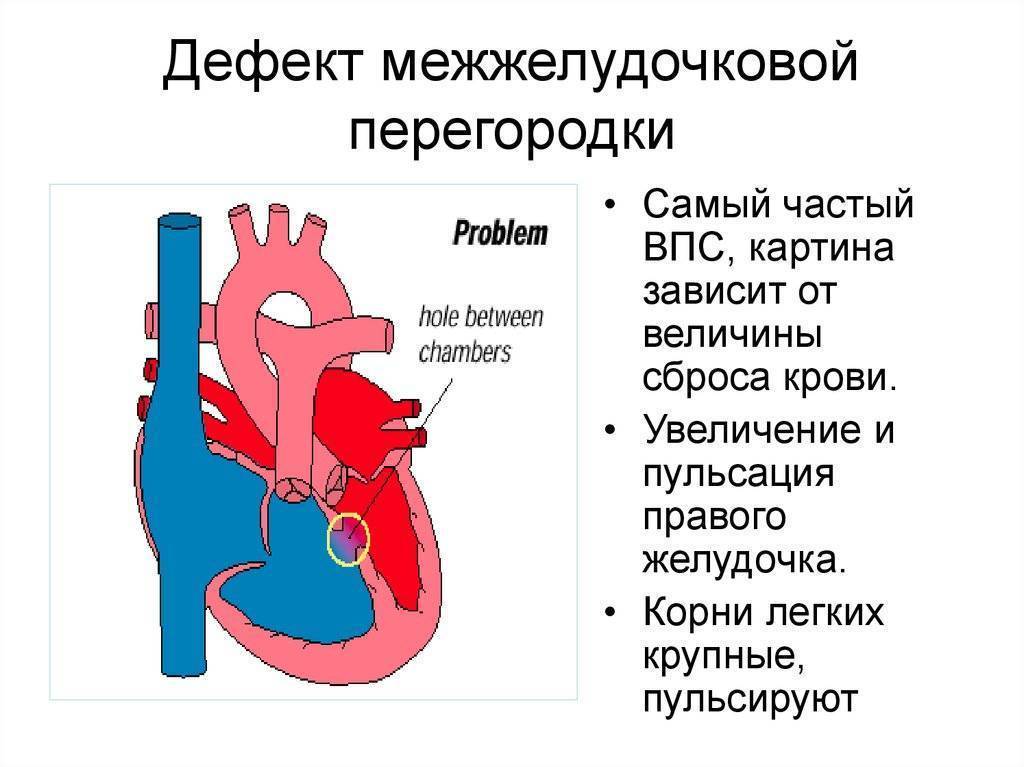
Чем опасен дефект межжелудочковой перегородки
Дефект межжелудочковой перегородки у ребенка вызывает резкую перегрузку сердечной мышцы и травму легочных сосудов.
Постоянное повышение давления в кровеносной системе легких вызывает склероз, утолщение артерий, повышение массы правого желудочка.
В результате смешивания бедной и богатой кислородом крови возникает постоянное кислородное голодание тканей ребенка, больше всего страдают наиболее чувствительные органы: головной мозг, почки, сердце.
Родители должны четко осознавать чем опасен дефект межжелудочковой перегородки для понимания важности правильного лечения
Хадасса — это персонализированное лечение дефекта межжелудочковой перегородки у детей в Ираиле
В МЦ Хадасса вообще и в Центре кардиохирургии частности во время выбора тактики лечения применяется индивидуальный подход. Лечение подбирается, исходя из:
- возраста больного ребёнка,
- истории болезни и актуального состояния здоровья пациента;
- степени выраженности и локализации ДМЖП
- того, как пациент реагирует на прием лекарств, методики лечения и прочие терапевтические процедуры;
- дальнейшего прогноза по протеканию заболевания;
Индивидуальный подход позволяет в большой степени снизить количество послеоперационных осложнений.
- В первые три месяца жизни надлежит выполнять операцию только в случае выявления большого дефекта и проявления признаков сердечной недостаточности;
- В возрасте шести месяцев необходимость проведения оперативного вмешательства определяется на основании уровня давления в малом круге кровообращения;
- В возрасте до года не исключена вероятность самостоятельного закрытия отверстия, поэтому при невысоком давлении в легочном круге кровообращения и удовлетворительном физическом состоянии ребенка, операция не показана. При таких показателях оперативное лечение моет быть отсрочено до 5-летнего возраста.
Причины и разновидности
Патологическое отверстие формируется еще в ходе эмбрионального развития – поэтому заболевание и называется врожденный порок сердца.
Существует ряд факторов, которые могут спровоцировать рождение ребенка с пороком сердца:
- Инфекционные болезни. Особенно опасны для развития ребенка такие болезни, как краснуха, корь и ветрянка. К счастью, сейчас для женщин, которые не смогли переболеть до родов, существует вакцина.
- Курение, употребление алкоголя, прием наркотиков.
- Некоторые лекарственные препараты, например, литийсодержащие, могут спровоцировать развитие порока сердца.
- Наличие генетической предрасположенности: по статистике, один случай из двадцати объясняется наследственностью.
Если дефект небольшой, то симптомы выражены не так явно, как при крупном. Большие множественные отверстия считаются самой тяжелой формой заболевания. Если дефект состоит из мышц, то есть вероятность, что он самостоятельно затянется в течение первого года жизни – это происходит из-за общего развития мышечной стенки сердца. В остальных случаях ожидать самовыздоровления не стоит – поэтому операцию проводят как можно раньше, если это позволяет состояние ребенка.
Показания
- наличие отверстия в перегородке между желудочками сердца;
- патологический заброс крови в правый желудочек;
- повышенная нагрузка на правый желудочек;
- выраженная симптоматика.
Противопоказания
- особое расположение отверстия – близко к клапанам сердца;
- наличие некоторых других заболеваний сердца;
- непоправимые изменения в легких;
- нарушение свертываемости крови;
- острые инфекционные и воспалительные заболевания.
Хирургическое лечение открытого артериального протока и ДМЖП
Так как сочетание дефекта межжелудочковой перегородки и открытого артериального протока приводит к развитию гипертрофии правых камер сердца, легочной гипертензии и застойным явлениям в легких, ребенку часто показано хирургическое вмешательство.
В зависимости от величины дефекта в межжелудочковой перегородке производится ушивание отверстия или пластика заплатой. Для “заплаты” применяют синтетический материал или лоскут, взятый из ткани собственного перикарда ребенка. Открытый артериальный проток перевязывают или ушивают.
Эффективность операций по лечению сочетанного дефекта межжелудочковой перегородки и открытого артериального протока, проводимых в отделении детской кардиологии клиники Шнайдер, одна из самых высоких в мире. В клинике Шнайдер все консультации, диагностические и лечебные процедуры, вплоть до хирургических операций, выполняются только ведущими израильскими специалистами мирового уровня с применением инновационных технологий и самого современного оборудования. Высококвалифицированные кардиохирурги клиники Шнайдер проводят подобные операции в большом количестве, что позволило им наработать огромный успешный практический опыт.
Возможные осложнения врожденного порока сердца у новорожденных
Иногда встречаются случаи, когда при диагнозе врожденный порок сердца новорожденный не обнаруживает никаких признаков болезни.
Отсутствие симптомов может продолжаться вплоть до возраста начальной школы. В этом возрасте любой врожденный порок сердца у детей проявляет себя. Ребенок начинает отставать в физическом развитии от своих сверстников, задыхаться во время физических упражнений, бледнеет или синеет кожа. Не только плохие физические показатели, но и проблемы с обучением, эмоциональные расстройства – все это может быть вызвано одним заболеванием.
К сожалению, ребенку с заболеванием врожденный порок сердца в дальнейшем необходим пожизненный контроль над состоянием здоровья ввиду возможного развития осложнений и сопутствующих болезней. Даже если в раннем возрасте была сделана операция, она не является панацеей на всю жизнь. К тому же, всю жизнь будет необходимо строгое дозирование физических нагрузок.
Врожденные пороки сердца у детей могут осложняться другими болезнями.
Среди них:
- Сердечная недостаточность
- Ранние затяжные пневмонии
- Высокая легочная гипертензия
- Эндокардит
- Синкопе (потери сознания)
- Стенокардия
- Инфаркт миокарда
- Приступы одышки и посинения
Симптомы и диагностика дефекта межпредсердной перегородки у детей в Израиле
Заболевание отличается разнообразными симптомами. Главный признак патологии в первые недели после рождения — цианоз конечностей и носогубного треугольника при кормлении и плаче. В большинстве случаев медики связывают жалобы с перинатальной энцефалопатией. При средних и крупных отверстиях явная клиническая картина формируется уже на первом полугодии жизни.
К основным симптомам заболевания относятся:
- бледная кожа и слизистые;
- отставание от сверстников в физическом развитии;
- медленный рост массы тела;
- учащенное сердцебиение;
- частые бронхиты, пневмонии, которые сопровождаются сильной одышкой, влажным кашлем с обильным выделением мокроты, большим количеством хрипов.
В 5 – 10 лет дети жалуются на головокружение, быструю усталость даже при легких физических нагрузках.
Пороки диаметром до 1,5 см долгое время протекают бессимптомно и проявляются после 10 – 15 лет. |
Признаки повышенного легочного давления и сердечной недостаточности можно заметить у 22 – 25-летних молодых людей.
Из инструментальных методов диагностики применяют:
- аускультацию;
- электрокардиограмму;
- эхокардиографию;
- рентгенографию легких.
При аускультации (прослушивании) отмечается шум средней интенсивности в фазу сокращения миокарда. |
ЭКГпоказывает симптомы перегрузки правых камер.
Эхокардиография — основной метод диагностики аномалий развития кардиоваскулярной системы. Это ультразвуковая методика, которая показывает сердечные стенки и присутствующую аномалию, помогает установить ее точную локализацию, размеры, подтвердить наличие сброса крови и его направление. Для оценки функциональных возможностей сердечной мышцы измеряют камеры, толщину миокарда, рассчитывают сократительную способность.
Рентгенограмма позволяет исключить повышенное кровяное давление в легких. При необходимости применяют дополнительные методы обследования.
Реабилитация после лечения дефекта межпредсердной перегородки у детей
После оперативного вмешательства пациент проведет несколько дней под присмотром медперсонала. В этот период медики тщательно следят за гемодинамическими показателями, водно-электролитным и кислотно-щелочным балансом, работой всех органов и систем. Объем терапии определяется индивидуально.
Лучшие реабилитологи «Хадассы» составят индивидуальный план восстановления. При необходимости больного переведут в специализированное отделение.
После возвращения домой реабилитацией будут заниматься родители — им дадут рекомендации и обучат правильному уходу за ребенком. |
После выписки ребенок наблюдается по месту жительства. В течение полугода нельзя посещать детский сад. Школьников переводят на индивидуальное обучение
Очень важно придерживаться принципов правильного питания, следить за интенсивностью физических нагрузок
Статистика и прогноз лечения дефекта межпредсердной перегородки у детей в Израиле
Согласно статистически данным, до 20 % всех врожденных пороков сердца приходится на долю аномалий межпредсердной перегородки. Порок не способен самостоятельно пропасть в процессе роста ребенка, поэтому это еще и самое частое врожденное нарушение сердца, которое диагностируют после 3 лет.
Прогноз заболевания зависит от выраженности изменений. Небольшие отклонения совместимы с жизнью и нередко обнаруживаются в после 45 – 50 лет.
При крупных дефектах перегородки и отсутствии терапии длительность жизни не превышает 40 лет. |
Патологические изменения затрагивают такие органы и структуры:
- миокард;
- кровеносные сосуды;
- легкие;
- печень;
- почки.
Смерть наступает от хронической правожелудочковой недостаточности, нарушений проводимости сердечного импульса, аритмий. Реже пациент умирает от легочной гипертензии.
Врачи «Хадассы» успешно устраняют врожденные пороки кардиоваскулярной системы. Главные факторы, определяющие исход операции, — возраст и интенсивность изменений в миокарде.
При своевременном обращении в наш центр вероятность благополучного исхода приближается к 100 %. Практически все больные после операции возвращаются к полноценной жизни. |