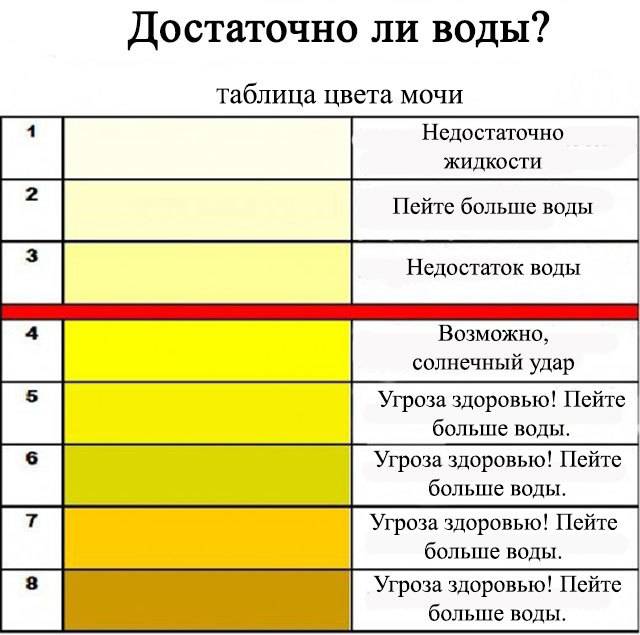
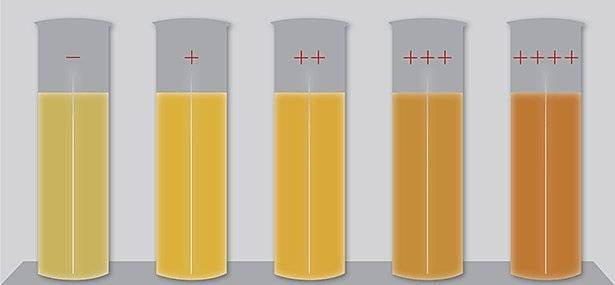
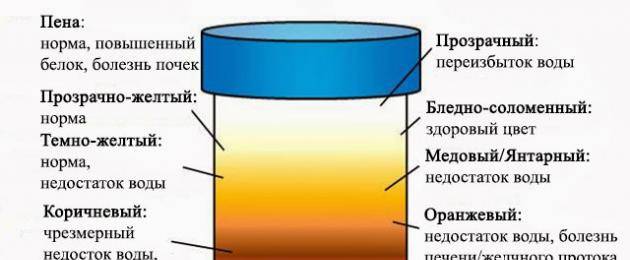
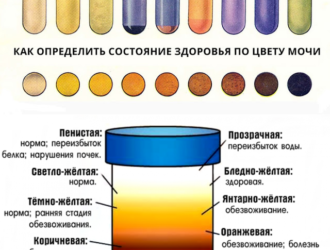
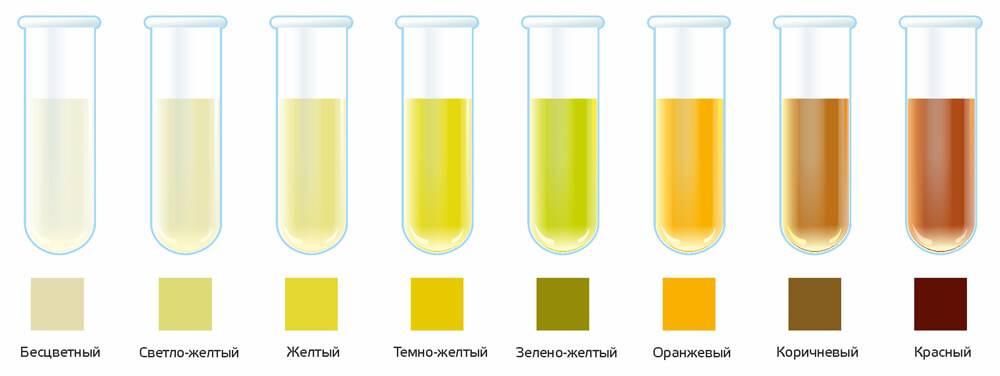
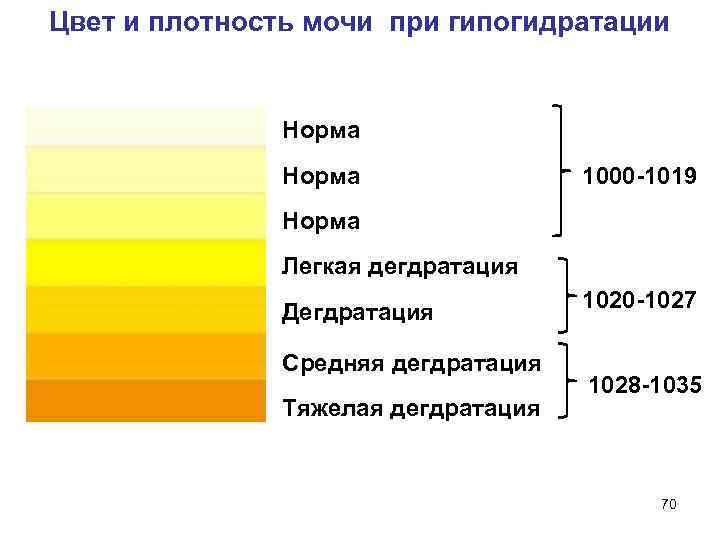
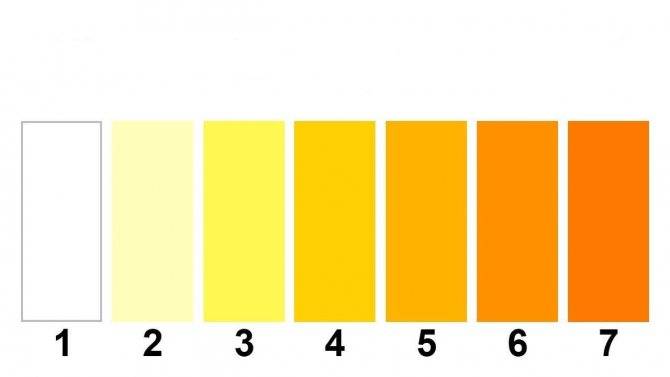
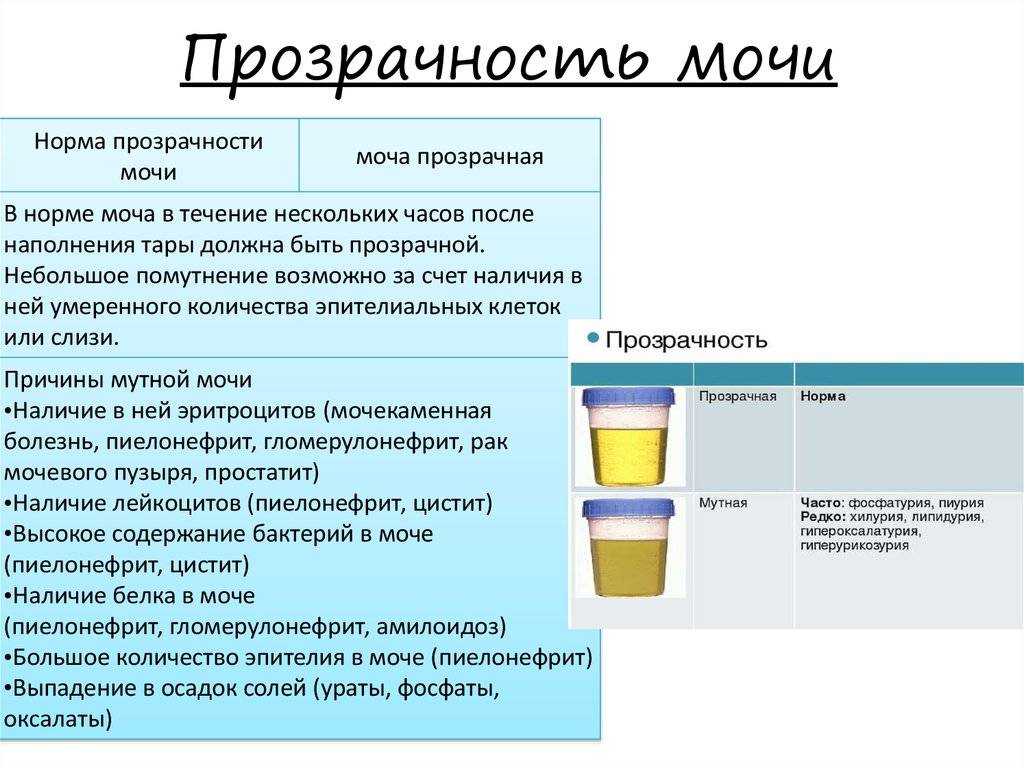
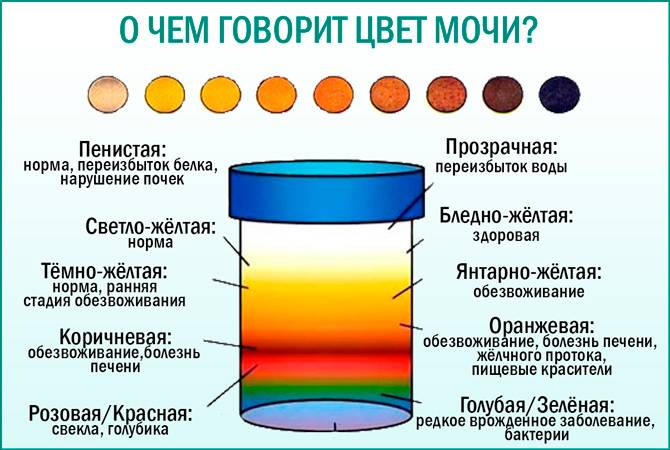
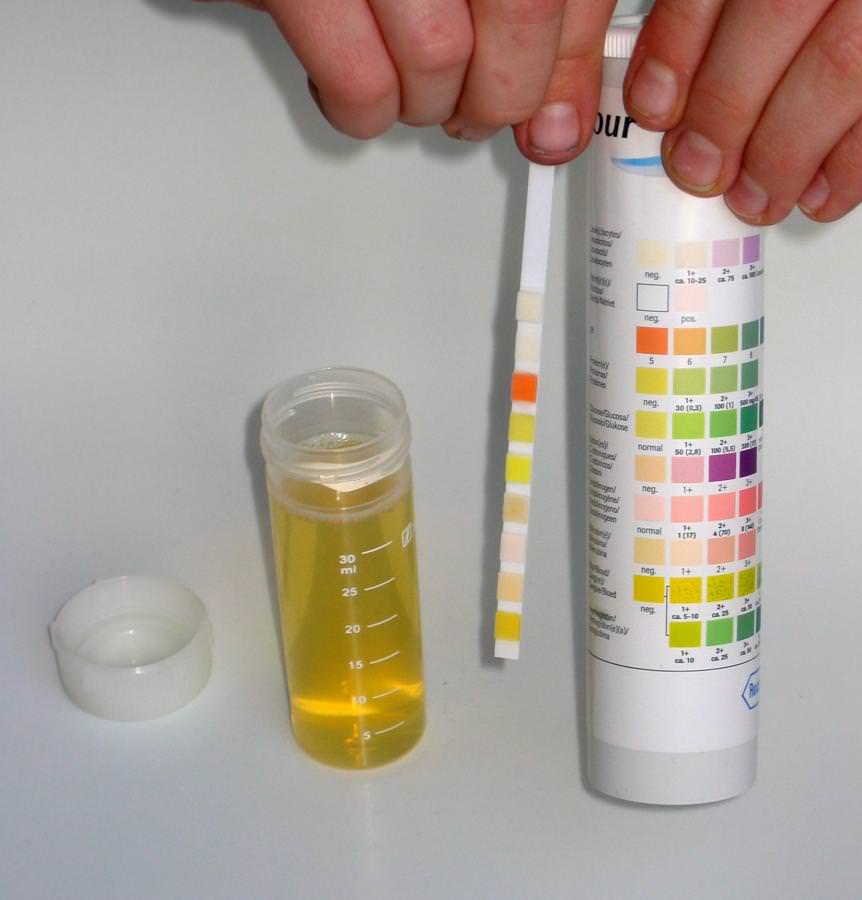
Анализы мочи на билирубин: билирубинурия
Повышенный билирубин в моче
При различных заболеваниях в мочевых пробах могут обнаруживаться прямые и непрямые билирубиновые фракции. Это состояние называется билирубинурией.
Непрямой билирубин появляется, если его содержание в крови значительно превышает норму и при этом увеличена проницаемость гломерулярной мембраны. Это происходит при следующих заболеваниях:
- гломерулонефритах различной этиологии.
- Ga-нефропатии (болезни Берже)
- системной красной волчанке;
- пурпуре Шенлейн-Геноха
- узелковом периартериите;
- гемолитико-уремическом синдроме (ГУС);
- идиопатической тромбоцитопенической пурпуре (ИТП).
Причина повышенного прямого билирубина в урине — желтуха. Положительная реакция выявляется уже в тех случаях, когда в крови билирубин содержится в пределах 30–34 мкмоль/л. Это свидетельствует о нарушении экскреции желчи в двенадцатиперстную кишку и превышении билирубиновой нормы у взрослых и детей в плазме. Если анализ крови на билирубин общий в норме – в моче этого пигмента не будет.
Наличие и отсутствие в урине этого желчного пигмента при различных формах гепатита показано в таблице:
Вид желтухи | Проба |
Норма (здоровый человек) | Отрицательная |
Гемолитическая | Отрицательная |
Паренхиматозная, в начале болезни | Слабоположительная |
Паренхиматозная, в разгаре болезни | Резко положительная |
Паренхиматозная, в стадии выздоровления | Слабоположительная |
Обтурационная | Положительная |
Как делают анализы на билирубинурию
Для определения билирубина в моче проводятся специальные пробы:
Проба Гмелина (модификация Розенбаха) проводится следующим образом: в 100–150 мл мочи добавляют 1–2 капли уксусной кислоты и раствор профильтровывают несколько раз через бумажный фильтр. После этого мокрый фильтр оставляют на чашке Петри для высыхания, после чего на его поверхность наносят каплю смеси азотистых и азотных кислот. Повышенный билирубин в моче вызывает окрашивание бумаги в виде разноцветных концентрических колец, считая снаружи – зеленого, синего, фиолетового, красного и в центре – желтого. Без наличия зеленого кольца проба считается отрицательной.
Проба Розина проводится путем добавления к 9–10 мл урины, взятой для исследования, нескольких капель 1% спиртового раствора йода или раствора Люголя. При наличии в образце билирубиновых фракций на границе жидкостей образуется стойкое заметное зеленое кольцо.
Для определения количества прямой билирубиновой фракции используется также скрининг-тест на стандартных полосках. Уровень содержания данного пигмента определяется после нанесения на нее урины, и оценки получившейся окраски по прилагаемой шкале.
Анализ мочи на наличие этого печеночного фермента дает прекрасные возможности:
- при раннем выявлении гепатитов и проведении дифференциальной диагностики различных видов желтух;
- для определения эффективности лечения при терапии многих печеночных недугов;
- при диагностике патологий почек, сопровождающихся увеличением проницаемости гломерулярной мембраны;
- для наблюдения за наличием пигмента в моче при беременности и профилактическом осмотре лиц, работающих с вредными веществами;
- в качестве быстрого теста на состояние печени у больных, принимающих препараты, способные вызвать нарушения ее деятельности.
Варианты гематурии на основании места возникновения кровотечения
В зависимости от источника кровотечения различают гематурию следующих типов:
- Клубочковая. Клетки крови попадают в мочу на уровне клубочков. В этом случае цвет мочи темный, напоминает чай или колу, иногда красный.
- Юкстрагломерулярная. Клетки крови попадают в мочу из дополнительных отделов мочевыделительной системы. Цвет мочи розовый или красный. Юкстрагломерулярные причины гематурии составляют 90% всех случаев гематурия.
Моча больного с гематурией обычно коричневого цвета. Только при очень массивном и свежем кровотечении или кровотечении из терминального отдела мочевыводящих путей она может быть ярко-красной.
Изолированная гематурия означает наличие в моче только эритроцитов без других отклонений, например, протеинурии.
Как избежать появления зеленых выделений из влагалища?
Профилактические мероприятия в этом случае банальны и просты:
- использовать презервативы, особенно при частой смене половых партнеров;
- избегать сексуальных контактов с малознакомыми партнерами;
- контролировать гормональный статус;
- соблюдать правила интимной гигиены;
- не принимать антибиотики без надобности;
- наблюдаться у гинеколога не реже одного раза в год;
- лечить дисбактериоз кишечника.
Схема лечения зависит от причины появления зеленых выделений и индивидуальных особенностей организма женщины. Специалисты клиники Диана поставят точный диагноз и подберут оптимальную схему терапии, гарантируя ее эффективность и безопасность.
Возможные последствия и осложнения
Если не лечить болезни мочевыделительных и половых органов, при которых в моче выпадает осадок, разовьются серьезные осложнения:
- Простатит приводит к импотенции и бесплодию.
- Цистит переходит в хроническую, геморрагическую и гангренозную форму, пиелонефрит. Становится причиной бесплодия.
- Венерические болезни вызывают урологические и гинекологические патологии, воспаление матки и придатков, нарушают фертильность, провоцируют развитие опухолей, простатита и бесплодия.
- Уретрит вызывает цистит, эпидидимит, орхит, простатит, воспалительные заболевания почек.
- На фоне пиелонефрита развивается почечная недостаточность, бактериотоксический шок, некротический папиллит, гипертония.
Моча, содержащая взвеси – ненормальное явление. При возникновении фракций в урине нужно пройти обследование в медучреждении. Врача стоит посетить, даже если отсутствуют боли и дискомфортные ощущения. Многие болезни текут долгое время бессимптомно, переходят в хронические формы. Правильный диагноз и адекватное лечение быстро избавят от заболевания, не позволят развиться тяжелым осложнениям.
Риски нелеченной желтухи у новорожденных
Физиологическая желтуха встречается чаще, чем у каждого второго новорожденного. Подсчитано, что до 80 процентов у новорожденных детей желтуха диагностируется вскоре после рождения.
Нужно ли лечить желтуху
Это не болезнь! Желтуха у новорожденных не является заболеванием, поэтому молодым родителям не стоит паниковать, если кожа их новорожденного ребенка после рождения слегка пожелтела. Это означает, что у новорожденного развилась физиологическая желтуха, которая встречается у 60-80 процентов доношенных новорожденных и до 90 процентов у недоношенных детей. Чаще всего это происходит примерно через 24 часа после рождения ребенка.
Причиной желтухи в данном случае является тот факт, что в утробе матери ребенок созревает в условиях низкой концентрации кислорода в матке, а это означает, что плод должен вырабатывать много красных кровяных телец, и поэтому после рождения у новорожденного обязательно будет много эритроцитов, больше, чем у детей старшего возраста и взрослых.
Высокий уровень билирубина у новорожденных, является лучшим индикатором развития физиологической желтухи у новорожденных, это связано с тем, что печень новорожденного еще не подготовлена к улавливанию такого большого количества билирубина и превращению его в форму, которая легко выводится с мочой и фекалиями.
Сколько должен быть билирубин у новорожденного? Норма билирубина в крови у новорожденного не должна быть выше чем 60 мкмоль/л. Если этот уровень превышен, то необходимо начать лечение малыша. В то же время медсестра будет брать кровь ребенка не реже двух раз в день, чтобы проверить тенденцию изменения билирубина у него.
Физиологическая желтуха у новорожденных – симптомы
Обычно нет необходимости проверять уровень билирубина у новорожденного, чтобы увидеть физиологическую желтуху. Самый быстрый способ увидеть это невооруженным глазом – это осмотр глазных яблок ребенка. Склера, белая часть глаза, желтеет при желтухе. В зависимости от тяжести желтухи ребенка и повышения уровня билирубина желтизна глаз и тела в целом будет усиливаться. Максимальная выраженность симптомов желтушности у большинства детей достигается на 4-5 день, а у недоношенных детей желтуха появляется позже, может появиться даже через 2 недели после рождения.
Нужно ли лечить физиологическую желтуху
При обнаружении у ребенка первых признаков физиологической желтухи и исследовании уровня билирубина врач чаще всего принимает решение о проведении фототерапии новорожденного. Благодаря обработке ультрафиолетом билирубин претерпевает структурные изменения в водорастворимые формы и затем может легко выводиться из организма ребенка. Облучение следует проводить как можно дольше в течение дня, вынимая ребенка из-под ламп только на время кормления. Во время фототерапии необходимо восполнять жидкость и контролировать температуру новорожденного.
Если такое действие не приносит ожидаемых результатов, назначается поддерживающее лечение, например медикаментозная терапия или внутривенная регидратация. При лечении тяжелой желтухи может потребоваться переливание обменной крови для удаления избытка билирубина.
Как долго длится физиологическая желтуха у новорожденных
Физиологическая желтуха может сохраняться 10-14 дней после рождения ребенка. У недоношенных детей обычно длится немного дольше. Обычно она проходит без лечения.
Последствия нелеченой желтухи новорожденных
При невылеченной физиологической желтухе уровень билирубина в организме новорожденного очень высок. Билирубин растворяется в жирах нервных клеток. Если его слишком много, он может необратимо повредить нервную систему и организм в целом.
Мочевые инфекции
Если цвет мочи меняется, но вы при этом чувствуете себя нормально, то стоит подождать, понаблюдать дальнейшие изменения.
Но бывают случаи, когда изменения цвета мочи может происходить из-за мочевых инфекций. Симптомы:
- Если вы постоянно бегаете помочиться, буквально через каждые 7-10 мин. Желание не пропадает даже после мочеиспускания.
- Повышение температуры, повышенная потливость.
- Боль в нижней части живота.
- Наличие резкого запаха мочи.
Если у вас наблюдаются такие симптомы, то нужно сразу же госпитализироваться. Для беременных, особенно на ранних сроках, инфекции мочеполовой системы, очень опасны.
Проба Каковского-Аддиса
Направлена на выявление соотношения эритроцитов, лейкоцитов и мочевых цилиндров в моче. Проба мочи получается таким же способом, как и при тесте Реберга. Объектом исследования является не сама моча, а осадок, точнее, состав осадка. Эритроциты в норме содержатся в моче в единичном количестве. У здорового человека эритроциты обратно всасываются при прохождении крови через почечные клубочки.
Если последние повреждены, то эритроциты не отфильтровываются, а попадают в мочу. Их количество превышает норму в 10-15 раз. Однако повышение эритроцитов характерно не только для гломерулонефрита, но и для повреждения уретры, мочеточника, мочевого пузыря.
Уровень лейкоцитов также патологически повышен. Белые кровяные тельца всегда присутствуют в незначительном количестве в моче, потому что иммунная система постоянно «начеку». Значительное превышение нормы лейкоцитов характерно при воспалительных процессах органов мочевыделительной системы. Мочевые цилиндры состоят из клеток внутреннего мышечного слоя почечных канальцев. Они выпадают в осадке мочи при повреждениях, в частности, гломерулонефрите.
Цилиндры различны по составу, и в зависимости от него можно судить о характере заболевания. У беременной женщины гиалиновые цилиндры выявляются при гломерулонефрите или хроническом пиелонефрите. В 3-м триместре свидетельствует о нарушении фильтрации токсинов почками. Зернистые цилиндры характерны при дегенеративных изменениях почечных канальцев и поражении почечных клубочков.
Восковидные цилиндры образуются при застое мочи в почках, а патологические вообще свидетельствуют о серьёзных проблемах с почками. Эритроцитарные цилиндры образуются при хроническом гломерулонефрите, а лейкоцитарные — при хроническом пиелонефрите.
У беременных женщин пигментные цилиндры выявляются в случае плохого несбалансированного питания на фоне развивающейся анемии
Определить точный состав цилиндров крайне важно, потому что встречаются ложные цилиндры, не означающие какое-либо заболевание
Диагностика
Определить причину появления хлопьев в моче, и поставить диагноз позволяют:
- Общий анализ мочи. При тестировании образцов определяют уровень белка, глюкозы, лейкоцитов, эритроцитов, эпителия. Выявляют бактериальных и грибковых патогенов, вызывающих инфицирование мочевыделительных и половых органов.
- Биохимическое исследование мочи. Тесты определяют состояние обменных процессов: вычисляют количество белка, микроэлементов, мочевой кислоты, сахаров.
- Исследование мочи по Ничипоренко. С помощью анализа выявляют простатит, цистит, пиелонефрит, камни в почках.
- УЗИ. При ультразвуковом исследовании обнаруживают новообразования, следы воспаления, камни, дефекты.
Для получения достоверных результатов пациентам рекомендуют использовать стерильные емкости для сбора образцов, соблюдать гигиену (подмываться перед взятием проб). Биоматериал запрещено хранить, его следует немедленно отправить в лабораторию.
Что делать, если в моче есть кровь?
Пациент, заметив кровь в моче, должен обратиться к урологу. Каждый случай гематурия требует тщательной диагностики для определения причины и места кровотечения.
Также важно определить другие симптомы, указывающие на причину. У больного может быть:
- повышенная температура тела;
- боль, жжение при мочеиспускании;
- частое мочеиспускание или снижение количества мочи (олигурия);
- ощущение давления на мочевой пузырь;
- боль в поясничной области или внизу живота;
- слабость;
- диарея (с кровью или без);
- вздутие живота;
- гипертония.
Для уролога важна информация, был ли у больного стрептококковый фарингит, импетиго, гломерулонефрит после инфекции.
Нормальный pH мочи
Какой правильный pH мочи? Казалось бы, поскольку pH мочи 7 указывает на нейтральный pH мочи, именно pH мочи 7 является наиболее желательным и считается идеальным результатом теста. Фактически, pH 6,5 считается наиболее оптимальным pH мочи. У здоровых людей без выявленных нарушений обмена веществ, соблюдающих сбалансированное питание, моча должна быть слабокислой. Значение ниже нейтрального уровня связано с безопасностью. Кислая среда способствует росту низкому проценту микроорганизмов. И бактерии, и грибки плохо себя чувствуют в такой среде, поэтому, если моча слегка кислая, человек может чувствовать безопасность.
Резкий неприятный запах мочи — это не норма!
Выделение плохо пахнущей урины сопровождает:
Болезни, при которых в мочевыводящих путях размножается большое количество микробов
Кроме запаха, больные обращают внимание на муть и слизь в моче. Часто возникают боли в пояснице, резь при мочеиспускании и другие неприятные симптомы
Причину можно установить, сдав анализ мочи и пройдя УЗИ малого таза и УЗИ мочевого пузыря.
Гарднереллез — болезнь половых путей, вызываемую микроорганизмом гарднереллой. Поскольку первоначально заболевание развивается во влагалище, страдают этим недугом женщины. При переходе инфекции на мочевой пузырь выделяется моча, пахнущая тухлой рыбой. Выявить гарднереллу можно, сдав мазок на группу инфекций — фемофлор 16 показателей.
Половые инфекции. При гонорее, хламидиозе, трихомонозе, моча приобретает неприятный запах гнилого лука или чеснока. Зловоние появляется даже при вялотекущих формах болезней, являясь признаком заражения.
Обратиться по поводу диагностики и лечения половых инфекций можно к гинекологу или урологу. Женщины должны посетить гинекологический кабинет при появлении признаков ИППП однозначно, так как эти инфекции становятся причиной бесплодия и рака органов половой системы.
Что такое гематурия?
Гематурия — это наличие эритроцитов в моче. Эритроциты могут быть в достаточном количестве, чтобы окрашивать мочу в коричневый цвет, или их так мало, что они обнаруживаются только в лабораторном тесте.
Количество эритроцитов в образце указывает на один из двух видов гематурии:
- Микрогематурия. Гематурия, невидимая невооруженным глазом. Обнаруживается только лабораторными методами. Эритроциты присутствуют в моче в количестве более 3 в поле зрения (или, по другим данным, более 5 клеток крови, что соответствует числу 100-800 эритроцитов в 1 мл мочи). Наличие единичных эритроцитов мочи считается нормальным, не патологическим состоянием.
- Макрогематурия. Аномальная окраска мочи, видимая невооруженным глазом, обычно от розового до коричневого. Окраска мочи зависит от количества присутствующих в ней эритроцитов и времени, прошедшего между началом кровотечения и выведением мочи. Бывает, что в моче появляются сгустки крови, тогда состояние может сопровождаться болью.
Регуляция равновесия кислотно-щелочного баланса при помощи продуктов питания
Поддержание показателя кислотно-щелочного баланса в указанных рамках зависит, в основном, от состава пищи, которая имеет кислотные и щелочные свойства. Их соотношение должно составлять 1 к 4, то есть кислотных продуктов меньше, чем щелочных. Но, к сожалению, с развитием цивилизации и извращением многих законов природы в жизни человека это соотношение изменилось с точностью до наоборот: потребление им кислотных продуктов стало больше, чем щелочных. Такой дисбаланс потребления кислотных и щелочных продуктов приводит к закислению внутренней среды организма, его зашлакованности и является основной причиной возникновения заболеваний, характер которых не имеет значения.
Показатель кислотно-щелочного баланса в организме человека в значительной мере зависит от продуктов, которые потребляет человек. Попадая в организм, продукты делают кровь или кислой, или щелочной, и вкус продуктов здесь ни при чем. Предположим, что вы собираетесь, есть мясо. Это мощный кислотообразующий продукт. Когда вы поели мясо, то снижается pH в жидкостных средах, крови. Когда начинается переваривание мяса, в желудке выделяется соляная кислота с pH 2,0-3,0. Эта кислота должна разъесть мясо, чтобы взять из него то, что нужно организму, то есть мясо должно перерабатываться. Организм — это мощная среда, которая потом кислотность, которая есть в мясе при его разрушении, медленно, за счет резервных возможностей организма, увеличивает до 6,5-7,0. Сегодня она увеличивает, завтра увеличивает, а послезавтра, особенно когда люди едят много мяса, кислотность уже не может подниматься до безопасных величин. Ресурсы организма постепенно исчерпываются, человек заболевает.
Когда равновесие кислотно-щелочного баланса нарушается, показатели сдвигаются в сторону кислотности, происходит саморегуляция организма за счет резервной щелочи, тем самым не допуская выхода pH за пределы нормы. Но каким путем это происходит, как организм управляет уровнем кислотности?
- Выделяет кислоты через желудочно-кишечный тракт, почки, легкие, кожу.
- Нейтрализует кислоты с помощью минералов: кальция, магния, калия, натрия.
- Накапливает кислоты в тканях, прежде всего в мышцах.
Чтобы поддержать нормы кислотно-щелочного баланса организма и нейтрализовать кислоты, в первую очередь магний и кальций вымываются из костей, в результате — мышцы теряют тонус, развивается остеопороз, разрушение суставов. Кислая среда — идеальные условия для образования камней в почках и других органах. Для ощелачивания кислот забираются магний, натрий и калий, что вызывает нарушения работы почек, сердца и сосудов, возникают геморрой, расширение вен, подагра. Закисление вызывает инфаркт, гипертонию, диабет 2-го типа, атеросклероз, рак и др. Поэтому для регуляции кислотно0щелочного баланса надо восполнять эти микроэлементы, чтобы кислота не накапливалась в крови, тканях, органах и мышцах. Хроническое закисление может вызвать гипофункцию щитовидной железы, головные боли, тревожность, бессонницу, низкое кровяное давление, задержку жидкости в организме и др., вплоть до онкологии. Также делается густой кровь, могут возникнуть тробмы, нарушается кровообращение.
Меняется сила мышечных сокращений: в ослаблении глазных мышц кроется причина развития старческой дальнозоркости, в ослаблении сердечной мышцы — причина сердечной недостаточности, в ослаблении гладкой мускулатуры кишечника — причина многих проблем с пищеварением и т. д. Снижение pH в организме приводит к снижению иммунитета и появлению более чем 200 заболеваний, включая и рак. Если у одного человека проявляется несколько заболеваний одновременно, налицо явное падение pH крови.
Химики и биохимики знают, что если поместить раковые клетки в кислую среду с рН=6,5, то они начнут расти как на дрожжах. Для них такая среда — «манна небесная». Если эти же раковые клетки поместить в щелочную среду с pH = 7,4-7,5 и выше, то они погибнут, а полезная микрофлора будет процветать. В нормальной среде, которая должна быть у нас в организме, ни одна патогенная микрофлора, включая раковые клетки, жить не может. Она живет в бескислородной кислой среде, где все гниет и бродит, как в болоте, там кислорода мало, так же происходит в организме.
Диагностика при гематурии
С пациентом, идущим к урологу из-за появления крови в моче, сначала проводится подробная беседа. Врач собирает анамнез, описывая состояния здоровья, наследственность. В диагностике причин гематурии, анамнезе важна оценка обстоятельств гематурии и сопутствующих симптомов.
Также важно оценивать осадок мочи не только в контексте количества эритроцитов, но и их морфологии, наличия других компонентов, таких как эритроцитарные индексы и др. Определяются и другие лабораторные показатели: анализ периферической крови, показатели свертываемой системы, почечная эффективность, воспаление. . Могут быть назначены следующие тесты:
Могут быть назначены следующие тесты:
- общее исследование мочи и ее осадка;
- анализ крови, например, на креатинин, полный анализ крови, СРБ, натрий, калий, кальций;
- УЗИ брюшной полости;
- классическая урография или урография с использованием метода спиральной КТ;
- цистоскопия — эндоскопическое исследование мочевыводящих путей;
- цитологическое исследование мочи;
- гинекологический осмотр у женщин;
- при подозрении на клубочковое заболевание – биопсия почки.
Причины анурии
Причины анурии могут быть преренальными (экстраренальными), почечными и постренальными.
- Преренальный тип – относится к проблемам вне почек, которые влияют на выведение мочи. Примеры преренальной причины анурии – сердечная недостаточность и снижение кровотока через почки – обезвоживание.
- Почечный тип связан с проблемами с почками – токсическим повреждением почек, вызывающим проблемы с экскрецией.
- Постренальный тип – анурия вызывается проблемами, которые возникают после того, как кровь покидает почки. Постренальными причинами могут быть диабет, почечная непроходимость, тромб или опухоль.
Некоторые из наиболее частых причин анурии:
- Диабет. Может привести к диабетическому кетоацидозу (тяжелому метаболическому расстройству), что, в свою очередь, может привести к анурии.
- Камень в почках. Если камень слишком большой, он может препятствовать выделению мочи, вызывая боль и другие осложнения.
- Высокое кровяное давление. Высокое кровяное давление может в конечном итоге повредить артерии вокруг почек и нарушить нормальное функционирование.
- Почечная недостаточность. Происходит, когда почки больше не могут выполнять свои ключевые функции, включая выведение мочи (снижение почечной фильтрации).
- Сердечная недостаточность. В этом состоянии сердце не может снабжать организм достаточным количеством крови. Это может замедлить функционирование организма и, следовательно, работу почек по выведению мочи.
- Новообразования. Опухоли в почках могут влиять на работу почек и препятствовать мочеиспусканию, т.е. способствовать снижению диуреза.
Мочекаменная болезнь
Белые выделения из влагалища — что это может значить?
Белые выделения из влагалища — совершенно нормальное явление. Проблема возникает, когда они приобретают плотную консистенцию, которая начинает напоминать творог, и в них появляются многочисленные комочки. Такие симптомы могут указывать на инфекции дрожжей (грибков) рода Candida albicans, которые колонизируют влагалище, область промежности, половые губы и задний проход, также вызывают дополнительные проблемы.
Наиболее распространенные симптомы молочницы включают в себя постоянный зуд и жжение в интимной области и влагалище, покраснение и отек половых губ, а также ощущение сухости во влагалище. Обычно белые выделения при грибковой инфекции не имеют неприятного запаха, но иногда можно почувствовать запах, похожий на дрожжи.
Белые выделения из влагалища
Как лечить белые выделения из влагалища? Прежде всего, рекомендуется проконсультироваться с гинекологом, который назначит свечи или мази с противогрибковыми веществами. Чаще всего требуется применение обеих форм лекарств — свечи излечивает инфекцию во влагалище и восстанавливают нормальную микрофлору половых путей, в то время как мази, наносимые на половые губы и анальную область, сводят к минимуму неприятные симптомы — зуд и жжение.
Почечная анурия
Это прямое поражение основных анатомических и функциональных единиц почки – нефрона. Поражения клубочков или канальцев могут быть результатом действия различных воспалительных, токсических или аллергических токсинов.
Из воспалительных процессов в первую очередь возникает острый гломерулонефрит. Однако хронический гломерулонефрит в его терминальной фазе также часто сопровождается олигоанурией, поскольку нефрон распадается в этой фазе, так что оставшиеся нефроны не могут обеспечить значительный диурез. Редкая причина почечной анурии – тяжелая форма острого пиелонефрита.
Острый пиелонефрит
Нефротоксические вещества, способные остановить работу почек, включают:
- растворители – метиловый спирт, гликоль, четыреххлористый углерод;
- пестициды;
- тяжелые металлы – ртуть, свинец, мышьяк, висмут, кадмий, уран;
- антибиотики – прежде всего аминогликозиды.
Чрезвычайно важная причина для почечной анурии – острый тубулярный некроз (ОТН), который указан как причина преренальной анурии, что подтверждает ранее заявленное утверждение о связи между различными формами анурии.
Другими причинами почечной анурии могут быть:
- септицемия;
- ошибки переливания крови;
- коллагеноз – узелковый панартериит, диссеминированная красная волчанка;
- злокачественная гипертензия;
- механическая желтуха;
- внутрисосудистый гемолиз (гемоглобинурия);
- порфирия;
- подагра;
- миелома;
- амилоидоза.
Диагностика
Цель обследования – выяснить, есть ли у обследуемого кислотно-щелочной дисбаланс, определить, насколько сложно это расстройство, чтобы помочь диагностировать основное заболевание или состояние (например, диабетический кетоацидоз, отравление и т. д.).
Вызвавшее расстройство. Обследование также проводится при наблюдении за тяжелобольными пациентами, а также в условиях, которые, как мы знаем, влияют на кислотно-щелочной баланс, например, при хронических заболеваниях легких или почек.
Основные тесты, используемые для выявления, оценки и мониторинга кислотно-щелочного дисбаланса:
- газы крови;
- анализ на электролиты.
Газы крови – это группа тестов, выполняемых вместе, обычно на основе образца артериальной крови (кровь, полученная из артерии, а не вены). Они отображают pH, pO2 (количество кислорода) и pCO2 (количество углекислого газа) в крови. По этим результатам можно рассчитать концентрацию бикарбонатов (HCO 3 -).
Анализатор газов крови
Для большинства случаев кислотно-щелочного дисбаланса значения HCO3 – и I pCO2 выходят за пределы допустимого диапазона. Это связано с тем, что организм пытается поддерживать уровень pH крови близким к норме. Следовательно, если одно из этих веществ является аномально высоким или низким, концентрация другого изменится в том же направлении, чтобы вернуть pH крови к норме. Этот процесс называется компенсацией. В таблице ниже показаны ожидаемые значения для каждого из четырех основных кислотно-щелочных дисбалансов.
Значения наблюдаются при четырех основных нарушениях кислотно-щелочного баланса:
| Ошибка ABR | pH | HCO 3 – | pCO 2 | Компенсация деятельности организма |
| Метаболический ацидоз | <7,36 | Низкий | Низкий | Увеличение частоты дыхания (гипервентиляция) для снижения CO 2 |
| Метаболический алкалоз | > 7,44 | Высокая | Высокая | Медленное дыхание (гиповентиляция) для увеличения выведения CO 2. |
| Респираторный ацидоз | <7,36 | Высокая | Высокая | Почки задерживают HCO 3 – и увеличивают выведение кислоты. |
| Респираторный алкалоз | > 7,44 | Низкий | Низкий | Почки уменьшают всасывание HCO 3 – и выведение кислот |
Электролиты представляют собой четыре теста: Na + (натрий, натрий), K + (калий, калий), Cl – (хлориды) и бикарбонаты (HCO 3 -), которые обычно рассчитываются по pH и CO2. Содержание жидкости в организме, концентрация электролитов и кислотно-щелочной баланс взаимосвязаны; при кислотно-щелочном дисбалансе концентрация одного или нескольких электролитов обычно повышается или понижается.
У пациентов с метаболическим ацидозом так называемая анионная щель рассчитывается с использованием концентраций электролитов; помогает узнать, какие нарушения могут быть причиной нарушения кислотно-щелочного баланса. Например, увеличение анионной щели указывает на ацидоз, например, диабетический.
Пациенты с метаболическим алкалозом обычно имеют низкие уровни хлорида (Cl -) и калия (K +), что снова является ориентиром для выявления причины кислотно-щелочного дисбаланса. На основании этих результатов могут потребоваться дополнительные тесты для выявления заболевания или состояния, вызывающего ацидоз или алкалоз (например, глюкоза, лактат, кетоновые тела, осмоляльность, метанол, этиленгликоль, токсикологические тесты на передозировку некоторыми лекарствами, индикаторы сепсиса и т. д.).
Бывает, что у пациента одновременно наблюдается более одного кислотно-щелочного дисбаланса. Примерами являются прием аспирина (который может вызвать как респираторный алкалоз, так и метаболический ацидоз) или люди с заболеваниями легких, принимающие диуретики (респираторный ацидоз плюс метаболический алкалоз). Используя номограммы для расчета ожидаемой степени компенсации, можно определить, присутствует ли смешанный кислотно-щелочной дисбаланс.
Какие изменения в молоке должны насторожить
Несмотря на приемлемость любых оттенков, иногда возникают ситуации, которые должны насторожить кормящую женщину.
Кровь в грудном молоке
Кроме уже упомянутого розовато-коричневого оттенка, являющегося нормой (состояние с не поэтичным названием «синдром ржавых труб», обычно вызванное трещинами соска), может появляться ярко-красная кровь вследствие:
- внутрипротоковой папилломы или опухоли;
- мастита.
Эти состояния обычно сопровождаются болезненностью в области груди и требуют незамедлительного обращения к специалисту — гинекологу, который, исходя из результатов обследования, может направить к хирургу и маммологу.
Важно! Немного примеси крови не повредит ребёнку, однако попадание большого количества может привести к грудничковому срыгиванию. Вот почему при появлении кровотечения до установления диагноза матери необходимо аккуратно сцеживаться вручную для поддержания лактации
Гнойные выделения
Выделение гноя — яркий признак мастита, возникающего в связи с лактостазом и травмами груди. Гной обычно зеленоватый, полупрозрачный, с неприятным запахом. Мастит чаще всего проявляется также болью в груди, отёком и лихорадкой. В этом случае необходимо скорейшее обращение к врачу, который определит метод терапии — медикаментозный или оперативный, а также примет решение о допустимости кормления грудью. До консультации врача кормление больной грудью прекращают, сцеживаясь для сохранения лактации. При одностороннем мастите можно продолжать кормление здоровой грудью.
Грудное молоко — уникальный продукт, чьи цвет и состав постоянно изменяются для соответствия нуждам младенца. В статье был дан ответ, почему эта питательная жидкость может приобретать жёлтый цвет, а также другие цвета, кроме белого.
Лактация Грудное вскармливание Грудное молоко
Показания к анализу мочи
Анализ мочи выполняется при подозрении:
- на заболевание почек, например, гломерулонефрит, интерстициальный нефрит;
- системные заболевания, например, волчанка;
- аутоиммунные и цивилизационные заболевания, например, диабет, избыточный вес и ожирение;
- заболевания мочевыводящих путей – инфекции, проблемы с уретрой, камни в почках, опухоли.
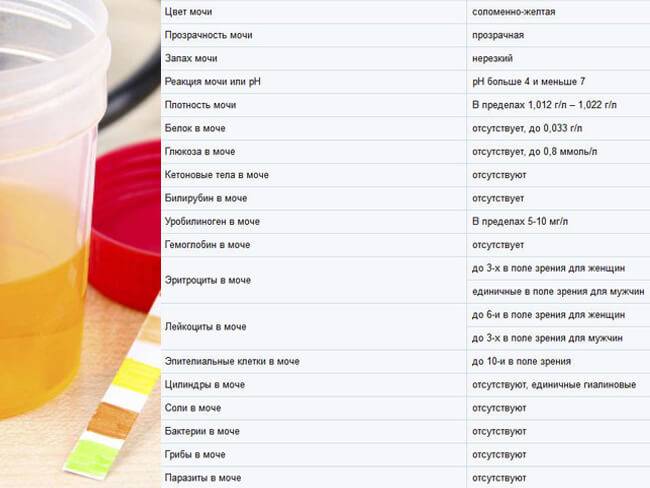
Подобно морфологии и СОЭ (тест Бернацкого), общий анализ мочи входит в базовые диагностические тесты. Он позволяет оценить общее состояние здоровья и выполняется, например, как периодическое обследование сотрудников.
Общий анализ мочи проводится как при подозрении на заболевание, так и при многих заболеваниях – благодаря обследованию можно оценить степень риска развития осложнений заболевания.
Общий анализ мочи – результаты, стандарты, расшифровка, причины отклонений
Причины изменения запаха мочи
Нормальный запах свежей мочи – не резкий и не раздражающий, слегка кислый.
Изменение запаха мочи в большинстве случаев — результат диеты. Резкий запах может появиться из-за недостаточного количества воды, т.е. чрезмерной концентрации мочи, а также употребления спаржи, чеснока, хрена.
Бывает и так, что странный запах мочи появляется в результате приема некоторых лекарств, включая гормональные препараты, в т. ч. противозачаточные таблетки. Подобную проблему замечают беременные женщины, у которых изменение запаха мочи связано с гормональными изменениями.
Если необычный запах ощущается длительное время, нужно обратиться к врачу.
Наиболее часто наблюдаются следующие патологические запахи:
- Запах аммиака в моче. Является результатом изменения реакции мочи с кислой на щелочную. Обычно симптом заболевания мочевыделительной системы или почек. Характерен для воспаления слизистой мочевыводящих путей – цистит, пиелит, нефрит. В целом, это симптом транзиторной бактериальной инфекции, но он также может быть результатом дрожжевой инфекции или камней в почках.
- Запах фруктов или яблочный запах в моче. Развивается при наличии кетоновых тел у больных с сахарным диабетом 1 или 2 типа.
- Сладкий запах мочи. Признак гипергликемии, то есть высокого уровня сахара в крови. Это может предвещать сахарный диабет, поэтому нужно сдать анализы крови на сахар.
- Запах ацетона, кислых яблок. Если моча имеет запах, напоминающий кислые яблоки, это свидетельствует о ее чрезмерном закислении из-за кетоацидоза, метаболического ацидоза. В моче увеличивается количество кетоновых тел, в состав которых входит ацетон. Такая проблема возникает, когда в организме нарушен кислотно-щелочной баланс.
- Мышиный запах. Вонючая моча с мышиным запахом может означать фенилкетонурию. Это генетически обусловленное метаболическое заболевание, при котором диагностируется чрезмерное накопление фенилаланина в организме. Нелеченная фенилкетонурия негативно влияет на нервную систему и приводит к ее неизлечимым изменениям.
- Запах рыбы. Характерный запах рыбный запах мочи появляется при триметиламинурии. Это метаболическое заболевание, связанное с дефицитом фермента FMO3, отвечающего за трансформацию триметиламина.
- Запах затхлости. Моча неприятно пахнет затхлостью при заболеваниях поджелудочной железы или печени.
- Моча, пахнущая кленовым сиропом, карамелью. Запах мочи, напоминающей кленовый сироп, т.е. он сладкий, карамельный, — признак редкой опасной болезни кленового сиропа, возникающей в результате накопления в организме неметаболизированных аминокислот.