Как бактериальный конъюнктивит передается от одного ребенка к другому?
У детей воспаление конъюнктивы развивается обычно именно из-за попадания на нее бактерий. Ребенок играет с животными, грязными игрушками, а руки при этом моет редко, только перед обедом или тихим часом. Уследить же за малышами не всегда получается даже у очень опытных воспитателей. Контролируют свои действия дети плохо. Конечно, им объясняют правила гигиены, говорят, что нельзя прикасаться к лицу немытыми руками и тереть ими глаза. Но часто все эти рекомендации не приносят должного результата.
Ребенок может случайно занести в глаза бактерии, что и приведет к воспалению. Эти микробы отличаются высокой жизнеспособностью. При наличии благоприятных для них условий они начинают активно размножаться.
У детей иммунитет слабее, чем у взрослых, поэтому они более уязвимы для различных бактерий. Предотвратить заражение ребенка практически невозможно. Он общается со своими друзьями, физически контактирует с ними и заражается. По этой причине бактериальный конъюнктивит возникает, как правило, в детских садах и школах. Нередко их частично или полностью закрывают на карантин. Единственный способ избежать болезни — изолировать ребенка от остальных в группе после выявления первого больного.

Вызвать бактериальный конъюнктивит могут стрептококки, синегнойная палочка, бацилла Леффлера, пневмококки, гонококки и другие микробы. Воспаление развивается быстро, уже через сутки-двое после заражения. Проявляется болезнь в следующих признаках:
- большое количество гноя;
- сильный зуд и жжение в глазах;
- гиперемия конъюнктивы и век;
- отеки;
- слезоточивость;
- светобоязнь.
При пневмококковой инфекции происходят конъюнктивальные кровоизлияния. Из-за них покраснение становится еще более выраженным. Гонококковый конъюнктивит передается от матери к ребенку во время родов. Сопровождается это заболевание сильной отечностью. У больных деток полностью закрываются глаза. Под веками скапливается гной. Необходимо раздвигать их руками, чтобы провести процедуру промывания. Иначе есть риск заражения внутренних структур глазного яблока, что может привести к панофтальмиту — гнойному воспалению и расплавлению глаза. Гонококковая инфекция передается детям во время родов из-за того, что мать не лечилась от гонореи до и во время беременности. Случается это нечасто, но лечится такая патология достаточно долго — 1-2 месяца. Как не заразить ребенка? Женщина должна пройти полное обследование, избегать случайных половых связей, особенно в период вынашивания плода, а при первых симптомах гонореи необходимо сразу же начать лечение.
Бактериальный конъюнктивит у детей в некоторых случаях может передаваться и по воздуху. Это относится к дифтерийному типу заболевания. Оно возникает на фоне дифтерии, которая развивается вследствие попадания в организм бациллы Леффлера, или дифтерийной палочки. Бактериальный дифтеритический конъюнктивит сопровождается зудом, жжением в глазах, выделением гноя. Также для этой разновидности недуга характерно образование на конъюнктиве пленок полупрозрачного или серого цвета. Они срастаются с тканями глаза, а потому удалять их нельзя. Это приводит к кровотечению.

Правила детской гигиены при лечении конъюнктивитов
В период приема антибактериальных средств важно особое внимание уделять соблюдению личной гигиены ребенка — это поможет максимально ускорить выздоровление. Лучше завести для него на это время отдельные предметы гигиены: мыло, полотенце. Каждый день нужно менять постельное белье, особенно наволочки, производить влажную уборку комнат в доме
На период терапии лучше отказаться от посещения общественных мест, походов в бассейн, сауну. Желательно оставаться на домашнем режиме до полного выздоровления
Каждый день нужно менять постельное белье, особенно наволочки, производить влажную уборку комнат в доме. На период терапии лучше отказаться от посещения общественных мест, походов в бассейн, сауну. Желательно оставаться на домашнем режиме до полного выздоровления.

Если ребенок носит контактные линзы, лучше во время лечения перейти на использование очков. При этом за их чистотой также надо тщательно следить, так как на них легко могут попасть бактерии с рук и глаз.
Из рациона целесообразно исключить сладкое, острое, копченое и ввести больше продуктов, богатых витаминами A, B, C, селеном, цинком, полезных для здоровья глаз. Следите также, чтобы ребенок не проводил много времени с гаджетом или за компьютером во избежание сухости и раздражения слизистой оболочки. Большой процент успеха в лечении зависит от соблюдения этих несложных правил.
Профилактика катаракты
Зная, как развивается катаракта, можно принять профилактические меры, которые помогут избежать ее появления или диагностировать на ранней стадии, что очень важно для эффективного лечения.
Профилактика катаракты включает:
- регулярные осмотры у врача-офтальмолога раз в полгода;
- использование солнцезащитных очков и контактных линз с УФ-фильтром для защиты глаз от негативного воздействия ультрафиолета;
- рациональное питание, употребление в пищу продуктов, богатых антиоксидантами, отказ или ограничение вредной пищи;
- регулярный контроль за уровнем сахара в крови и своевременная терапия сахарного диабета;
- соблюдение правил безопасности при работе на химических производствах, в лабораториях, горячих цехах и других объектах, где существует повышенный риск травматизации глаз;
- тщательная гигиена рук защищает от попадания в глаза инфекции, которая может спровоцировать развитие катаракты;
- отказ от курения, употребления алкоголя и других вредных привычек.
Особенно важна профилактика катаракты для тех людей, которые перешагнули возрастной рубеж в 60 лет. В этом возрасте риск развития заболевания повышается, поэтому посещать офтальмолога нужно не меньше четырех раз в год и при обнаружении первых признаков болезни сразу начинать ее лечение.
Умение прислушиваться к своему организму и замечать даже малейшие изменения в работе зрительной системы поможет сохранить зрение и высокое качество жизни даже при таком серьезном заболевании, как помутнение хрусталика.
Что же происходит в действительности?
Ячмень – это острый по протеканию, гнойный по клинике, инфекционный по происхождению воспалительный процесс. Из этого исчерпывающего определения с очевидностью следуют и причины появления, и закономерности развития, и выбор адекватных лечебно-профилактических мер.
В абсолютном большинстве случаев гордеолум обусловлен заносом бактериальной (точнее, золотисто-стафилококковой) инфекции с последующим бурным размножением возбудителя в волосяных фолликулах, железах Молля и/или Цейса, реже в мейбомиевых железах (в этом случае «внутренний» ячмень обращен свищевым каналом в сторону конъюнктивы).
Постоянные, часто рецидивирующие ячмени у ребенка всегда свидетельствуют о наличии какой-либо скрытой или явной системной патологии. Обычно это снижение иммунитета вследствие неправильного, неестественного для детского возраста образа жизни (гиподинамия, дефицит солнечного света, свежего воздуха и пр.), гиповитаминоза, эндокринных или гастроэнтерологических нарушений, недавно перенесенных заболеваний или операций, наличия глистов.
Способствуют развитию ячменей переохлаждения и перегревания, нелеченные или недолеченные инфекционные очаги, напр., в полости рта или носоглотке (кариес, тонзиллит и т.п.).
Но главный фактор, делающий ячмени глобальной проблемой и практически неизбежным спутником детства – это детская любознательность в сочетании с немытыми руками и отсутствием прочных санитарно-гигиенических навыков.
Скученность детских дошкольных и школьных коллективов, пользование общими полотенцами или подушками, привычка все исследовать, так сказать, пальпаторным методом, рефлекторный порыв при любом дискомфорте интенсивно тереть глаза – все это создает исключительно благоприятные условия для распространения стафилококковой инфекции.
Кроме того, существенный вклад в повышение адаптивности и выживаемости стафилококка вносят взрослые: бесконтрольное и неадекватное применение антибиотиков приводит к мутациям и формированию лекарственно-резистентных бактериальных штаммов.
Почему нельзя подбирать противоаллергические капли для глаз без врача?
Задача иммунитета — защищать человека от различных, опасных для здоровья, факторов. При попадании их в организм иммунная система начинает вырабатывать антитела, противостоящие вирусам, бактериям, раковым клеткам, которые еще называются антигенами. За счет этого человек может долгое время не болеть даже при воздействии на него вредоносных агентов.
Если иммунитет работает неправильно, он может увидеть антигены в веществах, не представляющих опасности для здоровья. Посчитав их вредоносными агентами, организм начинает вырабатывать антитела для их уничтожения. Иными словами, он борется с болезнью, которой на самом деле нет. Такая повышенная чувствительность к тем или иным веществам и есть аллергия. Проявляться она может по-разному, в том числе на глазах.
Непосредственными возбудителями аллергической реакции могут быть внешние и внутренние факторы. В числе первых — пыльца, пыль, косметика, ко вторым относятся продукты питания и лекарства. В качестве аллергена может выступать любое вещество. Иногда, чтобы выявить его, приходится провести множество исследований. Зачастую аллергию вызывают такие факторы:
- пыльца растений;
- шерсть домашних животных;
- косметические средства;
- контактные линзы или раствор для ухода за ними;
- различные химические соединения;
- лекарственные препараты, в том капли для глаз.
В редких случаях к аллергии приводят ультрафиолетовое излучение, низкая температура воздуха, неблагоприятная санитарно-гигиеническая обстановка в рабочем помещении, инфекции и т.д. Таким образом, факторов, способных спровоцировать аллергическую реакцию, достаточно много.
Многие люди применяют для лечения народные средства, различные препараты, которые есть в домашней аптечке, не зная точно причины возникновения заболевания. В лучшем случае они окажутся бесполезными. В худшем — самолечение станет причиной осложнений. О них расскажем позже. Сначала перечислим типичные симптомы аллергии на глазах.
Скорая медицинская помощь
Было проведено несколько исследований, оценивающих лечение анафилаксии, назначаемое в отделениях неотложной помощи и приемных. Результаты показали, что лечение пациентов не соответствовало рекомендациям по лечению анафилаксии. Пациентам в приемном отделении адреналин не вводили, их, теряя время, направляли к аллергологу.
Несколько практических советов для врачей скорой помощи:
Рекомендуется тщательное документирование состояния пациента
Например, измерение артериального давления, пульса, сатурации кислорода;
Важно записать в историю болезни все лекарства, которые пациент принимал в день инъекции, особенно в отношении ингибиторов ангиотензинпревращающего фактора (ИАПФ) и бета-блокаторов, и какие лекарства были приняты после укуса.
Рекомендуется задокументировать дополнительные факторы риска, особенно те, которые связаны с риском более серьезной системной реакции. Например, положение стоя в начале шока, положение лежа во время беременности;
Если вы сомневаетесь в диагнозе анафилаксии, рекомендуется взять триптазу крови для определения уровня в сыворотке
Лучше всего это делать в течение 1-2 часов, но не позднее, чем через 4 часа после укуса;
После АР пациент должен находиться под наблюдением не менее 6 часов (уровень рекомендации D);
При выписке из приемного отделения после перенесенного анафилактического приступа по поводу укуса насекомого, пациенту следует назначить дозу адреналина в зависимости от возраста и массы тела на случай повторного укуса, а также направить пациента к аллергологу и клиническому иммунологу.
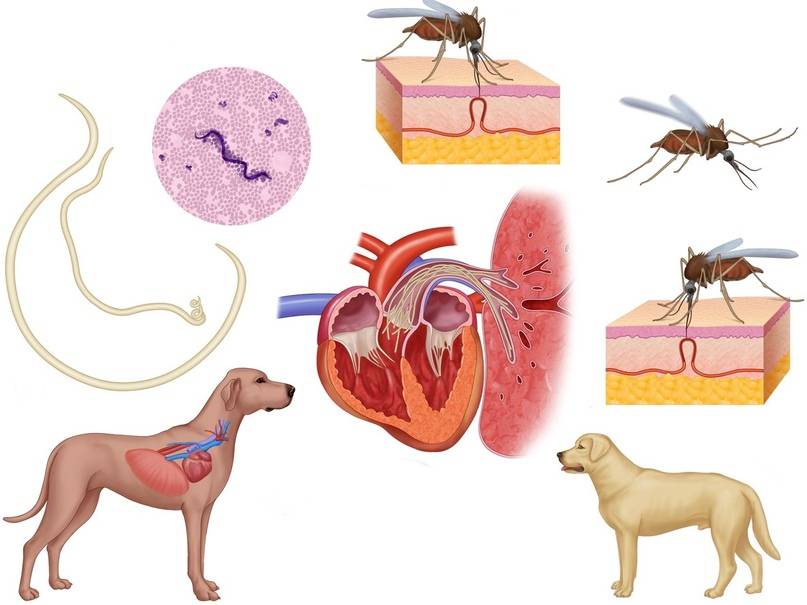
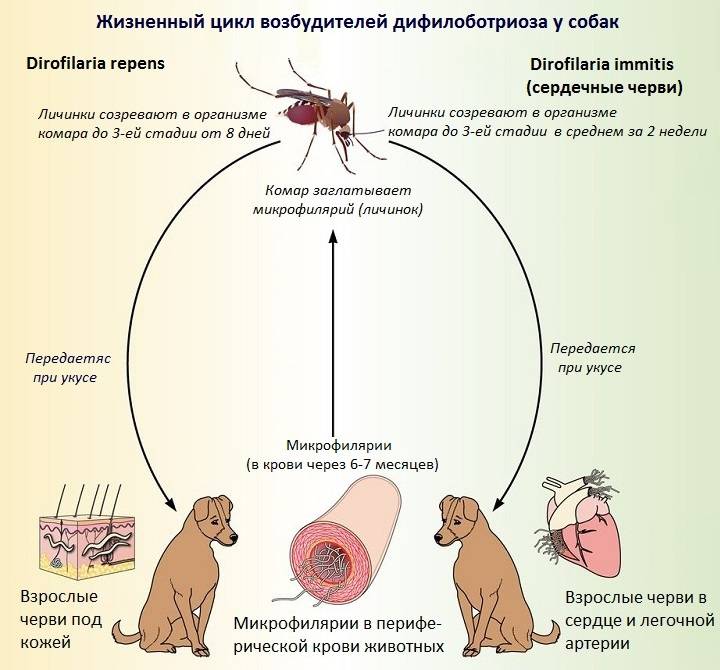
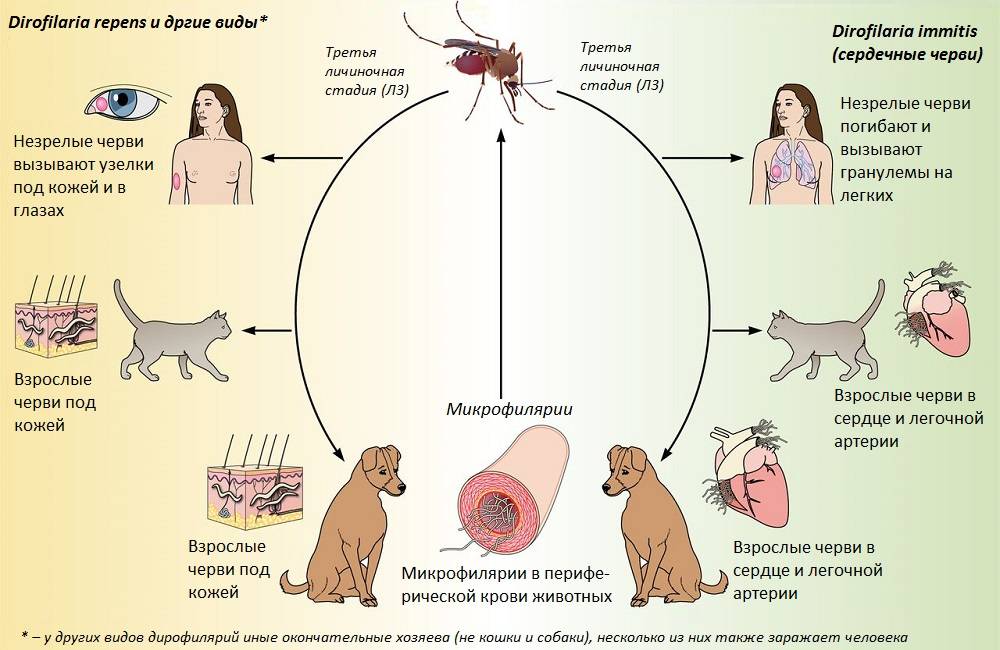
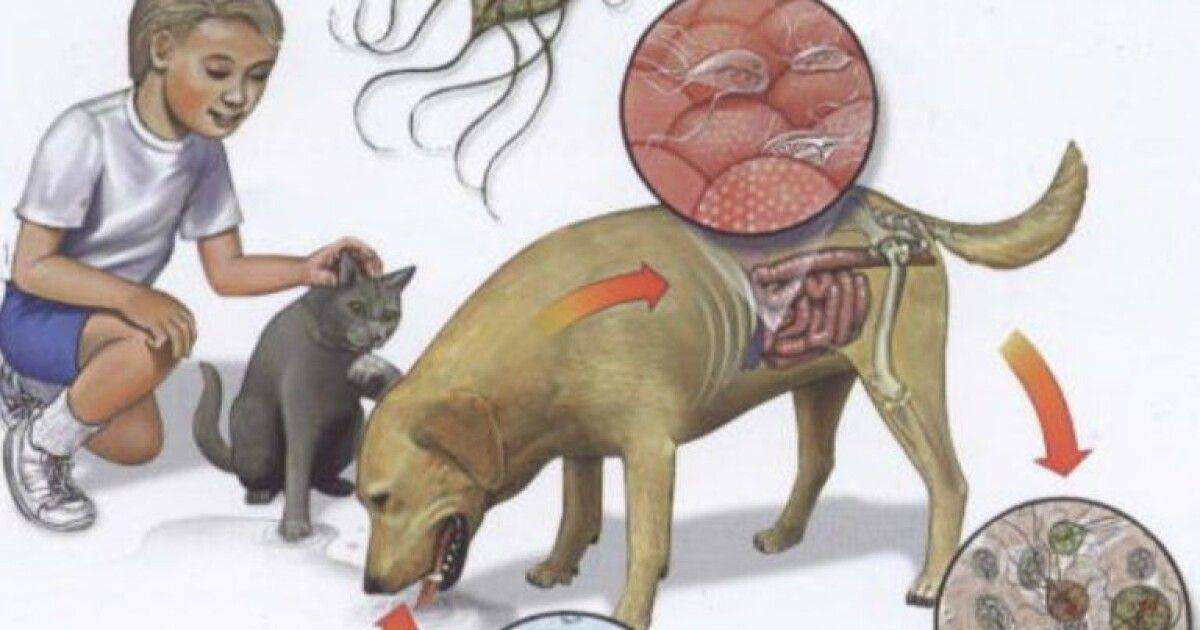
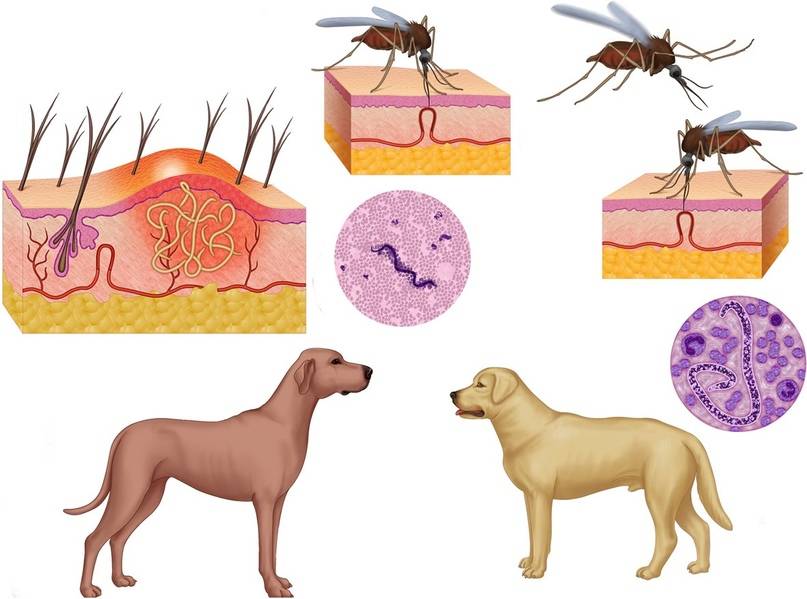
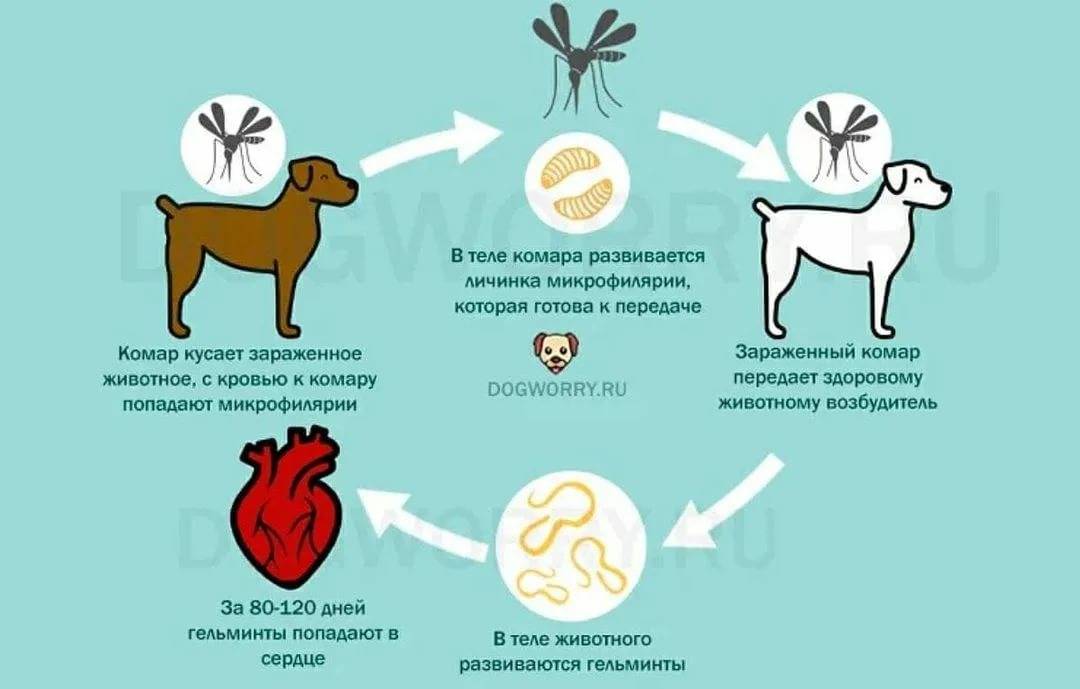
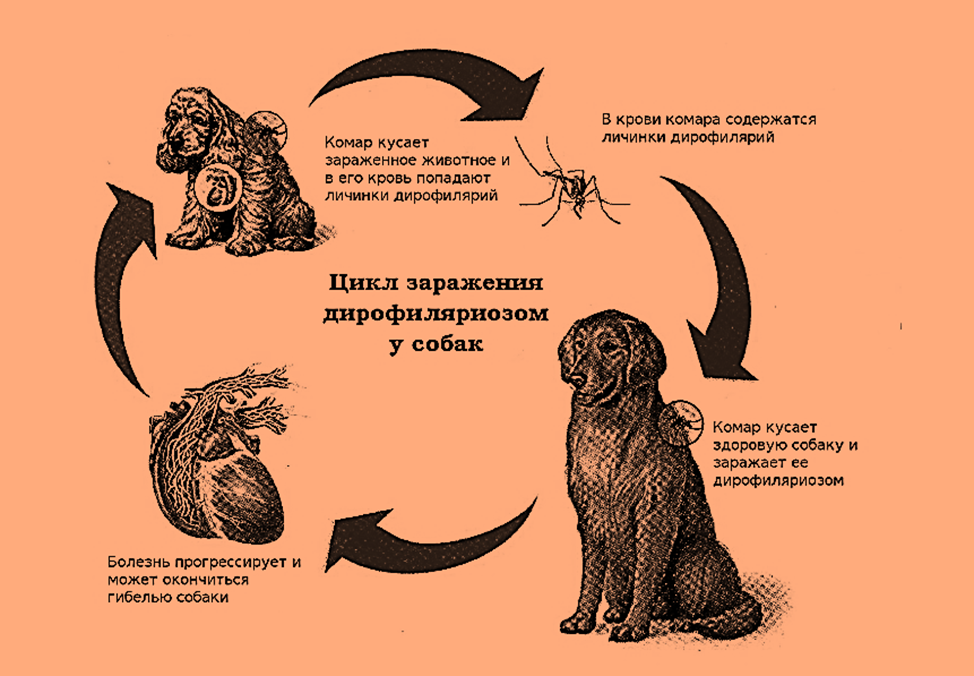
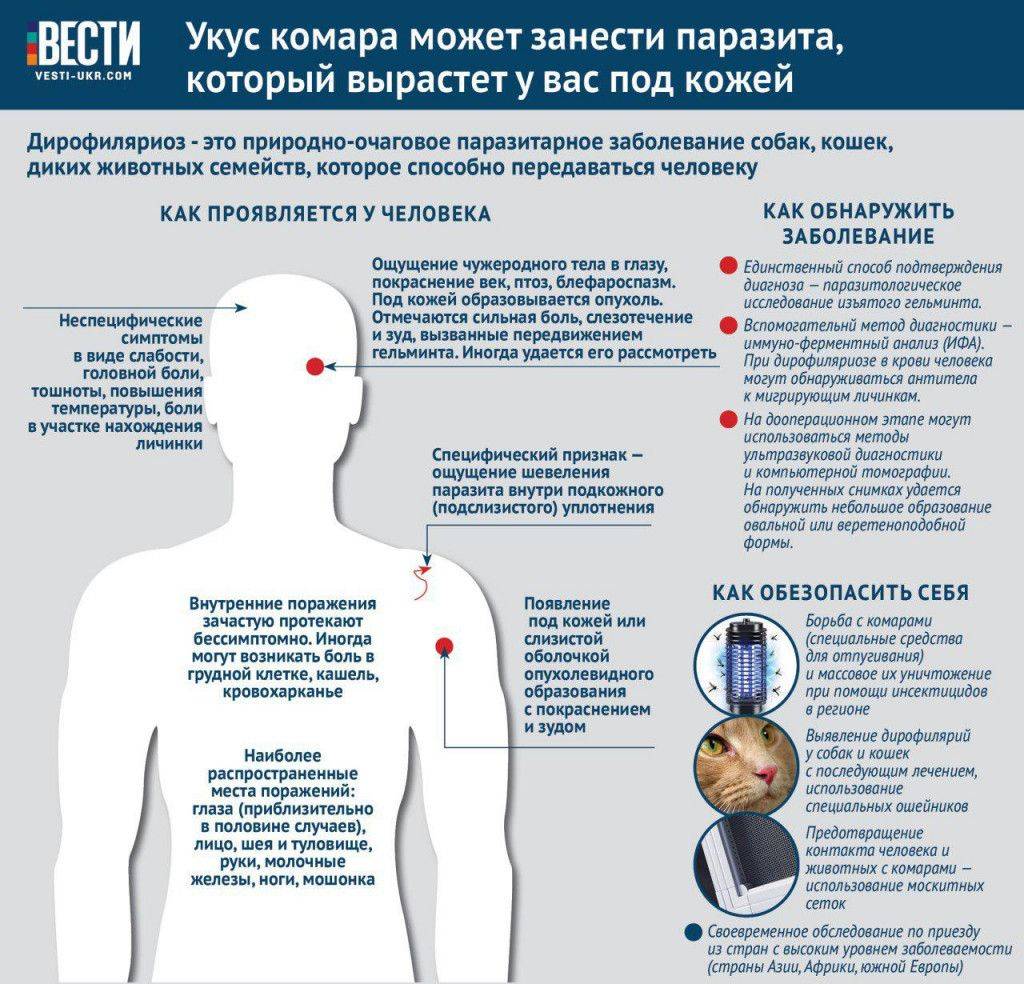
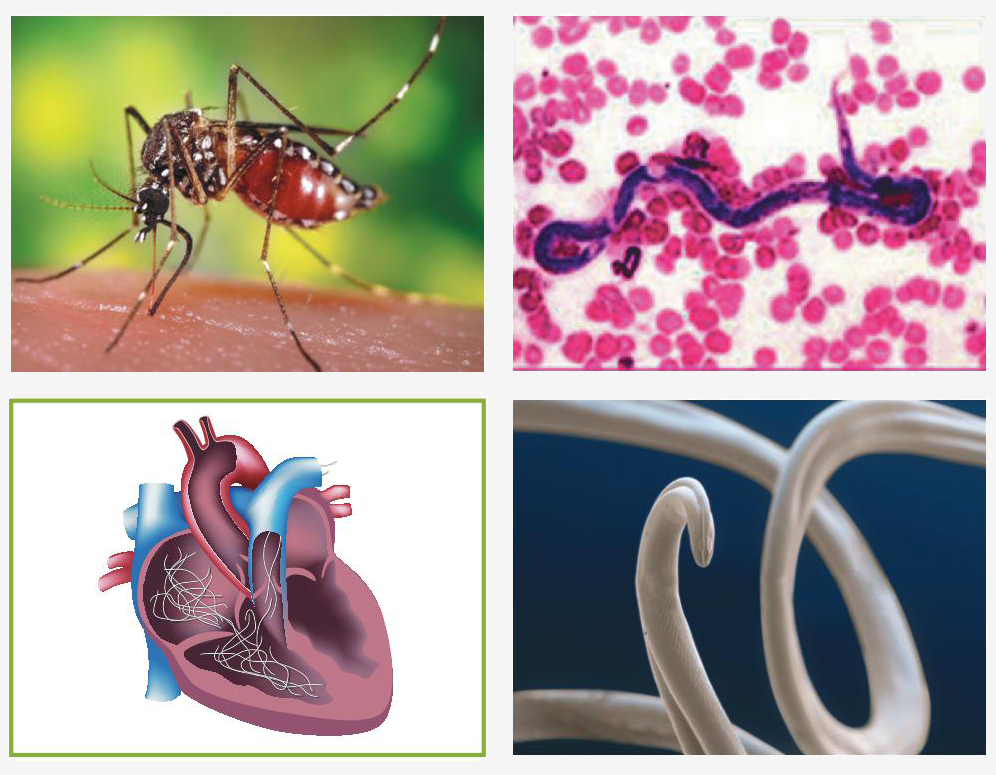
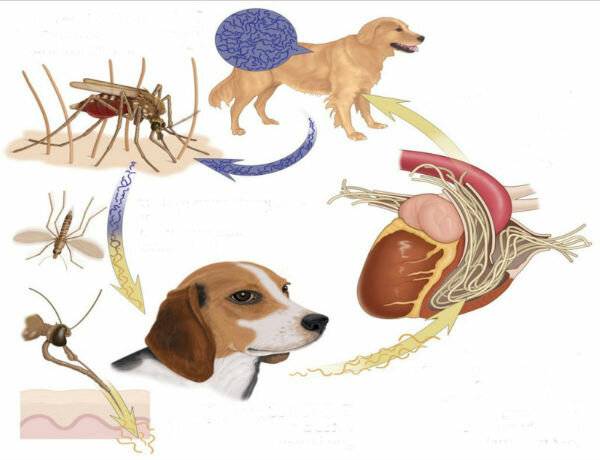
Клинические симптомы дирофиляриоза
Инкубационный период (с момента инвазии до появления первых симптомов) продолжаться от 30 дней до нескольких лет и зависит от состояния иммунной системы человека.
Формы дирофиляриоза:
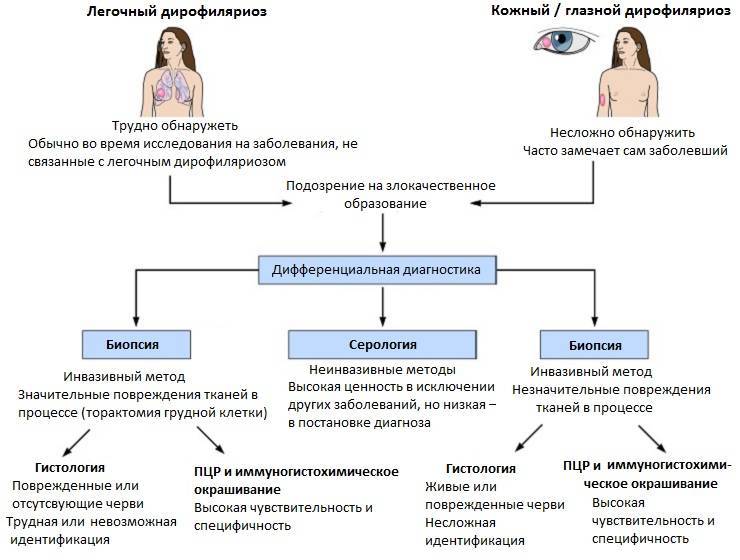
a) Кожная форма является достаточно часто встречаемой формой у человека. В месте внедрения личинки (оно совпадает с местом присасывания кровососущего насекомого) появляется мелкое уплотнение, болезненное на ощупь. Около половины больных жалуются на перемещение (миграцию) уплотнения самого паразита под кожей. То есть в течение суток уплотнение меняет место расположения на 10-30 см, причем на предыдущем месте оно полностью исчезает. При кожной форме пациенты жалуются на чувство ползания паразита, шевеления в различных участках тела, но всегда внутри самого узла, а также «фантомные»парестезии (мнимое ощущение мурашек по телу), что больше связано с неврозом. Течение болезни при кожной форме волнообразное, то есть периоды обострения меняются периодами ремиссии (спокойствия). В дальнейшем при отсутствии лечебной помощи внутри узла может сформироваться абсцесс, при котором появляются сильные дергающие боли в области очага, покраснение кожи над ним.Иногда при сильных расчесах узел может вскрыться, и паразит выходит наружу.
b) Глазная форма является также одной из часто встречаемых у человека (50% всех случаев). Именно при данной форме пациенты быстрее обращаются за медицинской помощью. Паразит локализуется под кожей век, иногда под конъюктивой глаза, реже в самом глазном яблоке. Обычно зона поражения затрагивает веки, слизистую оболочку – конъюктиву, переднюю камеру глаза и склеры. У пациента чувство инородного тела в глазу, отек и покраснение век, болезненность при совершении глазодвигательных движений, невозможность полностью поднять веки (блефароспазм), обильное слезотечение, зуд в области пораженного глаза. Внешне процесс напоминает аллергический отек Квинке. Острота зрения остается неизменной. Также как и при кожной форме, при глазной пациенты предъявляют жалобы на чувство шевеления в области пораженного глаза. Местно – под кожей век появляется небольшое опухолевидное образование или узелок (гранулема), а при осмотре конъюктивы можно увидеть саму дирофилярию. При поражении глазного яблока возможно появление диплопии (раздвоения), экзофтальма (выпуклости глаза).
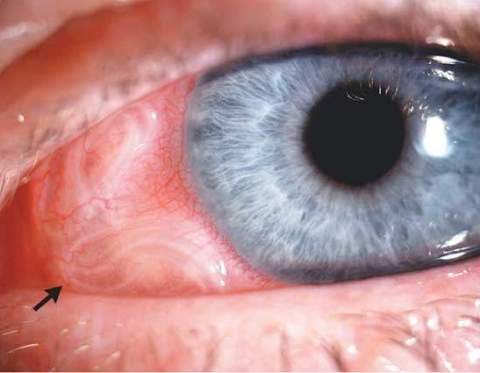
Дирофиляриоз, глазная форма
При любой из форм дирофиляриоза большинство больных предъявляют и общие жалобы – слабость, раздражительность, беспокойство, нарушения сна, головные боли.
В литературе описаны редкие случаи дирофиляриоза – сальник, плевра, мужские половые органы (мошонка, яички), маточные трубы. Случаи поражения дирофиляриями легких, сердца у человека крайне редки.
Жалящие насекомые: осы, пчелы, шмели и шершни
У большинства детей укус жалящих насекомых вызывает аллергическую реакцию разной степени выраженности: от отека на месте укуса до головокружения, повышения температуры, рвоты и отека гортани.
Первая помощь детям после укуса осы, пчелы, шмеля или шершня
Жало нужно как можно скорее вытащить пинцетом. Выдавливать пальцами его нельзя: яд быстрее проникнет в организм.
Осы и шмели могут не оставить жало, но ранку необходимо промыть водой с мылом и обработать хлоргексидином чтобы минимизировать распространение инфекции.
Для нейтрализации яда следует:
- не расчесывать укус;
- втереть в поврежденную область лимонный сок или порошок измельченной таблетки аспирина;
- обработать укус лидокаином или ментоловой мазью
Уменьшить отек на месте укуса помогают:
- антигистаминные препараты: Супрастин, Тавегил, Зодак, Кларотодин;
- Мази и бальзамы: Фенистил, Гидрокортизоновая мазь, Преднизолоновая, Адвантан, Фенкарол,
- холодный компресс
Нельзя втирать в ранку землю. Это не снимет отек, но способствует занесению инфекции. Если у ребенка нет ярко выраженной аллергической реакции, через полчаса отек начнет спадать и боль утихнет.
Способы восстановления зрения после операции
Удаление хрусталика не означает, что Ваш глаз полностью перестанет видеть. Но качество зрения будет напоминать ощущение, когда Вы открываете глаза под водой. Сохраняется ориентация в пространстве и возможность выполнять простейшие действия, но качество жизни заметно ухудшается.
После операции заменой удаленному хрусталику могут служить очки, контактные линзы или интраокулярные линзы (ИОЛ). Для большинства пациентов предпочтительным является имплантация искусственного хрусталика, который устанавливается вместо удаленного сразу во время хирургического лечения.
Очки и контактные линзы применяются в том случае, когда у пациента есть противопоказания к установке импланта.
Лечение дирофиляриоза
Тактика лечения определяется формой болезни. Чаще всего это паразитирование одной особи, причем неполовозрелой, поэтому токсическое противопаразитарное лечение проводится редко.
Основной метод лечения – хирургический – удаление образований, узлов, гранулем с последующим морфологическим исследованием образования. С целью предотвратить миграцию паразита в ходе операции накануне назначают дитразин.
Медикаментозная терапия проводится редко и используются ивермектин, диэтилкарбамазин, однако в ходе терапии возможны аллергические реакции.
Сопутствующая терапия: нестероидные противовоспалительные средства, глюкокортикостероиды, антигистаминные препараты, успокаивающие и другие.
При глазной форме дирофиляриоза основной метод терапии – оперативное удаление гельминта из-под кожи века, конъюктивы с последующим назначением дезинфицирующих и противовоспалительных препаратов: капли левомицетина, сульфацил-натрия, колбиоцина с последующим закладыванием мазей (эритромициновой, тетрациклиновой). Ряду пациентов требуется назначение каплей дексаметазона с целью уменьшения воспалительных явлений. Весь период терапии поддерживается назначением антигистаминных средств (зиртек, кларитин, эриус, диазолин и другие).
Строение клещей и виды, паразитирующие на собаках
Известно более 50 тысяч видов клещей. Они могут инфицировать не только собак, но и других животных, а иногда и людей. Но все зависит от того, каким будет клещ, его род. Клещи – это членистоногие, которые имеют головогрудь и брюшко. У них восемь ходильных ног и хоботок, с помощью которого паразит прикрепляется к животному, удерживается и питается. Именно за счет сложной морфологии хоботка паразита трудно извлечь и удалить полностью из тела.
Собачий клещ условно относится к одной из двух групп: наружный или подкожный. Первые выявляются достаточно легко, за счет чего представляют наименьшую опасность для животного. Наружных клещей можно заметить невооруженным глазом, что позволяет начать лечить питомца как можно скорее. А вот подкожные клещи некоторое время действуют бессимптомно. Зато последствия поражения ими для собаки могут быть плачевны. Рассмотреть подкожных паразитов можно под микроскопом, и только так и определить их наличие.
Заразиться любым клещем собака может на улице во время прогулки или от другого пса. В редких случаях хозяева приносят паразитов на обуви. В инкубационном периоде симптомы наличия паразита проявляться не будут, зато после состояние любимца начнет ухудшаться. Вот здесь человеком и должны уже быть приняты меры по устранению клеща и лечению болезни.
Лесной (иксодовый) клещ
Эти клещи обитают в лесах и парках, находятся в траве, а потому чаще всего паразитируют на собаках. Иксодовый клещ имеет длину туловища до 7 мм, а окраска варьирует от бледно-желтой до черной. Кусают собак исключительно самки, они напитываются кровью и откладывают потомство за это время. После полного насыщения клещ отваливается, и дальнейшее развитие происходит в почве.
Иксодовых клещей еще называют энцефалитными, так как это основная болезнь, которую они передают животным (иногда и людям) во время укуса. Собака не чувствует наличие паразита, и выглядит совершенно здоровой долго, но это не означает, что заражение не произошло. Если паразит был переносчиком инфекции, а его на теле не обнаружили, то это затрудняет диагностику.
Обратите внимание! Помимо клещевого энцефалита паразит может заразить собаку пироплазмозом, бартонелёзом, боррелиозом, эрлихиозом, гельминтозом.
Что такое подкожный клещ и как он выглядит
У большинства собак подкожный клещ демодекс является нормальным обитателем подкожно жировой клетчатки. Но при снижении иммунитета происходит активное развитие паразита. Демодекс прогрызает себе путь и создает внутрикожные ходы, а в волосяных фолликулах откладывает яйца. В течение шести недель с момента развития заболевания у животного отсутствуют признаки поражения, нет зуда или проблем с волосяным покровом. Но после окончания инкубационного периода шерсть начинает выпадать. И вот тогда болезнь проявляет себя в полной мере.
Важная информация! В группе риска находятся щенки и собаки в возрасте от десяти лет. Такс, овчарки, боксеры, колли, ротвейлеры больше остальных пород предрасположены к демодекозу.
Демодекоз может быть локализованным и генерализованным. Иногда встречается класс паразитов, который поражает только уши животного. В зависимости от формы отличается симптоматика недуга.
Чесоточный клещ у собак
Этот клещ у собаки вызывает чесотку, болезнь, названную так по основному симптому. Патологический процесс начинается с головы, потом распространяется все дальше на брюшко, спину, вплоть до лап. У собаки быстро выпадает шерсть, кожа становится красного оттенка, а после появляется корочки. Если у любимца появляются первые признаки патологии, необходимо тут же везти его к ветеринару. Врач сможет установить, какое условие стало причиной болезни. Тут же будет оказана первая помощь.
Важно! Люди тоже болеют чесоткой, только вызывает ее другой вид членистоногого. Поэтому от собаки заразиться невозможно
Ушной клещ у собак
Часто домашние любимцы страдают таким недугом как отодектоз. Микроскопический клещ располагается внутри ушного прохода, может даже проникнуть в голову. Опасность недуга заключается в том, что увидеть клеща нельзя. Животное заражается отодектозом от других питомцев, также его могут покусать блохи, являющиеся переносчиками клеща. В связи со строением ушной раковины наблюдаются такие симптомы:
- нагноение;
- потеря слуха;
- отит;
- воспаление барабанной перепонки;
- менингит.
Цикл развития клеща быстрый, поэтому откладывать лечение нельзя. Поначалу поведение любимца будет оставаться привычным, но уже спустя пару дней можно заметить вялое состояние, мотыляние головой, почесывание ушей. Животное испытывает дискомфорт, и ему нужна помощь.
Симптомы ячменя на веке глаза
Различают 2 вида ячменя: наружный и внутренний.
Наружный ячмень развивается в результате воспаления цейсовых желез, расположенных в зоне корней ресниц. Эти железы производят специальный секрет для смазки и защиты поверхности глаза. Ячмень на глазу образуется в результате закупоривания железы ее же секретом и появления в этом месте инфекции.
Внутренний ячмень возникает при засорении мейбомиевых сальных желез, находящихся во внутреннем веке. При внутреннем ячмене воспаление может захватывать и хрящевую пластинку века. При частых рецидивах заболевание становится хроническим и может перейти в другое, очень неприятное глазное заболевание – халязион.
Ячмень бывает как одиночным, так и многочисленным, поражающим оба глаза. Многочисленные и часто повторяющиеся ячмени встречаются у людей со слабым иммунитетом (при онкологических заболеваниях, вирусном гепатите, ВИЧ-заболеваниях) или пожилого возраста.
Заболевание ячменем характеризуется острым течением и быстрым развитием патологического процесса. Вначале появляется зуд по краю век, сопровождающийся отечностью и болевым синдромом, который может увеличиться при нажатии на воспаленную зону. Иногда при ячмене настолько сильно отекает глаз, что человек даже не может его открыть.
При появлении многочисленных ячменей на глазу наблюдается повышенная температура, головная боль, озноб и ломота в теле, увеличение лимфатических узлов около ушей и под челюстью.
Через некоторое время на ячмене появляется гнойничок (пустула), и боль начинает стихать. При самостоятельном вскрытии ячменя гнойное содержимое начинает выходить, и признаки заболевания исчезают. Иногда воспаление может продолжаться до 7 дней.
Внутренний ячмень появляется на внутренней стороне века в толще хряща. Если вывернуть веко, можно заметить покраснение и отек конъюнктивы. Через три дня под кожей века появляется гнойный шарик желто-зеленого цвета. Самопроизвольное вскрытие ячменя происходит в области конъюнктивы. Позже в этом месте появляются листовидные грануляции.
Ячмень на веке глаз у ребенка
У детей достаточно слабый иммунитет, поэтому они страдают от ячменя намного чаще, чем взрослые. При этом заболевании возникает гиперемия и отек века, в результате этого глазная щель сужается и ребенку иногда бывает сложно открыть глаз. Появление ячменя на глазу сопровождается ознобом, повышенной температурой, головной болью и резкой болезненностью воспаленного глаза.
Спровоцировать патологию могут следующие факторы: конъюнктивит, желудочно-кишечные заболевания, глистная инвазия, аллергия. Даже переохлаждение или перегрев детского организма могут стать причиной ячменя, не говоря уже о таких заболеваниях, как отит, тонзиллит, аденоиды.
Если не провести лечение ячменя на глазу, у ребенка может сильно пострадать зрение.
При появлении ячменя на глазу нужно как можно быстрее посетить врача-офтальмолога. Он выявит причину заболевания и назначит адекватное лечение.
Не следует самостоятельно выдавливать ячмень! Это может привести к таким осложнениям, как флегмона глазницы, абсцесс на веках, тромбофлебит сосудов орбитальных век, менингит и сепсис!
Как проявляется аллергия на глазах?
Обычно возникает конъюнктивит, так как в первую очередь наблюдается поражение именно этой части глазного яблока. Но разновидностей таких заболеваний достаточно много. Для каждого из них характерны свои отличительные признаки. Приведем список общих симптомов всех аллергических реакций на глазах:
- зуд, жжение, боль, резь, ощущение «песка» под веками;
- сухость, которая приводит к развитию сильного слезотечения;
- отек и покраснение конъюнктивы и век;
- светобоязнь;
- слизистые, а иногда и гнойные выделения;
- высыпания на веках, шелушение кожи вокруг глаз;
- ухудшение зрения.
Количество и интенсивность признаков зависят от иммунитета, вида возбудителя аллергии, продолжительности воздействия на организм аллергена. Самый первый симптом почти любого аллергического воспаления на глазах — нестерпимый зуд, который невозможно снять без использования лекарств.
Что такое катаракта?
Хотя большинство людей слышали понятие катаракта, что это такое, знают далеко не все. Данная патология представляет собой помутнение хрусталика, которое постепенно снижает качество зрения и при отсутствии правильного лечения заканчивается полной утратой зрительной функции.
Глазной хрусталик представляет собой орган, ответственный за фокусировку световых лучей на глазной сетчатке. По сути это линза, размещенная между радужной оболочкой глаза и стекловидным телом, которая пропускает и преломляет лучи света. В молодом организме хрусталик, как правило, имеет эластичную и прозрачную структуру, он легко меняет свою форму под управлением глазных мышц, свободно «настраивает» нужную резкость, благодаря чему глаза хорошо видят на любых расстояниях. С возрастом хрусталик становится более плотным, менее эластичным и теряет прозрачность. Такое состояние помутнения и называют катарактой. Она может быть частичной или полной, в зависимости от того, какая площадь глазного хрусталика является непрозрачной.
Помутневший орган хуже пропускает световые лучи внутрь глаза, мешает их правильному преломлению и фокусировке. В результате у пациента снижается зрительная резкость, контуры рассматриваемых объектов кажутся размытыми, нечеткими, возникает ощущение «пелены» перед глазами. Постепенно катаракта развивается и может привести к полной утрате зрения.
 Само название патологии происходит от греческого слова, которое в переводе означает «водопад» или «брызги водопада». Такое название хорошо объясняет главный симптом заболевания — затуманенное зрение, когда человек видит окружающие предметы нечетко, словно через поток воды.
Само название патологии происходит от греческого слова, которое в переводе означает «водопад» или «брызги водопада». Такое название хорошо объясняет главный симптом заболевания — затуманенное зрение, когда человек видит окружающие предметы нечетко, словно через поток воды.
Симптомы катаракты
Основным симптомом катаракты является «замутненное», нечеткое зрение. Но сложность в том, что помутнение хрусталика может иметь разные размеры и разную зону локализации, поэтому обнаружить у себя признаки заболевания можно не сразу.
Если катаракта затрагивает центральную часть глаза, то симптомы заболевания проявляются наиболее ярко: окружающие объекты имеют размытые контуры, выглядят нечеткими, мутными. Кроме того, в темноте, когда зрачок расширен, пациент видит лучше, чем при ярком освещении и суженном зрачке.
При локализации катаракты на периферической зоне хрусталика человек может долго не замечать ухудшений в качестве зрения, что затрудняет раннюю диагностику и не позволяет вовремя начать лечение.

Помимо размытого изображения, на развитие катаракты могут указывать следующие симптомы:
зрачок становится белым, желтым или серым;
в глазах возникает двоение (на этот симптом нужно обращать особое внимание, потому что он характерен только для ранней стадии заболевания и позволяет вовремя поставить диагноз);
расплывчатые образы не получается скорректировать при помощи контактных линз или очков. Человек плохо видит как близко расположенные объекты, так и удаленные от него на значительное расстояние;
блики и вспышки, которые часто возникают в темное время суток;
прогрессирующее ухудшение зрения;
повышенная светочувствительность глаз ночью и общее ухудшение ночного зрения
Любой источник света раздражает зрительные органы и кажется чрезмерно ярким;
нарушается восприятие цветов, которые кажутся более бледными, чем раньше. Труднее всего глаза воспринимают фиолетовые и синие оттенки;
при взгляде на источники света перед глазами появляются ореолы;
временное улучшение остроты зрения, которое через короткий промежуток времени снова ухудшается;
появляются трудности во время чтения, работы с мелкими деталями.
Заподозрить врожденную катаракту у новорожденного помогут следующие признаки:
- ребенок не фиксирует взгляд на лицах и предметах;
- у него наблюдается косоглазие;
- зрачки отличаются по цвету, на них есть пятна;
- малыш беспокойно ведет себя при ярком свете;
- ребенок постоянно поворачивается к маме одной и той же стороной;
- детский глаз «дергается» по вертикали, горизонтали или в круговом направлении.
Любое подозрение на катаракту у ребенка или взрослого человека должно стать поводом для обращения к врачу за точной диагностикой.
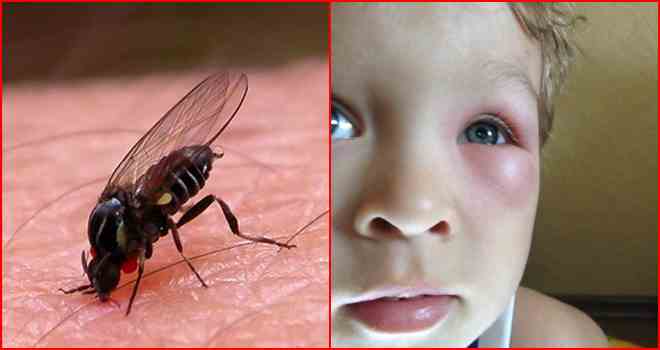
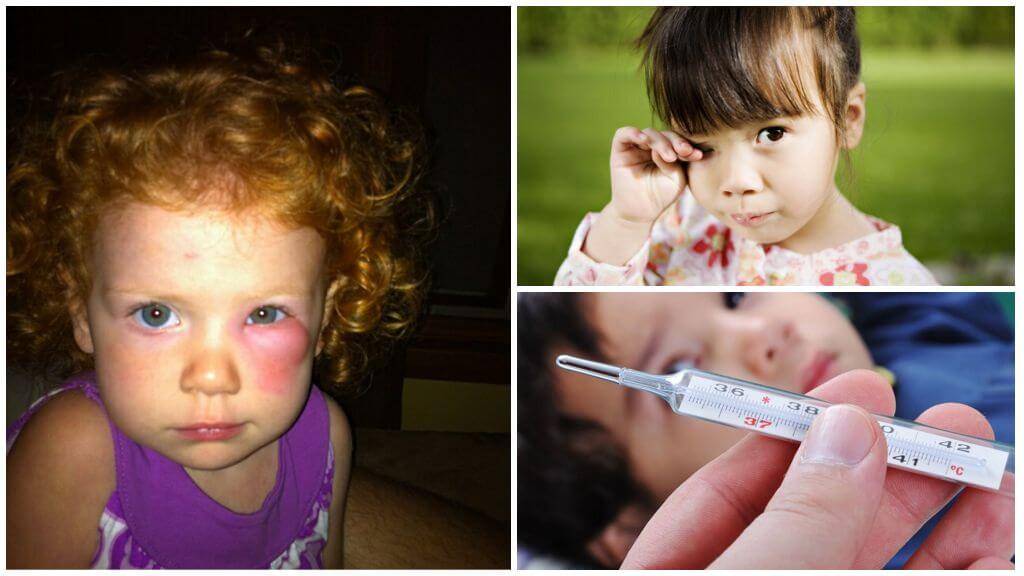
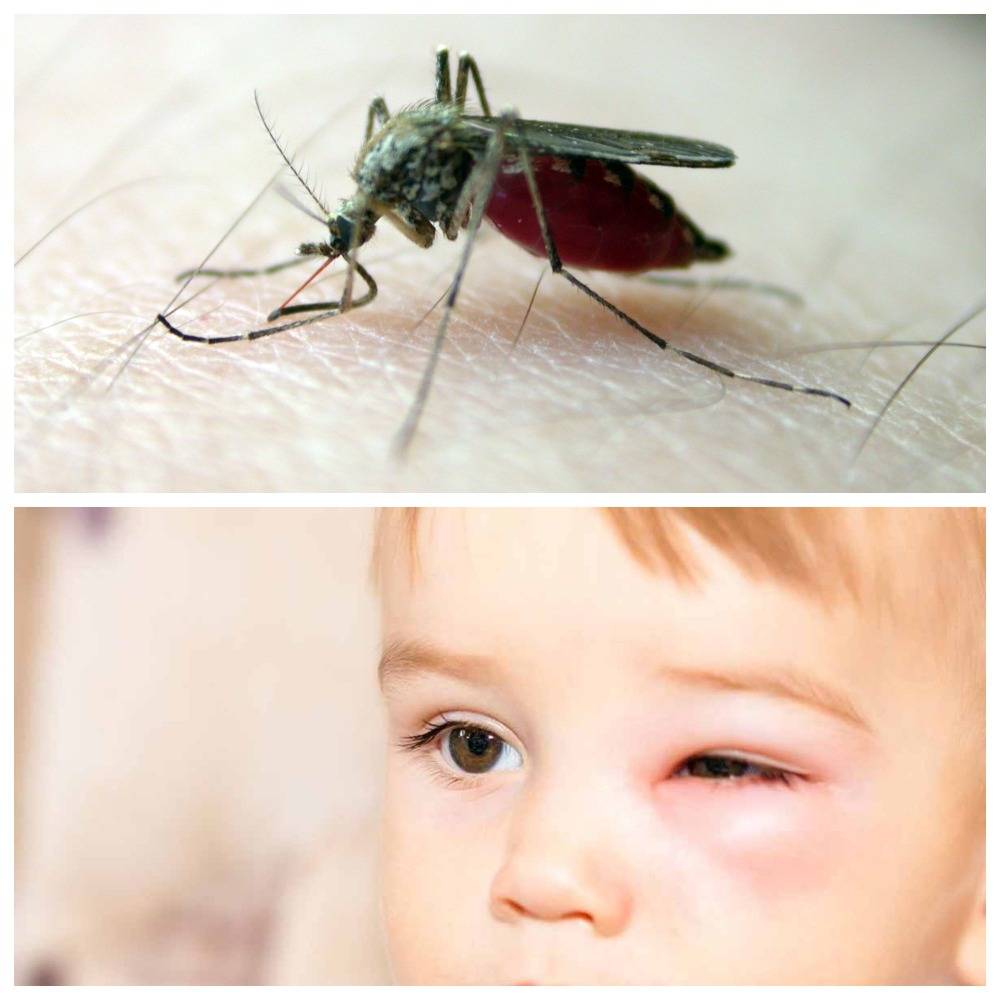
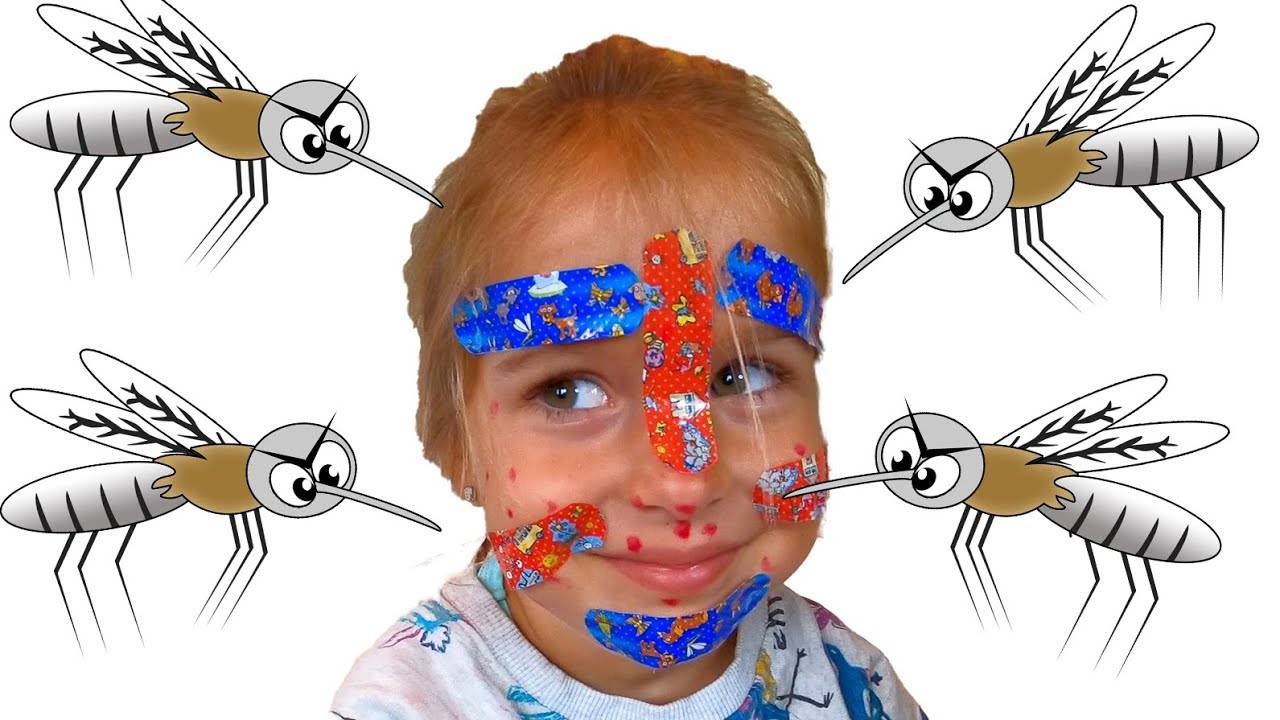
Как выглядят укусы комаров
Чаще всего укусы комаров проявляются зудом и образованием красноватых волдырей на коже. Ниже в фото-галерее вы можете увидеть, как выглядит обычная воспалительная реакция организма на чужеродный белок насекомого.
Как выглядит укус комара у взрослых и детей: фото
Основные симптомы укусов комаров
Иногда отличить проявления аллергии от укуса можно и без визита к врачу.
| Симптом | Фото |
| Комары чаще всего кусают открытые участки кожи, соответственно, следы под одеждой (тем более плотной) вы вряд ли найдете | |
| Визуально укус достаточно выражен, вокруг него наблюдается красноватое воспаление. Часто это место довольно сильно чешется. | |
| Вы можете обнаружить множественные укусы после сна (особенно в летнее время). В пользу укусов говорит и наличие следов у нескольких членов семьи. |