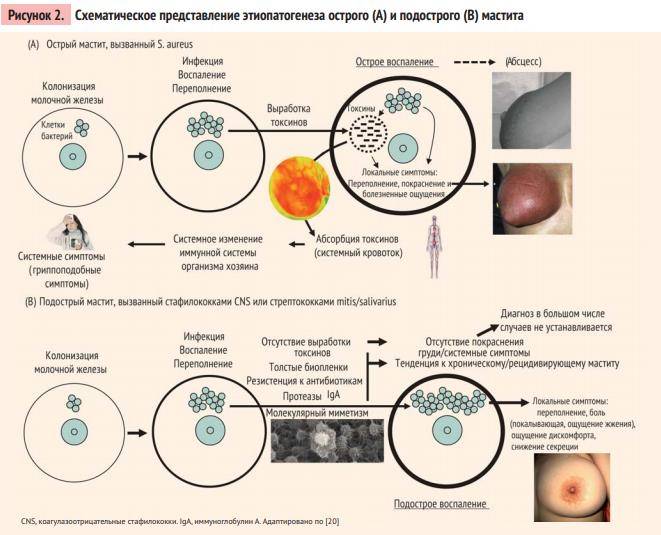
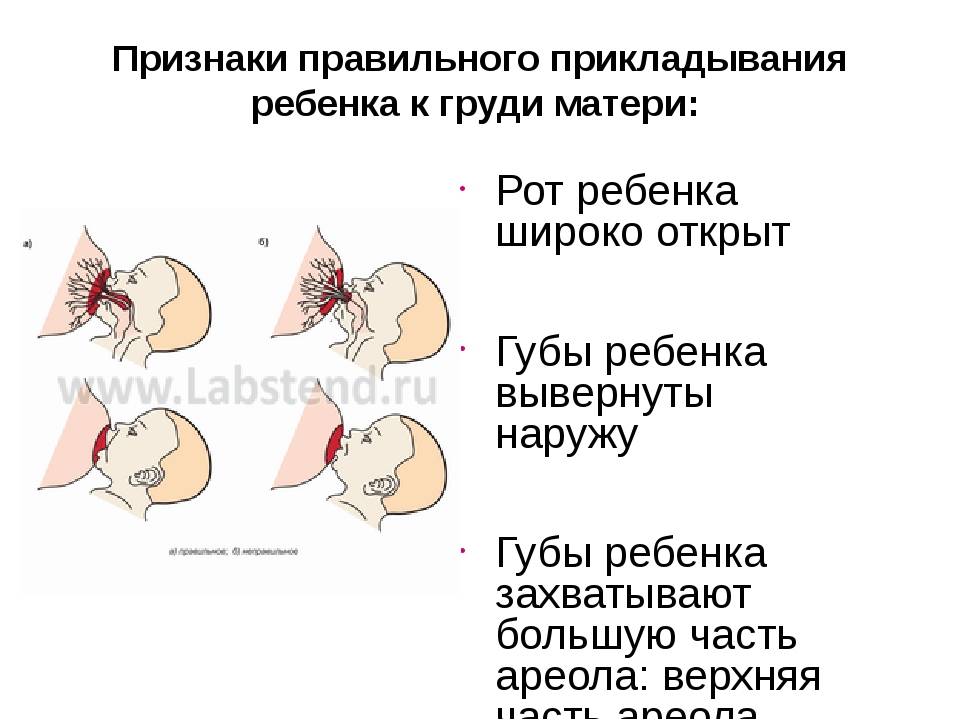
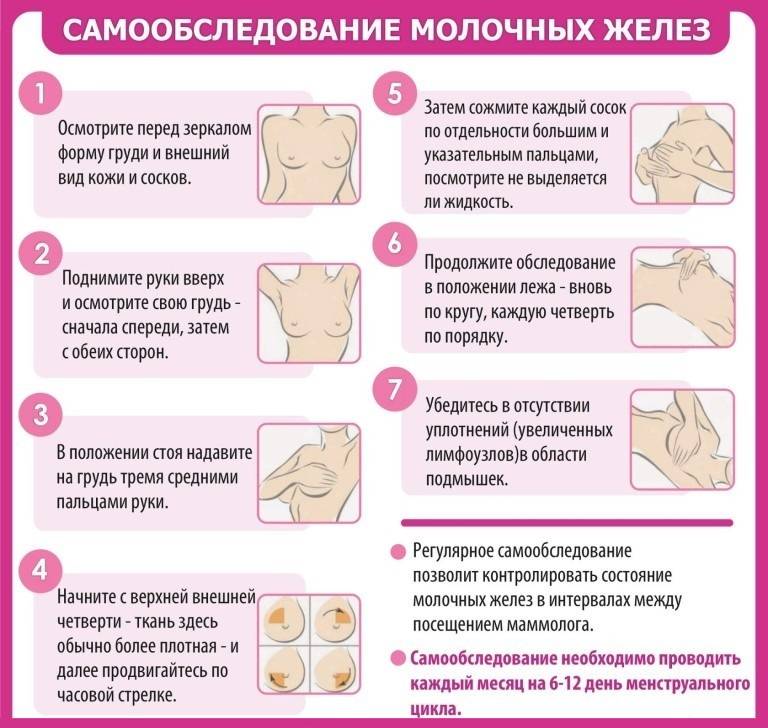
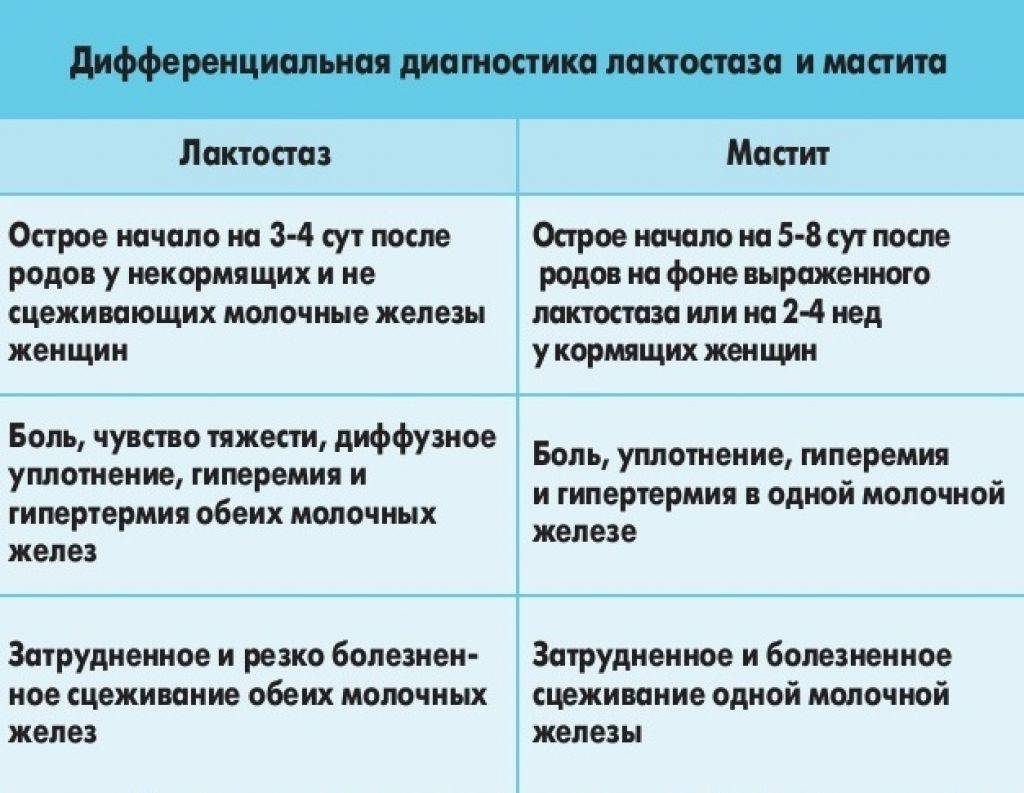
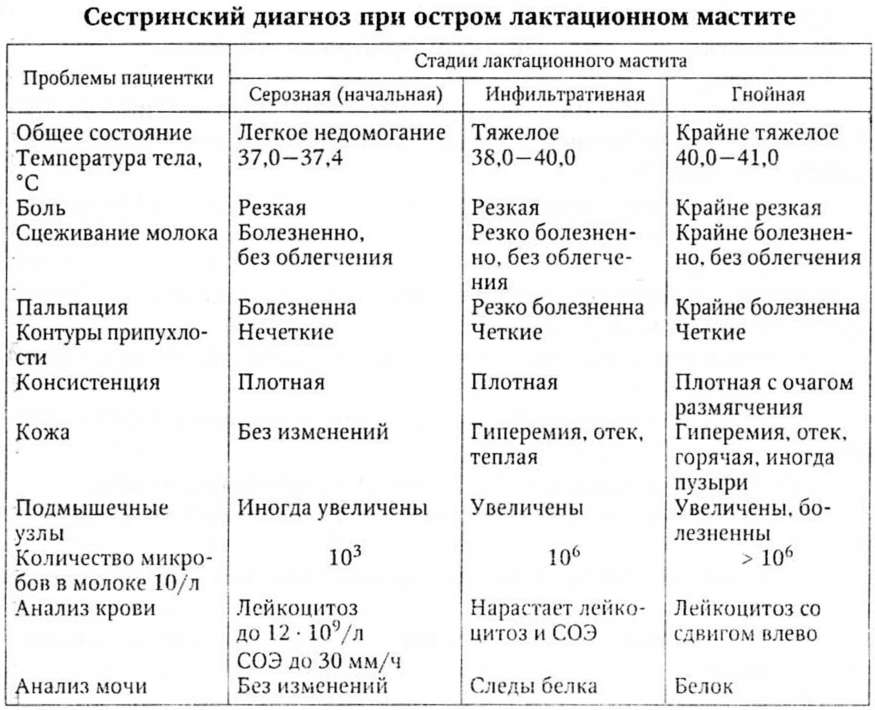
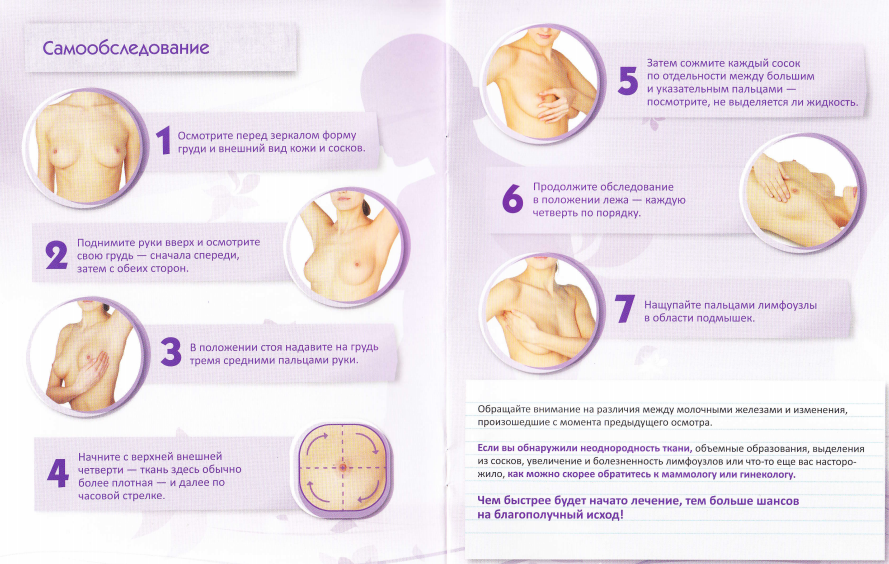
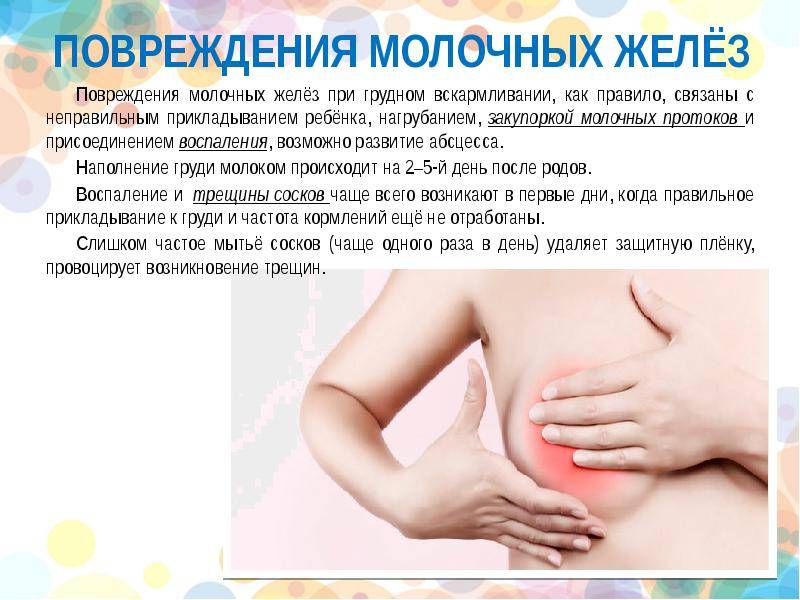
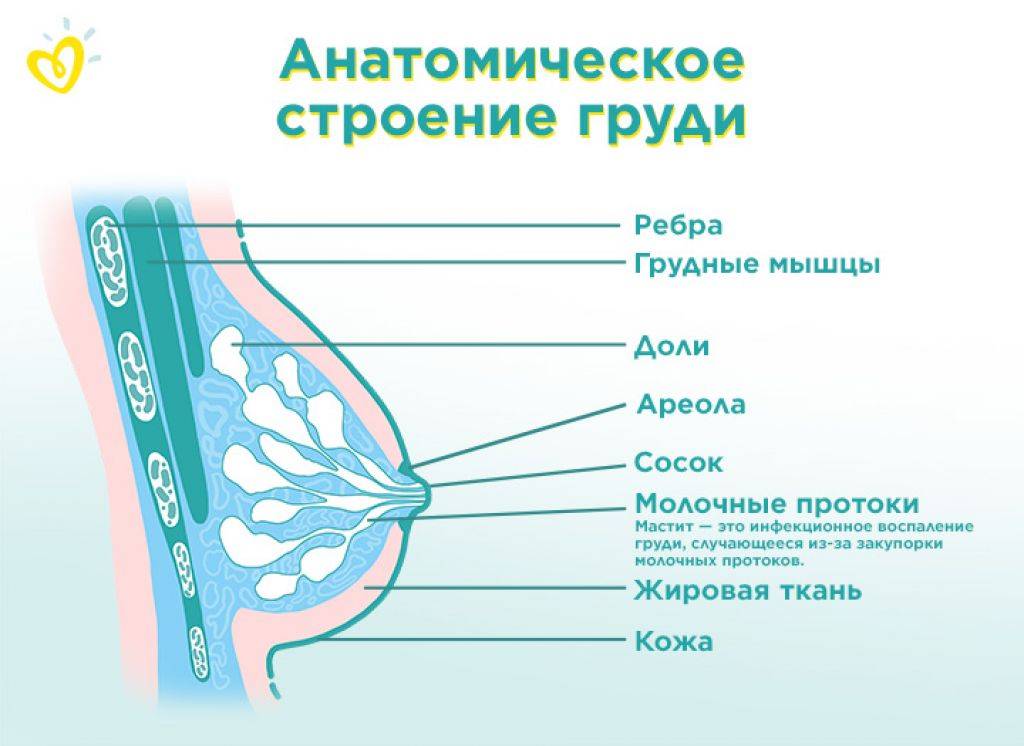
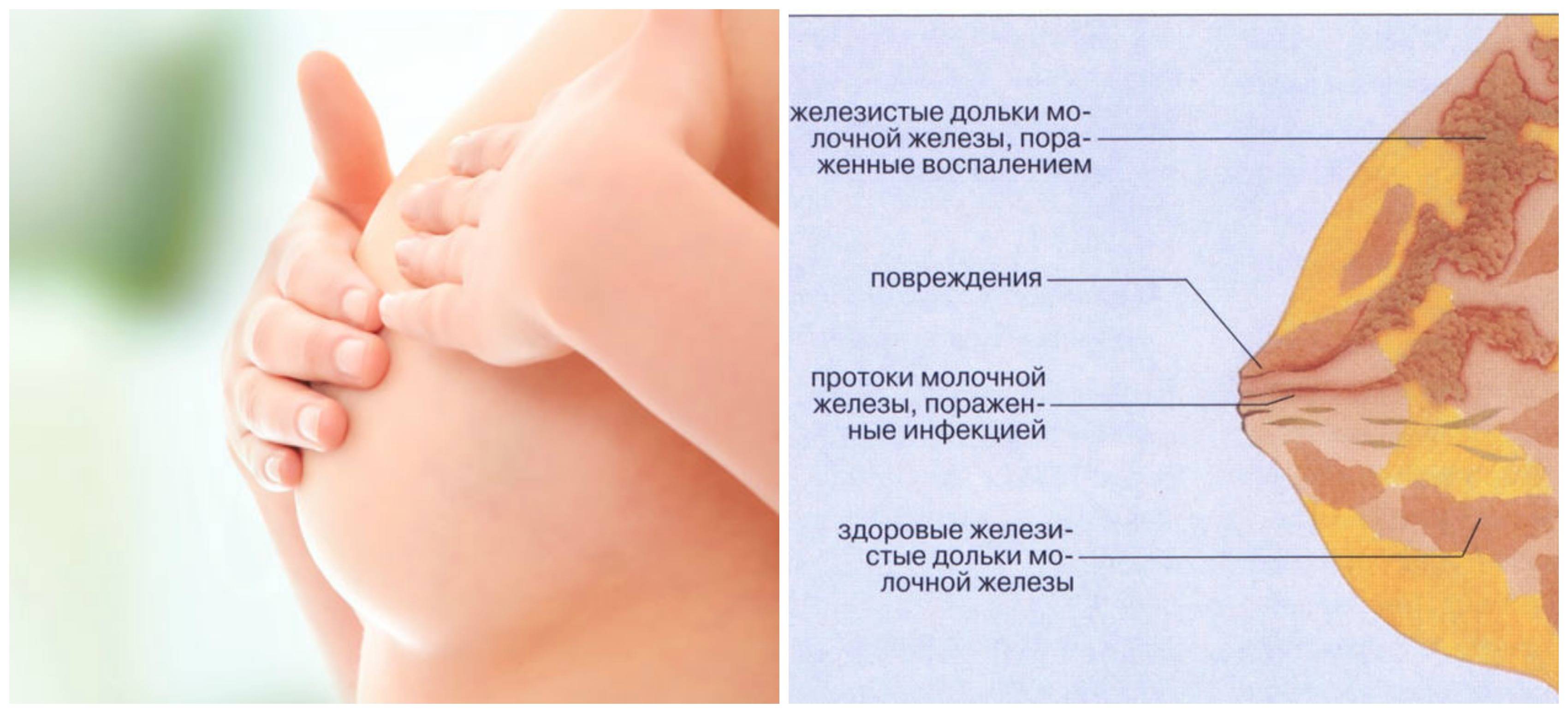
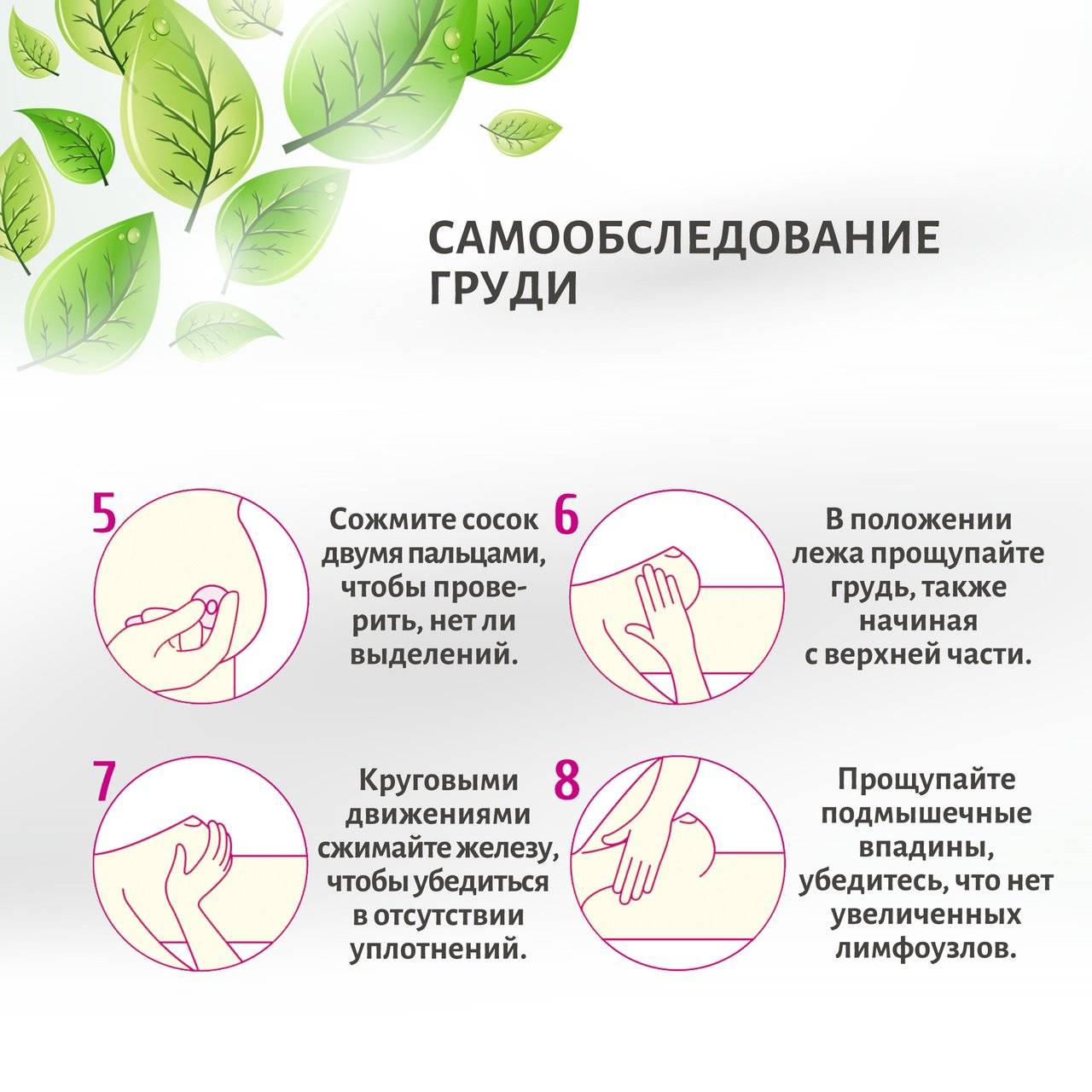
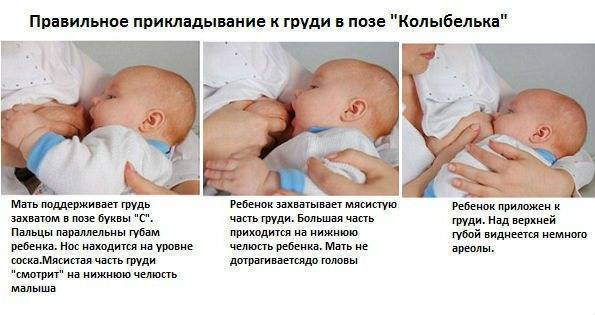
Применение ферментных препаратов при постхолицистэктомическом синдроме
В некоторых случаях ПХЭС может сопровождаться нарушениями со стороны пищеварительной системы. Это связано с тем, что
сигналом для выработки желчи и панкреатических ферментов становится приём пищи. Если сигнал не поступает или поступает
с перебоями, последующие события также нарушаются. В
результате пища не обрабатывает должным образом, и организм недополучает полезные вещества. Это может сказываться на
общем состоянии организма и проявляться тяжестью после еды, дискомфортом, вздутием или диареей.
Препарат выпускается
в форме
капсул, содержащих сотни маленьких частиц – минимикросфер. Они не превышают по размеру 2-х мм, который зафиксирован
как
рекомендованный в мировых и российских научных работах9,10.
Маленький размер частиц позволяет препарату
Креон воссоздавать процесс пищеварения, каким он был задуман в организме, и тем самым
справляться с
неприятными симптомами. Дозировки препарата обычно подбираются врачом, однако, в соответствии с современными
рекомендациями стартовой
дозировкой считается 25 000 единиц10.
Узнать больше
Важным этапом лечения ПХЭС является ферментотерапия, т.к. во многих случаях ПХЭС имеет место нарушение функции
поджелудочной железы и возникновение ферментной недостаточности11.
Из-за этого возникают проблемы с пищеварением,
проявляющиеся в виде неприятных симптомов, таких как боль в животе, тяжесть в желудке, метеоризм и диарея. Кроме того,
нехватка ферментов сказывается на качественном усваивании питательных веществ: организм не получает необходимые
витамины и минералы.
Креон – современный ферментный препарат, восполняя
дефицит собственных ферментов способствует лучшему усваиванию пищи и улучшению пищеварения. Подробнее о препарате
можно узнать здесь.
К какому врачу обращаться при болях в груди?
При боли в груди, прежде всего, следует обратиться к врачу общей практики – семейному врачу или терапевту. Именно он (а не сам больной) должен составлять план обследования. Врач общей практики может направить Вас:
- к кардиологу – если есть основания предполагать, что боль вызвана заболеванием сердца (локализуется за грудиной и слева от неё, снимается нитроглицерином, сопровождается одышкой и т.д.);
- к пульмонологу – при подозрениях на пневмонию или плеврит (если боль сопровождается кашлем и температурой);
- к гастроэнтерологу – при подозрениях на заболевания пищевода и желудка (если боль сопровождается отрыжкой, изжогой, наступает после приема пищи);
- к неврологу – в случае «стреляющей» боли.
Факторы риска
Возможные факторы риска развития фибромиалгии включают в себя:
- гендерный фактор (обычно болеют женщины)
- генетическая предрасположенность
- менопауза (снижение уровня эстрогена)
- слабая физическая подготовка
- операции в анамнезе
- повреждения головного или спинного мозга (аварии, заболевания, эмоциональные стрессы).
Таким образом, нет единой теории как возникновения фибромиалгии, так и провоцирующих это состояние причин.
Независимо от причины, постоянные боли, болезненные точки, бессонница приводят к увеличению чувства усталости и снижению энергии, что в свою очередь, со временем начинает сказываться и на работоспособности. Поэтому, как только врач ставит такой возможный диагноз необходимо начинать лечение, что позволит быстрее нивелировать симптоматику и улучшить качество жизни.
Медикаментозное лечение трахеита
Схема медикаментозного лечения острого трахеита составляется с учетом природы заболевания и выраженности имеющихся у пациента симптомов.
Воздействие на причину
Если возбудителем стал тот или иной вирус, обычно применяются противовирусные средства, а также иммуностимуляторы (например, препараты на основе эхинацеи). При тяжело протекающем и затяжном трахеите бактериальной природы врач может ввести в схему лечения антибиотики. Если же болезнь протекает без осложнений, с ней обычно удается справиться и без этих средств. Но решение о рациональности и продолжительности антибиотикотерапии должен принимать только врач.В некоторых случаях при трахеите до начала лечения противомикробными средствами проводится бактериологическое исследование мокроты. Ее высевают на питательные среды для определения вида возбудителя и его чувствительности к основным группам препаратов. Это поможет подобрать наиболее подходящий антибиотик.
Лечение кашля и очищение дыхательных путей
Большое внимание при лечении острого трахеита нужно уделить, разумеется, кашлю – основному симптому болезни. При сухом, изнуряющем непродуктивном кашле применяют препараты, подавляющие кашлевый рефлекс
Такая мера бывает необходима в первые дни трахеита.На следующей стадии заболевания основной задачей лечения является очищение дыхательных путей от образующейся мокроты. Для этого необходимо облегчить ее отхождение с помощью муколитических и отхаркивающих средств. Но одновременно с противокашлевыми препаратами их применять нельзя. Также недопустимо подавлять влажный кашель. Это чревато застоем мокроты и переходом воспаления на нижележащие отделы дыхательной системы, вплоть до развития бронхопневмонии.
Поддерживающая терапия
Для облегчения симптомов трахеита могут быть полезны лекарственные травы. При трахеите их можно использовать в виде отваров и настоев. Но более удобный и надежный способ лечения – применение готовых средств растительного происхождения с тщательно подобранным и сбалансированным составом. Например, в схему комплексной терапии трахеита можно включать сироп от кашля Доктор МОМ, который содержит экстракты солодки голой, девясила кистецветного, адатоды васики, паслена индийского и других лекарственных растений – всего 10 лекарственных растений. Он подходит как взрослым, так и детям старше 3 лет. Это средство способствует разжижению мокроты и помогает выводить ее из респираторного тракта, а также снимает воспаление.Для взрослых есть еще и растительные пастилки от кашля Доктор МОМ на основе экстрактов солодки голой, имбиря и эмблики лекарственной. Они тоже смягчают кашель, оказывают противовоспалительное и отхаркивающее действие. Такие пастилки можно использовать как вспомогательное средство при лечении трахеита. Они помогают справиться с приступами кашля и облегчают течение заболевания.
Возможный характер боли в груди – на что следует обращать внимание
Боль в груди может быть ноющей, колющей, стреляющей, сжимающей, жгучей. В некоторых случаях она бывает острой, интенсивной, вплоть до нетерпимой.
Важно, где именно локализуется боль. Обычно боль довольно четко может быть локализована следующим образом:
- в одной половине грудной клетки – справа или слева. Иногда локализация боли может быть более конкретной, например – в области ребер;
- за грудиной. Боль за грудиной, особенно в том случае, когда болит и за грудиной и слева от неё, характерна для заболеваний сердца;
- чуть ниже грудины (в подложечной области). Подобная боль характерна для заболеваний пищевого тракта (желудка или пищевода).
Боль в груди без четкой локализации может говорить о раке лёгких или туберкулёзе.
Боль в груди может сопровождаться такими симптомами, как:
- одышка, затрудненность дыхания;
- кашель, повышенная температура тела;
- слабость, холодный пот;
- отрыжка, изжога, тошнота, рвота;
- изменения артериального давления.
Для диагностики также важно распространение боли. Боль может иррадиировать в руку
Такой характер боли наблюдается при инфаркте миокарда и остеохондрозе.
Методы лечения
Медикаментозное лечение
Антидепрессанты рекомендуются в качестве исходных препаратов для лечения симптомов усталости. Эти препараты оказывают влияние на такие симптомы, как боль, усталость, подавленное настроение. Наиболее известны трициклические антидепрессанты такие как амитриптилин, который обеспечивает эффективное облегчение симптомов. Но болевой синдром устранить полностью эти препараты не могут. Противосудорожные препараты, такие как, например, Лирика, показал свою достаточную эффективность у некоторых пациентов. Но этот препарат может вызвать такие побочные действия, как сонливость, головокружение, отеки, увеличение веса. Используются также другие препарата этой группы.
Достаточно широкое применение в последние годы получили антидепрессанты из класса препаратов ингибиторов обратного захвата серотонина и норадреналина, такие как Симбалта или Савелла. Препараты из этой группы помогают уменьшить боль, улучшить общее самочувствие у пациентов с фибромиалгией. Побочными эффектами этих препаратов могут быть тошнота, головокружение, бессонница.
Лекарства, которые увеличивают длительность сна, могут помочь в лечении симптомов фибромиалгии. Возможно использование низких доз такого препарата, как амитриптилин. Противовоспалительные препараты – в том числе ибупрофен и напроксен – не имеют особого лечебного эффекта, так как при фибромиалгии нет воспалительного процесса. Кроме того, препараты группы НПВС имеют ряд побочных действий таких, как раздражение желудка, кровотечение, увеличение АД. Возможно применение таких препаратов как парацетамол, потому что раздражающее действие на желудок не очень большое, и он потенцирует действие других препаратов, применяемых для лечения фибромиалгии. Миорелаксанты (мидокалм, сирдалуд) могут уменьшить мышечный спазм и улучшить сон, особенно если их применять в вечернее время.
Стероиды, как правило, применяют в тех случаях, когда есть сопутствующие ревматологические заболевания.
Возможно, также введение стероидов в тендерные точки, но эффективность этого метода достаточно спорная.
Введение в тендерные точки ботокса получило распространение в последнее время, и проведенные исследования показали достаточно высокую эффективность такого метода лечения. Немедикаментозные методы лечения:
- Иглорефлексотерапия. Исследования показали, что применение акупунктуры меняет метаболизм в головном мозге и увеличивает толерантность к восприятию боли.
- Мануальная терапия помогает уменьшить боли в мышцах и увеличить диапазон движений в позвоночнике.
- Массаж как классический, так и точечный позволяют стимулировать кровообращение и уменьшить мышечные спазмы.
- Биологическая обратная связь. Этот метод лечения позволяет научить пациента контролировать свои ощущения и уменьшить хронические боли.
ЛФК
Ранее считалось, что физические упражнения могут ухудшить симптоматику при фибромиалгии. Но исследования показали , что физические упражнения помогают восстановлению нейрохимического баланса в организме и способствуют положительному эмоциональному фону. Физические упражнения не только улучшают деятельность сердечно-сосудистой системы, но и повышают уровень эндорфинов, веществ обладающих болеутоляющим действием. Эндорфины помогают снизить тревожность, стресс и депрессию. Кроме того, физические упражнения приводят к нормализации уровня серотонина в головном мозге, что также способствует улучшению сна и настроения.
Различные факторы – такие, как солнечный свет, определенные продукты, некоторые гормоны, а также упражнения – увеличивают уровень серотонина в головном мозге.
Регулярные физические упражнения приносят пользу пациентам с фибромиалгией, оказывая следующие эффекты:
- сжигание калорий и возможность контроля веса
- увеличение диапазона движений в мышцах и суставах
- улучшение отношения к жизни
- улучшение качества сна
- повышение аэробных возможностей
- улучшение деятельности сердечно-сосудистой системы
- увеличение энергии
- снижение уровня тревоги и депрессии
- снижение стресса, связанного с хроническим заболеванием
- стимуляция секреции гормона роста
- стимуляция секреции эндорфинов («гормонов счастья”)
- укрепления костей
- укрепление мышц
- снятие боли
Исследования показали, что различные виды физических нагрузок имеют положительный эффект (аэробные и силовые (на тренажерах). Но нагрузки на тренажерах необходимо подбирать только под контролем врача ЛФК. Хороший эффект дают также различные виды гимнастик, которые позволяют улучшить гибкость, например, такие, как йога, ци-гун, пилатес.
Профилактика судорог
Для того, чтобы предотвратить возможное появление судорог, необходимо полноценное питание с достаточным количеством жидкости и электролитов, особенно при интенсивной физической нагрузке или во время беременности.
Ночные судороги и другие судороги покоя часто можно предотвратить с помощью регулярных упражнений на растяжку, особенно если они выполняются перед сном.
Также хорошим средством профилактики судорог является прием препаратов магния и кальция, но требуется осторожность их назначения при наличии почечной недостаточности. При наличии гиповитаминоза необходим прием витаминов группы В, витамина Д,Е
Если пациент принимает диуретики, то необходим обязательный прием препаратов калия.
В последнее время, единственным средством, которое широко используется для профилактики, а иногда и для лечения судорог, является хинин. Хинин использовался в течение многих лет при лечении малярии. Действие хинина обусловлено уменьшением возбудимости мышц. Однако хинин обладает рядом серьезных побочных действий, которые ограничивают его назначение всем группам пациентов (тошнота, рвота, головные боли, нарушения ритма сердца, нарушение слуха и т.д.).
Боли под правой лопаткой
Боли под правой лопаткой являются обычным явлением, но самодиагностика, как и при болях под левой лопаткой достаточно проблематична. Боли под правой лопаткой могут быть признаком опасных для жизни состояний, и только врач может адекватно исключить серьезные причины болевого синдрома.
Причины болей под правой лопаткой.
- Холецистит. Желчнокаменная болезнь или острый холецистит могут приводить к появлению острых болей под правой лопаткой. Боль также может отдавать в правое плечо. Как правило, при желчнокаменной болезни необходимо оперативное лечение (удаление желчного пузыря).
- Инфаркт миокарда (стенокардия) могут давать боли в плече, под правую лопатку, в правое плечо, в шею. При аневризме аорты боль может иррадиировать в спину. Боли при таких состояниях, как правило,острые,интенсивные и требуют экстренной госпитализации.
- Заболевания печени
- Воспалительные процессы, инфекции печени, а также другие повреждения печени могут приводить к появлению болей под правой лопаткой. Бактериальные инфекции могут приводить к образованию карманов гноя в печени, и это будет сопровождаться не только болями, но и температурой и общим недомоганием. Рак печени также нередко приводит к появлению болей под правой лопаткой и в плече. Цирроз печени, особенно декомпенсированный, может приводить к накоплению жидкости в брюшной полости и приводить к болям под лопаткой и плече.
- Рак молочной железы
- Рак молочной железы является одним из наиболее распространенных видов рака и нередко является причиной болей как в правой, так и в левой подлопаточной областях.
- Артрит плечевого сустава может быть причиной болей под правой лопаткой.
- Биомеханические причины. Нарушения осанки или длительные статические нагрузки, такие как работа, за компьютером, особенно в неправильной позе, могут стать причиной мышечного спазма, который будет проявляться болями под правой лопаткой.
Симптомы
Для заболевания характерно экссудативное (катарально-геморрагическое) воспаление слизистых оболочек верхних дыхательных путей, а также конъюнктивы глаз и носовой полости, сопровождается тяжелым дыханием, кашлем и хрипами.
Острая форма:
- при проведении пальпации трахеи возникают приступы кашля, которые могут сопровождаться кровяными отхаркиваниями;
- при осмотре гортани заметны гиперемия, точечные кровоизлияния, отеки слизистых, творожистые наложения в просвете дыхательных путей;
- птица тяжело дышит через открытый клюв. Акты вдоха и выдоха затруднены;
- при прослушивании дыхания слышны не типичные для здоровой птицы каркающие, свистящие или хрипящие звуки;
- меняется поведение кур – они становятся пассивными, малоподвижными;
- возможны приступы удушья;
- потеря аппетита, расстройство пищеварения;
- прекращение или падение яйценоскости.
Перманентное течение заболевания:
- покраснение слизистых оболочек глаз, деформация глазной щели, светобоязнь;
- частые выделения слизистого и пенистого экссудата из глаз и носа;
- выпячивание третьего века на глазное яблоко, отечность и слипание век;
- появление кровоизлияний на слизистой оболочке глаз, развитие конъюнктивита;
- повышение температуры тела на 1-2°;
- низкий рост массы у больной птицы, сниженная яйценоскость;
- апатичность, общее угнетение, отсутствие аппетита;
- посинение гребня;
- выцветание роговицы;
- трахея и гортань могут быть закупорены кровяными сгустками, слизистая горла вишневого цвета.
Дефекты грудины
Дефекты грудины можно разделить на 4 типа и все являются редкими: грудная эктопия сердца, шейная эктопия сердца, торакоабдоминальная эктопия сердца и расщепление грудины. Торакальная эктопия сердца представляет собой аномалию расположения сердца вне грудной клетки, и сердце совершенно не защищено плотными костными тканями. Выживаемость пациентов с грудной эктопия сердца очень низкая.Описано только три удачных случая оперативного лечения из 29 операций с этой аномалией.
Шейная эктопия сердца отличается от грудной только локализацией аномального расположения сердца. Как правило, такие пациенты не имеют шансов на выживаемость. У пациентов с торакоабдоминальной эктопией сердце расположены книзу грудины. Сердце покрыто мембраной или тонкой кожи. Смещение сердца вниз является результатом полулунного дефекта перикарда и дефекта диафрагмы. Нередко также бывают дефекты брюшной стенки.
Расщелина грудины является наименее серьезной из 4 аномалий, потому что сердце почти закрыто и находится в нормальном положении. Поверх сердца имеется частичное или полное расщепление грудины, причем частичное разделение встречается чаще, чем полное расщепление. Ассоциации с пороками сердца при этой аномалии встречаются достаточно редко. У большинства детей, расщепление грудины обычно не вызывает особо заметных симптомов. В отдельных случаях, возможны респираторные симптомы в результате парадоксального движения дефекта грудины. Основным показанием для проведения хирургического лечения является необходимость обеспечить защиту сердца.
Воронкообразная деформация грудной клетки (впалая грудь)
Воронкообразная деформация грудной клетки (впалая грудь) на сегодняшний день является наиболее распространенной деформацией грудной клетки и встречается в 1 случае из 400 новорожденных. Килевидная деформация, как вторая наиболее распространенная форма деформации, встречается в 5 раз реже, чем воронкообразная грудная клетка.
Этиология развития воронкообразной деформации
Существует несколько теорий, объясняющих развитие этой деформации, но до конца этиология остается неясной. Некоторые авторы считают, что развитие воронкообразной деформации может быть связано с чрезмерно быстрым ростом реберного хряща, который вытесняет грудину кзади. Аномалии диафрагмы, рахит, или повышенное внутриматочное давление также предположительно способствуют смещению задней части грудины. Частое ассоциация воронкообразной деформации с другими заболеваниями опорно-двигательного аппарата, такими как синдром Марфана, дает возможность предполагать, что в определенной степени деформации обусловлены аномалиями соединительной ткани. Генетическая детерминированность встречается также у 40% пациентов с килевидной деформацией.
Клинические проявления
Воронкообразная грудная клетка может проявляться как в виде небольшого дефекта, так и выраженного дефекта, при котором грудина доходит почти до позвонков. Возникновения дефекта является результатом 2 факторов: (1) степенью задней ангуляции грудины и степенью задней ангуляции реберного хряща в зоне прикрепления ребер к грудине. Если же, кроме того имеются дополнительно ассиметрии грудины или хрящевые ассиметрии, то в таком случае оперативное лечение становится более технически сложным.
Воронкообразная деформация возникает, как правило, при рождении или вскоре после рождения. Деформация часто прогрессирует, и глубина вдавления увеличивается по мере роста ребенка. Впалая грудь чаще встречается у мужчин, чем у женщин, в соотношении 6:1 Впалая грудь может сочетаться с другими врожденные аномалиями, включая аномалии диафрагмы. У 2% пациентов, впалая грудь связана с врожденными аномалиями сердца. У пациентов с характерным габитусом тела, можно предположить диагноз синдром Марфана.
Существует несколько методов количественной оценки тяжести деформации при воронкообразной груди, которые обычно включает измерения расстояния от грудины к позвоночнику. Возможно, наиболее часто используемым методом является метод Халлера, который использует отношение поперечного расстояния до переднезаднего расстояния, полученные на основании КТ. В системе Haller, оценка 3,25 или выше свидетельствует о тяжелом дефекте, который требует хирургического вмешательства.
Воронкообразная грудь вообще не оказывает особого физиологического воздействия на младенцев или детей. Некоторые дети испытывают боль в области грудины или реберного хряща, особенно после интенсивных нагрузок. У других детей возможно сердцебиение, что может быть связано с пролапсом митрального клапана, который обычно имеет место у пациентов со впалой грудью. Некоторые пациенты могут чувствовать шум движения крови, который связан с тем, что легочная артерия находится близко к грудине и во время систолы пациент может отмечать шум выброса крови.
Иногда у пациентов с воронкообразной грудью встречается астма, но отмечено что деформация не оказывает явного влияния на клиническое течение астмы. Воронкообразная деформация оказывает влияние на сердечно-сосудистую систему и наблюдения показали, что после оперативной коррекции деформации происходит значительное улучшение функций сердечно-сосудистой системы.
Профилактические мероприятия
Для того, чтобы исключить развитие этого неприятного симптома, нужно предпринимать ряд мер:
- Своевременно и правильно лечить воспалительные процессы;
- Правильно питаться, минимизировать потребление солёной, острой, чрезмерно жирной пищи;
- Вести активный образ жизни;
- Избегать стрессовых ситуаций;
- Соблюдать режим дня, отвести достаточное количество времени на сон;
- Регулярно проходить профилактические осмотры.
Не забывайте: жжение в грудине может быть признаком серьёзных заболеваний. Его возникновение — повод для обращения за профессиональной медицинской помощью!
- Низкий пульс
- Гиперхолестеринемия
Лечение
Лечение напрямую зависит от генеза болей. Если исключены серьезные соматические (травматические причины болей под лопаткой), то лечение болей, связанных с заболеваниями опорно-двигательного аппарата, проводится с использованием как медикаментозных так немедикаментозных методов лечения.
Отдых. Иногда достаточно полноценного отдыха для того, чтобы мышцы восстановились и болевые ощущения, связанные с перенапряжением мышц, исчезли.
Медикаментозное лечение включает в себя применение препаратов НПВС (мовалис, вольтарен, целебрекс), особенно когда речь идет о наличии воспалительных заболеваний. Возможно применение миорелаксантов при мышечном спазме, антидепрессантов при хронических болевых проявлениях, которые, как правило, сопровождаются депрессивными состояниями.
Физиотерапия позволяет уменьшить воспалительные явления в различных тканях, снизить болевые проявления, улучшить регенерацию.
Мануальная терапия позволяет снять мышечные блоки, улучшить мобильность двигательных сегментов.
ИРТ. Воздействие на биологически активные точки позволяет уменьшить болевые проявления, восстановить нормальную проводимость по нервным волокнам.
Как проходит диагностика?
Для того, чтобы диагностировать симптом, врачу достаточно провести опрос и услышать жалобы больного. Диагностировать заболевание, вследствие которого он возникает, можно проведя комплексные исследования. Прежде всего проводятся осмотр пациента и сбор анамнеза, после чего назначают лабораторные исследования крови и урины, развёрнутый анализ крови, определение гормонального фона. Помимо этого, назначают аппаратные исследования, подбор которых осуществляют исходя из предварительных исследований. Это может быть:
- Рентгенография грудины;
- УЗ-сканирование внутренних органов грудной полости;
- Электрокардиография;
- Гастроэнтерологические исследования.
Диагностика мышечной слабости и лечение
При наличии мышечной слабости необходимо обратиться к врачу, которого в первую очередь будут интересовать ответы на следующие вопросы:
- Как появилась слабость в мышцах и когда?
- Есть ли динамика мышечной слабости, как увеличение, так и снижение?
- Если ли изменение общего самочувствия, потеря веса или были ли поездки за границу в последнее время?
- Какие лекарства принимает пациент и были ли проблемы мышцами у кого – то в семье пациента?
Врачу также будет необходимо осмотреть пациента, чтобы определить, какие мышцы подвержены слабости и есть ли у пациента истинная или предполагаемая мышечная слабость. Врач проверит, есть ли признаки того, чтобы мышцы стали более мягкими на ощупь (что может быть признаком наличия воспаления) или мышцы устают слишком быстро.
Затем врач должен проверить нервную проводимость для того, чтобы определить наличие нарушений проводимости по нервам в мышцы. Кроме того, врачу может потребоваться проверить центральную нервную систему, в том числе баланс и координацию, и, возможно, назначить лабораторные исследования для определения изменения уровня гормонов, электролитов и других показателей.
Если это не позволяет определить причину мышечной слабости, то могут быть назначены и другие методы диагностики:
- Нейрофизиологические исследования (ЭНМГ, ЭМГ).
- Биопсия мышц для определения наличия морфологических изменений в мышцах
- Сканирование тканей с использованием КТ (МСКТ) или МРТ в тех частях тела, которые могут оказывать влияние на мышечную силу и функции.
Совокупность данных истории болезни, симптомов, данных объективного обследования и результатов лабораторных и инструментальных методов исследования позволяет в большинстве случаев выяснить истинную причину мышечной слабости и определить необходимую тактику лечения. В зависимости от того, какой генез мышечной слабости (инфекционный, травматический, неврологический, обменный медикаментозный и т.д.) лечение должно быть патогенетическим. Лечение может быть как консервативным, так и оперативным.
Методы диагностики подагры
Диагностика подагры включает в себя физикальные, лабораторные и инструментальные методы исследования. Диагноз «подагра» ставится при совпадении нескольких признаков, характерных для данного заболевания
Физикальная диагностика
Физикальная диагностика предполагает визуальный осмотр пациента и пальпацию. Результаты осмотра сопоставляются с жалобами пациента и историей заболевания.
Лабораторная диагностика
Лабораторная диагностика позволяет установить, что причиной патологических изменений в суставе является нарушение обмена мочевой кислоты. Решающую роль в этом играют следующие анализы:
биохимический анализ крови (важен показатель мочевой кислоты в плазме крови);
анализ синовиальной (внутрисуставной) жидкости на наличие в ней уратов. Для этого делается пункция сустава.
для оценки скорости клубочковой фильтрации может проводиться суточный сбор мочи.
Если есть необходимость подтвердить, что обнаруженные новообразования в суставе представляют собой тофусы, проводится биопсия с дальнейшим исследованием их содержимого.
Инструментальная диагностика
Рентгенография позволяет выявить патологические изменения в суставах. Они имеют место на поздних стадиях, поэтому начало заболевания с помощью рентгенологических методов установить невозможно. Для выявления тофусов (они не всегда выступают над поверхностью кожи) используются компьютерная томография или МРТ.
На ранних стадиях может применяться УЗИ. С помощью ультразвука обнаруживаются довольно мелкие отложения солей, поэтому на УЗИ видны тофусы ещё на стадии их формирования. Также характерным признаком подагры является «двойной контур» – возникновение эхогенной полоски, идущей параллельно линии суставного хряща. Она возникает, потому что кристаллы соли не проникают в структуру хряща, а просто покрывают его сверху, создавая дублирующий контур, хорошо заметный при исследовании.
Чтобы точно продиагностировать заболевание, запишитесь на прием к специалистам сети «Семейный доктор».
Усталость мышц
Усталость иногда называют астенией. Это чувство усталости или истощения, которые чувствует человек, когда используются мышцы. Мышцы не становятся действительно слабее, они все еще могут выполнять свою работу, но выполнение мышечной работы требует больших усилий. Этот тип мышечной слабости часто наблюдается у людей с синдромом хронической усталости, при расстройствах сна, депрессии и хронических заболеваниях сердца, легких и почек. Это может быть связано с уменьшением скорости, с которой мышцы могут получать необходимое количество энергии.
Мышечная утомляемость
В некоторых случаях усталость мышц в основном имеет повышенную утомляемость – мышца начинается работать, но быстро устает и требует больше времени для восстановления функции. Утомляемость часто сочетается с мышечной усталостью, но наиболее это заметно при редких состояниях, таких как миастения и миотоническая дистрофия.
Разница между этими тремя типами мышечной слабости часто является не очевидной и у пациента может быть сразу более одного вида слабости. Также один вид слабости может чередоваться с другим видом слабости. Но при внимательном подходе к диагностике врачу удается определить основной тип мышечной слабости,так как для определенных заболеваний характерен тот или иной вид мышечной слабости.