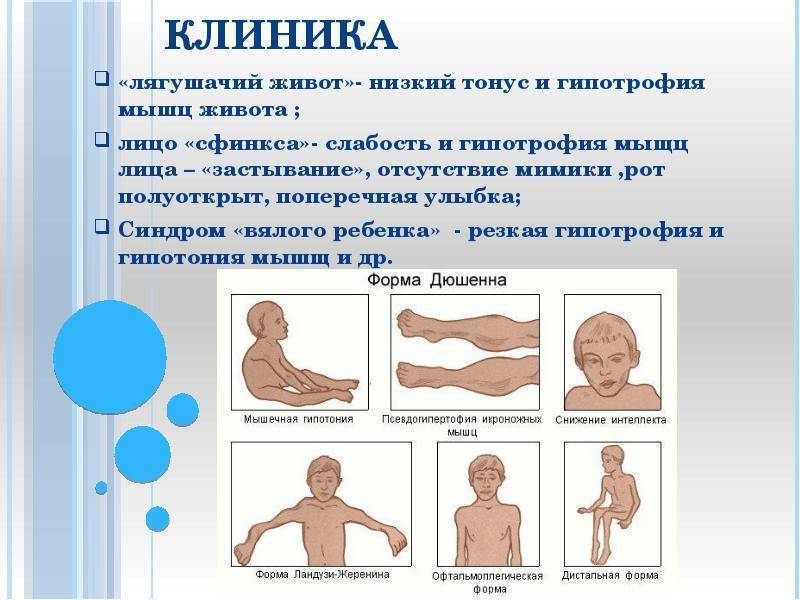
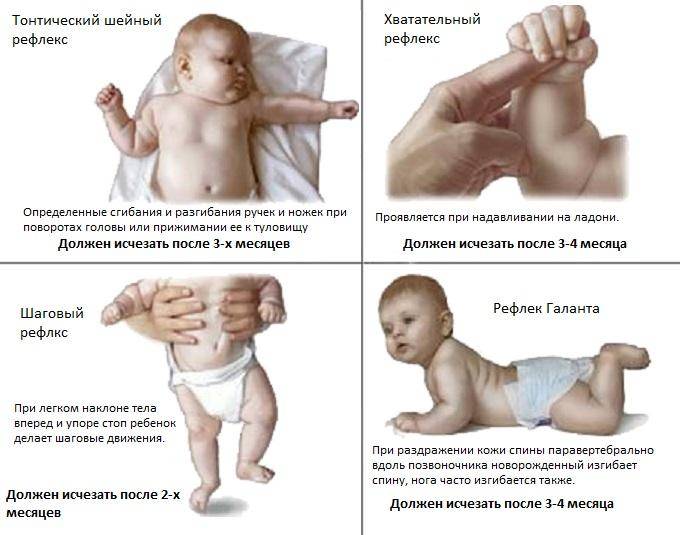
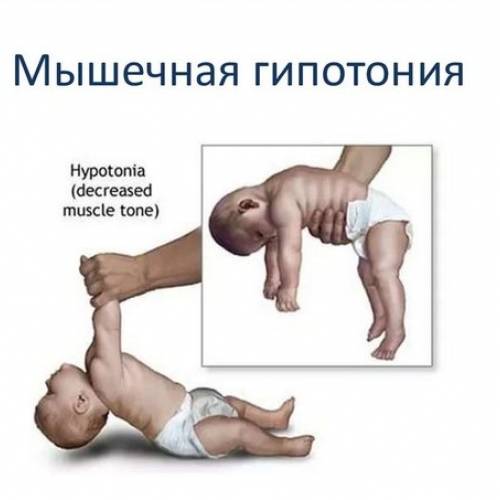
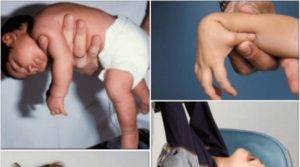
Профилактика
- при сидячем, малоподвижном образе жизни подключить умеренную физическую нагрузку: прогулки на свежем воздухе, езда на велосипеде, плавание, йога;
- носить удобную ортопедическую обувь, отказаться от одежды, сдавливающей ноги, стесняющей движения;
- правильно питаться, отдав предпочтение полезным, богатым жизненно важными веществами продуктами;
- контролировать массу тела;
- избавиться от вредных привычек: табакокурения, употребления алкоголя;
- укреплять иммунитет;
- при наличии подозрительных симптомов не заниматься самолечением, а как можно скорее обратиться за профессиональной медицинской помощью.
НЕКОТОРЫЕ УПРАЖНЕНИЯ, СПОСОБСТВУЮЩИЕ РАЗВИТИЮ ЧУВСТВА РАВНОВЕСИЯ
не бойтесь носить малыша на руках в различных положениях: на правой и левой руке, лицом и спиной к себе, чаще меняйте его положение в кроватке. Для тренировки вестибулярного аппарата эффективны следующие упражнения: покачивание в позе эмбриона, покачивания на мяче животом и спиной вниз. Покачивание на руках- взяв ребёнка на руки лицом к себе и поддерживая его под спинку, покачайте малыша вверх-вниз (к себе-от себя), взяв ребёнка на руки в вертикальном или в горизонтальном положении, покружитесь с ним в обе стороны
Горизонтальное кружение- встаньте, положите малыша себе на плечо животом вниз, начните кружиться, но делайте это достаточно осторожно, чтобы не утратить равновесия, меняйте направление кружения- то по часовой стрелке, то против, а затем покружите ребёнка, удерживая его на боку, повторите кружение, переложив малыша на другой бок, кружась с малышом, приподнимите его в воздух и ещё раз покружитесь вместе с ним, перед тем как закончить, опустите ребёнка вниз почти до пола и снова поднимите вверх, начинайте упражнение медленно и осторожно, если по какой-нибудь причине вашему новорождённому что-то не нравится, то скорее всего вы действуете слишком быстро, замедлите темп. Постепенно увеличивайте время занятий с с десяти-пятнадцати секунд на каждое упражнение до тридцати-сорока, всегда останавливайтесь прежде, чем захочет ваш ребёнок
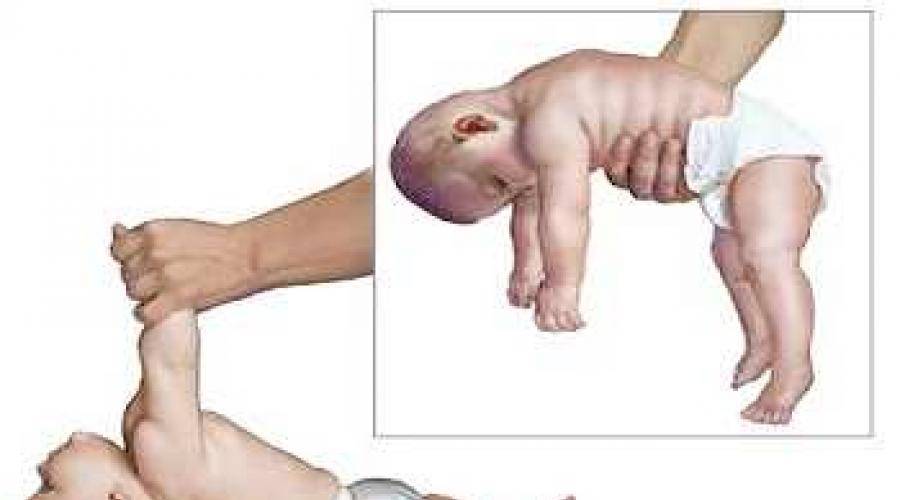
Покачивание- попробуйте покачать ребёнка в вертикальном положении вверх-вниз, приподнимая его в воздух и спуская ножками на свой живот, это не только доставит ему удовольствие, но и обеспечит тренировку опорности ног, лягте на спину и покачайте ребёнка над собой, плотно обхватите его за бока под мышками, поднимите над собой и посмотрите в глаза друг другу, скажите ему, что он- самолёт, мягко качните его вправо-влево, опустите себе на грудь и поднимите снова, покачайте малыша на своих коленях, сажая его то на одно, то на другое. Перекатывание брёвнышком- обеими руками положите малыша на бок, а затем покатите дальше, сами передвигаясь за ним, после этого перекатите его на другой бок и помогите самостоятельно вернуться в исходное положение, когда ваш ребёнок научиться самостоятельно перекатываться несколько раз подряд, попросите его кататься в обе стороны. Подталкивание- Если ребёнок стоит на четвереньках устойчиво, слегка подталкивайте его вперёд, назад, в стороны, упражнение проводится в виде игры с побуждением ребёнка удержаться на четвереньках. Качание с малышом на руках, на качелях, в гамаке, на каруселях, позже позвольте ребёнку самостоятельно качаться, необходимо лишь подстраховывать его. Кружение за руки- повернув ребёнка лицом к себе, возьмите его за запястья и вращайте на прямых руках, покружитесь сначала в одну, потом в другую сторону. Ускорение- поверните ребёнка к себе и возьмите под мышками, подбросьте его невысоко в воздух и поймайте, обычно это упражнение очень нравится малышам, благодаря ему ребёнок ощущает на себе силу гравитации, особенно в момент, когда падает к вам в руки. Покачивание вниз головой (для самых смелых родителей)- захватите ребёнка цепко за лодыжки и поднимите, лучше, если он будет находится к вам лицом, начните осторожно, как маятник, покачивать его из стороны в сторону, когда будете опускать малыша, будьте особенно осторожны, берегите шею. Родители иногда испытывают страх от одной только мысли о том, что им придётся держать ребёнка головой вниз, однако это положение хорошо знакомо каждому новорождённому, при нормальной беременности ребёнок в последний месяц перевёрнут вниз головой всякий раз, когда мать стоит или сидит, поэтому будьте смелее, активнее играйте со своим малышом, чаще меняйте положение его тела в пространстве.
Диета
Диета мамы при грудном вскармливании
- Эффективность: нет данных
- Сроки: весь период грудного вскармливания
- Стоимость продуктов: 1400-1500 рублей в неделю
Чтобы ребенок родился здоровым, будущая мама должна следовать всем рекомендациям врача по поводу питания, стараясь сделать свой рацион максимально разнообразным и богатым витаминами, микроэлементами.
В рацион должны обязательно входить овощи, фрукты, мясные и рыбные блюда, молочные продукты, орехи, семечки, растительные жиры.
В то же время очень важно отказаться от алкоголя и вредной пищи – фастфуда, копченостей, слишком острых и соленых блюд
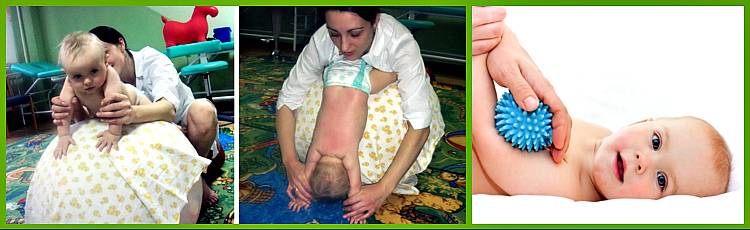
НЕКОТОРЫЕ ПРИЁМЫ МАССАЖА И УПРАЖНЕНИЯ, СПОСОБСТВУЮЩИЕ УКРЕПЛЕНИЮ МЫШЦ
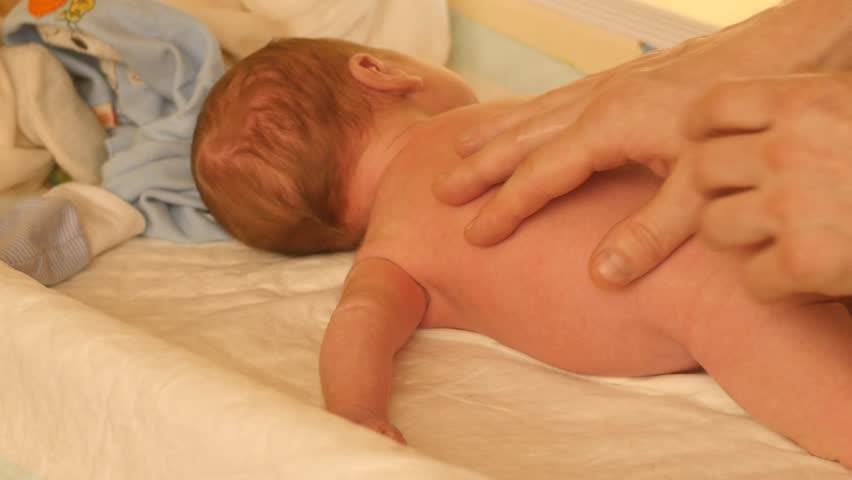
многолетний опыт доказывает, что ежедневные занятия гимнастикой и массаж позволяют укрепить и развить мышечную систему ребёнка, что особенно важно для детей, имеющих сниженный тонус мышц (гипотонус), для укрепления мышц задней поверхности туловища (задней группы мышц шеи, спины, ягодиц) используют все приёмы массажа, которые выполняются более энергично, особенно растирание и разминание, широко применяются лёгкие ударные приёмы: поколачивание пальцами, похлопывание, стимулирующее пощипывание. Эффективен точечный массаж- тонизирующий метод
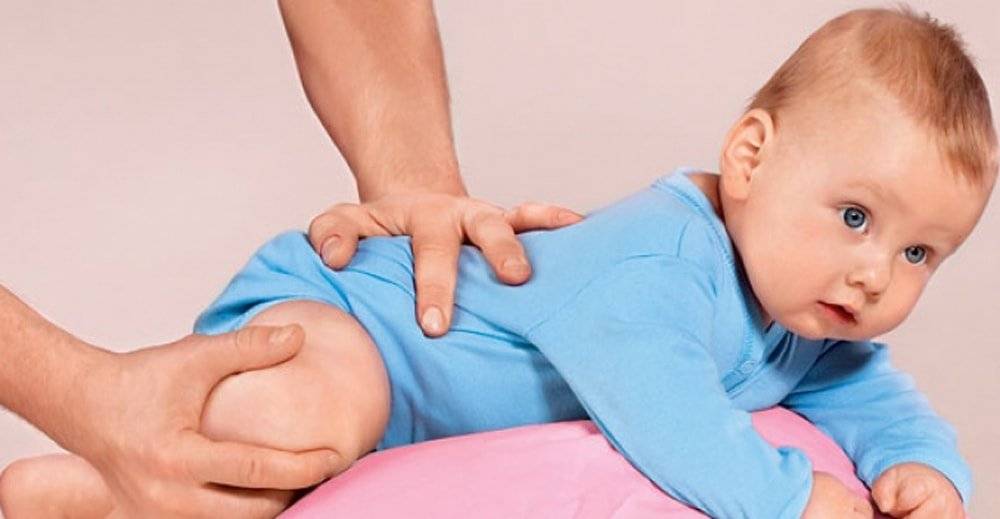
Быстрые, отрывистые надавливания подушечкой пальца (среднего, указательного или большого) на определённую точку (зону) вызывает напряжение соответствующих мышц. Упражнения подбираются в соответствии с возрастом и возможностями ребёнка: частое выкладывание на живот и рассматривание игрушек в положении на животе, если ребёнок плохо удерживает голову, то под грудь ему подкладывают валик. Повороты на бок с рефлекторным разгибанием позвоночника, повороты со спины на живот с помощью и без, рефлекторное ползание, ползание в полувертикальном положении, ползание на спине. Поза пловца- взрослый поддерживает ребёнка одной рукой под грудь, другой- за ноги, парение на животе с опорой- взрослый поддерживает ребёнка под грудь двумя руками, ноги малыша упираются ему в живот, парение без опоры ног. Удерживание туловища на весу- положите ребёнка на край стола так, чтобы плечевой пояс и грудь были на весу, удерживание ног на весу- ребёнок лежит на краю стола так, что ноги остаются на весу, в обоих этих упражнениях можно помогать малышу, стимулируя мышцы спины и ягодиц точечным массажем. Для более старших детей полезны наклоны из положения стоя, тачка- ходьба на руках, поднимание из положения на животе. Особенно полезны ползание и ходьба на четвереньках- это прекрасная тренировка всего тела ребёнка, в том числе мышц спины, шеи и ног, подлезание, лазание. Для укрепления мышц передней поверхности тела (передней поверхности шеи, брюшного пресса), кроме приёмов массажа живота, рекомендованных в возрастных комплексах, широко применяют стимулирующее пощипывание вокруг пупка и точечный массаж, в положении на спине полезны любые самостоятельные движения ногами. С полутора-двух месяцев можно делать специальные упражнения (расположены по степени увеличения сложности), включая их в ежедневный комплекс и занимаясь дополнительно: повороты на бок, повороты со спины на живот, переход из горизонтального положения в полувертикальное и обратно (это упражнение удобно делать, держа малыша у себя на коленях, следите, чтобы голова не запрокидывалась), выкладывание спиной на мяч, парение на спине или подготовка к нему, присаживание за отведённые в стороны руки, за согнутые руки, наклоны из положения стоя, поднимание выпрямленных ног (достань ногами до палочки), вначале с помощью взрослого, затем самостоятельно, повороты туловища в стороны (более старшие дети могут выполнять присаживание самостоятельно или за руку).
Последовательность лечебных мероприятий
Если вы полагаете, что терапия дизартрии сводится к посещениям логопеда, где дизартрика учат складывать губы трубочкой, то ваше мнение ошибочно. Существует определенная последовательность мероприятий, нарушать которую не рекомендуется.
Устранение дизартрии начинается с восстановления работы речедвигательного аппарата. Для этого малышу проводят логопедический массаж, развивают мелкую моторику рук. Применяют также дыхательную гимнастику.
Логопедический массаж – один из наиболее эффективных методов восстановления работы речевого аппарата. Массаж воздействует на мышцы, позволяя нормализовать их тонус. Поэтому предварительно специалист определяет его уровень: гипо- или гипертонус.
Логопедический массаж делят на несколько видов:
- ручной;
- механический;
- аппаратный.
Ручная техника основана на воздействии пальцами рук на определенные зоны щек, губ, языка. Специалист проводит поглаживание, небольшое разминание мышечного каркаса области губ, щек и подбородка. Соединяет пальцами губы в вертикальном, горизонтальном положениях. Массирует мягкое небо.
Механическая техника предполагает воздействие на проблемные зоны с помощью специальных зондов.
Аппаратный метод использует вакуумные, вибрационные, температурные устройства. Он позволяет восстанавливать нервные пути, связывающие мышцы с центрами в мозге.
Дети-дизартрики способны самостоятельно проводить массаж в домашних условиях. Для этого существуют несложные упражнения:
- оскаливание зубов;
- вытягивание губ;
- открыть – закрыть рот;
- ребенок берет в рот конфету на палочке, взрослый ее вынимает. Чем меньше объем конфеты, тем сложнее делать упражнение.
Массаж позволяет:
- восстановить нормальный мышечный тонус;
- устранить патологические движения речевых мышц;
- увеличить амплитуду артикуляционных действий;
- заставляет работать мускулатуру, ранее не задействованную в процессе;
- координирует движение речевых органов.
Консультация врача по теме нарушение тонуса мышц у ребенка
Вопрос: как рано можно начинать массаж?
Ответ: массаж в виде поглаживания и растирания начинается с первых двух недель, позже делается уже более интенсивный массаж и добавляются специальные упражнения зарядки.
Вопрос: какой массаж может мама делать сама?
Ответ: начинается массаж с пальчиков стопы, с мизинчиков – нажимаем, перебираем, поглаживаем, покручиваем и оттягиваем. Переходим на стопу – нажимаем под пальчиками – пальчики сжимаются, нажимаем на пяточку – пальчики – разжимаются. Рисуем восьмерку на стопе малыша. Делаем выемку на каждой стопе в свою сторону. Проводим от пяточки к каждому пальчику. Накручиваем стопу на палец массажиста. Берем ножки в руки и имитируем бег – топаем по столику, рисуем пяточкой восьмерку. Гладим ножки от стопы вверх к суставам. Делаем разминающие, легкие движения, круговые движения вокруг коленного и тазобедренного сустава. Делаем разведение тазобедренных суставов, зафиксировав руками коленки – упражнение «книжечка». Переходим на животик и делаем поглаживающие движения по часовой стрелке, нажимаем пальцами вокруг пупка и закручиваем – «звоночек» для укрепления мышц брюшной стенки. Берем пальчики руки – поглаживаем их, далее поглаживаем вверх, вокруг плечика.
Внутренние поверхности не массажируются. Стимулируем хватательный рефлекс, приподнимаем ребенка. Переворачиваем на животик и поглаживаем мышцы спины, вдоль позвоночника, пощипываем и разминаем попку. При повышенном тонусе постукивания и похлопывания делать нельзя. Берем малыша на руки прижимаем к себе спинкой и имитируем тренажер – наклоняем ребенка вперед – он пытается удержать спину. С более старшими можно даже играть – подними игрушку со стола.
Мама может научиться такому общему массажу и проводить его дома. Но в зависимости от мешечного тонуса могут добавляться специальные движения и приемы. Чтобы не навредить ребенку сначала нужно его показать врачу, посетить профессионального массажиста, а дома повторять необходимые движения.
Вопрос: может ли массаж повредить?
Ответ: может. При неправильном проведении массажа можно еще больше увеличить тонус спазмированных мышц и расслабить итак вялые мышцы, нарушить движения в суставах.
Вопрос: что такое симптом «вялого ребенка»?
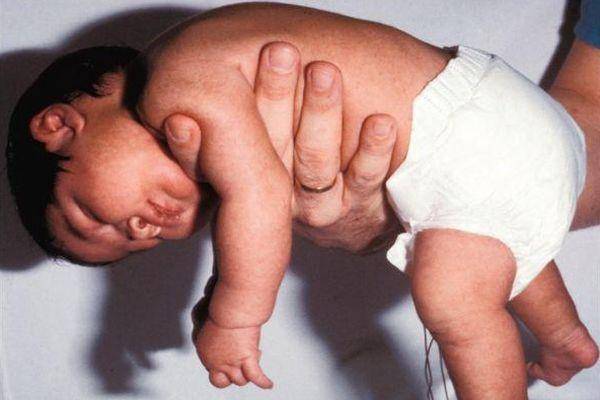
Ответ: термин «синдром вялого ребенка» объединяет случаи мышечной гипотонии у детей первого года жизни – нарушение фиксации головы (голова свисает), поза «лягушки» в положении лежа на спине. Мышечная гипотония может быть обусловлена поражением центральной и периферической нервной системы, в том числе головного и спинного мозга, периферических нервов, нервно – мышечного синапса, патологией мышц и системными заболеваниями – гипотиреоз, синдром Дауна. Чаще всего – это атонический тип детского церебрального паралича. Синдром «вялого ребенка» может быть проявлением дегенеративных болезней, например, болезнь Тея-Сакса, болезнь Краббе, лейкодистрофии. При поперечном предлежании плода может возникнуть поперечное поражение спинного мозга. У новорожденного сначала будет гипотония и слабость ниже уровня поражения, а со временем перейдет в спастическое напряжение. Еще один страшный вариант – полиомиелит – вирусная инфекция, поражающая мотонейроны спинного мозга. Диагностика заболевания – дело детского невролога. Профилактика – соблюдение календаря прививок! Заниматься самодиагностикой и самолечением недопустимо.
Гипотонус, обусловленный полиомиелитом
Врач невролог Кобзева С.В
Анализы и диагностика
Заподозрить гипертонус у малыша могут родители, определив наличие проявлений, описанных выше. Однако наличие нарушений мышечного тонуса у новорожденного часто выявляет педиатр во время осмотра. В роддоме малыша осматривает врач-невролог
Важно также оценить семейный анамнез
Если присутствуют симптомы повышенного тонуса, доктор может порекомендовать проведение МРТ головного мозга, рентгена черепа. В ходе исследования можно обнаружить опухоли, кровоизлияния, а также другие аномалии, которые могут спровоцировать такую патологию.
В некоторых случаях также назначается проведение генетического картирования, чтобы определить наличие либо отсутствие генетических болезней.
Чтобы исключить патологическую электрическую активность в головном мозге, проводится ЭЭГ.
Также обнаружить патологические изменения и метаболические расстройства дает возможность развернутый анализ крови и мочи.
Причины
Гипертонус развивается вследствие воздействия ряда неблагоприятных факторов в период беременности, во время родового процесса или в первые недели после них.
В период внутриутробного развития негативное влияние могут оказывать следующие факторы:
- Длительная гипоксия – в организм поступает недостаточно кислорода.
- Инфекционные заболевания у беременной.
- Токсикоз, повышенный тонус матки, угроза выкидыша.
- Вредные привычки матери – курение, злоупотребление алкоголем, наркотиками.
- Перинатальная энцефалопатия.
- Нарушения генетического характера.
- Резус-конфликт.
- Нарушения развития спинного или головного мозга.
После рождения малыша на него также может повлиять ряд факторов:
- Неблагоприятные экологические условия.
- Частые стрессы. При стрессовых ситуациях, когда малыш пугается или громко кричит, проявляется гипертонус ряда мышц.
- Инфекционные заболевания.
- Травмы.
- Высокое внутричерепное давление.
- Стремительные роды.
Мышечный тонус наблюдается у малышей с некоторыми серьезными нарушениями. В частности он является одним из симптомов детского церебрального паралича.
Усталость мышц
Усталость иногда называют астенией. Это чувство усталости или истощения, которые чувствует человек, когда используются мышцы. Мышцы не становятся действительно слабее, они все еще могут выполнять свою работу, но выполнение мышечной работы требует больших усилий. Этот тип мышечной слабости часто наблюдается у людей с синдромом хронической усталости, при расстройствах сна, депрессии и хронических заболеваниях сердца, легких и почек. Это может быть связано с уменьшением скорости, с которой мышцы могут получать необходимое количество энергии.
Мышечная утомляемость
В некоторых случаях усталость мышц в основном имеет повышенную утомляемость – мышца начинается работать, но быстро устает и требует больше времени для восстановления функции. Утомляемость часто сочетается с мышечной усталостью, но наиболее это заметно при редких состояниях, таких как миастения и миотоническая дистрофия.
Разница между этими тремя типами мышечной слабости часто является не очевидной и у пациента может быть сразу более одного вида слабости. Также один вид слабости может чередоваться с другим видом слабости. Но при внимательном подходе к диагностике врачу удается определить основной тип мышечной слабости,так как для определенных заболеваний характерен тот или иной вид мышечной слабости.
Осложнения
- Тромбоз. Характеризующется образованием в кровеносном русле кровяных сгустков – тромбов.
- Тромбофлебит. Заболевание, сопровождающееся воспалением внутренней оболочки вены и образованием тромба.
- Венозное кровотечение. Опасное осложнение, развивающееся на фоне повреждения варикозных узлов.
- Трофические язвы. Открытые воспаленные или гноящиеся раны на кожном покрове, возникающие в результате локального нарушения кровообращения, иннервации тканей и отторжении отмерших тканей.
- Перифлебит. Характеризуется воспалением тканей, окружающих пораженный сосуд.
- Тромбоэмболия легочной артерии. Сопровождается нарушением кровотока в легочной артерии в результате образования тромбов.
- Посттромбофлебитический синдром. Хроническая патология, которая сопровождается деформацией и разрушением сосудистых клапанов, а также образованием экзем.
Мышечный тонус новорожденного
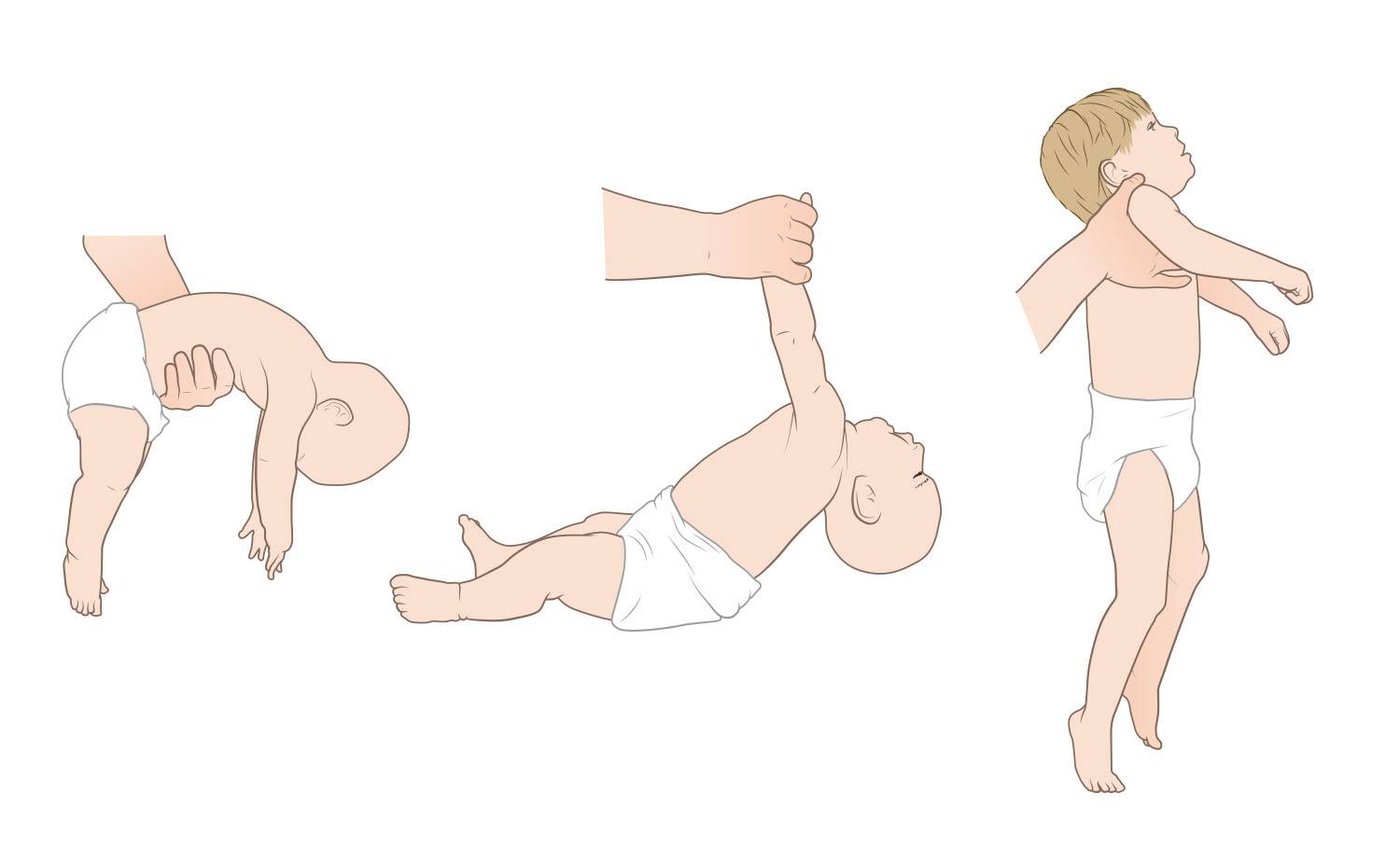
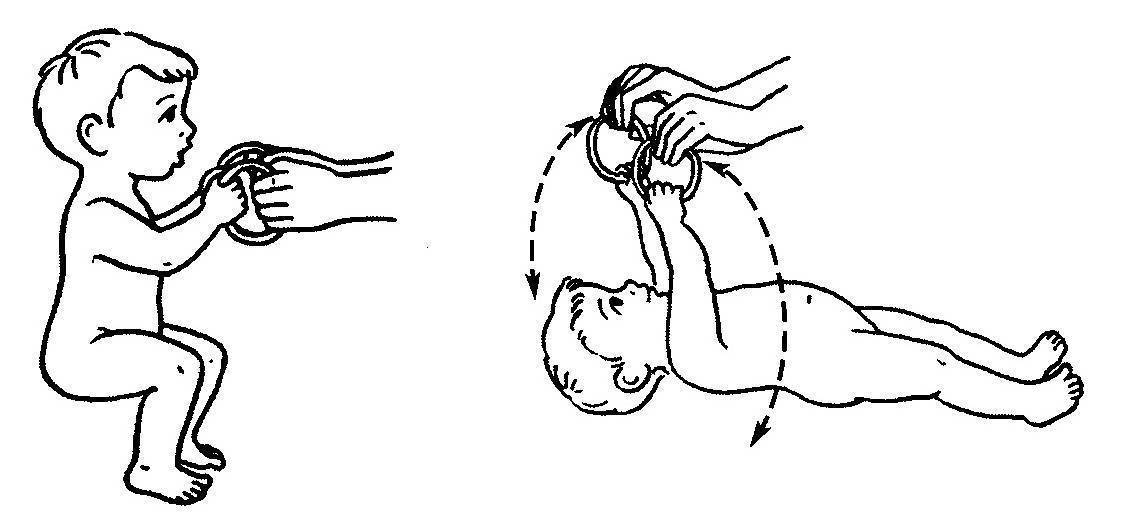
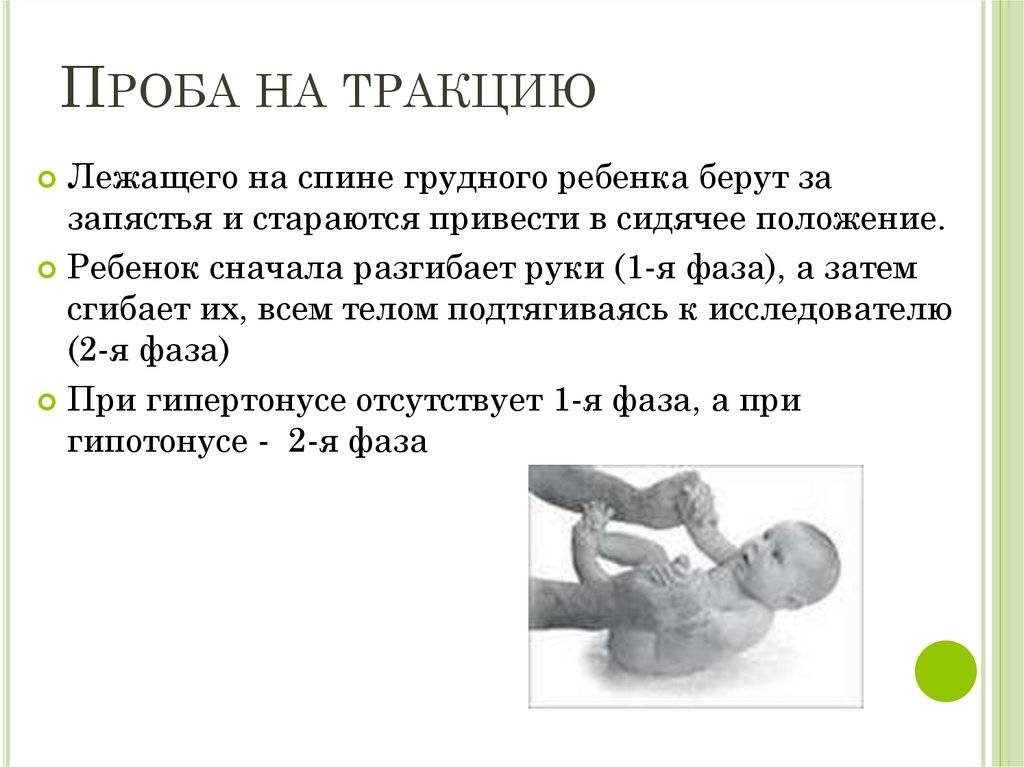
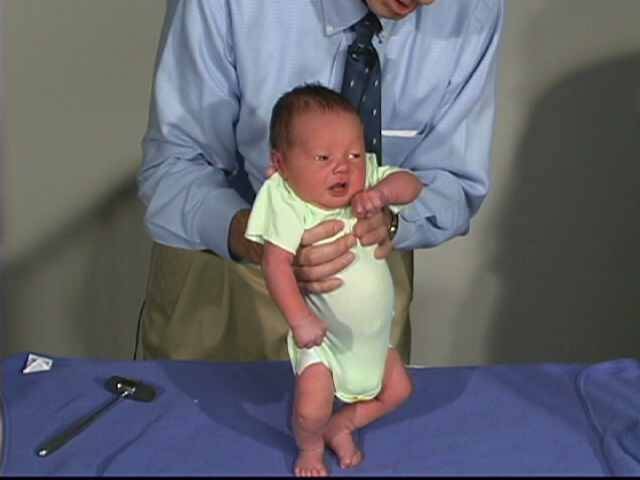
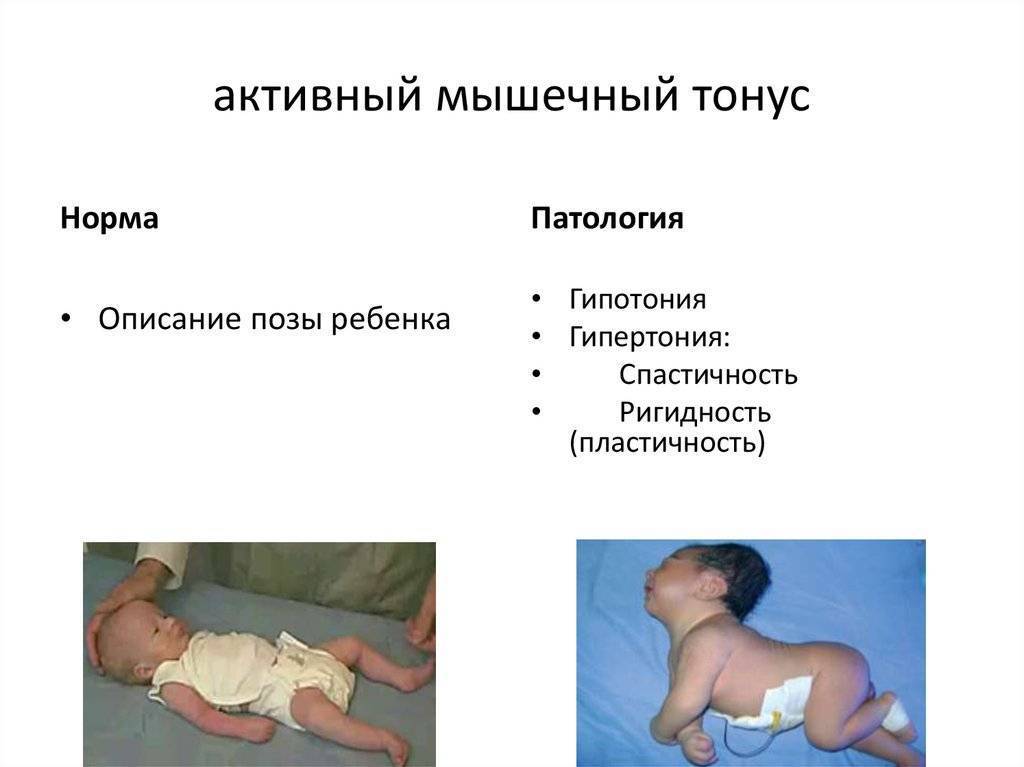
Развиваясь в животе у мамы, ребенок находится в позе эмбриона: ноги согнуты в коленях, слегка разведены и прижаты к животу, руки согнуты в локтевых суставах, прижаты к груди, пальцы сжаты в кулачки, большие пальцы прижаты к ладони, голова расположена по средней линии, положение правой и левой сторон симметричны. Мышцы ребенка при этом напряжены. После рождения в течение месяца ребенок продолжает поддерживать эту позу. Однако в норме мышцы не должны быть слишком напряжены – можно разогнуть конечности, разжать кулачки. До года жизни повышение мышечного тонуса физиологическое, то есть вариант нормы, причем в сгибательных мышцах тонус выше, а в разгибателях ниже и тонус обязательно симметричен. С возрастом, примерно к 6 месяцам тонус постепенно равномерно снижается. Определяют мышечный тонус как сопротивление пассивным движениям. У нормального новорожденного, удерживаемого горизонтально на животе (на руке врача) происходит разгибание головы, туловища и ног (рефлекс Ландау).
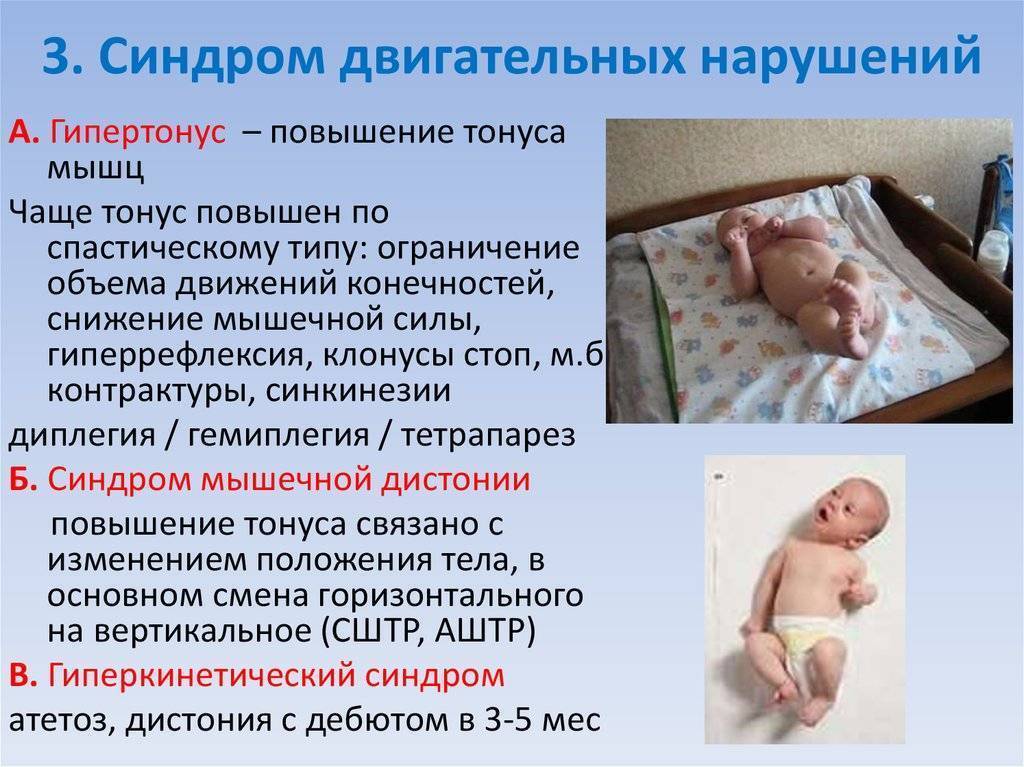
Если ручки и ножки малыша сильно прижаты к телу, трудно их разогнуть, при этом малыш плачет, запрокидывает голову назад, раздраженно реагирует на свет и звук – это мышечный гипертонус – чрезмерное мышечное напряжение. Гипертонус может быть общий, по гемитипу – одноименные рука, нога, только руки, только ноги.

Симптомы гипертонуса у ребенка
Если ребенок вял, ручки и ножки вяло лежат вдоль тела, малыш мало двигается, не пытается взять игрушку, перевернуться удержать голову – это гипотонус – сниженное мышечное напряжение.
Асимметрия мышечного тонуса – на одной половине тела тонус больше, чем на другой. В этом случае голова и таз ребенка повернуты в сторону напряженных мышц, туловище изгибается дугой, ребенок заваливается на бок.
Дистония – неравномерный тонус – сочетание гипертонуса и гипотонуса. Асимметрия тонуса и дистония в любом возрасте НЕ является вариантом нормы.
Лечение венозной недостаточности
- купировать воспаление;
- нормализовать кровоток;
- восстановить прочность и эластичность венозных стенок;
- улучшить метаболизм мягких тканей.
- венотоники;
- ангиопротекторы;
- антиагреганты;
- антикоагулянты.
- лекарственный электрофорез;
- магнитотерапия;
- лазеротерапия;
- дарсонвализация;
- диадинамические токи;
- гидробальнеотерапия и пр.
- Склеротерапия. В пораженные вены путем инъекций вводится препарат-склерозант, который запечатывает сосуды, исключая их из системы кровотока.
- Лазерная коагуляция. При локализованном воздействии лазерных лучей на пораженные участки вена выжигается изнутри, что, в свою очередь, способствует тромботической окклюзии, сжатию и постепенному рассасыванию сосуда.
- Радиочастотная абляция. Под воздействием радиосигнала определенной частоты пораженные сосудистые ткани разогреваются до высоких температур, сжимаются, вызывая облитерацию и дальнейшее рассасывание вен.
- Флебэктомия. Во время процедуры хирург иссекает деформированные участки сосудов, выполняя все необходимые манипуляции через микроскопические проколы на коже.
НЕКОТОРЫЕ УПРАЖНЕНИЯ И ПРИЁМЫ МАССАЖА ПРИ АСИММЕТРИИ МЫШЕЧНОГО ТОНУСА ТУЛОВИЩА И КОНЕЧНОСТЕЙ
внимательное наблюдение за малышом позволяет отметить малейшие признаки асимметрии мышечного тонуса, если туловище ребёнка чаще изогнуто в какую-либо одну сторону, это повод для беспокойства. При асимметрии тело ребёнка представляет собой как бы дугу с выпуклостью в сторону меньшего мышечного тонуса, ноги и таз повёрнуты в сторону повышенного мышечного тонуса, иногда надплечье с этой стороны ниже, и голова нередко наклонена в эту же сторону, движения конечностей со стороны повышенного мышечного тонуса могут быть либо более, либо менее выражены, чем на другой стороне. Специальный массаж и лечебная гимнастика проводятся на фоне общеукрепляющих занятий по возрастным комплексам, основная задача- нормализовать тонус мышц всего тела ребёнка, то есть расслабить напряжённые и укрепить ослабленные мышцы. На стороне повышенного мышечного тонуса (вогнутая сторона дуги) применяются расслабляющие приёмы массажа: поглаживание, лёгкое растирание и нежное разминание, вибрация, потряхивание. На стороне пониженного тонуса делается укрепляющий массаж: поглаживание, более энергичное растирание и разминание, стимулирующее пощипывание и ударные приёмы. Массировать надо всё тело ребёнка (спину, грудь, живот, ручки и ножки), соблюдая вышеописанный принцип. Специальные упражнения обязательно перемежаются и сочетаются с расслабляющими приёмами массажа, так, вибрация мышц туловища и ноги (со стороны повышенного тонуса) сопровождается растягиванием этих мышц. Это делается следующим образом: положите ребёнка на живот выпуклым боком к себе, ближе к краю стола, обеими руками обхватите ребёнка со стороны спастически сокращённых мышц и, прижимая его к себе, проводите вибрацию и растягивание туловища и ноги, как бы опоясывая себя ребёнком, при этом ладони, пальцами друг к другу, лежат плашмя на боковой поверхности туловища, производя одновременно растягивание и вибрацию, ладони движутся, одна- к подмышечной впадине, другая- к ноге ребёнка и по ней вниз, к стопе. Голова малыша оказывается между вашим предплечьем и плечом и мягко отклоняется в противоположную сторону, таз занимает положение небольшой гиперкоррекции, в этом положении можно носить ребёнка на руках. Кроме этого упражнения следует больше заниматься с той рукой и ногой, которые напряжены, расслабляя их, при движениях конечностей широко используется потряхивание. Повороты со спины на живот также могут способствовать выравниванию мышечного тонуса, если их выполнять чаще через вогнутый бок, задержите малыша во время поворота на несколько секунд, проведите пальцами вдоль позвоночника
Очень важно, чтобы во время сна в кроватке и на прогулке ребёнок лежал в строго симметричном положении (мысленно проведите прямую линию: нос- подбородок- грудина- пупок- лобок), сохранить это положение помогут укладки, простейший вариант которых- две скатки из пелёнок или одеял, расположенные по бокам от подмышечной впадины до ноги ребёнка
Методы лечения дисфункции билиарного тракта
Лечение дисфункциональных расстройств билиарного тракта должно быть комплексным и направлено на нормализацию оттока жёлчи и секреции поджелудочной железы. Для этого необходимо нормализовать режим и характер питания. Пища является стимулятором сокращения желчного пузыря, поэтому питание должно быть дробным, до 5 раз в день, небольшими порциями, при этом прием пищи желательно проводить в одно и то же время. Рацион должен быть выстроен так, чтобы на первую половину дня приходилось 55-60% от его суммарной калорийности. Из рациона исключаются: газированные напитки, наваристые бульоны, жирные сорта мяса, копчености, острые, жареные и консервированные продукты, концентраты. Рекомендуется свежеприготовленная пища в тёплом отварном, паровом или тушенном виде. Лечебное питание назначается не менее чем на 1 год, а при сохранении длительно болевого синдрома – до 1,5-2 лет.
Особая роль в лечении дискинезий билиарной системы принадлежит желчегонным средствам, которые условно подразделяются на:
холеретики, стимулирующие образование желчи за счет усиления функциональной активности гепатоцитов. Это препараты, содержащие желчь: аллохол, холензим, лиобил; синтетические препараты: никодин, оксафеномид, циквалон; препараты растительного происхождения: экстракт кукурузных рылец, экстракт расторопши, артишок, дымянки, фламин, холагол, хофитол, холосас, гепабене, и др.
холекинетики, стимулирующие желчевыделение, вызывающие повышение тонуса желчного пузыря, снижение тонуса желчных путей и способствующие усиленному поступлению желчи в ДПК: сульфат магния, сорбит, ксилит.
Для купирования болевого синдрома применяют миотропные спазмолититки (галидор, дротаверин, баралгин, мебеверин, и др). Могут назначаться также холелитические средства (производные деоксихолевой кислоты), нормализующие выработку холестерина, и гепатопротективные средства, обладающие комплексным действием на гепатобилиарную систему (спазмолитическое, противовоспалительное и холеретическое).
Для улучшение оттока желчи хорошо проводить дюбажи по Демьянову (слепое зондирование), с сульфатом магния (0,2-0,4 г/кг), минеральной водой «Донатом магния», 1-2 раза в неделю (на курс до 4-8 процедур).
Достаточно часто дисфункции билиарного тракта являются следствием невроза. С этой целью показана вегетотропная терапия. Предпочтение отдается лекарствам растительного происхождения:
седативные препараты: корень валерианы, бром, пустырник, шалфей.
тонизирующие препараты: экстракт элеутерококка, настойка аралии, китайского лимонника, свежезаваренный чай и пр.
Профилактика
Профилактика дисфункциональных расстройства билиарного тракта заключается в назначении рационального питания, соблюдении режима питания, исключении стрессов, санации вторичных очагов инфекции, назначении дозированных физических нагрузок.
Диспансерное наблюдение
За детьми с дисфункциями билиарного тракта сроком на 2 года устанавливается диспансерное наблюдение. Ребёнок должен проходить профилактические курсы терапии в весенне-осенние периоды и в период ремиссии: фитотерапию, водолечение и бальнеолечение.
Не занимайтесь самолечением. Обратитесь к нашим специалистам, которые правильно поставят диагноз и назначат лечение.
Оцените, насколько был полезен материал
Спасибо за оценку
Коррекция произношения
После налаживания работы артикуляционного аппарата, восстановления мышечной активности, логопед переходит к корректировке неправильного произношения.
Обычно у детей выявляют такие неточности произношения:
- пропуск отдельных звуков, чаще «р»;
- замена одних звуков другими – «вак» вместо «рак»;
- межзубное произношение, так называемая шепелявость;
- изолированно звук произносится правильно. Проблемы появляются при введении в слово.
Если подобные изменения были замечены родителями, то логопедическую работу стоит начинать сразу, не дожидаясь 5 лет.
Коррекция произношения требует индивидуального подхода. Специалист определяет, какие звуки сохранены, произносятся правильно. Работа начинается со звуками, искаженными в наименьшей степени. Перед их постановкой требуется научить детей различать их на слух.
Задача специалиста сводится к следующему:
- моделирование основных артикуляционных укладов – постановка шипящих, свистящих, сонорных, небных звуков;
- постановка изолированного звука;
- закрепление звука, автоматическое включение в речь. Сначала для фиксации используют слова, в которых звук присутствует в утрированной форме. Затем любые слова с нужным звуковым символом;
- произношение звука с оппозиционным по звучанию: са-ша, сфа-тфа.
Логопед, помимо произносительной стороны речи, обучает ребенка лексико-грамматическим основам, развивает фразовую речь, дает основы навыков письма, чтения.
Классификация
В зависимости от распространенности процесса выделяют такие виды повышенного тонуса мышц:
- Общий – нарушения охватывают весь организм.
- Тонус конечностей.
- Тонус по гемитипу – отмечается с одной стороны.
Кроме того, в зависимости от особенностей процесса выделяют три его типа:
- Дистонический – комбинированный тип этого состояния. Характерно сочетание признаков гипер- и гипотонуса, что ведет к чрезмерному расслаблению мышц одной группы и чрезмерному напряжению – мышц другой.
- Симметричный – при таком типе нарушения у малыша сжимаются кулачки или пальцы на руках. Может охватывать конечности полностью, либо только руки и ноги.
- Асимметричный – с одной стороны отмечается сильное напряжение, с другой стороны таких симптомов нет. Малыш при таком диагнозе будет переворачиваться на бок, извиваться. При гипертонусе шейных мышц головка младенцев повернута в сторону.
Степени болезни
- Первая. Характеризуется бессимптомным течением, однако патологические изменения, затрагивающие клапаны и стенки сосудов уже развиваются. Во время инструментальной диагностики уже на первой стадии заметны несущественные изменения сосудистых стенок, а также клапанная недостаточность.
- Вторая. На этой стадии у пациента появляются первые симптомы: боль, отеки, тяжесть в ногах, особенно заметные вечером после трудового дня. Также становятся заметными внешние проявления: сосудистые звездочки под кожей или телеангиэктазия.
- Третья. На этой стадии боли, отеки, тяжесть практически всегда беспокоят больного. Кожа напротив пораженного сосуда темнеет, подкожная клетчатка истончается, исчезает волосяной покров. При отсутствии терапии развивается экзема, на фоне которой появляются трудноизлечимые трофические язвы.
- Четвертая. Это последняя стадия, характеризующаяся необратимыми некротическими изменениями. Пациент полностью утрачивает трудоспособность, иногда для спасения жизни врачи прибегают к радикальной хирургической мере – ампутации пораженной некрозом конечности.
Диагностика
- История заболевания, жалобы пациента (длительность болевого синдрома, интенсивность болей, характер болей, связь с движением или другими провоцирующими факторами.
- Оценка неврологического статуса. Состояние мышц наличие участков спазма или болевых точек (триггеров), подвижность сегментов позвоночника, движения, вызывающие усиление болей.
- Рентгенография позвоночника (при исследовании шейного отдела возможно проведение с функциональными пробами. Рентгенография позволяет обнаружить выраженные дегенеративные изменения (в костной ткани).
- МРТ и КТ. Эти исследования необходимы для визуализации дегенеративных изменений в мягких тканях (грыжа диска, протрузия наличие компрессии невральных структур)
- ЭМГ – исследование позволяет определить степень нарушения проводимости по нервам и мышцам.
Диагностика
- Анализы крови на свертываемость, концентрацию тромбоцитов, протромбированный индекс. Этот вид исследования позволяет определить вязкость крови с целью обнаружения рисков тромбообразования.
- Ультразвуковое исследование. Поможет оценить состояние сосудов, определить характер кровотока, степень выраженности застойных явлений.
- Дуплексное ангиосканирование. Позволяет оценить состояние глубоких вен, определить характер кровотока.
- Ретроградная флебография. Рентгенологический вид диагностики, предполагающий применение контраста, который вводится непосредственно в сосудистое русло. После введения препарата выполняется серия рентгеновских снимков, с помощью которых можно детально изучить строение вен и диагностировать развивающуюся сосудистую патологию.
- КТ-венография. Компьютерная томография с контрастом, дающая более полную, детальную, обширную информация о строении сосудов, состоянии венозной сетки, наличии в просвете кровяных сгустков и пр.
Лечение
Лечение при мышечно-тонических синдромах в основном направлено на лечение основного заболевания, послужившего причиной мышечного спазма. Но нередко снятие мышечного спазма приводит к положительной динамике и самого заболевания. Кроме того, длительный спазм мышц приводит к формированию замкнутого патологического круга. И поэтому задача пациента максимально быстрее обратиться к врачу и устранить мышечный спазм. Рекомендуются следующие лечебные мероприятия:
- Ортопедические изделия. Ношение корсета (поясничный отдел) или воротника Шанца для разгрузки соответствующих отделов позвоночника. Использование ортопедических подушек.
- Медикаментозное лечение. Для уменьшения мышечного спазма возможно применение миорелаксантов, таких, как мидокалм, сирдалуд, баклофен. НПВС (мовалис, вольтарен, ибупрофен и т. д.) помогают уменьшить болевые проявления и снять воспаление.
- Местные инъекции анестетиков иногда вместе с кортикостероидами помогают прервать патологическую импульсацию триггерных точек.
- Массаж и мануальная терапия достаточно эффективны при мышечно-тоническом синдроме. Эти методы позволяют нормализовать тонус мышц, мобильность двигательных сегментов и таким образом устранить причину болевого синдрома.
- Иглорефлексотерапия – хорошо зарекомендовавший себя метод лечения мышечно-тонических синдромов. Метод, прежде всего, помогает минимизировать прием медикаментов, нормализует проводимость по нервным волокнам и снимает боль.
- Физиотерапия. Такие процедуры как электрофорез, магнитотерапия, ДДТ, СМТ позволяют уменьшить отек тканей, улучшить кровообращение и уменьшить болевые проявления.
- ЛФК. После уменьшения болевого синдрома комплекс упражнений помогает нормализовать мышечный корсет, тонус мышц и является профилактикой мышечных спазмов
С чего начать лечение
Лечить любое заболевание необходимо начинать с правильной диагностики. Маленького пациента, в первую очередь, направляют на консультацию к неврологу. После осмотра специалист по необходимости назначает обследования:
- ЭЭГ;
- электромиография;
- МРТ;
- электронейрография;
- трансканальная магнитная стимуляция.
После установления диагноза ребенок отправляется к логопеду, который проводит специальные логопедические пробы. Они позволяют установить степень заболевания, форму. В дальнейшем к процессу подключаются психоневролог, дефектолог.
Различают четыре степени заболевания:
- 1 степень – диагноз устанавливается только посредством специальных тестов компетентным специалистом;
- 2 степень – речь понятна для восприятия, но имеет небольшие дефекты;
- 3 степень – речь понимают только близкие;
- 4 степень – речь непонятна для восприятия или отсутствует.
В зависимости от степени расстройства специалист назначает лечение, проводит коррекционные мероприятия.