Этиология болей в промежности
Если у Вас болит промежность, спешите записаться на консультацию к врачу. Данное клиническое проявление быть признаком развития опасного патологического состояния, правильное и своевременное лечение которого избавит Вас от более тяжёлых осложнений. Современные медики выделяют ряд общих причин болей, характерных для представителей обоих полов. Помимо этого, существуют и исключительно «женские» или «мужские». Все они представлены в нашей таблице ниже:
| Общие причины | Причины болей у женщин | Причины болей у мужчин |
|---|---|---|
|
|
|
Профилактика птичьего гриппа у человека
Профилактика этой патологии заключается в целом комплексе мероприятий, которые, в первую очередь, направлены на минимизацию риска передачи вируса от птицы человеку. Чтобы снизить вероятность заболевания птичьим гриппом необходимо:
- исключить или свести до минимума контакт с птицами. Речь идет и о диких, и о домашних пернатых. Особенно осторожными нужно быть в отношении детей;
- любые контакты в мертвыми птицами должны быть исключены. Будь-то курица в домашнем хозяйстве или дикая утка в лесу. Шансы, что погибли они от птичьего гриппа достаточно высоки;
- птичье мясо и яйца должны подвергаться тщательной термальной обработке. Вирус гибнет при высоких температурах;
- сырые продукты из птицы нужно хранить отдельно от других продуктов.
Кроме того, особенную важность в вопросе профилактики птичьего гриппа имеет вакцинация. Прививок конкретно от птичьего гриппа к этому моменту не существует, хотя над их созданием трудятся ученые во всем мире
Но необходимо использовать штатную вакцину от штамма гриппа, распространение которого прогнозируется в вашем регионе в текущем сезоне. Это позволит минимизировать риск мутации человеческого и птичьего гриппов, что в подавляющем большинстве случаев влечет за собой критические последствия.
Специалисты Всемирной организации здравоохранения настаивают на том, что вакцинация против гриппа должна быть обязательной для тех, кто работает с птицами: сотрудников птицеферм, охотников, орнитологов, а также для работников медицинских учреждений, которые могут столкнуться со штаммом вируса гриппа H5N1. Именно они находятся в группе высокого риска и профилактическая защита им крайне важна.
Этим же категориям людей крайне рекомендована медикаментозная профилактика птичьего гриппа. Заключается она в использовании индукторов интерферона, среди которых в аптеках чаще всего встречаются такие препараты:
| Препарат | Цена | Описание |
| Амиксин | от 280 руб. | Низкомолекулярный синтетический индуктор интерферона. Является одним из наиболее эффективных препаратов своего класса. Считается, что Амиксин эффективен по отношению ко многим вирусам и бактериям, которые являются возбудителями разнообразных инфекций. Практически не токсичен при корректной дозировке. |
| Циклоферон | от 220 руб. | Препарат на основе акридонуксусной кислоты с выраженными иммуномодулирующим и противовирусным эффектами. При попадании в организм человека Циклоферон стимулирует секрецию интерферонов, за счет чего повышается иммунный ответ организма на воздействие вирусов. |
Применение вышеперечисленных препаратов в медицине остается дискуссионным вопросом, так как ряд врачей вообще не воспринимают медикаменты противовирусного действия в качестве эффективного лекарства. Поэтому тут нужно положиться на мнение врача, которому доверяешь. Кроме того, нужно помнить: людям в группе риска инфицирования птичьим гриппом нужно использовать любые средства для минимизации рисков и медикаментозная профилактика этой патологии для такой категории людей точно не будет лишней.
Как лечить симфизит?
Лечение симфизита во время беременности — это комбинация различных терапевтических методов.
Медикаментозное воздействие:
восстановление дефицита витаминов и минералов: прием препаратов кальция, магния и витамина D;
противовоспалительное лечение: прием НПВС во время беременности ограничен, но иногда применение допустимо под строгим врачебным контролем.
Немедикаментозные методы лечения:
физиотерапевтические процедуры: наиболее эффективна магнитотерапия;
массаж;
лечебная гимнастика;
плавание;
ношение бандажа;
использование ортопедической подушки для тазовой области.
Общие рекомендации по образу жизни:
соблюдение режима сна и отдыха;
еженедельный контроль прибавки веса;
ограничение физических нагрузок;
сон в позе на боку, закинув ногу на подушку.
При патологии лобкового сочленения врач корректирует план ведения беременности и родов.
Показаниями для кесарева сечения становятся:
выявленный на УЗИ симфизит II и III степени;
выраженный болевой синдром;
узкий таз;
крупный плод.

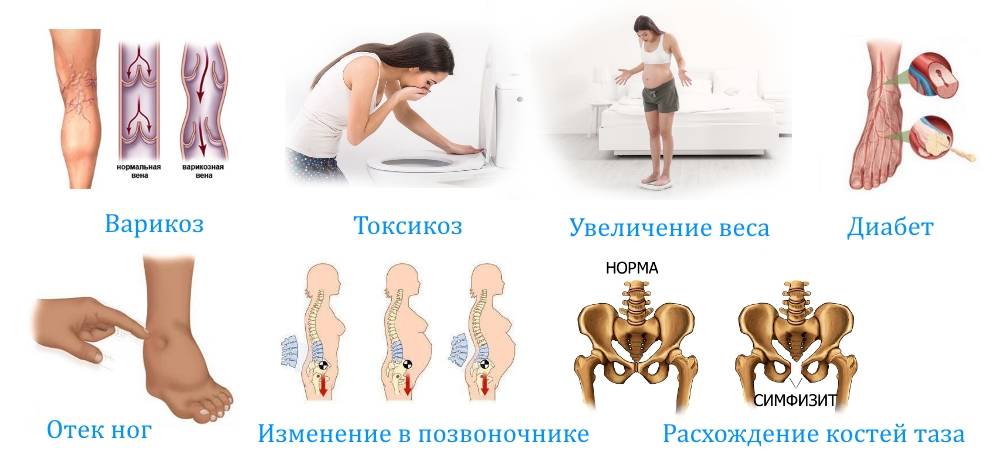
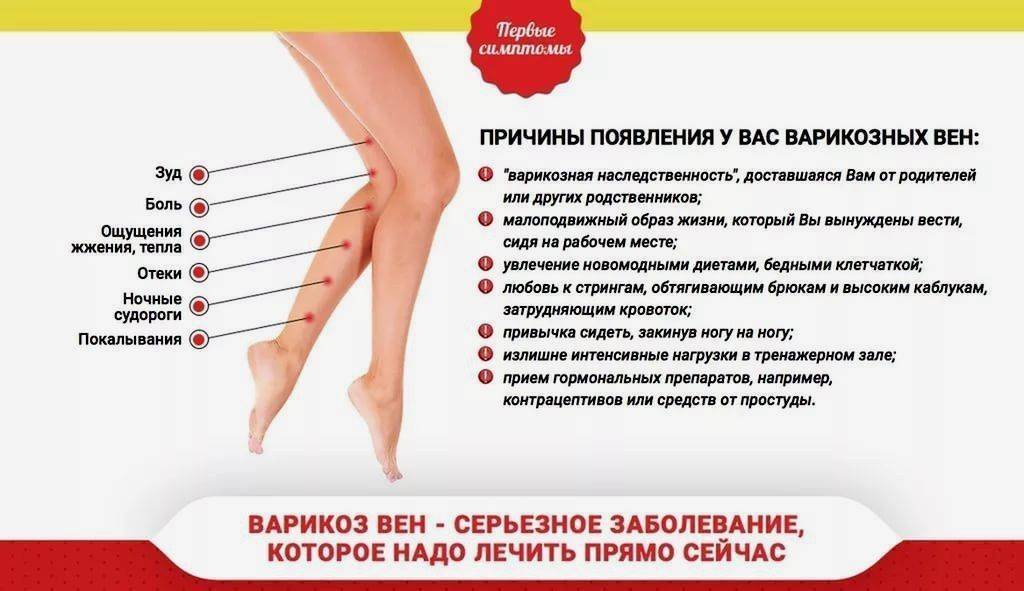
Что такое варикозная болезнь
Варикозное расширение вен нижних конечностей – стойкое и необратимое расширение вен, возникающее в результате грубых изменений их стенок, а также недостаточности их клапанного аппарата вследствие генетического дефекта. Первичные факторы возникновения варикоза – наследственная слабость сосудистой стенки. Вторичные факторы приводящие к варикозном у расширению вен – это длительные нагрузки на нижние конечности.
Статистика показывает, что у 40-65 % будущих матерей варикозное расширение вен развивается хотя бы раз в жизни . Большинство женщин с ожирением страдают варикозным расширением вен во время беременности.
Хотя варикозное расширение вен наиболее распространено в ногах, оно может встречаться в других местах. Особенно на поздних сроках беременности извитые вены могут появляться на ягодицах, во влагалище или вульве. Это происходит, когда нижняя часть живота и матка оказывают повышенное давление на вены в данных местах.
Вопросы пациенток о тромбофлебите при беременности
Чтобы избежать тромбофлебита при беременности нужно заранее перед тем, как планировать беременность, проконсультироваться у врача-флеболога и выполнить ультразвуковое дуплексное сканирование вен нижних конечностей. В случае выявления варикозной болезни нужно незамедлительно заняться её лечением.
Тромбофлебит во время беременности может нести выраженную угрозу состоянию матери и плода. Чтобы максимально снизить риски в ситуации, когда уже развился тромбофлебит во время беременности, необходимо неукоснительно следовать рекомендациям лечащих докторов, гинеколога и флеболога.
При возникновении подозрения, что у вас возник тромбофлебит при беременности нужно в обязательном порядке посетить вашего акушера-гинеколога и врача-флеболога.
Определять конкретную лечебную схему терапии тромбофлебита, возникшего при беременности, будет ваш акушер-гинеколог в сотрудничестве с врачом-флебологом. Обязательным будет использование лечебного компрессионного трикотажа, местные анальгетики и активный двигательный режим. Также, в большинстве случаев будут использоваться антикоагулянты, препараты низкомолекулярного гепарина.
Симптомы тромбофлебита при беременности будут следующие: покраснение кожи, отёчность, боль, усиливающаяся при пальпации по ходу вен конечности.
Народные способы против боли
При неприятных ощущениях в сочленении беременные женщины часто прибегают к применению «бабушкиных средств», поскольку уверены, что рецепты нетрадиционной медицины не могут навредить их ребенку. Однако это не совсем верно. Есть травы, которые запрещено использовать при гестации: они приводят к невынашиванию беременности или преждевременным родам. Поэтому народные методы лечения должны применяться с разрешения врача.
Несколько безопасных рецептов:
- Ванночки с хвоей или березовыми листьями. Для приготовления средства потребуется 1 кг ингредиента залить 7 литрами воды. Варить около 30 минут, процедить и добавить в чашу, куда опускаются кисти или стопы беременной.
- Мед с солью. Берут 1 ст. л. меда и перемешивают с 1 ст. л. соли. Средство наносится на льняную салфетку и кладется на больные подвижные соединения. Повязка прикрыть компрессорной бумагой, а сверху укутать шерстяным материалом. Применять каждый вечер перед сном до улучшения состояния.
- Нутряной жир. Наносится при болях в суставах ног во время беременности.
- Сосновые почки с сахаром. В литровую банку помещаю почки сосны слоем 2 см, а сверху насыпают сахар. Далее чередуют слои до заполнения банки. Емкость убирают в сухое темное место на 7 суток. По прошествии времени натирают средством больные сочленения.
Почему у беременных болят суставы
У беременных женщин с каждой неделей увеличивается вес, что дает большую нагрузку на нижние конечности. Мышцы и суставы реагируют на нагрузки болью — это нормальный процесс, если ощущения терпимые. Если же боли в суставах стали ощутимыми, пора задуматься о лечении.
Значительное увеличение веса может давать следующие результаты:
- Давление на колени приводит к сильным болям, а сами коленные суставы кажутся более рыхлыми. Чувствуется значительный дискомфорт во время прогулок.
- Увеличивается жесткость в ступнях, бедрах, коленях и лодыжках.
- Появляются признаки синдрома запястного канала: боль и покалывание в пальцах.
Если боль в суставах усиливается или появляются покалывание или онемение в руках или ногах, обязательно проконсультируйтесь с гинекологом. Также сообщите врачу о любой отечности, например на лице или руках.
Обратиться к врачу немедленно нужно, если вы заметите внезапный отек или значительное увеличение отечности, особенно в ногах.
Частые вопросы по заболеванию
Бурсит и артрит – в чем разница?
Артрит – это воспаление сустава, а бурсит – воспаление амортизационных сумок, расположенных рядом с суставом и облегчающих его движение.
К какому врачу при бурсите нужно обращаться?
При остром – к хирургу, при хроническом – к ортопеду-травматологу или к ревматологу.
Бывает бурсит у детей?
Бывает, чаще всего после травм.
Как правильно лечить бурсит?
Только по назначению врача.
За сколько по времени проходит заболевание?
Острый асептический (неинфекционный) бурсит проходит за 1 – 2 недели, инфекционный при назначении адекватного лечения продлится немного дольше, а хронический может протекать длительно.
Бурсит – это заболевание, которое легко лечится вначале
Поэтому так важно своевременно обращаться за медицинской помощью, если после травмы или на фоне значительных нагрузок появились неприятные ощущения и боль в области сустава. Самостоятельно проводить лечение бурсита не стоит – это только повысит риск осложнений
Специалисты клиники «Парамита» в Москве имеют большой опыт в лечении такой патологии. Обращайтесь!
Литература:
- Зборовский А.Б., Бабаева А.Р. Новые подходы к лечению заболеваний внесуставных мягких тканей // Терапевтический архив. 1997. № 5. С. 82–84.
- Олюнин Ю.А. Заболевания внесуставных мягких тканей. Патогенез, клиника, лечение // РМЖ. 2007. № 26. С. 20–23.
- Salzman K.L., Lillegard W.A., Butcher J.D. Upper extremity bursitis //Am. Physician. 1997. Vol. 56. (7). P. 1797–1812.
- Rainsford K.D. Nimesulide – a multifactorial approach to inflammation and pain: scientific and clinical consensus // Curr Med Res Opin. 2006 Jun. Vol. 22 (6). Р. 1161–1170.
Сколько дней держатся симптомы ОРВИ?
Длительность симптомов зависит от вида возбудителя и иммунитета больного, но можно выделить их среднюю продолжительность.
- Воспаление в горле и чихание появляются на ранних стадиях заболевания. И обычно проходят через 3-6 дней.
- Повышенная температура (легкая лихорадка) и мышечные боли — обычно первичные симптомы ОРВИ. Температура держится около недели.
- Заложенность носа и другие общие симптомы обычно сохраняются в течение первой недели у трети всех больных и проходят через 7-10 дней.
Отличительная особенность ОРВИ: обычно первые несколько дней носовые пазухи не забиты. В носу выделяется обильная водянистая слизь, которая постепенно густеет и приобретает зеленый или желтый цвет. В большинстве случаев насморк проходит через 5-7 Дней.
Кашель возникает в большинстве случаев ОРВИ. Мокрота имеет цвет от прозрачной до желто-зеленой. Кашель обычно проходит через 2-3 недели, но может сохраняться в течение 4 недель.
Причины возникновения варикоза при беременности
По мере увеличения срока во время беременности происходит ряд изменений, которые создают предпосылки к варикозу вен.
- Во-первых, матка по мере роста оказывает давление на нижнюю полую вену – самую большую вену в организме человека. Избыточное давление создает замедление кровотока, повышая нагрузку на вены ног, в которых застаивается больше крови. Это приводит к варикозу при беременности на ногах.
- Во-вторых, во время беременности женский организм вырабатывает больше крови для поддержки развивающегося ребенка, бесперебойной доставки кислорода и питательных веществ к плаценте и плоду. Из-за увеличения нагрузки вены должны работать активнее, чтобы перекачивать насыщенную углекислым газом кровь обратно в сердце из конечностей и малого таза. Это может привести к недостаточности клапанов вен и скоплению крови в голенях, лодыжках, ступнях и других областях.
- В-третьих, повышение уровня женских половых гормонов во время беременности снижает тонус гладких мышц в стенках кровеносных сосудов (особенно вен). Это также может способствовать варикозу вен у беременных.
Профилактика
К сожалению, некоторые беременные женщины не придают особого значения суставным болям. Однако нужно с серьезностью относиться к этой проблеме.
Чтобы предотвратить процессы, вызывающие боль в суставах, следует:
- добавлять в еду продукты с содержанием кальция и витамина D;
- употреблять витаминные комплексы;
- пить нужное количество жидкости;
- следить за своим весом;
- носить удобную обувь без каблуков;
- заниматься гимнастикой и йогой.
Если во время беременности появились боли в суставах, лучше не терпеть их, а обратиться за консультацией в поликлинику. Иначе можно заполучить нежелательную хроническую болезнь. Когда у женщины и после беременности продолжают болеть суставы, речь идет о наличии серьезной патологии. И затягивать с ее лечением нельзя. Рекомендуется незамедлительно обратиться к врачу, пройти обследование и приступить к лечению.
Поделиться Вы здесь: Главная » Беременность » Почему появляются боли в суставах при беременности и как от них избавиться
Когда и как часто возникает симфизит?
Данные о распространенности симфизита при беременности крайне противоречивы. Расстояние между лобковыми костями увеличивается у 59–94% беременных женщин, а болезненность в области лона встречается у 48–56%. Тем не менее диагноз «симфизит» правомочен в 0,03–2,8% случаев.
Связки, которые укрепляют лобковое сочленение, как правило, начинают размягчаться после 28-й недели. Поэтому чаще всего женщины сталкиваются с симфизитом при беременности в 3-м триместре, иногда — во 2-м триместре и очень редко — на ранних сроках.
Если это заболевание развивается у женщины в процессе вынашивания первенца, велики шансы, что оно появится и в следующий раз. Вероятность повтора симфизита во вторую беременность составляет 68–85%.

Общие принципы выполнения зарядки во время беременности
Чтобы активность шла на пользу, а не во вред, нужно соблюдать некоторые правила. Самое главное — заниматься следует при хорошем самочувствии и настроении. Можно включить любимую музыку. Количество подходов и темп выполнения упражнений женщина может менять произвольно, чтобы не перенапрягаться
Также важно:
Не делать упражнения на полный желудок. После последнего приема пищи должно пройти минимум два часа. Наиболее полезна утренняя зарядка для беременных спустя пару часов после завтрака.
Следить за дыханием, не задерживать его в процессе выполнения упражнений.
Контролировать пульс. Если частота сокращений сердца превышает 110–120 ударов в минуту, занятия нужно прекратить.
Время тренировки нужно увеличивать постепенно и только при хорошей переносимости нагрузок. Лучше сделать несколько коротких подходов по 10–15 минут, чем одну длительную тренировку.
Любые неприятные ощущения, которые появились в процессе разминки для беременных, являются сигналом для временного прекращения занятия. У беременной может появиться головная боль, приступ головокружения, тошнота, слабость, позывы к рвоте
Еще более пристальное внимание стоит уделять, если возникли боли внизу живота, выделения из половых путей с примесями крови, повысился тонус матки или значительно активизировались движения плода на последних месяцах беременности. О том, что нагрузка чрезмерная или темп выполнения быстрый, свидетельствуют одышка, тахикардия (учащение сердцебиений), повышение АД.
Помещение для занятий должно быть просторным, его нужно регулярно проветривать и проводить влажную уборку.
Так как при занятиях физкультурой во время беременности требуется постоянный контроль состояния женщины и плода, упражнения лучше проводить в специализированном центре, а не дома или фитнес-клубе. Врачи нашей клиники и инструкторы правильно рассчитают физическую нагрузку при беременности, подберут нужные упражнения в соответствии со сроком и состоянием беременности, будут корректировать нагрузки в процессе тренировок.
Что поможет
Избавиться от боли в ногах при беременности по вечерам можно просто помещая их на небольшую подушку во время сна или отдыха. Но если это не помогает и дело не в усталости, врач может назначить несколько препаратов:
- поливитамины + курс магния дополнительно при недостатке активных веществ;
- канефрон при наличии патологий почек и отеков.
При наличии варикозного расширения вен лекарства во время беременности назначают только в крайнем случае. До этого момента женщинам советуют носить компрессионные чулки, которые сдерживают развитие болезни. А после родов пораженные вены можно убрать хирургически или лазером.
Беременность дает сильную нагрузку на женский организм. Избежать последствий этого можно правильным питанием, употреблением витаминов и регулярным посещением врача. Тогда вынашивание ребенка будут протекать легче и не станет причиной проблем со здоровьем женщины.
Чем принято лечить острые респираторные заболевания?
При появлении первых симптомов ОРВИ следует немедленно обратиться к врачу и следовать его рекомендациям. Стремление перенести болезнь «на ногах» может стоить человеку здоровья или жизни.
Назначать терапию имеет право врач или фельдшер после осмотра пациента. Самолечение может принести вред здоровью. Народные средства (мед, лимон, лук, чеснок, пряности) для лечения и профилактики малоэффективны.
Чтобы организм лучше справлялся с инфекцией, врач назначает противовирусные препараты, интерфероны. Выявление бактериальной инфекции требует подбора современного антибиотика.
Важную роль в лечении ОРВИ или гриппа играет симптоматическая терапия. Препараты направлены на облегчение основных признаков болезни:
- Жаропонижающие – на снижение температуры (парацетамол, ибупрофен). Для детей раннего возраста предпочтительны средства в форме свечей.
- Сосудосуживающие – для облегчения дыхания. антигистаминные препараты. Назначают для снижения отека слизистой носа, нередко средство уже входит в состав комплексных препаратов для лечения ОРВИ отхаркивающие препараты. Рекомендуют при поражении бронхов для облегчения отхождения мокроты.
- При необходимости врач назначает и витаминотерапию.
Эффективность народных средств при ОРВИ не доказана. А вот выполнение простых рекомендаций поможет снять интоксикацию и облегчить симптомы болезни:
- Постельный режим.
- Поддержание температуры воздуха в интервале от 18 до 20°С.
- Проветривания и увлажнение воздуха.
- Обтирания полотенцем, смоченным теплой водой при высокой температуре.
- Частое, обильное питье.
- Прием пищи в полужидком виде. Рекомендованы продукты, богатые белком: отварное мясо, бульон, молоко.
Высокая распространенность возбудителей ОРЗ не оставляет ни малейшего шанса избежать заражения. Но зная, чем грипп отличается от ОРВИ, что указывает на развитие осложнений, как уберечь себя или детей от простуды, взрослый человек не растеряется в сезон простуд.
Повышенные нагрузки и дефицит минералов
Внутриутробное развитие плода способствует естественному увеличению веса женщины. За весь период вынашивания ребенка будущая мама может набрать от 10 до 15 кг лишнего веса.
Увеличение массы тела начинает активно проявляться в третьем триместре беременности. Матка максимально увеличена, формируется слой подкожного жира. Все эти факторы негативно влияют на биомеханику позвоночного столба, малого таза. Основную нагрузку принимают на себя тазовые кости и бедра.
Такие преобразования в костно-суставном аппарате опорной системы не могут проходить бесследно. Женщина жалуется на болевые ощущения в костно-суставном регионе малого таза, тазобедренном сочленении, голеностопе и дистальных конечностях. Как правило, это ноющие и/или тянущие боли.
Скелет будущего человека начинает формироваться на 7-8 неделе, и поэтому он требует активного насыщения минеральными компонентами, которые можно получить только у своей мамы. В этот период женский организм требует повышенной нормы кальцинирования. Фактически необходимое потребление кальция организмом матери увеличивается в три раза. Чтобы активизировать минерализацию костно-суставной и связочно-мышечной системы, будущей матери также необходимо как можно больше потреблять витамина D.

Из-за недостаточной минерализации и естественной нагрузки при беременности болит тазобедренный сустав.