Текст подготовил

Котов Максим Анатольевич, главный врач центра КТ «Ами», кандидат медицинских наук, доцент. Стаж 19 лет
Список источников
- Котов М.А. Опыт применения компьютерной томографии в диагностике заболеваний органов дыхания у детей / Материалы X Невского радиологического Форума (НРФ-2018). – СПб., 2018, Лучевая диагностика и терапия. 2018. № 1 (9). — С. 149.
- Панов А.А. Пневмония: классификация, этиология, клиника, диагностика, лечение, 2020.
- Бова А.А. Пневмонии: этиология, патогенез, клиника, диагностика, 2016.
- Chl Hong, M.M Aung , K. Kanagasabai , C.A. Lim , S. Liang , K.S Tan. The association between oral health status and respiratory pathogen colonization with pneumonia risk in institutionalized adults, 2018.
- Yang-Pei Chang, Chih-Jen Yang, Kai-Fang Hu, A-Ching Chao, Yu-Han Chang, Kun-Pin Hsieh, Jui-Hsiu Tsai, Pei-Shan Ho, Shen-Yang Lim. Risk factors for pneumonia among patients with Parkinson’s disease: a Taiwan nationwide population-based study, 2016.
- Клинические рекомендации по диагностике, лечению и профилактике тяжелой внебольничной пневмонии у взрослых. Министерство здравоохранения РФ, 2019.
Вирусная пневмония COVID-19
Все известные коронавирусы характеризуются стремительным (до 14 дней) развитием острой дыхательной недостаточности. Вирус быстро и агрессивно поражает легкие, вызывая не только обширный воспалительный процесс, но и сопутствующие осложнения: отек дыхательного органа, фиброз (рубцевание легких), острую сердечную недостаточность, миокардит.
Первый коронавирус типа B (SARS-CoV) был зарегистрирован в 2002 году, считается, что его первичные носители — подковоносые летучие мыши. В 2012 году мир охватила эпидемия коронавируса типа C MERS-CoV (ближневосточный респираторный синдром). Наконец в 2019 году случилась вспышка нового коронавируса типа B COVID-19 (или SARS-Cov2). Их объединяет то, что новые вирусы устойчивы, легко прикрепляются к паренхиме легких белковыми шипами и в короткий срок провоцируют обширное острое воспаление. Показатель летальных исходов — около 10%.
Однако не всегда причиной смерти от этих вирусов является пневмония. Например, если анамнез пациента осложнен атеросклерозом или миокардитом, вирус в первую очередь поражает сердечно-сосудистую систему. В целом семейство коронавирусов объединяет около 46 видов вирионов.
Подробнее о пневмонии, ассоциированной с COVID-19, в наше статьеЧто показывает КТ легких при коронавирусе?
Как долго лечится двусторонняя пневмония при коронавирусе?
Когда у пациента лабораторно подтверждён коронавирус, а затем на фоне него развилась пневмония и это тоже было подтверждено лабораторными и функциональными исследованиями, то сколько дней будет занимать алгоритм лечения определяет никто иной, как врач. Следует психологически подготовиться к тому, что заболевание непростое и оно долго длится, а не проходит за пару дней. Каким будет алгоритм лечения пневмонии при коронавирусе зависит от того, как она протекает у конкретного пациента с учётом индивидуальных особенностей его организма и постоянной динамики состояния здоровья.
Лечение лёгкой пневмонии занимает до 1,5 недель, если же при коронавирусе развилась тяжёлая или критическая стадия заболевания, то терапия может занимать 3-4 недели. Заразен ли в это время больной человек? Само по себе заболевание не заразно, а вот фаза активного выделения вируса, который стал причиной такого осложнения, зависит от формы болезни и особенностей организма.
В данном разделе отметим, что многих заболевших волнует можно ли мыться при лечении? При коронавирусе с пневмонией запрещено принятие горячих ванн, но в гигиенических целях принимать душ можно.
Полисегментарная вирусная пневмония
Если на КТ выявлено, что воспалительные очаги и инфильтраты присутствуют не в одном сегменте легкого, а в нескольких, такую пневмонию называют полисегментарной.
Подробнее о полисигментарной пневмонии
Легкие принято визуально делить на 21 сегмент — 11 с правой и 10 с левой стороны. Двусторонняя пневмония вирусного происхождения встречается наиболее часто. Например, «матовые стекла» при коронавирусной пневмонии обычно локализуются симметрично с обеих сторон вокруг бронхов или в боковых отделах легких. При пневмоцистной и гриппозной пневмонии они расположены с двух сторон диффузно.
Заразность болезни
Теоретически можно говорить о том, что воспаление легких – заразное заболевание, так как оно вызывается бактериями и вирусами. Однако практически невозможно заболеть им просто находясь рядом с человеком, которому уже поставлен этот диагноз.
Во-первых, заболевание вызывается микроорганизмами, постоянно находящимися во внешней среде, и с которыми люди так или иначе контактируют в повседневной жизни. Для того чтобы при этом человек заболел, должны присутствовать и другие факторы – ослабленный иммунитет, нахождение в закрытых непроветриваемых помещениях, вредные привычки, плохое питание.
Во-вторых, микробы, вызвавшие воспаление легких у одного человека, не обязательно спровоцируют его же у другого. При контакте с больным можно заболеть другим респираторным заболеванием, например бронхитом или ОРВИ.
В-третьих, заразность микробов наиболее высока, когда они находятся в верхних дыхательных путях и выделяются при незначительном кашле, чихании. Воспалительный процесс в легких развивается при преодолении возбудителями первичной защиты и наличии сопутствующих факторов, вирулентность бактерий и вирусов при этом снижается.
Таким образом, больные с воспалением легких не представляют большей опасности для окружающих, чем пациенты с обычным респираторным заболеванием. Их не помещают в инфекционные стационары или отдельные боксы, за некоторыми исключениями, например, в случае с ковидной пневмонией. Однако во всех ситуациях не стоит пренебрегать соблюдением разумных мер безопасности и ограничением контактов здоровых людей с больным.
Реабилитация детей после пневмонии
Восстановление после пневмонии у детей на первом месте после эффективно проведенного лечения и выписки из стационара.
Все реабилитационные меры при этом должны быть направлены на устранение остаточных явлений, рассасывание возможных рубцов на плевре и, конечно же, стимуляцию и повышение иммунитета.
К основным реабилитационным мероприятиям можно отнести:
- применение рассасывающих препаратов и биоактиваторов;
- физиотерапевтические процедуры;
- применение отваров и настоев лекарственных трав;
- восстановление кишечной флоры после применения антибиотиков;
- витаминотерапию.
Следует особенно отметить, что реабилитация после пневмонии у детей – обязательная мера после прохождения основного курса лечения.
Обращайтесь к детским врачам нашего медицинского центра «Он Клиник бейби» для получения индивидуальных рекомендаций по реабилитации ребенка после перенесенного заболевания!
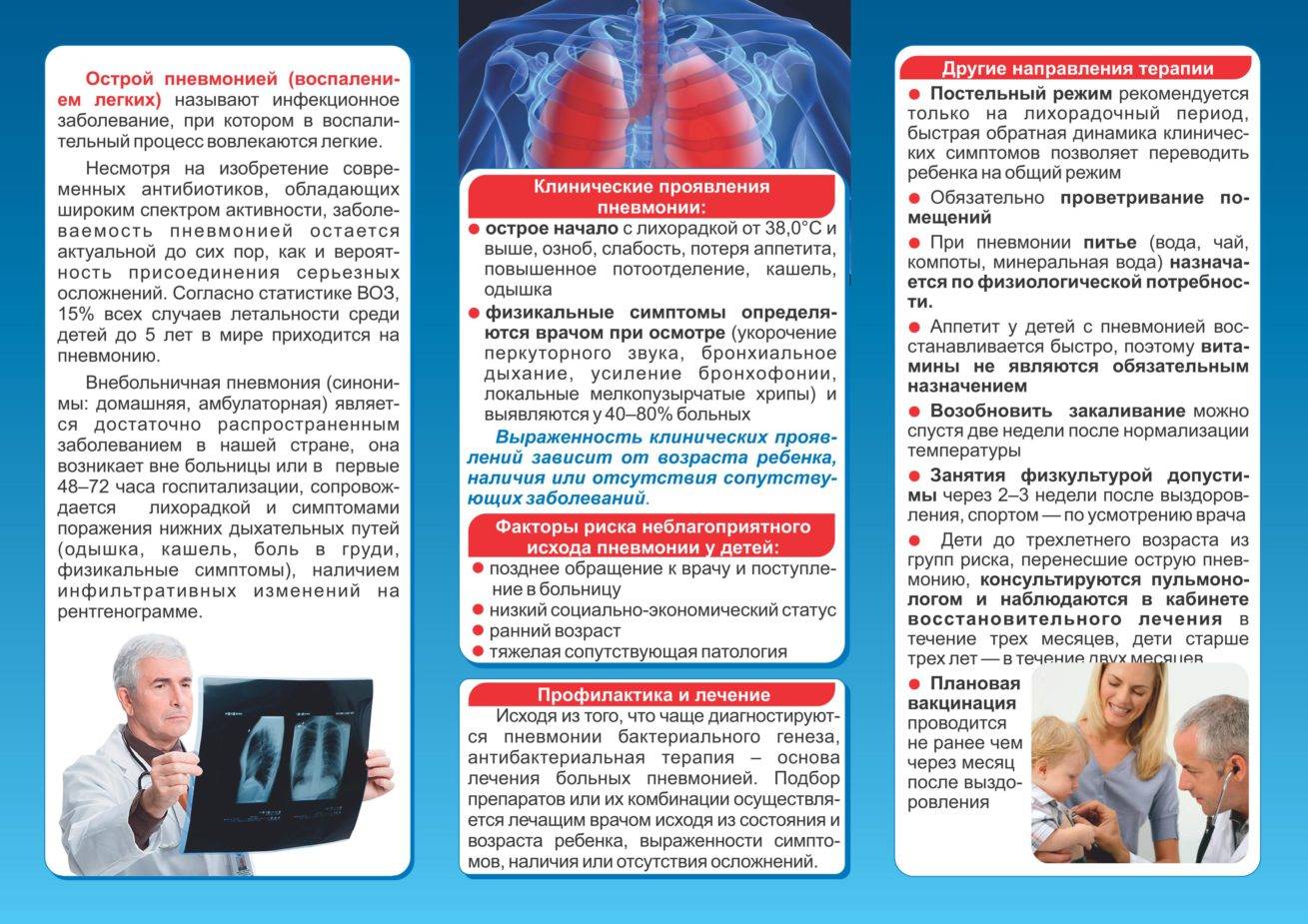
Лечение пневмонии
Диагноз заболевания ставится на основе жалоб пациента, общего осмотра, аускультации легких, данных рентгеновских снимков, компьютерной или магнитно-резонансной томографии. Пациенту назначают общий анализ крови и мочи, бакпосев мокроты.
Пациентам с воспалением легких, особенно при среднетяжелом и тяжелом течении, положен постельный режим и диета с ограничением поваренной соли. В последующем, при облегчении симптомов заболевания, диета становится более щадящей, в меню рекомендуется включать молочнокислые продукты.
Основой лечения является терапия, направленная на уничтожение возбудителя. Если проводился бакпосев – анализ для выявления микроорганизма, вызвавшего пневмонию, и возбудитель установлен, назначаются средства, воздействующие именно на эту бактерию или вирус
При вирусных и смешанных формах заболевания рекомендовано введение специфического гамма-глобулина.
В лечении пневмонии используются антибактериальная терапия, жаропонижающие, обезболивающие средства, препараты, облегчающие отхождение мокроты, антигистаминные средства. В лихорадочном периоде больным с воспалением легких показаны постельный режим, легкоусвояемая пища с низким содержанием соли, достаточное питье. Пациенты до 3 лет, дети с поражением двух и более долей легких, сопутствующими заболеваниями госпитализируются в стационар.
Очень важно помнить – пневмония не может пройти сама. Болезнь нарушает функцию легких, что отражается на работе всех органов и систем организма
Пренебрежение лечением и даже отклонения от назначенной врачом схемы могут привести к серьезным осложнениям и летальному исходу.
Группы риска среди детей
Среди экспертов нет единого мнения относительно того, какая возрастная группа детей наиболее предрасположена к тяжелому течению заболевания
Однако стоит принять во внимание два обстоятельства:. 1.У младенцев до 2 лет наиболее слабый иммунитет (у грудничков зависит от иммунитета матери, при наличии грудного вскармливания), существует риск развития синдрома Кавасаки на фоне COVID-19
В свою очередь синдром Кавасаки, или мультисистемный воспалительный синдром, относится к жизнеугрожающим состояниям. Это отложенное иммунологическое осложнение, связанное с обширными воспалительными процессами после перенесенной инфекции COVID-19. Данное осложнение встречается не часто; проявляется покраснением кожных покровов и горла, отеком ладоней и ступней, шелушением, увеличением лимфатических узлов в области шеи. Итальянские медики обратили внимание, что наиболее тяжелые последствия наблюдаются у малышей, больных ювенильным ревматоидным артритом, а также с врожденными патологиями ЦНС и сердца
1.У младенцев до 2 лет наиболее слабый иммунитет (у грудничков зависит от иммунитета матери, при наличии грудного вскармливания), существует риск развития синдрома Кавасаки на фоне COVID-19. В свою очередь синдром Кавасаки, или мультисистемный воспалительный синдром, относится к жизнеугрожающим состояниям. Это отложенное иммунологическое осложнение, связанное с обширными воспалительными процессами после перенесенной инфекции COVID-19. Данное осложнение встречается не часто; проявляется покраснением кожных покровов и горла, отеком ладоней и ступней, шелушением, увеличением лимфатических узлов в области шеи
Итальянские медики обратили внимание, что наиболее тяжелые последствия наблюдаются у малышей, больных ювенильным ревматоидным артритом, а также с врожденными патологиями ЦНС и сердца
2.Чем старше ребенок, тем более «взрослыми» будут симптомы и последствия COVID-19. По мнению российских медиков и педиатров, наиболее высокая вероятность заражения у детей 6-7 лет, а наиболее тяжелые симптомы — у детей старше 9 лет.
Риск осложненного течения коронавируса распространен среди детей с:
- Поражением ЦНС;
- Пороком сердца;
- Нарушением обмена веществ;
- сахарным диабетом;
- иными генетическими нарушениями.

Случаи, в которых допускается оформление документа задним числом
В ряде ситуаций допускается отхождение от правил выдачи документа. Давайте разберемся, как сделать больничный лист задним числом на законных основаниях.
Где оформить
Как правило, оформляется больничный у лечащего врача в медицинских учреждениях амбулаторного или стационарного типа. О правилах заполнения больничного листа медицинским учреждением можно узнать из статьи https://otdelkadrov.online/6838-pravila-zapolneniya-bolnichnogo-lista-rabotodatelem-v-sootvetstvii-s-trebovaniyami-minsotsrazvitiya. Больничный лист не имеют право выдавать:
- Сотрудники скорой помощи;
- Санатории;
- Учреждения здравоохранения Роспотребнадзора;
- Центры медицины катастроф;
- Бюро судебно-медицинской экспертизы.
Все эти случаи связаны с невозможностью своевременного обращения в медицинское учреждение по объективным причинам.
- Если травма или болезнь привела к нетрудоспособности во время пребывания сотрудника за рубежом. Чтобы получить листок нетрудоспособности в России, работнику понадобится представить подлинник документа, выданного иностранным медучреждением, с легализованным переводом. Решение о том, можно ли открыть больничный задним числом, будет принимать врачебная комиссия по месту учета гражданина (п. 7 правил).
- В ряде ситуаций сотрудник обращается в здравпункт. Это учреждение не выдает больничных. В таком случае п. 16 правил допускает оформление листка с даты визита в здравпункт, если гражданин представит подтверждение проведенного осмотра.
- Возможность получить квалифицированную медицинскую помощь существует не в каждом населенном пункте. По этой причине п. 18 правил позволяет включать в больничный время, необходимое для проезда к месту обследования. Обязательным условием является нахождение медучреждения в другом административном районе.
- Другим исключением являются случаи, связанные с беременностью и родами. Больничный будет открываться, начиная с 30-й или 28-й недели срока.
Иных оснований получить документ задним числом не предусмотрено.
КЛИНИЧЕСКИЙ ПРИМЕР
Пациентка Н., 38 лет, служащая
9 декабря
Больная госпитализирована в терапевтическое отделение с жалобами на кашель с отделением мокроты слизистого характера, слабость, одышку при физической нагрузке, общую слабость, потливость и снижение аппетита, повышение температуры тела до 39,0–39,5 °С.
История заболевания
Считает себя больной с начала ноября, когда после перенесенной ОРВИ длительно сохранялся кашель. Лечилась самостоятельно домашними средствами, амоксициллином, бромгексином, колдрексом с переменным эффектом. Температура тела вновь стала повышаться.
Данные объективного обследования
Состояние средней тяжести. Рост — 168 см, вес — 65 кг. Тело- сложение правильное. Конституция нормостеническая. Подкожная жировая клетчатка развита нормально, распределена равномерно. Кожные покровы чистые, бледные, нормальной влажности. Видимые слизистые влажные, обычной окраски. Отеков нет. Лимфоузлы не увеличены. Щитовидная железа не увеличена. Дыхание через нос свободное, ритмичное. ЧДД — 20 в минуту. Тип дыхания грудной. Форма грудной клетки правильная, цилиндрическая, симметричная. При аускультации легких дыхание проводится во все отделы, равномерно ослабленное, выслушиваются мелкопузырчатые влажные рассеянные хрипы, в небольшом количестве. Перкуссия: притупление перкуторного звука в нижних отделах легких с двух сторон.
Тоны сердца приглушены, ритм правильный. Перкуссия: границы сердца не расширены. ЧСС — 90 в минуту. АД 130/80 мм рт. ст.
Язык влажный. Живот мягкий, безболезненный при пальпации. Печень — у края реберной дуги, селезенка не увеличена. Физиологические отправления в норме.
Данные лабораторных и инструментальных методов исследования
В общем анализе крови: лейкоциты — 12,9; СОЭ — 30 мм/ч.
Биохимический анализ крови: СРБ — 18. Остальные показатели в пределах нормы.
На R-графии органов грудной клетки: картина двусторонней полисегментарной пневмонии.
Заключение: двусторонняя полисегментарная пневмония.
Диетотерапия
Назначена индивидуальная диета.
Первые четверо суток назначен 1-й и 2-й рацион ощелачивающей диеты.
Примерное меню 1-го рациона:
Завтрак: чай с молоком с сахаром (200,0); рис отварной с овощами (190).
11 часов: морковный сок (100,0).
Обед: суп овощной протертый с мясом со сметаной (435,0/10,0).
16 часов: кофе с молоком (200,0), печенье отрубное (30,0).
Ужин: салат из свежих овощей со сметаной (150,0); бульон слабый с яичными хлопьями (100,0).
На ночь: отвар шиповника с сахаром (200,0).
Во второй рацион добавляется 50 г белого бессолевого хлеба и 25 г масла сливочного.
В первый и второй лечебный рацион ежедневно вводится 24 г смеси белковой композитной сухой.
12 декабря
На фоне проводимой терапии состояние больной с положительной динамикой. Относительно удовлетворительное. Мокрота отходит хорошо. Температура тела 37,2 °С. Слабость уменьшилась. Потливость сохраняется. Аускультативная картина прежняя.
Диетотерапия
Питание проводится по третьему и четвертому рационам.
Примерное меню третьего рациона:
Завтрак: чай с сахаром и яблоком (200,0); печеный картофель (100,0); сметана (30,0); омлет паровой (60,0).
11 часов: бессолевой хлеб (25,0); масло (10,0); ягодный сок (200,0).
Обед: суп овощной протертый с рисом (500,0); котлеты мясные паровые (100,0); морковь тушеная (120,0); компот из черной смородины (200,0).
16 часов: яблоко печеное (100,0).
Ужин: капустные котлеты со сметаной (190), яйцо вареное (1 шт.).
На ночь: отвар шиповника с сахаром (200,0).
В третий лечебный рацион ежедневно вводится 24 г смеси белковой композитной сухой.
Примерное меню четвертого рациона:
Завтрак: творожное суфле со сметаной (100,0/20,0); яйцо вареное (1 шт.); морковь тушеная (150,0); чай с сахаром с лимоном (100,0).
11 часов: фруктовый или ягодный сок (100,0).
Обед: борщ на овощном бульоне со сметаной (500,0/20,0); бефстроганов из отварного мяса (105,0); вермишель отварная (160,0); яблочное пюре (150).
16 часов: какао с молоком (200,0); печенье отрубное (30,0).
Ужин: булочка с изюмом (100,0); пюре из кураги (50,0); напиток из черной смородины (200,0).
На ночь: отвар шиповника с сахаром (200,0).
На день хлеб бессолевой 200,0; сахар 20,0; масло сливочное 15,0.
В четвертый лечебный рацион ежедневно вводится 27 г смеси белковой композитной сухой.
На десятые сутки пациентка переведена на вариант диеты с повышенным количеством белка (ВБД) с включением в рацион 36 г смеси белковой композитной сухой ежедневно.
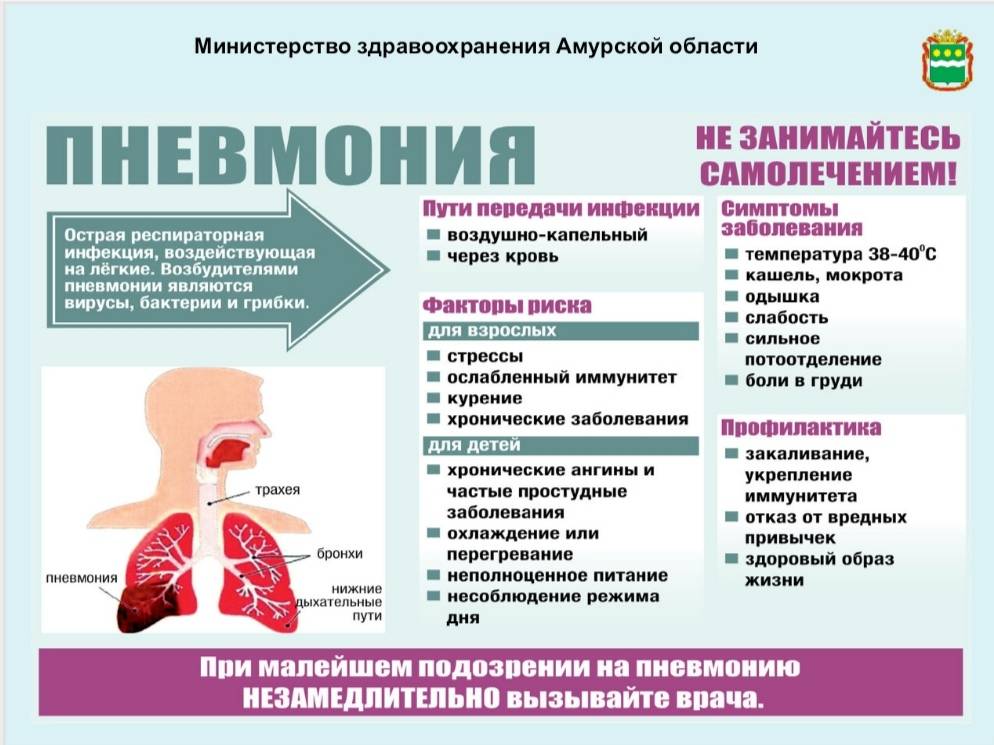
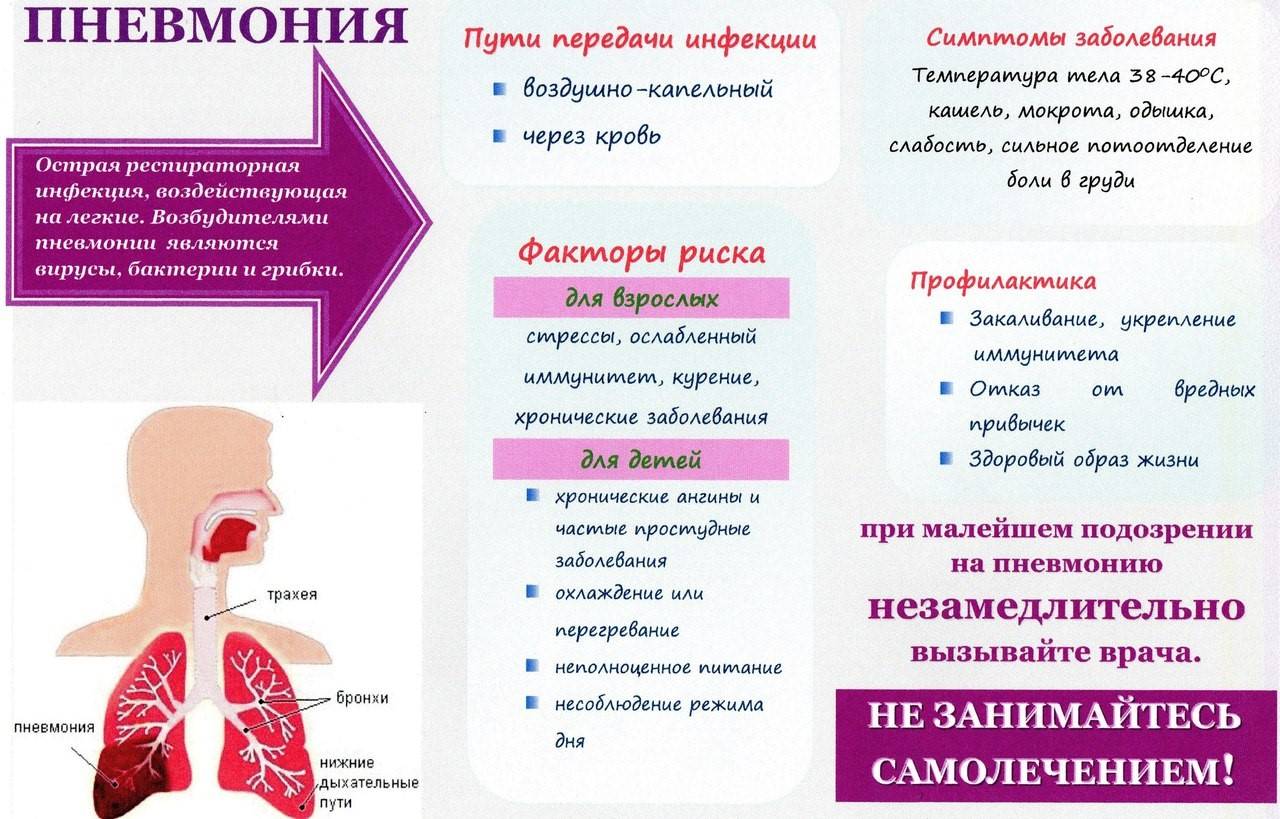
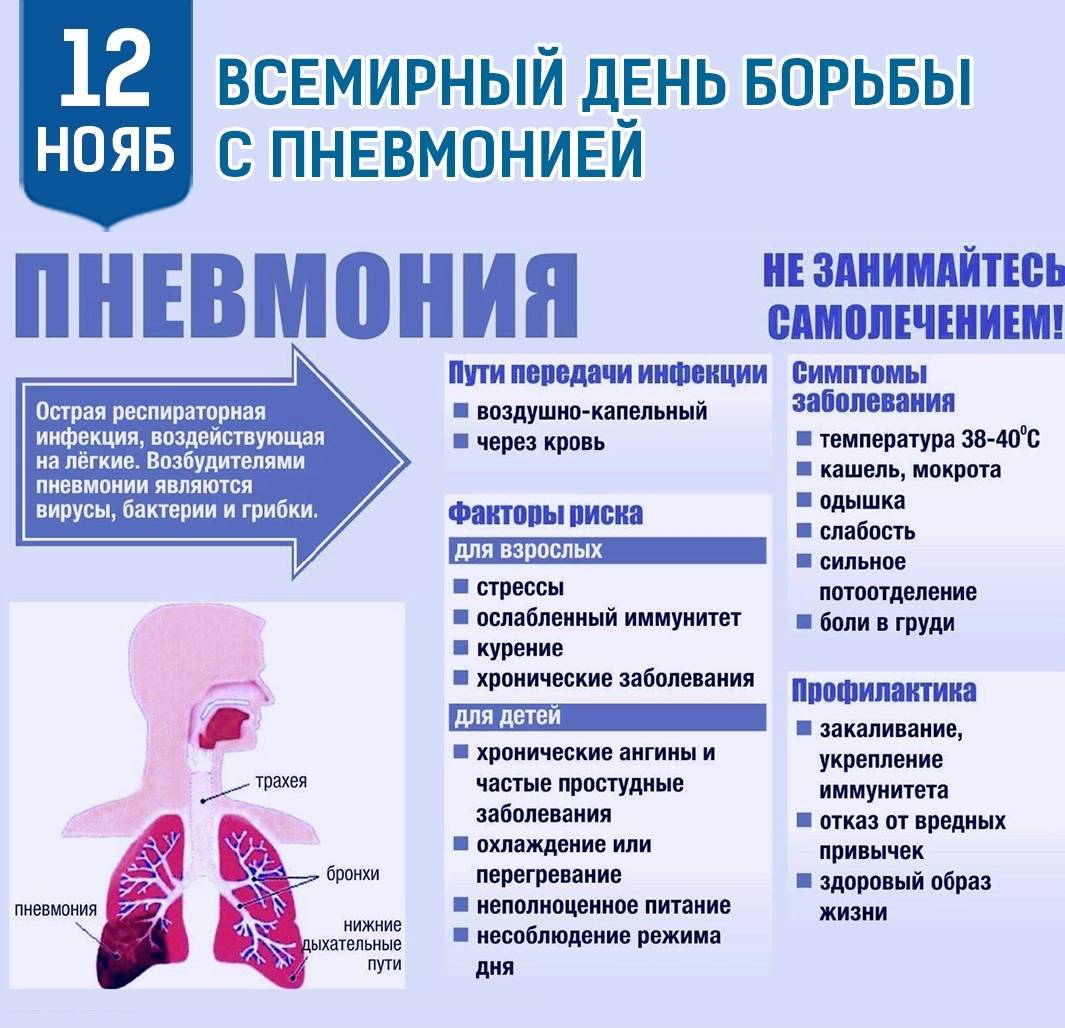
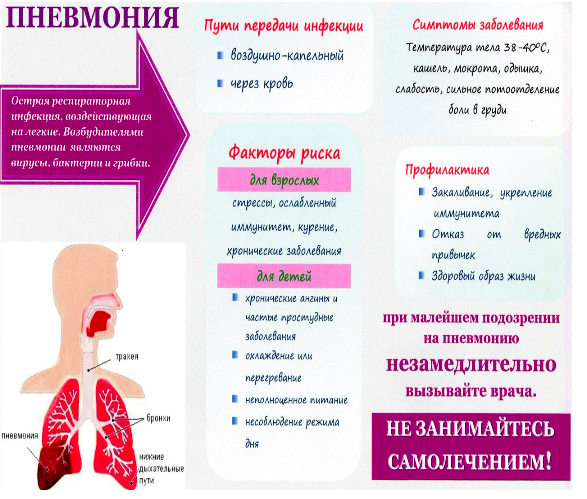
Этиология пневмонии
Такие респираторные инфекции по-разному ведут себя в организме человека: одни поражают альвеолы и интерстиций, другие — бронхиолы, в одних случаях вирусы провоцируют воспаление легких «молниеносно», в течение нескольких суток, в других — постепенно, «спускаются» по носоглотке, трахее и бронхам, вызывая пневмонию только через месяц. Наконец, инфекции предпочитают разные сегменты легких для локализации, а иногда распространяются хаотично и диффузно.
Таким образом, для каждой вирусной пневмонии, в зависимости от типа возбудителя, характерен типический паттерн. Иногда уже по одному «рисунку» пневмонии на КТ-сканах возможно отличить, например, аденовирусную пневмонию от респираторно-синцитиального вируса. Для уточнения типа инфекционного возбудителя пациенту назначается лабораторное исследование (анализ отделяемого из носоглотки, ПЦР, тест на иммуноглобулины и др.).
Вирусной пневмонии, как правило, сопутствует резкое ухудшение самочувствие, высокая температура, симптоматика острого респираторного заболевания (кашель, затрудненное дыхание), интоксикация организма. Однако известны случаи, когда внебольничная пневмония на ранней стадии развивалась без ярко выраженных симптомов, которые сложно отличить от ОРВИ.
Механизм развития вирусной пневмонии следующий — вирус проникает в альвеолоциты (клетки легких), закрепляется в них и начинает размножаться. В результате клетки погибают. В ответ на заражение крови вирусом, лейкоциты и лимфоциты — защитные клетки организма — выделяют цитокины. Однако это приводит к скоплению жидкого экссудата в альвеолах, вследствие чего легочная ткань отекает, а человеку становится трудно дышать, поскольку количество функциональных альвеол — маленьких ячеек, в которых хранится кислород — сокращается.
Атипичная пневмония — это воспаление легких вызванное ранее неизвестным и неопределимым возбудителем, при этом клинические проявления заболевания необычны и не поддаются известной медицинской классификации.
Вирусным пневмониям особенно подвержены маленькие дети и пациенты с иммунодефицитом, поскольку у организма таких пациентов не достаточно защитных ресурсов (антител). Более 90% всех пневмоний у детей — это вирусное поражение легких.