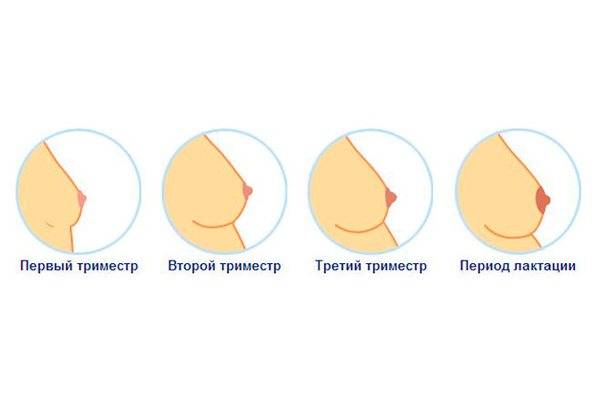
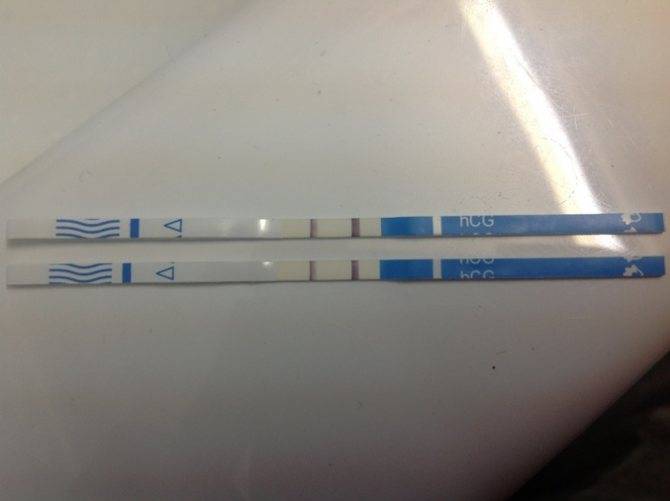
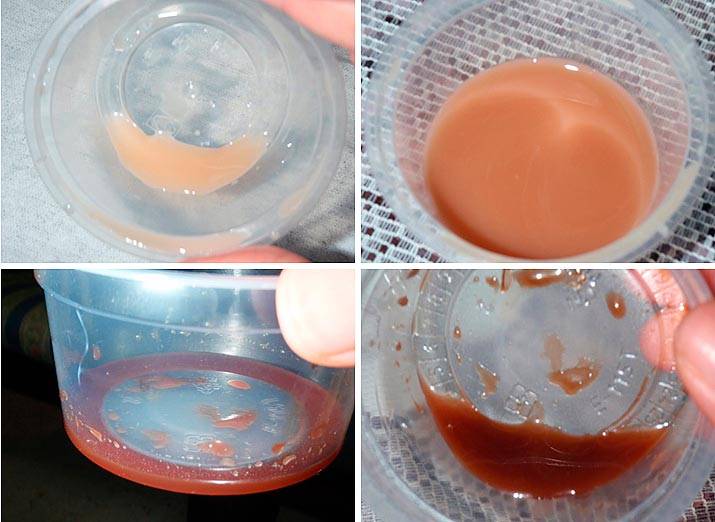
Изменение базальной температуры тела
Примерно через 12 дней после овуляции базальная температура тела может повышаться, и не снижаться даже в то время, когда должна начаться менструация.
Если вы измеряете базальную температуру каждое утро, то, когда вы забеременеете, вы заметите, что после имплантации, то есть примерно через неделю после овуляции, кривая базальной температуры снова подскакивает.
Во время овуляции базальная температура тела повышается на несколько делений. Если в это время женщина забеременеет, через 7–12 дней после этого повышения температуры будет наблюдаться еще один скачок базальной температуры тела.
Что такое фиброаденома: симптомы
Начальная стадия патологии протекает бессимптомно. Женщина случайно обнаруживает небольшой плотный узелок из железистой ткани, который достаточно легко смещается. При пальпации опухоль безболезненна, поэтому часто остается без внимания до появления симптомов.
Важный момент — опухоль имеет ровный контур, при онкологии края будут неровными.
Если патология запущена, то опухоль становится больше и легко прощупывается. В груди ощущается непривычное давление. При развитии злокачественного процесса, видны изменения кожи над опухолью (цвет, структура), появляются выделения из сосков.
Общие рекомендации
Лучшая подготовка к кормлению – это массаж сосков и груди при беременности. Наши бабушки пришивали к бюстгальтеру жесткую ткань, чтобы она натирала соски – это была своеобразная профилактика трещинок, возникающих в начале кормления. Но сейчас эти методы практически не используются, так как намного эффективнее действует массаж молочных желез.
Все манипуляции с грудью и соском стимулируют выработку гормона окситоцина, который провоцирует сокращение матки. Поэтому специалисты рекомендуют проводить вакуумный или гидромассаж.
Постарайтесь исключить механические воздействия на грудь. Тоже самое касается и оздоровительных процедур. Их нужно проводить для всего тела – тогда организм настроиться на дополнительные нагрузки, которые будут во время родов и при кормлении.
Выделения из сосков
Со второго триместра беременности многие женщины замечают выделение молозива из сосков. Это беловатая или желтоватая жидкость, которую выделяют молочные железы в процессе подготовки и «тестирования».
Молозиво отличается по биохимическим свойствам от молока и по своему составу ближе к крови. Это промежуточная форма питания при переходе от парентерального периода в утробе матери к грудному вскармливанию.
При выделении молозива не нужно выдавливать его и пытаться сцеживать грудь, просто промокните полотенцем или салфеткой. Для того, чтобы не испачкать одежду или не появиться в публичном месте с пятнами на груди, достаточно подложить в чашечки бюстгальтера впитывающую салфетку, ватный диск или специальные прокладки для груди.
Полезный совет! Молозиво обладает ценными питательными, антибактериальными свойствами, поэтому его можно использовать, чтобы смазать соски при сухости и трещинах. Можно использовать для гигиены перед кормлением – сцедите немного молозива и протрите соски. Такое бывает, если нет возможности пойти в ванную, когда ребёнок рядом, не хочется его беспокоить.
Биопсия, последующие микробиологические и гистопатологические исследования
В обычных случаях, например, при мастите биопсия обычно не показана. Во всех других случаях, таких как подозрение на абсцесс, атипичное представление, неопределенный диагноз или потенциальное осложнение (например, рецидивирующая инфекция или неудача лечения), биопсия оправдана.
Биопсия включает в себя:
- Тонкоигольную аспирационную биопсию, которая может быть выполнена с ультразвуковым контролем или без него;
- Биопсию тканей, которая может быть эксцизионной, инцизионной, вакуумной биопсией.
Тонкоигольная аспирационная биопсия
Биопсия ткани позволяет исследовать вовлеченную ткань на наличие инфекции, гранулематозного воспаления и злокачественности. Иссеченная ткань должна быть направлена на гистопатологическое исследование (цитологическое) на предмет возможной злокачественности и инфекции (например, грибковые пятна и кислотоустойчивые бациллы при туберкулезе), особенно в рефрактерных и рецидивирующих случаях.
Биопсия кожи может назначаться для диагностики воспалительной карциномы молочной железы.
Молоко, выделения из сосков, аспирированный материал или иссеченная ткань должны быть отправлены на окрашивание по грамму, культивирование (аэробное и анаэробное) с чувствительностью, а также грибковые и микобактериальные исследования. Положительная культура указывает на инфекцию, чувствительность используется для выбора антибактериальных препаратов.
Причины абсцесса груди
Абсцессы груди обычно вызваны бактериальной инфекцией. Наиболее распространенным возбудителем является метициллинорезистентный S. aureus, за которым следуют коагулазонегативные стафилококки.
Метициллинорезистентный S. aureus
До 40% абсцессов молочной железы имеют полимикробную этиологию, с изоляцией аэробов (стафилококков, стрептококков, энтеробактерий, коринебактерий, кишечной палочки, синегнойной палочки), а также анаэробов (пептострептококки, бактерии Propionibacterium, бактероиды, лактобактерии, бактерии Clostridium, Fusobacterium, и Veillonella).
Анаэробы иногда выделяют при абсцессах и в хронических рецидивирующих случаях. Исследование первичных и рецидивирующих абсцессов молочной железы показало, что у курильщиков анаэробы выявлялись чаще.
Более необычными патогенами могут быть Bartonella henselae (возбудитель болезни кошачьих царапин), микобактерии (туберкулез и атипичные микобактерии), актиномицеты, бруцеллы, грибы (кандиды и криптококки), паразиты и личинки.
К образованию ограниченного очага (абсцесса) приводят:
- Мастит. Абсцессы груди чаще встречаются у кормящих женщин. Согласно обзору научной литературы за 2020 год, лактационный мастит встречается у 2-3 % кормящих женщин, у 5–11% из которых может развиться один или несколько абсцессов. Бактерии могут попасть в грудь через сосок во время кормления грудью или через трещины на соске или ареоле (затемненная область вокруг соска). Заблокированные молочные протоки также могут привести к маститу и при отсутствии лечения – к абсцессу;
- Кисты, опухоли. Эти образования вызывают сдавление, закупорку молочных протоков, последующее присоединение вторичной инфекции вызывает абсцесс;
- Травмы. Гематома воспаляется и образуется гнойный очаг;
- Гормональные нарушения. Эндокринные заболевания, мастопатии, период новорожденности сопровождаются нарушением гормонального фона, когда образуется застой лимфы, крови. Если происходит размножение патогенных бактерий, особенно при ослабленном иммунитете, формируется абсцесс;
- Воспалительные заболевания, такие как пиодермии, лимфадениты, фурункулез, при которых возбудители попадают в молочную железу гематогенным путем;
- Некоторые инфекционные заболевания. Необычные инфекции молочной железы могут быть начальным проявлением ВИЧ-инфекции. Брюшной тиф является общепризнанной причиной абсцессов молочной железы в странах, где это заболевание широко распространено.
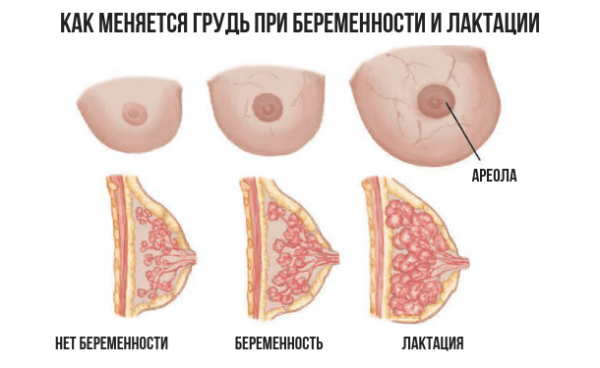
Кисты молочных желез
Опухоль молочной железы
Факторы риска абсцессов следующие:
- трещины на сосках;
- диабет или проблемы с иммунной системой;
- пирсинг сосков;
- хирургия грудного имплантата.
Хирургия грудного имплантата
Рак груди редко вызывает боль и воспаление. Однако воспалительный рак груди – это редкий тип раковой опухоли, который может вызывать симптомы, похожие на симптомы абсцесса груди.
Анатомия женской груди
Строение женской груди отличается от мужской. И дело здесь не только в строении, но и в ее назначении: выделение молока и кормление ребенка. Большая ее часть – это жировые прослойки, количество которых меняется в зависимости от массы тела. Еще одна часть – это железистая ткань, которая увеличивается или уменьшается в период определенных женских циклов. И это все. Многие заблуждаются в том, что, выполняя упражнения, смогут подтянуть грудь. Но мышца располагается под грудью, а не в ней. Получается, что без операционного вмешательства нельзя прокачать грудные мышцы.
Почему?
Все дело в особенностях строения. Большая грудная мышца только кажется простой, на самом деле, это целый пласт, состоящий из огромного количества волокон, которые, будто “лучи”, расходятся в разные стороны. Чтобы нагрузить каждый «луч», приходится выполнять много упражнений, которые под разными углами прокачивают эту самую мышцу. Под ней находится малая мышца, а, немного сбоку – зубчатая. Выделяют еще подключичную, поверхностную грудную и глубокую грудную мышечную ткань. Последние две “включаются” во время дыхания и не требуют тренировки.
Функционал, который выполняют большая мышца, а также две поменьше – это:
- подъем и опускание рук сверху-вниз,
- повороты внутрь и наружу,
- сгибание и разгибание,
- лазание и подтягивание,
- движение лопатки в разные стороны,
- движение ключицы.
Есть еще одна очень важная разница между мужскими и женскими упражнениями для грудных мышц – это сами волокна. Они не только отличаются по цвету, так как у женщин в них расположено большое количество капилляров, но и в механике работы. Женское тело устроено так, что при низкой скорости сокращения мышцы приспособлены к продолжительным нагрузкам. Это происходит за счет постоянного насыщения кислородом во время тренировок. К тому же, они способны получать заряд не только из углеводов, но и из жиров. Именно поэтому кардиотренировки, такие как бег, плавание, езда на велосипеде, лыжные прогулки, даются женщинам легче. Единственное, на что не способны женские мышцы, так это увеличиваться в размере. Так что вряд ли вы увидите у себя “гору мышц” даже после продолжительного периода занятий.
У мужчин, кстати, все происходит наоборот. Их силу еще называют “взрывной”, так как они способны поднять за раз большой вес. Но мало кто сможет это повторить, потому что утомляемость у «быстрых» мужских волокон выше. Плюс они питаются только углеводами и не имеют кислородного запаса.
Уреаплазмоз и микоплазмоз – как понять, произошло заражение этими венерологическими заболеваниями
Симптомы заражения этими инфекциями имеют общие черты, поскольку оба возбудителя – уреаплазма и микоплазма относятся к одному и тому же семейству Mycoplasmataceae.
Каких-то особых признаков заболевание не имеет, поэтому его симптомы можно принять за другие поражения урогенитального тракта.
Симптомы микоплазмоза и уреаплазмоза у мужчин:
- Зуд в уретре, усиливающийся при мочеиспускании.
- Слизистые или слизисто-гнойные выделения из мочеиспускательного канала.
- При переходе инфекции на предстательную железу возникают признаки простатита – снижение полового влечения, болезненная эрекция, боль при эякуляции.
- Покраснение слизистой головки полового органа.
- При переходе инфекционного процесса на мочевой пузырь возникают признаки цистита — боль при мочеиспускании, болезненность внизу живота, выделение мутной мочи с неприятным запахом.
Симптомы микоплазмоза и уреаплазмоза у женщин:
- Прозрачные обильные выделения из половых путей, которые при переходе инфекции на шейку матки становится желтоватыми.
- Дискомфорт в интимной близости.
- Зуд, жжение, резь, дискомфортные ощущения в половых органах.
Несмотря на отсутствие ярких симптомов, это заболевание довольно опасно. Оно может вызвать бесплодие, хронический простатит, воспалительные процессы мочеполовой сферы. Во время беременности микоплазмоз и уреаплазмоз провоцируют выкидыши.
Симптом 10. Сухость влагалища
Причина. Сухость влагалища чаще всего вызвана падением уровня эстрогена, особенно во время перименопаузы и менопаузы. Когда сухость влагалища сопровождается жжением и болью во время половых отношений, это может указывать на атрофический вагинит. Он чаще возникает у женщин старшего возраста, но может развиваться и у молодых, особенно после родов, в результате снижения уровня эстрогенов.
Что делать. Практические шаги могут включать использование смазок на водной основе. У молодых женщин можно нормализовать гормональный фон приемом противозачаточных таблеток или антидепрессантов.
Если симптомы связаны с менопаузой, то поможет повысить уровень эстрогена ЗГТ по назначению гинеколога. Если гормонотерапия противопоказана, возможно применение местных эстрогенсодержащих средств, например, овестина, который содержит эстриол и применяется для лечения атрофических изменений влагалища и мочеполовых путей.
При каких симптомах стоит насторожиться?
Обратиться к доктору за консультацией следует при появлении следующих симптомов:
- сильная болезненность молочной железы;
- в груди прощупываются впадины или шишки;
- выделения появляются из одного соска;
- отделяемое приобретает неестественный цвет (коричневый, зеленый), имеет неприятный запах;
- из сосков выходит кровь;
- растет только одна молочная железа.
Не нужно ждать планового осмотра гинекологом, эти состояния требуют срочного обследования. Они могут свидетельствовать о воспалительном процессе в груди или новообразованиях. Помните, что любые нормальные изменения в молочных железах при беременности не могут доставлять страданий. Грудь не должна сильно болеть или набухать неравномерно. Должны насторожить изменения только с одной стороны.
Осложнения ушибов и гематом молочных желез
Осложнения травм груди развиваются в результате несвоевременного обращения к врачу. К ним относятся:
- Воспаление, нагноение и некроз поврежденных тканей. Незначительная гематома может рассосаться самостоятельно, но глубокая часто сопровождается некрозом тканей. Жировой некроз (асептический очаг омертвения жировой ткани груди) заканчивается формированием рубцовой ткани и деформацией молочной железы. Подкожная гематома может инфицироваться. в таком случае развивается нагноение, нелактационный мастит и абсцесс молочной железы, которые требуют комплексного лечения (антибактериальные препараты, хирургическое вмешательство – вскрытие и дренирование очага, физиолечение);
- Деформация молочных желез. Поврежденные омертвевшие участки могут замещаться соединительнотканными фиброзными тканями с образованием рубцовых изменений. Появляется деформация груди – втягивание тканей, изменение соска;
- Малигнизация. Не ушиб, ни гематома не могут превратиться в рак груди, независимо от того, сколько времени потребуется для восстановления от травмы. Однако, травматические повреждения могут стать провоцирующими факторами роста уже имеющейся, но пока не выявленной злокачественной опухоли. В анамнезе некоторых женщин с раком груди были закрытые повреждения молочной железы. Особенно опасны в этом отношении травмы, если присутствует мастопатия.
МЕДИЦИНСКОЕ НАБЛЮДЕНИЕ
Если вы еще не были в женской консультации, самое время туда отправиться. Врач, который будет вести беременность, составит вам индивидуальный график посещений и выдаст направления на сдачу анализов — мазка, крови и мочи. Чтобы определить ваши исходные параметры, будет проведено взвешивание и измерение размеров таза. При необходимости специалист назначит дополнительное УЗИ, с помощью которого определяется состояние плода и выявляются риски для успешного вынашивания ребенка.
Для того чтобы оценить наследственность, желательно посетить врача-генетика: различные мероприятия пренатальной диагностики позволят еще до рождения малыша выявить грубые патологии.
Симптом 5. Необъяснимое увеличение веса
Причина. Ряд связанных с гормонами состояний может вызвать увеличение веса и отложение жира вокруг живота. Например, увеличение веса – симптом гипоактивной щитовидной железы, когда щитовидка не вырабатывает достаточное количество гормонов, которые регулируют обмен веществ. Или синдрома поликистозных яичников (PCOS) – полиэндокринной патологии, представляющей собой одновременное нарушение функции поджелудочной железы, надпочечников, яичников, гипофиза и гипоталамуса и менопаузу.
Набор веса при гормональных нарушениях
Что делать: Если вес прибавляется независимо от диеты или уровня физической нагрузки, нужно проконсультироваться с эндокринологом, чтобы проверить наличие таких состояний, как проблемы со щитовидной железой или кисты яичников. Если вы проходите через менопаузу, сходите на прием к гинекологу, он подберет лечение.
Хламидиоз – если вовремя не понять что у тебя венерологическое заболевание, можно потерять здоровье
Само по себе заражение хламидиями протекает также, как и другие ИППП. У пациентов наблюдаются:
- Боль, резь, жжение при мочеиспускании.
- Дискомфорт при половом акте.
- Болезненная эрекция и эякуляция.
- Обильные слизистые гнойные выделения из половых путей у женщин.
Коварство этой болезни заключается в другом. Хламидиоз становится причиной синдрома Рейтера – заболевания, вызванного реакцией иммунной системы на внедрение возбудителя, поражающего весь организм. У заболевших, в основном мужчин, возникает классическая триада симптомов:
- Уретрит. Воспаление уретры, сопровождающееся дискомфортом при мочеиспускании и незначительными выделениями из уретры. Этот симптом непостоянен и наблюдается только у 53% больных.
- Конъюнктивит. Воспаление глаз. При синдроме Рейтера возникают боль и резь в глазах, ухудшается зрение. Иногда поражения глаз могут быть необратимыми – описаны случаи, когда у больных оставалась только способность различать свет и темноту.
- Артрит. На фоне подъема температуры до 38-39 градусов опухают суставы – вначале крупные – локтевые, коленные и бедренные, потом более мелкие, находящиеся на кистях и стопах. Поражение может приводить к тугоподвижности суставов – невозможности согнуть руку или ногу.
Могут возникать язвочки на половых органах, сыпь на теле. Часто появляется утолщение кожи на стопах, сопровождающееся выраженным шелушением.
В результате можно потерять здоровье, практически лишившись зрения и способности свободно передвигаться.
Поэтому, если на фоне уретрита или даже при его отсутствии, поднялась температура, ухудшилось зрение, начали болеть суставы, появились высыпания на теле, боли в животе, шелушение на стопах, нужно обязательно обратиться к врачу. Доктор проведет осмотр и назначит анализы на хламидии.
Синдром Рейтера также может развиваться на фоне гонореи и других венерических болезней, поэтому отношение к таким заболеваниям, как к несерьёзным, в корне неверно.
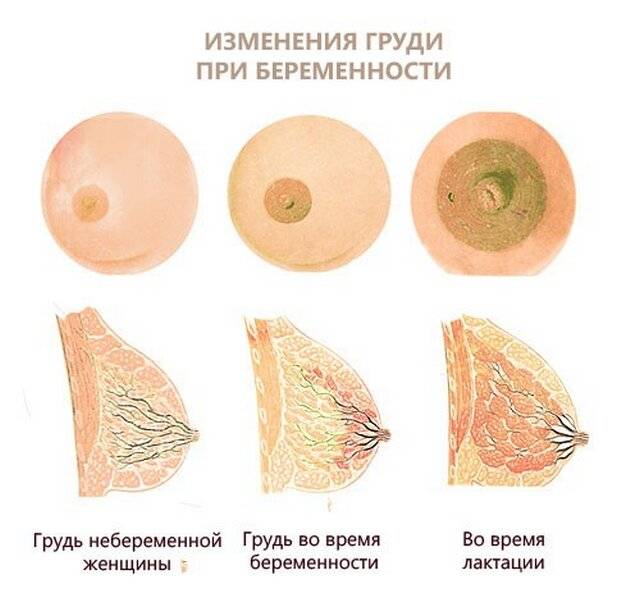
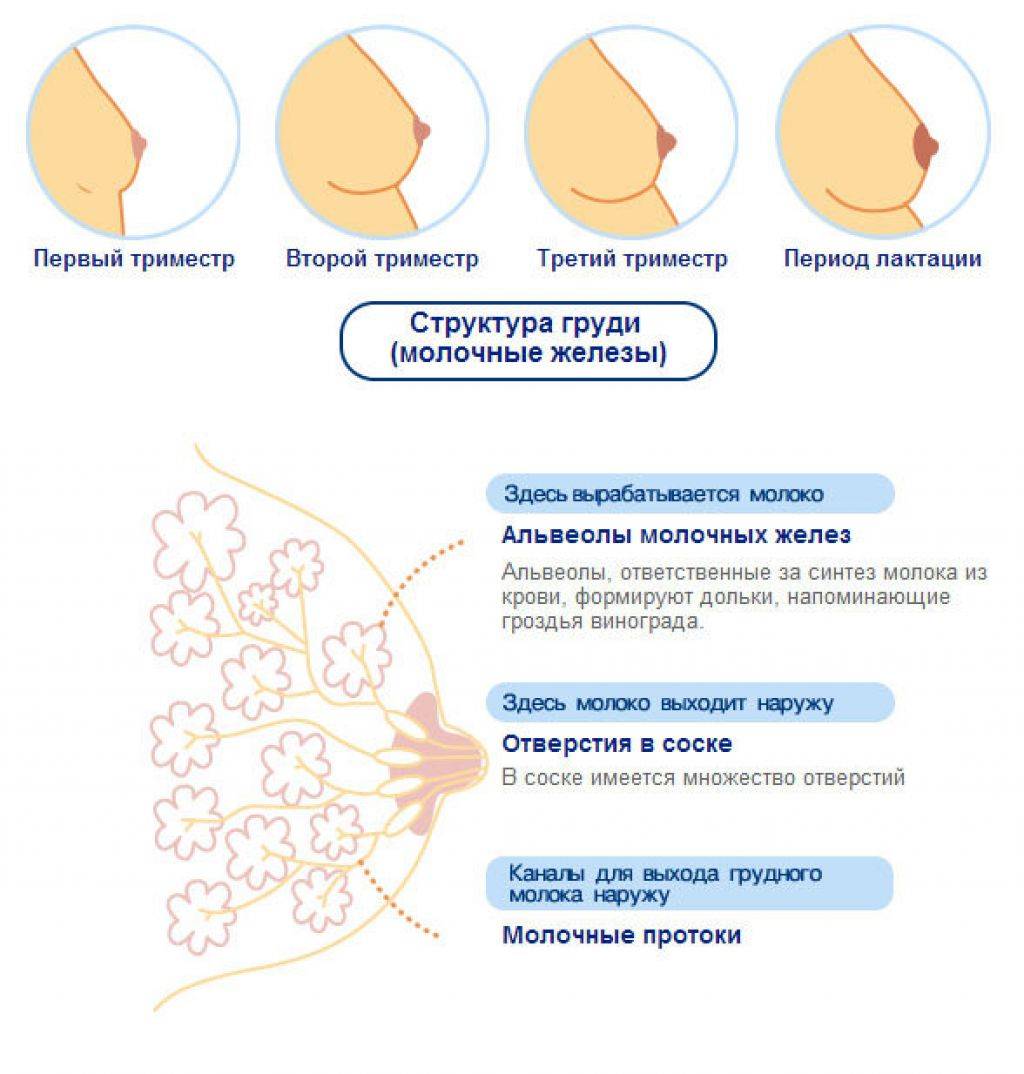
Что происходит с грудью в период беременности?
После оплодотворения яйцеклетки и ее прикрепления к стенке матки весь организм женщины перестраивается на
новый режим, обязательным условием которого являются перемены в молочных железах. К таким переменам
относятся:
- увеличение грудных желез в объеме;
- усиление чувствительности и появление болевых ощущений;
- потемнение ареолярных кружков (зона вокруг сосков);
- появление выделений из сосков;
- образование венозной сетки на груди.
Молочные железы начинают увеличиваться в размерах начиная с первых дней беременности. В среднем за весь
период вынашивания ребенка грудь может увеличиться на 2-3 размера
Поэтому в это время женщине следует
уделить особое внимание уходу за молочными железами, что поможет сохранить их форму и предупредит
образование растяжек в будущем. Следует пользоваться специальными бюстгальтерами и кремами, также желательно
запомнить комплекс физических упражнений для груди и научиться делать массаж
Одним из ранних признаков наступившей беременности является повышенная чувствительность и болевые ощущения
именно в области груди. Часто будущая мама отмечает онемение, покалывание или зуд молочных желез, что
свидетельствует об их подготовке к лактации. Кроме этого, изменения распространяются и на соски, которые
становятся более темными вместе с окружающими их ареолами. Диаметр околососковых кружков может увеличиваться
до 5 см, тогда как длина сосков в большинстве случаев достигает 1-1,3 см.
На последних неделях беременности женщина начинает отмечать появление выделений из сосков. Так появляется
молозиво (секрет), необходимое для малышей в первые дни их жизни. Если такие выделения становятся обильными,
целесообразно воспользоваться лактационными прокладками. У большинства женщин на увеличенной груди выступает
венозная сетка, которая возникает из-за повышенного кровотока. Этот проходит после родов и не представляет
опасности для здоровья.
Как правило, болевые ощущения и повышенная чувствительность в области груди проходят после первых недель
беременности. На поздних сроках женщину уже не волнуют боли, связанные с ростом груди, но появляются другие
перемены в виде потемнения ареол и увеличения сосков2.
Гинекомастия – диагностика
Самым важным инструментом врача при гинекомастии является собеседование с пациентом. Гинекомастия чаще всего возникает при приеме лекарств или психоактивных веществ. С другой стороны, это может быть естественный процесс во время полового созревания. Таким образом, у мальчиков младше 15 лет дополнительная диагностика обычно не требуется.
Важным этапом диагностики является пальпация – метод исследования путем прикосновения к части тела. Таким образом, врач может отличить железистую ткань от простой жировой ткани и оценить, есть ли аномальный рост ткани молочной железы.
Ее следует отличать от псевдогинекомастии, которая имеет более мягкую консистенцию и встречается у мужчин с избыточным весом.
Обследование лучше всего проводить в положении лежа на спине, скрестив руки под головой. У пациентов с гинекомастией пальпируется мягкая эластичная ткань, сгруппированная по консистенции, расположенная концентрически вокруг ареолы.
Бывает, что врачи назначают дополнительное ультразвуковое обследование
Оно важно для понимания и оценки участков производства гормонов
Кроме того, врач может назначить анализы:
- крови;
- на показатели печени и почек;
- на уровни гормонов эстрогена и тестостерона и продуктов их распада.
Рентген грудной клетки или компьютерная томография также могут быть полезны при определенных типах гинекомастии или при подозрении на опухоль. Односторонняя гинекомастия с твердыми тканями увеличивает подозрение на рак груди, поэтому маммография необходима.
Хромосомный анализ может доказать генетическое заболевание.
Однако из-за стоимости этот тест выполняется только в том случае, если есть дополнительные доказательства в поддержку генетики.
Симптом 1. Перепады настроения
Причина. Женский половой гормон эстроген оказывает влияние на нейротрансмиттеры в мозге, включая серотонин (химическое вещество, которое повышает настроение). Колебания уровня эстрогена могут вызывать предменструальный синдром (ПМС) или подавленное настроение во время перименопаузы и менопаузы.
Что делать. Если чувство подавленности или беспокойства значительно влияет на самочувствие, помогут изменения в рационе питания и образе жизни. Нужно подумать о занятиях спортом, употреблении меньшего количества алкоголя и отказе от курения. В легких случаях эндокринолог-гинеколог назначит растительные лекарственные средства, например, зверобой. В тяжелых, особенно в период климакса и в менопаузе, потребуется применение ЗГТ – заместительной гормональной терапии.
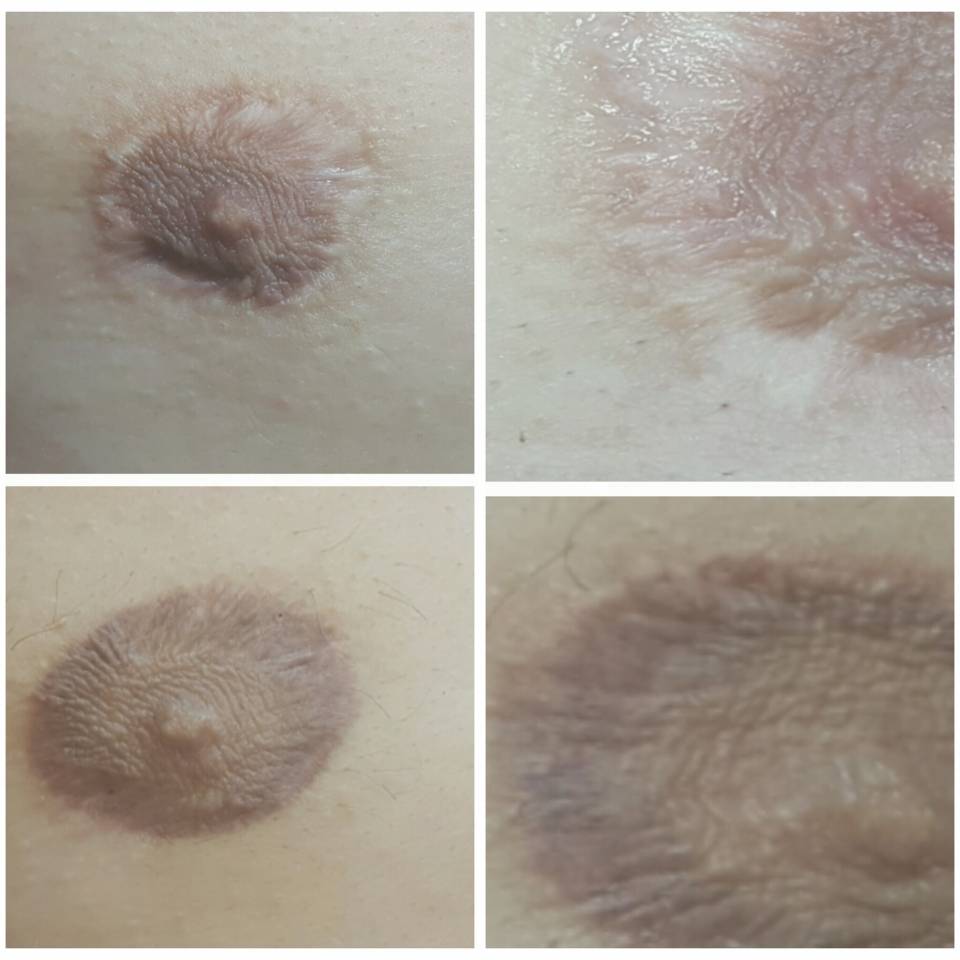
Образования на сосках
Формирование на сосках и ареолярной области образований не редкость во время беременности. Чаще всего у женщины появляются родимые пятна, белые прыщики и папилломы.
Родимые пятна. Имеют схожий механизм образования, что и гиперпигментация. Родимые пятна – наследственно детерминированный фактор.
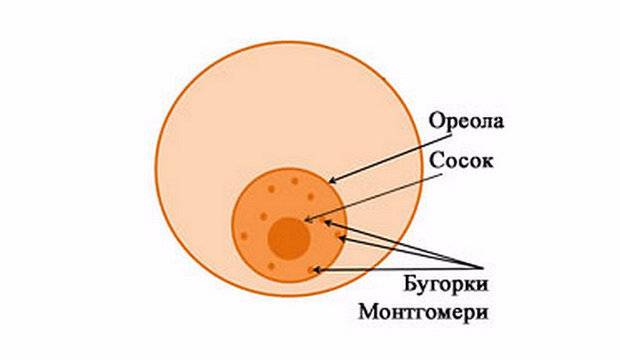
Белые прыщики. Это не что иное, как видоизмененные сальные железы. В практике акушеров – гинекологов эти образования называются – бугорки Монтгомери. Они выделяют небольшое количество кожного сала, которое обладает бактерицидными свойствами и предотвращает пересыхание кожи сосковой области, тем самым предотвращая развитие трещин сосков.
Папилломы. Папилломы – доброкачественные кожные образования, рост которых стимулируется повышением женских половых гормонов в крови при беременности.
На каком сроке беременности темнеют ареолы
– Во время беременности – На каком сроке беременности темнеют ареолы
Отчего темнеет ареола вокруг соска, может ли возникать подобный эффект не по причине беременности?
Когда начинают набухать соски
В большинстве случаев, соски набухают в первые недели после того, как зачатие произошло. Это один из верных признаков того, что беременность состоялась и пошли гормональные изменения. Увеличение количества гормона беременности, под воздействием которого соски набухают и меняют свою форму, становятся более выпуклыми.
Выделения из груди во время беременности
Примерно в начале третьего триместра появляются выделения из груди. Это молозиво – первое молоко. Беловатого или желтоватого цвета. Выделяется в небольшом количестве и то, если из соска специально выдавливать. Начинает молозиво выделяться под воздействием окситоцина, гормона, уровень которого незадолго до родов постепенно увеличивается.
Увеличение груди при беременности
Грудь почти сразу после зачатия наливается и увеличивается в размере. За всю беременность, вернее за первые 10 недель вынашивания малыша, она увеличивается почти в 3 раза. Так женский организм подготавливается к лактации.
Бугорки Монтгомери при беременности
Это такие мелкие бугорки, которые располагаются возле соска на ареоле. Во время беременности они становятся более отчетливо видны, у некоторых женщин немного увеличиваются. Возле каждого соска их не менее 6, не более 12 штук.
Развиваться эти бугорки начинают в период полового созревания. Когда они становятся отчетливо видны, значит грудь готова к вскармливанию. Ученые до сих пор не знают точное предназначение этих бугорков.
Считается, что они выделяют специфический секрет и непосредственно участвуют в лактации. Запах этого секрета привлекает ребенка и таким образом он находит грудь. Эта смазка защищает кожу соска и вокруг него от пересыхания и инфекции.
Медики установили прямую связь между количеством бугорков Монтгомери и количеством молока – чем больше бугорков, тем лактация лучше.
Боль груди во время беременности
Когда грудь увеличивается во время вынашивания малыша, она становится более чувствительной. Некоторые женщины кроме тяжести ощущают и боль. Обычно боль не сильная, такая же примерно как при месячных. Это нормальное явление при беременности, хотя для некоторых достаточно дискомфортное.
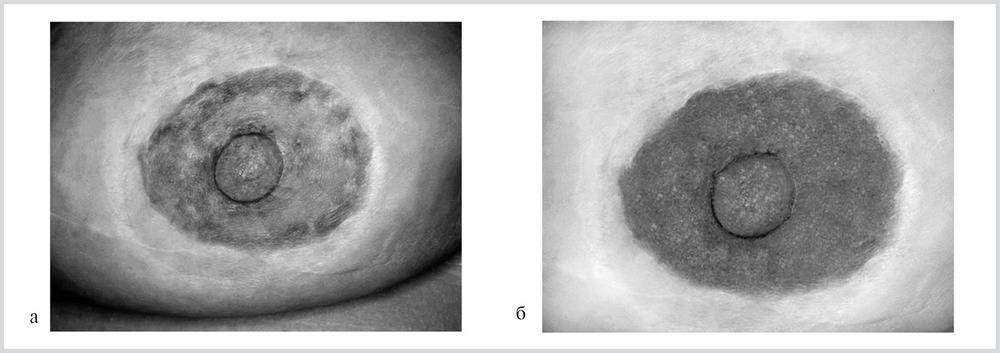
Потемнение ареол при беременности
Начиная с 4 недели вынашивания малыша, сосок и кожа вокруг него приобретает более темный оттенок. Цвет ареолы при беременности зависит от национальности и цвета волос матери. Чем темнее волосы, тем более темной будет ареола. У светловолосых и бледнокожих женщин ареола может иметь красный цвет.
У темноволосых – шоколадный или даже черный, вернее настолько темно-коричневый, что кажется будто черного цвета. Темнеет кожа вокруг соска из-за повышенного содержания гормона меламина. В это же период возможно возникновение пигментных пятен. Кстати, темной ареола остается недолго, перед родами она значительно светлеет.
Прежняя окраска установится уже после рождения малыша.
Могут ли потемнеть ареолы сосков не из-за беременности?
Не всегда ареола темнеет от того, что женщина беременна. Иногда такой же эффект наблюдается при:
- Остром дефиците витаминов В и D, фолиевой кислоты.
- Гормональных нарушениях.
- Эндометриозе.
- Миоме матки.
- Постоянных стрессах.
- Поликистозе яичников.
Потемнение сосков так же может вызвать неудобное белье. Поэтому следует подбирать бюстгальтер по размеру и более удобной для ношения конструкции.
Когда нужно обратиться к врачу?
Если у женщины темнеют соски каждый месяц, без дополнительных симптомов, то возможно, это ее анатомическая особенность
Обратить особое внимание следует, если потемнение ареол произошло неожиданно, без видимых причин
Обратиться к врачу незамедлительно нужно, если потемнение сопровождается дискомфортом в груди или отчетливыми болевыми беременности потемнение ареол происходит естественным путем и не говорит о нарушениях, скорее наоборот, о том, что процесс вынашивания протекает правильно.
Инфекция
Инфицирование тканей околососковой зоны чаще всего вызывается микробами стафилококками и стрептококками. Микроорганизмы проникают внутрь железы несколькими способами:
- Через повреждения кожи и трещины сосков, возникающие в период грудного вскармливания.
- Через молочные поры и железы Монтгомери.
- С током крови. В этом случае микробы могут проникнуть в молочную железу из полости рта, носоглотки, дыхательных путей.
- Попавшие микроорганизмы вызывают воспалительный процесс, сопровождающийся болью и нагноением. Наблюдаются повышение температуры, увеличение лимфоузлов, отек железы, гнойные или кровянистые выделения.
Симптом 4. Бессонница и плохой сон
Причина. Во время перименопаузы и менопаузы яичники постепенно вырабатывают меньше эстрогена и прогестерона, что способствует нарушению сна. Падение уровня эстрогена также может способствовать ночному поту, который нарушает сон, вызывая усталость и недостаток энергии.
Что делать. Первый шаг – поставить точный диагноз. Если вы переживаете перименопаузу или менопаузу, обсудите с врачом преимущества ЗГТ, которая восстановит уровень эстрогена и прогестагена. Также нужно перейти на хлопчатобумажную ночную одежду, спать на хлопковых простынях, сохранять в спальне прохладу и темноту, заниматься физическими упражнениями и сокращать потребление алкоголя и кофеина.