Особенности лечения
Лечение атонического запора — комплексное. Выделяют несколько подходов к медикаментозной терапии:
- регуляторы моторики, энтерокинетики, другие средства. Они позволяют регулировать перистальтику кишечника за счет коррекции тонуса кишечной мускулатуры.
- Препараты, которые косвенно влияют на пищеварительную систему. Этот подход используется, когда атония вызвана другими заболеваниями. Медикаментозная поддержка и коррекция позволяют наладить работу кишечника.
- Симптоматическая терапия: слабительные средства для моментального облегчения, медикаменты для устранения проявлений интоксикации, болеутоляющие препараты. Такие средства дополняют основной курс лечения или другие мероприятия для нормализации функции кишечника.
Следует понимать, что основное и симптоматическое лечение должен назначать специалист. Одной из главных ошибок многих людей являются попытки помочь себе самостоятельно с помощью симптоматического лечения, слабительных или очистительных клизм, минуя обследования. Почему это ошибка? Выбор слабительного препарата должен учитывать вариант хронического запора.
Слабительные препараты, стимулирующие перистальтику химически, врачи стараются не назначать. Парфенов В. И. в своей статье объясняет, почему «главным недостатком перечисленных слабительных является довольно быстрое привыкание к ним, необходимость постепенного увеличения дозы, значительно превышающей допустимую, и, как следствие, дегенерация механорецепторов толстой кишки» (Парфенов, 2013, с. 100).
Но не только химические слабительные могут вызывать привыкание при длительном приеме. Стоит быть особенно осторожными с любыми слабительными препаратами на основе сенны, так как продолжительный их прием приводит к привыканию и необходимости постоянно увеличивать дозировку для достижения положительного эффекта.
Регулярное использование очистительных клизм тоже приведет к появлению инертной толстой кишки — отсутствию позывов к дефекации и усугублению проблемы.
Слабительные, увеличивающие объем кишечного содержимого и осмотическое давление, не вызывают привыкания и могут быть использованы при запорах. Но многие пациенты требуют отмены лечения в связи со вздутием живота, болезненными спазмами и другими возможными побочными действиями.
Принципы эффективного лечения:
- грамотный подбор слабительных в соответствии с вариантом запора;
- отказ от самолечения;
- следование назначениям врача.
Одним из слабительных средств, не провоцирующих привыкания, является «Фитомуцил Норм». Он содержит растворимые и нерастворимые пищевые волокна — оболочку семян подорожника и мякоть плодов домашней сливы. Английский препарат действует мягко и предсказуемо, способствуя восстановлению нормального стула. «Фитомуцил Норм» не вызывает побочных эффектов в виде спазмов, болей, ложных и многократных позывов к дефекации. Псиллиум впитывает воду, превращаясь в гель, что позволяет мягко вывести каловые массы. Нерастворимые волокна стимулируют перистальтику кишечника. Допускается длительный прием препарата по согласованию с врачом.
Симптомы и лечение атонических запоров всегда строго индивидуальны: важно определить причину нарушений и корректировать ее. Для этого врач назначит комплексную диагностику
Может потребоваться консультация других специалистов узкого профиля: эндокринолога, невролога.
Чем опасен недельный запор
С каловыми массами организм избавляется от продуктов распада и токсинов. Если они не выводятся своевременно, наступает интоксикация. Во время запора в толстом кишечнике скапливаются токсины, обладающие канцерогенными свойствами. Вредные вещества повреждают эпителиальные клетки, всасываются в кровоток и провоцируют отравление. Новая пища, поступающая в желудок, может быть отвергнута — с этим связаны такие симптомы запора, как тошнота и рвота. В результате необходимые микронутриенты не поступают, что может создать дефицит витаминов, минералов, аминокислот.
Исследования, проведенные в медицинских центрах Японии, показали, что запор увеличивает вероятность развития онкологических заболеваний в два раза. Нарушение дефекации уменьшает толщину защитного слизистого слоя в толстом кишечнике. Внутриполостная слизь создает защитный слой и защищает толстый кишечник от механических и химических повреждений.
Кроме того, кишечник принимает участие в обмене холестерина, выводя его ежедневно. Если этого не происходит, холестерин начинает скапливаться в сосудах, повышая риск формирования атеросклеротических бляшек. Накапливаясь в желчном пузыре, он может провоцировать образование конкрементов и калькулезного холецистита.
Избавьтесь от проблем с кишечником
Натуральный британский препарат не вызывает привыкания и действует сразу
Найти Фитомуцил с выгодой
Скопление токсинов в толстом кишечнике становится причиной повреждения эпителия и повышает вероятность развития колоректального рака, опухолей поджелудочной железы, желчного пузыря.
Недельный запор, кроме отсроченных серьезных последствий, еще и сильно снижает качество жизни человека. Возникают симптомы общей интоксикации и плохое самочувствие, самыми частыми проявлениями отравления являются головокружение, потливость, нервозность, беспокойный сон, потеря аппетита. Запор нередко сопровождается головными болями, нервозностью, слабостью. В результате снижается работоспособность, портиться настроение, нарушается сон.
Также при застое кала возникают повышенное газообразование, боли, рези в животе. Именно поэтому доводить ситуацию до недельного отсутствия опорожнения кишечника ни в коем случае нельзя, а если это уже произошло, нужно принять срочные меры.
Лечение бактериального конъюнктивита
капли без рецепта в аптеках и салонах оптики, но без консультации лучше не использовать никакие лекарственные средства, даже если они не имеют противопоказаний и не сопровождаются побочными эффектами, как перечисленные увлажняющие растворы. Для промывания глаз назначаются фурацилин, «марганцовка», борная кислота.
Лечение бактериального конъюнктивита всегда проводится с применением антибактериальных капель местного действия: «Флоксал», «Ципромед». Используются и антисептики: «Окомистин», «Сульфацил-натрий». Обычно применяются глазные капли или мази. При гонобленнорее выписывается рецепт и на какой-нибудь системный препарат: «Пенициллин» назначается внутримышечно, а «Хинолон» в таблетках. Дифтерию лечат при помощи противодифтерийных сывороток, дезинтоксикационных препаратов. Лечение конъюнктивита, вызванного диплобациллами, проводится с применением сильных противовоспалительных лекарственных средств.
витаминов, укрепляющих иммунитет. Кроме того, больному следует отказаться от алкоголя, табакокурения, вредной пищи. Общее улучшение состояния здоровья способствует более быстрому лечению конъюнктивита. Ни в коем случае нельзя пренебрегать гигиеной. Во-первых, больной опасен для окружающих. Во-вторых, следует принять все меры для того, чтобы предотвратить распространение инфекции на второй глаз. Нужно промывать глаза несколько раз в день.
При остром протекании болезни рекомендуется делать это не менее 6-8 раз в сутки. Руки с мылом можно мыть еще чаще. Используйте только одноразовые салфетки. Пипетки должны каждый день подвергаться кипячению. Это же относится к палочкам, предназначенным для закладывания мазей на конъюнктиву. Не прерывайте лечение после снятия симптомов местными препаратами. Острый стафилококковый и другой бактериальный конъюнктивиты лечатся примерно две недели. Если Вы не завершите курс терапии, может развиться хроническое заболевание, которое будет часто рецидивировать.
Хирургическое лечение
Иногда при хроническом бурсите или септическом бурсите может потребоваться хирургическая операция. При традиционной бурсэктомии проводится надрез на локте и воспаленная сумка удаляется. Так как сумка находится под кожей, то локтевой сустав при операции не затрагивается.
Осложнениями хирургического удаления сумки могут быть проблемы с заживлением кожи в месте разреза и болезненность. Через несколько месяцев после операции как правило на месте удаленной бурсы вырастает новая бурса.
После операции пациентам рекомендуется некоторое время фиксировать локоть специальной повязкой с удержанием руки под углом 90 градусов.
ЛФК. После стихания симптомов бурситом достаточно эффективно назначение ЛФК для укрепления мышечного тонуса.
Лечение Стафилококковой инфекции у детей:
Лечение больных со стафилококковой инфекцией зависит от каждого конкретного случая. Если у детей старшего возраста инфекция протекает в легкой форме, врачи назначают симптоматические средства. Для лечения тяжелых и среднетяжелых форм болезни нужна комплексная терапия: антибиотики и специфические противостафилококковые препараты (такие как противостафилококковая плазма, противостафилококковый иммуноглобулин, стафилококковый бактериофаг, стафилококковый анатоксин).
Могут быть применены хирургические методы, неспецифическая дезинтоксицирующая терапия. Врачи часто назначают прием витаминов.
Чтобы вылечить или предупредить дисбактериоз, применяют бактерийные препараты, такие как бифидумбактерин, бификол и прочие. Также может быть необходима стимулирующая терапия, которая повысит защитные функции организма ребенка.
Больные с тяжелыми формами стафилококковой инфекции подлежат госпитализации в обязательном порядке. Также госпитализировать обязательно новорожденных, даже если форма болезни легкая.
Применяют такие антибактериальные препараты как полусинтстические пенициллиназоустойчивые пенициллины, цефалоспорины 3-го и 4-го поколения.
Острый сепсис, абсцедирующую деструктивную пневмонию, менингоэнцефалит лечат одновременному двумя антибиотиками в максимальной дозе, соответствующей возрасту больного.
Тяжелые и генерализированные формы стафилококковой инфекции, в особенности, если ребенок раннего возраста, лечат гипериммунным антистафилококковым иммуноглобулином.
Стафилококковые гастроэнтериты и энтероколиты лечат по тем же принципам, что и другие острые кишечные инфекции. Госпитализация нужна, если есть соответствующие клинические и эпидемиологические показания. Новорожденных и грудничков до 12-ти месяцев помещают в отдельный бокс.
Если ребенок заразился через материнское молоко, следует прекратить вскармливание грудью. Ребенок в таких случаях должен питаться донорским молоком, молочнокислыми или адаптированными смесями в соответствии с возрастом и тяжестью поражения желудочно-кишечного тракта.
Пищевую токсиконинфекцию лечат промыванием желудка 2% раствором гидрокарбоната натрия в первые сутки от начала болезни. Если выражен токсикоз с дегидратацией, сначала нужно провести инфузионную терапию, а потом оральную регидратацию (восстановление водного баланса в организме).
Лечение конъюнктивита народными средствами
Стафилококки, гонококки, пневмококки — это бактерии, которые можно уничтожить только специальными лекарственными препаратами. Никакие примочки и компрессы из трав не способны справиться с бактериальной инфекцией. Даже не пытайтесь вылечить конъюнктивит народными средствами. Но они помогут снять некоторые симптомы недуга: жжение, боль, зуд. При воспалении соединительной оболочки используются очанка, ромашка аптечная, чистотел, сок алоэ. Из этих растений готовятся отвары и настои, с помощью которых делаются примочки. Прикладывайте их к глазам только после того, как остудите. Повязки при этом не требуются. Ткани глазных яблок должны «дышать», иначе создается благоприятная среда для размножения микробов.
Лечение
В большинстве случаев локтевой бурсит может быть излечен самостоятельно с помощью уменьшения нагрузки на локоть. Но в некоторых случаях требуется медицинское вмешательство вплоть до хирургического.
Консервативное лечение локтевого бурсита включает:
- Покой и изменение деятельности. Пациентам с локтевым бурситом необходимо избегать деятельности связанной с давлением на локоть. Ношение налокотников также может помочь защитить локтевую сумку от давления или дополнительного раздражения.
- Холод. Прикладывание холодных компресс к опухшему локтю в течение 20 минут два или три раза в день может помочь облегчить симптомы и уменьшить отек.
- Компрессия. Использование эластичного бинта обернутого вокруг пораженного сустава может помочь снизить отек.
- Элевация. Подъем локтя на уровень сердца или выше уменьшает приток крови и тем самым уменьшает воспаление.
Медикаментозное лечение. Нестероидные противовоспалительные препараты, такие как аспирин, ибупрофен (например Advil), напроксен (например, Aleve), и ингибиторы ЦОГ-2 (например, Celebrex) могут уменьшить отек и воспаление и облегчить боль, связанную с локтевым бурситом.
Аспирация. Аспирация опухшей бурсы с помощью иглы и шприца позволяет сразу же сбросить давление. Аспирация также проводится для тестирование жидкости на микробы. (Положительный тест будет означать, септический бурсит).
Инъекции кортикостероидов. Симптомы бурсита могут быть значительно уменьшены с помощью инъекции кортикостероидов. Кортикостероиды является мощными противовоспалительными препаратами, и введение их непосредственно в воспаленную бурсу, как правило, значительно уменьшают боль и отек. Тем не менее, инъекции кортикостероидов имеют потенциальные побочные эффекты, такие как инфекции и дегенерации кожи на локте. Таким образом, эти инъекции, как правило, назначаются при упорно текущих бурситах и не эффективности другого лечения.
Антибиотики. Септический бурсит локтевого отростка требует назначения антибиотиков. Выбор антибиотика зависит от того микроорганизма который является причиной инфекции (чаще всего золотистый стафилококк). У большинства людей с септическим бурситом лечение антибиотиками достаточно эффективно в некоторых случаях требуется госпитализация и внутривенное введение антибиотиков.
Диагностика Стафилококковой инфекции у детей:
Стафилококковую инфекцию диагностируют на основании обнаружения гнойных очагов воспаления. Прибегают в основном к лабораторным методам исследования, поскольку при других заболеваниях может быть схожая симптоматика.
Часто применяют микробиологический метод, позволяющие обнаружить патогенный стафилококк в очаге поражения и особенно в крови. Для серологической диагностики используют РА с аутоштаммом и музейным штаммом стафилококка. Нарастание титра антител в динамике болезни, несомненно, указывает на ее стафилококковую природу. Титр агглютининов в РА 1:100 считается диагностическим. Диагностические титры выявляются на 10—20-й день болезни.
Среди лабораторных методов применяют реакцию нейтрализации токсина антитоксином. Сегодня вместо традиционных методов часто используют ПЦР и РЛА.
Чем опасен стафилококковый конъюнктивит?
Об одном осложнении уже было упомянуто. Острый бактериальный конъюнктивит может стать хроническим. Это не самое страшное последствие. В детском возрасте воспаление опасно тем, что оно может повлиять на формирование глазных яблок, то есть стать одной из причин развития близорукости или дальнозоркости, а также прогрессирования этих аномалий рефракции.
У людей старше 40 лет, когда начинаются возрастные проблемы со зрением, повышается риск возникновения глаукомы. Конъюнктивит также может способствовать появлению этого опасного недуга. Воспаление конъюнктивы без терапии приводит к помутнению роговицы, что всегда отражается на качестве зрения. Не стоит заниматься самолечением, пренебрегать рекомендациями врача или забрасывать терапию раньше времени. При соблюдении всех этих простых правил осложнений не будет. Конъюнктивит пройдет через 2-3 недели.
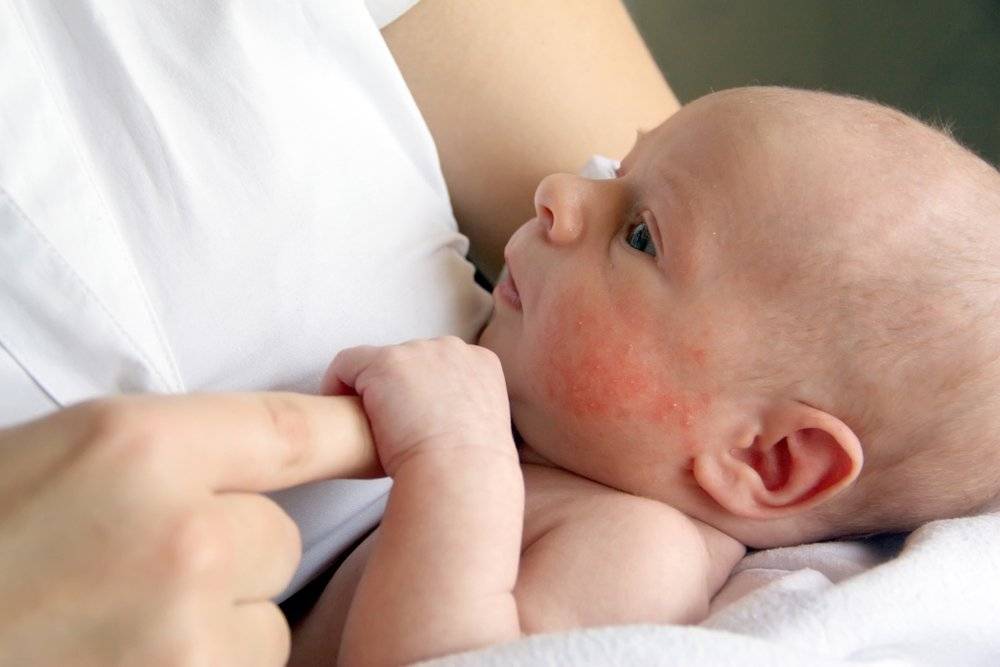
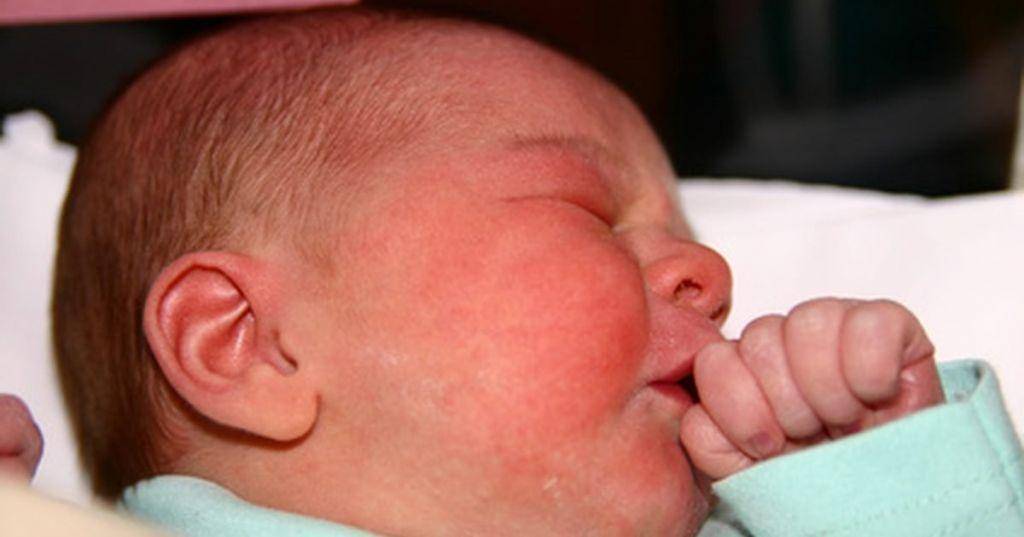
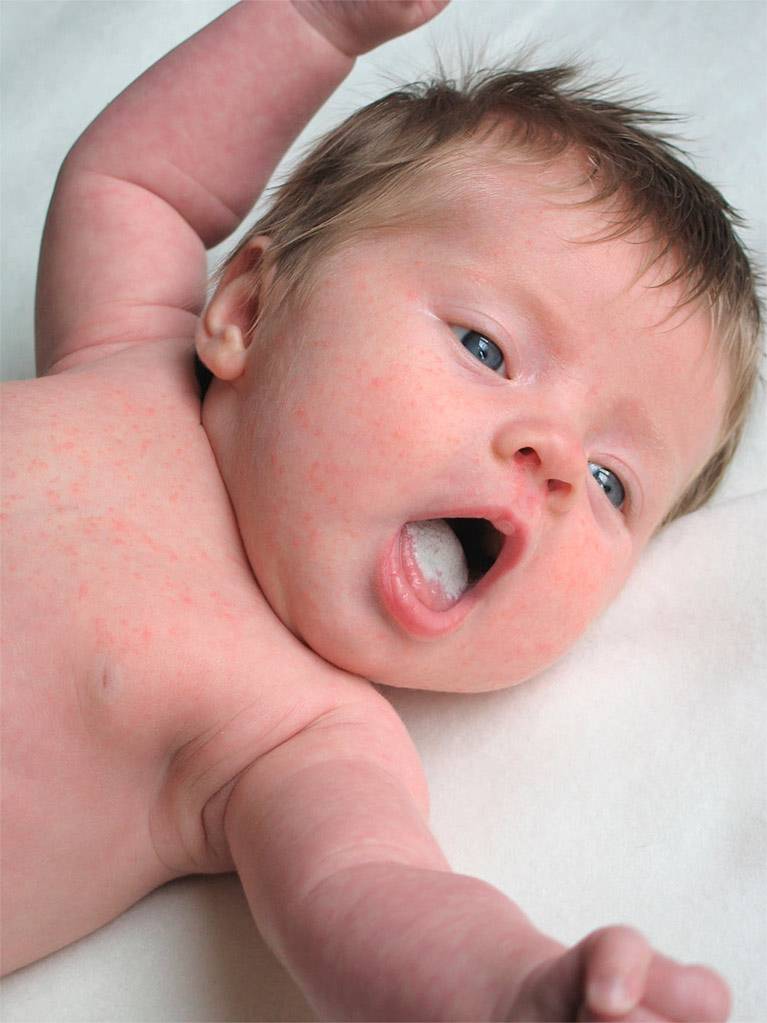
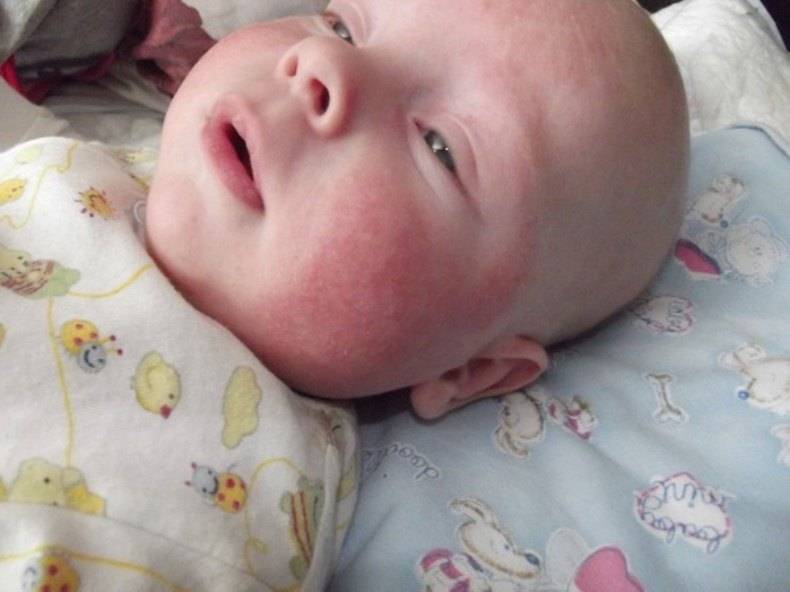
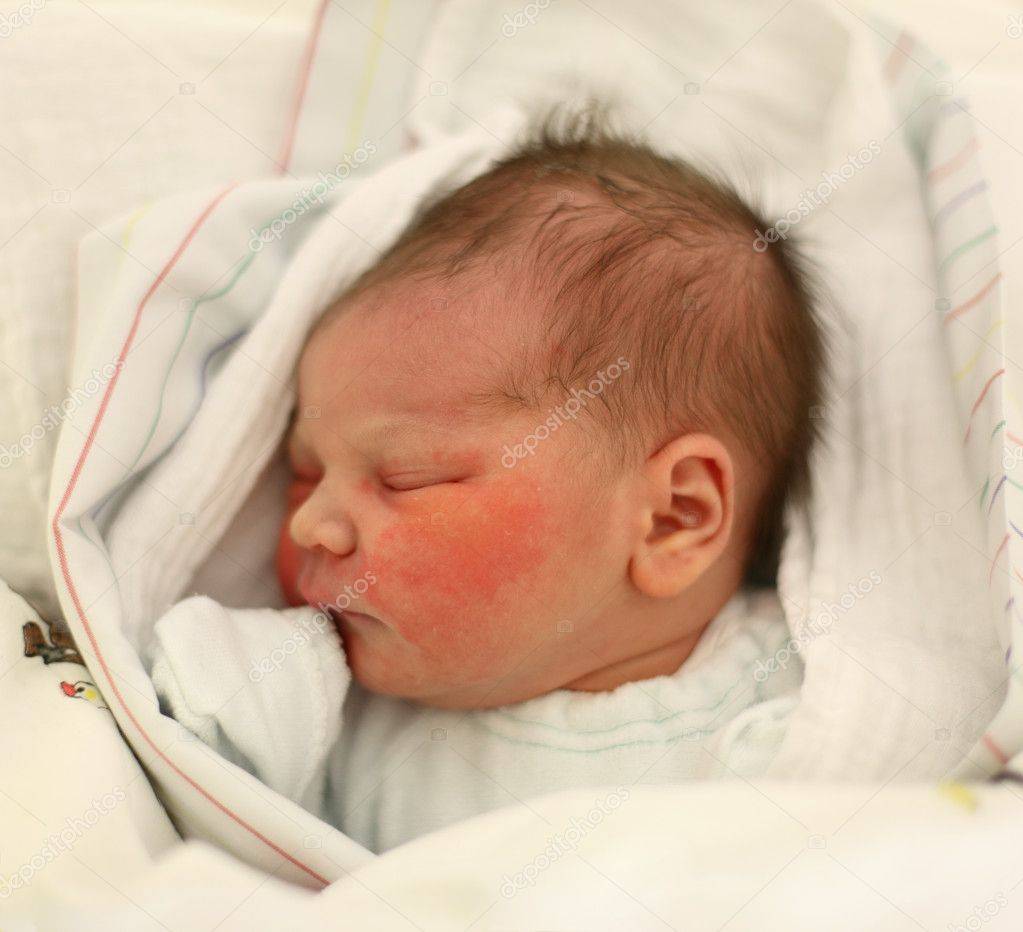
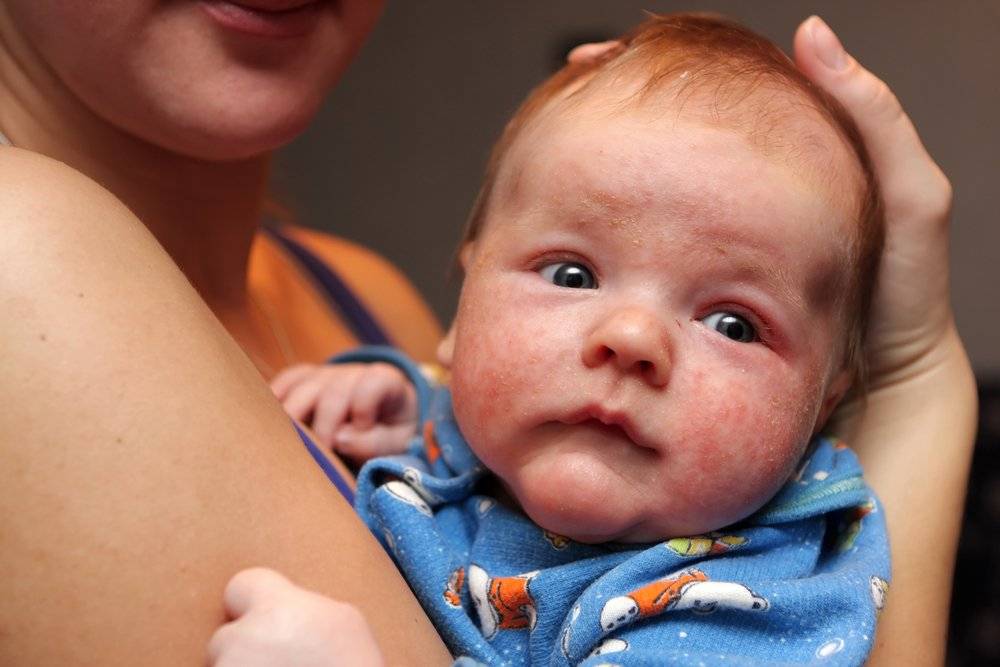
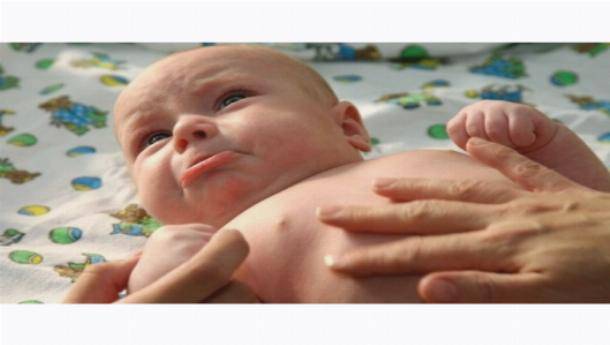
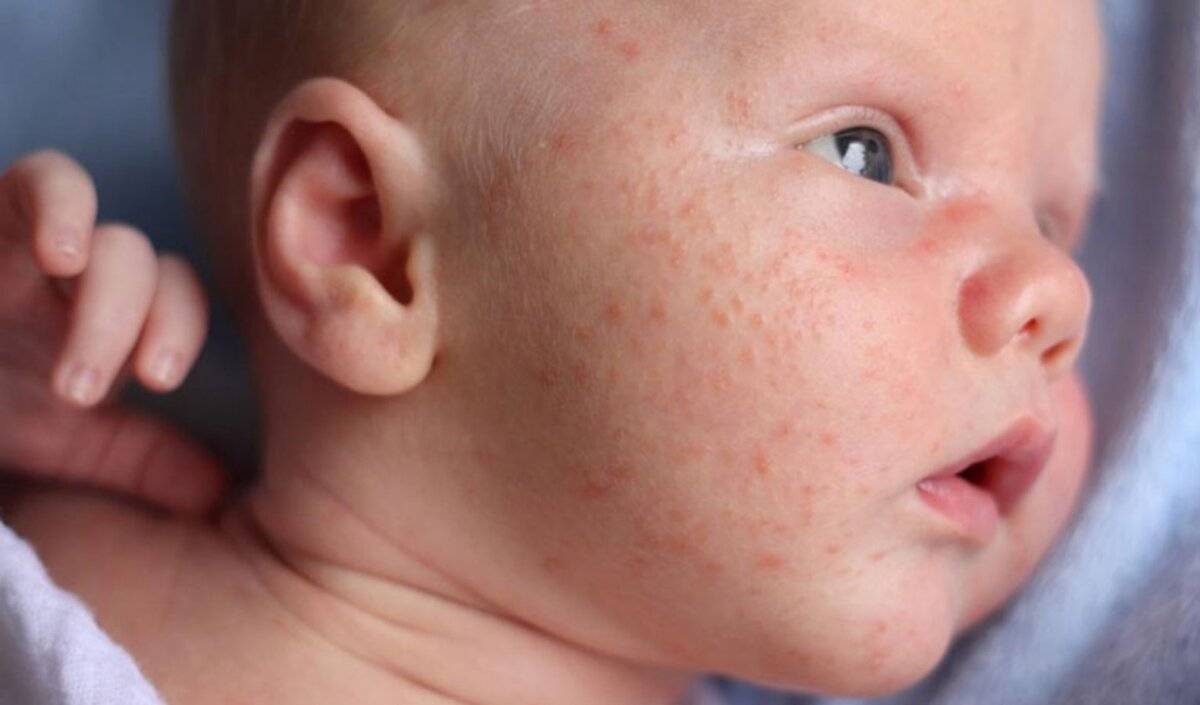
Симптомы золотистого стафилококка
При заражении стафилококком симптомы у грудничка проявляются довольно скоро.
Золотистый стафилококк, норма которого в организме равна нулю – микроб агрессивный и проявляет себя почти сразу от момента заражения. Если инфицирование произошло в условиях роддома, то уже к 3- 5 суткам от момента рождения ребенок станет мучиться животом. Так как у ребенка на грудном вскармливании стул и в норме может быть достаточно частым (после каждого кормления), то на мысль о стафилококковой инфекции может натолкнуть:
- сопутствующая кожная сыпь у ребенка
- длительно мокнущий пупок
- частые срыгивания фонтаном
- появление крови в кале
- слизи в кале
- желтый, пенистый, обильный и частый стул.
У детей старше месяца при заражении стафилококком клиника может протекать по типу токсикоинфекции или по типу гастроэнтероколита.
Иные причины развития опухолей на лапах
Разумеется, существуют иные причины развития опухолей на лапах, с новообразованиями доброкачественной или злокачественной природы не имеющие ничего общего.
Ушиб
Одной из наиболее частых причин припухлостей на лапах является именно ушиб. В этом случае сильное механическое воздействие приводит к разрушению части клеток. Их содержимое «выплескивается» в межклеточное пространство, вследствие чего ткани набухают, развивается травматический отек. О его происхождении можно догадаться по внешним признакам:
- Видны ссадины, царапины и прочие повреждения кожного покрова на месте травмы.
- В первые часы температура травмированного участка не отличается от температуры окружающих тканей или слегка повышена. Впоследствии, из-за обсеменения места травмы патогенной микрофлорой, отечный участок может сильно нагреваться. Если же процесс протекает по асептическому типу, отек становится холодным.
- В первые часы с момента травмы при пальпации выявляется сильная болезненность, которая впоследствии (при воспалении) может или усиливаться, или же сходить на нет.
Перелом
«Усиленной» версией травматического отека является отек, развивающийся вследствие перелома. Перелом вызывает образование опухоли по тому же самому принципу, но его симптоматика более выражена:
Также видны ссадины, глубокие царапины и «налитые» кровоподтеки.
Если перелом открытый, в толще раневого канала можно увидеть осколки сломанной кости
Разумеется, в этом случае обязательно обратит на себя внимание сильное кровотечение.
Травматический отек при переломах развивается быстро, он очень большой, ткани приобретают тестообразную консистенцию. При пальпации ощущается очень сильная болезненность.
При подозрении на эту патологию питомца следует немедленно везти в клинику или сразу же вызывать ветеринара! Для лечения применяется наложение шин (или гипсового бинта), при открытом переломе требуется операция.
Что провоцирует / Причины Стафилококковой инфекции у детей:
Стафилококки — грамположительные микроорганизмы, имеющие форму шара. Род Staphylococcus делится на 3 вида: эпидермальный, золотистый и сапрофитический. Золотистый стафилококк подразделяется на 6 биоваров. Для человека патогенный тип А, он возбуждает большинство болезней стафилококковой природы, остальные биовары поражают птиц и животных.
Стафилококки вырабатывают токсины и ферменты, к примеру, коагулазу и гиалуронидазу. Они способствуют распространению возбудителя в тканях и вызывают нарушение функционирования клеток организма человека.
Во внешней среде стафилококк устойчив. В среде с температурой 60 °С он «умирает» через час, в растворе фенола – спустя 10-130 минут. В высушенном виде стафилококк может «жить» около 6 месяцев, в гное – несколько лет. Длительное время возбудитель может «жить» на игрушках, белье, на еде и в пыли.
Стафилококки быстро адаптируются к распространенным в медицинской практике антибиотикам и приводят к тяжелым формам заболевания.
Профилактика заражения золотистым стафилококком
Первичную профилактику заражения золотистым стафилококком в месте проживания ребенка стоит направить по пути:
- своевременного проветривания помещений
- избавления их от пыли
- и периодического мытья моющихся поверхностей обычным раствором хозяйственного мыла.
Предметы для детского питания — бутылочки и соски должны мыться и кипятиться.
Так как, к большому сожалению, высокий процент взрослых имеет хронические стафилококковые инфекции ротоглотки, носа, пазух и зубов, то на первый месяц контакты ребенка с посторонними взрослыми разумно исключить. По тем же соображениям нельзя позволять дедушкам и бабушкам, а также многочисленным родственникам и знакомым целовать ребенка до полугода-года куда-либо, кроме пяточек и ножек.
Что касается маниакальной привычки некоторых мам водить ребенка до года:
- на профосмотры без показаний,
- водить ребенка на массаж в общую поликлинику,
- записывать детей младше года в разные развивающие клубы, где предметы общего пользования не обрабатываются должным образом, а скученность детей и их «текучесть» создает все условия для процветания инфекций.
В наше время мамочкам следует тщательно взвешивать риск и пользу от подобных мероприятий.
Лечение аденоидита
Лечение аденоидита принято разделять на консервативное и оперативное. Консервативное лечение требует от родителей, в первую очередь, большого терпения (надо научить малыша правильно высмаркиваться, проводить с ним туалет полости носа иногда несколько раз в день!), посещения процедур (промывание носа ЛОР врачом, физиолечение и др.), четкого выполнения всех назначений врача. Это далеко не быстрый процесс, но если родители и врач заодно, и действуют сплоченной командой, то результат не заставляет себя ждать! Но бывают случаи, когда консервативное лечение неэффективно, тогда врач принимает решение об оперативном вмешательстве, и не всегда это зависит только от степени аденоидов. Чаще всего показаниями к оперативному лечению являются: полное отсутствие носового дыхания, рецидивирующие отиты (тубоотиты), ночное апное, стойкое снижение слуха.
«Если они участвуют в иммунном ответе, зачем их удалять? Ничего лишнего в организме нет!»
Действительно, аденоидная ткань является частью лимфоидного кольца глотки, как было сказано выше, но только частью! Здесь важно оценивать соотношение вреда и пользы для организма. В случае хронического аденоидита сама миндалина становится местом обитания и размножения патогенных микроорганизмов, что явно не приносит пользы ребёнку, а частые обострения приводят к увеличению аденоидной ткани в размере, вызывая параллельно заболевание ушей, с последующим стойким снижением слуха.. «Если их удалить – они вырастут заново!»
«Если их удалить – они вырастут заново!»
На данном этапе развития медицины это мнение является ошибочным. Операция аденотомия выполняется под общим наркозом, с использованием эндоскопической техники. Современное оснащение позволяет удалять аденоидную ткань полностью под визуальным контролем, тем самым гарантируя отсутствие рецидивов. При аденотомии под местной анестезией, как выполнялось ранее повсеместно, действительно высок риск повторных аденотомий, так как чаще всего часть миндалины не удаляется с первого раза, что и вызывает рецидив.
Что такое ониходистрофия
Ноготь человека имеет корень, тело, т. е. видимую часть
ногтя, свободный край и матрикс, в котором происходит размножение базальных
клеток. Они образуются, продвигаются к корню ногтя, постепенно уплощаясь и
ороговевая. Тем самым обеспечивается непрерывный рост ногтевой пластины. Между
ороговевшими клетками ногтя и его корнем расположена так называемая лунула. Она
имеет форму полумесяца и белый оттенок, а по ее плоскому краю проходит
кутикула. Она представляет собой оболочку у основания ногтевой пластины,
защищающую корень ногтя от поражения патогенными микроорганизмами. Ноготь с 3-х
сторон ограничен кожными складками, называемыми валиками. Со стороны свободного
края присутствует тонкий слой кожи, называемый гипонихием. По всей площади,
кроме свободного края ногтевая пластина примыкает к ногтевому ложу. Оно
образовано соединительной тканью, которая богата нервными окончаниями и
кровеносными сосудами.
При возникновении нарушений в питании, обмене веществ,
изменении химического состава ногтей под действием тех или иных факторов
развивается ониходистрофия. При этом ее вид напрямую зависит не только от
характера воздействующих факторов, но и от особенностей химического состава
ногтей, так как у разных людей он может варьироваться в достаточно широких
пределах.
В результате накопления в клетках и межклеточном
пространстве продуктов метаболизма структура клеток ногтевых пластин может
изменяться. Это и приводит к возникновению ониходистрофии, что может
проявляться нарушениями роста ногтя, его отслоением от ложа, ломкостью,
расслоением, образованием пятен, трещин, полосок и т. д.
Ониходистрофия – то заболевание, которое не имеет
возрастных, сезонных, расовых и других особенностей. Оно может выступать в
качестве симптома развития других соматических нарушений или самостоятельного
патологического процесса. Но в любом случае ониходистрофия не должна
игнорироваться, а ее появление следует рассматривать в качестве первого
признака возникновения других нарушений в организме, пока не будет доказано
обратное.
Важность своевременной диагностики и лечения заболевания
обусловлена еще и тем, что оно может приводить к развитию осложнений. Наиболее
опасными следствиями отсутствия лечения ониходистрофии любого вида являются:
- Онихомикоз – грибковое поражение ногтевой пластины, очень часто встречающееся при запущенных ониходистрофиях. В результате присоединения грибковой инфекции ногти еще больше деформируются и изменяют цвет, а впоследствии патогенная микрофлора с током крови может распространиться по организму и привести к микозам внутренних органов, развитию тяжелой формы аллергии на ряд лекарственных средств и другим осложнениям.
- Подногтевая меланома – грозное онкологическое заболевание, отличающееся агрессивным течением и способное уносить жизни людей. Для него характерно образование под ногтем темного пятна любой формы, полоски и т. д. Заболевание требует немедленного обращения к врачу.