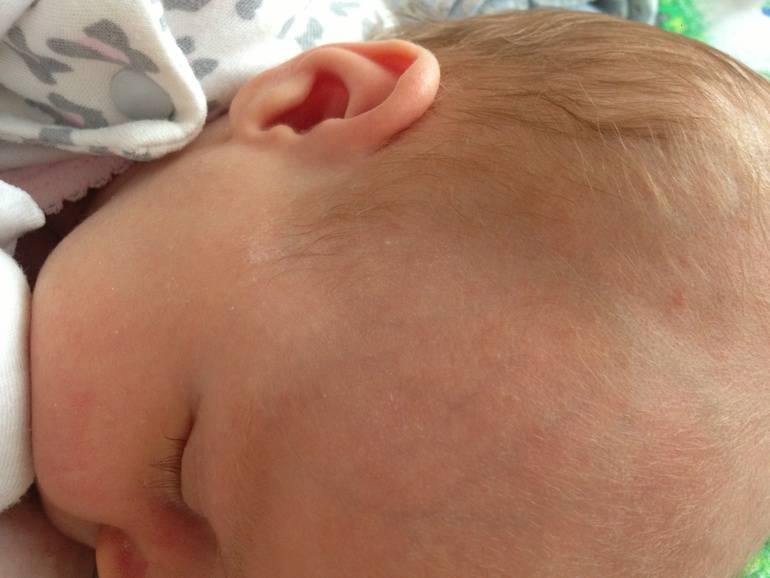
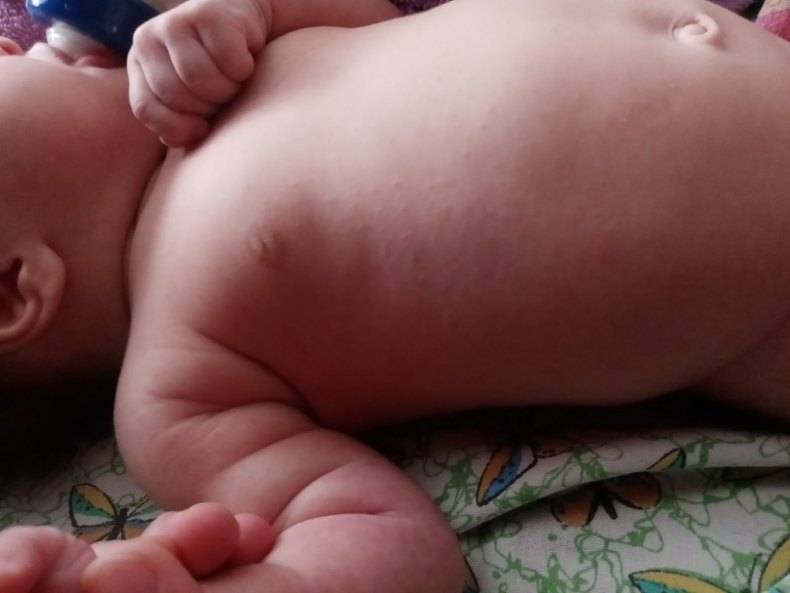
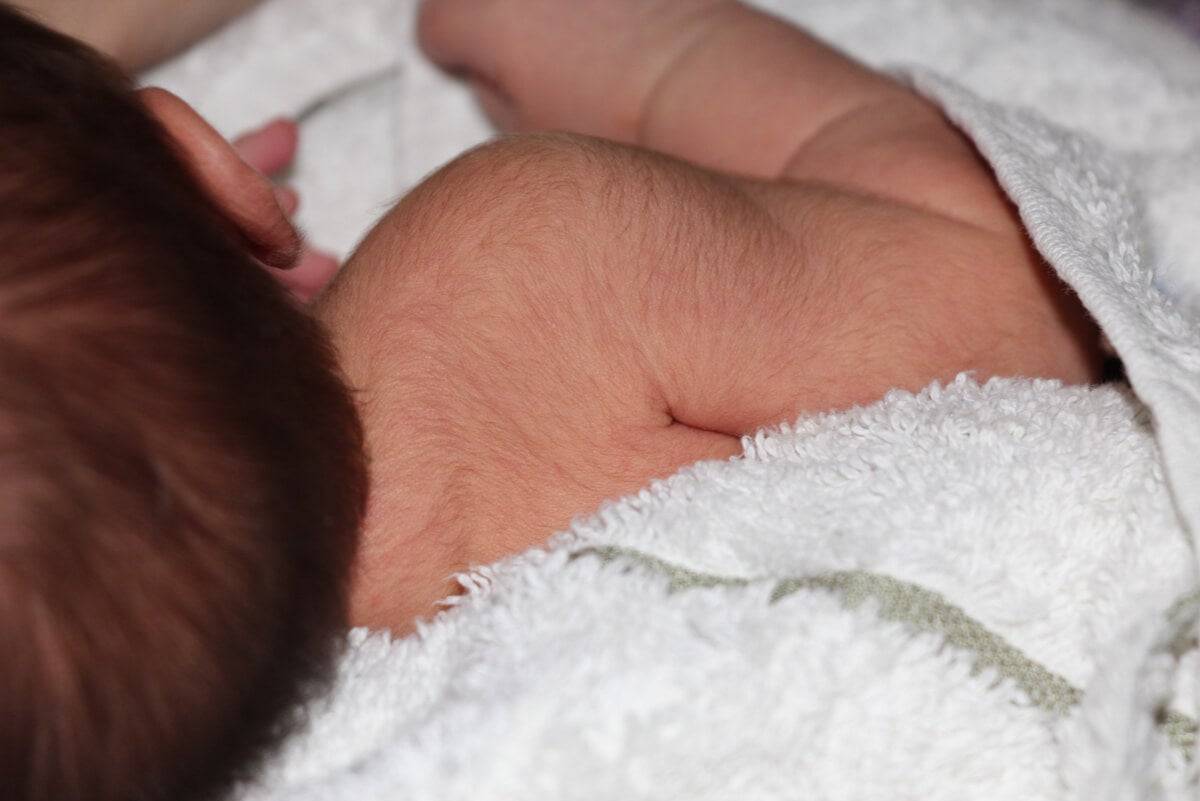
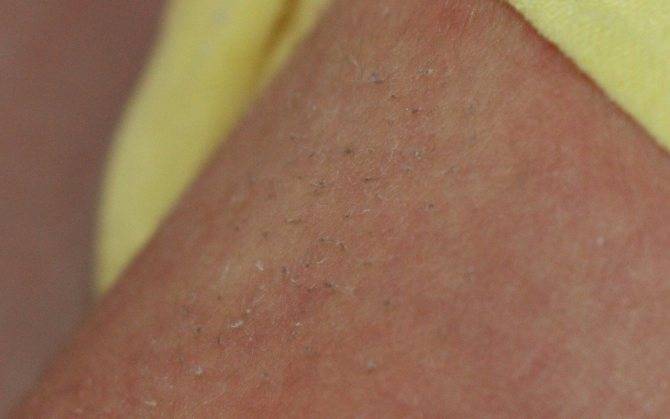
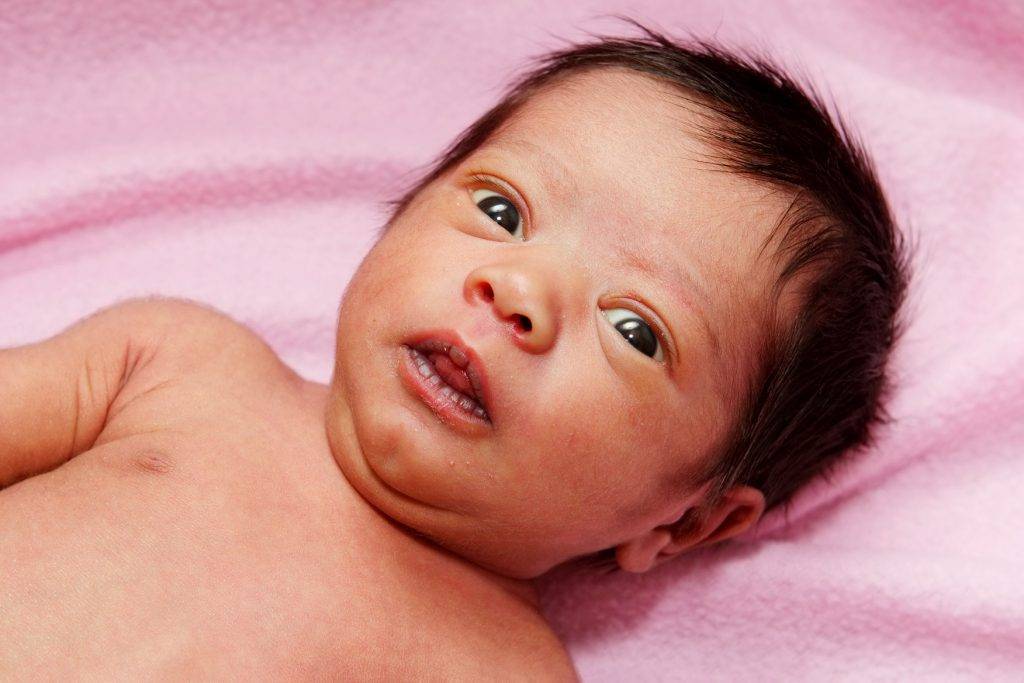
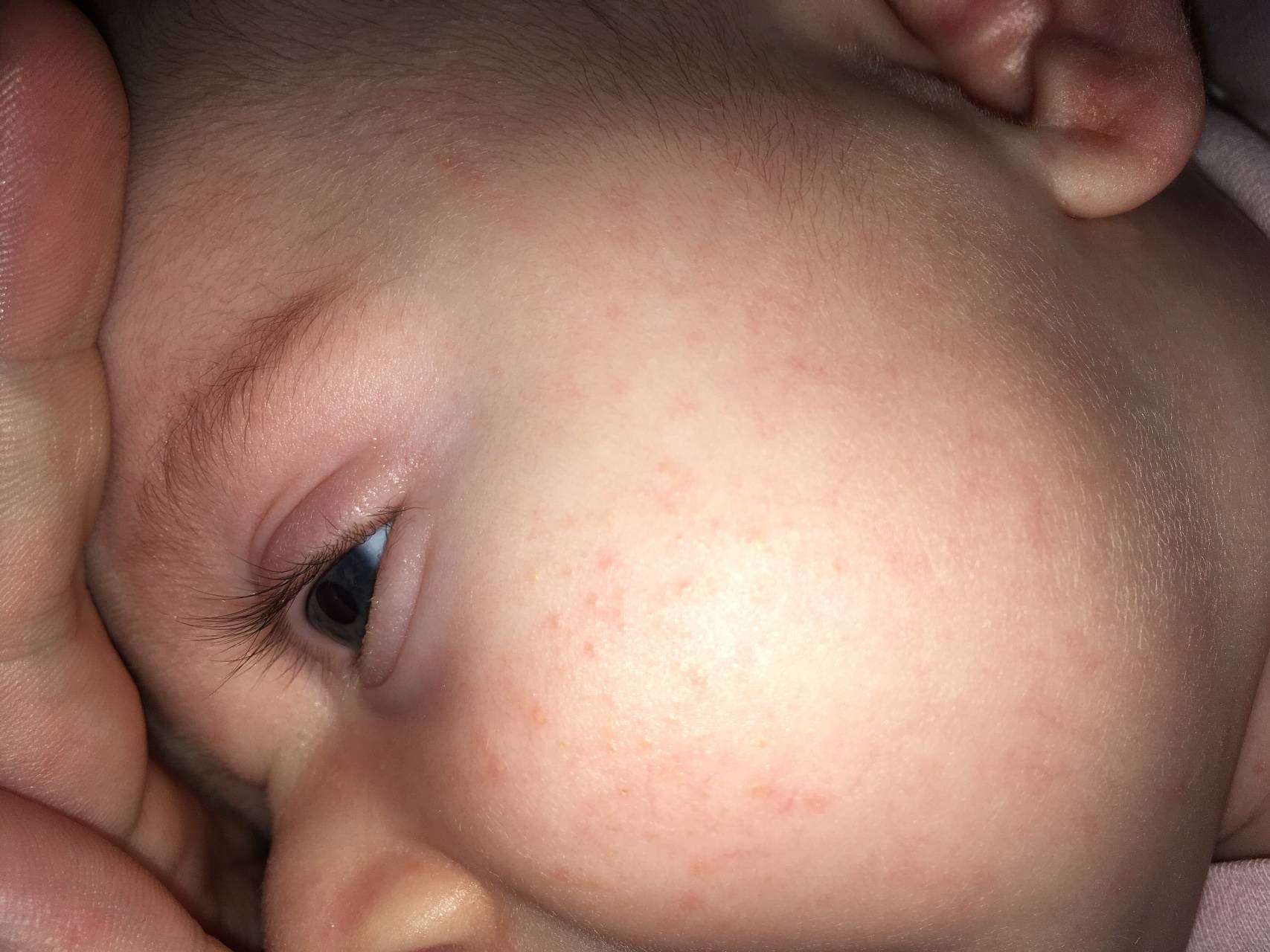
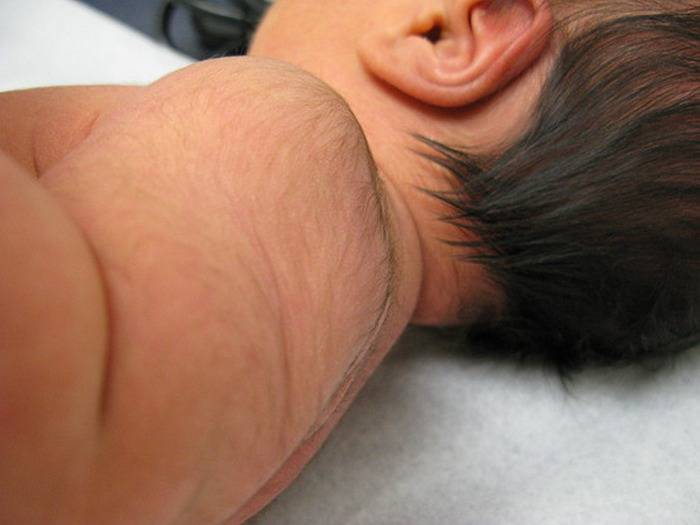
Как отличить потничку от аллергии у новорожденного
Увидев любую сыпь на коже новорожденного, кормящая мама в первую очередь начинает переживать, а не съела ли она чего-то запрещенного, что привело к аллергии у малыша. В панике она может отказаться от всех возможных аллергенов, в том числе от нужных для организма продуктов, а это, вместе со стрессом, способно плохо отразиться на лактации. Если же малыш на искусственном вскармливании, то необоснованная смена смеси из-за подозрения на аллергию ему тоже ни к чему. Поэтому, прежде чем принимать какие-то решения, любые кожные симптомы нужно показать врачу, чтобы уточнить диагноз.
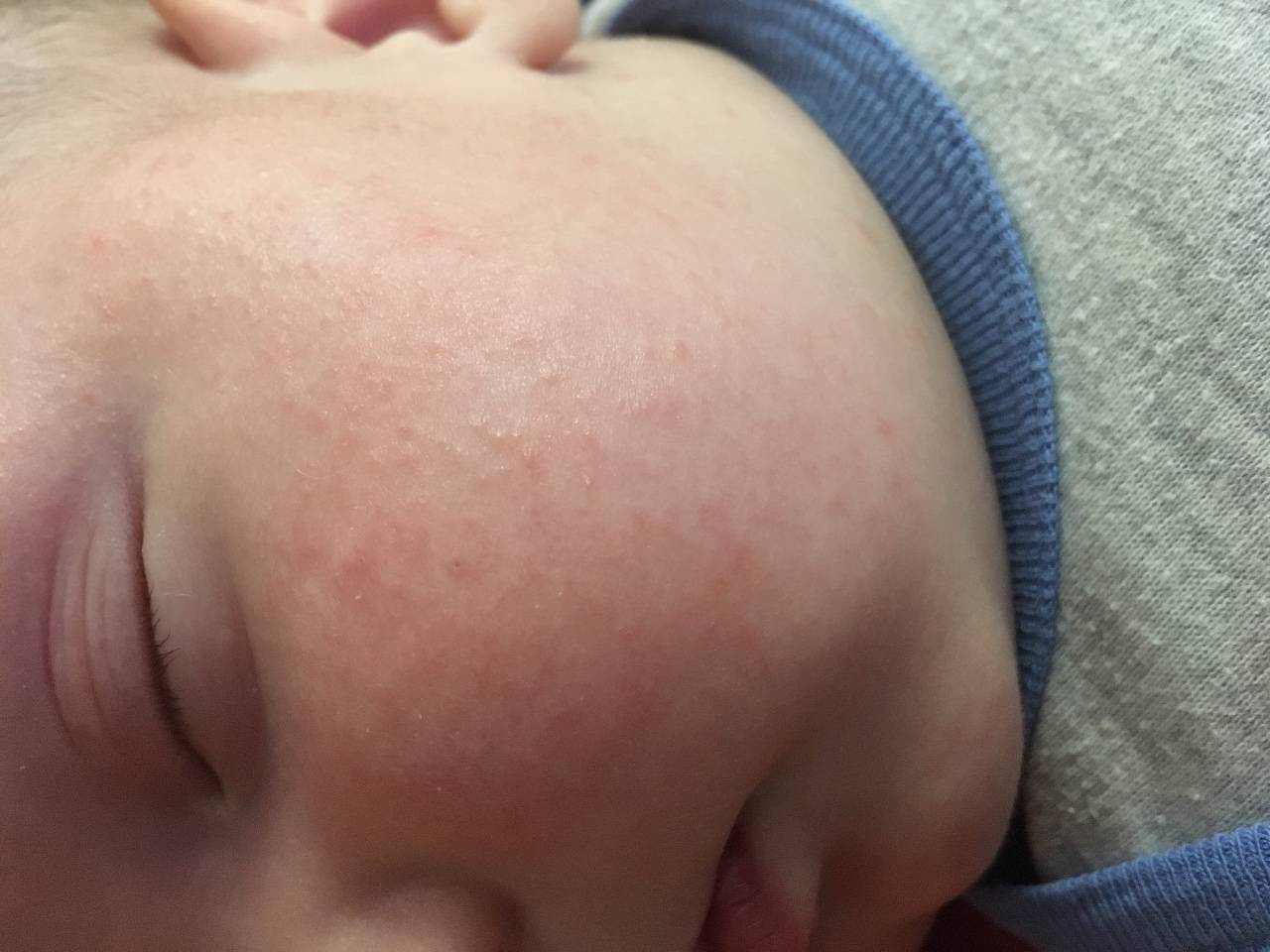
До визита к врачу взгляните, как выглядит сыпь и где она расположена, это поможет определить характер ее происхождения.
| Потница | Аллергия | |
|---|---|---|
| Зависимость от времени года, температуры, влажности помещения | Есть | Нет |
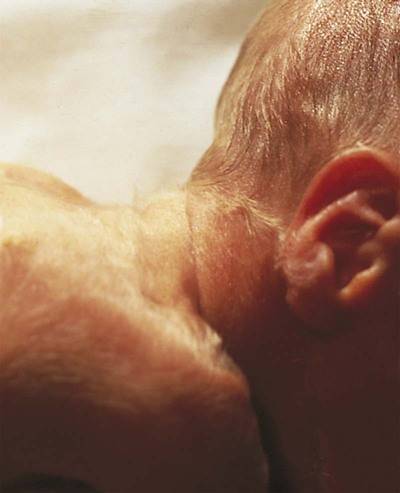
| Где образуются высыпания | Складочки, кожа под волосами, задняя поверхность шеи и спина под одеждой, подмышки, пах – все плохо вентилируемые места | Лицо (часто щеки),передняя поверхность грудной клетки и живота руки, ноги. |
| Характер высыпаний | Отдельные мелкие прозрачные или красные пузырьки | Сыпь может быть вначале отдельными элементами в виде мелких пузырьков и папул, часто на красном фоне кожи, сыпь может сливаться в пятна |
| Кожа под высыпаниями | Обычно без изменений либо слегка покрасневшая и отечная | Сухая, часто красная, склонная к шелушению либо мокнущие участки с образованием корок, часто зуд |
| Дополнительные симптомы (насморк, кашель, слезотечение) | Нет | Могут быть |
Список
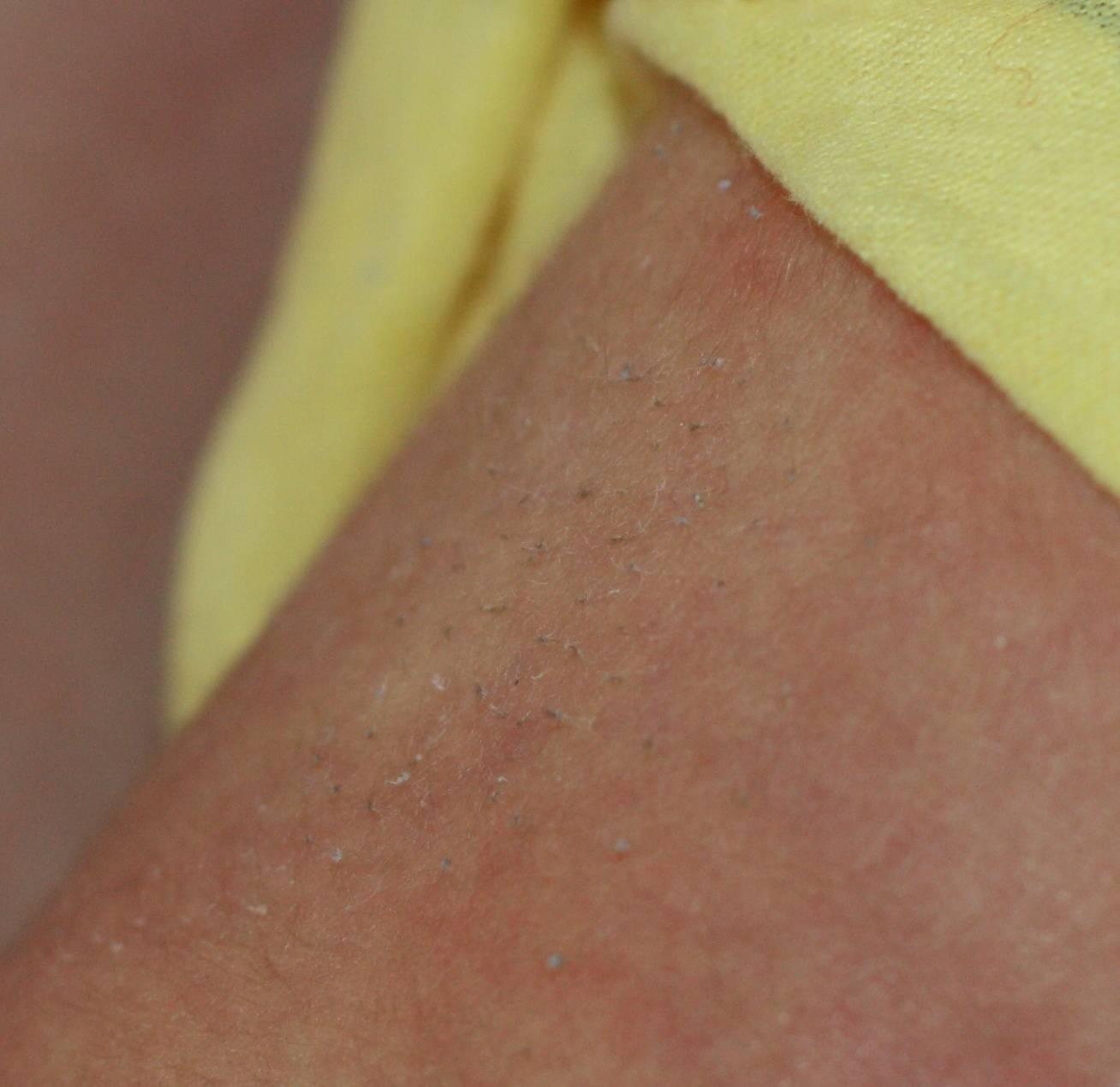
- Потничка у новорожденных выглядит как мелкие красные или прозрачные с жидкостью пузырьки, расположенные в местах трения и соприкосновения кожи с одеждой.
- Потничка возникает из-за закупорки потовых желез, работа которых у младенца еще несовершенна, в жарких влажных условиях.
- Лечить потничку нужно гигиеническими процедурами и подбором свободной одежды из натуральных тканей. Кремы, мази без назначения врача применять нельзя.
- От аллергии потничку можно отличить по характеру высыпаний: пузырьки мелкие, не сливаются, кожа под ними не воспалена. Появляется в жару, ребенка беспокоит редко.
(
оценок; рейтинг статьи )
Контакт установлен
Новорожденные начинают реагировать на людей, как только появились на свет. Уже в первые часы после рождения малыш может сосредоточенно рассматривать лицо человека, если оно находится в 20 – 25 см от его глаз. На таком расстоянии он видит лицо матери, когда она кормит ребенка.
Малыш может одарить вас рефлекторной улыбкой, которая вызывается легким прикосновением к его щеке.
К концу первого месяца жизни ребенок начинает откликаться на голоса, поворачивая голову в сторону, откуда они раздаются, учится устанавливать контакт глаз.
Социальная улыбка, адресованная взрослому в ответ на его ласковое обращение, появляется у младенцев на втором месяце и достигает своего расцвета в три месяца, когда малыш охотно улыбается любому человеку. К этому же возрасту ребенок начинает гулить, особенно в минуты ласкового общения с ним. Социальная улыбка и гуление — важные вехи в психическом развитии младенца, так как они сигнализируют о начале настоящей коммуникации между малышом и взрослым.
Как понять, что у малыша формируются контакты с людьми:
Смотрит в глаза взрослому (примерно к концу третьей недели жизни), выражая интерес и давая понять, что настроен на коммуникацию;
Отвечает улыбкой на действия взрослого (в конце первого месяца жизни), демонстрируя удовольствие от общения;
Оживляется, чтобы привлечь внимание взрослого (на третьем месяце жизни);
Гулит, вокализирует в паузах между обращенными к нему репликами взрослого.
Классификация гирсутизма
В зависимости от причины выделяют негормональный и эндокринный гирсутизм, связанный с избытком андрогенов, резистентностью к инсулину, ожирением, гипотиреозом и другими гормональными нарушениями.
Негормональный гирсутизм классифицируется таким образом:
- Семейный, или конституциональный. Характеризуется нормальным уровнем мужских половых гормонов, однако рецепторы к ним чрезмерно чувствительны или их количество значительно превышает норму у женщин. Как правило, сама эндокринная система не страдает. Избыточное оволосение конституционального характера передается на генетическом уровне. Часто такой вид гирсутизма наблюдается у жительниц определенных географических регионов и национальностей.
- Экзогенный. Возникает в результате хронического стресса, длительного голодания, при приеме медикаментов, содержащих кортикостероиды и андрогены, и т.д.
- Идиопатический. Чаще всего проявляется до начала пубертатного периода или во время полового созревания. В этом случае уровень андрогенов находится в пределах нормы, эндокринная патология не диагностируется, влияние наследственности и вредных внешних факторов исключается.
По патологическому фону выделяют несколько форм гирсутизма:
- сопровождающийся пилосеборейным комплексом, куда относятся жирные волосы и кожа, угревая болезнь;
- гирсутизм с вирилизацией;
- гирсутизм с овуляторными нарушениями;
- собственно, гирсутизм, при котором, кроме избыточного оволосения, отсутствуют дополнительные клинические проявления.
Разновидности и симптоматика
В зависимости от симптомов, места локализации и характера сыпи, потничка имеет несколько разновидностей.
Красная потница
Локализуется преимущественно в подмышечных впадинах, в паховых и шейных складках, проявляется мелкими, ярко-красными прыщиками. Младенца могут беспокоить сильный зуд и болезненные ощущения при тактильном контакте или соприкосновении с одеждой. В местах поражения присутствует небольшая отечность. В некоторых случаях наблюдается незначительное повышение температуры.
Эта форма может возникать как у новорожденных, так и грудных детей 1-3 лет. При хорошем уходе не требует медикаментозного лечения и самостоятельно проходит через 10-14 дней.
Рекомендуется тщательно ухаживать за малышом, своевременно совершать гигиенические процедуры, менять подгузники, поскольку данный вид сыпи часто провоцирует более серьезные воспаления, характеризующиеся появлением пузырьков с гнойной жидкостью.
красная потница
Кристаллическая потница
Одна из самых легких форм, которая не вызывает дискомфортных ощущений и самостоятельно исчезает за несколько дней. Характеризуется появлением небольших пузырьков с жидкостью, которые располагаются максимально близко друг от друга. Кроме этого, видны покраснения, присутствует незначительная отечность.
кристаллическая потница
Глубокая потница
Подвержены как дети, так и взрослые. Воспалительный процесс характеризуется образованием гиперемированных пятнышек на участках, где сосредоточено большое количество потовых желез. Симптомы глубокой формы могут существенно отличаться в зависимости от индивидуальных особенностей. В сложных случаях возможны образование язвочек и высокая температура, которая не сбивается.
глубокая потница
Лечение синдрома избыточного роста бактерий тонкой кишки
Лечение СИБР преследует три цели:
- устранить основную причину;
- при необходимости оказать нутритивную поддержку;
- лечить чрезмерный рост.
1. Лечение, направленное на устранение основной причины, включает:
- диету;
- хирургическое вмешательство;
- медикаментозную терапию.
В начале лечения ограничивают потребление углеводов и клетчатки (поскольку бактерии именно их в основном метаболизируют), молочных продуктов (при непереносимости лактазы исключают), продуктов, усиливающих брожение и газообразование (свежие хлебобулочные изделия, капуста, бобовые). Рекомендуются кисломолочные напитки, отварное мясо/птица, рыба.
В некоторых случаях рекомендуется питание с увеличением содержания жиров (растительных и животных) для восполнения дефицита жирорастворимых витаминов. Но если не нарушена их мальабсорбция, чтобы не усилить стеаторею.
Строгое соблюдение диеты без глютена приводит к улучшению симптомов у пациентов с целиакией и избыточным бактериальным ростом.
Диета без глютена
Хирургическое вмешательство у пациентов с СИБР проводится при дивертикулезе, свищах и стриктурах. Необходимо изучить список принимаемых лекарств, чтобы определить, играют ли они роль в развитии симптомов и заменить их.
Пациентам с гастропарезом или нарушением моторики тонкого кишечника если они являются основной причиной СИБР назначаются прокинетики (например, итоприда гидрохлорид – Ганатон).
2. Нутритивная поддержка, особенно у пациентов с потерей веса или дефицитом витаминов и минералов, является важным компонентом лечения СИБР. Добавление и поддержание витамина B 12 и жирорастворимых витаминов с коррекцией дефицита кальция и магния – ключевые компоненты терапии.
3. Основным методом лечения СИБР остается антибактериальная терапия. Антибиотики уменьшают или устраняют бактериальную перегрузку и устраняют воспаление слизистой оболочки, связанное с чрезмерным ростом и мальабсорбцией. Некоторые специалисты рекомендуют эмпирическое лечение подозрения на СИБР без диагностического тестирования.
Однако это недопустимо из-за сильного эффекта плацебо, высокой стоимости антибиотиков, потенциальных осложнений лечения (например, резистентности, лекарственного взаимодействия, побочных эффектов) и необходимости повторных курсов. Антибиотики назначаются только по результатам исследований и подтверждения СИБР.
В идеале антибактериальная терапия должна основываться на данных о бактериальной культуре и чувствительности по результатам посева аспирата тонкой кишки. Но это не всегда возможно, поэтому препараты приходится подбирать и комбинировать.
Тетрациклин (и его производные) был первым рекомендованным лекарством. Исследования показали снижение эффективности препаратов тетрациклинового ряда для терапии СИБР по сравнению с новыми антибиотиками. Симптомы не проходят или быстро возвращаются.
Другие антибиотики широкого спектра действия, рекомендуемые для лечения СИБР, включают:
- амоксициллин/ клавуланат в дозировке по 500 мг три раза в день;
- ципрофлоксацин в дозировке по 0,5 г три раза в день;
- норфлоксацин в дозировке 400 мг два раза в день;
- нифуроксазид в дозировке 200 мг 3 раза в день;
- доксициклин в дозировке 100 мг два раза в день.
Ципрофлоксацин часто комбинируют с метронидазолом (по 0,5 г три раза в день). У многих пациентов при таком лечении исчезают симптомы (нормализуется стул, проходит вздутие живота и боль).
Вследствие большого количества побочных эффектов и не всегда хорошей переносимости, многие специалисты рекомендуют применение невсасывающихся антибиотиков, в первую очередь рифаксимина (Альфа нормикс) в дозировке по 400мг три раза в день в течение 10 дней. Он не всасывается (менее 1 %), действует только в кишечнике, не взаимодействует с другими лекарствами, имеет мало побочных эффектов и к нему редко развивается резистентность. Но достаточно дорогостоящий.
Оптимальная продолжительность антибактериальной терапии СИБР неизвестна, в большинстве случаев назначается курс от 7 до 10 дней. Или используются циклические схемы приема антибиотиков (например, 10 дней в месяц) три курса.
Попытки лечения СИБР только пробиотиками (непатогенными штаммами бактерий) имеют неоднозначные результаты. Например, у одних прием Lactobacillus уменьшает диарею и водородные тесты показывают отрицательные результаты, но на определенное время (до месяца). У других симптомы остаются.
Пробиотики при лечении СИБР назначаются, но после антибактериальной терапии и рекомендуются мультиштаммовые препараты с содержанием бифидобактерий. Например, бифиформ по 1 капсуле 3 раза в день в течение минимум 3-4 недель.
Что говорят врачи?
Традиционная медицина категорически отвергает существование «кочерги», такого термина вы не встретите ни в одном авторитетном медицинском источнике. Но его все слышали и, о чем речь, скорее всего, догадываются. С точки зрения медицины речь идет о лануго — самых первых волосиках, которые появляются у плода в период его внутриутробного развития. Как только формируются волосяные фолликулы, они начинают работать: растут тонкие и обесцвеченные волосы. На 12 неделе беременности стартует рост лануго и продолжается примерно до 28 недели. К этому сроку тело малыша почти полностью покрыто волосами.
Лануго — генетическая память от далеких предков, своего рода атавизм. Но, если внимательно посмотреть на развитие малыша начиная с состояния оплодотворенной яйцеклетки, можно понять, что за несколько месяцев он проходит эволюционный путь, который человечество проходило сотни тысяч лет. Хвост, жабры, шерсть — все это присуще человеческому детенышу в период его внутриутробного развития.
Лануго нужно малышу в качестве защиты. Пока его кожные покровы очень тонкие, а подкожный жир еще не сформирован, лануго надежно удерживает слой первородной смазки, которой покрыто его тело. По мере роста подкожной жировой клетчатки необходимость в лануго отпадает, и начинается процесс избавления от него. Волосики выпадают еще в утробе, чаще всего процесс заканчивается за 2–3 недели до родов. Но бывает так, что малыш рождается с остатками лануго, особенно часто такое встречается у недоношенных малышей.
Сам по себе волосяной покров не беспокоит ребенка, никак не отражается на его состоянии и развитии, и примерно через две недели от светлых волос-лануго не остается следа. Но именно после этого может быть несколько нарушен процесс замены пушковых волос на настоящие, которые растут по всей площади кожи абсолютно у каждого человека.
Особенности кожи новорожденных
- кожа новорожденного очень тонкая и нежная, она в три раза тоньше кожи взрослого, а ее наружный слой содержит фактически один тонкий слой клеток;
- она восприимчива к раздражениям и проникновению инфекции, ведь соотношение площади кожи малыша к его весу в три раза больше, чем у взрослого, а кровоснабжение кожи в 1,5 раза выше, чем у взрослого;
- из кожи новорожденного ребенка очень интенсивно выделяются вода и минеральные вещества;
- интенсивность кожного дыхания младенца в 8 раз сильнее, чем у взрослого: он буквально «дышит кожей»; однако когда на коже малыша появляются загрязнения, ребенок лишается этой возможности;
- младенческая кожа легко травмируется;
- защитные функции кожи новорожденного ребенка снижены из-за того, что механизм выработки жиров в ней еще не выработан, в результате чего сальные и потовые железы почти не работают;
- у кожи малыша очень высокая всасывающая способность, а при воспалительном процессе она в разы увеличивается; по этой причине интоксикация организма новорожденного происходит очень быстро;
- содержание меланина в младенческой коже очень низкое, поэтому она беззащитна к воздействию ультрафиолетовых лучей;
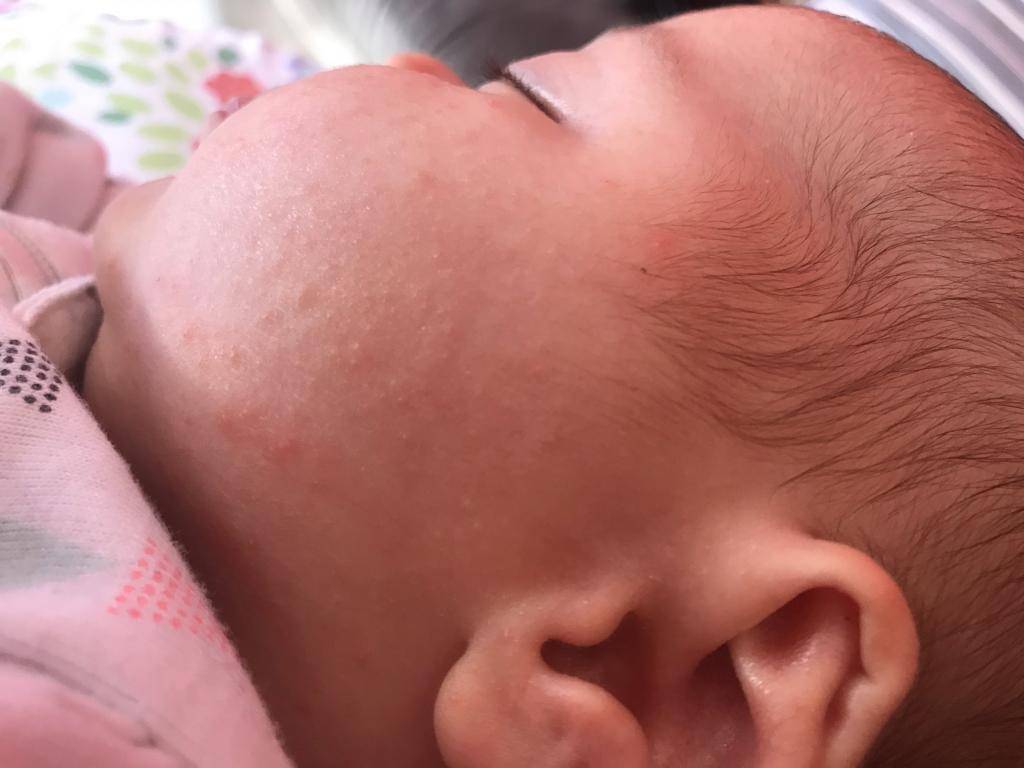
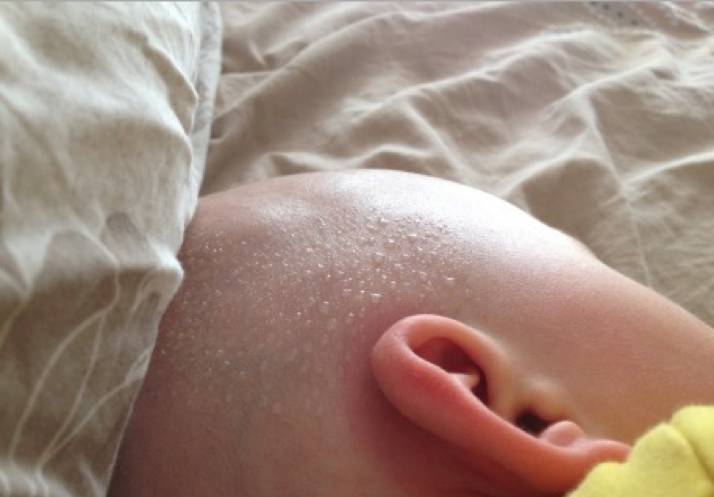
Почему у новорожденных шелушится кожа?
Потому что из-за своей тонкой структуры кожа младенца очень быстро теряет влагу и сохнет даже при малейшем повышении температуры. Если малыш перегревается (в летние месяцы или в слишком теплом помещении), его кожа быстро покрывается «островками» потницы — сыпью розового цвета.
Уход за пуповиной
После рождения пуповина малыша фиксируется зажимом на расстоянии нескольких сантиметров от животика и крепко перевязывается в месте будущего пупочка малыша, после чего перерезается. Когда отпадает пуповина у новорожденного? Оставшийся небольшой участок пуповины самостоятельно отпадает в течение первых нескольких дней после рождения.
В месте отделения пуповинного остатка и появляется так называемая пупочная ранка. Как и любую другую рану, ее необходимо обрабатывать. Как это правильно делать, вам подскажет врач-педиатр, а мы дадим общие рекомендации.
Что нужно иметь для обработки пупочной ранки:
- Ватные палочки;
- Пипетка;
- Перекись водорода (раствор 3 %);
- Зеленка, марганцовка или спиртовой раствор хлорофиллипта.
Пошаговая обработка пупочной ранки
- Обработка обязательно производится после купания ребенка;
- Перед тем как обрабатывать пупок, необходимо тщательно вымыть руки;
- Смоченной в перекиси водорода (концентрация 3 %) ватной палочкой удаляют отделяемое из ранки и смазывают всю ее поверхность;
- Если отделяемого много и палочка им пропитывается, то для дальнейшей обработки берут новую;
- Если в ранке есть остатки перекиси водорода, то их удаляют чистой сухой ватной палочкой;
- На заключительном этапе ранка смазывается зеленкой, марганцовкой или хлорофиллиптом.
Если вы заметили выделения из ранки или покраснение кожи вокруг нее, то обработка должна проводиться 2 раза в сутки (утром и вечером), также необходимо уведомить об этом патронажную медсестру или врача.
Гигиена новорожденного с незажившей пупочной ранкой
До тех пор, пока ранка не зажила, необходимо минимизировать риск контакта кожи пупка с бактериями.
Для предотвращения попадания в ранку инфекции проводят следующие мероприятия:
- В воду для купания добавляют раствор марганцовки (до бледно-розового цвета) или морскую соль;
- Смена распашонок и ползунков обязательно производится минимум раз в день, даже если одежда малыша не запачкалась;
- Пупочная ранка не должна закрываться подгузником, чтобы не мокнуть, также на ней не должно быть повязок, резинок и давящей одежды;
- Все белье ребенка после стирки и высыхания проглаживают утюгом.
При соблюдении гигиенических рекомендаций и правил обработки ранки заживление пупка происходит не позднее чем через 10 – 14 дней после рождения.
Как возникает опухоль
Статистически появляется гемангиома у десяти процентов детей грудного возраста. Процент не так уж мал, если вдуматься. Чаще всего образования, обнаруженные на коже младенца, расположены в таких точках, что опухоль не представляет опасности для жизненно важных органов и не наносит урон слизистым. Единственные проблемы, которые может доставить образование – эстетические. Но они-то как раз и являются самыми значительными. Согласитесь, красная грубая «клякса» посередине лба или на лице ребенка, напоминающая гипертрофированную бородавку или впадину, мало кого из родителей приведет в расслабленное состояние.
Гемангиома на лбу. Неэстетичное пятно
Признаки гемангиомы.
- Самый распространенный среди новорожденных вид опухоли.
- Доброкачественное образование.
- Появляется только у детей от нулевого возраста (сразу после рождения) до возраста 60 дней.
- Поражает каждого десятого ребенка планеты.
- В три раза чаще встречается у девочек (на три новорожденных девочки с данным видом опухоли приходится один ребенок мужского пола).
- Может выглядеть, как плоское пятно.
- Может напоминать впадину (прорастать вглубь).
- Образовывает выпуклость (чаще всего).
- Имеет любые размеры – от «зернышка» до крупного пятна.
- Образований может быть несколько и даже много.
- Если на коже обнаружено более трех гемангиом, они присутствуют и внутри тела.
- Проходит сама (в подавляющем большинстве эпизодов).
Гемангиомы
Комбинированная гемангиома в области молочной железы
Разумеется, о «безобидности» речь идет лишь тогда, когда образование находится снаружи, не блокирует физиологические отверстия, не повреждает слизистые и не увеличивается в размерах.
Выделяют несколько видов гемангиом по их локализации и структуре.
Таблица. Виды гемангиом.
| Разновидность | Описание |
|---|---|
Кавернозная наружная | Образуется из расширившихся сосудов и полостей, наполненных венозной или артериальной кровью. Не проникает глубоко в кожу, располагается на поверхности. Имеет наиболее мягкую структуру из всех разновидностей. Поддается элементарной терапии. |
Кавернозная внутренняя | Располагается во внутренних органах, кровоснабжение которых усилено. Это селезенка и печень, надпочечники, почки и мозг. Диагностируется с помощью УЗИ. Считается опасной, особенно если локализуется в печени, селезенке и мозге. Образование проходит бессимптомно, и это представляет наибольшую опасность. При травмах селезенки и печени разрывается, наполняя кровью брюшную полость или печеночную капсулу, что более чем в 80% может закончиться летальным исходом. Разрыв мозговой гемангиомы влечет кровоизлияние в мозг, что повергает пациента в состояние комы или вызывает смерть. |
Комбинированная | В ее составе – комбинация простой капиллярной и кавернозной частей. И в этом наибольшая опасность. Образование может уходить вглубь кожи, при этом его часто принимают за капиллярное, в то время как скрытая кавернозная часть способна к разрывам и кровоизлияниям. |
Смешанная | Это уже не совсем гемангиома, поскольку, вместе с сосудистым образованием, параллельно с ним, развивается опухоль других тканей – нервной, соединительной и так далее. |
Капиллярная | Считается простейшим образованием, состоящим из кровеносных сосудов дермы. Не входит в нижние кожные слои, обычно имеет выпуклую форму. Это сплетенные между собой капиллярные сосуды, которые в очень редких случаях способны на кровоизлияние. Как правило, размер ее не более сантиметра, а цвет светлый, что указывает на ее инволюционное развитие. |
Атипичные формы герпеса
Иногда генитальный герпес протекает стерто. На такие формы болезни приходится 65% случаев болезни:
- У женщин атипичный герпес напоминает воспаление влагалища или вульвы. Возникают боль, зуд и отек половых органов, обильные бели и боли при половом акте. Наружные проявления ограничиваются участками покраснения или мелкоточечными высыпаниями.
- У мужчин атипичная форма болезни похожа на воспаление головки и крайней плоти (баланит или баланопостит). На слизистой члена выступает красноватая сыпь, сопровождающаяся болью и жжением, по виду не похожая на герпетическую. Возникает воспаление предстательной железы, вызывающее боль, отдающую в анальную область. Поражение уретры приводит к рези и жжению при мочеиспускании, появлению следов крови в урине.
Существует скрытая форма болезни, при которой клинические проявления отсутствуют, но, несмотря на это, человек остается источником инфекции. Но мнимое благополучие длится не вечно. При переохлаждении, упадке сил, снижении иммунной защиты, беременности, стрессе, тяжелых сопутствующих болезнях и других неприятных условиях, вирус начинает усиленно размножаться и человек заболевает.
Осложнения герпеса
Хуже всего, что герпесная инфекция приносит не только неприятные симптомы. Этот вирус дает множество страшных осложнений. Наиболее ярко проявляются:
- Раздражение и сухость кожи и слизистой половых органов;
- Трещины на гениталиях, вызванные нарушением обменных процессов в тканях, спровоцированных герпесом;
- Спаечные и рубцовые деформации половых губ, входа во влагалище, промежности, уретры и прямой кишки. Осложнение возникает из-за специфической особенности герпетических высыпаний появляться на одних и тех же участках кожи и слизистых
- Эрозия шейки матки, перетекающая в рак репродуктивных органов.
- Разрывы в родах, вызванные плохой растяжимостью воспаленных тканей промежности.
- Инфицирование язвочек из-за попадания микробов на ткани, не защищенные слизистой оболочкой;
- рубцовые деформации полового члена, спровоцированные постоянными воспалительными высыпаниями и изъязвлениями.
- Хроническое герпетическое поражение мочеполовой сферы, распространяющееся на уретру, мочевой пузырь и почки.
- Герпетический проктит – воспаление прямой кишки.
- Нарушение эрекции и мужское бесплодие и женское бесплодие.
- Неврологические симптомы, вызванные вирусным поражением нервной системы. Больные жалуются на боль в области крестца, поясницу, паха. При рецидивирующем поражении на внутренней поверхности бёдер возникает гиперчувствительность кожи, проявляющаяся ощущением жжения, ползания «мурашек», покалывания.
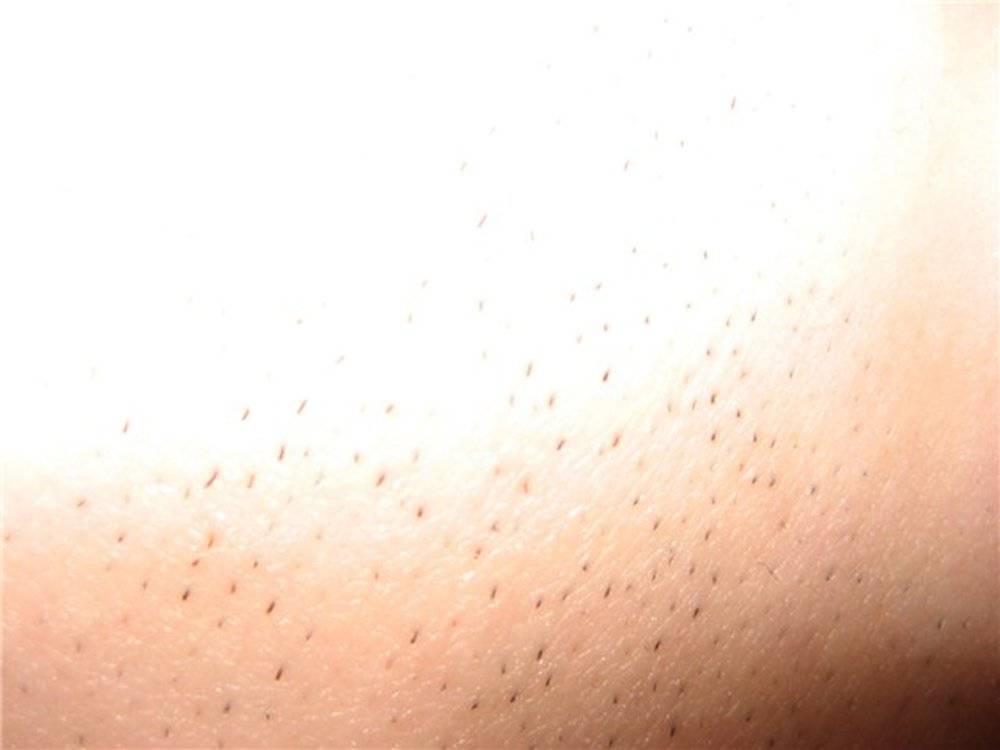
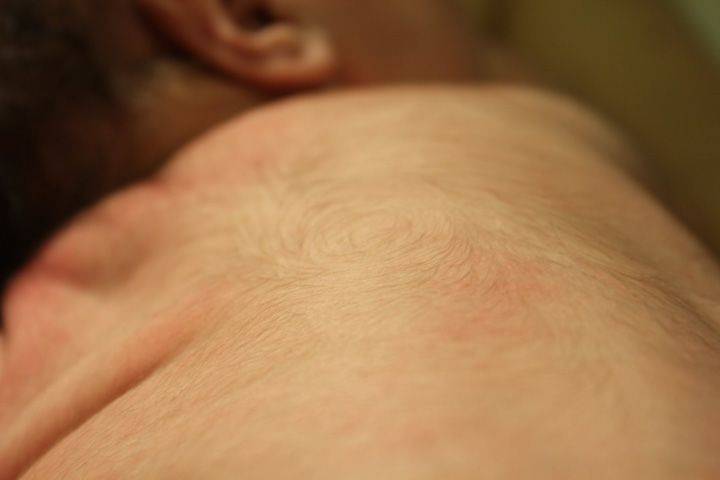
Лечение: как вывести «щетинку» у младенца?
В медицине нет специальных методик устранения «щетинки». Врачебный персонал рекомендует не вмешиваться в естественные процессы, происходящие у новорожденного. Считается, что «щетинка» со временем выкатается самостоятельно. Но что делать, если ребёнку это доставляет выраженный дискомфорт и болевые ощущения? В первую очередь, необходимо обеспечить качественный ежедневный уход за кожей:
Купать в тёплой воде с отварами трав. Для ванн используется ромашка, череда, шалфей. Они хорошо смягчают жёсткий волос, устраняют неприятные ощущения, успокаивают раздражённую кожу младенца
Применять травы надо с особой осторожностью, так как они могут вызвать аллергические реакции.
Увлажнять и смягчать кожные покровы специальными детскими маслами, кремами или молочком.
Если «щетинка» появилась на спине, то нужно почаще переворачивать младенца на живот, чтобы уменьшить трение. Это позволит снизить дискомфортные ощущения у ребёнка.
Подобрать одежду из хлопчатобумажной ткани
Ворсистая ткань способствует большему образованию «скатышей».
Кроме этого, при выраженном процессе можно аккуратно срезать «щетинки» ножничками.
Народные способы удаления «щетинки»

Есть несколько нетрадиционных методик для выведения «щетинки» у младенца. Но применять их всё же не рекомендуется, так как они вызывают у новорожденного неприятные болезненные ощущения. Самые распространённые способы такие:
Выкатывание «щетинки» при помощи хлебного мякиша. Для этого лучше всего использовать свежевыпеченный хлеб, он обладает большей клейкостью. Надо сформировать валик из мягкой хлебной части и выкатывать им волоски.
Удаление «щетинки» тестом. Для этого подойдёт обычное тесто из муки, куриного яйца и воды. Волоски также удаляются методом выкатывания.
Выведение «щетинки» мёдом
Эту методику необходимо применять крайне осторожно, так как продукты пчеловодства очень часто вызывают у детей аллергию. Предварительно стоит сделать кожную пробу: на запястье поместить каплю мёда и оставить на несколько минут
Затем ополоснуть руку и оценить состояние кожи на запястье. Если покраснения на этом участке нет, то мёд можно применять. Его наносят в небольшом количестве на участок кожи со «щетинками», накрывают чистой марлевой салфеткой и оставляют на несколько минут. По истечении времени марлю осторожно снимают. На ней должны остаться удалённые волоски.
При применении этих способов надо соблюдать некоторые правила:
- Обязательно распарить кожу новорожденного. Это можно сделать в бане или ванне. Но при этом не забывать, что терморегуляция у маленьких детей не совершенна, и ребёнка можно перегреть. Поэтому распаривать нужно не долго, до приобретения кожей равномерного розового цвета.
- После процедуры нанести на кожу смягчающий детский крем.
Можно использовать средства с успокаивающим и противовоспалительным действием (например, бепантен или депантенол).
«Щетинка» у новорожденного – неприятное явление, доставляющее дискомфорт. Недопустимо удаление волосков руками или при помощи пинцета – это может вызвать у ребёнка сильнейшую боль, а также опасно присоединением инфекции и осложнениями. Все методики по выведению «щетинки» должны применяться только после осмотра педиатром.
Светлана Дергачёва, педиатр-неонатолог, специально для сайта Mirmam.pro
Как применять, оптимальные дозы
Метиленовую синь используют наружно и внутренне. Зависимо от метода применения, устанавливается конкретная дозировка.
Использование снаружи. При внешнем применении, смазывают синью предварительно очищенные пораженные участки тела животного или пернатого
В ходе нанесения, важно захватить и небольшую площадь прилегающих здоровых тканей. Используют 1-3% спиртовой раствор синьки и ватные диски
При уретральных инфекциях, берут 0.02% водную смесь для промывки полостей. Порошок метиленовой сини разводят с водой с расчетом 1:5000. Таким же методом санируют глотку.
Использование синего йода вовнутрь. Когда у пернатых кокцидиоз, метиленовую синь применяют перорально, разбавляя в воде с расчетом 1:1. Длительность терапии составляет 1 неделю. Молодые особи до 1 месяца возрастом нуждаются в 0.5 миллилитров 3 раза ежедневно. Взрослым курицам дают по 1 миллилитру 3 раза в сутки. Когда речь идет о пуллорозе, цыплятам назначают половину миллилитра синьки. Средство разбавляют с чистой водой, дают 3 раза в день. Длительность лечебного курса длится 10 суток-++. При отравлении, курицам вводят в подкрыльцевую вену 1% раствор на базе 15% раствора глюкозы. Метиленовую синь обычно используют в качестве дополнения к основной терапии. Как моно препарат, средство не пригодно.
Синь широко применяется в виде профилактического средства с целью повышения защитных функций организма кур. Его дают по 0.3-0.5 мл 1 раз в сутки.
Диагностика герпеса
При подозрении на генитальный герпес после проведения внешнего осмотра берутся для исследования соскобы с поражённых участков, кровь, моча. Это позволит дифференцировать заболевание с другими поражениями кожи, имеющими схожие симптомы.
Для диагностики используется:
- Культуральный метод — в ходе исследования содержимое пузырьков подсаживается на растущий куриный эмбрион, в случае его гибели, заболевание подтверждается. Способ надежный, но слишком длительный.
- ПЦР — исследование, в ходе которого в тканях обнаруживаются ДНК вируса. Метод позволяет вычислить возбудителя даже по небольшому количеству вирусного материала. Эффективен для диагностики любых форм болезни, в т.ч. скрытых. Метод может применяться сразу после заражения до появления симптомов болезни. ПЦР не только выявляет вирус, но и определяет его тип.
- Методы, направленные на определение антигенов и антител к возбудителю ИФА- иммунофлюоресцентная диагностика, РСК (реакция связывания комплемента), различные типы реакции агглютинации. С их помощью можно выявить тип возбудителя, определить его количество и давность заражения.
Полноценная диагностика герпесвирусной инфекции позволяет поставить правильный диагноз, чтобы назначить лечение.
Выделения
У 70% новорожденных мочеиспускание впервые происходит в первые 12 часов жизни (иногда это случается прямо во время родов или сразу после них), у 10% — на вторые или даже третьи сутки. Все это – варианты нормы. Обычно в первые дни после рождения дети писают мало, ведь питаются они по преимуществу лишь густым молозивом. Но когда у мамы приходит настоящее, зрелое молоко, количество мочеиспусканий доходит до 20 раз в сутки. Поначалу моча может иметь темно-желтый или даже коричневый цвет, но потом она станет бесцветной.
Стул в первые два дня бывает вязким, черным или черно-зеленым. Это меконий. Со второго по четвертый день его вид и консистенция постепенно меняется. И с четвертого дня он приобретает обычный вид – кашицеобразный, от соломенного до ярко-желтого цвета. Его консистенция не всегда однородна, могут встречаться створоженные комочки, а вот слизь и пена должна вас насторожить – значит, в пищеварительной системе происходит какой-то сбой.