Как сбить температуру при грудном вскармливании?
Для кормящих женщин закрыт доступ ко многим препаратам, ведь большинство, казалось бы, безобидных средств имеют свойство проникать в грудное молоко. В итоге, ребенок вместе с мамой получает «лечение», которое может вызвать в маленьком организме множество побочных эффектов, неприятных или даже опасных для его жизни.
Родильницам, которые кормят грудью, нежелательно сбивать температуру до тех пор, пока она не достигнет отметки 38,5°С, ведь в это время происходит выработка собственного интерферона и активная борьба с инфекцией. Малыш при кормлении тоже получает полезные вещества для укрепления иммунитета. Однако, ничего не делать при температуре тоже не лучшее решение – нужно больше лежать, пить теплую воду, следить, чтобы в помещении не было слишком жарко, на время воздержаться от купания.
Лучшее средство для самостоятельного приёма в домашних условиях – парацетамол. Он безвреден для ребенка и разрешен для родильниц. Желательно принимать препарат в форме свечей, так он точно не попадет в грудное молоко.
Привычный для всех Аспирин очень опасен для маленьких детей. Основной компонент медикамента подавляет выработку тромбоксана А2, из-за чего происходит разжижение крови. При приёме аспирина ацетилсалициловая кислота неизменно проникает в организм малыша, вызывая множество ужасных последствий: снижение выработки гемоглобина, нарушение в работе органов слуха, печени, почек, головного мозга.
Ибупрофен, хотя и разрешен для применения в период лактации, все же лучше начать принимать, посоветовавшись с лечащим врачом для уточнения правильной дозировки.

После приема лекарства, чтобы обезопасить малыша, лучше делать перерывы в кормления в 3-4 часа.
Какие лекарства от гриппа, ОРВИ и простуды можно кормящим мамам?
Вирусные и микробные инфекции опасны, прежде всего, большой вероятностью осложнений. К тому же, далеко не все таблетки показаны кормящим мамам.
Первое, что предложит доктор женщине – это обильное питье. Можно пить травяной чай, грудной сбор, различные морсы (если у малыша нет аллергии на ягоды) и просто чистую теплую воду.
Допускается симптоматическое лечение. Например, для понижения температуры разрешается пить таблетки Парацетамола или Нурофена (к слову, об Ацетилсалициловой кислоте на период кормления нужно забыть вообще).
Рассмотрим и другие распространенные таблетки, прием которых вызывает много вопросов у кормящих мам:
- Ингавирин – этот медикамент блокирует внутриклеточное внедрение вируса, тормозит процессы его размножения. Обычно его принимают для лечения или для профилактики. Но вот кормящим мамам этот медикамент принимать нежелательно. Единственный возможный вариант – это прекращение вскармливания на весь период лечения. Ингавирин после проникновения в кровоток малыша, может вызвать у него головокружение, тахикардию и много других крайне нежелательных симптомов.
- Арбидол – это препарат искусственно созданного прототипа интерферона человека, который ускоряет выздоровление и значительно облегчает симптоматику вирусного заболевания. Однако специалисты не обладают информацией о том, можно ли принимать такие таблетки кормящим мамам: опыты с Арбидолом проводились только на животных. И, хотя такие опыты показали относительную безопасность препарата, точно ответить на вопрос о возможности его приема во время лактации никто не может. Чего уж точно не нужно делать – так это лечиться самостоятельно. Лечение Арбидолом следует обсудить с доктором, и чем раньше, тем лучше. Ведь интерфероны следует принимать уже при первых симптомах ОРВИ. Если опоздать с приемом первой таблетки, то дальнейшее лечение Арбидолом будет бессмысленным.
- Анаферон – это таблетки, содержащие антитела к γ-интерферону. Препарат обладает выраженным противовирусным влиянием и разрешен к использованию кормящими мамами: его основные способности – это предупреждение развития осложнений, ускорение выздоровления. Большинство кормящих женщин и их малышей отлично переносят прием Анаферона. Аллергия на препарат отмечается лишь в отдельно взятых случаях. Главное – это соблюдение рекомендованной дозировки:
- сразу же после обнаружения болезненной симптоматики таблетки принимают по одной штуке через каждые полчаса, и так на протяжении двух часов;
- далее на протяжении суток принимают ещё по одной таблетке через каждые три часа;
- в последующие сутки и в дальнейшем принимают по одной таблетке утром, в обед и вечером – то есть, трижды в день.
Длительность лечебного курса определяется доктором индивидуально.
- Антигриппин – это сочетанный препарат на базе парацетамола, хлорфенамина, аскорбиновой кислоты и других компонентов. Таблетки оказывают выраженное антивоспалительное, жаропонижающее и антигистаминное влияние: основные признаки вирусной инфекции исчезают за короткое время, а выздоровление ускоряется. Однако принимать Антигриппин кормящим мамам медики не рекомендуют, так как эти таблетки достаточно токсичны для детского организма. Если в лечении такими таблетками имеется острая необходимость, то лактацию прерывают.
- Оциллококцинум – это гомеопатическое средство, которое способно безопасно и эффективно способно противодействовать вирусному вторжению. Состав препарата несложный и представлен экстрактом из печеночных и сердечных тканей барбарийской утки, а также сахарозой и лактозой. Таблетки рекомендуется принимать сразу же после обнаружения первых симптомов болезни, за четверть часа до еды, либо между приемами пищи. На протяжении первых суток принимают три дозы препарата с промежутком между приемами в шесть часов. В течение всех последующих суток следует принимать по одной дозе через каждые двенадцать часов. Профилактический прием заключается в приеме одной дозы ежедневно в одинаковое время, на протяжении одной недели. Таблетки (гранулы) удерживают в ротовой полости до полного рассасывания.
Несмотря на относительную безопасность Оциллококцинума, таблетки кормящим мамам разрешается принимать только после беседы с доктором. Все таки нельзя исключать вероятность аллергической реакции – как у мамы, так и у малыша.
Можно ли принимать антибиотики кормящей маме?
Абсолютно все антибиотики способны проникать в молоко матери и, соответственно, в кровоток малыша. Как результат – у грудничка может случиться интоксикация, нарушение пищеварительных процессов, диарея, аллергические проявления, бессонница или сонливость и пр. Но бывает, что без антибиотикотерапии кормящая мама обойтись не может. Раньше при этом требовалось временно отказаться от лактации. Сейчас же врачи предлагают ряд антибиотиков, которые считаются относительно безопасными для грудного ребенка.
Чаще всего кормящим мамам разрешаются три группы антибактериальных средств:
- антибиотики пенициллинового ряда (Амоксициллин, Пенициллин – это медикаменты малотоксичны, попадают в молоко в небольшом объеме, но могут вызвать понос и высыпания на коже младенца);
- антибиотики-аминогликозиды (Гентамицин попадает в молоко в небольшом объеме, но может спровоцировать изменение кишечной флоры малыша);
- антибиотики цефалоспоринового ряда (Цефазолин, Цефтриаксон – в небольшом количестве оказываются в молоке, но могут стать причиной поноса и повышенной кровоточивости).
Другие подобные медикаменты – например, те, которые относятся к макролидной группе, назначают редко и только на фоне приостановки кормления. Нежелательными препаратами являются Эритромицин, Мидекамицин, Сумамед: они способны вызвать аллергию и нарушение пищеварения у младенца.
Абсолютно запрещены кормящим мамам таблетки Тетрациклина, Метронидазола, Левомицетина, Клиндамицина.
[], [], [], [], [], [], []
Правила грудного вскармливания во время болезни
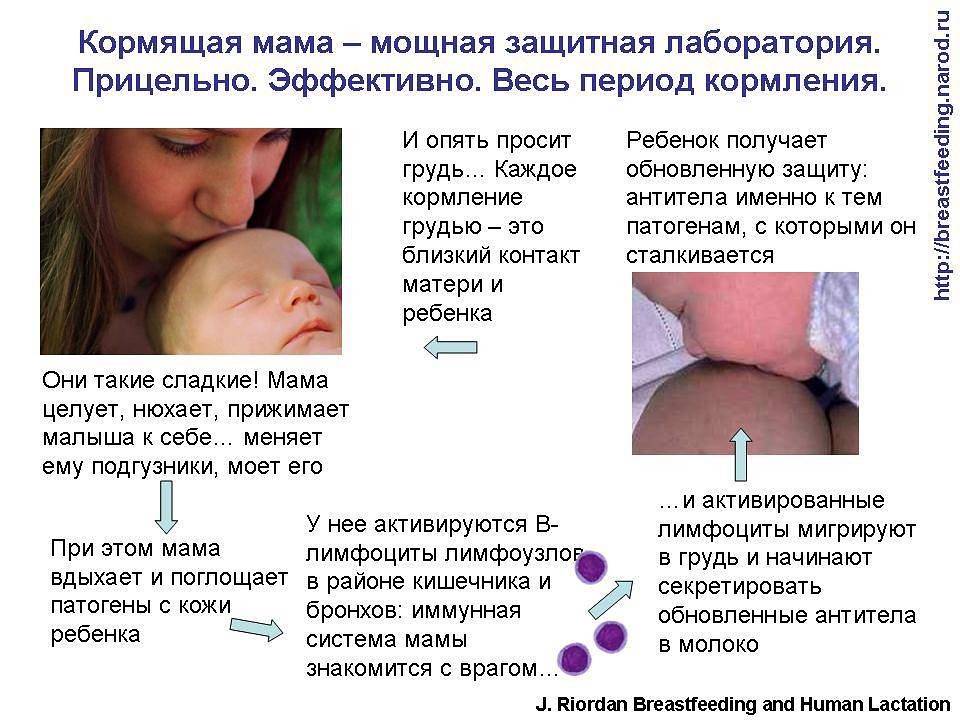
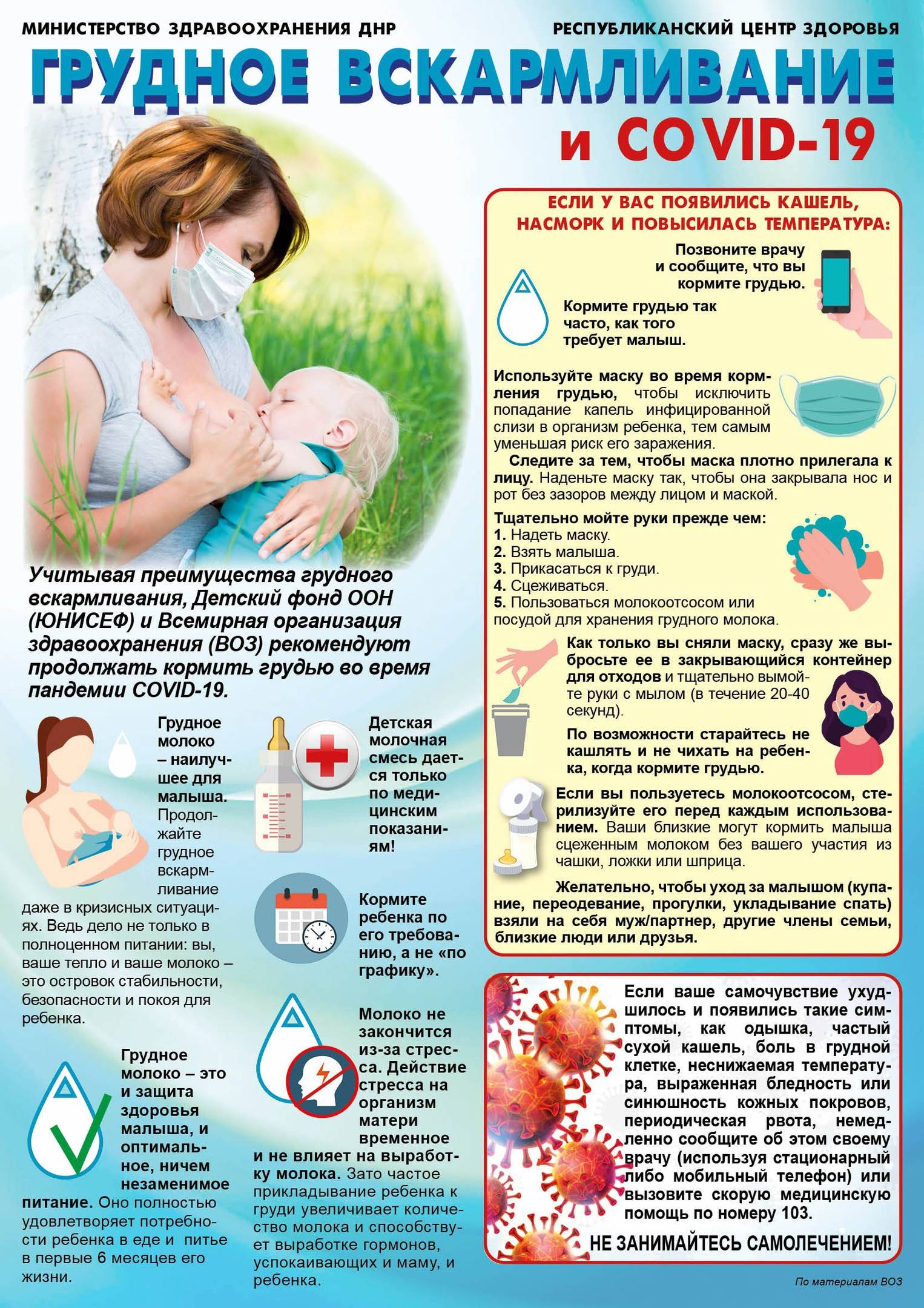
Именно грудное вскармливание обеспечивает малышей защитой и помогает нашим крохам избежать неприятностей. Многие кормящие мамы отмечают, что во время их болезни малыш остается абсолютно здоровым. Когда ребенок с маминым молоком получает выработавшиеся иммуноглобулины, он становится устойчив к нападкам коварных вирусов и никак не реагирует на них.
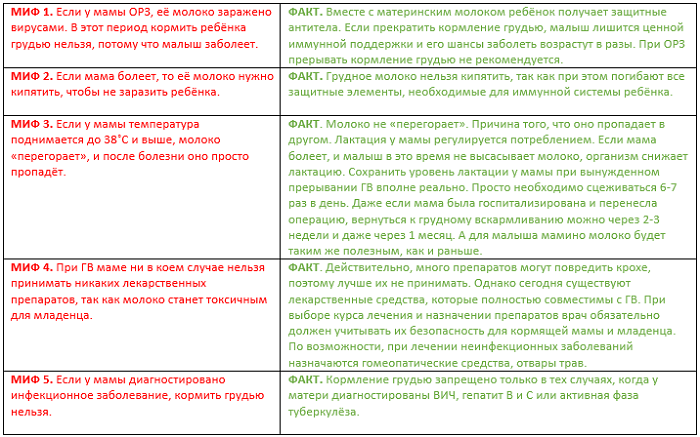
Старайтесь не прерывать грудное вскармливание во время ОРВИ. Ведь это не только лишит малыша ценных белков и иммунитета от мамы, но и вызовет стресс на новое питание. Не забывайте, что вирусы попали в ваш организм намного раньше, чем вы почувствовали болезнь. И ребенок уже пил молоко с появившимися в нем антителами против вирусов. Это и послужило ему профилактикой.
Также не следует сцеживать молоко во время кормления. Тем более, не нужно это молоко кипятить, как делают некоторые мамы. На время прервать грудное вскармливание стоит в том случае, если маме назначили препараты, опасные для малыша. А это случается крайне редко, так как врачи всегда стараются найти альтернативное лечение, которое абсолютно безопасно при кормлении.
Во время общения с ребенком (в том числе – при кормлении) мама должна пользоваться маской. Чаще обычного менять свою одежду и стирать ее, чтобы не допустить попадания вирусов на слизистые ребенка. Постоянно проветривать квартиру, но не допускать сквозняков. Следить за влажностью в помещении. Слишком сухой воздух вызывает пересыхание слизистой носа у малыша, а это повышает риск проникновения вирусов.
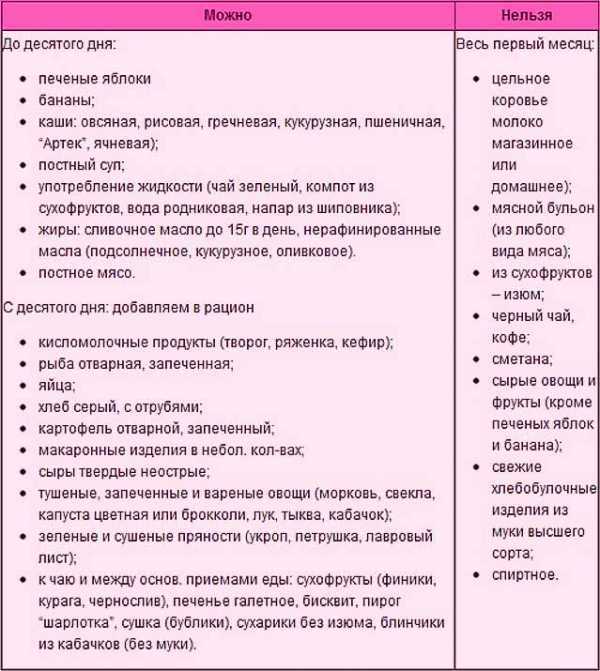
От каких продуктов стоит отказаться
Чтобы с молоком малыш получал достаточно полезных веществ, витаминов и минералов, маме следует придерживаться сбалансированного и разнообразного меню кормящей мамы. Еда должна проходить строгий контроль качества, быть гипоаллергенной, свежей и экологичной. Следует исключить из рациона продукты, содержащие консерванты, искусственные красители, усилители вкуса и иные химические добавки.
Пока вы кормите малыша грудью, новые продукты надо вводить в свое меню постепенно, желательно по одному новому продукту раз в две недели — так, чтобы можно было понаблюдать за самочувствием ребенка, его настроением, состоянием его кожи и стулом.
Есть и общие рекомендации по поводу того, какие продукты питания можно включать в свое меню кормящей маме, а от чего придется пока отказаться. Каковы эти требования?
Кормящей маме категорически нельзя кушать следующие продукты:
Алкоголь;
Кофе, какао, крепкий чай;
Шоколад;
Цитрусовые и экзотические фрукты;
Острая пища, пряные травы (мята) и приправы;
Сырой лук и чеснок;
Соевые продукты;
Морепродукты, икра;
Грибы;
Куриные яйца в случае аллергии у малыша;
Арахис;
Мед;
Овощи, фрукты и ягоды оранжевого и ярко-красного цвета;
Маринады, копчености, консервы, продукты брожения (квас, сыры, квашеная капуста);
Газированные напитки;
Продукты, содержащие пищевые добавки, красители и консерванты;
С осторожностью — продукты, вызывающие газообразование (все виды капусты, бобовые, виноград, черный хлеб). Какие-то из этих продуктов действуют возбуждающе на нервную систему ребенка и препятствуют нормальному сну; другие трудно усваиваются еще несовершенным пищеварительным трактом; третьи способны вызывать пищевую непереносимость и аллергию
К счастью, продуктов, которые разрешены в меню кормящей мамы и ее ребенка, гораздо больше, и все их постепенно можно вводить в рацион по мере взросления малыша.
Какие-то из этих продуктов действуют возбуждающе на нервную систему ребенка и препятствуют нормальному сну; другие трудно усваиваются еще несовершенным пищеварительным трактом; третьи способны вызывать пищевую непереносимость и аллергию. К счастью, продуктов, которые разрешены в меню кормящей мамы и ее ребенка, гораздо больше, и все их постепенно можно вводить в рацион по мере взросления малыша.
Как правило, диета кормящей мамы несколько изменяется от месяца к месяцу — вместе с потребностями растущего организма ребенка.
Как мерить температуру кормящей маме?
При лактации существуют некоторые особенности измерения температурных показателей.
Как измерять температуру тела при грудном вскармливании:
- Проводите процедуру спустя 40-60 минут после кормления – если железы наполнены молоком, показатели повышаются.
- Тщательно протрите кожу в подмышках, она должна быть абсолютно сухой.
- Во время измерения лучше находиться в положении лёжа или сидя, ничего не пейте до окончания процедуры.
- Продолжительность измерения – 5 минут.
- При признаках мастита, лактостаза измеряйте показатели в обеих подмышках.
- Кормящей маме лучше мерить температуру в локтевом сгибе, процедуру можно проводить независимо от наполненности молочных желёз.
Ребенок плачет — не хватает молока?
В первые 1–2 месяца многие молодые мамы сталкиваются с ситуацией, когда ребенок буквально «висит» на груди. Кроха не отпускает маму ни на минуту: если положить его в кроватку или дать покачать мужу, он сразу начинает плакать. И сразу же заботливые окружающие начинают волноваться сами и тревожить недавно родившую женщину: «Он не может наесться! Тебе не хватает молока!» Как понять, что малыш голодный и пора покупать смесь?
Первое, о чем хочется напомнить (а для кого-то эта информация окажется совершенно новой): сосание груди для ребенка — не только еда. Да, первая функция грудного вскармливания — накормить ребенка. Но далеко не самая главная! Находясь у груди, совсем недавно появившийся на свет ребенок чувствует себя максимально комфортно, поскольку таким способом осуществляется самый тесный физический контакт с мамой. А если мама рядом, значит, удовлетворяется еще одна базовая потребность малыша — в безопасности.
В дальнейшем ребенок будет просить грудь не только, когда голоден: когда ему будет плохо (во время болезни), когда будут прорезываться зубки (в грудном молоке есть специальные вещества, которые уменьшают боль), когда ему будет холодно или жарко. Именно поэтому кормление по требованию помогает как правильно накормить малыша, так и успокоить его.
Второй совет: если существуют опасения, что молока не хватает, это можно проверить, проанализировав прибавки веса. После того, как ребенок начнет «возвращать» вес (т.е. пик физиологической убыли массы тела пройдет, и малыш начнет прибавлять граммы), в норме на грудном вскармливании в неделю он прибавляет от 125 граммов (от 500 граммов за месяц)
Но важно отметить: не нужно взвешивать малыша каждый день! В какой-то из дней он прибавит 20 граммов, а в какой-то — 50. Максимум — 1 раз в неделю
Кроме того, можно провести «тест с мокрыми пеленками». В течение суток необходимо считать количество мочеиспусканий (проще всего — не одевать подгузник, а держать малыша в пеленке). Для новорожденного минимальное количество «пописов» — 12–15 раз в течение суток. В этом случае с уверенностью можно сказать — молока хватает! А причин для слез у малышей достаточно (младенческая дисхезия, колики и прочее). Запомните, физиология женщины устроена таким образом, чтобы продуцировать ровно то количество молока, которое необходимо именно ее ребенку и в конкретный момент времени.
Поэтому всем, чьи детки особо нуждаются в тактильном контакте с мамой и ее грудью, нужно запомнить такой лайфхак: запасайтесь полезными перекусами и маленьким термосом с чаем, обустраивайте себе комфортное место для кормления (чем больше подушек, чем меньше напряжено ваше тело при кормлении — тем лучше), скачивайте побольше интересных книг и фильмов и наслаждайтесь первыми месяцами общения со своими крохами! Для них это жизненно необходимо, а для вас — это еще немного времени, чтобы отдохнуть. Потом, когда они начнут ползать, ходить, а вы — догонять их по квартире, вы будете с теплотой вспоминать эти деньки.
Как правильно измерять температуру при грудном вскармливании
Так как при кормлении температура тела увеличена, для получения наиболее достоверных результатов, лучше всего будет мерить её через пол часа-час после него, в состоянии покоя.
На период лактации, забудьте о единственном способе измерения температуры тела – в подмышечной впадине. Отныне градусы, отражающиеся на термометре после его извлечения из этой зоны, будут не совсем информативны.
Температура в локтевом сгибе и в паховой области не зависит от лактирующей груди, а потому, такие показатели будут правдивее отражать общее состояние мамы. Проводить несложную процедуру необходимо точно так же, как и любым другим способом: чистый сухой градусник поместить в сгиб локтя или в паховую складку, подождать 7-8 минут.
Если есть разница в температурах при измерении в подмышке и на сгибе локтя (либо в паху) в пользу первого способа – значит, жар идет от груди, и беспокоиться не нужно, если цифры чуть выше 37°С.
Вопрос эксперту
Родила не так давно, всего 5 дней назад. С тех пор моя температура колеблется от 37,1°С до 37,5°С. Чувствую себя нормально, ребенок кушает тоже хорошо. Подскажите, это нормально, или стоит обратиться к врачу?
Немного повышенная температура – совершенно нормальное явления для вас. Такое изменение происходит в период кормления грудью из-за притока молока. Не нужно нервничать и бежать за помощью. Беспокоиться можно начинать, если градусник покажет цифры выше 38,5°С.
Что значит «кормление по требованию»?
Еще свежи воспоминания, когда дети в роддомах находились отдельно от мам, и кормление происходило по режиму — каждые три часа. С такими же рекомендациями женщину с малышом выписывали домой. Сейчас, к счастью, правила изменились. Ребенок с первых минут находится рядом с мамой, и женщина знакомится с ним, учится понимать его.
Кормление новорожденного по требованию — способ, при котором грудь предлагается в ответ на сигналы ребенка
И не важно, какие перерывы будут между кормлениями, — прошел час или всего 20 минут. С каждым днем молодая мама все лучше улавливает сигналы, который подает малыш, о том, что его нужно приложить к груди: новорожденный начинает активно шевелиться во сне, раскрывать ротик, крутить головкой, иногда может засовывать пальчик в рот
Самый очевидный признак того, что ребенок голоден, — это плач, конечно. Поэтому на вопрос, как часто прикладывать, ответ один — по первому призыву младенца.
Не нужно бояться, что малыш переест. Природа распорядилась таким образом, что малыш сам решает, сколько ему нужно высосать в конкретный момент. Желудок новорожденных имеет размер грецкого ореха — физически много в себя вместить он не может. К тому же грудное молоко переваривается в разы быстрее, нежели смесь. Молочная смесь — довольно тяжелый продукт. Поэтому детки в режиме искусственного вскармливания просят их покормить реже.
Только кормление грудью по требованию помогает наладить лактацию! В самом начале выработка грудного молока происходит по правилу «спрос — предложение»: чем чаще ребенок совершает сосательные движения на груди, тем больше вырабатывается гормона окситоцина, и в итоге больше прибывает молока. Этот процесс налаживается у одних женщин к месяцу жизни крохи, а у других — только в 3 месяца. На этапе становления лактации не рекомендуется заменять прикладывания к груди сосанием пустышки или бутылочки: чаще всего именно из-за этого ребенок реже просит грудь, а, следовательно, вырабатывается меньше молока.
Как снизить температуру без медикаментов
Если по каким-то причинам врач не может доехать до вас, а вы – до него, причем температура уже перешагнула отметку в 38,5°С, можно попробовать её понизить с помощью безопасных народных средств:
- Можно выпить теплую воду с лимоном, либо сделать некрепкий чай с тем же фруктом. Пить полезную жидкость можно в неограниченных количествах.
- Обтирайте тело уксусной эссенцией, разбавленной до 4-5%. Делать растирания можно не чаще 1-2 раз в день.
- Разведите 2 чайных ложки малинового варенья (лучше, конечно же, домашнего) в теплой воде. Такой «коктейль» можно употреблять не чаще, чем 3 раза в сутки (1 стакан – 200 мл.)
- Если температуры вызвала застоем молока, можно попробовать приложить к груди свежий капустный лист.

Любым из вышеперечисленных советов можно смело пользоваться даже в период лактации. Однако, не пренебрегайте врачебными знаниями, и обязательно посетите медика, как только появится такая возможность.
Вопрос эксперту
Живу в пригороде, уже 2 дня меня беспокоит озноб, недомогание, потеря аппетита и повышение температуры до 39,2°С. Я родила несколько дней назад. Приток молока есть, ребенка своего кормлю по его желанию (около 7-8 раз за сутки).
Вы правильно делаете, что кормите ребеночка. Однако, все же вам стоит как можно быстрее посетить врача. Такая температуры не является нормой даже для периода лактации. Вы родили не так давно, а потому в первую очередь нужно исключить серьезные заболевании, связанные с ранним послеродовым периодом. Только врач на очной консультации сможет выставить правильный диагноз и помочь вам. Не рекомендую лечиться самостоятельно.
Какое лекарство от боли в горле можно кормящей маме?
Боль в горле – это вовсе не повод сразу же принимать таблетки. Тем более, если речь идет о кормящей маме. Конечно, женщине хочется скорее избавиться от неприятного болезненного ощущения, однако выздоровление можно ускорить и другими методами, например:
- полоскание раствором Фурацилина (берут одну таблетку на стакан теплой воды, полощут горло 5-6 раз в день);
- полоскание соляно-содовым раствором (берут ½ ч. л. пищевой соды, столько же морской соли и пару капель йода на стакан теплой воды, полощут 5-6 раз в сутки);
- орошение миндалин спреем Хлорофиллипт, минимально трижды в сутки (либо смазывание аналогичным масляным раствором);
- орошение миндалин спреем Ингалипт или Гексорал.
Из таблеток кормящим мамам можно предложить разве что известный Септефрил и Лизобакт. Септефрил рассасывают в ротовой полости по одной таблетке 5 раз в сутки. Лизобакт также удерживают во рту до полного растворения, по две таблетки три раза в сутки. Однако нужно учесть, что из всех видов лечения употребление таблеток в период грудного кормления менее предпочтительно.
Что предпринять, если вы заболели?
Заниматься самолечением не стоит, ведь только врач сможет дать грамотные рекомендации о том, как бороться с болезнью и не усугубить ее течение. Только врач сможет определить, например, какие причины у вашего насморка – вирусные или аллергические. От этого будет зависеть назначачаемое лечение и выбор лекарственных препаратов.
– Если у мамы поднялась высокая температура (выше 38 градусов), чтобы справиться с ней до прихода врача, можно использовать обтирание уксусом, разведенным водой. Мягкое полотенце смачивают раствором – и обтирают все тело, руки, ноги. Повторите процедуру через 20-30 минут.
Если же обтирания не помогли, можно однократно принять парацетамол в виде таблетки или ректальных свечей, это не окажет вреда вам и малышу.

– При сухом кашле хорошо помогает сок черной редьки, смешанный с медом. Такая микстура обладает выраженными бактерицидными свойствами и размягчает мокроту
Но необходимо соблюдать осторожность и следить за возможными аллергическими проявлениями у малыша
Также при кашле используют ингаляции – можно дышать над горячим настоем трав или отварной картошкой.
Если есть возможность, приобретите небулайзер (помните, что для лечения с помощью небулайзера нужны аптечные средства, которые порекомендует врач). Небулайзер не только поможет всей семье при лечении кашля, но и станет незаменимым для вашего ребенка, когда он подрастет.
– При насморке эффективно промывание носа соленой водой. Приготовьте раствор самостоятельно (1 ст. ложка на стакан воды) или купите аптечный препарат на основе солевых растворов. В домашних условиях для промывания можно использовать настой ромашки (череды, мать-и мачехи, чабреца, липы). Этим отваром также промывают нос и полощут горло.
Но надо помнить, что народные способы лечения эффективны, если болезнь протекает в легкой форме!
В век современных технологий молодые мамы все же предпочитают аптечные средства для лечения. При насморке используются различные капли и спреи. Обычно это сосудосуживающие препараты, а также препараты с содержанием эфирных масел и морской воды.
Перед применением необходимо тщательно изучить аннотацию, чтобы убедиться в их безопасности для малыша. Спреи и капли используются сразу после кормления, чтобы максимально снизить проникновение препарата в молоко. Следует учитывать, что эфирные масла могут вызвать аллергию у грудничка.
При кашле хорошо помогают отхаркиваюшие сборы, например, настой липы, чабреца, мать-и мачехи, которые являются мощными природными лекарственными препаратами.
Конечно, в комплекс лечения включают и противовирусные препараты. Одним из наиболее зарекомендовавших себя средств является препарат Виферон, который выпускается в форме свечей, геля и мази. Для лечения ОРВИ врач посоветует именно Виферон/Cуппозитории – для кормящей мамы они подходят полностью, ведь такого ограничения, как лактация, у препарата нет.
Стандартной дозировкой считается дозировка 500 000 МЕ, а вот длительность лечения определяет лечащий врач, обычно она составляет 5 дней. Более того, во время болезни мама может использовать и гель Виферон для малыша и близких, чтобы обезопасить их от инфицирования.

Диета для маминой фигуры
Спустя несколько месяцев после родов, если нет противопоказаний, маме можно потихоньку начинать заниматься своей фигурой: делать упражнения, скорректировать диету и постепенно расширять свой рацион — ведь самый строгий период первых недель после рождения позади.
Как правило, набранный во время беременности вес потихоньку начинает спадать после 3-го месяца, когда организм мамы привык к новому ритму и при условии правильного питания. Способствует этому сам процесс кормления грудью, а также, безусловно, новое, насыщенное расписание молодой мамы.
Если вес не уходит, стоит пересмотреть свой рацион и кое-что изменить в нем, при этом ни в коем случае не прибегать к строгим диетам при кормлении грудного ребенка — это может навредить малышу! Питание должно быть разнообразным, но сбалансированным и максимально здоровым.
В диете мамы при кормлении грудного ребенка, желающей сбавить вес, должен непременно присутствовать белок животного происхождения, а также кисломолочные продукты (в случае отсутствия у малыша аллергии на белок коровьего молока), овощи и зелень. Зеленые листовые овощи (шпинат, щавель, листья салата) содержат много кальция, витаминов, микроэлементов, способствующих восстановлению после родов, а также нормальному функционированию ЖКТ. Не слишком сладкие фрукты и ягоды неярких цветов — прекрасный источник витаминов и антиоксидантов, их можно включить в меню.
Из рациона стоит исключить овощи с большим содержанием крахмала, а прием медленных углеводов (хлеба, круп, макарон) перенести на первую половину дня. Это же касается и сладостей, которые вообще лучше убрать из меню на этот период. Исключение может составить, например, сухое несдобное печенье.
И конечно же, обильное питье! Оно не только способствует поддержанию водного баланса, но и стимулирует лактацию, особенно если это теплая жидкость: чашка теплого питья за 10 – 15 минут до кормления стимулирует выделение окситоцина и вызывает прилив молока.
Период грудного вскармливания — это замечательное время, когда у молодой мамы есть возможность изменить свои пищевые привычки, освоить полезные рецепты и заложить основу для нового, более здорового, образа жизни на годы вперед. Мы уверены, что некоторым приобретенным в этом время пищевым привычкам кормящая мама уже не сможет изменить после прекращения грудного вскармливания, ведь они направлены на поддержание здоровья и малышей, и их взрослых мам. Берегите здоровье! Диета при грудном вскармливании для похудения может быть вкусной!
Как успокоить нервную систему кормящей маме?
Стрессовое состояние у кормящей мамы – частое явление. Весомую роль играет резкое изменение образа жизни, а также недосыпания, переживания и страхи. У некоторых женщин развиваются депрессивные состояния. Как же успокоить нервную систему, не нанеся вреда грудничку?
Валерианка, валериановые таблетки – подходят кормящим мамам, стабилизируют настроение, улучшают сон, избавляют от неврозов. Как правило, принимают по одной таблетке 1-2 раза в сутки: при лактации эту дозу превышать не рекомендуется
Ограничена и длительность приема – не следует пить таблетки больше десяти суток подряд.
Валидол – подходит для лечения сердечных неврозов, однако кормящим мамам его рекомендуют пить с осторожностью. Кроме изовалериановой кислоты, в Валидоле присутствует ментол, который может привести к угнетению нервной системы, тошноте, аллергии у малыша
Если женщина страдает стенокардией, то ей следует заранее посоветоваться с доктором, какой медикамент принять при возможном приступе. Скорее всего, медицинский специалист посоветует какую-либо эффективную замену таким таблеткам, как Валидол.
Глицин – абсолютно неопасные таблетки для кормящих мам и даже грудных детей (их может назначить педиатр при тревожном сне и излишнем беспокойстве малыша). Глицин практически не имеет побочных эффектов. Женщине разрешается принимать по 1-2 таблетки трижды в сутки, либо только на ночь. Глотать таблетку не следует: её рассасывают в ротовой полости.
[], [], [], [], [], []
Как правильно наладить грудное вскармливание после родов?
О пользе грудного молока сказано очень много. Это неоспоримый факт. Любая женщина мечтает дать своему малышу все самое лучшее, но, чтобы наладить кормление новорожденного, нужно обладать соответствующими знаниями.
Грудное вскармливание — действительно совершенно естественный процесс. Как только женщина забеременела, ее организм уже готовится к этому посредством изменения гормонального фона.
Особую важность представляет собой первое прикладывание новорожденного к груди мамы, которое должно произойти в самые короткие сроки, еще в родильном зале. Контакт «кожа к коже» и первые сосательные движения запускают цепочку биохимических процессов в организме мамы
Несмотря на то, что в молочных железах еще нет молока, именно акт сосания помогает наладить лактацию и стимулирует выработку гормона любви — окситоцина. Для женщины его значимость заключается и в том, что благодаря ему происходит сокращение матки после родов. Кстати, интересный факт: если малыша положить маме на грудь, он самостоятельно без чьей-либо помощи сможет найти сосок. Во время беременности ореолы груди приобретают более темный цвет, чтобы еще плохо видящий малыш мог найти грудь, а железы Монтгомери (точки вокруг соска) выделяют секрет, имеющий запах околоплодных вод, в которых ребенок пробыл всю беременность.
Первое, что получает новорожденный, — это молозиво. Его совсем немного, но младенцу достаточно! Молозиво — уникальный продукт, содержащий большое количество белка, альбуминов, антител, иммуноглобулинов (это мощнейшая защита ребенка от различных инфекций). Состав молозива и зрелого молока, которое приходит позже, различается: в первом в разы меньше жиров и углеводов, что позволяет полностью усваиваться в организме новорожденного и обеспечивать его силами и энергией.
Примерно на 3–7 сутки приходит зрелое молоко. Лактация на данном этапе нестабильна
Еще больше волнения возникает, когда после ежедневного взвешивания в роддоме мама слышит, что ребенок теряет вес! Ребенку не хватает молока?! Внимание: это физиологическая потеря массы тела. В норме она не должна превышать 8% от первоначального веса
Во всех остальных случаях ребенку достаточно молока.
Как часто следует прикладывать ребенка к груди? Как можно чаще — именно это и будет залогом успешной лактации в дальнейшем.
О том, как наладить грудное вскармливание после родов, читайте здесь.
Можно ли кормящей маме принимать горячую ванну?
С таблетками, разрешенными кормящим мамам, мы разобрались. В завершение хочется поднять ещё один актуальный вопрос: разрешается ли кормящей маме принимать горячую ванну? Ведь иногда так хочется успокоиться, расслабиться, снять напряжение и усталость, которая особенно наваливается на новоиспеченных матерей. Кстати, такая ванна отлично устраняет проявления послеродовой депрессии, помогает восстановиться нервной системе и организму в целом.
Прежде чем приступать к наполнению ванны, нужно ознакомиться с некоторыми нюансами. Так, репродуктивная система возвращается к своему прежнему состоянию не сразу же после рождения младенца. Сокращение родовых путей – это длительный процесс, и если не дать ему завершиться, то возникает опасность проникновения микробов и развития воспалительных процессов в половой сфере.
Считается, что смыкание шейки матки и восстановление её функциональности происходит примерно через 1-2 месяца. До этого момента принимать любую, в том числе и горячую ванну кормящим мамам не рекомендуется, иначе можно «заработать» много проблем – от воспаления наружных повреждений и швов до эндометрита и пр.
Чтобы точно сориентироваться во времени, можно понаблюдать за послеродовыми выделениями: как только они полностью завершатся, можно будет задуматься о такой водной процедуре, как ванна. Однако вода в ней не должна быть горячей – не больше 40°C.
Прохладная вода – тоже нежелательна, так как может повлечь за собой ухудшение оттока грудного молока.
Не следует принимать ванну, если имеются проблемы в области сосков – например, трещины или другие нарушения целостности тканей. Для начала необходимо вылечить кожу, и только после этого задумываться о водной процедуре.
Можно ли кормящей маме принимать таблетки, и какие из них более безопасны, мы разобрались. Осталось пожелать крепкого здоровья и маме, и малышу: лучше оставайтесь здоровыми, чтобы не пришлось рисковать и принимать любые, даже самые безобидные медикаменты.
[], []