Лечение запора у грудничков
При появлении запора у младенцев первое, что необходимо сделать – это обратиться к педиатру. Врач оценивает состояние малыша, выясняют причину расстройства и, если нужно, направляет на консультацию к другим специалистам.
При запоре у грудничка нельзя1:
- применять препараты, предназначенные для взрослых;
- использовать народные методы;
- заменять грудное молоко молочными смесями или продуктами, содержащими пищевые волокна.
Правильное лечение должно включать целый комплекс, который начинается с коррекции питания8.
Диетотерапия при грудном вскармливании
Поскольку при грудном вскармливании малыш получает все необходимые ему вещества исключительно от матери, нужно скорректировать ее питание, особенно если она тоже страдает запорами.
Если вы кормите грудью, добавьте в рацион побольше:
- фруктов1;
- овощей1;
- хлеба из муки грубого помола1;
- каш из цельных зёрен1;
- кисломолочных продуктов2.
Следите и за питьевым режимом. 2-2,5 литра — это суточный объем жидкости, необходимый всем кормящим грудью мамам2.
Если грудного молока не хватает, обратитесь к педиатру для консультации по методам стимуляции лактации7.
Диетотерапия при искусственном вскармливании
Чтобы избежать запоров у «искусственников», необходимо выбирать только адаптированные молочные смеси в зависимости от возраста. Предпочтение можно отдать серии «Комфорт»1. В эти смеси добавляют гидролизированный (частично переваренный) белок, а также крахмал, пребиотики и пробиотики1,8, при этом уменьшают содержание лактозы (молочного сахара), которую некоторые дети плохо переносят10. Благодаря измененному составу, смеси способствуют комфортному пищеварению младенца1.
При запорах также эффективно кормить грудничка смесями с загустителями, содержащими клейковину бобов рожкового дерева (камедь), которая стимулирует двигательную активность кишечника. Частично сладкие смеси можно заменить на кисломолочные10.
Ребенка на искусственном вскармливании необходимо допаивать из ложечки объёмом воды равным одному кормлению1.
Особенности введения прикормов у детей с запорами
Прикорм — пища, которая дополняет рацион младенца и постепенно вытесняет грудное молоко и молочные смеси. Прикорм начинают вводить с 4 месяца. Более раннее введение нежелательно, поскольку пищеварительная система крохи еще не созрела для какой-либо другой пищи, кроме грудного молока1.
Если у вашего малыша есть склонность к запорам, рекомендуется1:
- первым прикормом ввести пюре из овощей, содержащих повышенное количество клетчатки (брокколи, тыква, цветная капуста).
- после в пюре добавить растительное масло.
- далее ввести каши (овсяную, гречневую, кукурузную).
- постепенно добавлять фрукты в виде пюре из чернослива, слив, абрикосов и яблок.
- с 8 месяца предлагать ребенку кисломолочные напитки (натуральный йогурт, кефир).
Не забывается давать крохе воду — кипяченую или детскую10.
Параллельно с диетотерапией педиатр может порекомендовать режимы общеукрепляющего массажа и гимнастику6:
- С первого месяца жизни перед кормлением укладывайте малыша на живот, пусть он полежит так 5-10 минут — это помогает работе кишечника.
- Массаж животика тоже способствует лучшему продвижению каловых масс. Он проводится ежедневно в течение нескольких минут поглаживающими движениями по часовой стрелке.
Почему у новорожденного может быть запор при грудном вскармливании
Затрудненное опорожнение кишечника и отсутствие стула у грудных детей в 95% случаев вызвано разными функциональными нарушениями в работе кишечника1,5. Остальные 5% приходится на заболевания, нарушающие формирование, продвижение и выведение каловых масс наружу1,5.
Органические запоры
Этот вид нарушений дефекации чаще обнаруживается в первые дни или месяцы жизни малыша1,3. Его причиной становятся аномалии развития кишечника и прямой кишки в частности, различные неврологические заболевания, сопровождающиеся замедлением и дискоординацией перистальтики желудочно-кишечного тракта, обменные нарушения на фоне сниженной функции щитовидной железы и мозговых центров регуляции эндокринной системы, муковисцидоз, болезнь Гиршпрунга1,3.
Чтобы не пропустить эти заболевания, при запоре у детей от рождения до 3 месяцев лучше сразу обращаться к врачу. Если обследование не выявляет никакой органической патологии, речь идет о функциональном запоре3.
Функциональные запоры
В регуляции стула большое значение имеет нервная система, а поскольку она у новорожденного пока недостаточно развита, почва для возникновения запора есть всегда. Функциональные запоры на фоне дискинезии кишечника, сопровождающиеся ослаблением перистальтики или спастическими сокращениями кишки, которые нарушают ее проходимость, – самая частая разновидность нарушений3.
Другие причины функциональных запоров у грудничков:
- незрелость ребенка и его пищеварительной системы, сопровождающаяся поздним «стартом» пищеварительных ферментов, длительной задержкой пищевых масс в желудке и кишечнике, несовершенством рецепторного аппарата прямой кишки, который запускает дефекацию3;
- последствия внутриутробного кислородного голодания, сказывающиеся на работе центральной нервной системы и регуляции перистальтики кишечника;
- общая мышечная слабость малыша на фоне недоношенности, дефицита железа или активного лечения рахита витамином D3;
- кишечный дисбиоз, возникающий, к примеру, при воздействии антибиотиков и болезнетворных микробов на слабую и неустойчивую микрофлору детского кишечника3;
- аллергия на белки коровьего молока: она может проявляться уже при грудном вскармливании, если мама любит молочные продукты и часто употребляет их4.
Лечение лактазной недостаточности
В лечении нуждаются только те случаи непереносимости лактозы, которые проявляются клинически. Основной принцип лечения — дифференциальный подход к терапии в зависимости:
- от возраста пациента (доношенный или недоношенный новорожденный, ребенок грудного возраста, раннего, старшего возраста, взрослый пациент);
- степени ферментативной недостаточности (алактозия, гиполактозия);
- генеза ферментопатии (первичного или вторичного).
Основным лечением больных абсолютной лактазной недостаточностью (алактазией) является полный отказ от употребления молока и молочных продуктов. Параллельно проводится терапия, направленная на коррекцию дисбактериоза кишечника, заместительная терапия (использование препаратов лактазы: лактразы, тилактазы, лактейда) и симптоматическое лечение.
При вторичной лактазной недостаточности основное внимание уделяется лечению основного заболевания. Снижение количества лактозы в диете является временным, до восстановления слизистой оболочки тонкой кишки
У больных с первичной или вторичной лактазной недостаточностью степень ограничения потребления молока и молочных продуктов строго индивидуальна, поскольку некоторые больные не переносят лишь молоко, но в состоянии употреблять в пищу кисломолочные продукты с небольшим содержанием лактозы. А больные с незначительной степенью гиполактазии без вреда для здоровья могут употреблять даже небольшие количества пресного молока (до 100–150 мл в сутки). В таких случаях разрешают прием молока не натощак, медленно, малыми порциями не более 1–2 раз в неделю. Ограничения снимаются при повышении выносливости больного к молочным продуктам.
Ведите пищевой дневник!
Пациенту необходимо вести пищевой дневник. Благодаря записям можно получить ответы на два важных вопроса:
- Какой именно продукт вызвал метеоризм и понос?
- Сколько лактазы нужно добавлять в еду, содержащую лактозу?
С целью выявления реакции больного на молоко рекомендуется проводить пробные нагрузки молоком или лактозой. Показана также тренировка соответствующих ферментных систем с помощью назначения малых количеств кисломолочных продуктов при удовлетворительном состоянии больного ребенка или взрослого пациента. Показателем повышения порога толерантности к молоку является отсутствие кишечных нарушений.
Осторожно!
В пищевой промышленности лактозу используют при производстве многих продуктов питания. Помимо молока и молочных изделий лактоза присутствует в колбасных изделиях в упаковке, супах в пакетах, готовых соусах, шоколаде, какао-порошке. Ее применяют для повышения вязких свойств продукта и удобства его употребления. Лактоза по сладости на 30–35 % уступает сахарозе, ее добавляют в большом объеме. При выпечке молочный сахар принимает коричневый оттенок, поэтому является неизменным ингредиентом картофеля фри, крокетов, кондитерских и хлебобулочных изделий.
Еще лактоза широко применяется при изготовлении фармацевтических средств, является одним из главных компонентов ароматизаторов, усилителей вкуса, подсластителей и т. п.
Читайте этикетки на продуктах и лекарственных препаратах.
Тантум Роза при молочнице у кормящих мам
Тантум Роза может использоваться в комплексной терапии воспаления женских половых органов (вульвовагинита)1, которым сопровождается кандидоз. Препарат не имеет возрастных ограничений и разрешен для применения в период беременности и лактации1. Тантум Роза способствует восстановлению хрупкого баланса микрофлоры в интимной зоне и борется только с вредными микроорганизмами – бактериями и грибами, вызывающими молочницу2. Средство облегчает неприятные симптомы воспаления уже через 20 минут после применения3. Вы можете выбрать Тантум Роза в удобных флаконах-спринцовках для однократного применения или в экономичной форме саше с порошком. Готовый раствор подогревают до температуры тела и вводят во влагалище. Эта несложная процедура проводится 1–2 раза в день1.
Список литературы
- Согласно инструкции по применению препарата Тантум Роза.
- MaglianoE. At al. The role of benzydamine in the topical treatment of the so called non specific vaginitis. Int J Tiss React 1987; X1(2): 151–156.
- Czajka, R. et al. Assessment of the efficacy of benzydamine (Tantum Rosa) in form of vaginal lavage in the treatment of perineal complaints in the early puerperium. Pol J Gyn Invest 2001; 4(2): 99–105.
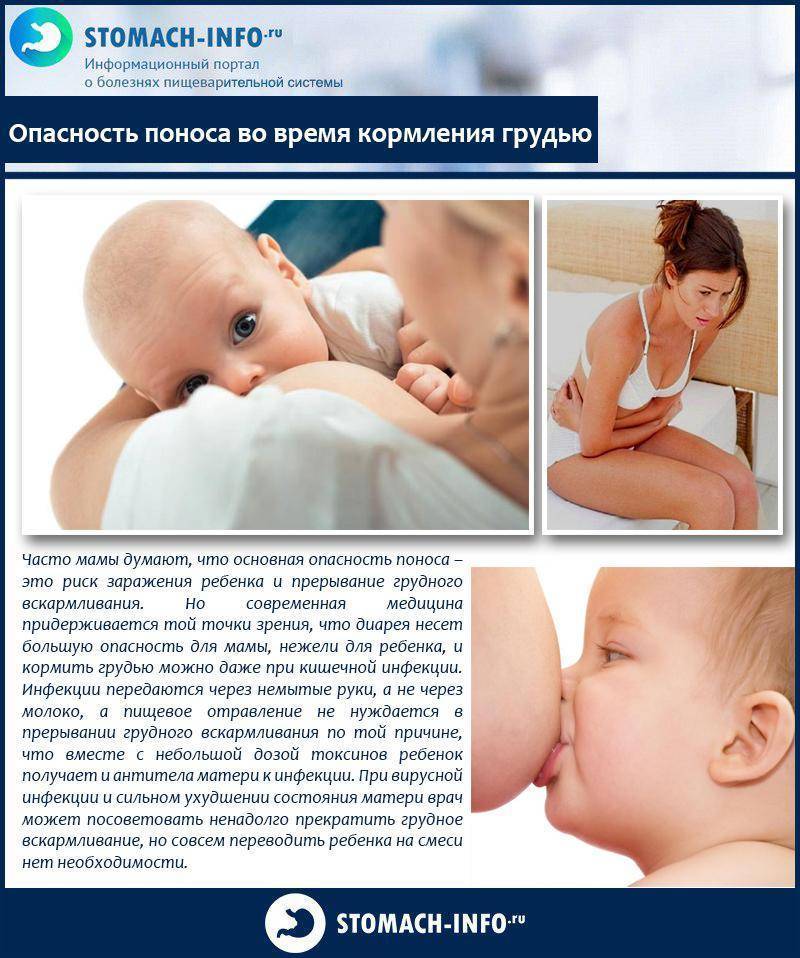
Опасность поноса во время кормления грудью
Понос более опасен для мамы, нежели для ребенка
Часто мамы думают, что основная опасность поноса – это риск заражения ребенка и прерывание грудного вскармливания. Но современная медицина придерживается той точки зрения, что диарея несет большую опасность для мамы, нежели для ребенка, и кормить грудью можно даже при кишечной инфекции. Инфекции передаются через немытые руки, а не через молоко, а пищевое отравление не нуждается в прерывании грудного вскармливания по той причине, что вместе с небольшой дозой токсинов ребенок получает и антитела матери к инфекции.
При вирусной инфекции и сильном ухудшении состояния матери врач может посоветовать ненадолго прекратить грудное вскармливание, но совсем переводить ребенка на смеси нет необходимости. Понос опасен больше для мамы, ведь ей всегда нужно иметь силы, чтобы заботиться о ребенке. Если мама страдает от диареи, плохо ест, спит и испытывает стресс, количество молока может сократиться. Наиболее опасным последствием поноса является обезвоживание. Организм теряет воду, витамины и микроэлементы, которые ему необходимы для нормального функционирования.
При нечастых и несильных поносах вред, наносимый организму, невелик, но при хронических и обильных поносах нужно бить тревогу, обращаться к врачу и заниматься лечением
Очень важно остановить потерю жидкости. Если организм потеряет 10% воды, начинаются довольно серьезные расстройства, сильное истощение, слабость, вялость
При потере 25% воды наступает смерть.
Обильный и длительный понос (более 3 дней) может привести к шоковому состоянию. Симптомами шока является холодный пот по всему телу, головокружение, учащенный пульс, сильная слабость. В этом случае также нужно вызывать скорую помощь.
Хроническая диарея
Хронической диареей проявляются различные заболевания:
- желудка (атрофический гастрит, перенесенная резекция желудка);
- поджелудочной железы (хронический панкреатит);
- печени и желчного пузыря (обструкция желчевыносящих протоков);
- тонкого (энтериты, болезнь Крона, целиакия, лактазная недостаточность);
- толстого кишечника (неспецифический язвенный колит, болезнь Крона, неинфекционные колиты, полипоз).
Особое значение имеют опухолевые поражения органов пищеварения и желез внутренней секреции, сосудистые заболевания, в том числе ишемическое повреждение кишечника, болезни эндокринной системы (диабет, тиреотоксикоз).
Наиболее частая причина хронического поноса – это функциональное расстройство, именуемое синдромом раздраженного кишечника. Данное состояние обычно развивается в молодом возрасте на фоне психоэмоционального стресса, депрессии. При СРК увеличивается частота дефекации, стул может быть размягченным, жидким или катышкообразным. Диарея редко возникает ночью и наиболее выражена до и после завтрака. В другое время суток пациент испытывает запор и другие характерные симптомы (боли, вздутие живота, урчание). В стуле часто содержатся слизь, но никогда не присутствует кровь, а объем стула менее 200 гр. в сутки.
Острая диарея
Очень частое состояние, обычно возникающее вследствие употребления пищи или воды, загрязненной бактериями, их токсинами, вирусами и простейшими. Инфекционная диарея обычно кратковременная, поэтому у пациентов с диареей более 10 дней редко выявляют инфекционную причину. Алкогольная интоксикация, различные лекарственные средства, включая антибиотики, цитотоксические препараты, нестероидные противовоспалительные средства, могут быть причиной острой диареи.
Выделяют также диарею путешественников. Она развивается в первые дни у людей, выезжающих в отличные от своего, экзотические регионы планеты и связана с употреблением пищи и воды с другим качественным и количественным составом непатогенной микробной флоры.
Говорить об остром характере поноса можно при продолжительности не более 3х недель, в ином случае диарея считается хронической.
Чем может быть полезен препарат Креон
Креон — ферментный препарат, разработанный специально для поддержания пищеварения при тяжести и дискомфорте после еды3. Он выпускается в форме капсул, содержащих действующее вещество (панкреатин) в виде сотен мельчайших частиц. Эти частицы получили название «минимикросферы» и содержатся только в препарате Креон5, 11. Именно минимикросферы во всем мире считаются первым выбором для лучшего пищеварения.
Сегодня наиболее известны препараты от тяжести в форме таблеток, но также есть и другие капсулы.
Узнать больше
Наличие маленьких частиц принципиально отличает Креон от таблеток. Креон минимикросферы равномерно перемешиваются с едой в желудке и способствуют её полноценному перевариванию3, 7. Благодаря этому 1 капсулы Креон 10 000 может быть достаточно при тяжести после еды3. Благодаря минимикросферам Креон значительно эффективнее препаратов в форме таблеток, которых может требоваться до 6 штук за раз6, 8.
Предположение, что таблетированные препараты можно поделить или размельчить, ошибочны. Это может нарушить защитную оболочку, и действующее вещество попросту «погибнет» в желудке.
Капсуле Креон нет равных:
№1
в мире
при тяжести после еды9
15
минут
и Креон максимально активен7, 10
Главное, что важно знать при выборе – капсулы не одинаковы, ведь решающую роль в эффективности препарата играет размер частиц. Многолетние исследования показали, что частицы не должны превышать 2-х мм, чтобы максимально точно поддерживать собственное пищеварение4
Сегодня этот факт является общепринятым и неоспоримым, однако, не все препараты соответствуют этому требованию.
Об отличии Креон от других капсул можно прочитать здесь.
Капсулы Креон при необходимости можно вскрывать и добавлять к пище3. Каждая Креон минимикросфера защищена от губительной среды желудка, и потому действующее вещество может попадать в кишечник в максимальном количестве3, 5, 7.
Также можно индивидуально подбирать дозу, что особенно важно для маленьких детей, которым Креон разрешен с рождения3. Подробнее об отличии в действии Креон от других препаратов можно узнать здесь.
Подробнее об отличии в действии Креон от других препаратов можно узнать здесь.
Пищеварение грудного ребенка
Новорожденный постоянно находится в состоянии адаптации к новым условиям жизни. Его органы и системы продолжают развиваться, совершенствуются и физиологические механизмы дефекации.
У взрослого человека удержание кала в прямой кишке обеспечивают непроизвольные и произвольные, то есть подвластные воле, сокращения ее мышц – сфинктеров.
Позыв к дефекации возникает при соприкосновении кала с нижними отделами кишки. Взрослый человек способен сдержать позыв, а новорожденный ребенок – нет.
Молоко попадает в желудок и запускает желудочно-кишечный рефлекс, порождающий волну перистальтики во всем желудочно-кишечном тракте. Кал опускается в прямую кишку и вызывает позыв к дефекации. Не осознавая, что условия для дефекации, мягко сказать, не подходящие, кроха поджимает ножки и натуживается. Опорожнение кишечника освобождает место для новой порции еды.
Частота стула у новорожденного часто совпадает с частотой кормлений, но может быть и два раза сутки3. Кал при этом имеет желтый или желто-коричневый цвет, иногда с зеленоватым оттенком, кашицеобразную консистенцию с примесью пены и включений, напоминающих творог, и запах кислого молока.
Начиная примерно с 2 месяцев, частота стула начинает постепенно уменьшаться. К моменту введения прикорма (к 4-6 месяцам) большинство грудничков опорожняют кишечник 2 раза в сутки, а некоторые – и раз в 2 дня3. Кал уплотняется и приобретает колбасовидную форму – таким он должен быть у всех маленьких детей.