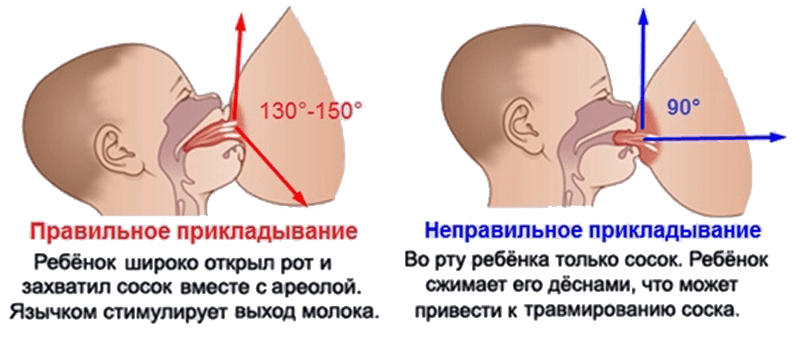
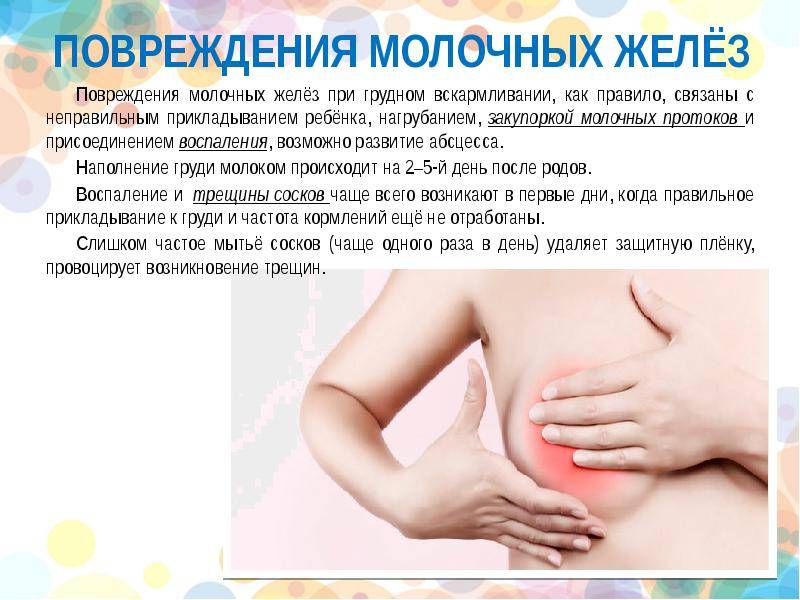
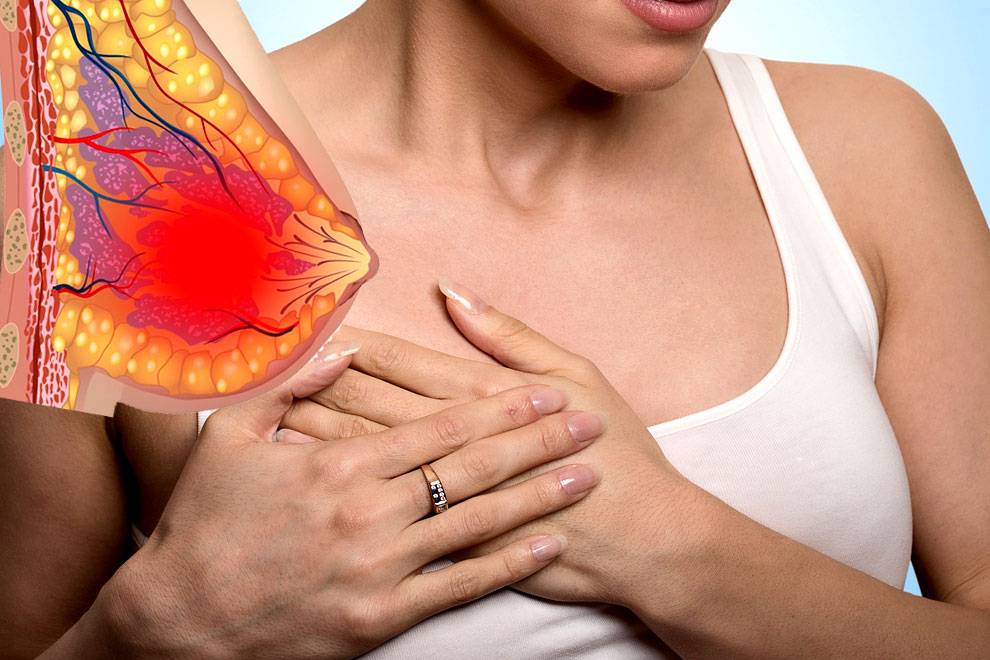
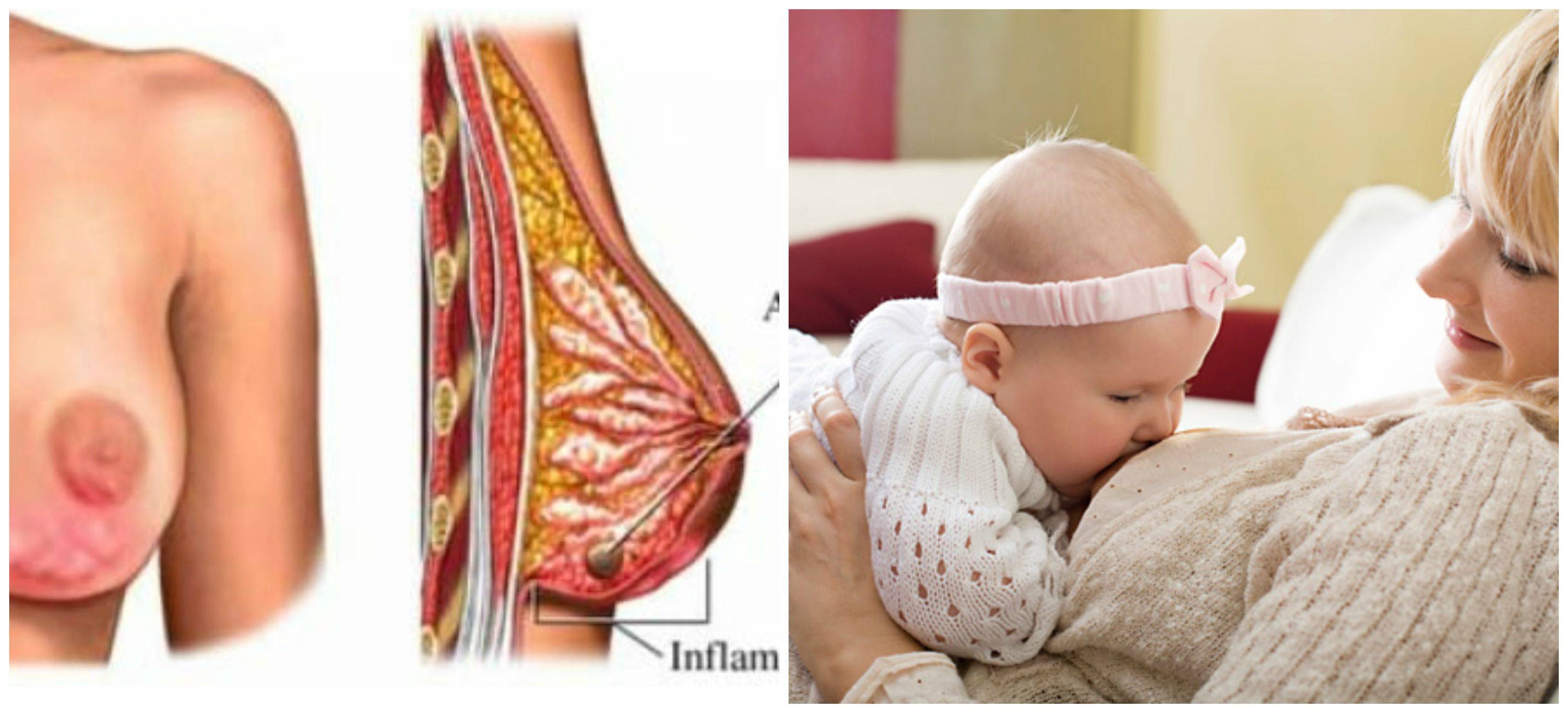
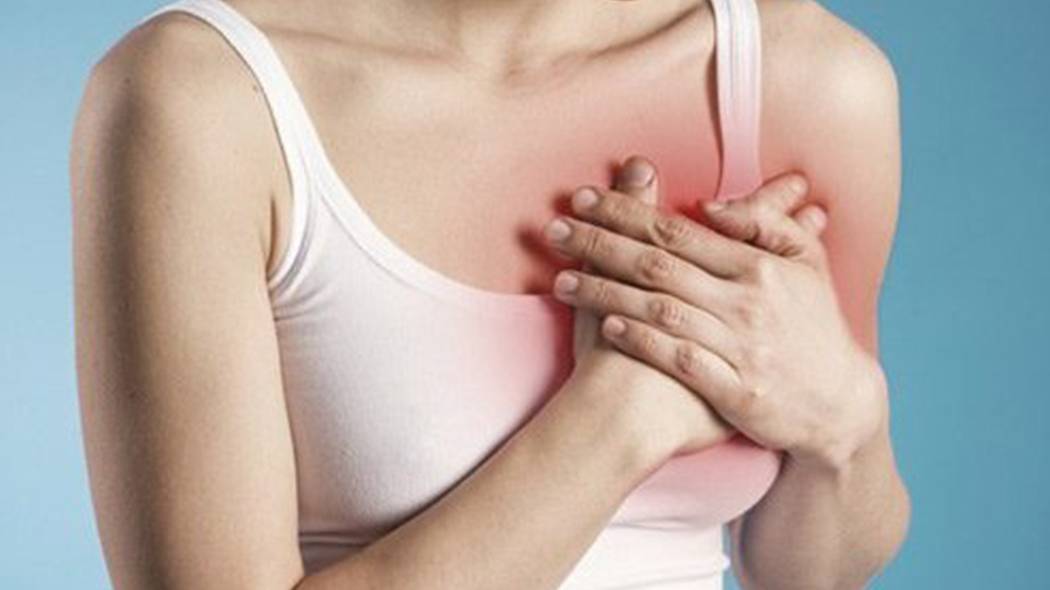
Симптомы и механизмы развития крапивницы
Появление основных симптомов крапивницы – волдырей и покраснений – связано с механизмом развития заболевания. Это повышение проницаемости сосудов и острый отек в тканях, которые окружают сосуды.
Ведущую роль в развитии крапивницы играет тучная клетка. Это специальные иммунные клетки, в гранулах которых содержатся особые биологически активные вещества (медиаторы). Самый изученный из них – гистамин. Именно из-за его действия и возникают симптомы крапивницы – высыпания, краснота, отек, кожный зуд.
Сыпь в виде волдырей появляется внезапно на любой части тела, быстро и без следа проходит в течение 24 часов, а затем возникает в другом месте. При надавливании по центру покраснения видно белое пятно.
Зуд начинается одновременно с сыпью. Так проявляется действие гистамина на нервные окончания.
В зависимости от фактора, который активировал высвобождение гистамина из гранул тучных клеток, выделяют различные виды крапивницы.
У детей при крапивнице может наблюдаться ухудшение общего состояния: повышение температуры тела, нарушением работы пищеварительной системы (диарея).
Применение прополиса при простудных заболеваниях
Самым распространенным средством при простуде считается спиртовая настойка, которая противопоказана детям и беременным женщинам. Отличной альтернативой ей считается водный раствор с пчелиным воском.
Принцип приготовления тот же, смесь не нуждается в длительном настаивании. Средство помогает облегчить состояние при насморке, повышенной температуре, кашле, боли в горле.
Этапы приготовления 20-процентной настойки:
- 20 г измельченного пчелиного воска соединить со 100 мл спирта;
- поместить смесь в емкость из темного стекла с плотно закрытой крышкой, настаивать в течение 14 дней при комнатной температуре;
- процеженную настойку перелить в несколько бутылочек из затемненного стекла.
Спирт в рецепте может быть заменен на воду, при этом следует приготовиться к снижению эффективности настойки.
Рецепт из пчелиного воска на водной основе:
- соединить измельченный прополис и воду в пропорциях 1:2;
- поместить закрытую крышкой емкость с раствором на водяную баню на 1 ч;
- процеженный раствор перелить в плотно закрытую тару.
Ингаляции с прополисом
Паровые ингаляции показывают эффективность при кашле, гайморитах, ринитах, заболеваниях верхних дыхательных путей. При проведении процедуры могут использоваться настойка спиртовая и водяная баня.
Высокую эффективность показывает также использование небулайзера.
Рецепты:
1 ч. л. настойки необходимо смешать с литром кипятка. Получившуюся смесь следует поместить в специальную емкость и вдыхать поры накрыв голову полотенцем на протяжении 15 мин
Ингаляции рекомендуется проводить ежедневно 2 раза с соблюдением мер предосторожности.
Поместить на водяную баню 60 г прополиса, 40 г воска, дышать в течении 10 мин. 0.5 мл аптечной настойки пчелиного воска соединить с 10 мл физраствора. 2–4 мл поместить в небулайзер, медленно вдыхать.
2–4 мл поместить в небулайзер, медленно вдыхать.
Внутреннее применение при простуде
Эффективные рецепты с пчелиным воском при простуде:
- 1 ч. л. спиртовой настойки смешать с теплым молоком, принимать 3 р. ежедневно.
- Растопить на водяной бане пчелиный воск и мед в пропорциях 1:5, хранить в холодильнике. Ежедневно на голодный желудок рассасывать по 1 ч.л. продукта.
- 5 мл прополиса добавлять в чаи.
Местное применение
В рамках местного применения пчелиный воск используется в виде полосканий, растираний грудной клетки, промываний и закапываний носа.
От кашля
Кашель при простуде очень сложно поддается лечению, высокую эффективность в данном случае показывает 30-процентная настойка. При лечении заболеваний верхних дыхательных путей применяется прополис с молоком. Настойку с пчелиным воском необходимо разбавить с молоком и пить 2 раза ежедневно.
Другие рецепты:
- Для ингаляции необходимо влить 2 ч. л. настойки в 1 л. горячей воды, над полученной смесью дышать в течение 20 мин.
- Соединить в равных пропорциях настойку, мед, растительное масло. Нанести смесь на горчичник и поместить его на спину, обмотать сверху пленкой.
От воспаления горла
Лечить воспаление горла следует оперативно, это поможет избежать осложнений в виде ангины, других опасных патологий дыхательных путей.
Смешать 5 г прополиса с воском, разжевывать начиная с 10 мин. и постепенно увеличивать интервал до 2 ч. 1 ст. л. спиртовой настойки влить в 1 ст. воды, делать полоскания 5-6 раз ежедневно.
Принимать по 1 ст.л. прополисного масла за полчаса до каждого приема пищи.
При насморке
Насморк считается неприятным симптомом, который приносит большое количество дискомфорта. Снизить патологическую симптоматику помогут народные средства на основе пчелиного воска.
Рецепты:
- Соединить 4 ст. л. оливкового масла, 2 ст. л. спиртовой настойки прополиса, смесь закапывать в нос по 3 кап. три раза ежедневно.
- Смешать в пропорции 2:2:1 свекольный сок, морковный сок и пчелиный воск. Средство закапывать в нос по 3 кап. три раза ежедневно.
- 1 ч.л. настойки влить в 1 ст. теплой воды, применять для промываний носовых пазух. Прикладывать небольшие лепешки из пчелиного воска к носу в течение 5 мин.
КОГДА БЫВАЮТ ОБОСТРЕНИЯ
Атопический дерматит при беременности диагностируется в 50% или более случаев поражения кожных покровов во время гестации. На его течение или обострение могут влиять многие факторы. Как будет протекать атопический дерматит (АтД) во время беременности спрогнозировать достаточно сложно.
На фоне беременности атопия ухудшается в более половине случаев у будущих мам, страдающих такой формой дерматита. У 24% патология остается в стабильном состоянии. А у 24-25% счастливец состояние кожных покровов при хроническом АтД наоборот улучшается. Особенно часто обострение происходит на сроке до 20 недель беременности.
Обострение заболевания при беременности вызывает следующее:
- угнетается клеточный иммунитет, а гуморальный нарастает;
- усиливается циркуляция крови в коже, что способствует появлению зуда и/или отеков;
- повышается сывороточный прогестерон, а также другие гормоны, усиливающие кожную чувствительность;
- нерегулярный стул, запоры провоцируют хроническую эндогенную интоксикацию.
На фоне гестоза в I триместре беременности обычно обостряется АтД. Во II триместре чаще возникает аллергический ирритантный, токсико аллергический дерматит. А для III триместра характерно появление специфических дерматозов.
В отдельных случаях, на фоне угнетения иммунитета, при беременности возможно улучшение состояния АтД, но чаще всего патология усугубляется.
ЧТО МОЖНО ПРЕДПРИНЯТЬ
Для беременных с АтД принципиально важно: строго соблюдать режим сна и отдыха, а также правильно питаться. Если женщина задумывается о том, как избавиться от дерматита, она должна обязательно пересмотреть свой рацион
При этом питание беременной должно быть сбалансированным, поэтому назначение строгой, ограничивающей диеты не считается целесообразным.
Но и полная свобода в питании не приведет ни к чему хорошему. Лучше всего исключить некоторые, потенциально аллергенные продукты, а также те, что агрессивно действуют на ЖКТ. Питаться беременная должна часто и дробно
Важно, чтобы в рационе присутствовали продукты, способствующие хорошему пищеварению.
Также беременная должна максимально бороться со стрессом. Для этого ей нужно чаще гулять на свежем воздухе, принимать теплые релаксирующие ванные, слушать приятную музыку.
Беременная должна минимально контактировать с бытовой химией, особенно с той, что имеет агрессивные составы.
ОБЩИЕ СВЕДЕНИЯ О ДЕРМАТИТАХ ПРИ БЕРЕМЕННОСТИ
Дерматологические патологии выявляют у 1,5-3% беременных. Чаще всего это женщины с генетической предрасположенностью к аллергиям и аутоиммунным заболеваниям.
Гестационные дерматозы отличаются общими особенностями:
- имеют благоприятный прогноз;
- непосредственно связаны с периодом беременности;
- в клинической картине чаще всего присутствует зуд.
Атопическое поражение кожи будущих мам хорошо поддается симптоматической терапии. Часто спонтанные улучшения развиваются после родоразрешения. Но при повторных беременностях болезнь может вернуться. На здоровье плода данное заболевание не влияет. Но повышает риск развития у детей в будущем атопического дерматита.
ЛЕЧЕНИЕ ДЕРМАТИТА ПРИ БЕРЕМЕННОСТИ
Беременную пациентку с дерматитом должны совместно вести дерматолог с акушером-гинекологом. Если у больной наблюдается повышенная тревожность, то подключают психотерапевта.
Некоторые общие принципы:
- Исключают системные антигистаминные препараты во время первого триместра. На более позднем сроке, при необходимости, назначают минимально эффективные дозы.
- Для коррекции состояния ЖКТ применяют желчегонные средства, гепатопротекторы, пробиотики. В случае последних, чем дольше женщина их принимает, тем ниже риск развития АтД у ребенка.
- Назначают растительные препараты для нормализации деятельности желчевыводящих путей. При употреблении их в первом триместре также уменьшаются проявления раннего гестоза.
- При наличии запоров назначают безопасные для беременных слабительные. Дозировку подбирают индивидуально.
- Если состояние больной доходит до критического, то оправдано назначение коротких курсов топических стероидов последнего поколения в виде кремов и мазей.
- При тяжелых обострениях прибегают к инфузионной терапии. Но ее обязательно обсуждают с акушерами-гинекологами и проводят под их мониторингом.
Лечение дерматозов у беременных требует индивидуального подхода с учетом срока гестации, тяжести и распространения патологического процесса.
ПРИЧИНЫ РАЗВИТИЯ
Происхождение специфических поражений кожи, проявляющихся при беременности, продолжают представлять интерес для исследователей. Большинство акушеров-гинекологов склоняются к тому, что такие кожные заболевания возникают из-за естественной гормональной и иммунной перестройкой во время беременности.
К основным причинам дерматозов относят:
- Повышение активности Th2. Коррекция защитных сил у беременных необходимы для того, чтобы организм женщины не отторгал плод. В результате сложных механизмов иммунного ответа образуются аллерген-специфические Ig-антитела, а также увеличивается число эозинофилов. Это хорошая основа для обострения или первичного формирования атопического дерматита.
- Нарушение целостности соединительной ткани. По мере роста живота ткани растягиваются, а соединительнотканные волокна повреждаются. Иммунные клетки воспринимают фрагменты эластина и коллагена как аллергены. В результате развивается аутоиммунная реакция с появлением сыпи на коже.
- Наследственная предрасположенность. Часто атопические кожные заболевания наследуются от родителей и уже на генетическом уровне заложена возможная аллергическая реакция на ряд антигенов.
Также на беременных распространяются такие общие причины развития дерматитов: пребывание в стрессовом состоянии, механические травмы кожных покровов, попадание аллергена в системный кровоток, контактирование с внешними раздражителями.
Диагностические процедуры при крапивнице
Обычно диагностика острой крапивницы довольно проста. Достаточно осмотра и расспроса пациента об истории его болезни. Выяснить же причину бывает не так легко, и для этого проводят дополнительные исследования:
1. Лабораторные анализы:
общий анализ крови и мочи;
биохимия крови (печеночные пробы – АлАТ, АсАТ, билирубин, ревмопробы, глюкоза крови);
исследования кала (копрограмма);
бакпосевы со слизистой носа и глотки.
2. Инструментальные исследования:
рентгенография органов грудной клетки;
УЗИ органов брюшной полости;
эндоскопические исследования верхних и нижних отделов желудочно-кишечного тракта (гастроскопия, колоноскопия).
3. Аллергологические тесты:
внутрикожные тесты с аллергенами;
холодовой и тепловой тесты;
тесты с физической нагрузкой, штриховой, накладывание жгута.
4. Иммунологические методы.
5. Консультации смежных специалистов:
гастроэнтеролог;
эндокринолог;
ревматолог;
гинеколог и по необходимости другие.
В первую очередь специалисту важно установить, какую природу имеет крапивница –аллергическую или неаллергическую. При аллергической форме можно четко проследить связь симптомов с внедрением аллергена
Её подтверждают кожные, аллергологические и иммунологические тесты.
Приготовление и применение настойки прополиса в домашних условиях
Настойка прополиса от кашля позволит быстро уменьшить его проявления. Для того чтобы самостоятельно приготовить лекарственное средство, необходимо растворить в 100 мл 70%-го спирта 10-12 грамм измельченного прополиса и настаивать примерно 10-14 дней. Такой раствор впоследствии можно использовать при полосканиях и ингаляция для лечения кашля.
Применение внутрь
Чтобы усилить лечебный эффект, настойку разводят молоком. На стакан подогретого молока потребуется 15-20 капель настойки. Такое средство превосходно смягчит горло, восстановит функции дыхательных путей, снимет отечность и поможет образованию и отхождению мокроты. Пить настойку необходимо два раза в сутки. Последний прием рекомендуется осуществлять перед сном. Средство действительно очень эффективное, правда, подходит исключительно для взрослых.
- При бронхите прекрасно помогает следующий способ лечения. Нужно растопить 1 ст. л. сливочного масла и соединить его с 1 ч. л. меда, после чего останется добавить 1 ст. л. прополисной настойки. Компоненты следует быстро размешать и употребить средство горячим.
- Что касается детей, то для их лечения существует другой рецепт. Нужно довести до кипения стакан молока, а затем дождаться, пока оно остынет. После этого потребуется добавить 1/3 ч. л. прополисной настойки, небольшое количество сливочного масла и 1 ч. л. меда. Приготовленное средство ребенок должен выпить на ночь. С его помощью быстро удастся справиться с болями в горле и сильным кашлем.
- Помимо спиртовой настойки, можно использовать прополис от кашля на водной основе. Это средство используют для лечения детей и беременных женщин. Для приготовления потребуется взять 100 гр. прополиса и залить его стаканом воды. После этого смесь постепенно нагревают на водяной бане, на которой она должна простоять около часа. Затем раствор остывает и настаивается 4-5 часов. Применяется при полосканиях, приеме внутрь, ингаляциях.
Наружное применение настойки прополиса
Для детей. В посуде растопить небольшое количество козьего жира и добавить к нему 1/3 ч. л. настойки. Компоненты тщательно перемешать, после чего натереть средством спинку ребенка, грудку и ступни. На ножки надеть носочки. Ребенка отправить спать, но перед этим он еще должен выпить молоко со сливочным маслом, медом и прополисной настойкой.
Обладая бесценными свойствами, настойку из прополиса можно считать одним из незаменимых продуктов при ОРВИ, простудах и различных видах кашля. Кроме того, ее с таким же успехом можно применять даже в косметических целях.
Виды крапивницы
Существует несколько классификаций крапивницы.
1. По времени:
острая – длится до 6 недель;
хроническая – более 6 недель.
2. По природе:
аллергическая (иммунная) – реализуется через развитие иммунной реакции, часто сочетается с другими аллергозаболеваниями (бронхиальная астма, ринит, конъюнктивит, дерматит и т.д.);
неаллергическая – через прямое высвобождение гистамина.
3. По причине:
– аллергическую крапивницу могут вызвать:
продукты питания;
прием лекарственных препаратов;
аллергены насекомых (инсектная аллергия);
пыльцевые аллергены.
– неаллергическая форма заболевания возникает из-за прямого влияния на тучную клетку:
физических факторов – таких, как холод, тепло, ультрафиолет, радиация, вибрация, сдавливание;
химических (провоцирующими факторами являются растворители, кислоты, щелочи и другие химические вещества);
некоторых лекарственных средств, например, аспирина;
инфекционных агентов – вирусов (аденовирусов, вируса Эпштейна-Бара, энтеровирусов), стрептококков, гельминтов, Helicobacter pylori;
при системных и других хронических заболеваниях (ревматоидный артрит, системная красная волчанка);
при резком увеличении уровня гистамина и других активных веществ в крови из-за большого употребления в пищу продуктов с их высоким содержанием: баклажаны, консервы, орехи, бананы, шоколад и другие.
Возможна также наследственная, психогенная, а также идиопатическая крапивница (так называют заболевание, причину которого установить не удалось).
Большое разнообразие факторов и схожие механизмы развития отдельных видов затрудняют поиск причины. Чаще всего для этого необходима помощь специалиста.
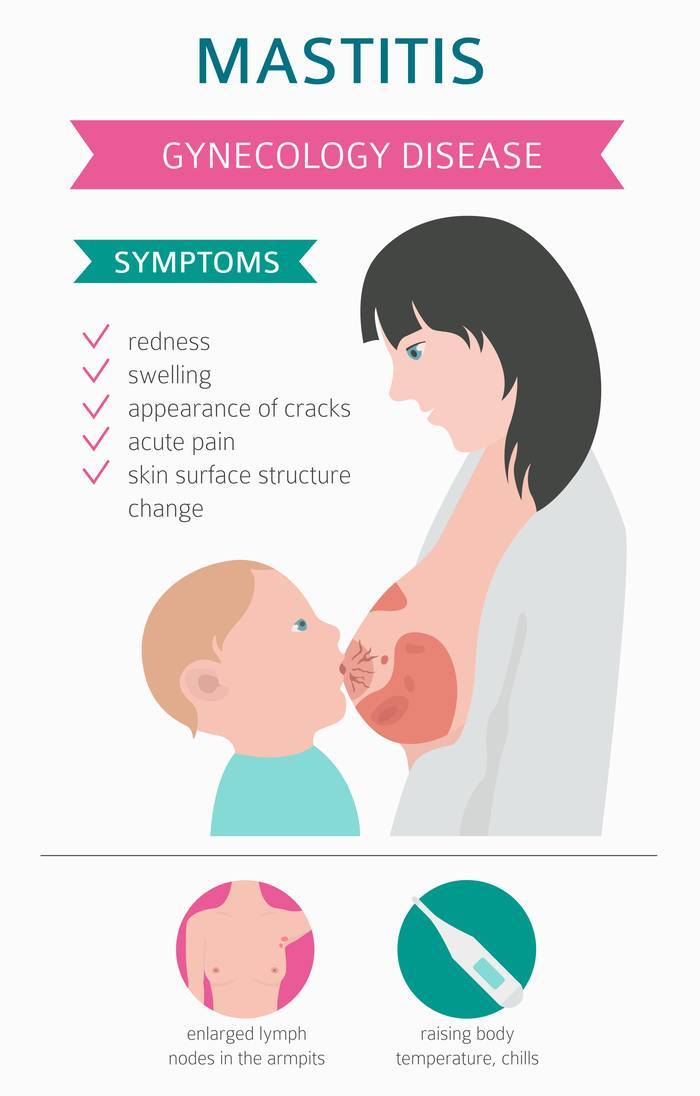
ХАРАКТЕРНЫЕ СИМПТОМЫ
- В зависимости от вида дерматита симптомы будут разными:
- Для контактного характерно появление сыпи на определенном участке, который контактировал с раздражителем. Также развивается общая слабость, возникают небольшие волдыри.
- При аллергическом возникают покраснения кожных покровов, образуются пузырьки, появляется зуд. Подобные симптомы развиваются в месте контакта с аллергеном.
- При себорейном появляются чешуйчатые пятна там, где локализовано большое количество сальных желез. Кожа шелушится, краснеет, появляется перхоть.
- При атопическом дерматите появляется зуд разной степени интенсивности. В двух третях экзематозные высыпания локализуются на характерных для АтД участках кожного покрова — на шее, лбу, на руках и ногах (сгибательные складки). В остальных случаях папулезные высыпания могут появляться на коже живота или других частях тела.
Зуд при перечисленных патологических состояниях иногда бывает настолько сильным, что нарушает сон беременной и сильно сказывается на ее общем самочувствии.
Как избавиться от комаров?
Комары порой кажутся неуловимыми, однако люди не бессильны против этих маленьких вампиров. Существует несколько способов, которые позволят выселить комаров из дома и не запускать их снова:
- Держите ваши входные двери закрытыми как можно дольше.
- Используйте москитные сетки на окнах, которые правильно установлены и не имеют разрывов или отверстий.
- Если вы оставляете входные двери открытыми, чтобы проветрить помещение, установите хорошо подходящую дверную москитную сетку, которая не пропустит насекомых.
- Поскольку комары любят теплый, влажный климат, используйте регулярно кондиционер, чтобы максимально уменьшить влажность в помещении.
- Слейте (и обновите, если необходимо) любую стоячую воду в вазах, блюдцах с цветочными горшками и т.д. внутри вашего жилья.
- Рассмотрите возможность использования противомоскитных средств в теплых, влажных зонах вашего дома, таких как прачечная или ванная комната.
- Регулярно обновляйте миски с водой для домашних животных, вытирайте их, чтобы устранить яйца или личинок комаров, прежде чем налить свежую воду.
Любой источник сырости в вашем доме способен обеспечить комарам идеальные условия для проживания. Это может относится к сливной трубе раковины, особенно если раковина не используется очень часто (так как вода застаивается и регулярно не смывается). Комнатные растения также могут стать домом для комаров, особенно влаголюбивые виды. Удостоверьтесь, что вы не поливаете свои комнатные растения слишком часто; это не только вредно для растений, но и обеспечивает идеальную влажную для откладывания яиц, и жизни комаров.
Комары в водосточных трубах
Если вы подозреваете, что комары живут или откладывают яйца в системе канализации вашего дома, есть несколько способов избавиться от этих кровососущих насекомых. Сначала попробуйте вылить чашку уксуса в канализацию, а затем накройте слив тряпкой, смоченной в уксусе. Это необходимо делать как минимум нескольких часов, но лучше целый день, если вы способны выдержать сильный запах уксуса. Затем тщательно промойте слив горячей водой.
Другой способ состоит в том, чтобы вылить чашку отбеливателя в канализацию и снова промыть горячей водой. Этот способ займет меньше времени, чем с уксусом
Однако необходимо учитывать, что испарение от отбеливателя может повредить пластиковые трубы, а также легкие и носовые ходы человека, поэтому данный метод следует использовать с осторожностью