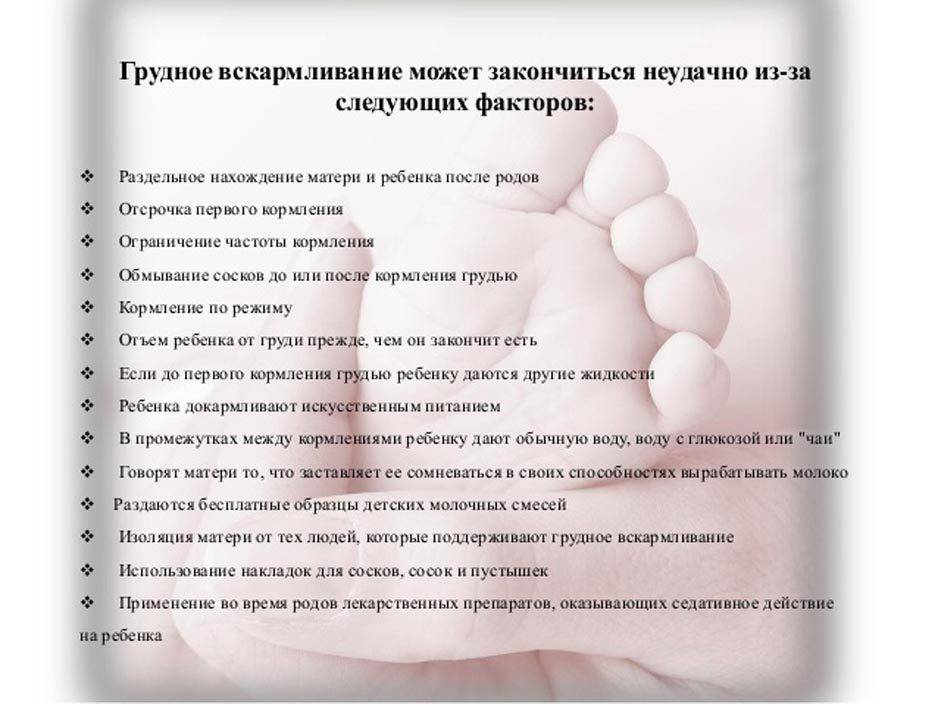
Советы хирурга в послеоперационный период
После операции пациентка на один-два дня остается в стационаре, а затем переходит на амбулаторное лечение. Отеки, гематомы снижение чувствительности сосков — естественная реакция организма на оперативное вмешательство. Гематомы проходят через 2-4 недели, боль утихает через 5-7 дней, чувствительность сосков восстанавливается через месяц.
В первые 4 дня для снижения болевых ощущений рекомендуется принимать анальгетики нестероидного ряда. На срок от пяти до десяти дней назначаются антибиотики для профилактики мастита и нагноения швов. Швы обрабатываются мазью с антисептиком. Чтобы снять натяжение на швы, помимо компрессионного белья используется силиконовый пластырь. Когда швы затянутся и посветлеют и станут мягкими, можно использовать специальный гель.
Компрессионное белье способствует снижению отеков и препятствует расхождению швов. Носить его нужно не менее 6 недель. Через 5 дней его можно ненадолго снимать, например, для принятия душа. Вода при этом должна быть теплой. Горячие ванны и сауна исключаются на два месяца.
На весь срок реабилитации этот период нужно избегать травм и давления на грудь. Первый месяц рекомендуется спать на спине. Занятия физкультурой, тяжелые физические нагрузки на все время восстановления запрещены.
Хороший результат дают физиотерапевтические процедуры, которые улучшают обменные процессы, стимулируют лимфодренаж и сокращают период реабилитации. Хорошо себя зарекомендовала магнитотерапия.
Как вернуть грудное молоко
Если угнетение лактации носит односторонний характер, то каждое кормление рекомендовано начинать с прикладывания к той молочной железе, в которой снижена лактация. Для восстановления полноценной лактации кормящей женщине рекомендовано придерживаться таких советов:
Рекомендовано устранить все неблагоприятные факторы, способствующие нарушению эмоционального фона кормящей женщины.
Необходимо усилить контакт между матерью и ребёнком. Для этого следует как можно чаще брать ребёнка на руки, говорить с ним
Постоянный контакт с малышом стимулирует лактационную функцию.
Должное внимание следует уделить рациону питания. Употреблять пищу рекомендовано дробно, не реже 5 раз в день и небольшими порциями.
Количество выпиваемой жидкости должно составлять не менее 2 литров в сутки
Напитками, стимулирующими лактацию является чай с молоком, фруктовые соки (кроме цитрусовых), морсы и компоты.
Техника прикладывания к груди играет серьёзную роль в обеспечении нормальной лактации. В процессе кормления необходимо внимательно следить, чтобы малыш захватывал губами не только сосок, но и окружающий ореол. Подбородок ребёнка должен плотно прилегать к молочной железе матери.
Выполнение самомассажа способствует усилению кровообращения в ткани молочных желез. В результате этого происходит расширение протоков молочных желез и стимуляция выработки грудного молока. В качестве приёмом самомассажа используются аккуратные поглаживания и разминание каждой молочной железы. Перед процедурой рекомендовано принять тёплую ванну или контрастный душ, и смазать молочные железы аптечным маслом (персиковым). Процедуру выполняют 2 раза в день.
Эластичность кожи обеспечивается качеством межклеточного матрикса и основных белковых структур — эластина и коллагена.
Волокна эластина образуют обширную тонкую сеть в дерме, переплетаясь с волокнами коллагена. Эластин содержит большое количество аминокислот — глицин, пролин, валин, аланин, десмозин и изодесмозин. Аминокислоты образуют поперечные сшивки, обеспечивая нерастворимость эластина. Без регулярного и полноценного пополнения запасов аминокислот коже трудно поддерживать нормальную эластичность.Структурную прочность и эластичность дермы обеспечивают также коллагеновые волокна. Молекула коллагена представляет собой три полипептидные цепочки, закрученные в спираль, то есть, основная структурная единица дермального слоя кожи имеет форму пружинки, благодаря чему кожа расправляется после сжатия. Коллаген также отличается уникальным аминокислотным составом. Аминокислоты образуют связи, стабилизирующие тройную спираль коллагена и придающие ему особенную прочность.Большое значение для эластичности кожи имеет гидратация. Снижение увлажнённости ухудшает качество межклеточного вещества и соединительной ткани. Гидрофильность дермы в основном зависит от гиалуроновой кислоты.Кроме того, гиалуроновая кислота имеет в своём составе фермент, отвечающий за проницаемость и подвижность межклеточного вещества, поэтому при недостатке гиалуроновой кислоты эластичность кожи существенно понижается.
Факторы, снижающие эластичность кожи:
• Возрастные изменения.
• Недостаток увлажнённости.
• Нехватка воды и белковой пищи в рационе.
• Гормональные нарушения.
• Плохая экология.
• Курение.
• Избыток ультрафиолетового излучения.
• Cтресс и нарушения сна.
Консультация в Institute Clinic начинается с диагностики Visia, которая позволяет с высокой точностью оценить состояние кожи и определить причины снижения её эластичности.
В зависимости от состояния, врач предложит технологии широкополосного света Halo, BBL, BBL Forever Young, BBL SkinTyte, радиочастотную энергию Scarlet и Fractora, возможности LDM, неабляционного фракционного лазера Clear&Brilliant, SMAS-лифтинга и RF-лифтинга, преимущества инъекционной терапии — плазмолифтинга, ботулинотерапии, мезотерапии и контурной пластики, а также уходовые комплексы — Dermaquest, пилинг Benefit, пилинг Putity.
После курса терапевтических процедур врач составит индивидуальный протокол профилактических мер и сделает рекомендации по домашнему уходу за кожей.
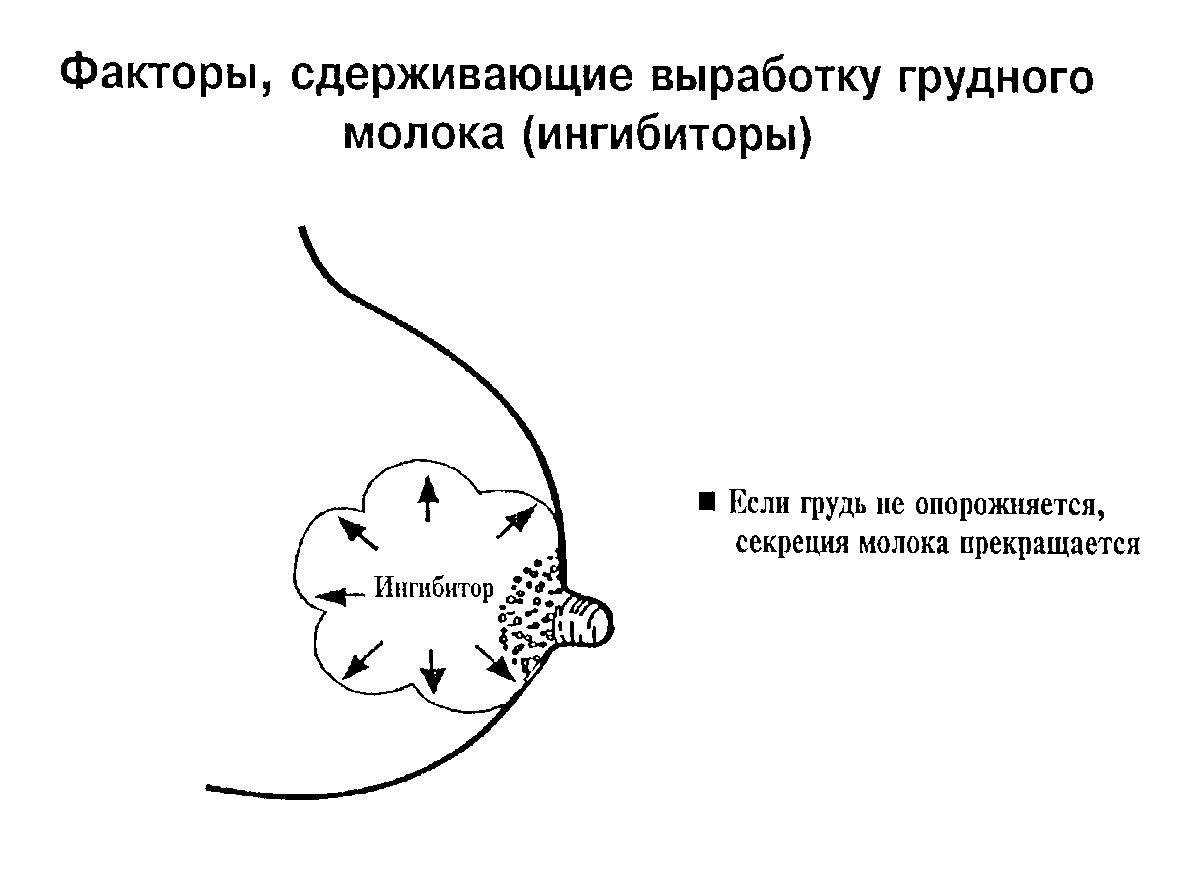
Причины
Причин лактационного криза существует множество. Прежде чем переходить к коррекции данного состояния необходимо выяснить его точную природу.
В медицинской терминологии существует понятие “лактационный криз”. Данное состояние имеет свои сроки, и не является патологией. При нормальных условиях лактационные кризы случаются на 3-6 неделе послеродового периода, а также на 3, 7, 11, 12 месяце жизни малыша. Если данный процесс не затягивается на длительное время, то поводов для паники не существует.
В других ситуациях послужить причиной снижения лактирующей функции могут разные факторы.
Психоэмоциональные проблемы
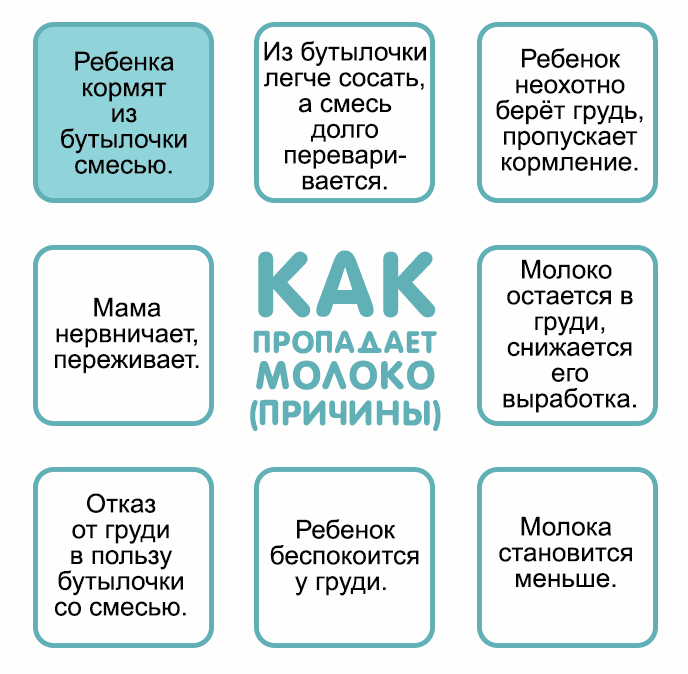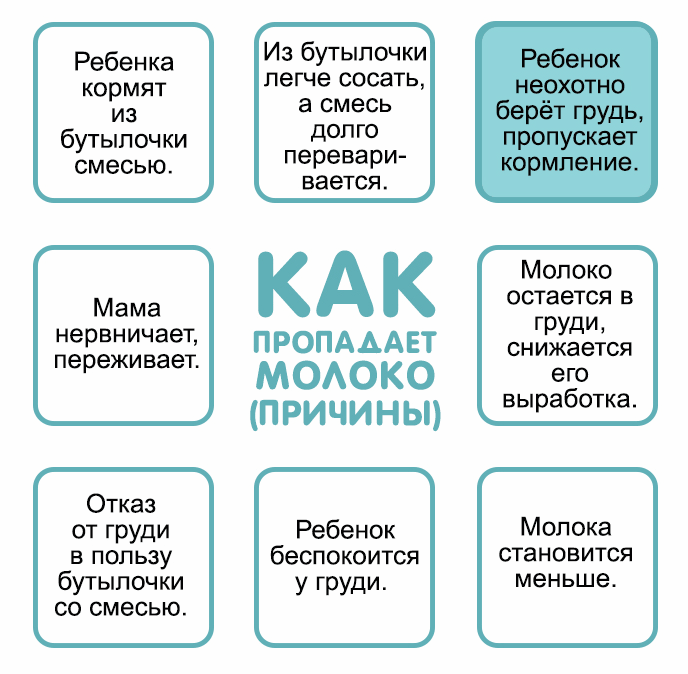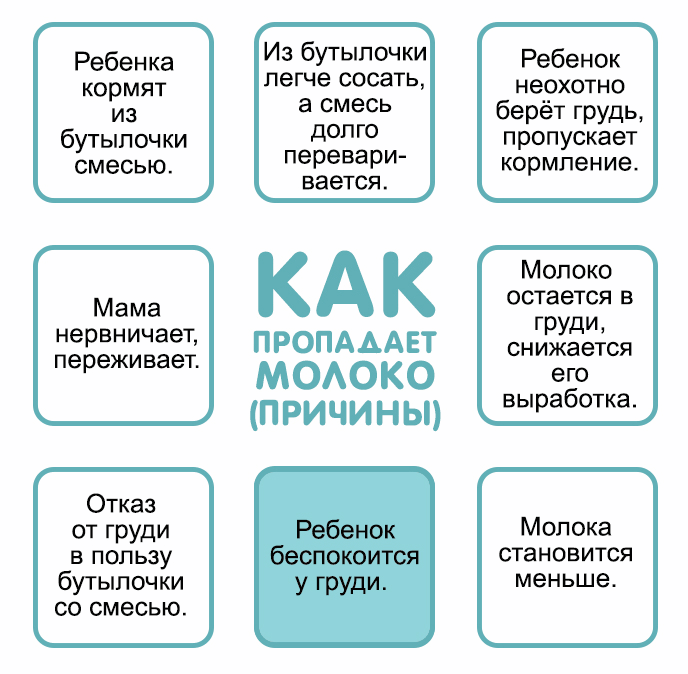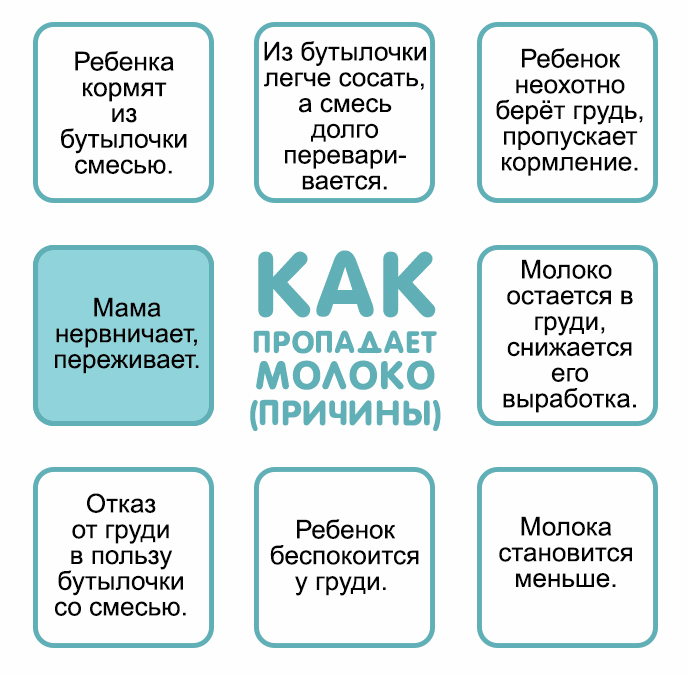
Распространённой причиной полного или частичного отсутствия грудного молока является психологическая нестабильность, вызванная эмоциональными перегрузками, стрессами и напряжённой обстановкой в семье. Причиной психоэмоциональной нестабильности также может стать страх самой женщины перед внезапной пропажей молока. В данной ситуации лучшим решением проблемы является психологическая помощь близких и родных людей.

Запоздалое прикладывание к груди
Современными критериями правильного грудного вскармливания является прикладывание ребёнка к груди сразу после появления на свет. Главным плюсом такого подхода можно назвать стимуляцию выработки гормонов, отвечающих за процесс лактации.
Если по ряду причин женщина не смогла своевременно приложить малыша к груди, то существует высокий риск возникновения проблем с количеством вырабатываемого молока и длительностью периода лактации.
Кормление по часам
Тактика кормления ребёнка по часам является ошибочной, и приводит не только к снижению лактационной функции, но и серьёзным проблемам в организме новорожденного. Кормление ребёнка по требованию — это “золотая середина”, обеспечивающая нормальный приток грудного молока и защищающая новорожденного от недоедания и переедания.

Несвоевременное введение прикорма
Опасаясь, что малыш не получает нужное количество питательных веществ, кормящая женщина может начать несвоевременное введение прикорма. Восполнение пробелов в питании специальными смесями провоцирует угнетение выработки грудного молока в молочных железах.
Гормональные контрацептивы
Приём с целью контрацепции лекарственных средств, содержащих гормон-эстроген, также способствует снижению лактационной функции у женщины.
Профилактика птоза во время беременности и при грудном вскармливании
Чтобы сохранить изначальную форму груди и не допускать растяжек, следует предусмотреть профилактические меры с первых недель беременности. Есть несколько простых правил:
- Бюстгальтер не должен передавливать молочные железы. Рекомендую выбирать модели для кормления с широкими бретелями, без косточек. По мере увеличения груди размер белья должен быть увеличен. Всю вторую половину беременности, а также весь период лактации старайтесь носить бюстгальтер круглосуточно.
- Сохранить тонус кожи молочные железы поможет питательный крем. Хороший результат дает крем с ланолином, который увлажняет кожу и сохраняет ее эластичность.
- Я не рекомендую во время беременности выполнять упражнения по укреплению грудных мышц. Они приведут к растягиванию кожно-фасциального чехла железы.
- При беременности и кормлении поддерживайте вес в норме, так как излишки жировой ткани приводят к растягиванию кожи и фасций.
- Предотвращайте застой молока, старайтесь поддерживать одинаковый объем с каждой стороны, для этого поочередно прикладывайте ребенка при кормлении к обеим молочным железам.
- Не делайте между кормлениями больших перерывов, вовремя сцеживайте излишки молока. Если ночью ребенок не ест, опорожните обе железы перед сном.
- Используйте молокоотсос для сцеживания. Если эту процедуру вы проводите вручную, старайтесь не растягивать кожу.
Слабительное средство при грудном вскармливании (лактации)
Как бы то ни было, если мама обнаружила у себя признаки запора или заметила их у своего новорожденного ребенка, рекомендуется обратиться к врачу. Только он сможет достоверно установить причины расстройства и разработать тактику лечения запора при грудном вскармливании. Но это вовсе не означает, что неприятные ощущения нужно терпеть! К счастью, существуют современные средства, помогающие быстро избавиться от симтптомов запора. Представляем вам слабительное средство в формате микроклизмы – МИКРОЛАКС.
- Быстрое слабительное МИКРОЛАКС способно избавить от симптомов запора через 5–20 минут*, потому что действует местно (средство не проходит через желудочно-кишечный тракт);
- воздействует непосредственно на каловые массы, не влияя на расположенные выше органы пищеварения;
- МИКРОЛАКС можно использовать как слабительное при лактации, а также принимать детям с рождения и беременным женщинам.
Перед приемом слабительного ознакомьтесь с инструкцией по применению препарата МИКРОЛАКС.
* Согласно инструкции по применению лекарственного средства Микролакс благодаря действию средства акт дефекации имеет место в течение нескольких минут, обычно от 5 до 20 минут.
Реклама лекарственного средства. Перед применением необходимо ознакомиться с инструкцией и проконсультироваться с врачом. РУ № UA/15636/01/01 от 01.12.2016, приказ МЗО №1299
Симптомы
Клинические проявления гипотрофии группируются в несколько синдромов.
Синдром трофических расстройств
Недостаток питания тканей, вызвавший структурные изменения тканей и гибель клеток:
- плоская или отрицательная кривая массы тела в динамике;
- дефицит массы тела, в меньшей степени – длины тела;
- нарушается пропорциональность телосложения;
- трофические расстройства кожи и кожных придатков: снижение эластичности, дряблость, сухость, при кахексии (крайнем истощении организма) – симптом «кисета» (узкое ротовое отверстие с глубокими морщинами вокруг него), тусклый характер ногтей и волос, алопеция (облысение);
- последовательно истончается подкожный жировой слой – на теле, животе, конечностях, лице;
- гипоторфия мышц и нарастающая мышечная гипотония;
- снижение упругости тканей.
Синдром пищеварительных расстройств и нарушенной пищевой толерантности
- аппетит снижается вплоть до анорексии;
- нарастающие диспепсические расстройства – срыгивание, неустойчивый стул, нерегулярная дефекация, сменяющаяся запором;
- ослабляются ферментативные и секреторные ЖКТ.
Синдром дисфункции ЦНС
- нарушается эмоциональный тонус (крик, плачь) и нервно-рефлекторная возбудимость;
- непроизвольное сокращение мышц;
- гипорефлексия (снижение рефлексов);
- отставание психоэмоционального развития;
- нарушаются терморегуляция и сон.
Синдром нарушения кроветворения и иммунобиологической реактивности
- дефицит железа и других микро- и макроэлементов, витаминов (железодефицитная анемия, рахит и др.);
- частые инфекционно-воспалительные болезни, их течение стёртое и атипичное;
- развиваются токсико-септические состояния, дисбиоценоз естественных микробиологических ниш;
- признаки вторичного иммунодефицита.
Ослабляется неспецифическая резистентность.
В зависимости от дефицита массы тела выделяется три степени гипотрофии: при 1 степени недостаточность составляет 11 – 20 % должной величины, при 2 степени — 21 – 30 %, при 3 степени – дефицит более 30 % должной массы тела. В клинической практике превалирует гипотрофия 1 степени, в основном ассоциированная с временными алиментарными нарушениями, реже наблюдают II степень, развитие которой связано с комплексом этиологических факторов, преимущественно эндогенных. III степень или кахексия с необратимыми органно-системными последствиями и последующим летальным исходом – редкое состояние.
| Степень | Клиническая характеристика |
| I | Общее состояние страдает незначительно, ребёнок периодами беспокоен, с жадностью берёт грудь или соску; урежение частоты дефекаций и мочеиспускания, незначительная бледность кожи, уменьшение подкожной жировой клетчатки прослеживается неотчётливо, в основном в области живота. Масса тела снижается не больше чем на 20 % должной величины. Нервно-психическое развитие (НПР) соответствует возрасту, толерантность к пище не изменена. Возможны проявления рахита I стадии, железодефицитной анемии лёгкой степени тяжести. |
| II | Снижен аппетит, нарушена толерантность к пище, срыгивания, дефекации редкие или неустойчивый стул. Отставание в НПР: ребёнок держит голову плохо, не сидит, не встаёт на ноги, не ходит. В течение дня значительные колебания температуры тела. Подкожная жировая клетчатка резко истончается. Дефицит массы тела не превышает 30 % должной массы тела, длины тела – 2 – 4 см. Кожа бледная или землистого оттенка, сухость и шелушение. Снижена эластичность тканей. Мышечная гипотония. Рахит, железодефицитная анемия, пневмония, отит, пиелонефрит и другие заболевания, течение малосимптомное, атипичное. |
| III | Катастрофическая ситуация – общая вялость, отсутствует интерес к окружающему миру, нет активных движений. Страдающее выражение лица. А в термальный (необратимый) период безразличное. Резко нарушается терморегуляция, пациент быстро охлаждается. Лицо «как у старика», щёки запавшие, остаются лишь жировые отложения между щёчными и жевательными мышцами (комочки Биша). Дефицит массы тела более чем 30 % должной массы, значительное отставание в росте. Дыхание поверхностное. Тоны сердца ослаблены, глухие, присутствует брадикардия. Увеличен в размере живот, истончена передняя брюшная стенка. Пациент постепенно угасает и умирает незаметно, подобно «сгорающей свече». |
Как распознать запор при грудном вскармливании (лактации)
У кормящей мамы. О запоре при кормлении грудью могут свидетельствовать следующие признаки:
- уменьшение частоты дефекаций (меньше 3 раз в неделю);
- сухой, твердый, сегментированный кал;
- уменьшение количества кала (менее 40 граммов);
- чувство неполного опорожнения кишечника;
- регулярное долгое натуживание в процессе дефекации.
Кроме того, часто период запора у кормящей мамы сопровождается следующими симптомами:
- вздутие живота (метеоризм);
- плохое отхождение газов;
- ощущение тяжести в животе;
- боли в области кишечника и др.
При этом важно знать, что режим опорожнения кишечника у каждого человека индивидуален. И если редкие дефекации являются для женщины нормальными, и она не испытывает никакого дискомфорта, то нет причин для беспокойства
У малыша. Первые несколько недель жизни дети на грудном вскармливании ходят в туалет больше 4 раз в сутки (зачастую около 10). Следовательно, можно сказать, что дефекация у новорожденного может быть столько раз, сколько он поел. Как правило, данная цифра у детей на искусственном вскармливании несколько меньше. К 4 месяцам груднички ходят в туалет уже реже – обычно 2–3 раза в день. После 6 месяцев нормой считается 1-2 раза в день. Кал у новорожденных отличается жидкой или мягкой консистенцией и желтовато-коричневым цветом. Родители могут заподозрить запор у малыша при появлении следующих признаков:
- резко нарушается нормальная частота дефекаций (ребенок ходит «по большому» реже 1 раза в сутки);
- кал становится твердым;
- дефекация причиняет малышу дискомфорт (при приближении позывов или непосредственно в процессе опорожнения кишечника младенец начинает капризничать или плакать, становится беспокойным).
Нередко у малыша наблюдается вздутие живота. При этом животик ребенка становится округлым и плотным из-за скопившихся газов, он прижимает ножки к животу или сучит ими, капризничает, может начать плакать.
Помните, что не следует ставить диагноз себе или ребенку самостоятельно на основании обнаруженных симптомов. Рекомендуется проконсультироваться с врачом.
Прикладывание ребенка к груди
Самое важное действие в процессе релактации – прикладывание ребенка к груди, лучше всего каждый час-два. Консультант должен помогать во время первых попыток, оценить технику прикладывания и улучшить ее, если это возможно, а также совместно с матерью найти лучшую позу для кормления
Исследования показывают, что кормления в ночное время более эффективно влияют на выработку пролактина, поэтому рекомендовано частое прикладывание в ночное время. Другим хорошим методом является совместный сон с ребенком. Частый физический контакт матери с ребенком стимулирует в ее организме выброс окситоцина, гормона привязанности, который также ответственен за эффективную выработку молока в груди.
Причины запора при грудном вскармливании (лактации)
У кормящей мамы. Основная причина запоров при кормлении грудью та же, что и в период беременности: из-за увеличения матки органы малого таза (и прежде всего кишечник) смещаются, что сказывается на их работе. После родов нормальное расположение восстанавливается, но далеко не сразу. Кроме того, в этот период продолжает вырабатываться гормон прогестерон, который действует расслабляюще на кишечник. Это способствует ухудшению его перистальтики (сокращаемости), что может спровоцировать запор у кормящей матери. Кроме этих причин к возникновению недомогания предрасполагают:
- нехватка физической активности;
- недостаток пищевых волокон в рационе (многие кормящие женщины отказывают себе в овощах и фруктах);
- появившиеся после родов геморроидальные узелки, которые вызывают неприятные ощущения при дефекации и сдерживание позывов;
- наличие различных заболеваний (воспалительных процессов, нарушений метаболизма, эндокринных расстройств и др.);
- прием некоторых лекарств (например, железосодержащих препаратов).
У малыша. Запоры у детей на естественном вскармливании чаще всего провоцируются следующими факторами:
- неправильное питание кормящей мамы (избыток в рационе хлебобулочных изделий, мяса, риса, черного чая, кофе, орехов и других продуктов с закрепляющим действием);
- резкие перемены в питании ребенка (нарушения стула могут быть вызваны быстрым переходом с грудного молока на искусственную смесь или ранним введением прикорма – твердой пищи до 6 месяцев);
- недостаток жидкости (нехватка материнского молока может вызвать так называемый «голодный запор», а воды – ухудшение перистальтики и отверждение каловых масс).
Лечение
Лечение и коррекция белково-энергетической недостаточности подразумевают оказание нутритивной поддержки, которая может быть как медикаментозной, так и немедикаментозной. Она направлена на восстановление баланса жиров, белков, углеводов и микроэлементов в организме, что в свою очередь способствует набору массы тела и восстановлению всех обменных процессов в организме.
Медикаментозное. Оно неразрывно связано с диетотерапией и некоторыми изменениями в образе жизни. Питательные вещества при медикаментозном лечении поступают с лекарственными растворами, также используются препараты, направленные на улучшение работы внутренних органов и систем организма, среди которых: ферментные препараты, витамины, антибиотики, пробиотики, препараты железа, препараты для восполнения дефицита гормонов щитовидной железы, глюкокортикоиды, иммунологические препараты, плазмозамещающие препараты, растворы аминокислот, жировые эмульсии, раствор глюкозы и другие.
Немедикаментозное. Такой способ лечения складывается из двух основных составляющих:
- образа жизни. Необходимо соблюдать оптимальный режим сна, помещение должно регулярно проветриваться, в нем должно быть много света. Обязательно нужно проводить влажную уборку (желательно – два раза в сутки). Температура в помещении должна быть на уровне +25–26 °С;
- диетотерапии. Врач подбирает оптимальный режим питания, в котором учитываются все потребности организма. Для более эффективного поступления питательных веществ или в случаях, когда нет возможности употреблять обычные продукты, назначают специальные питательные смеси, в том числе Nutrien. Их особенность заключается в полностью сбалансированном составе с повышенной энергетической ценностью при малом объеме употребления. Смесь можно употреблять как самостоятельно через трубочку, так и вводить через зонд.
Тяжелые стадии белково-энергетической недостаточности проще предотвратить, чем лечить. Но даже если такое произошло, переживать не стоит. Современные подходы к нутритивной поддержке помогают в короткие сроки достигнуть положительной динамики, главное – придерживаться рекомендаций врача и для диеты использовать только проверенные питательные смеси, в числе которых и Nutrien.
Препараты, вызывающие выработку молока
Некоторые специалисты считают, что для успешной релактации не требуются никакие фармакологические препараты. К тому же, у некоторых из них неприятные побочные эффекты. Например, депрессия, повышенная сонливость или проблемы с сердцем. Самые распространенные и изученные препараты для стимуляции лактации – метоклопрамид и домперидон. Однако их следует принимать только под наблюдением врача, строго соблюдая его рекомендации.
Нет правил, сколько времени занимает восстановление лактации, нет и гарантии, что предпринятые попытки будут успешными. Однако, это стоит борьбы. Грудное вскармливание – лучший выбор для здоровья ребенка. Также оно имеет улучшающие здоровье эффекты для женщины. Для приёмных мам оно может стать прекрасным началом отношений с ребенком, а также исполнением их мечты о материнстве во всех его аспектах.
Техника выполнения операции
Существует несколько техник уменьшающей маммопластики, каждая из которых имеет свои минусы и определенные достоинства. Какую из них использовать, хирург решает индивидуально с каждой пациенткой.
Периареолярная
Разрез выполняется по окружности ареолы. Через периареолярный доступ удаляются излишки ткани, уменьшают размер грудных желез. Ткани послойно ушиваются. За счет того, что разрез проходит на границе ареолы и кожи, шов после операции практически незаметен.
После оперативного вмешательства также обязательно компрессионное белье или бандаж. Эта техника редко используется в редукционной маммопластике, поскольку дает хороший результат при относительно небольшой груди без выраженного птоза, то есть опущения.
Вертикальная техника
Разрез выполняется вокруг ареолы и вниз в вертикальном направлении до субмаммарной складки, расположенной непосредственно под молочной железой. В результате образуется разрез в форме восьмерке. Кожный лоскут внутри разреза удаляется, хирург уменьшает диаметр ареолы.
На втором этапе удаляется жировая ткань и излишки железы в нижнем полюсе груди. Чтобы уменьшить объем гематом, контролируется гомеостаз. Для этого используются электрические или лазерные ножи, которые термически обрабатывают края раны.
Остальную часть железистой ткани поднимают ближе к верхнему полюсу и сшивают вместе. Для лучшей фиксации иногда железу крепят на пекторальную фасцию. Сосок с ареолой также перемещают ближе к центру.
Разрез ушивают послойно рассасывающимися нитками внутрикожным косметическим швом. Наружный шов выполняется полипропиленовыми нитями, не вызывающими аллергии. Через четыре недели хирург их снимает.
Швы накладываются по окружности ареолы, затем вертикально вниз от соска до субмаммарной складки. Иногда после оперативного вмешательства вдоль шва образуется несколько складок. Обычно они расправляются за два месяца после пластики. Одни из преимуществ этой техники — возможность изменить положение ареолы (она поднимается выше на 1-4 см), а также отсутствие горизонтального шва под грудью.
Сразу после маммопластики надевают компрессионное белье или бандаж. В период заживления он поддерживает молочные железы и снижает нагрузку на швы.
Якорный способ
Это классическая техника редукции молочной железы, при которой разрез выполняется в форме якоря: сначала по ареоле, потом вертикально вниз, затем по субмаммарной складке. Такая операция состоит из нескольких этапов:
- Разрез производится по разметке, сделанной до операции. На ней очерчивается граница кожного лоскута и железистой ткани, которую планируют удалить. Она же определяет, где будет расположен сосок.
- Сосково-ареолярный комплекс смещается выше, на запланированное место, и фиксируется швами.
- После этого иссекаются излишки железы по разметке.
- Оставшуюся часть железистой ткани сшивают послойно саморассасывающимися нитками, груди придается новая форма.
- Края кожи сшиваются полипропиленовыми нитями. Косметические швы накладываются по нижнему краю ареол, вертикально от соска вниз и в складке под грудью.
- Надевается бандаж, поддерживающий молочные железы в период восстановления.
Режим питания
Для роста нужны калории. Для эндоморфа, мезоморфа и эктоморфа их суточная норма будет разной. Часто бывает так, что худенькому новичку-эктоморфу нужно для набора больше калорий и макронутриентов, чем опытному мезоморфу. Объясняется это тем, что в силу быстрого обмена веществ организм сразу перерабатывает всю потребляемую пищу в энергию. Именно благодаря этому, эктоморфам проще даются аэробные нагрузки, например, забеги на длинные дистанции. Пища превращается в топливо, углеводы (в виде глюкозы) не успевают накапливаться в подкожном жире или гликогене.
Расчет потребности в калориях
Чтобы немного перекроить обменные процессы под свои нужды, нужно грамотно составить диету. Правильное питание эктоморфа для набора массы подразумевает высококалорийную диету с большим количеством углеводов. Причём речь идёт не о простых углеводах, получаемых из сладкого, или мучного. Основу должны составлять натуральные полезные продукты. Из них должно состоять не меньше 90% рациона, оставшуюся часть при желании можно “добить” вашим любимым джанк-фудом.
Высчитывая свою суточную норму калорий, придерживайтесь следующей формулы:
В этой формуле 60 калорий – оптимальный показатель для эктоморфов и хардгейнеров. У мезоморфов эта цифра будет в районе 45, у эндоморфов – 40.
Расчет уровня активности
Важно правильно рассчитать свой уровень активности. Принимайте эту величину за 1, если вы – офисный работник и ведете преимущественно сидячий образ жизни, или за 1,5 – если ваша работа связана с тяжелым физическим трудом
Чем выше ваш уровень дневной занятости, тем больше питательных веществ Вам нужно для восстановления и роста.
Основная часть рациона должна состоять из углеводов. Помните, что 1 грамм углеводов равен 4,1 калориям. Для набора мышечной массы эктоморфам может потребоваться от 6 до 9 грамм углеводов на 1 килограмм веса тела.
Вторым по важности для спортсменов-эктоморфов является белок. Один грамм белка эквивалентен 4,1 калории
Без него невозможен рост мышц, организм просто не будет успевать восстанавливаться. Белка следует потреблять около 2 грамм на 1 килограмм веса тела. Старайтесь питаться так, чтобы белок поступал в организм равномерными порциями каждые 2,5-3 часа, тогда Вы будете постоянно поддерживать синтез белка и предотвратите себя от катаболизма.
Жиров должно быть меньше, порядка 1 грамма на 1 килограмм веса тела. Один грамм жира содержит 9 калорий. Такого количества хватит для поддержания здоровья, ведь в умеренном количестве жиры полезны для работы гормональной, пищеварительной и сердечно-сосудистой системы.

macrovector — depositphotos.com. Уровни физической активности
Почему обвисает грудь после лактации
Явление обвисания молочных желез называется мастоптозом (птозом). В женской груди нет мускулатуры, она состоит из протоков, желез, жировой ткани и куперовых связок, заключена в кожно-фасциальную оболочку. Форма железы и ее упругость определяется состоянием трех компонентов: куперовых связок, фасций и кожи.
При беременности молочная железа развивается, грудь увеличивается в размере. После родов, при лактации, вырабатывается молоко, которое увеличивает вес груди на 270–520 грамм. Это создает дополнительную нагрузку на связки. В результате длительной чрезмерной нагрузки связки растягиваются и после завершения кормления не возвращаются в исходное положение, что приводит к мастоптозу.
Ко второй причине можно отнести изменение гормонального обмена. После родов при грудном вскармливании значительно увеличивается выработка окситоцина. Этот гормон стимулирует размножение жировых клеток и отложению жира, в том числе и в молочных железах, что также увеличивает их вес и влияет на растяжение связок.
Степени мастоптоза
Субмаммарная складка — это место у основания груди, где кожа переходит на грудную клетку. Сосок в норме расположен на 5–7 см выше складки под грудью, так называемой субмаммарной складки. Выделяют несколько степеней птоза груди, которые определяются по положению сосково-ареолярного комплекса:
- I — сосок локализован на уровне субмаммарной складки, провисание при этом незаметно;
- II — локализация соска ниже грудной складки, мастоптоз становится заметен;
- III — сосок опущен вниз, молочные железы локализованы ниже субмаммарной складки более чем на 5 см, птоз выражен очень ярко.
Отдельно выделяют псевдоптоз, когда молочные железы находятся ниже грудной складки, а сосок с ареолой — выше нее. Такое явление типично для обладательниц желез большого размера.