Существует ли профилактика молочницы у детей?
Основная профилактика заключается в поддержании здоровой микрофлоры слизистых и кожных покровов, укреплении иммунитета, рациональном использовании антибактериальных препаратов и ингаляционных стероидов (нельзя забывать полоскать детям рот после ингаляций с Будесонидом и Сальбутамолом!). И, пожалуйста, запомните: не стоит обрабатывать полость рта и другие слизистые антисептическими растворами (например, на основе хлоргексилина при ОРВИ). Любой антисептик «убивает» все микроорганизмы, которые встречает на своем пути — и «хорошие», и «плохие». В результате регулярного использования подобных спреев для борьбы с молочницей у детей количество полезных бактерий, сдерживающих рост грибков, резко сократится!
И, безусловно, важно следить за чистотой предметов, которые окружают ребенка, — пустышек, бутылочек, игрушек. Тщательно обрабатывайте предметы личной гигиены малыша, приучайте детей с ранних лет мыть ручки и тело
Непищевая аллергия
Итак, мы вплотную подошли к появлению у грудничка аллергических реакций, не связанных с едой. В подавляющем большинстве случаев их причина кроется в наследственности и постоянном контакте с аллергеном. Чаще всего реакцию организма могут вызвать:
пыль и пылевые клещи;
шерсть животных;
пыльца растений;
бытовая химия;
детская косметика.
Чтобы выяснить, что конкретно послужило причиной аллергической реакции, доктор проводит кожные пробы. Для этого на кожу малыша наносят тот или иной предполагаемый аллерген и следят за реакцией. Если спустя определенное время кожные покровы не изменились, переходят к следующему возможному «виновнику»… и так, пока не будет выявлен аллерген. Задача мамы после всего этого — найти способ изолировать грудничка от контакта с аллергеном и подобрать оптимальное лекарственное сопровождение.
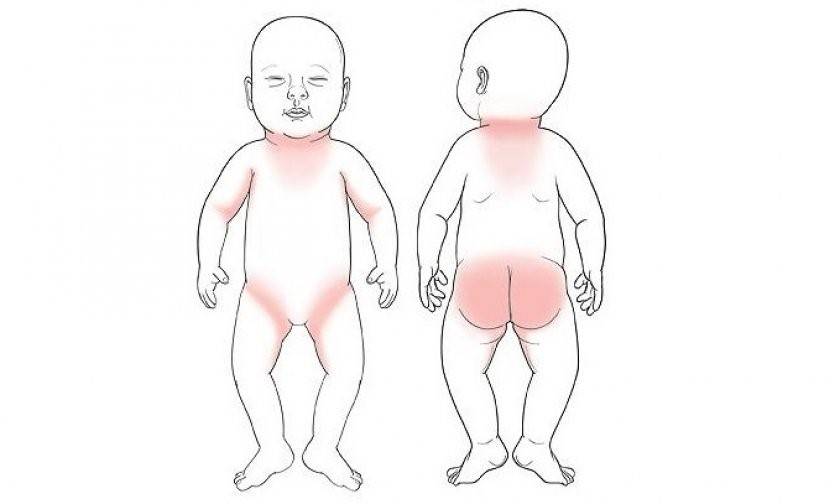
Отдельным пунктом хотелось бы отметить аллергическую реакцию малыша на подгузники. В таком случае сыпь представляет собой мелкие точки с покраснениями, зуд, отечность, что неизменно вызывает массу вопросов у родителей. Первым делом нужно исключить пеленочный дерматит, который проявляется при редкой смене подгузника, и фактор механического раздражения (неудобные липучки и резинки). В остальных случаях аллергия может возникнуть из-за:
использования дешевых подгузников из некачественных материалов или подделки;
частой смены марок подгузников;
дополнительных компонентов в составе подгузников (ромашки, алоэ).
Избавьтесь от аллергии, подберите заживляющую мазь и переходите на Huggies — подгузники с натуральным 100% хлопком и гипоаллергенными пористыми материалами, которые позволяют коже малыша дышать. Здесь вы найдете еще несколько полезных советов о том, как выбрать лучшие подгузники для малыша.
Последствия пеленочного дерматита
Пеленочный дерматит причиняет ребенку неудобства, негативно влияет на его психическое состояние. Зуд, чувство жжения вызывают функциональные расстройства и нарушение нервно-сосудистой регуляции.
| Детские болезни и методы их лечения | |
|---|---|
| Аллергология | Аллергический ринит • Крапивница • Непереносимость молочного белка • Отек Квинке • Поллиноз • Экссудативный диатез |
| Гастроэнтерология | Болезнь Крона • Диарея • Запор • Копрограмма • Римские Критерии III • Энкопрез • Язвенный колит |
| Дерматология | Атопический дерматит • Витилиго • Дерматит • Дисгидроз • Крапивница • Нейродермит • Пеленочный дерматит • Псориаз • Розовый лишай • Себорейный детский дерматит • Экзема • Эритема |
| Детские инфекции | Аутогенные инфекции • Ветряная оспа • Дифтерия • Иммунизация • Коклюш • Контагиозный моллюск • Корь • Краснуха • Паротит • Полиомиелит • Скарлатина |
| Детская хирургия | Вывих бедра • Грыжа • Столбняк |
| Неврология | Аутизм • Внутричерепная гипертензия • ДЦП • Энурез • ЭЭГ |
| Ортопедия | Косолапость • Кривошея |
| Оториноларингология | Аденоидит • Болезнь Меньера • Вазомоторный ринит • Гайморит • Лабиринтит • Ларингит • Ларингоскопия • Отит • Отоскопия • Мастоидит • Ринит • Риносинусит • Риноскопия • Снижение слуха у детей • Тонзиллит • Тонзиллор • Фарингит • Фарингоскопия |
| Офтальмология | Амблиопия • Конъюнктивит • Кератит • Косоглазие • Склерит • Увеит • Эписклерит |
| Педиатрия | Бактериологическое исследование кала • Бронхиальная астма • Глистная инвазия • Лактозная недостаточность • Недостаток витамина Д • Потница • Рахит • Синдром двигательных нарушений |
| Физиотерапия | Биоптрон • Дарсонвализация • Детский массаж • Камертон • Лазер Милта • Магнитная терапия • Парафинотерапия • УФО • Электрофорез |
Лечение пеленочного дерматита
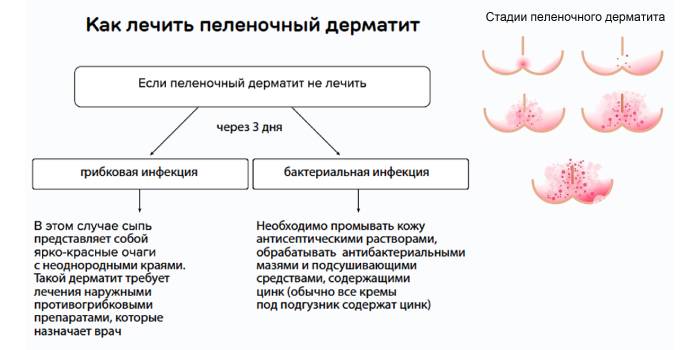
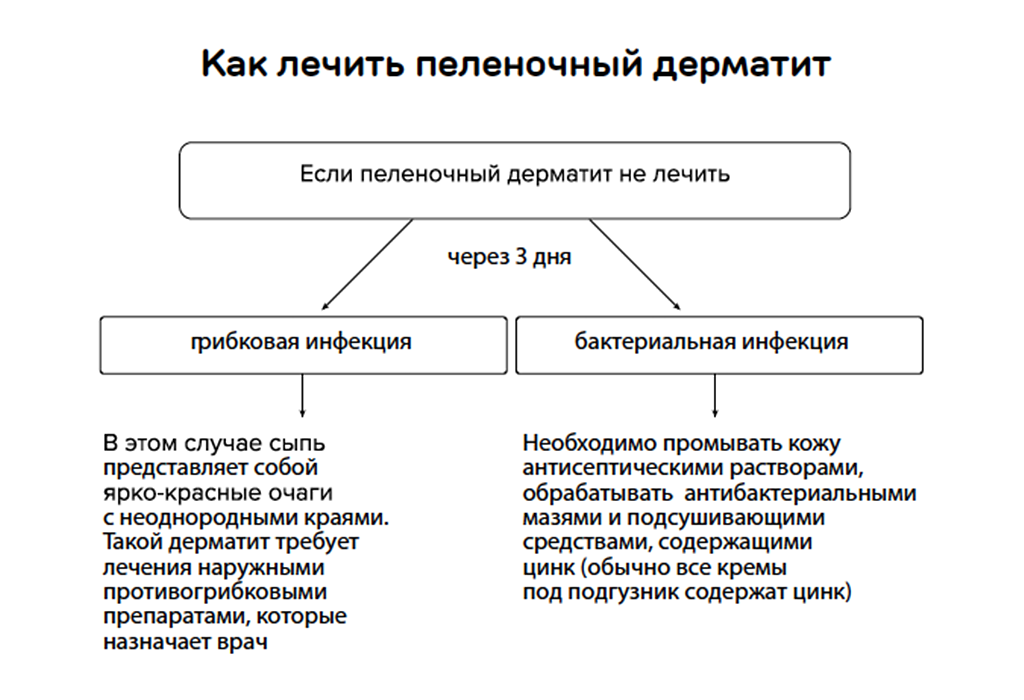
Пеленочный дерматит не требует специфического медикаментозного лечения. Обычно бывает достаточно применения противовоспалительных мазей для младенцев, барьерных кремов. При возникновении воспаления необходимо чаще менять подгузники, обеспечить доступ воздуха к пораженным участкам кожи. Также можно делать травяные ванночки, использовать светотерапию. Если такие меры не дают эффекта, то по прошествии 3-4 суток необходимо показать ребенка врачу. Есть риск, что кожа ребенка заражена диплоидным грибком Candida. При обнаружении молочницы необходимо применять противогрибковую мазь.
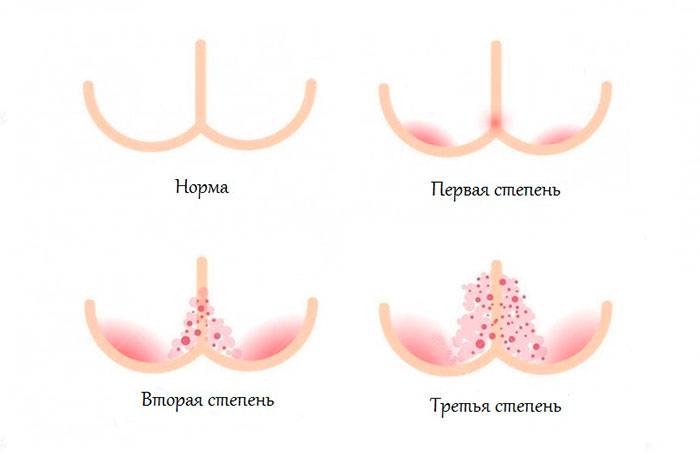
Степени опрелости у детей
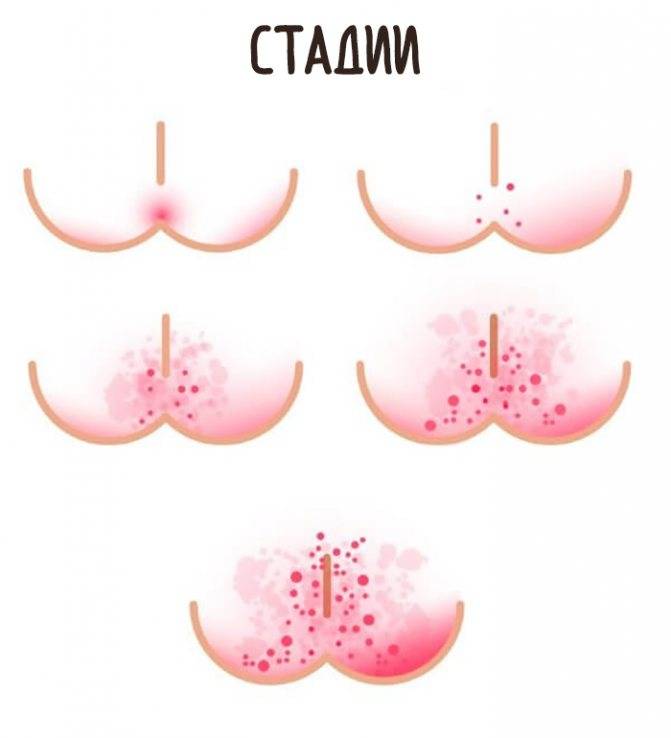
По степени тяжести выделяют 3 последовательно развивающиеся стадии пеленочного дерматита (критерии F. Germozo, 1984):
- При легкой степени появляется незначительная гиперемия и легкая сухость на очень небольшой площади (<2%). Воспалительные изменения при этом носят ограниченный характер и находятся преимущественно в области промежности, ягодиц и верхней трети бедер;
- Средняя степень тяжести развивается, если воздействие раздражающих факторов не устранено. При средней степени уже появляются выраженные покраснения на большой области, возможно наличие нескольких папул, пустул или небольшое количество гнойничков, которые вызывают дискомфорт или боль у ребенка. Могут отмечаться небольшие шелушения или отек;
- При тяжелой степени тяжести развивается выраженное покраснение на большой площади или сильные шелушения. Характеризуется выраженным отеком и наличием глубоких эрозий, обширных инфильтратов или язв. Могут встречаться большие площади сливающихся папул или многочисленные гнойнички/пузырьки. Для успешного лечения этой степени необходима комплексная местная терапия, включающая антибиотики широкого спектра, под контролем врача.
Виды заболевания у детей
Выделяется несколько форм патологии. Достаточно часто педиатрами выставляется контактный дерматит, когда высыпания и гиперемия появляются в ответ на контакт с раздражителем. Локализуется очаг в месте контакта.
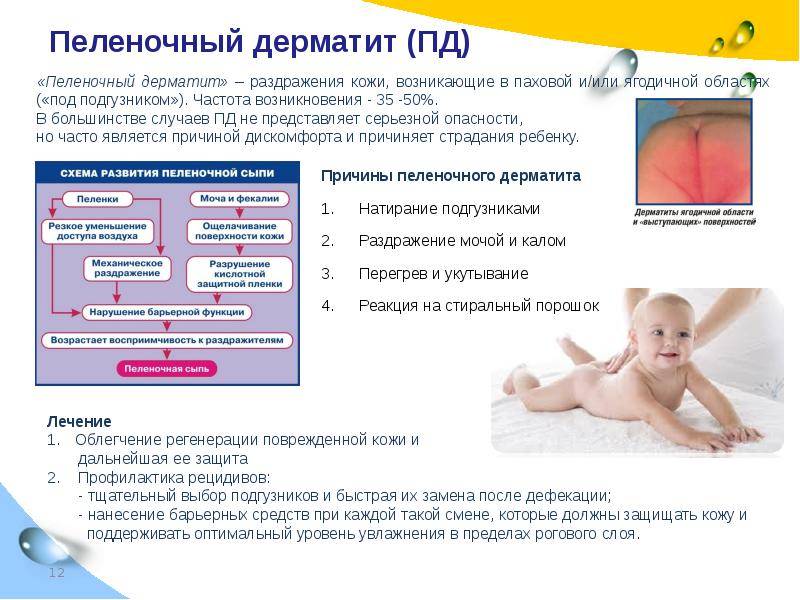
Практически 35-50% детей сталкивается с пеленочным или подгузниковым дерматитом. Это отдельная форма контактного дерматита, развивающаяся как ответ на раздражение кожи мокрыми пеленками. Проявляется покраснением, шелушением, но при тяжелой форме может стать причиной появления эрозий. Первые признаки могут возникнуть через 2-3 недели после рождения ребенка.
Следующей частой формой является себорейный дерматит. Развивается в результате нарушений функции сальных желез. Высыпания беспокоят в области волосистой части головы, в складках, за ушами. У малышей первого года проявляется виде плотных желтых корочек на коже, которые вызывают беспокойство у ребенка. После 13 лет себорейный дерматит проявляется совершенно иначе. Чрезмерная выработка кожного сала и присоединение грибковой флоры становится причиной появления шелушений, перхоти, выраженного зуда. Поражается не только волосистая часть головы, но и брови, лицо, спина.
Не менее часто встречается атопический дерматит. Это аллергическая форма с хроническим течением, сопровождающаяся выраженным зудом и чрезмерной сухостью кожи. Часто развивается вслед за аллергией или диатезом. В каждом возрасте свои признаки заболевания.
Причины молочницы у детей
Кожа и слизистые человека заселены бесчисленным множеством микроорганизмов, среди которых есть и грибы рода Candida, и это совершенно нормально. Все это многообразие живых организмов составляет микрофлору (микробиом). Candida, находясь в организме, не вызывает никаких симптомов и проявлений, поскольку «полезная» микрофлора сдерживает избыточный рост грибков. Причиной грибковой инфекции становится нарушение этого баланса.
Почему у ребенка может развиться молочница и какие факторы этому способствуют?
благоприятные условия для роста патогенной микрофлоры (кислая среда, высокая влажность и температура — все это помогает избыточному росту грибковых колоний, например, при пеленочном дерматите);
частое и необоснованное использование антибиотиков, которое отражается на состоянии микробиома организма;
использование ингаляционных стероидов без последующего полоскания полости рта;
иммунодефицитные состояния (первичный или приобретенный иммунодефицит).
Новорожденным может «достаться» молочница в ходе естественных родов, если мама страдала вульвовагинальной формой кандидоза и не лечилась (т.н. вертикальный путь передачи инфекции). Кроме того, не стоит забывать, что после рождения микрофлора слизистых ребенка продолжает созревать, поэтому дисбаланс между «хорошими» и «не очень» микроорганизмами — частая история. В результате молочница у месячного ребенка и даже малыша первых недель жизни является очень распространенным состоянием.

Чем лечить опрелости у ребенка?
Лечение опрелостей зависит от причины возникновения дерматита. Специфическое лечение пеленочного дерматита назначается лечащим врачом на основании следующих данных:
- Возраст вашего ребенка, общее состояние здоровья и история болезни;
- Реакция вашего ребенка на определенные средства, процедуры и методы лечения.
Основой лечения опрелостей является поддержание кожи вашего ребенка чистой и сухой. Требуется частая смена подгузников, нежная обработка кожи натуральными материалами (хлопок), без лишнего трения. Следует давать ребенку полежать без подгузника при его смене, при наличии дерматита – как можно дольше не одевать подгузник. Если опрелости не проходят, несмотря на домашнее лечение, следует обратиться к специалисту.
Важной частью лечения является выбор средств, использование которых разрешено даже у новорожденных. Международный совет Экспертов по лечению пеленочного дерматита разработал основные требования к идеальному препарату для местного применения при пеленочном дерматите
Согласно этим требованиям (критериям соответствия), идеальное средство для местного применения при опрелостях должно:
- Обладать подтвержденной клинической эффективностью и безопасностью у детей первого года жизни;
- Усиливать естественную защиту кожных покровов;
- Обеспечивать оптимальный уровень увлажнения кожи;
- Содержать исключительно безопасные и полезные вещества;
- Не иметь в составе ненужных веществ;
- Не иметь в составе потенциально токсичных компонентов;
- Не содержать потенциальных аллергенов, например, ароматизаторов;
- Не содержать антисептиков и консервантов;
- Быть приятным в использовании.
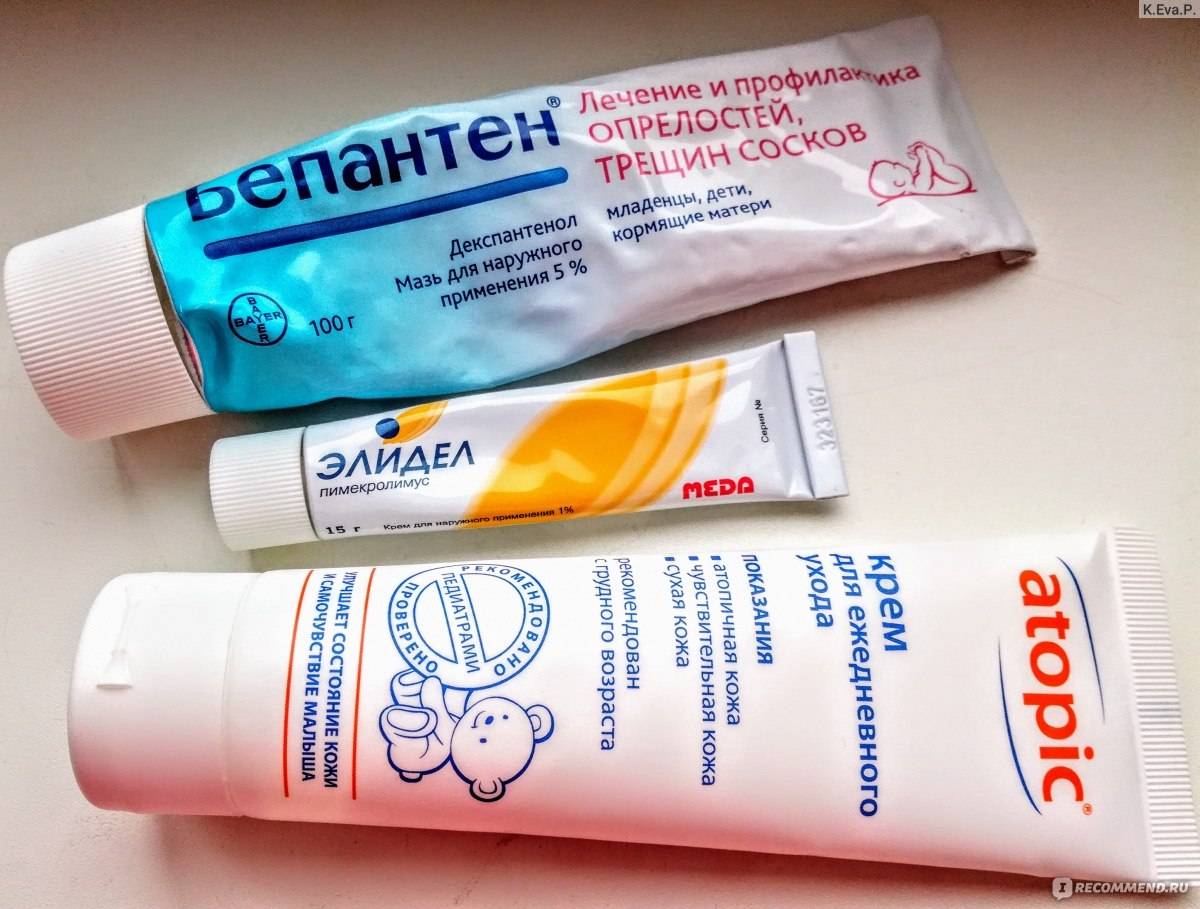
Этим критериям соответствует мазь с декспантенолом — Бепантен мазь . Местное применение декспантенола существенно снижает потерю воды, восстанавливает водный баланс, влажность кожи и способствует заживлению кожи. Ланолин, в свою очередь, образует защитный барьер на поверхности кожи, который позволяет коже дышать .
Чем лечить молочницу у детей?
Важно сказать, что орофарингеальный кандидоз у младенцев требует лечения только в случае, если это состояние беспокоит ребенка (отказ от груди, беспокойство и плач во время сосания, например). Согласно международным рекомендациям, в остальных случаях лечение молочницы у грудного ребенка не требуется
Для лечения кандидоза (даже у самых маленьких детей) существуют различные противогрибковые препараты как для местного применения, так и для использования вовнутрь. Например, для обработки полости рта у новорожденных можно использовать раствор клотримазола; для лечения грибковой инфекции, присоединившейся к пеленочному дерматиту, есть специальные мази на основе этого же действующего вещества. В случаях тяжелых форм кандидоза врач может назначить противогрибковые препараты в форме таблеток. Но в любом случае, препарат должен назначаться только специалистом!
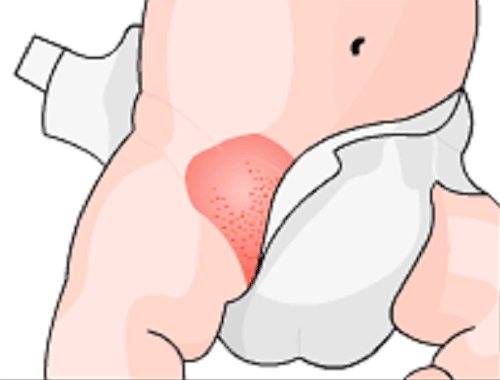
Пеленочный дерматит у грудничка
Кожа малыша с первого года жизни продолжает формироваться. Эпидермис еще более тонкий, чем у взрослых, клеточки внешнего защитного рогового слоя эпидермиса мельче по размеру, и их меньше по количеству. Неправильный уход и более низкая способность кожи младенца к защите приводят к формированию пеленочного дерматита.
Особенность кожи младенцев:
- меньше меланина (пигмента кожи), нет четкой границы между слоями среднего слоя кожи – дермы
- ниже показатели естественного фактора увлажнения
- более высокие значения pH кожи (кислее)
- меньше поверхностных липидов кожи и кожного сала
- кожа более рыхлая
- выше содержание воды в роговом слое
- быстрее всасывание с поверхности кожи
- иной, нежели у взрослого, состав микрофлоры
Факторы, влияющие на развитие пеленочного дерматита:
- легкая повреждаемость кожи
- недостаточное развитие потовых желез
- быстрое развитие контактного дерматита и воспаления
При ношении подгузника происходит:
- повышение влажности кожи
- повышение уровня pH (ощелачивание) кожи
- повышение чувствительности кожи к моче, калу и другим раздражителям
- усиление размножения грибков на коже
- повышение риска повреждения кожи
Профилактика
Любое заболевание легче предотвратить, чем лечить. Поэтому, если вы желаете избежать любых аллергических проявлений у вашего крохи, придерживайтесь следующих правил:
не вводите прикорм ранее, чем это рекомендует ВОЗ (с 6 месяцев) и только после консультации со специалистом. Многие мамы стремятся «побаловать» малыша вкусненьким как можно раньше, не задумываясь о том, как на это отреагирует организм грудничка;
любой теоретически аллергенный продукт кормящая мама должна пробовать по чуть-чуть и внимательно следить за реакцией крохи. Исключить из рациона цельное молоко, орехи, мед, яйца, копчености, кофе и продукты с усилителями вкуса;
при выборе детской смеси четко придерживаться указаний педиатра;
поддерживать оптимальный климат в детской комнате (с температурой не выше 20–22 ˚С и влажностью 60–70%) и как можно чаще проводить в ней влажную уборку;
одевать ребенка по погоде. Давно доказано, что перегрев намного хуже, чем переохлаждение;
по возможности ограничить контакт ребенка с домашними животными;
стирать детскую одежду специальными порошками и тщательно выбирать уходовую косметику.
Эти несложные рекомендации позволят значительно снизить риск развития аллергии у грудничка и станут лучшим подспорьем в борьбе с уже существующим заболеванием.
Будьте здоровы!
Виды
Существуют разные виды пеленочного дерматита. Они отличаются по проявленным симптомам.
Бактериальный пеленочный дерматит – это инфекция, которая вызывает красную мелкую сыпь и образует мокроватую пленку.
Кандидозный пеленочный дерматит характеризуется появлением ярко-красных, мокнущих или сухих шелушащихся пятен на коже, чаще возникает на попе, так как вызван фекальными бактериями.
Грибковый пеленочный дерматит по симптомам напоминает бактериальный, но окончательный диагноз ставится, через несколько дней после начала лечения пеленочного дерматита и оно не дало нужного результата.
Краевой пеленочный дерматит у детей возникает от памперсов неправильного размера, резинки от подгузника впиваются в кожу, натирают и травмируют кожу.
Интертриго локализируются в паху и ягодицах. Причиной появления интертриго является высокая влажность, появляются потертости, трещины, пролежни.
Профилактика
Адекватный и регулярный уход за кожей новорожденного – важное условие поддержания здорового состояния кожи ребенка и профилактики пеленочного дерматита . Для профилактики дерматита необходимо соблюдать общие правила:
Для профилактики дерматита необходимо соблюдать общие правила:
- Не одевайте ребенка в плотно прилегающую одежду. Отдавайте предпочтение одежде из натуральных тканей;
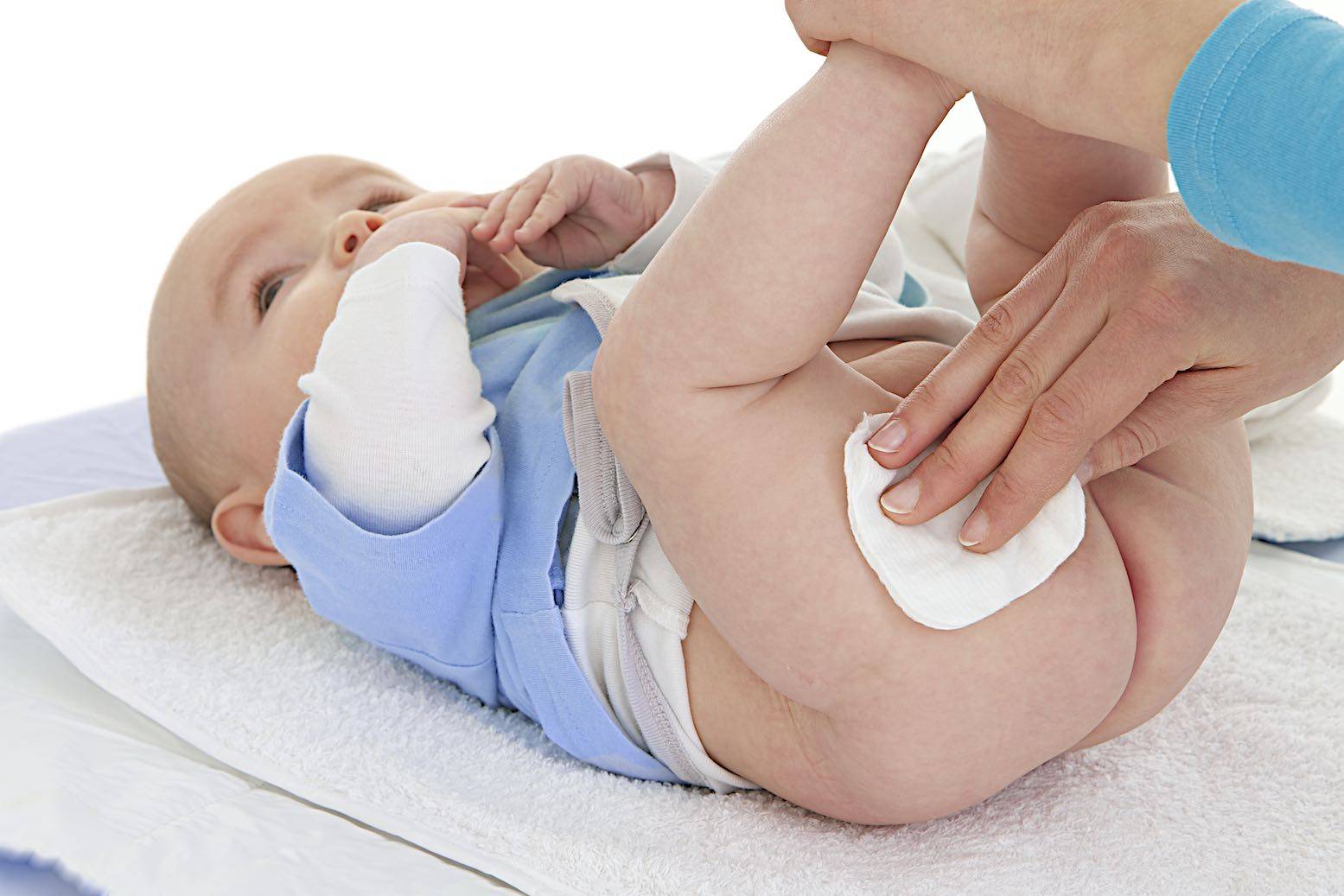
- Максимально сократите время контакта кожи с мокрым подгузником. Меняйте подгузники каждые 1-2 часа (как можно быстрее по мере загрязнения) в течение дня и 1-2 раза в ночное время. Не забывайте подмывать малыша или очищать кожу влажными салфетками.
- Давайте ребенку как можно больше свободного от пеленок времени, чтобы его кожа могла оставаться сухой и не препятствовала естественному процессу ранозаживления;
- Наносите защитные, увлажняющие средства от опрелостей (по назначению врача);
- Исключите использование в зоне соприкосновения подгузника с кожей спиртосодержащих средств, присыпок;
- При смене подгузника наносите средства, обладающие барьерными свойствами . На поверхности кожи они образуют барьер, предотвращающий контакт с калом и мочой.
Источники:
- Berg, R. W. Etiologic factors in diaper dermatitis: A model for development of improved diapers. Pediatrician. – – Vol. 14. – №1. – P. 27–33.
- Blume-Peytavi U, * Tina Lavender, Ph. D., R. M., R.G.N., Dorota Jenerowicz, M.D., Irina Ryumina, M. D., Jean-Francois Stalder, M. D., Antonio Torrelo, M. D.,** and Michael J. Cork, M. D Recommendations from a European Roundtable Meeting on Best Practice Healthy Infant Skin Care, Pediatr Dermatol. –2016, May-Jun; 33(3): 311–321.
- Мурашкин, Н. Н. и соавт. Особенности течения и профилактики пеленочного дерматита у новорожденных и детей грудного возраста // Вопросы современной педиатрии. – 2015. – № 6. – С. 710–713.
- Atherton, D, Proksch, E, Schauber, J, Stalder, JF // Irritant Diaper Dermatitis. Supplement Part 1: Best Practice Management. SelfCare 2015;6(S1):1-11. https://selfcarejournal.com/article/irritant-diaper-dermatitis-supplement-part-1-best-practice-management/
- Proksch, E., de Bony, R., Trapp, S. and Boudon, S. (2017) Topical Use of Dexpanthenol: A 70th Anniversary Article. Journal of Dermatological Treatment, 28, 766-773.
- Василевский И.В. Клинико–фармакологические подходы к уходу за кожей у новорожденных и детей грудного возраста // Здравоохранение. – 2011. – № 1. – С. 46–51.
! Данная информация не может заменить консультацию специалиста. Необходимо обратиться к врачу.
Как выглядят опрелости подмышками?
Различают 3 степени опрелостей подмышечных впадин грудничков, которые развиваются постепенно:
I степень — умеренная гиперемия (покраснение) кожи без видимого нарушения ее целостности;
II степень — яркое воспаление красного цвета, иногда сопровождающееся эрозиями;
III степень — мокнущие участки воспаленной кожи, которые появляются в результате многочисленных сливающихся между собой эрозий, также возможно образование язвочек.

При этой степени эритема выходит за границы подмышечных впадин и может поражать кожу груди и верхних конечностей.
Чаще всего присоединение бактериальной или грибковой флоры происходит именно при третей степени проявления опрелостей. Признаки бактериальной инфекции включают в себя выраженную гиперемию с отделяемым, пузырьки и гнойнички с содержимым белого или желтоватого цвета.
Профилактические меры заключаются в соблюдении правил гигиены кожи, устранении раздражающих факторов, способствующих развитию опрелостей у новорожденных.

Профилактика появления опрелостей кожи подмышек состоит из:
очищения области подмышечных впадин с помощью проточной теплой воды. В случае отсутствия возможности протереть водой можно использовать влажные очищающие салфетки без спирта и отдушек в составе. Ряд проведенных исследований показали, что применение таких салфеток эффективно для очищения и гидратации кожи, как и купание в воде с применением тканевых средств для мытья;
купания грудничка в воде с добавлением качественных средств для мытья, аптечных марок, одобренных дерматологами;
применения частых воздушных ванн после купания ребенка;
применения барьерного уходового средства или водоотталкивающего эмолента после купания;
использования качественных тканей и материалов при выборе одежды и пеленок для новорожденного;
исключения моментов травмирования кожи в области подмышечных впадин;
использования качественных средств для стирки вещей ребенка, без химии, парабенов и других нежелательных компонентов.

Профилактика опрелостей кожи под подгузником
Максимально эффективные манипуляции по предотвращению появления опрелостей, включают в себя:
Частую смену подгузников после актов дефекации и мочеиспускания для того, чтобы снизить воздействия мочи и кала на кожу. Рекомендации по частоте смены подгузников у детей заключаются в: смена каждые 2 ч для новорожденных детей, а для грудничков старше 1 месяца -каждые 3–4 ч.
Длительные и регулярные воздушные ванны. Таким способ можно избежать избыточной влажности под подгузником.
Уменьшение трения кожи новорожденного о подгузник и одежду.
Нормализацию температуры и влажности воздуха.
Своевременные подмывания ребенка после акта дефекации должны проводиться под проточной водой, а не в ванночках.
Купание новорожденных должно быть регулярным, в теплой воде (37–40° C),, с применением небольшого количества деликатного, не раздражающего косметического моющего средства (рН которого должен быть нейтральным).
Использование средств с выраженными барьерными свойствами, которые способствуют сохранению нормальной гидратации рогового слоя и поддержанию местного иммунитета. Средством выбора для детей грудного возраста является 5% декспантенол.

Причины метеоризма у новорожденных
В кишечнике газы находятся в виде пены, которая выстилает его стенки, заполняет просвет, и тем самым снижает всасывание пищи и нарушает процессы пищеварения. Кроме того, пенистые массы распирают петли кишечника изнутри, что и приводит к болевым ощущениям и дискомфорту ребенка. Газики у новорожденного (метеоризм) — явление нередкое. Почему так происходит? Для этого есть несколько причин.
Заглатывание воздуха во время кормления. Поглощение небольшого количества воздуха при кормлении — это нормально. Однако при неправильном прикладывании к груди или во время сосания бутылочки при искусственном вскармливании ребенок может заглатывать слишком большое количество воздуха.
Плач. При плаче малыш захватывает чрезмерное количество воздуха извне, что также может привести к появлению газов у грудничка.
Незрелый пищеварительный тракт. У детей первых месяцев жизни в силу незрелости и несовершенства работы ЖКТ вырабатывается недостаточное количество ферментов, в результате чего часть пищи остается непереваренной, и в толстой кишке она подвергается процессам брожения. А вследствие брожения выделяется много газа.
Диета кормящей матери. Эта причина до сих пор остается дискутабельной в медицинском сообществе. Отечественные педиатры склоняются к тому, что именно употребление женщиной продуктов, которые потенциально могут вызвать метеоризм, является основной причиной газиков у новорожденного. Однако западные врачи не спешат во всем винить капусту и хлеб. В настоящий момент наиболее актуальным является подход, который говорит о том, что действительно есть ряд продуктов, которые могут приводить к повышенному образованию: свежие фрукты и овощи, хлебобулочные изделия, бобовые. И, если мама испытывает дискомфорт после их употребления, то и ребенок потенциально может. Однако, так происходит далеко не всегда. Для того, чтобы подтвердить связь между газиками у новорожденного при грудном вскармливании и каким-то определенным продуктом, рекомендуется исключить его на три дня из рациона кормящей женщины и понаблюдать как за ее самочувствием, так и за поведением ребенка.
Лактазная недостаточность. В связи с нехваткой фермента лактазы лактоза грудного молока расщепляется не полностью, задерживается в толстой кишке и становится питательной средой для различных бактерий, вызывающих процессы брожения.
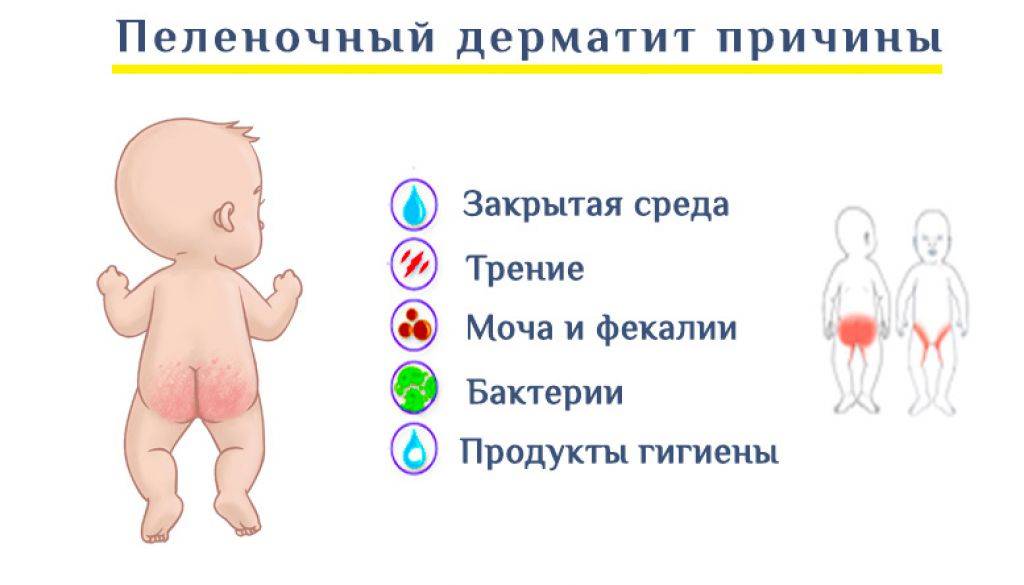
Причины возникновения дерматита
ПД возникает под воздействием следующих раздражителей
- повышенная температура
- трение и влажность пеленок и подгузников
- раздражение кожи мочой, потом, пищеварительными ферментами и солями желчных кислот,
- повышение рН кожи при контакте с каловыми массами и т. д.
- патогенная и условно-патогенная микрофлора, грибковая инфекция.
Пеленочный дерматит иногда развивается даже при хорошем уходе за кожей ребенка, например, в случае поноса вследствие антибактериальной терапии.Этому также может способствать переход с жидкой пищи на твердую, прекращение кормления грудью.
Распространенность ПД в грудном возрасте достигает 50%. Есть сведения, что он чаще встречается у девочек и преобладает среди младенцев второго полугодия жизни (6–12 месяцев).
Выраженность ПД варьирует от легкого локального раздражения до обширного и глубокого инфицирования кожных покровов. Хотя ПД не принято относить к числу зудящих дерматозов, зуд при нем может быть достаточно выраженным и приводить к беспокойству, повышенной раздражительности ребенка, а также к негативным эмоциям и нарушениям сна.
Основным осложнением ПД является инфицирование кожных покровов.