Низкое давление во время беременности — симптомы
Низкое давление во время беременности обычно проявляется как группа неспецифических, но неприятных симптомов, которые могут повлиять на многие хронические заболевания. В результате гипотонии беременная женщина может испытывать головокружение, шум в ушах и сонливость.
Нередко появляются нарушения зрения в виде образования темных пятен перед глазами. Будущая мать может также жаловаться на общую слабость и усталость, которые не связаны с физической усталостью.
Гипотония во время беременности часто вызывает головные боли и проблемы с концентрацией внимания, повышенное сердцебиение и холод в коже ног и рук.
 Головная боль
Головная боль
В свою очередь, очень низкое давление во время беременности часто связано с обмороком, вызванным гипоксией головного мозга. Это потенциально самый опасный симптом гипотонии, так как следствием обморока может быть неудачное падение и серьезная травма головы или живота. Симптомы низкого давления могут встречаться с различной степенью тяжести.
Трансферрин и анемия
Трансферрин — это белок, отвечающий за перенос железа в крови к тканям. Синтез трансферрина происходит преимущественно в печени. Железо транспортируется этим белком к местам его хранения. Трансферрин определяется при дифференциальной диагностике анемии.
Как подготовиться к анализу, чтобы получить точный результат? Перед тестированием концентрации трансферрина пациент должен не есть не менее 12 часов. На результат исследования могут влиять принимаемые лекарства, витамины и БАДы.
Норма концентрации трансферрина в крови: 2-4 г/л.
Причины высокой концентрации трансферрина:
- железодефицитная гипохромная и микроцитарная анемия;
- беременность;
- лечение эстрогенами.
Причины низкого трансферрина:
- недоедание;
- воспаление;
- анемия;
- ожоги;
- рак.
Препараты для лечения синдрома РК с диареей
При диарее, сопровождающей синдром РК, врач может назначить антидиарейные препараты, например:
- Лоперамид (Имодиум) или диоктаэдрический смектит (Смекта).
- Элуксадолин Eluxadoline (торговое наименование Viberzi). Рецептурный препарат для терапии СРК с диареей. В России пока недоступен и не разрешен. Но за рубежом рекомендован во многих странах.
- Рифаксимин (Альфа нормикс). Антибиотик для лечения СРК с диареей и вздутием живота.
- Секвестранты желчных кислот, включая холестирамин (Prevalite – Превалит), Колестипол (Колестид) или Колесевелам (Велхол). Но они могут вызвать вздутие живота.
Диагностика низкого пульса
Определение причин патологически низкого пульса предусматривает проведение комплексной диагностики. Прежде всего врач выслушивает жалобы пациента, собирает анамнез и проводит осмотр. При выявлении брадикардии (т. е. снижения пульса) пациенту назначают . Что касается диагностических исследований, то они заключаются в следующем:
- Электрокардиография;
- Суточный мониторинг по Холтеру;
- УЗ-сканирование сердца;
- ;
- Велоэргометрия.
Помимо этого, при необходимости, может быть проведено ЧПЭФИ, которое позволяет изучить проводящие пути сердца и определить органический или функциональный характер заболевания.
Симптомы низкого давления при беременности
Когда беременная плохо себя чувствует, плохо всем, кто ее окружает. Хочется помочь своему близкому человеку и даже двум, когда плохо маме, то ребеночек тоже чувствует себя нехорошо. Жалобы на головокружение, слабость, усталость, плохое самочувствие могут быть признаками пониженного давления у беременной. Поэтому, чтобы не ошибиться в диагнозе, нужно хорошо знать симптомы.
Самые элементарные причины пониженного давления при беременности: женщина долго стоит, находится в душном помещении, принимает горячую ванну, голодна. Эти факторы легко убрать и исправить. К причинам, по которым давление падает, можно отнести повышенную чувствительность к жаре или холоду, бессонницу или тошноту, учащенное сердцебиение, ощущение нехватки воздуха. Данные факторы уже не зависят от нас, об этом нужно обязательно сообщить доктору. Давление может напомнить о себе одышкой, когда беременная много ходит.
У беременной при пониженном давлении может наблюдаться головная боль, звон в ушах, сонливость, усталость, потемнение в глазах, голод, физическое и умственное переутомление, стрессовые ситуации.
Препараты для лечения тахикардии сердца
В зависимости от различных факторов, препараты для лечения тахикардии делятся на группы.
В зависимости от типа тахикардии:
- для синусового типа;
- для пароксизмального типа;
- для желудочковой:
- для наджелудочковой тахикардии;
- для фибрилляции желудочков.
В зависимости от артериального давления у пациента:
- при пониженном давлении;
- при нормальном давлении;
- при повышенном давлении.
В зависимости от типа лекарств:
- на натуральной основе;
- на синтетической основе;
- с дополнительным эффектом лечения аритмии.
По способу воздействия:
- сердечные гликозиды (ослабляют сократительную способность миокарда);
- ингибиторы (борются с сердечной недостаточностью);
- тиреостатики (применяются при заболевании щитовидной железы);
- омега- и бета-адреноблокаторы (блокируют проводимость ионов калия, уменьшая выработку АТФ энергии).
Взаимодействие других лекарств с кортикостероидами
Кортикостероиды взаимодействуют со многими другими препаратами. Поэтому перед их применением нужно ознакомиться с инструкцией и сообщить врачу обо всех применяемых препаратах.
Взаимодействие кортикостероидов и лекарств:
Глюкокортикостероиды ослабляют действие нестероидных противовоспалительных препаратов.
Использование глюкокортикостероидов с парацетамолом повышает: гипернатриемию, отеки, выведение кальция, риск гипокальциемии и остеопороза, риск поражения печени.
Одновременное применение глюкокортикостероидов и НПВП (нестероидных противовоспалительных препаратов), например ибупрофена, или алкоголя увеличивает риск желудочно-кишечных кровотечений и язв.
Препараты – фенитоин, эфедрин, рифабутин, карбамазепин, барбитураты, рифампицин, примидон, симпатомиметики и аминоглютетимид – усиливают метаболизм гормонов, в результате чего снижается концентрация глюкокортикостероидов в крови, что требует увеличения дозы препарата.
У пациентов, принимающих одновременно кортикостероиды с антикоагулянтами, производными кумарина, гепарином, стрептокиназой, урокиназой изменяются показатели протромбинового времени (ПТ), повышается риск изъязвления и кровотечений.
Следует соблюдать осторожность при приеме аспирина вместе с кортикостероидами, особенно при гипопротромбинемии.
Кетоконазол может вызвать надпочечниковую недостаточность во время отмены кортикостероидов, ингибируя выработку гормонов в надпочечниках.
При одновременном приеме амфотерицина, диуретиков, сердечных гликозидов, теофиллина и других препаратов, усиливающих выведение калия (например, петлевых диуретиков), существует риск гипокалиемии, то есть снижения уровня калия в крови.
Кортикостероиды снижают гипотензивное действие многих групп препаратов от гипертонии.
Глюкокортикостероиды ослабляют антидиабетическое действие инсулина и пероральных гипогликемических препаратов. Может потребоваться коррекция дозы.
Применение глюкокортикостероидов с антитиреоидными препаратами, гормонами щитовидной железы может изменить их влияние на функцию щитовидной железы.
В результате взаимодействия с ритонавиром, оральными контрацептивами, содержащими эстрогены, а также сложными контрацептивными пластырями может повышаться концентрация кортикостероидов в плазме крови
Оральные контрацептивы, содержащие эстрогены, изменяют метаболизм глюкокортикостероидов и их связывание с белками, что приводит к увеличению периода полувыведения, усилению эффекта глюкокортикостероидов.
Снижение концентрации глюкокортикостероидов в плазме может происходить под влиянием активности эритромицина.
Кортикостероиды способствуют снижению ассимиляции кальция, угнетают действие соматотропина, бензоата натрия и фенилбутирата натрия.
Одновременный прием ингибиторов CYP3A повышает риск развития системных побочных эффектов.
Существует риск гематологического поражения из-за одновременного приема кортикостероидов с метотрексатом.
Как проводится диагностика железодефицитной анемии у беременных женщин?
Согласно клиническим рекомендациям МЗ РФ «Железодефицитная анемия» от 2021 г. ключевая роль в постановке диагноза отводится лабораторным исследованиям. Изобилие клинических симптомов не всегда позволяет уверенно диагностировать ЖДА, так как признаки могут быть характерны для большого количества других заболеваний.
Рекомендуется исследовать следующие показатели:
общий (клинический) анализ крови:
гематокрит (Hct);
уровень эритроцитов (Rbc);
гемоглобин (Hb);
уровень ретикулоцитов (Ret);
среднее содержание гемоглобина в эритроцитах (MCH);
средняя концентрация гемоглобина в эритроцитах (MCHC);
размер эритроцитов — средний объем эритроцитов (MCV).
сывороточные показатели обмена железа:
уровень ферритина;
уровень трансферрина;
общая железосвязывающая способность сыворотки (ОЖСС);
уровень железа сыворотки крови;
коэффициент насыщения трансферрина железом (коэффициент НТЖ).
Для железодефицитной анемии во время беременности характерно:
снижение уровня:
гемоглобина;
гематокрита;
среднего содержания гемоглобина в эритроцитах;
средней концентрации гемоглобина в эритроцитах;
среднего объема эритроцитов.
нормальные показатели:
количества эритроцитов;
количества ретикулоцитов.
Показатель ретикулоцитов будет увеличиваться в случае кровотечения.
Таблица 1. Классификация ЖДА у беременных.
Степени тяжести ЖДА
Уровень гемоглобина (Hb), г/л
Легкая
110–90
Средняя
89–70
Тяжелая
менее 70
При диагностике железодефицитной анемии у беременных важно отличить ее от анемии, сопровождающей другие хронические заболевания. Для этого необходимо исследовать сывороточные показатели обмена
Отличительные признаки истинной ЖДА:
низкий уровень сывороточного ферритина;
повышенные ОЖСС;
повышение трансферрина;
уровень сывороточного железа и коэффициент НТЖ снижены или в пределах нормы.
Таблица 2. Дифференциальная диагностика ЖДА и анемии хронических заболеваний
Показатель
Норма
ЖДА
АХЗ
Сывороточное железо
10,7–32,2 мкмоль/л
↓
↓ или N
ОЖСС
46–90 мкмоль/л
N или ↓
НТЖ
17,8–43,3%
↓
Ферритин
11,0–306,8 нг/мл
↓
Специалисты Научного центра акушерства, гинекологии и перинатологии им. В.И.Кулакова выделяют специфические рекомендации по диагностике железодефицитных состояний у беременных и родильниц:
Проведение скрининга на ЖДА у женщин при первичном обращении к врачу.
Определение у родильниц на вторые сутки после родов уровня Hb, RBC, Ht.
Обязательная оценка стадии ЖДС (включая латентный и предлатентный железодефицит).
Определение степени тяжести ЖДА.
Выделение клинического варианта: с хроническим воспалением или без.
Признаки высокого давления
Надежнее всего контролировать давление путём его регулярных замеров, но иногда давление может подскочить неожиданно, а тонометра может не оказаться под рукой. Насторожить могут и косвенные симптомы высокого давления, а особенно их сочетания:
- головокружение и головная боль;
- шум в ушах;
- “мушки” перед глазами;
- тошнота и рвота;
- сильная отёчность;
- появление красных пятен на коже после лёгкой физической нагрузки или стресса.
При появлении этих симптомов, необходимо измерить давление и, по возможности, отдохнуть. В период беременности состояние женщины не стабильно, но игнорировать симптомы повышенного давления или другие нетипичные симптомы тоже опасно. Лучше обратиться за консультацией к врачу и не пропускать плановые посещения врача.
Причины пониженного пульса
Несмотря на то, что показатели максимальной частоты можно назвать условными и индивидуальными, зависящими от ряда факторов (несомненно, в определённых границах), то пульс ниже 50-ти уд./мин. — признак наличия заболевания. Его снижение до сорока ударов несёт в себе угрозу для здоровья и жизни, поскольку головной мозг страдает от кислородного голодания. Если он не превышает сорока ударов в течение семи дней — это признак брадикардии, а при прогрессирующем снижении следует срочно обратиться за профессиональной медицинской помощью.
Почти все инициирующие факторы пульса ниже нормы имеют отношение к патологическим состояниям. Специалисты для удобства разделяют их на различные категории, ознакомиться с которыми можно в нашей таблице.
Категория причин
Чем проявлена?
Физиологические
Выделяют ряд естественных факторов и внешних воздействий, инициирующих низкий пульс при нормальном давлении. Такие состояния не являются опасными. Это:
Ночной сон — когда человек спит, все процессы в его организме замедляются, в том числе ритмы сердца и циркуляция крови. В то же время, если в помещении спёртый воздух, слишком холодно или жарко, сердцебиение может снизиться критически;
Температура воздуха: чем она ниже, тем ниже сердцебиение. Такой явление обусловлено защитными процессами организма, они не имеют отношения к переохлаждению или обморожению;
Перестройка гормонального фона в подростковом возрасте. В период с 12-ти до 17-ти лет частота пульса может составлять от 30-ти до 200 ударов. Подобное происходит из-за «встряски» в период перестройки организма, его взросления;
Профессиональные занятия спортом. У многих спортсменов настолько хорошо прокачана сердечная мышца, а само оно имеет увеличенный объём, что создаются предпосылки для развития так называемого «синдрома атлетического сердца», при котором частота пульса не превышает 50-ти уд./мин
Стоит сказать, что подобное явление не очень полезно для здоровья из-за кислородного голодания мозга, а также высокого риска опухолей сердца злокачественной природы и инфарктов.
Кардиологические
Причины низкого давления и низкого пульса могут крыться в слабости такого жизненно важного органа, как сердце. Они возникают при следующих заболеваниях:
Снижение местного кровоснабжения — ишемия;
Ишемический некроз тканей миокарда из-за дефицита кровоснабжения — инфаркт миокарда;
Синдром сердечной недостаточности вследствие декомпенсированного нарушения функции миокарда;
Первичное поражение сердечной мышцы невоспалительной природы вследствие дистрофических и склеротических процессов в сердечных клетках — кардиомиопатия;
Воспалительные процессы сердечной мышечной оболочки инфекционного, аллергического или ревматического характера — миокардит;
Врождённые и приобретённые пороки сердца вследствие анатомических особенностей, формирования рубцов, сбоев насосной функции.
Токсикологические
Низкое давление и низкий пульс могут развиться вследствие взаимодействия с токсическими веществами при:
Острой интоксикации ядами на производстве, потреблении пищи, содержащей их, лучевой терапии;
Самолечении с приёмом фармакологических препаратов, не назначенных врачом;
Дефицит или переизбыток в организме калия, натрия, магния из-за приёма витаминных комплексов, не подходящих в том или ином случае;
Соблюдении диет, не включающих в себя важные для организма углеводы, белки, витамины;
Злоупотребление алкогольными напитками, табакокурение, потребление наркотиками.
Сопутствующие патологические состояния
Комплекс функциональных расстройств вследствие сбоев регуляции сосудистого тонуса ВНС — вегетососудистая дистония;
Сбои в работе эндокринной системы — заболевания ЩЖ, надпочечников, сахарный диабет;
Снижение уровня эритроцитов и гемоглобина в крови — малокровие;
Болезни органов дыхания, характеризующиеся сужением трахеи вследствие воспалительных процессов;
Тяжёлые заболевания инфекционной этиологии, характеризующиеся блокировкой рецепторов, контролирующих работу аорты, и клапанов;
Отёки, кровоизлияния, новообразования добро- и злокачественной этиологии в полости черепа.
Низкий пульс у пожилых связан с возрастными изменениями организма. Нередко он развивается из-за сопутствующих болезней или естественного замедления обменных процессов организма.
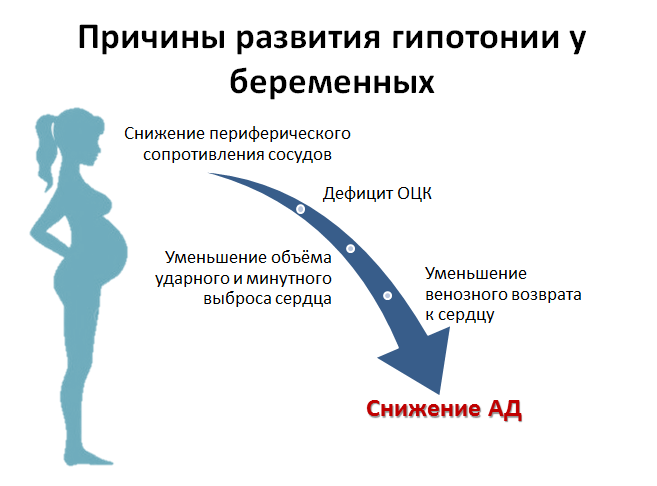
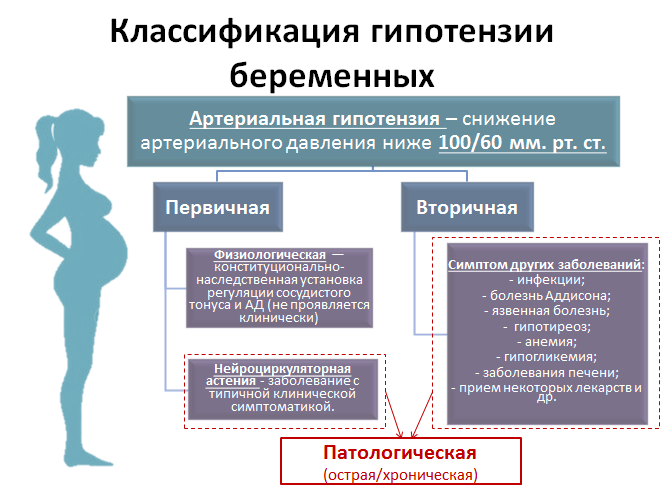
Слишком низкое давление во время беременности — причины
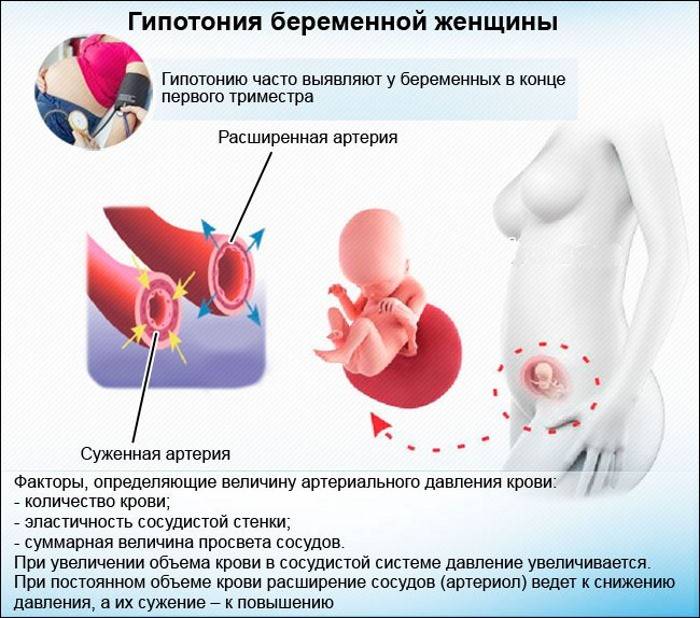
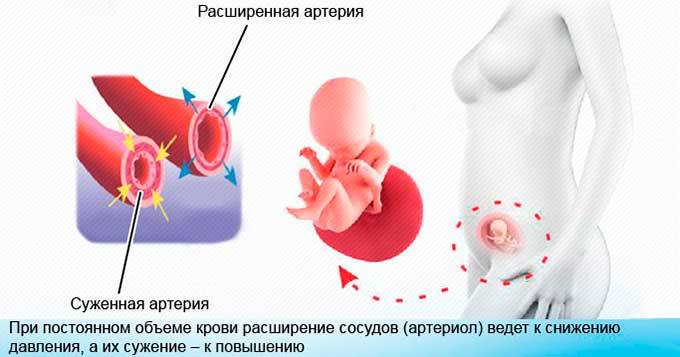
Низкое давление во время беременности редко связано с сердечно-сосудистыми заболеваниями у будущей мамы. Обычно это — гормональная проблема. Снижение давления во время беременности наблюдается уже в первом триместре в основном из-за повышенного уровня прогестерона, гормона, ответственного за эластичность кровеносных сосудов. Низкое давление в начале беременности — это естественное, но не опасное явление, если значение давления, обычно диастолического, падает не более, чем на 10 мм рт.
Другие причины низкого давления при беременности:
- Объем крови. Вторая причина понижения давления на этой стадии беременности — увеличение количества циркулирующей крови, что также замедляет кровообращение.
- Обезвоживание. Низкое диастолическое давление при беременности также может быть результатом обезвоживания организма будущей мамы. Недостаточное употребление жидкости замедляет обмен веществ, вызывает повышение температуры тела и повышает активность потовых желез, чья усиленная работа еще больше усиливает степень обезвоживания.
- Повышенные или низкие нагрузки. Гипотония во время беременности также часто является результатом изнурительных усилий, в частности, длительного стояния, а также отсутствия физической активности.
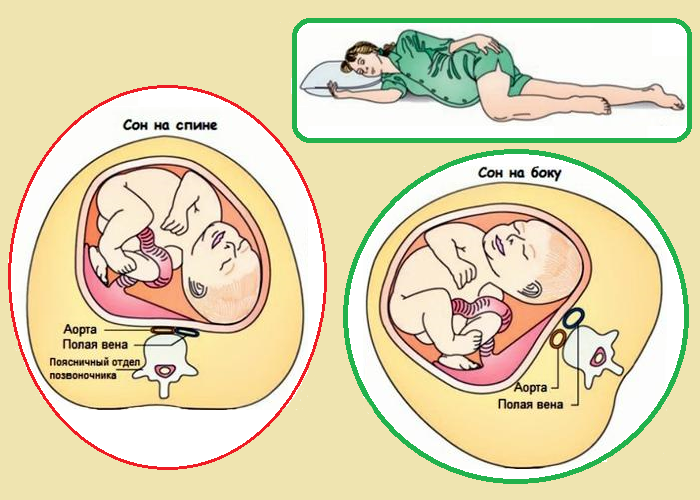
Вертикальное положение и неподвижность способствуют неправильной циркуляции крови от нижней части тела к мозгу, что вызывает снижение давления и может привести к слабости или обмороку.
Также часто наблюдаются при беременности низкое давление и высокий пульс. Средний пульс беременной женщины составляет до 20 ударов в минуту. Сердце при беременности работает быстрее, чтобы компенсировать потери давления и активнее прокачивать кровь через более гибкие сосуды.
 Высокий пульс
Высокий пульс
Мифы о вакцинации от COVID-19
Нежелательные явления — это нормальные возможные последствия введения любой вакцины. Но кроме обычных и тщательно изученных эффектов, есть мнение, что «Спутник V» может вызывать неожиданные долгосрочные последствия:
Миф № 1: вакцина вызывает бесплодие
Ни одна из известных вакцин не влияет на репродуктивную функцию мужчин или женщин. Вопрос безопасности для потомства остается одним из важнейших для разработчиков лекарственных препаратов, в том числе вакцин. Это относится к серьезным нежелательным явлениям. Поэтому при минимальных сомнениях препарат не пройдет 1 фазу клинических испытаний на лабораторных животных. В этом случае дальнейшие разработки будут прекращены. Вакцины, прошедшие вторую и третью фазу, гарантировано безопасны для будущих родителей.
Нет никаких доказательств, что хоть одна вакцина вызывает проблемы с фертильностью. А вот как отреагирует организм беременной женщины на коронавирусную инфекцию — большой вопрос.
Миф № 2: вакцина влияет на ДНК
Ни одна из зарегистрированных сегодня вакцин не способна встраиваться в ДНК. Вакцины не проникают в клеточное ядро, где находится ДНК. Поэтому она в безопасности. Происхождение этого мифа науке неизвестно.
Миф № 3: от вакцины можно заразиться коронавирусом и получить положительный тест ПЦР
Вакцина не вызывает активное заболевание, а стимулирует специфический иммунитет другими способами. ПЦР после прививки будет положительной, только если заразиться до вакцинации. Чем раньше привиться, тем быстрее сформируется специфический иммунитет. Единственный риск, который я вижу, — это кратковременное повышение температуры тела. Оно может быть выявлено, например, в аэропорту и помешать отлету. Поэтому в идеале привиться следует за два-три дня до авиаперелета.
Миф № 4: при хронических заболеваниях нельзя прививаться
В этом случае перед вакцинацией лучше проконсультироваться с лечащим врачом. При обострении хронического заболевания, возможно, прививку следует отложить. А возможно, и нет. Но сами по себе хронические болезни не относятся к противопоказаниям. Наоборот, при них сильно увеличиваются риски тяжело перенести коронавирусную инфекцию. В этом случае безопаснее вакцинироваться и защитить ослабленный организм.
Полный анализ крови
При симптомах анемии, в первую очередь врач назначает морфологический анализ крови, показывающий точное состояние эритроцитов. Этот анализ определяет уровень гемоглобина и гематокрита, а также количество красных и белых кровяных телец и тромбоцитов. Он также позволяет определить MCV (эритроцитарный индекс), являющийся мерой клеток крови среднего размера. Каждый из этих параметров имеет решающее значение в диагностике анемии.
Анемия связана с выраженными изменениями показателей крови. Результаты показывают:
- снижение гематокрита, т.е. процента эритроцитов в крови;
- уменьшение количества эритроцитов;
- уменьшение объема эритроцитов;
- снижение средней концентрации гемоглобина в крови и сыворотке крови.
Ухудшение синтеза гемоглобина вызвано уменьшением объема эритроцитов. Новообразованные клетки крови имеют меньший объем, а часто и аномальную форму. Снижение гемоглобина в клетках крови и сыворотке крови связано с нарушением его формирования. Клетка крови с уменьшенным объемом характерна при дефиците железа, а ее увеличенный объем проявляется при дефиците витамина В12 и фолиевой кислоты.
Если анемия возникает в ходе раковых заболеваний костного мозга, то в картине показателей крови, помимо анемии, заметны и другие нарушения – слишком низкое количество лейкоцитов и/или количество тромбоцитов.
Низкое давление при беременности, что делать: лечение
Лечение гипотонии медикаментами проводится в случае ярко выраженного дискомфорта и плохого самочувствия будущей мамочки, а также если низкое давление представляет опасность для развития или жизни плода. Врач-терапевт может назначить препараты для устранения некоторых симптомов гипотонии: головных болей, тошноты. В случае, если давление снизилось до критического уровня, наряду с сильными рвотами, потребуется стационарное лечение. Все лекарственные препараты для нормализации давления назначаются исключительно доктором. Как правило, это препараты на растительной основе, разрешенные при беременности:
- Пантокрин. Эффективный препарат на основе экстракта пантов благородного оленя. Он отлично стимулирует нервную систему, благотворно действует на состояние сосудов. Выпускается как в виде настоек, таблеток, так и ампул для инъекций. После 2-3 недель применения Пантокрина АД нормализуется.
- Дипиридамол. Препарат для расширения сосудов, его назначают для улучшения кровообращения.
- Экстракт элеутерококка. Стимулирующий лечебный препарат в виде настойки на растительной основе – травы элеутерококка. Действенное средство для нормализации давления без побочных эффектов. Кроме нормализации АД, после его применения увеличивается работоспособность и сопротивляемость к различным инфекционным заболеваниям, повышается иммунитет.
- Кофеин. Препарат в виде инъекций, который можно заменить чашечкой натурального кофе. Назначается только врачом.
- Радиола розовая. Лекарственный препарат на основе корней радиолы розовой, выпускается в виде настойки. Отлично стимулирует активность головного мозга, тонизирует стенки сосудов, увеличивая приток крови по капиллярам.
- Заманиха. Препарат растительного происхождения, рекомендованный при переутомляемости, нервном истощении, нарушении сна. Принимать не более 1 месяца.
Что делать беременным при пониженном давлении
Итак, у вас наблюдается низкое давление при беременности — что делать в такой ситуации?
Если ваш тонометр в этот период показал нетипичные цифры 90/60 и ниже, но, при этом, общее самочувствие в норме — паниковать и излишне нервничать не стоит. Тем не менее, повышать показатели все же нужно, чтобы избежать тревожных симптомов, сопровождающих гипотензию.
Как поднять давление при беременности, общие рекомендации:
- Пересмотреть режим сна и отдыха;
Возможно, вы недостаточно высыпаетесь, что и приводит к снижению показателей давления. Уделяйте сну больше времени (10-12 часов, но не менее 9). Постарайтесь найти время для дневного отдыха.
- Неторопливые пешие прогулки способствуют улучшению самочувствия;
Но не стоит выходить без сопровождения на улицу, если в период беременности вы заметили за собой склонность к обморочным состояниям или головокружению.
О том, как гулять правильно и безопасно, читайте в статье Прогулки при беременности>>>.
- При гипотензии, будущим мамам часто прописывают физиопроцедуры: массаж, посещение бассейна, лечебная гимнастика;
- Если снижение давления сопровождается ухудшением самочувствия, отложите все дела и поспите часок в проветриваемой комнате с задернутыми шторами. Ноги можно разместить на возвышении;
- Спланируйте систему питания.
Будущим мамам рекомендуется питаться 5-6 раз в день, уделив внимание продуктам с содержанием белка. В достаточном количестве он содержится в твороге, нежирном мясе, рыбе, кефире
Не стоит забывать и о сложных углеводах, присутствующих в овощах, ягодах, злаках.
О том, как питаться во время беременности, чтобы обеспечить малыша всеми необходимыми витаминами, но без применения аптечной химии, читайте в книге Секреты правильного питания для будущей мамы>>>
Кстати! Повысить резко упавшее при беременности давление, поможет чашка хорошо заваренного чая с сахаром.
Это средство также актуально в случаях, когда болит голова при низком давлении при беременности. Допустимо также съесть немного черного натурального шоколада (прибегать к такому способу часто не стоит).
Что касается кофе, то его не рекомендуют при беременности. Впрочем, ситуации бывают разные. В отдельных случаях, одна чашечка кофе не повредит маме и малышу, а, напротив — поможет стабилизировать показатели.
Читайте статью по теме: Можно ли пить кофе при беременности?>>>
Когда я приезжала на еженедельные визиты к моей акушерке, то она специально варила обалденно вкусный кофе, и мы медленно выпивали его с бутербродом из кусочка черного хлеба и сыра.
Сразу повышалось настроение, и я знала, что подобное лакомство для меня возможно лишь раз в неделю. Поэтому как-то в другие дни на кофе особенно не тянуло.
Внимание! Стабильно низкое давление во время беременности — довольно тревожное состояние, которое не следует игнорировать. Если у вас и до беременности всегда, как и у меня, было низкое давление, то ожидать его повышения во время беременности не стоит. Просто следите, чтобы состояние не ухудшалось, ведите здоровый образ жизни, поменьше лежите на диване и не усердствуйте с булочками
Если у вас и до беременности всегда, как и у меня, было низкое давление, то ожидать его повышения во время беременности не стоит. Просто следите, чтобы состояние не ухудшалось, ведите здоровый образ жизни, поменьше лежите на диване и не усердствуйте с булочками.
Как вы себя чувствуете во время беременности?
Есть ли проблемы с давлением?
- Гестоз при беременности
- Простуда при беременности
- Отеки при беременности
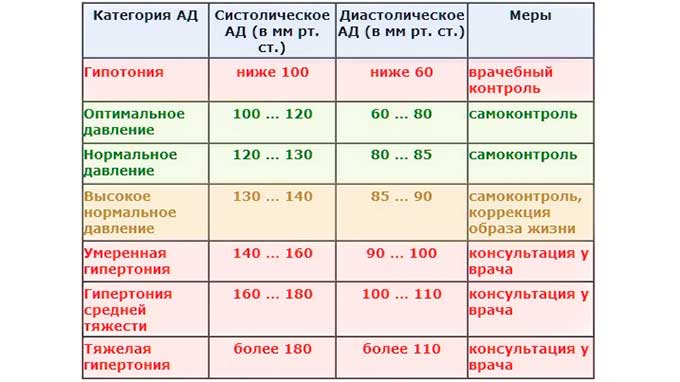
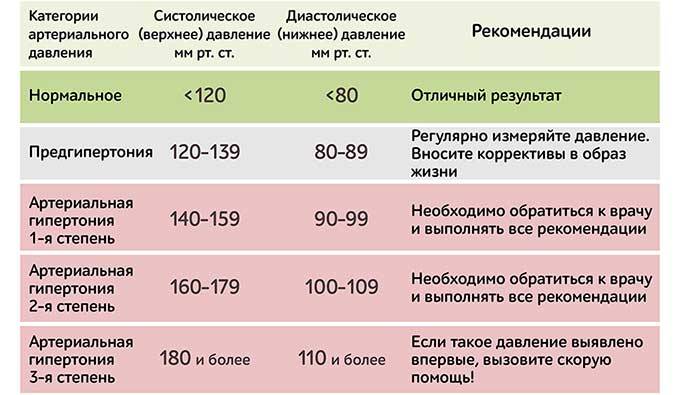
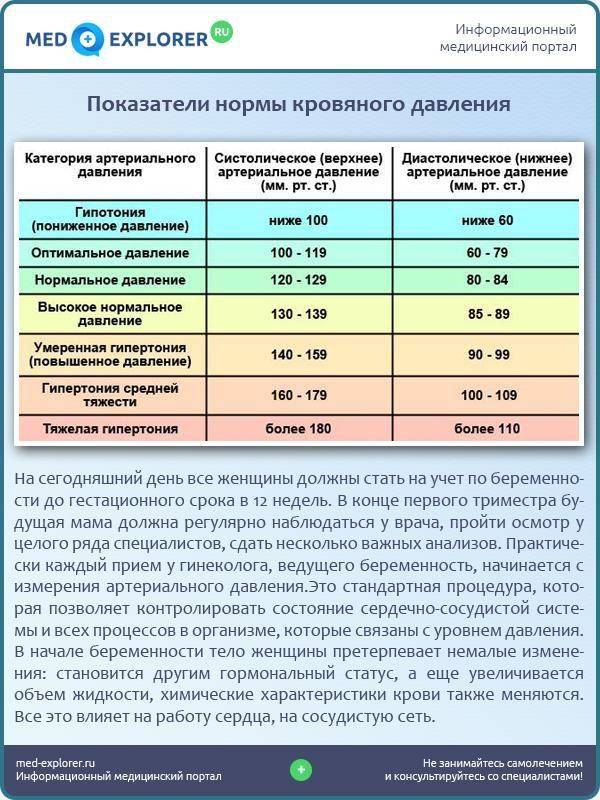
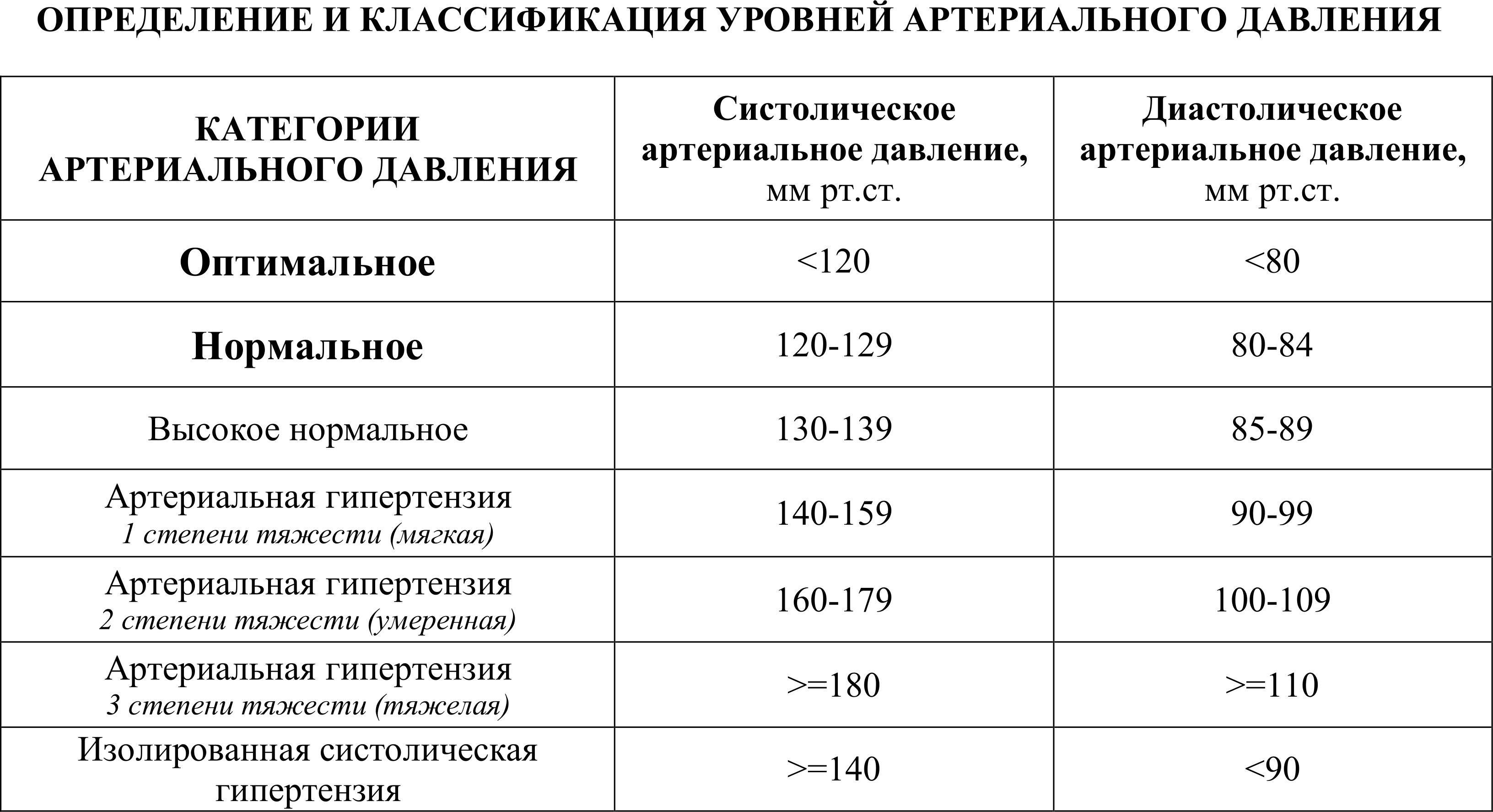
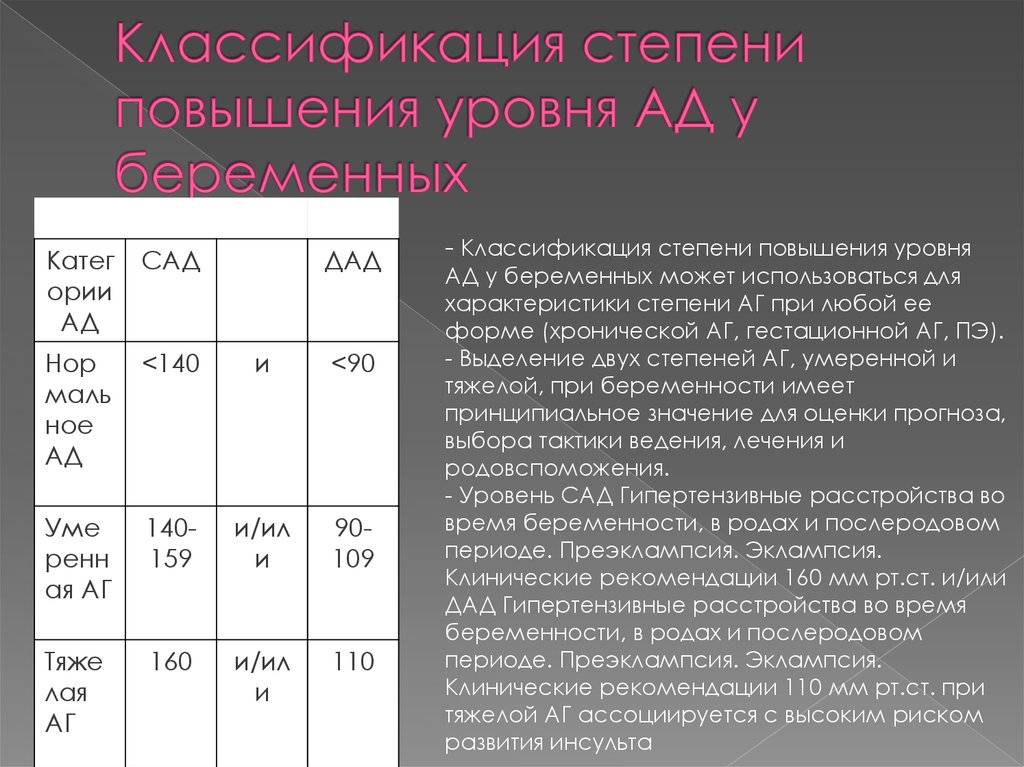
Какой показатель артериального давления считается нормой при беременности?
У каждого человека есть своя норма артериального давления, показатели которого зависят от образа жизни, питания, генетических факторов. Для его измерения используются два показателя:
- верхнее систолическое, определяющее сокращение сердечной мышцы;
- нижнее диастолическое давление — характеризует тонус сосудов.
Среднестатистический показатель нормального АД — 120/80 с допустимыми небольшими отклонениями. Однако, для беременных этот показатель не является нормой, так как при изменении гормонального фона, давление у будущих мам, особенно в первом триместре, падает. Допустимым показателем для беременных считается цифра на тонометре — 100/60. При более низких показателях, если артериальное давление снижается ниже 90/60 мм рт.ст – оно считается пониженным, возможно, у беременной наблюдается гипотония, которая требует незамедлительного лечения.
При повышении температуры тела не следует спешить с ее понижением
Повышение температуры тела — признак того, что организм борется с инфекцией. Иммунная система человека играет важную роль — чем она сильнее, тем легче и быстрее преодолевается болезнь. Если у ребенка температура 38° C, но он чувствует себя хорошо, достаточно бодр, ее не следует снижать – пусть организм борется.
Защита человека — интерферон (особый протеин, нейтрализующий вирусы) активнее всего образуется при 39-39,5° C. Количество интерферона напрямую связано с температурой тела: чем она выше, тем больше интерферона. Максимальный объем достигается на вторые-третьи сутки повышения температуры, поэтому многие простуды успешно заканчиваются именно на третьи сутки.
Если у редко болеющего поднимется температура до 39-40,5° C, будут вырабатываться антитела. Так тело очищается и исцеляется. Поэтому лучше терпеть и не понижать температуру.
Если температура невысокая, не поднимается до 38° C и выше, не следует принимать жаропонижающие (если у вас нет диабета, рака, заболеваний печени)
Важно пить много жидкости, потому что больной с высокой температурой сильно потеет и теряет много жидкости. Необходимо проветривать комнату, поддерживать нормальную температуру около 18° С
Помните, что жар – это средство защиты организма от инфекции. Повышенная температура говорит о том, что организм борется с болезнями, воспалениями. Таким образом, жаропонижающие средства подавляют защиту организма от инфекции.
Если во время болезни не принимать жаропонижающие средства, вы не почувствуете слабости (которую мы часто испытываем, принимая лекарство трижды в день), утомляемости.
С другой стороны, высокая температура тела (+ 39-40° C) ослабляет организм, нарушает функции различных систем. Пациенты поднимают тревогу, если температура не падает двое суток, но на третий день она обычно падает. Если нет, принимайте на ночь жаропонижающие (но не принимайте антибиотики самостоятельно!). Потея, меняйте белье.
Лечение синусовой тахикардии
Для синусовой тахикардии сердца характерны следующие проявления:
- пульс в состоянии покоя превышает 90 ударов в минуту;
- дискомфорт в области сердца;
- чувство усталости и измождённости;
- ВСД (признаки дистонии — слабость, рассеянность, нервозность, потливость и тремор рук, озноб в жару и т.д.).
Характерная особенность синусовой тахикардии — относительно здоровое сердце пациента. Редко могут встречаться такие заболевания, как аритмия и гипертония, но основная причина синусовой формы тахикардии — это разбалансировка связи пучка сердечных мышц с вегетативной нервной системой. Возникает подобная патология на фоне стресса, невроза и депрессии. Состояние типично для подростков и женщин с выраженной вегето-сосудистой дистонией (ВСД).
Тахикардия синусового типа не наступает внезапно, но продолжается длительное время, изматывая больного и вызывая чувство страха за своё здоровье. Обычно является спутником невроза и депрессии.
При лечении синусовой тахикардии помогают препараты бета-адреноблокаторы. Они препятствуют воздействию гормона норадреналина, который провоцирует учащённость и интенсивность сердечных сокращений, уменьшая тем самым потребность миокарда в кислороде. Лечение тахикардии сердца подразумевает следующие препараты:
- Анаприлин — аптечный препарат с активно действующим компонентом пропранололом. Он уменьшает амплитуду сердечных сокращений. Миокард меньше сокращается, поэтому уменьшается потребность в кислороде. Применяется 3-4 раза в сутки. Препарат кладётся под язык за 15 минут до еды, начинает действовать через 5 минут. Наибольшая активность наступает спустя 1,5 часа.
- Атенолол или бетакард, имеет в составе компонент атенолол, являющийся избирательным адреноблокатором. Угнетает возбудимость сердечной мышцы, стабилизирует ритм сердца, уменьшает амплитуду сердечных сокращений. Помогает восстанавливать сердечный ритм, успокаивает нервную систему. Принимается по 1-2 таблетки 3 раза в день перед едой с небольшим количеством воды.
- Верапамил — блокатор кальциевых каналов, снижает тонус периферических артерий. Блокирует поступление в клетку кальция, который трансформирует энергию АТФ в механическую энергию. Миокард меньше сокращается и требует меньшее количество кислорода. Применяется при приступе тахикардии по 2-3 таблетки, в профилактических целях – по 1 таблетке 3 раза в день.
- Аритмил содержит амиодарон, альфа- и бета-адреноблокатор. Снимает тонус коронарных сосудов, успокаивает парасимпатическую нервную систему. Вызывает замедление сердечного ритма, снижает артериальное давление за счёт уменьшения сосудистого тонуса.
- Обзидан — неизбирательный бета-адреноблокатор. Снимает напряжение при стенокардии, уменьшает давление, снижает сократимость миокарда, понижает частоту сердечного ритма.