Что значит низкая плацентация при беременности
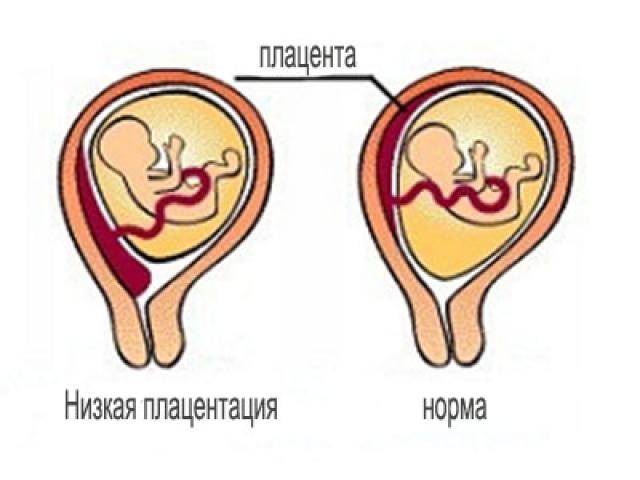
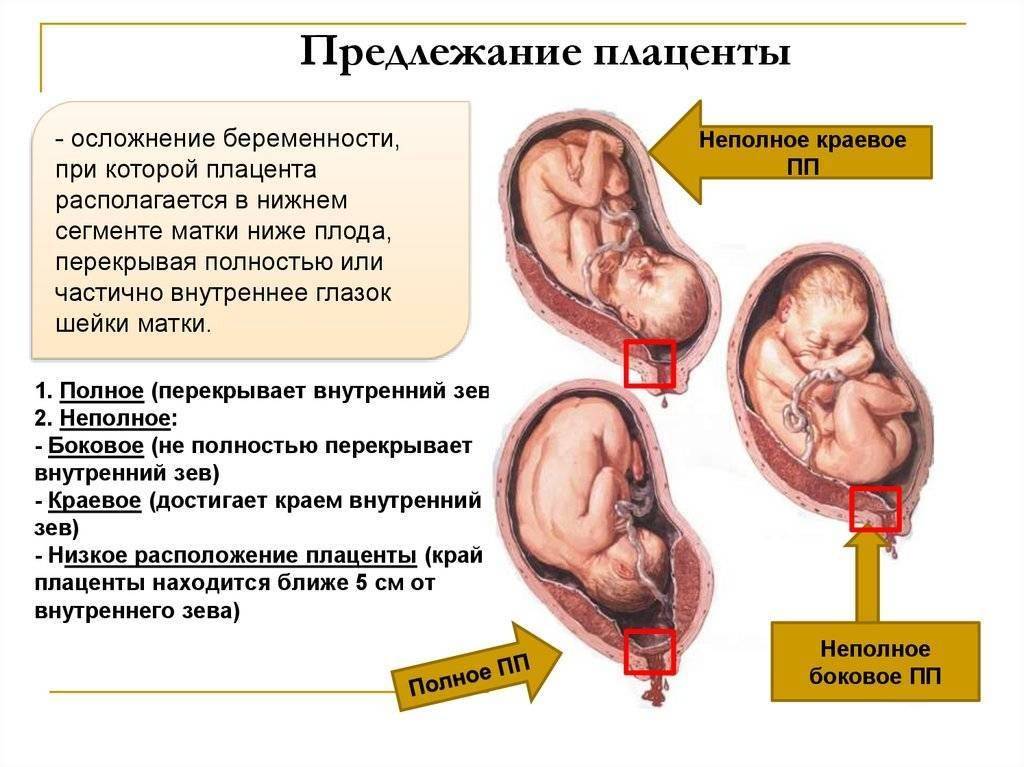
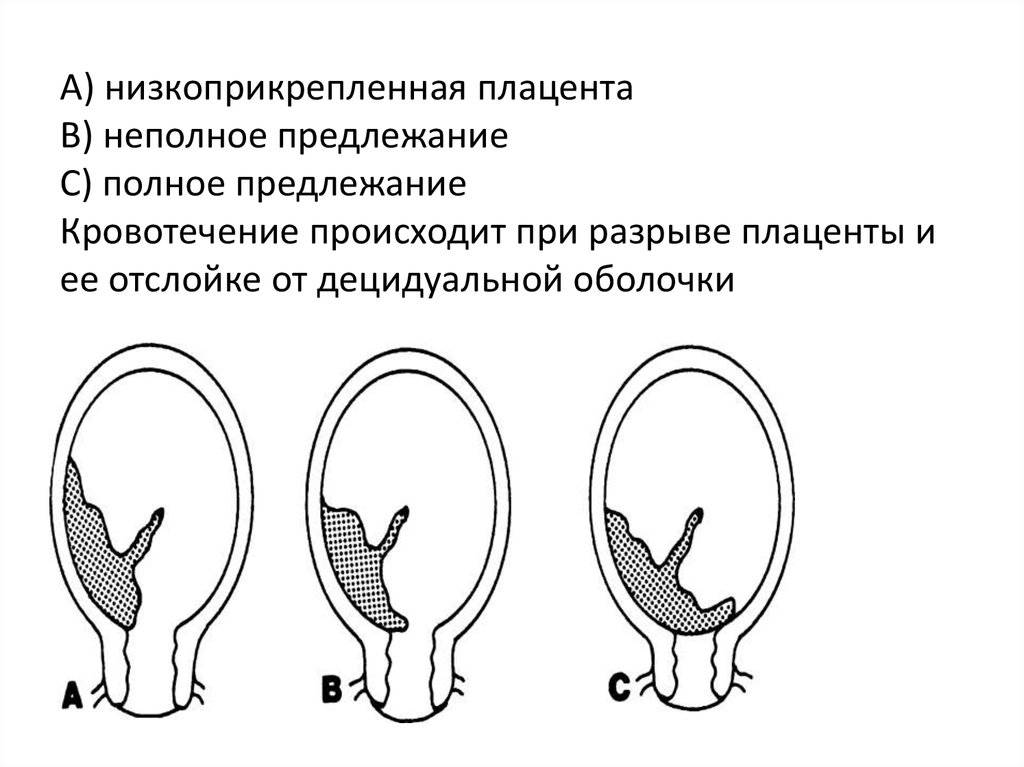
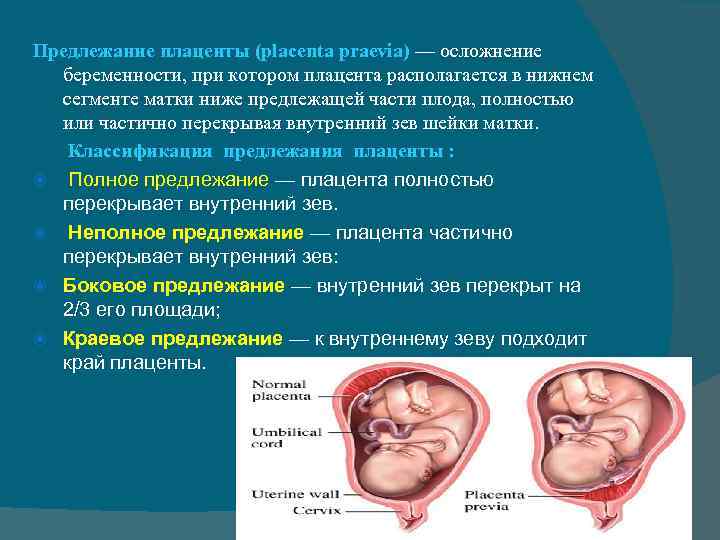
Что это за состояние и опасно ли оно для мамы и ее малыша? В строении матки выделяют шейку, тело и дно. Маточное дно находится в верхней части органа. Когда маточная труба выпускает зародыш в полость матки, он обычно крепится ближе к маточному дну, имплантируясь в толщу задней или передней стенки органа. Именно в этой части матки вокруг эмбриона и появится впоследствии плацента. Однако в некоторых случаях эмбрион по той или иной причине прикрепляется в районе зева, выхода из матки, который расположен в ее нижней части. О низкой плацентарности речь идет, когда расстояние от плаценты до маточного выхода не превышает 6 см. Этот диагноз не стоит путать с другим, который звучит как предлежание плаценты. В этом случае плацента сильно опущена книзу матки, поэтому практически перекрывает собою выход из нее. Низкая плацентарность и предлежание плаценты имеют похожие причины, но осложнения, которые они могут вызвать, в корне отличаются.
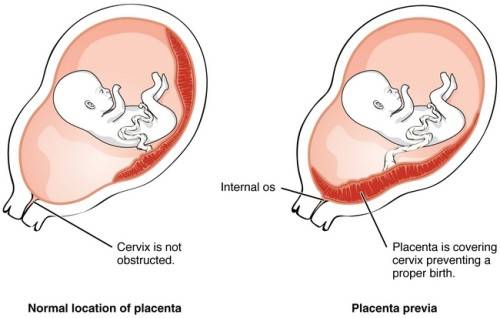
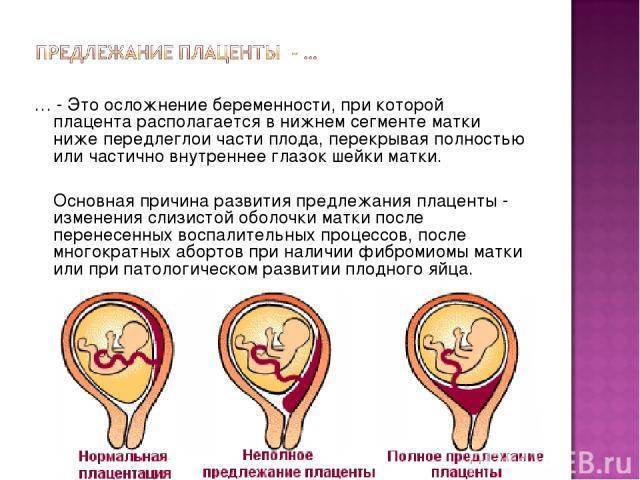
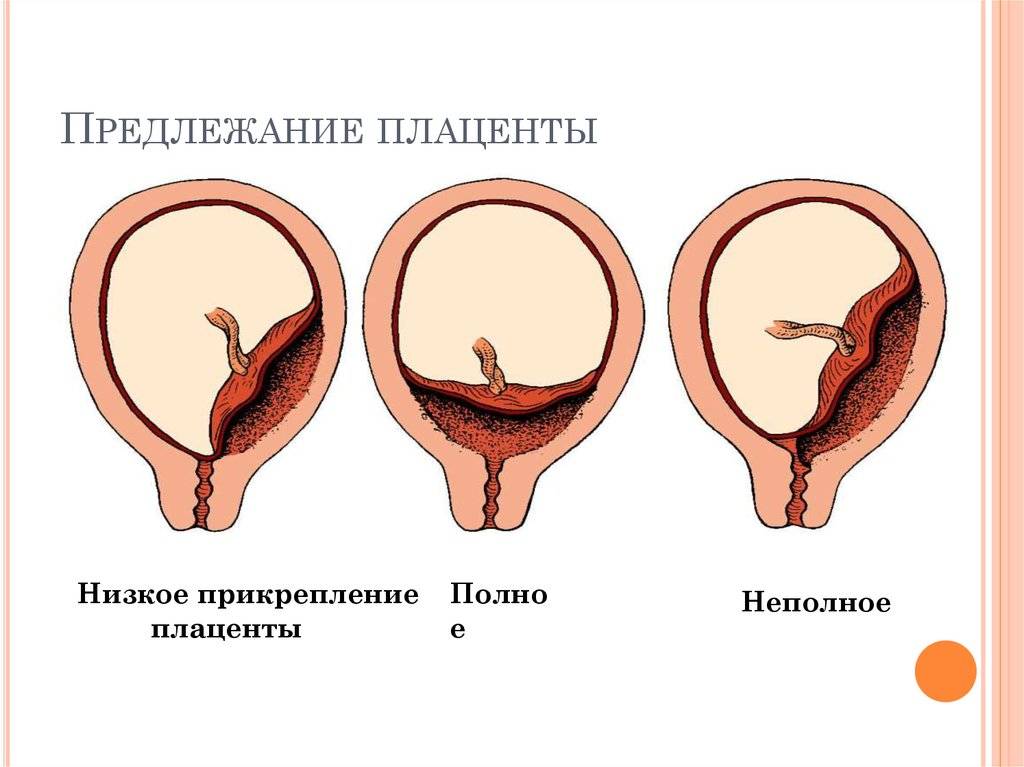
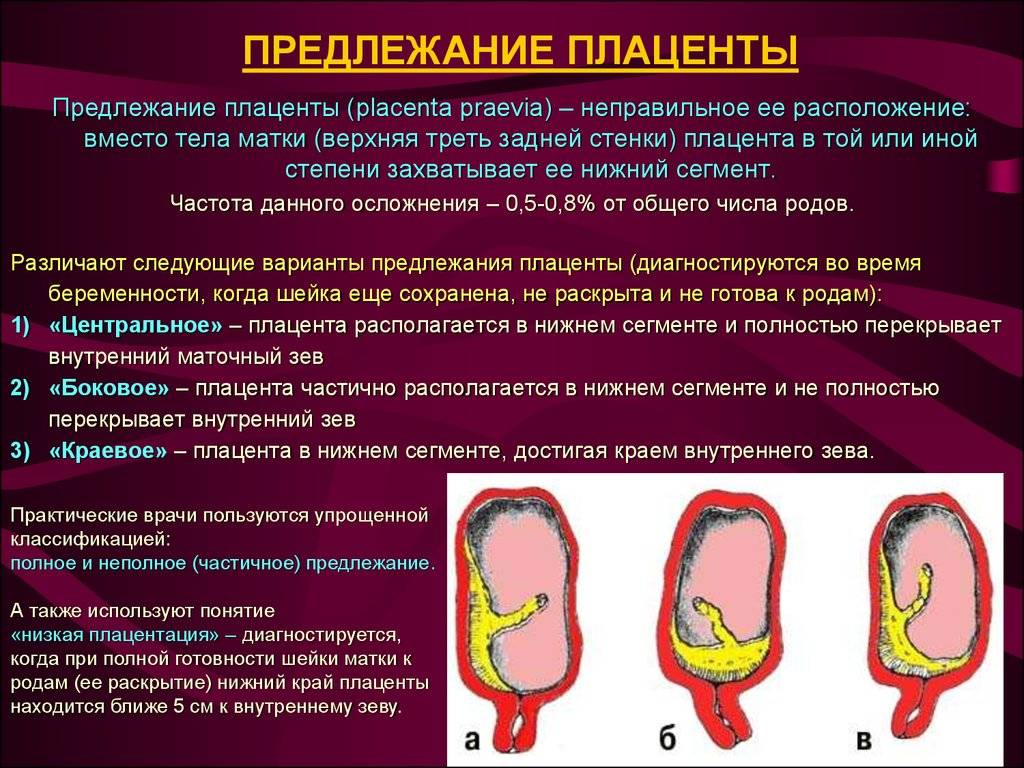
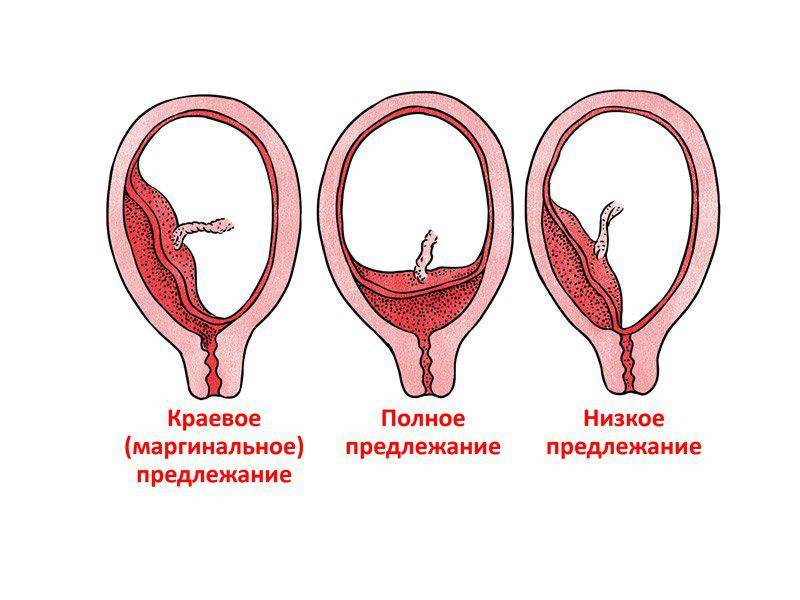
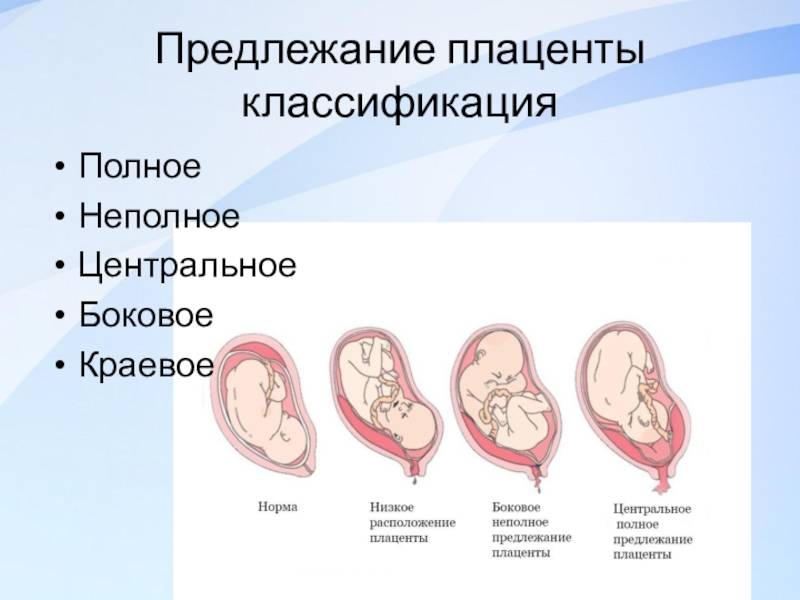
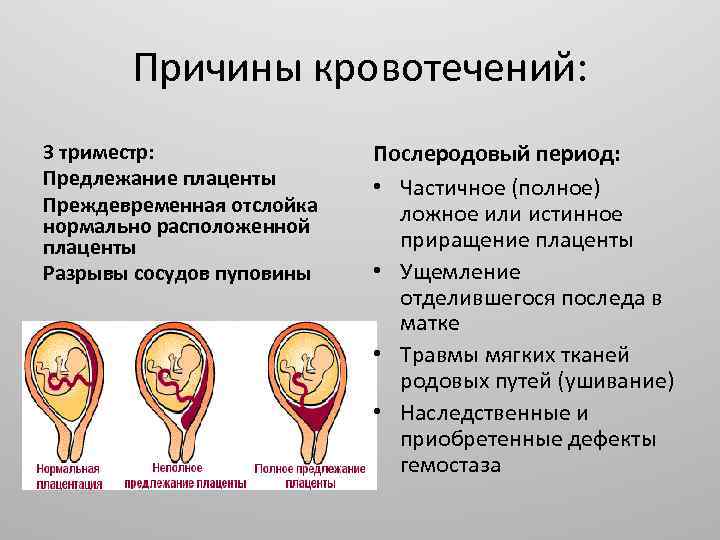
Диагностика предлежания плаценты
Началом диагностики низкого расположения плаценты зачастую становятся жалобы беременной женщины на наличие кровотечений. Их частотность и период возникновения напрямую зависят от расположения плаценты. Это может возникнуть как на ранних сроках, так уже на 12-13 или 14-15 неделях.
В первую очередь после поступления жалоб надо исключить другие возможные их причины с помощью осмотра. Таким образом, можно выявить наличия травмы матки или же патологии ее шейки.
Влагалищный осмотр также позволяет определить некоторые признаки неправильного расположения плаценты
При этом его необходимо проводить как можно более бережно и осторожно, чтобы не навредить женщине и не спровоцировать возможное возникновение очередного кровотечения
На сегодня наиболее эффективным и информативным обследованием данной патологии является ультразвуковое исследование. Оно не только подтверждает сам факт наличия проблемы, но и дает четкую информацию о том, каким образом расположена плацента, какое у нее строение, в также величина. С помощью УЗИ можно выявить уровень ее отслоения, и оценить перемещение по стенке матки.
Основным критерием, на который надо обратить внимание при обследовании, является расстояние от края плаценты до зоны внутреннего зева. На 28-40 недели свидетельствует о патологии расстояние менее 5 сантиметров
До 27 недели вывод делают по соотношению величины этого показателя к голове плода.
Если была обнаружена патология расположения плаценты, очень важно проводить исследование в динамике с целью выявления ее возможной миграции. Для этого УЗИ проводят на 16 или 17 недели, в период с 24 по 26 и с 34 по 36 недели
Для лучшего осмотра проводится исследование при наполнении мочевого пузыря в среднем размере. Этот метод диагностики также позволяет обнаружить некоторые другие проблемы, такие как скопление крови в виде гематомы.
Чем опасна
Последствия могут быть плачевными
Низкое предлежание плаценты при беременности – состояние, опасное и для женщины, и для плода. Среди неприятных последствий:
- ребенок может повредить плаценту при активных движениях. Особенно это актуально для поздних сроков, когда крупный малыш давит на орган и способен зацепить оболочку плаценты;
- при низкой плацентации шейка не интенсивно снабжается кровью, что чревато развитием гипоксии плода;
- аномалия грозит осложнениями в родах, так как детское место препятствует выходу малыша из утробы;
- недостаточное плацентарное кровообращение может вызвать повышенную активность плода, что чревато перевитиями и пережатиями пуповиной;
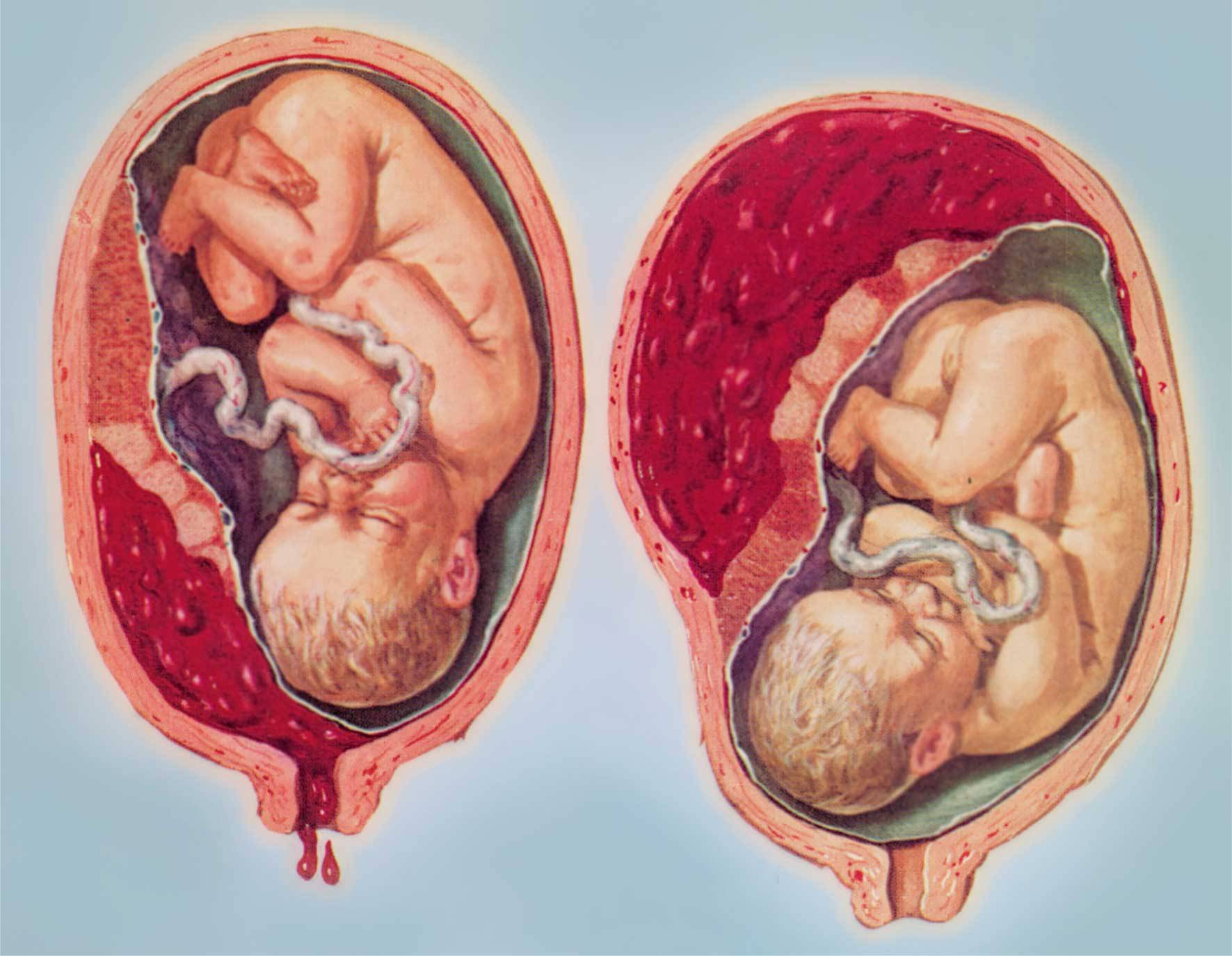
- отслоение плаценты – опасное состояние, которое влечет гибель плода, а иногда и женщины. При осложнении начинает болеть живот, появляется кровотечение;
- у беременных с таким диагнозом часто наблюдается пониженное артериальное давление, развивается поздний гестоз.
При низком предлежании кровоснабжение в нижней части матки ухудшается. Следовательно, питание плода полезными компонентами происходит неполноценно. Это повышает риски задержек внутриутробного развития и гипоксии.
Если диагностируют плацентарную недостаточность и ухудшение кровотока, назначается поддерживающая терапия, восполняющая нехватку у плода полезных веществ.
Вот чем грозит низкая плацентация. Ребенок из-за аномалии может пострадать на любом сроке беременности
Обезопасить его и себя от осложнений помогут осторожность и точное следование рекомендациям врача
Гипоксия плода на УЗИ
Метод ультразвуковой диагностики прекрасно выявляет гипоксию плода. Под гипоксией понимается нарушение снабжения плода кислородом, которое возникает на любом сроке и представляет угрозу для здоровья малыша.
С помощью УЗИ следят за интенсивностью движения малыша, сердцебиением и кровотоком жгутика пуповины. Наиболее информативен метод допплерометрии. Он позволяет выявить частоту отражения ультразвукового сигнала от кровотока в пуповине и сосудах. Нарушение гемодинамики (кровь не движется из области высокого давления в область низкого давления) является основным признаком гипоксии плода.
Причины патологии:
- отслойка плаценты
- обвитие пуповиной
- сдавливание канатика
- много- или маловодие
- резус-конфликт
- врождённые пороки плода
- стрессы у матери
- инфекции.
Кислородное голодание — очень опасная патология, которая приводит к следующему:
- стенки плаценты становятся слишком тонкие или толстые
- ребёнок меньше двигается
- преждевременное старение плаценты
- отставание плода в развитии по весу и росту
- поражение головного мозга у малыша
Почему возникают осложнения при беременности: основные причины
Некоторые факторы, приводящие к осложнениям беременности, не зависят от человека. Например, генетические мутации, приводящие хромосомным аномалиям, невозможно предугадать. Однако существуют определённые факторы, которые могут стать причиной патологий.
К ним относятся:
Радиационное облучение. Не обязательно оказаться в эпицентре Чернобыльской аварии. Достаточно не очень длительного пребывания на солнце в стране с непривычным жарким климатом, чтобы нанести непоправимый удар по делящимся клеткам эмбриона. Женщинам, планирующим беременность, предлагают совершить поездку в жаркие страны не позднее полугода до предполагаемого зачатия, а уже вынашивающим ребёнка рекомендовано воздержаться от пребывания под активными солнечными лучами. Особенно опасны для плода UVA-лучи. Они проникают через кожу, ускоряя процесс деления клеток. Чем это обернётся для будущего малыша, неизвестно.
Что касается прямого радиационного облучения, то в 70% случаев плод погибает в утробе матери. Ионизирующая радиация приводит к генетической мутации, которая отразится не только на самом плоде (у малыша велик риск возникновения злокачественных опухолей, отставания в развитии), но и на будущих поколениях.
- Токсическое воздействие. У женщин, работающих на предприятиях химической промышленности, значительно повышается частота самопроизвольных абортов. Тяжёлые металлы и различные химические элементы накапливаются в организме матери, вызывая внутриутробные патологии.
- Вирусные и инфекционные заболевания. Перенесённые матерью на ранних сроках (до 12 недель) грипп приводит к самопроизвольному выкидышу. Осложнением вируса после 12 недели является отслойка плаценты и развитие гидроцефалии у плода. Передающийся через кошек токсоплазмоз вызывает поражение глаз и ЦНС у плода, микроцефалию и прочие патологии. У больной герпесом матери ребёнок может родиться слепым и умственно отсталым.
- Многоплодная беременность. Риск осложнений при вынашивании нескольких плодов увеличивается в 10 раз по сравнению с одноплодной беременностью.
- Травмы матки. Аборты до беременности, 3 и более родов, операции на матке, яичниках или придатках. Имеет значение не столько сам факт операции, сколько то, насколько удачно она была выполнена и как прошёл восстановительный период.
- Возраст и состояние здоровья матери. Считается, что оптимальным возрастом для рождения малыша является 20-35 лет, хотя при отсутствии хронических заболеваний беременность в любом возрасте будет проходить нормально.
- Физиологические особенности. К ним относятся вес (ожирение), рост (ниже 152 см), аномалии матки (двурогая матка).
- Стрессы. В состоянии стресса организм работает на пределе, это приводит к физическому и нервному истощению. Длительный стресс вызывает гормональный сбой, который негативным образом сказывается на развитии плода и общем состоянии беременной женщины. К тому же стрессы обостряют хронические заболевания
Наиболее частые осложнения в организме беременной, выявляемые на УЗИ
Осложнения, вызванные аномалиями плаценты
Плацента — это временный орган, посредством которого осуществляется связь между материнским организмом и развивающимся плодом. Образуется из клеток эндометрия и ворсинок плодного яйца (хориона), благодаря чему плацента плотно прилегает к стенкам матки и в то же время создаёт барьер между кровотоком матери и будущего ребёнка.
Плацента образуется не сразу, а окончательно формируется к 12-й неделе. Начиная с 3-й недели беременности через плаценту происходит кислородный обмен и вывод углекислого газа. Также транспортируются питательные вещества, поступившие в организм матери, а также удаляются продукты метаболизма. Плацента заменяет плоду иммунитет, препятствует поступлению вредных веществ (кроме алкоголя, никотина, вирусов).
Самым информативным ультразвуковым методом диагностики плаценты является эхоплацентография. С помощью его определяется следующее:
Осложнения, вызванные аномалиями пуповины
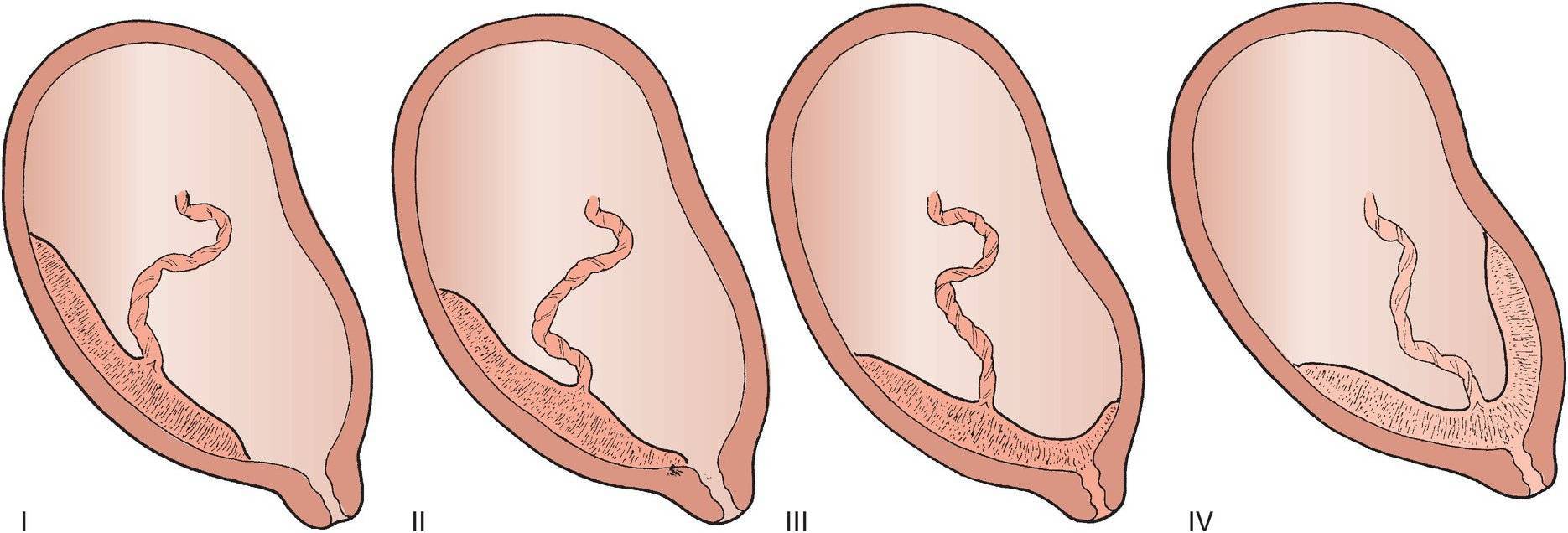
Пуповина и плацента играют самую важную роль в развитии беременности. Пуповиной плод соединён с плацентой, через вену пуповины проходит венозная кровь, которая подпитывает плод кислородом. Благодаря артериям происходит обмен между амниотической жидкостью и кровью плода. Пуповина формируется на 3-й неделе беременности, и в зависимости от места прикрепления может развиться плодоплацентарная недостаточность.
На ранних сроках беременности из пуповины образуются истинные узлы. Через них плодное яйцо проходит без проблем, но перед родами возникает риск обмотки пуповиной и затягивания узла, в результате чего прекращается поступление крови и наступает гипоксия плода.
Патологию пуповины в помощью УЗИ можно выявить уже на 7-й неделе беременности. На этом сроке уже визуализируется пупочный канатик, оценивается также состояние желточного мешочка, который выполняет схожие с плацентой функции на ранних сроках беременности.
Трёхмерное УЗИ оценивает кровоток с помощью допплер-функции. Ритм кровотока должен совпадать с ударами сердца эмбриона. Если они не совпадают, это говорит о нарушении кровотока.
Большое значение имеет место прикрепления пуповины к плаценте. В норме она должна крепится по центру внутренней поверхности плаценты, а краевое, боковое и оболочное крепления считаются аномалиями.
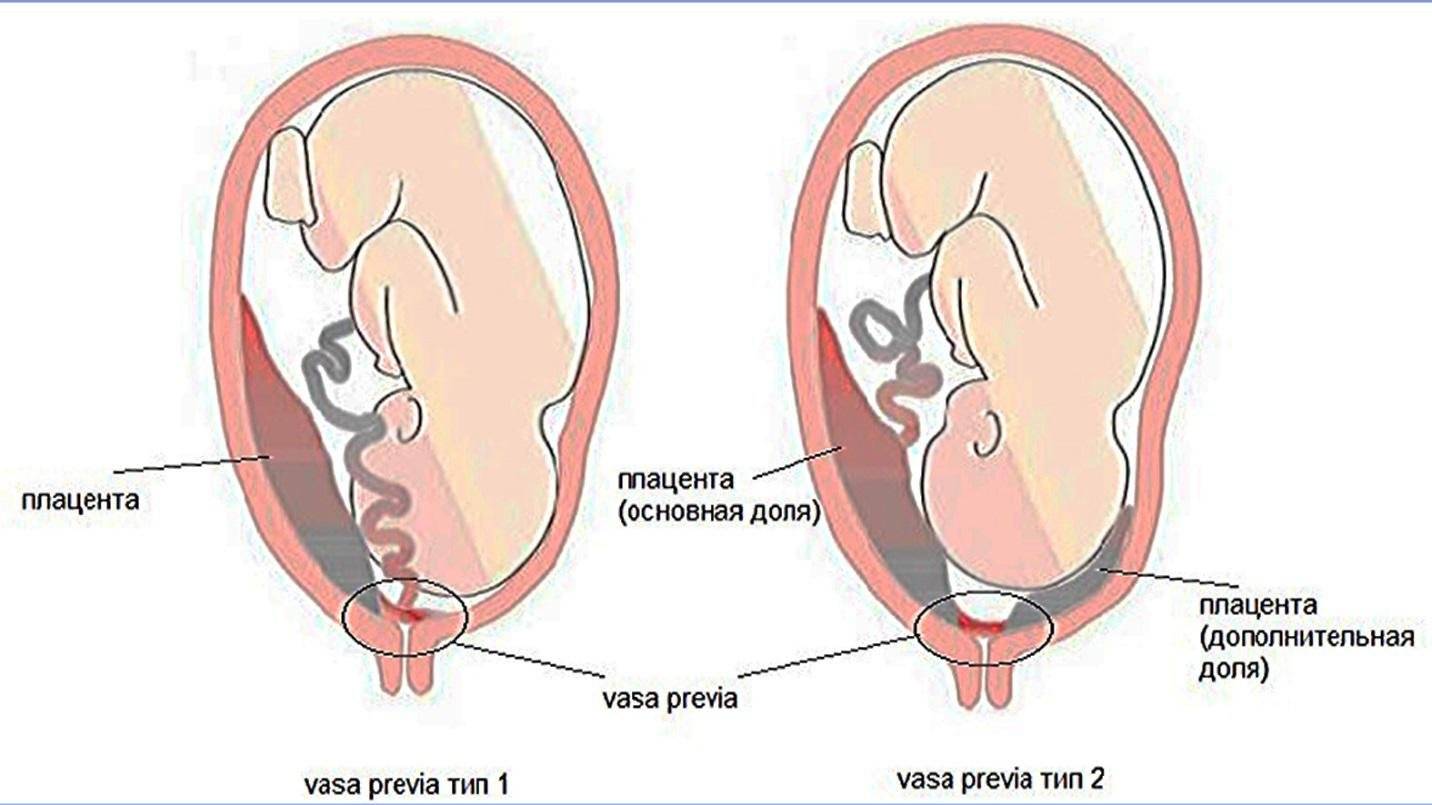
На скрининговом УЗИ также можно увидеть ещё одну патологию — предлежание плацентарных сосудов. В этом случае вены и артерии плода расположены возле цервикального канала. Существует угроза, что во время родов сосуды разорвутся и возникнет вероятность смерти новорождённого.
Тактику родов определяет и длина пупочного канатика. При укорочении пуповины, длина которой не достигает 45 см, существует риск отслойки плаценты. Во время родов пуповина тянет плаценту на себя, что создаёт угрозу жизни малышу. Чрезмерно длинная пуповина (свыше 60 см) грозит множественным обвитием плода, что вызывает гипоксию и приводит к сложным родам.
Хотя УЗИ иногда «видит» ошибочное обвитие либо малыш сам распутывается накануне родов. Тем не менее, 20% детей рождается с обвитием пуповины. До 34-й недели беременности эта проблема не вызывает опасения, если у плода нет признаков гипоксии.
Для полноценной диагностики женщину отправляют на допплеровское исследование с применением цветового картирования. Цветовая визуализация артерий и сосудов позволяет оценить скорость кровотока, а также направление, по которому кровь течёт по канатику. Благодаря полученным данным определяется кратность обвития пуповиной, сердцебиение малыша и многие другие показатели. 3D изображение делает возможным объёмную визуализацию канатика, выявление истинных и ложных узлов.
Причины низкой плаценты
Развиться плацента в нижних долях матки может по причине двух очень важных, один из которых касается самого плодного яйца, второй – непосредственно матери. Специалисты выделяют ряд основный факторов, влияющие на это:
- хронические воспалительные заболевания репродуктивной системы женщины;
- наличие изменений в матке в виде рубцевания вследствие проведенных ранее операционных вмешательств;
- выполнения абортов;
присутствие в матке миомы;
- эндометриоз;
- наличие многих родов;
- неправильное развитие самой матки и ее шейки;
- беременность с вынашиванием нескольких плодов;
- некоторые заболевания эндокринной и нервной системы;
- дисфункция шейки матки истмико-цервикального типа.
Иногда проблема заключается в ухудшенном прикрепление плодного яйца к слизистой оболочке матки. Если расположение произошло несвоевременно, начало процесса образования плаценты может быть в свою очередь нарушено. В таких случаях плодное яйцо перемещается на слишком низкое место по стенке.
Причины низкого расположения плаценты
Многие причины низкого расположения плаценты обусловлены внутренними факторами — заболеваниями во время беременности и состоянием половых органов женщины. Ими могут стать:
- повреждения слизистой оболочки матки;
- воспалительные процессы;
- инфекции;
- предыдущие аборты;
- выкидыши в прошлом;
- кесарева сечения;
- различные гинекологические операции;
- патологии строения, развития, функционирования матки;
- многоплодная беременность;
- неправильный образ жизни: активное курение, чрезмерное употребление алкоголя;
- перенесённые ранее заболевания матки: эндометрит, миома;
- паритет — много родов в прошлом;
- возраст женщины более 35 лет.
Выскабливание матки в прошлом — основная причина данной патологии. Повреждение слизистой мешает плодному яйцу закрепиться в верхнем сегменте этого органа, и оно остаётся внизу, у шейки.
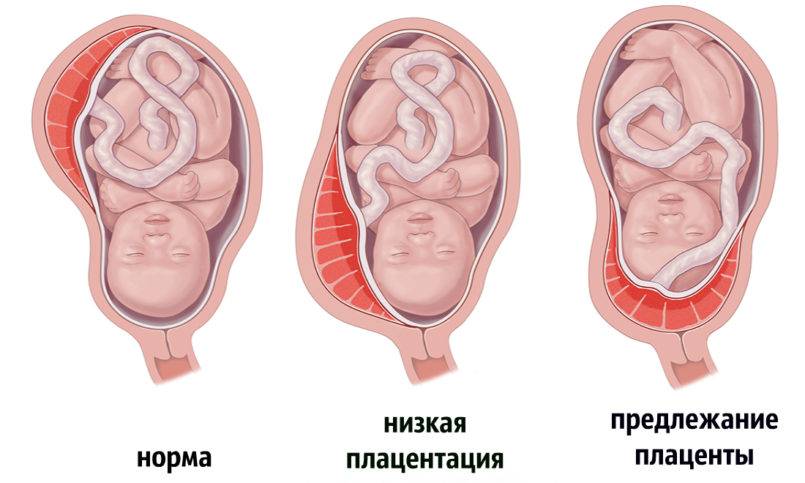
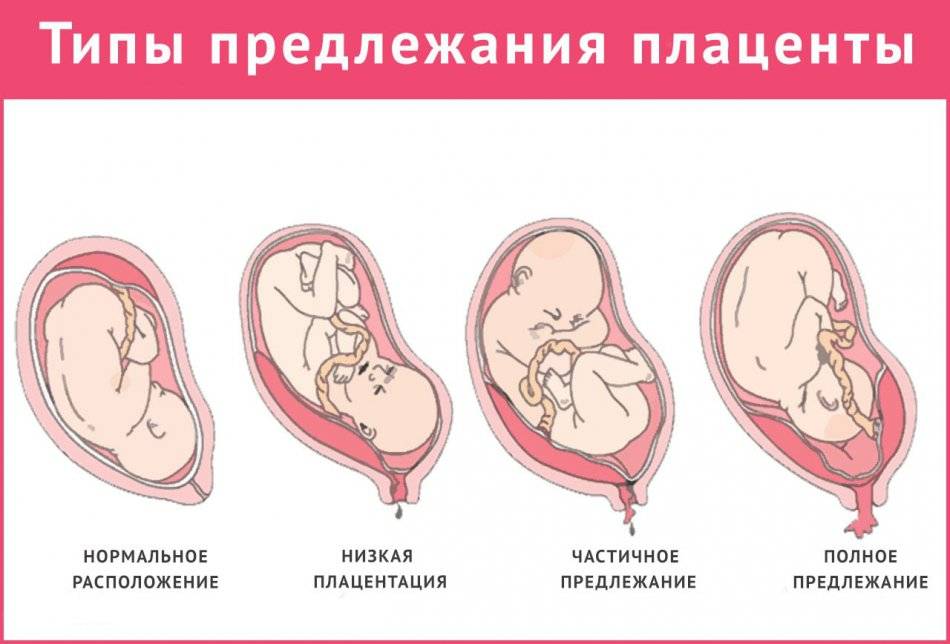
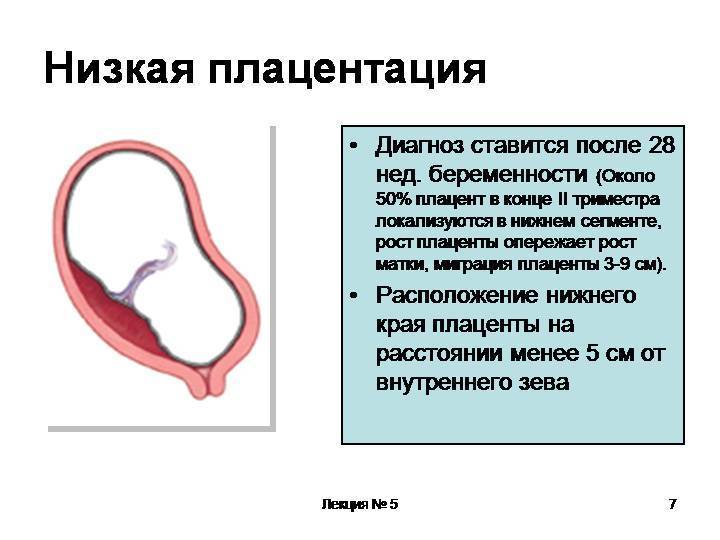
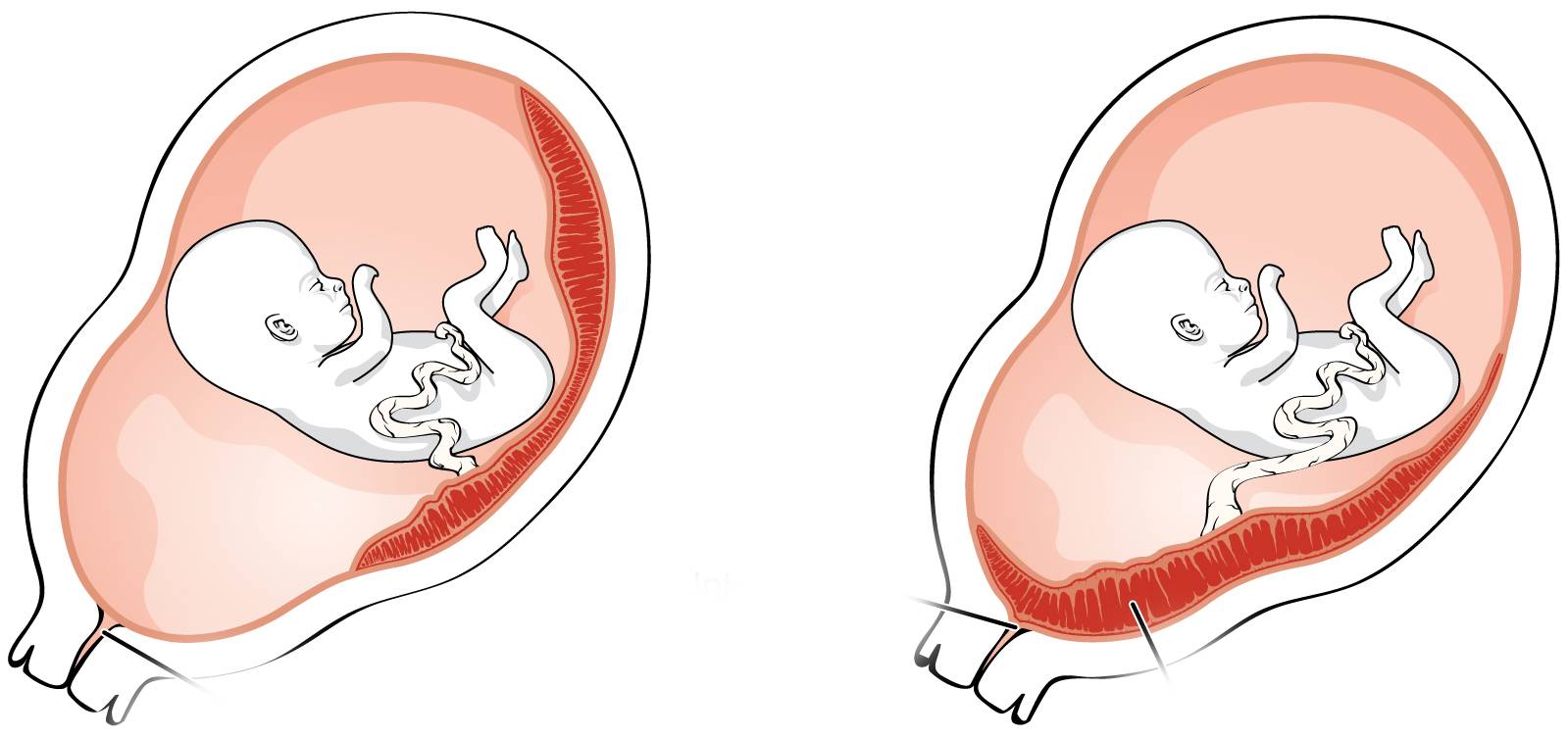
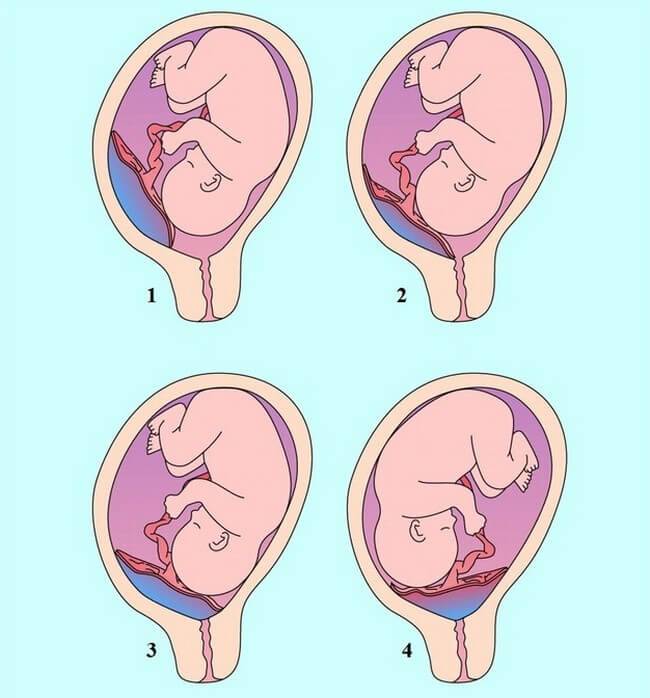
Что такое низкая плацента
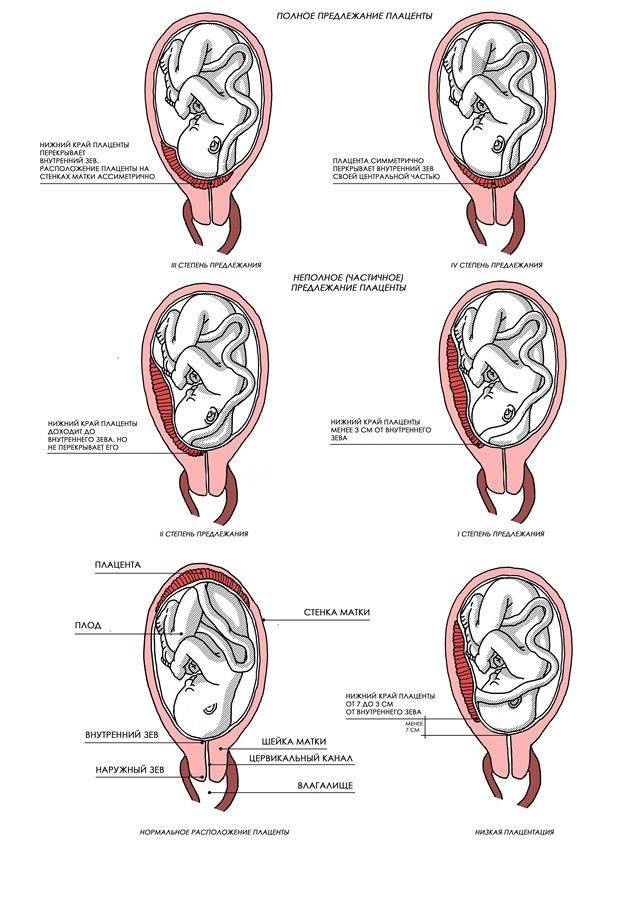
Плацента образуется при беременности и затем исчезает, как только рождается малыш. Задача данного органа – обеспечить плод витаминами, кислородом и питательными веществами, которые нужны для его правильного роста. Плацента должна располагаться в полости матки так, чтобы не препятствовать появлению ребенка на свет. Если плацента при беременности расположена низко — это означает, что вход в малый таз не закрыт, но расстояние от него до плода составляет менее семи сантиметров. В большинстве случаев женщинам с низкой плацентой удается родить естественным путем без применения кесарева сечения.
В акушерской практике низкое расположение плаценты встречается довольно часто на ранних сроках гестации: до двадцатой недели беременности у 10% женщин выявляется данная патология. Но с развитием плода плацента способна двигаться и подниматься (этот процесс называется миграцией), так что уже к тридцатой неделе срока низкое прикрепление плаценты выявляется у 3% женщин, а через десять недель — и вовсе у 1%.
Сама по себе плацента образуется в том месте, где закрепилось плодное яйцо, поэтому повлиять на расположение плаценты невозможно. Этот орган начинает формироваться на седьмой день после зачатия и завершает свое развитие к концу двадцатой недели.
В каком случае существует риск образования низкой плаценты при беременности? Если у женщины:
- были сложные предыдущие роды;
- проводились аборты, кесарево сечение или другие операции на матке;
- наблюдается эндометриоз;
- выявлено неправильное строение матки;
- диагностирована многоплодная беременность;
- существуют нарушения гормонального фона.
Кроме того, низкое предлежание плаценты может быть вызвано образованием миомы матки или воспалительных заболеваний яичников и придатков у беременной. Также вероятность патологии увеличивается у женщин, которые страдают избыточным весом и у тех, кто не смог бросить курить до зачатия. В группе риска находятся и женщины, у которых наблюдалось низкое прикрепление плаценты в период предыдущей беременности. Предрасположенность к низкому предлежанию плаценты может передаться и на генетическом уровне, если у матери беременной была выявлена данная патология.
Что такое плацента и зачем она нужна
Плацента – это сеть трубок, включающих 2 кровеносные системы — женщины и плода. Орган полностью обеспечивает жизнь малыша в матке, выполняя жизненно важные функции:
- Питательная. Благодаря плаценте эмбрион получает от мамы все питательные вещества, витамины, электролиты.
- Выделительная. С током крови из плаценты удаляются продукты жизнедеятельности плода: (мочевина, креатин).
- Дыхательная. Ребенок получает от мамы кислород и выделяет углекислый газ.
- Защитная или иммунная. Антитела матери, проникающие через плаценту, защищают еще не родившегося ребенка от разных иммунных заболеваний.
- Эндокринная. В плаценте формируются эстрогены, прогестероны, серотонин и другие гормоны, способствующие развитию органа и вынашиванию ребенка.
Без плаценты плод погибнет, так как он не сможет дышать и питаться.
Чем грозит низкая плацента при беременности
Низкое расположение плаценты можно сравнить с подводным камнем: долгое время патология может не проявляться, но это не значит, что у нее нет возможных неприятных последствий для женщины и ребенка
Чтобы понять, какими осложнениями грозит низкая плацента при беременности, нужно обратить внимание на особенности физиологии будущей мамы
С каждым месяцем беременности размеры плода увеличиваются, и его давление на нижнюю часть матки постепенно растет. Плацента, и так низко расположенная в силу стечения обстоятельств, не может справиться с весом малыша, поэтому она опускается еще ниже. В результате появляется риск выкидыша, так как вполне вероятно отслоение плаценты или появление вагинального кровотечения. Это, конечно, крайний случай, но даже если выкидыша не произойдет, ребенок в утробе матери все равно столкнется с определенными трудностями. При низкой плаценте плод получает гораздо меньше питательных веществ и кислорода, чем малыш, который на заре своего существования «выбрал» удачное место для имплантации. Дефицит полезных ресурсов плод, окруженный низкой плацентой, испытывает в связи с тем, что в нижней части матки кровоснабжение не такое активное, как в ее верхней стенке.

Подводя итог вышесказанному, перечислим осложнения, которые могут возникнуть при беременности с низкой плацентацией:
- Досрочное отслоение околоплодной оболочки, в результате которого начинается обильное кровотечение.
- Оперативные роды.
- Гипоксия плода (острый дефицит кислорода).
- Смерть плода в результате полной отслойки плаценты и прекращения кровоснабжения.
- Прерывание беременности.
Причины низкого расположения
Низкая плацента при беременности может быть следствием целого ряда причин. Чаще всего – различного рода повреждений слизистого слоя матки. Это могут быть и воспаления, и инфекционные заболевания, и последствия предыдущих абортов и выкидышей, особенно, если имело место выскабливание. Рубцы на матке после кесарева и других гинекологических операции также могут помешать плодному яйцу закрепиться в верхней части матки.
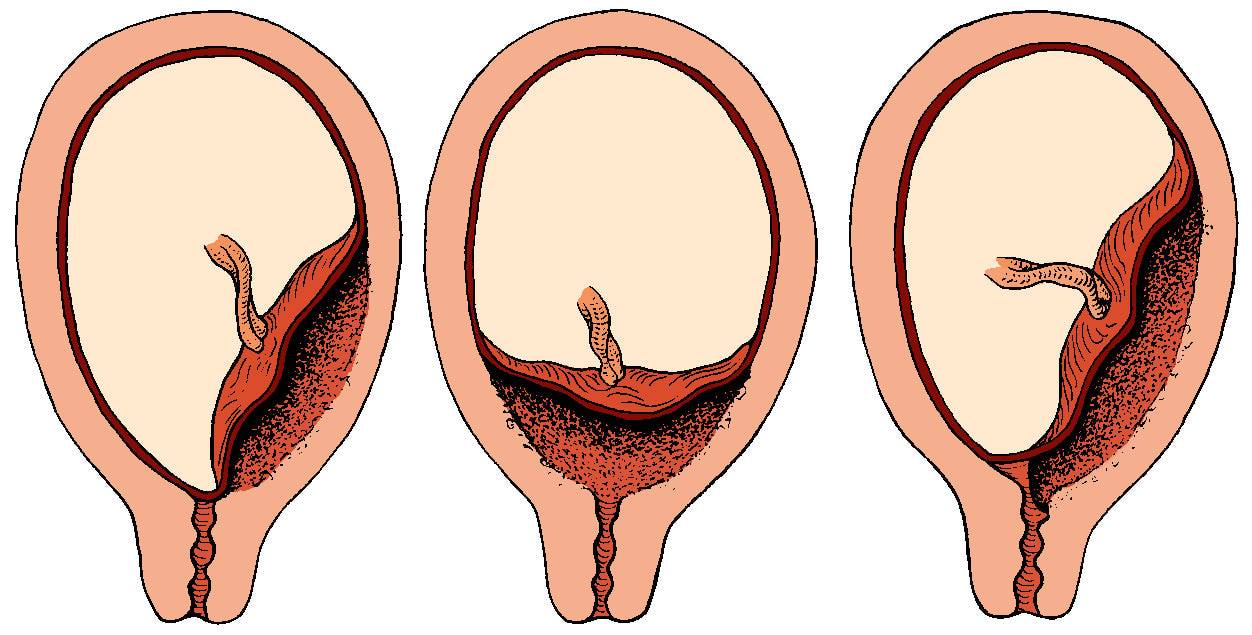
Плацента низко расположена
Причиной низкого расположения плаценты при беременности могут стать и патологии развития матки, в том числе недоразвитости матки или неправильной ее формы. Кроме того, низкая плацента встречается при многоплодной беременности.
Секс при низкой плацентации
Занятия любовью во время беременности при патологично прикрепленной плаценте возможны в том случае, когда не существует других противопоказаний (кровотечение, отслоение плодной оболочки). В целом низкая плацента не становится преградой для полноценной половой жизни пары, ожидающей малыша.
Во время секса супруги должны соблюдать закономерные для состояния женщины меры предосторожности. Речь идет, прежде всего, о характере полового акта – недопустимы резкие и сильные толчки, фрикции должны быть мягкими и неглубокими
Чтобы ослабить давление на матку, предпочтение нужно отдать позиции, в которой беременная лежит на боку.
Важнейшее значение в интимной жизни остается за гигиеной – занятия любовью возможны только после посещения ванной комнаты каждым из партнеров.

Назначение амниотической жидкости
Очень многие женщины ошибочно полагают, что околоплодные воды – это обыкновенная вода, в которой и находится кроха. Однако это не совсем так. Действительно, примерно на 98% процентов амниотическая жидкость состоит из обыкновенной дистиллированной воды. Однако околоплодная жидкость является биологически активной средой крохи. В амниотической жидкости содержится большое количество активных веществ, липидов, белков, жиров, углеводов и т.д.
На маленьком сроке беременности околоплодные воды не имеют цвета и совершенно прозрачные. Однако по мере развития беременности состав околоплодных вод очень сильно изменяется. В амниотическую жидкость попадают потто – жировые выделения, отмирающий верхний слой эпидермиса (кожи), пушковые волосики крохи. Из-за этого околоплодные воды мутные.
Помимо оттенка амниотической жидкости по мере роста малыша изменяется и ее химический состав. Единственное, что остается неизменным – это уровень рН. Он всегда соответствует уровни рН крови малыша. Именно это позволяет правильно беременности протекать правильно, а малышу развиваться нормально.
Сами околоплодные воды также на всем протяжении беременности регулярно обновляются, так как в организме беременной женщины ни на одну минуту не прекращается так называемый круговой обмен веществ, затрагивающий не только организм матери, но и малыша. Именно при помощи этого кругового обмена осуществляется питание плода – питательные вещества из организма матери поступают в организм крохи при участии плаценты, из организма плода выводятся продукты жизнедеятельности и осуществляется транспортировка кислорода к клеткам ребенка. И именно этот процесс кругового обмена веществ обеспечивает регулярное обновление амниотической жидкости.
Поражает воображение скорость данного процесса. В том случае, если беременность протекает благополучно, а будущая мама не страдает какими – либо хроническими заболеваниями и чувствует себя хорошо, скорость круговых обменных процессов достигает примерно половина литра амниотической жидкости в час. Несложно посчитать, что при объеме околоплодных вод на 38 неделе беременности, когда их количество равняется полутора литром воды, полное замещение их происходит примерно за три часа. Происходят обменные процессы при непосредственном участии как плаценты, так и плодных оболочек.
Кроме того, ребенок также принимает самое непосредственное участие в обновлении околоплодных вод. В первой половине беременности амниотическая жидкость с легкостью проникает в организм плода, и только примерно к 23 неделе беременности кожные покровы ребенка достигают такой стадии своего формирования, при которой кожа становится непроницаемой для амниотической и любой другой жидкости. На этом стадия кожного обмена у плода заканчивается.
Однако в начале 24 недели беременности кроха начинает регулярно заглатывать околоплодные воды. Делает он это с весьма конкретной целью – заглатывание амниотической жидкости позволяет тренироваться как пищеварительной, так и выделительной системе плода. За сутки малыш, таким образом, перерабатывает до полутора литров жидкости. Кроме того, амниотическая жидкость попадает в организм малыша еще одним путем – во время совершения крохой дыхательных движений. Таким образом, через легкие малыша проходит около 800 миллилитров околоплодных вод за одни только сутки.
Лечение и профилактика низкой плаценты
Низкое расположение плаценты лечение определяет в прямой зависимости от физиологического состояния женщины. На сроке беременности в 35 недель при хорошем формировании плода зачастую врачами назначается медикаментозная терапия
Кроме этого, очень важно также ограничить любые физические нагрузки, которые могут неблагоприятно повлиять на болезнь. Означает ли это полную неподвижность? Отнюдь! Просто женщине рекомендуется придерживаться постельного режима
Запрещается также вести половую жизнь.
Медикаментов, которые бы имели функцию поднятия плаценты, или же влияли на формирование ее развития в нужной области матки, нет. В некоторых случаях происходит самоустранение данной патологии посредством миграции (25 неделя). Это происходит потому, что увеличивается в значительной степени толщина миометрия. Несмотря на это, интенсивную терапию лечения проводить необходимо. Для этого используют лекарственные препараты, внутримышечные и внутривенные инъекции. Среди них специалисты выделяют следующие средства:
спазмолитические и токолитические лекарства для улучшения растяжимости нижних отделов матки;
медикаменты для того чтобы уменьшить тонус миометрия матки (особенно важно на 18 – 19 неделях);
препараты железа при повторяющихся кровотечениях, приводящих к возникновению железодефицитной анемии у беременных;
лекарственные препараты для нормализации кровообращения плаценты;
глюкоза и магнезия в виде внутривенных инъекций;
витаминные комплексы и некоторые добавки;
глюкокортикостероиды для предотвращения устранения расстройств дыхания у плода в родовом периоде.
При несильных кровотечениях и нормальном прохождении беременности применяется консервативное лечение. Но это если речь о 30 или 32 недели, а если же идет столь опасная 20, 21 или 22 неделя, когда идет нехватка эритроцитов и матка активно поднимает свое дно. При любых проявлениях крови женщина должна пребывать на стационаре в больнице. Если состояние обостряется, значит единственным способом решения проблемы является искусственное прерывание беременности.
Как вести себя беременной с низкой плацентой
Зная об особенностях течения своей беременности, женщина должна всячески оберегать себя. Противопоказаниями при таком диагнозе являются действия, способные усугубить положение низкой плаценты. Вот о каких запретах не стоит забывать будущей маме:
- нельзя делать резких движений;
- нельзя допускать излишних физических нагрузок;
- нельзя доводить себя до состояния нервного переутомления;
- в некоторых случаях нельзя заниматься сексом.
В минуты отдыха беременным с диагнозом «низкая плацентация» рекомендуют чаще принимать положение, в котором ноги слегка приподняты (под них кладут подушку): в результате в плаценте активизируется кровообращение, что может способствовать ее перемещению вверх, по направлению к маточному дну. А вот об излюбленной позе многих – сидеть нога на ногу — стоит забыть, так как это, наоборот, препятствует нормальному течению крови по сосудам
Кроме того, беременной с низкой плацентой положение лежа принимать нужно очень аккуратно, с такой же осторожностью и вставать после отдыха или сна. Даже сильный кашель может стать причиной появления крови! Кровянистые выделения из влагалища –серьезный повод срочно отправиться в женскую консультацию за советом

БОЛЕТЬ НЕ МОДНО!
Заболевания шейки матки обычно протекают без симптомов, но даже при установлении диагноза женщины зачастую игнорируют проблему и откладывают визит к врачу. Это может быть опасно для здоровья, а в некоторых случаях даже может угрожать их жизни. Наши специалисты диагностируют и успешно проводят лечение всех заболеваний шейки матки от эрозии до дисплазии. Мы знаем, как победить заболевания, вызванные ВПЧ и как предотвратить их появление (у нас вы можете сделать прививку от ВПЧ).
Если вы заподозрили у себя такую неприятность как половая инфекция – немедленно обратитесь к врачу. Опытный доктор не только поставит точный диагноз, но и назначит эффективную схему лечения. Гарднереллез, генитальный герпес, гонорея, уреаплазмоз, хламидиоз – все эти и многие другие инфекции успешно лечатся нашими специалистами.
Мы готовы провести точное и информативное обследование, выявить существующие проблемы, назначить правильное лечение и сделать все, чтобы вернуть вам здоровье.
Не стоит оставаться с проблемами здоровья один на один, помните, что есть специалисты, которым вы можете доверить такой важный момент как забота о себе.
Клиника доктора Назимовой – это коллектив внимательных профи, которые приложат максимум усилий, чтобы вы были здоровы!
ЕСТЬ ПРОБЛЕМА – ЕСТЬ РЕШЕНИЕ!
Клиника доктора Назимовой – это не только гинекология в классическом понимании этого слова. Наши специалисты помогают решить ряд более деликатных и интимных проблем. В нашей клинике есть все необходимые специалисты и самое современное оборудование для проведения эстетических операций, таких как пластика половых губ и влагалища, лазерное омоложение и контурная пластика влагалища и вульвы. Мы делаем также операции по восстановлению девственности и, если есть показания, по ее устранению хирургическим путем (дефлорация).
Кроме эстетических хирургических услуг, мы предлагаем и гинекологические операции. Удалить кондиломы, липому или атерому, полип цервикального канала (шейки матки) и эндометрия, а также выполнить марсупиализацию кисты бартолиновой железы или выскабливание полости матки – все это можно сделать у нас.
Что делать при низкой плацентации
К сожалению, современная медицина еще не обладает такими возможностями, чтобы можно было как-то корректировать состояние плаценты, расположенной патологичным образом. Однако отчаиваться нельзя ни в коем случае: низкая плацентация при беременности на 20 неделе не является критичным положением, поэтому врачи не предпринимают каких-либо кардинальных действий. Все, что остается будущей маме – ждать, надеясь, что плацента самостоятельно примет удобное для малыша и последующих родов положение. В большинстве случаев именно так и происходит, ведь матка все время растет, меняется и ее положение. Это значит, что диагноз «низкая плацентация» при беременности в 20-21 неделю не такой уж безнадежный, как может сразу показаться. Врачебная практика свидетельствует о том, что плацента может подняться выше вплоть до 36 недели «интересного» положения.
В случае, когда плацента опущена к маточному зеву крайне низко, беременной рекомендуют постельный режим и назначают прием токолитиков, препаратов, понижающих тонус матки. Если врачи опасаются преждевременных родов, то выписывают будущей маме гормональные глюкокортикоиды, с помощью которых можно подготовить легкие ребенка к жизни вне материнской утробы.

Лечение и профилактика низкой плацентации
Что делать, если у вас плацента низко расположена? Рекомендации довольно просты. Прежде всего, не надо лишний раз волноваться. В большинстве своем, женщины с этой патологией без проблем вынашивают ребенка и рожают его самостоятельно. Для этого обычно достаточно выслушать врача и выполнять все, что он скажет. Ну а лишнее волнение вряд ли положительно скажется на беременности.
Заведите привычку подкладывать под ноги подушку, когда ложитесь. И, конечно же, не пропускайте плановые посещения врача, а если гинеколог посоветует лечь на сохранение, не пренебрегайте этим советом.
А что можно сделать для предотвращения низкого расположения плаценты? Прежде всего, нужно избегать абортов и выкидышей
Кроме того, очень важно своевременно и еще до беременности пролечить все инфекционные и воспалительные процессы. Конструктивные особенности матки, к сожалению, исправить не в наших силах
Как происходит старение плаценты
Беременность проходит в несколько этапов, которые принято разделять на триместры. С каждым этапом развития ребенка видоизменяется и плацента. В конце беременности ее сосуды уже не могут выполнять свою роль в достаточной степени, происходит старение плаценты или созревание.
Вес плаценты — 1/6-1/7 от веса плода. К родам вес органа достигает 500-600 г. С материнской стороны она имеет около 20 долек. Пуповина обычно прикрепляется по центру детского места, и в редких случаях в других местах плаценты.
ВОЗ разделяет степень зрелости старения плаценты на 4 стадии:
- 0 стадия. С 12 до 25 недель. Период нормального активного созревания плаценты. Кровеносные сосуды хорошо снабжают плод необходимыми веществами.
- 1 стадия. От 26 до 35 недель. Плацента продолжает выполнять все функции, кровенаполнение в норме, но ее стенки уплотняются и на них появляются небольшие отложения кальцинатов.
- 2 стадия. От 36 до 38 недель. Степень полного созревания плаценты. Она уже достигла своих максимальных размеров, ее стенки становятся тоньше, кальцинируются, снижается выполнение всех функций органа.
- 3 стадия. От 37 до 40 недель. Начинается старение плаценты, характеризующиеся значительным снижением коронарного кровотока, отложением солей, дегенеративным изменением сосудов и тканей, угнетением всех функций.
Факторы, влияющие на раннее созревание плаценты:
- Плохая экология. Особенно это касается женщин, проживающих в мегаполисах и крупных городах.
- Курение. Плацентарный барьер не защищает малыша от вредного воздействия никотина и сигаретного дыма, что приводит к спазму сосудов и отмиранию тканей.
- Непролеченные заболевания мочеполовой системы (уреаплазмоз, микоплазмоз, хламидиоз).
- Эндокринные заболевания будущей мамы (сахарный диабет, гормональные нарушения щитовидной железы) могут привести к тромбозу сосудов, питающих плацентарное место).
- Гестоз. Проявление позднего токсикоза (после 20 недель беременности) вызывает раннее старение органа.
- Аборты. Хирургический аборт вызывает нарушение формирования эпителия в матке, в связи с чем плацента не может нормально развиваться и выполнять свои функции.