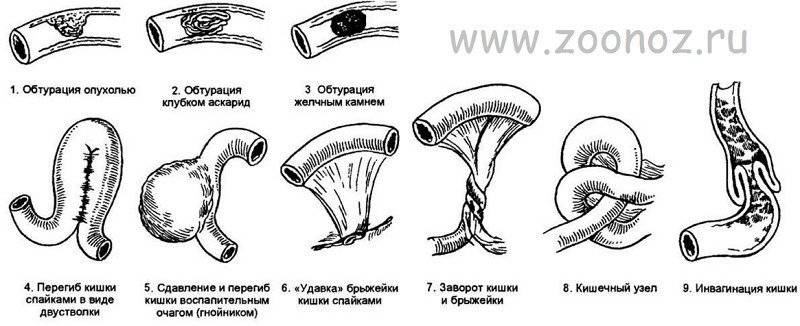
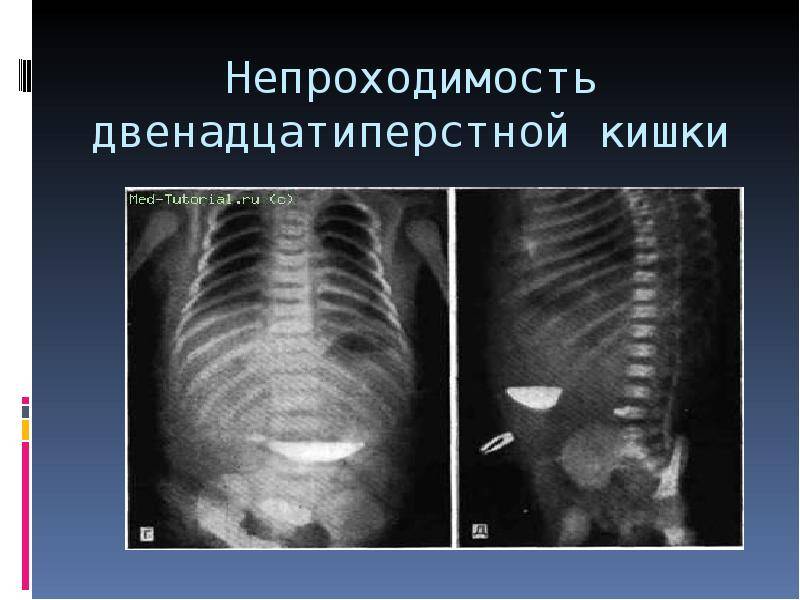
Как проводится операция
Объем операции зависит от локализации и причины, вызвавшей кишечную непроходимость. Основной задачей хирурга является устранение этиологического фактора, исходя из этого возможно проведение нескольких видов операций:
- Рассечение спаек.
- Удаление части кишечника, в котором произошли непоправимые изменения. При благоприятных условиях два участка кишечника сшивают друг с другом. Если одномоментное восстановление кишечника не представляется возможным, то формируют стому (искусственный канал для опорожнения кишечника от каловых масс).
- Устранение заворотов, инвагинаций, узлообразований.
При возникновении непроходимости кишечника на фоне опухолевого процесса объем операции будет зависеть от локализации, стадии заболевания, осложнений, вызванных непроходимостью просвета кишечника.
Оперативное лечение спаечной болезни
Лечение является весьма трудной задачей — никогда нельзя быть уверенным в том, что лапаротомия, произведенная при спаечной болезни будет последней для больного и ликвидирует процесс, вызвавший спаечный процесс. Поэтому всегда стоит продумать целесообразность той или иной операции, составить четкий план на основании клинического обследования. Лишь в экстренных случаях надо отказаться от этой схемы. Вопрос о припаянности петель тонкой кишки к рубцу остается открытым. Поэтому при лапаротомии старый рубец иссекать не следует — разрез делают отступив от рубца на 2-3 см.
При разделении спаек кишок целесообразно использовать гидравлическую препаровку новокаином. Десерозированные участки стенок кишок необходимо тщательно ушивать. Припаянные участки сальника пересекать между наложенными лигатурами. В тех случаях, когда кишечные петли образуют очень спаенные конгломераты, и разделить их не представляется возможным необходимо наложить обходной анастомоз между приводящим отделом кишки и отводящим (как бы шунитровать), поскольку разделение этого конгломерата займет массу времени, а во-вторых вызовет дополнительную травму брюшину. Перед решением о плановом оперативном вмешательстве больные требуют качественного рентгенологического обследования. Во время операция освобождение кишечных петель из спаек довольно сложная задача, на которую по мнению Нобля уходит около 90% времени операции. В 1937 году Ноблем была предложена операция, которая получила названии энтеропликации кишки по Ноблю.
Сущность операции заключается в том, что после разделения спаек петли кишок укладывались горизонтально или вертикально и в зоне брыжеечного края сшивались между собой непрерывной нитью. Таким образом петли кишок были фиксированы в определенном положении, в дальнейшем они срастались между собой
Рецидивы кишечной непроходимости наблюдались после операции — 12-15%, поэтому к этой операции относились осторожно. Кроме того сшивание кишечных петель отнимает много времени, затем петли начинают хуже перистальтировать.
В 1960 году данный принцип операции был модифицирован Чальдсом и Филлипсом, которые предложили производить энтеропликацию не путем сшивания кишечных петель, а путем прошивания длинной иглой брыжейки тонкой кишки. Операция этим способом дает лучшую перистальтику, и дает более легкий послеоперационный период. Кроме того на эту операцию затрачивают меньше времени.
В 1956 году Уайтом и в 1960 году Дедером была предложена фиксация петель кишок эластичной трубкой, введеной в просвет кишки путем энтеростомии. Дедерер предлагал выполнять микрогастростому, через которую вводил на все протяжение тонкой кишки длинную трубку со множеством отверстий. Этот метод очень не плох в связи с тем что трубка являлась каркасом для петель кишок и петли были фиксированы и срастались в функционально выгодном положении. Но вскрытие полости желудка (Дедерер) или кишки (Уайтом) было неблагоприятно в отношении инфицирования брюшной полости. Однако при операциях по поводу кишечной непроходимости трубку проводят трансназально доводя ее практически до илеоцекального угла.
Трубка фиксируется к крылу носа, в дальнейшем по этой трубке не период пареза кишок отводят содержимое кишечника, в эту трубку можно вводить питательные вещества. Но в основном ее удаляют через несколько дней после операции, после надежного восстановления перистальтики, так как долгое удаление кишечного содержимого может вызвать электролитные
Как формируют стому
Конкретную локализацию колостомы определяет хирург с учетом клинической ситуации, анатомических особенностей пациента. Кроме того, обязательно берется в расчет состояние наружных покровов и брюшной стенки — шрамы и рубцы значительно осложняют установку калоприемника.
Илеостома чаще всего располагается в правой подвздошной области, на переднюю брюшную стенку выводится участок подвздошной кишки.
Колостомы:
- Асцендостома, цекостома располагается в правой подвздошной области или правом мезогастрии, формируется из восходящей, слепой кишки. Кишечные выделения близки по своему составу к тонкокишечному содержимому.
- Трансверзостома может располагаться в правом или левом подреберьях, а также по средней линии живота выше пупка, на уровне пупка слева или справа от него. Этот вид стомы формируется из поперечной ободочной кишки. У большей части больных происходит выделение кашицеобразного содержимого, легко раздражающего кожу вокруг стомы.
- Сигмостома располагается в левой подвздошной области, выводится сигмовидная кишка. По сигмостоме кал выделяется, как правило, один-два раза в сутки, по консистенции – полуоформленный.
Чем опасна грыжа?
Любая грыжа опасна развитием осложнений. Самое грозное осложнение грыжи – это ущемление. Оно возникает, когда нарушается кровоснабжение содержимого грыжевого мешка и происходит омертвление тканей.
Не менее тяжелым осложнением является кишечная непроходимость. В результате длительного нахождения кишечных петель внутри грыжевого мешка происходит их пережатие, нарушение продвижения по ним кишечного содержимого и формирование кишечной непроходимости.
Очень важно понимать, что развитие осложнений может произойти внезапно, на фоне полного благополучия: в отпуске, на даче, во время путешествия – в тех ситуациях, когда квалифицированная медицинская помощь труднодоступна или недоступна вовсе. Лечение осложнений грыж требует экстренного вмешательства, а промедление может приводить к резкому ухудшению состояния человека и значительно ухудшать прогноз от запоздалого лечения
Поэтому лучше избавиться от грыжи до развития осложнений.
Профилактика
Большинство случаев непроходимости кишечника невозможно предотвратить. Хирургическое удаление опухолей или полипов в кишечнике помогает предотвратить рецидивы, хотя спайки могут образовываться и после операции, становясь ещё одной причиной непроходимости.

Предотвращение некоторых типов кишечных проблем, приводящих к кишечной непроходимости, заключается в обеспечении диеты, включающей достаточное количество клетчатки, которая способствует формированию нормального стула и регулярному опорожнению кишечника.
Профилактическое питание включает:
- продукты с высоким содержанием грубого волокна (цельнозерновой хлеб и злаки);
- яблоки и другие свежие фрукты;
- сушеные фрукты, чернослив;
- свежие сырые овощи;
- бобы и чечевица;
- орехи и семена.
Диагностика кишечной непроходимости у ребёнка зависит от распознавания родственных симптомов.
Важно помнить, что здоровая диета с большим количеством фруктов, овощей, злаков, и употребление достаточного количества воды в течение дня поможет сохранить здоровье кишечника.
Родители должны знать об особенностях работы кишечника ребёнка, и сообщать педиатру о случаях запора, диареи, болей в животе и рвоты, когда это происходит.
Существует много потенциальных причин кишечной непроходимости. Часто этот недуг невозможно предотвратить. Своевременное диагностирование и лечение имеют определяющее значение. Неконтролируемая непроходимость кишечника может быть фатальной.
Дети младшего школьного возраста и подростки
С момента начала посещения дошкольного или школьного учреждения, ребёнок ежедневно находится в коллективных условиях. Учащиеся младших классов и подростки, чаще сталкиваются с такими нарушениями со стороны пищеварительного тракта:
- Острый гастрит. Как правило, данное состояние развивается под воздействием инфекционных возбудителей.
- Дискинезия желчевыводящих путей. Ускоренное выведение желчи или её задержка в желчном пузыре, чаще всего провоцируется нерациональным питанием, когда в меню ребенка преобладают так называемые перекусы. Кроме пищевого фактора, спровоцировать дискинезию у ребенка и подростка могут врождённые аномалии развития желчевыводящих путей.
- Острые и хронические гепатиты. Основной причиной развития воспалительного процесса в печени являются вирусы гепатита. Чаще всего дети и подростки сталкиваются с гепатитом А. Инфицирование происходит при употреблении некачественной воды, с немытыми руками, а также с грязными овощами и фруктами.
В отличие от взрослых, при лечении детей необходимо соблюдать особый подход. Для лечения симптомов дисбактериоза кишечника у детей, назначаются средства, содержащие бифидум и лактобактерии. При выборе лекарственных средств отдается предпочтение медикаментам щадящего действия, которые имеют минимальный список побочных эффектов. Одним из главных звеньев лечения инфекционных и неинфекционных патологий желудочно-кишечного тракта у детей являются пробиотики и пребиотики, которые восстанавливают нормальный баланс кишечной и желудочной микрофлоры.
Прогноз
Большинство типов кишечной непроходимости можно скорректировать с помощью своевременного лечения, и пострадавший ребёнок будет выздоравливать без осложнений.
Неконтролируемая кишечная непроходимость может быть смертельной.
Кишечник либо защемляется, либо теряет свою целостность (перфорируется), вызывая массивное инфицирование организма. Вероятность рецидива достигает 80 % у тех, у кого заворот кишок лечат медикаментозно, а не хирургически.
Рецидивы у младенцев с инвагинацией, как правило, возникают в течение первых 36 часов после ликвидации блокировки. Коэффициент смертности у безуспешно леченых детей составляет 1 — 2 %.
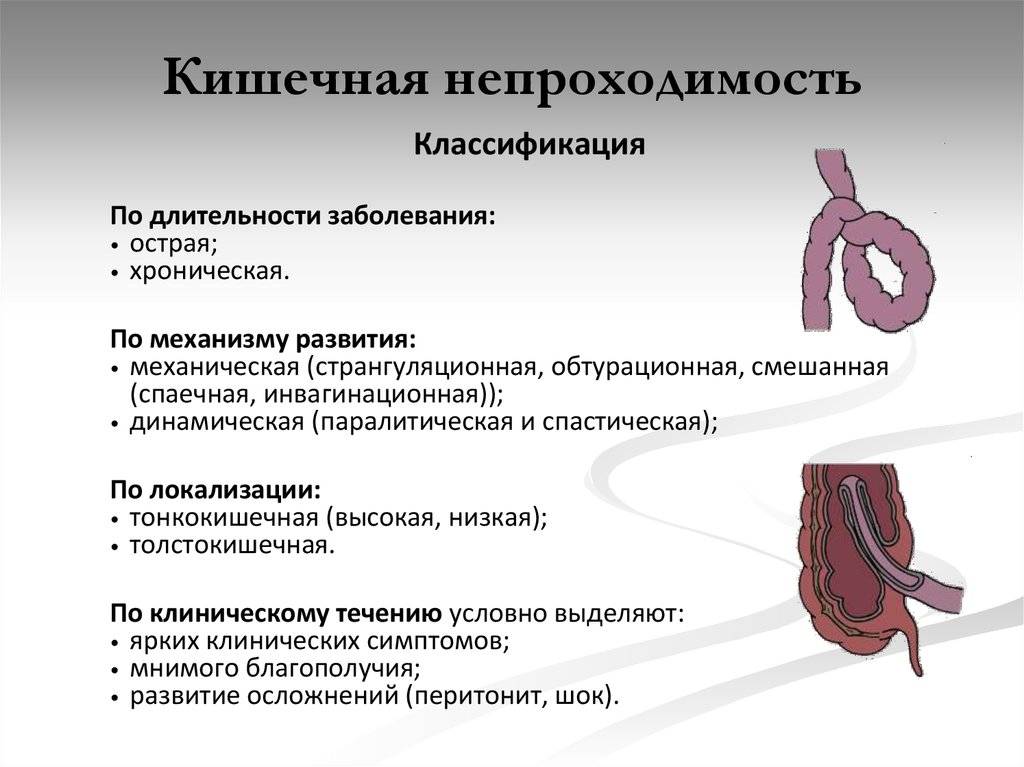
Причины непроходимости
Причины непроходимости тонкого кишечника у детей чаще всего могут быть следующие:
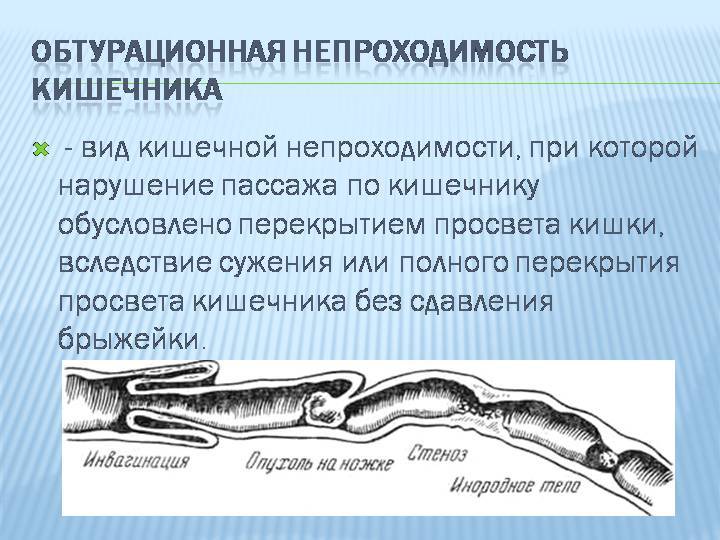
- инвагинация, заворот, спайки;
- грыжа.
 Наиболее частыми причинами непроходимости толстого кишечника являются:
Наиболее частыми причинами непроходимости толстого кишечника являются:
- заворот кишок;
- опухоли;
- дивертикулы. Это небольшие мешочки, образующиеся в стенке кишечника, которые могут заполняться продуктами пищеварения и расширяться, блокируя кишечник.
Механическая непроходимость у детей до года может быть возникать из-за инвагинации, заворота и грыжи.
Читайте более подробную информацию врача-педиатра о том, что такое инвагинация кишечника у детей и как её лечить.
Узнай из материала детского доктора о том, почему возникает запор у новорождённого и что делать в таких ситуациях.
Мекониевая непроходимость
Мекониевая кишечная непроходимость у новорождённых – расстройство, при котором меконий (первородный кал) является аномально плотным и волокнистым, а не сбором слизи и жёлчи, который обычно легко выходит. Аномальный меконий блокирует кишечник и должен быть удалён при помощи клизмы или хирургической операции.
Это обусловлено дефицитом трипсина и других ферментов пищеварения, продуцируемых в поджелудочной железе. Также это один из ранних признаков развития у младенца кистозного фиброза. Инвагинация обычно следует за инфекцией, которая вызывает увеличение размера лимфатического узла в кишечнике, действующего, как точка складывания при инвагинации.
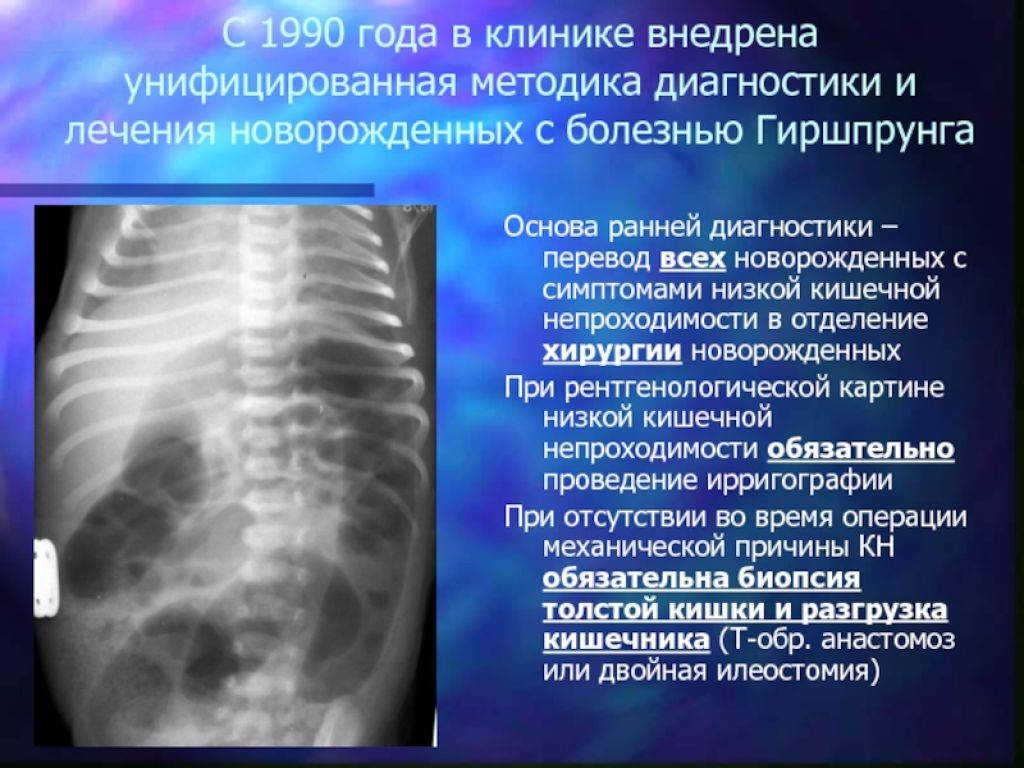
Болезнь Гиршпрунга
Болезнь Гиршпрунга (врождённый мегаколон), возможно, связанная с мекониевой непроходимостью, представляет собой расстройство моторики, которое встречается у 25 процентов новорождённых с динамической кишечной непроходимостью, хотя симптомы могут развиваться только в позднем младенчестве или в детском возрасте, что задерживает диагностику.
У детей с болезнью Гиршпрунга отсутствуют нервные клетки (ганглии) в стенках толстого кишечника. Это серьёзно сказывается на волнообразных движениях, которые продвигают переваренную пищу. В большинстве случаев у детей с этим заболеванием первым признаком является отсутствие стула с меконием в первые двое суток после рождения.
От рождения до двух лет у этих малышей будут развиваться другие признаки, такие как хронический запор, периодический водянистый стул в незначительном количестве, растянутый живот, плохой аппетит, рвота, плохой набор массы тела и задержка развития. Большинству детей потребуется операция для удаления поражённой части толстого кишечника.
Хирургическое вмешательство может быть осуществлено в возрасте полугода, или сразу после постановки правильного диагноза у ребёнка более старшего возраста.
Симптомы могут быть устранены, как минимум, в 90 процентах случаев, родившихся с болезнью Гиршпрунга. Болезнь иногда связана с другими врождёнными состояниями, например, с синдромом Дауна.
Заворот кишок
Заворот кишок — это самоскручивание тонкого или толстого кишечника (мальротация). Заворот толстого кишечника редко возникает у маленьких детей. Это обычно происходит в сигмовидной кишке – нижнем отделе толстого кишечника.
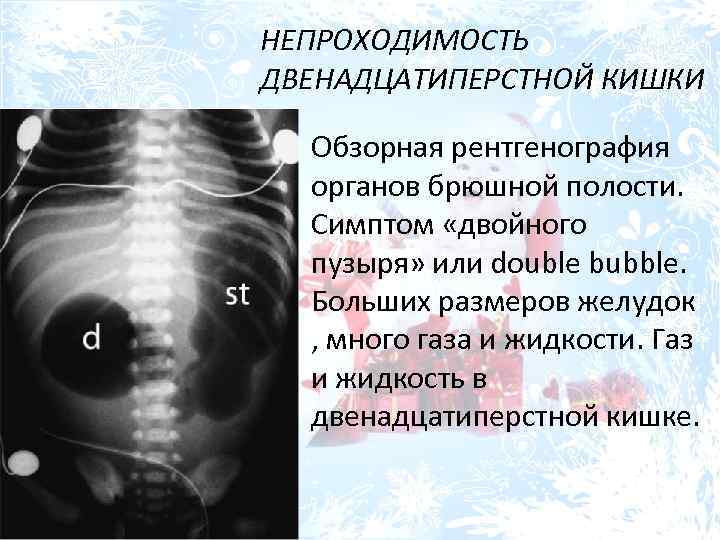
Дуоденальный затвор
Дуоденальный затвор появляется при скручивании двенадцатиперстной кишки — отдела кишечника, который соединяет желудок и тонкую кишку. Скручивание любой части кишечника прерывает подачу крови в петлю кишечника (удушение), уменьшая поток кислорода в тканях (ишемию) и приводя к гибели тканей кишечника (гангрене).
Удушение происходит примерно в 25 % случаев непроходимости кишечника и является серьёзным заболеванием, прогрессирующим до гангрены в течение полусуток.
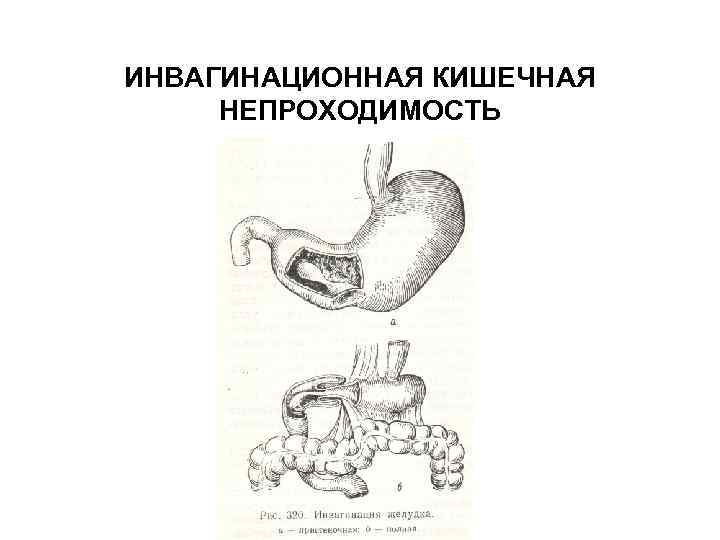
Инвагинация
Инвагинация — это состояние, когда кишечник складывается сам в себя, наподобие радиоантенны. Инвагинация — наиболее частая причина кишечной непроходимости у детей от трёх месяцев до шестилетнего возраста.
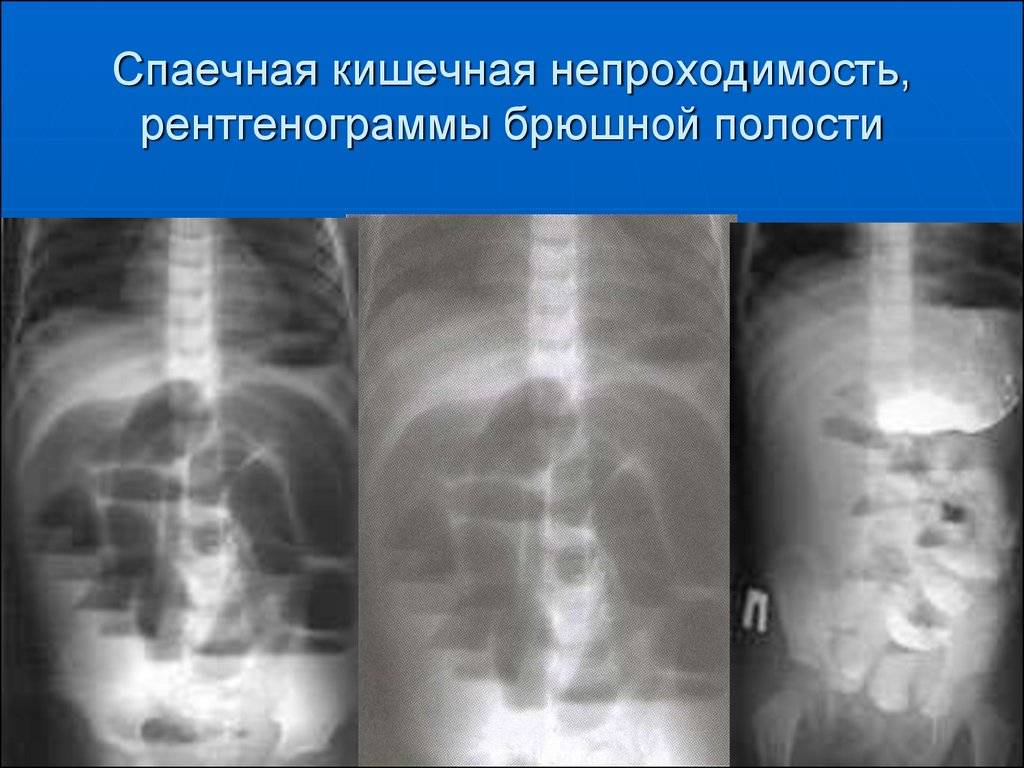
Спайки и грыжи
Грыжи также могут блокировать часть кишечника и перекрывать прохождение пищи.
Врождённые или постхирургические спайки также приводят к кишечной непроходимости у детей. Спайки представляют собой полоски фиброзной ткани, которые соединяются друг с другом, или с органами брюшной полости и петлями кишечника. Таким образом сужается пространство между стенками кишечника, и, зажимая части кишки, блокируется проход пищи.
У взрослых спайки чаще всего вызваны хирургическим вмешательством. У детей, которые подвергались операциям на животе, может также развиваться спаечная кишечная непроходимость. Неизвестно точно, что вызывает аномальный рост фиброзной ткани при врождённых спайках.
Какие бывают методы пластики передней брюшной стенки?
Методы пластики бывают натяжными и ненатяжными.
Натяжным называется вид пластики, выполняемый собственными тканями пациента. Этот метод получил такое название, потому что, для ликвидации грыжевого дефекта, ткани необходимо «подтянуть» и сшить друг с другом.Сформированное натяжение тканей может явиться причиной болевого синдрома после операции и следствием возможного рецидива.На современном этапе развития медицины, данный способ закрытия грыжевых дефектов значительно уступает ненатяжным методикам.
Ненатяжная пластика подразумевает использование современных сетчатых протезов для укрепления передней брюшной стенки. Протез представляет собой полипропиленовую сеть, которая за счет своей гибкости, прочности и высокой степени «прорастаемости» тканями показала свою надежность и безопасность при использовании в пластике грыж. Сетчатые протезы бывают разных размеров, от маленьких диаметром 5 см для пупочных грыж, до больших 50 х 50 см для гигантских послеоперационных грыж. Современные трехмерные сетчатые системы позволяют не только укрепить грыжевой дефект в виде «заплатки», но полностью заполнить его, значительно снижая риск рецидива. В некоторых ситуациях устанавливается специальная сетка, поверхность которой покрыта специальным составом, позволяющим ей безопасно контактировать с органами брюшном полости и избежать образования спаек между ними.
Операция грыжесечения открытым способом состоит из нескольких этапов:
- Выделение грыжевого мешка. Производится разрез кожи над грыжевым выпячиванием, грыжевой мешок освобождается от окружающей его подкожно – жировой клетчатки. Выделяются «грыжевые ворота».
- Вскрывается грыжевой мешок, производится оценка состояния содержимого грыжевого мешка, при отсутствии осложнений содержимое погружается в брюшную полость.
- Грыжевой мешок иссекается, прошивается и погружается в брюшную полость.
- Восстанавливается целостность (выполняется пластика) передней брюшной стенки.
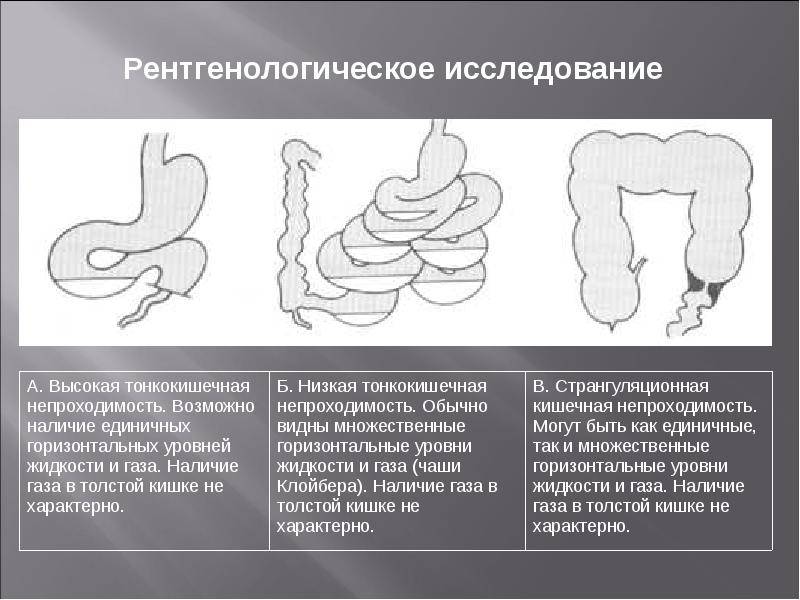
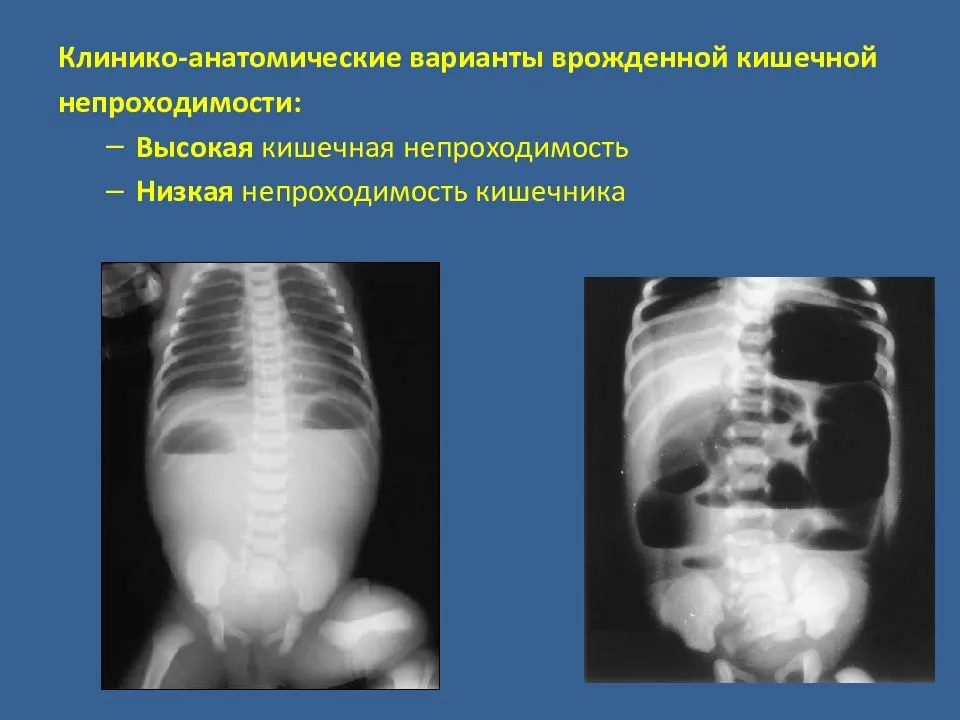
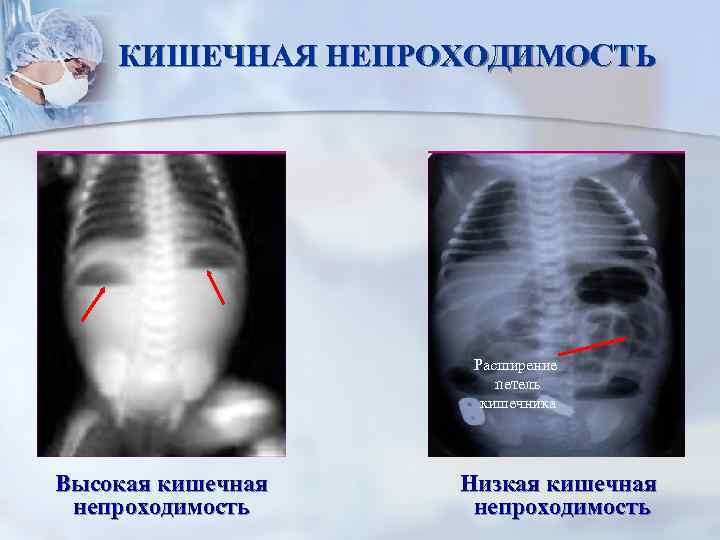
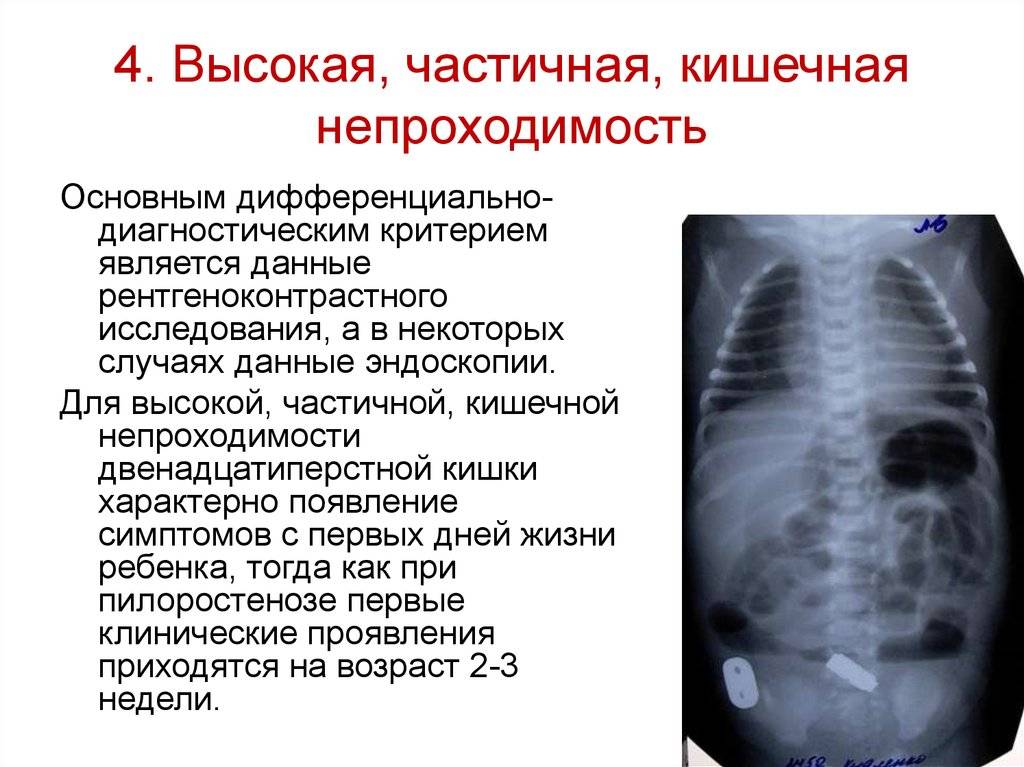
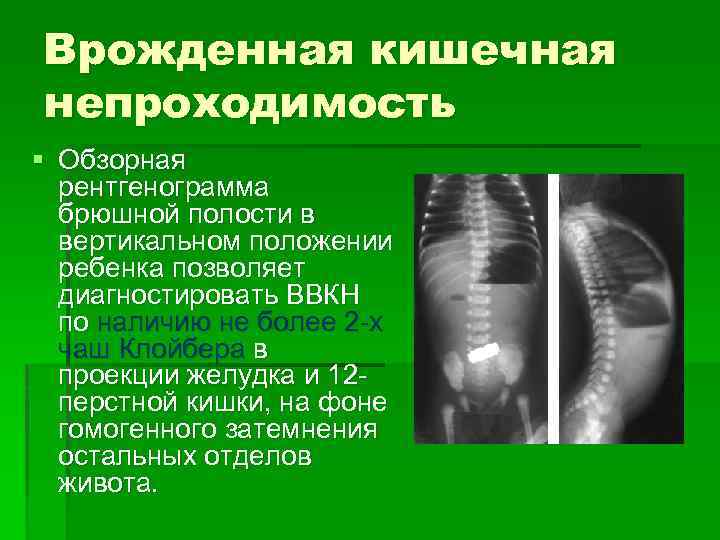
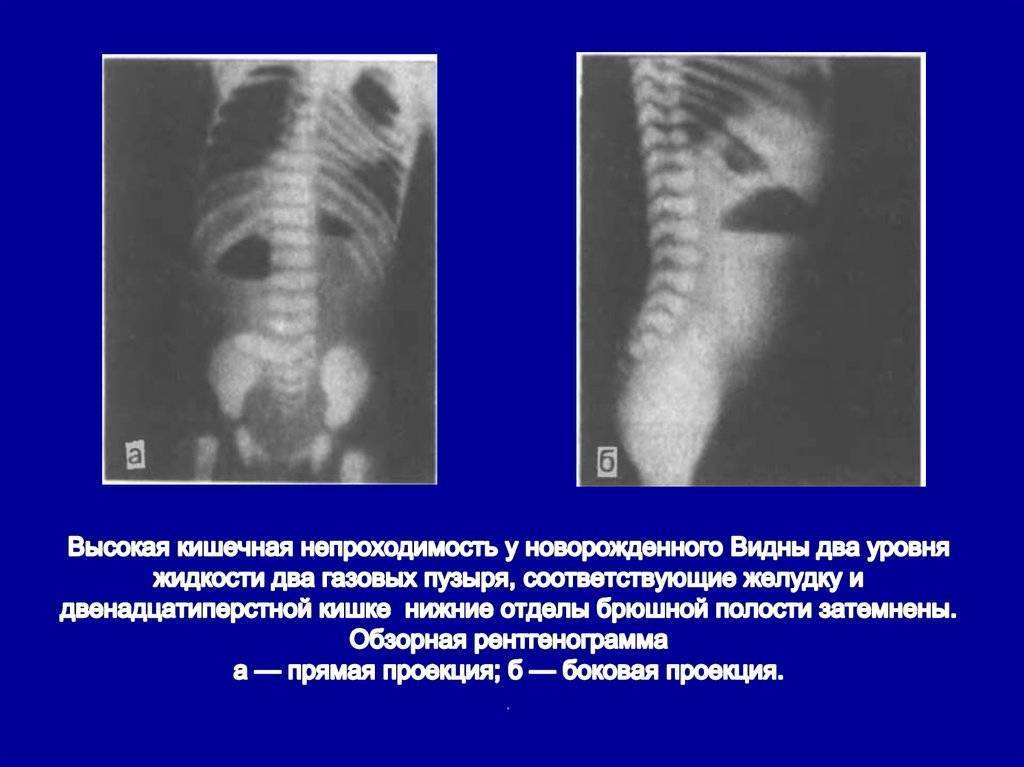
Диагностика Отдельных видов кишечной непроходимости:
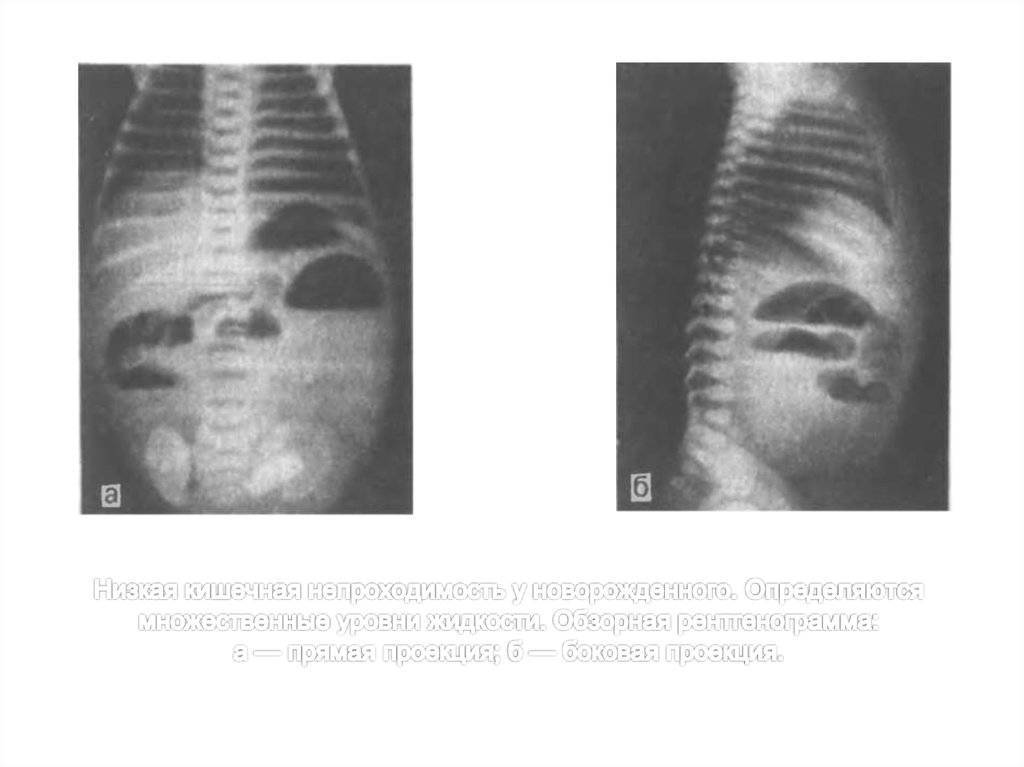
Рентгенологически обнаруживают множественные горизонтальные уровни жидкости в тонком кишечнике, чаши Клойбера, симптом перистости, которые визуализируются преимущественно в центре брюшной полости.
Рентгенологически выявляется резко раздутая в виде «гигантской шпильки» или «двустволки» сигмовидная кишка, заполняющая большую часть брюшной полости. В обоих коленах кишки наблюдаются горизонтальные уровни жидкости. Большое диагностическое значение имеет исследование с контрастной клизмой: заполняются прямая кишка и дистальный отдел сигмовидной до места странгуляции, при этом создается фигура «клюва», по направлению которого можно определить, в какую сторону произошел заворот кишки.
Чем может быть полезен препарат Креон®
Креон — ферментный препарат, разработанный специально для поддержания пищеварения при тяжести и дискомфорте после еды3. Он выпускается в форме капсул, содержащих действующее вещество (панкреатин) в виде сотен мельчайших частиц. Эти частицы получили название «минимикросферы» и содержатся только в препарате Креон5, 11. Именно минимикросферы во всем мире считаются первым выбором для лучшего пищеварения.
Сегодня наиболее известны препараты от тяжести в форме таблеток, но также есть и другие капсулы.
Узнать больше
Наличие маленьких частиц принципиально отличает Креон от таблеток. Креон минимикросферы равномерно перемешиваются с едой в желудке и способствуют её полноценному перевариванию3, 7. Благодаря этому 1 капсулы Креон 10 000 может быть достаточно при тяжести после еды3. Благодаря минимикросферам Креон значительно эффективнее препаратов в форме таблеток, которых может требоваться до 6 штук за раз6, 8.
Предположение, что таблетированные препараты можно поделить или размельчить, ошибочны. Это может нарушить защитную оболочку, и действующее вещество попросту «погибнет» в желудке.
Капсуле Креон нет равных:
№1
в мире
при тяжести после еды9
15
минут
и Креон максимально активен7, 10
Главное, что важно знать при выборе – капсулы не одинаковы, ведь решающую роль в эффективности препарата играет размер частиц. Многолетние исследования показали, что частицы не должны превышать 2-х мм, чтобы максимально точно поддерживать собственное пищеварение4
Сегодня этот факт является общепринятым и неоспоримым, однако, не все препараты соответствуют этому требованию.
Об отличии Креон от других капсул можно прочитать здесь.
Капсулы Креон при необходимости можно вскрывать и добавлять к пище3. Каждая Креон минимикросфера защищена от губительной среды желудка, и потому действующее вещество может попадать в кишечник в максимальном количестве3, 5, 7.
Также можно индивидуально подбирать дозу, что особенно важно для маленьких детей, которым Креон разрешен с рождения3. Подробнее об отличии в действии Креон от других препаратов можно узнать здесь.
Подробнее об отличии в действии Креон от других препаратов можно узнать здесь.
Смогу ли я контролировать процесс дефекации при наличии стомы
Кишечную стому необходимо рассматривать как задний проход (противоестественный анус), но расположенный в другом месте, на животе. Особенностью нового противоестественного ануса является отсутствие сфинктерного аппарата, а значит и функции держания.
Зачастую вы не будете чувствовать позыва на дефекацию, кал и газы будут отходить спонтанно, вы не сможете контролировать этот процесс. Однако, получив необходимые консультации по уходу и современные калоприемники, можно справиться с этой новой особенностью самогигиены и быта.
Современные калоприемники компенсируют утраченные после операции функции, содержимое кишки (кал и газы) надежно изолируются в герметичном стомном мешке, сделанном из газонепроницаемых материалов. Калоприемники предназначены не только для сбора кала, но и для защиты кожи вокруг стомы, и фиксируются на коже живота сразу после формирования стомы в финале операции. Предлагаемые производителями современные калоприемники компактны, незаметны под одеждой.
Симптомы
Обструкция проявляется:
- внезапно проявляется усиливающейся болью в животе;
- запорами;
- коликами;
- задержкой газов;
- вздутием живота;
- тошнотой и рвотой.
Чаще всего непроходимость сопровождается снижением уровня натрия, калия, кальция и магния в крови. У пациента нет аппетита, он апатичен, когда у него поднимается температура, это сигнал о попадании бактерий из просвета кишечника в кровоток.
При непроходимости тонкой кишки (так называемая высокая непроходимость) у пациента возникает внезапный приступ все более сильной колики в средней части живота. При сильной непроходимости наблюдается непрекращающаяся рвота пищей, затем желчью, которая принимает цвет и запах фекалий. Очень часто рвота сопровождается икотой.
Обструкция толстой кишки (так называемая низкая непроходимость) первоначально проявляется в виде недомогания, метеоризма и диффузных болей в животе, запоров и задержки газов.
Дети первого года жизни
Дети грудного возраста, чаще всего сталкиваются с такими функциональными расстройствами ЖКТ, как острая и хроническая диарея, дисбактериоз кишечника, острый и хронический энтероколит. Подобные нарушения могут быть обусловлены врожденными аномалиями развития толстого и тонкого кишечника, искусственным вскармливанием с использованием молочные смеси, которая не подходит ребенку, ранним введением прикорма, а также проникновением инфекционных возбудителей бактериальной или вирусной природы. Лечение симптомов энтероколита у детей проводится только после установления точной причины развития патологии.
Хроническая и острая диарея, обусловленная нарушением баланса кишечной микрофлоры или инфекцией, несет прямую угрозу не только здоровью, но и жизни младенца. Если говорить о том, как восстановить микрофлору кишечника ребенка, то в данной ситуации не обойтись без пробиотиков и пребиотиков.
Диета
После операции из-за кишечной непроходимости назначается соответствующая диета. Новые продукты вводятся постепенно, от «нулевой» диеты через жидкую кашицу до легкоусвояемой. В меню должны быть легко усваиваемые и выводимые продукты, пища должна быть протертая, полужидкая. Обычно его рекомендуется поддерживать в течение 4-6 недель после операции.
Всем пациентам с кишечной непроходимостью рекомендуется избегать:
- жирного, жареного копченого, консервированного мяса;
- сырых и сушеных фруктов, соков с мякотью и цукатов, исключение: спелые бананы;
- сырых или жареных овощей, грибов, кукурузы, квашеной капусты, огурцов и бобовых.
Разрешено:
- нежирное мясо (кролик, курица, телятина, говядина), желательно отварное или приготовленное на пару;
- легкий пшеничный хлеб, без зерен и других добавок;
- нежирные молочные/кисломолочные продукты.
Также следует тщательно пережевывать пищу, чтобы она приобрела кашеобразную консистенцию. Желательно есть часто небольшими порциями.
Диагностика муковисцидоза
Для диагностики муковисцидоза могут понадобиться как лабораторные, так и генетические обследования. Генетические исследования обладают высокой информативностью и позволяют заподозрить развитие болезни почти сразу после рождения. На данный момент обнаружить заболевание можно еще до рождения ребенка при неонатальном скрининге.
Для того, чтобы с уверенностью говорить о наличии у человека муковисцидоза, врач должен диагностировать следующие показатели1:
- наличие пороков бронхов или присутствие в бронхах густой и вязкой мокроты;
- положительные результаты потового теста;
- наличие ферментной недостаточности поджелудочной железы;
- случаи муковисцидоза в семье.