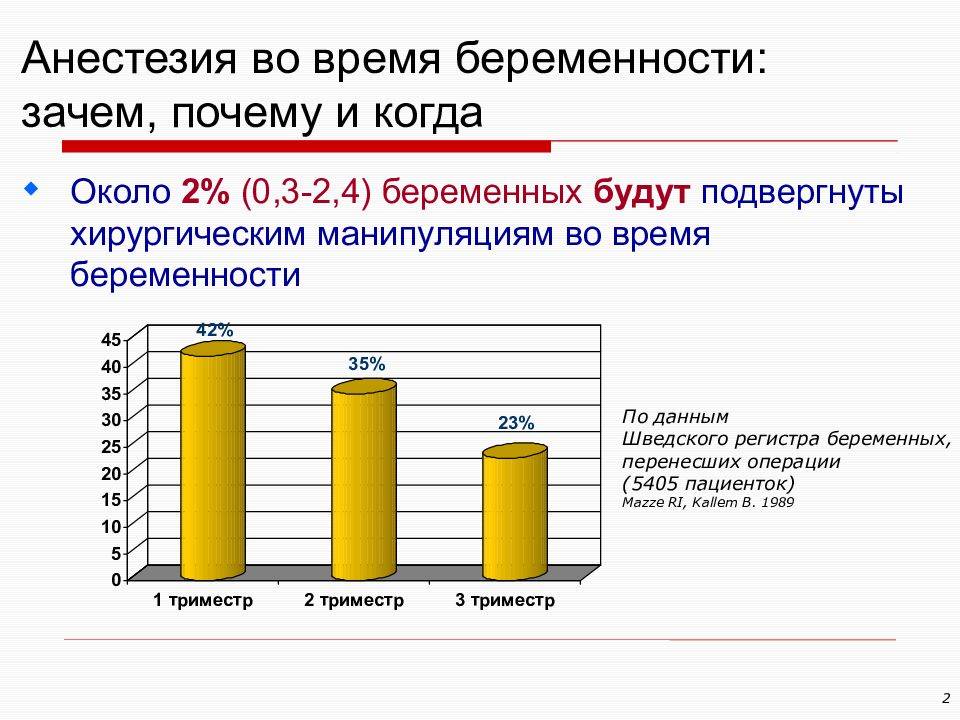
Как дым влияет на плод
Давайте посмотрим, как курение влияет на развитие плода. Пока ребенок находится у мамы в животике, он является частью ее организма. Плод, находясь в утробе матери, питается и дышит веществами, которые находятся у мамы в крови.
Никотин попадает в кровь курящей женщины. Из-за попавшего в кровь никотина может измениться дыхание эмбриона, структура плаценты, питание и кровообращение.
Очень часто у беременных курящих женщин наблюдается нехватка кислорода для плода, другими словами, удушье. От количества гемоглобина в крови будущей матери зависит развитие нервной системы малыша и исход беременности.
Никотин, который попадает в кровь, способствует насыщению малыша углекислым газом вместо кислорода. Из-за этого активность плода снижается. Такие дети намного позже начинают обучаться самостоятельности. Кроме этого у деток, чьи мамы во время беременности курили, очень часто встречаются нарушения в развитии нервной системы.
Дети курильщиц плохо адаптируются в кругу сверстников, могут отставать в физическом развитии. Кроме этого у женщин, которые курили во время беременности, могут родиться дети с паховой грыжей дефектами носоглотки, пороком сердца и так далее. Такие дети очень часто болеют простудными заболеваниями и заболеваниями дыхательной системы, астма, воспаление легких.
В период беременности никотин попадает и в грудные железы беременной. Это, в свою очередь, может отразиться на количестве молока после родов. Молоко не имеет необходимой жирности. Это приводит к тому, что ребенок плохо прибавляет в весе, у малыша появляются проблемы с животиком, ребенок плохо спит.
Таким образом, курящая мама лишается здорового сна и счастливого материнства. Она вынуждена посреди ночи просыпаться и готовить ребенку смеси, пичкать его лекарствами. Кроме этого такой ребенок с детства подвержен никотиновой зависимости и избавиться от нее ему будет очень сложно.
Как видите, курение во время беременности сказывается на здоровье будущего малыша. Так стоит ли рисковать здоровьем будущего ребенка ради нескольких минут удовольствия? Помните, что, родив болезненного малыша, вы будете заботиться о нем всю свою жизнь. Так стоит ли подвергать ребенка такой опасности? Задумайтесь над этим, ведь жизнь дана нам только одна.
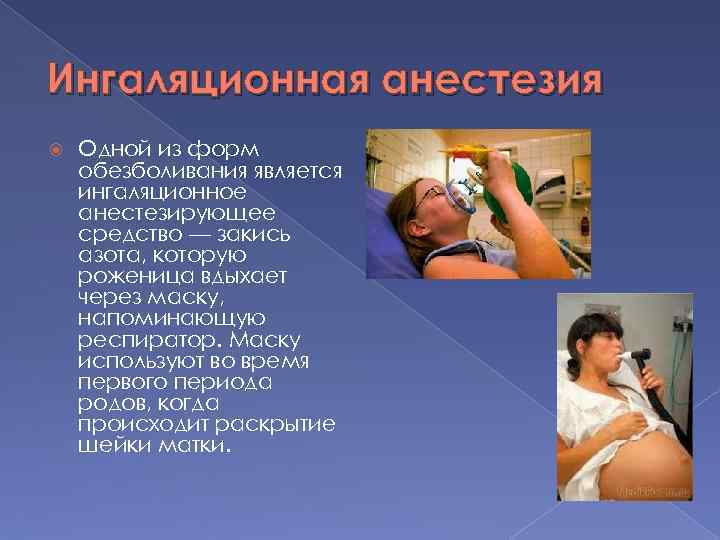
Когда может понадобиться обезболивание
Сегодня мы привыкли, что практически все стоматологические вмешательства проводятся под местной анестезией. Чувствительность у всех разная, да и самому пациенту комфортно совсем ничего не ощущать во время лечения. Кроме того, врачу гораздо удобнее лечить пациента под анестезией.
Во время беременности потребность в обезболивании при стоматологическом лечении может возникнуть в следующих случаях:
- Очень низкий болевой порог;
- Глубокий кариес;
- Пульпит;
- Периодонтит;
- Кисты и другие образования у корней зубов;
- Необходимое хирургическое вмешательство в мягкие ткани полости рта;
- Необходимость полностью удалить зуб.
Беременная женщина в кресле стоматолога
Аборт и курение — связанные вещи
Медициной давно доказано, что курение может вызывать самопроизвольные аборты, внутриутробную смерть плода, а также повышает смертность новорожденных.
Кроме того, курение может вызвать преждевременные роды. При этом родившийся ребенок может отставать в умственном развитии. Замечено, что выкидыши и смерть новорожденных у курящих женщин в три раза выше, чем у некурящих женщин.
Кроме того, у курящей женщины может родиться здоровый малыш, а с возрастом можно заметить, что он отстает от остальных деток в умственном развитии. Поэтому заранее знайте, что последствия аборта могут быть непредсказуемы.
Что такое каудальная анестезия?
Каудальная анестезияПоказания к проведению каудальной анестезии
- операции в области промежности, на прямой кишке и анусе;
- анестезия в акушерстве;
- пластические операции в гинекологии;
- эпидуральная анестезия в педиатрии: каудальная анестезия лучше всего подходит для детей;
- ишиалгии – пояснично-крестцовый радикулит;
- хирургические вмешательства на органах живота и малого таза, расположенных ниже уровня пупка.
Преимущества и недостатки каудальной анестезии
| Преимущества | Недостатки |
|
|
Восстановление и реабилитация после аборта
На продолжительность периода восстановления влияют возраст женщины, состояние ее здоровья, количество перенесенных ранее абортов и наличие детей. Легче аборт переносят здоровые молодые женщины, уже имеющие детей.
Медицинская реабилитация подразумевает предоставить отдых женской половой системе, перенесшей гормональный взрыв из-за искусственного прерывания беременности. Из-за перепада гормонов менструальный цикл может не восстановиться, а в яичниках и молочных железах часто возникают кисты. В течение полугода как минимум не должно наступать следующей (желанной или не желанной) беременности, не должно быть резких колебаний гормонального фона женщины. Женщина должна понимать, что следующий аборт усугубит гормональный дисбаланс в организме. Нужно обеспечить себя надежным средством контрацепции.
Если аборт осложнился воспалительным процессом, то период реабилитации и восстановления должен включать дополнительно мероприятия по восстановлению нормальной микрофлоры во влагалище, физиотерапевтические методы профилактики и рассасывания спаек внутренних половых органов. Женщине назначают электрофорез на низ живота с противовоспалительными препаратами, санаторно-курортное лечение, гирудотерапию, лазерное облучение и УФО крови, ферментные препараты для уменьшения выраженности спаечного процесса.
Еще одна важная составляющая восстановления – психологическая реабилитация. У женщин могут развиваться депрессии, чувство вины, нарушаться сексуальная функция. Поэтому во многих случаях рекомендуется помощь психологов.
Выбор анестетика
Когда вы выбираете местный анестетик для применения во время беременности, нужно прежде всего понять принцип его работы. Чаще всего анестетики являются препаратами на основе адреналина, который блокирует боль и останавливает кровотечение. Однако адреналин обладает свойством, не полезным для беременных – он способен повысить тонус матки и кровяное давление, что легко может спровоцировать прерывание беременности. Кроме того, многие анестетики обладают сильным проникающим действием.
Таким образом, у анестетика для беременных должно быть два ключевых свойства: он не должен проникать сквозь барьер плаценты и должен минимально влиять на сосуды. Наиболее распространённые препараты с этими свойствами – это Убистезин и Ультракаин.
Во время посещения стоматолога обязательно уведомите врача о своей беременности и сообщите срок. Это нужно для того, чтобы специалиста правильно подобрал препарат.
ВАЖНО: В период между 14 и 28 неделями анестезия, скорее всего, не повредит – системы и органы плода сформированы, и при этом матка практически не реагирует на внешние воздействия. Помните, что лечение под общим наркозом во время беременности категорически запрещено!
Помните, что лечение под общим наркозом во время беременности категорически запрещено!
Что делать после удаления зуба беременным?
Первые 2-3 часа после операции категорически запрещается:
- есть любые продукты – можно только пить прохладную фильтрованную воду;
- принимать водные процедуры – особенно это касается горячей ванны или душа;
- напрягать мышцы физически, включая поднятие тяжестей или долгую ходьбу;
- прикасаться к лунке языком, пальцами и другими посторонними предметами;
- если наложены швы – долго разговаривать, чтобы не повредить десну;
- полоскать рот любыми составами, нарушая процесс заживления.
Чтобы снизить отек лица, лучше делать прохладные компрессы, но не чаще 3 раз за день. Тампон, установленный врачом, следует выплюнуть через 15-20 минут после выхода из кабинета – он является источником дополнительной инфекции. Чтобы снизить кровотечение, советуют закладывать стерильные кусочки ваты, не прижимая их к десне.
Полоскать рот антисептиками не советуют – для этого лучше сделать некрепкий отвар ромашки или календулы. При индивидуальной непереносимости – посоветоваться со стоматологом, чтобы он назначил специальное обеззараживающее и заживляющее средство.
Отвар ромашки
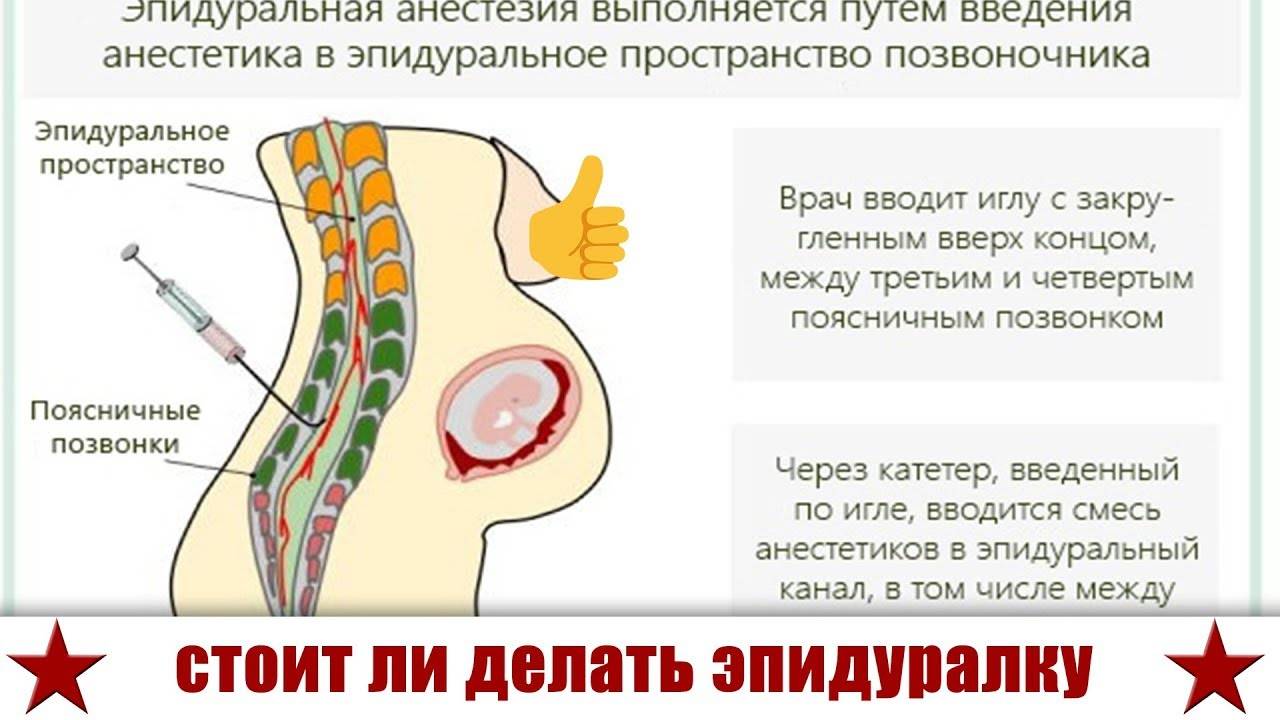
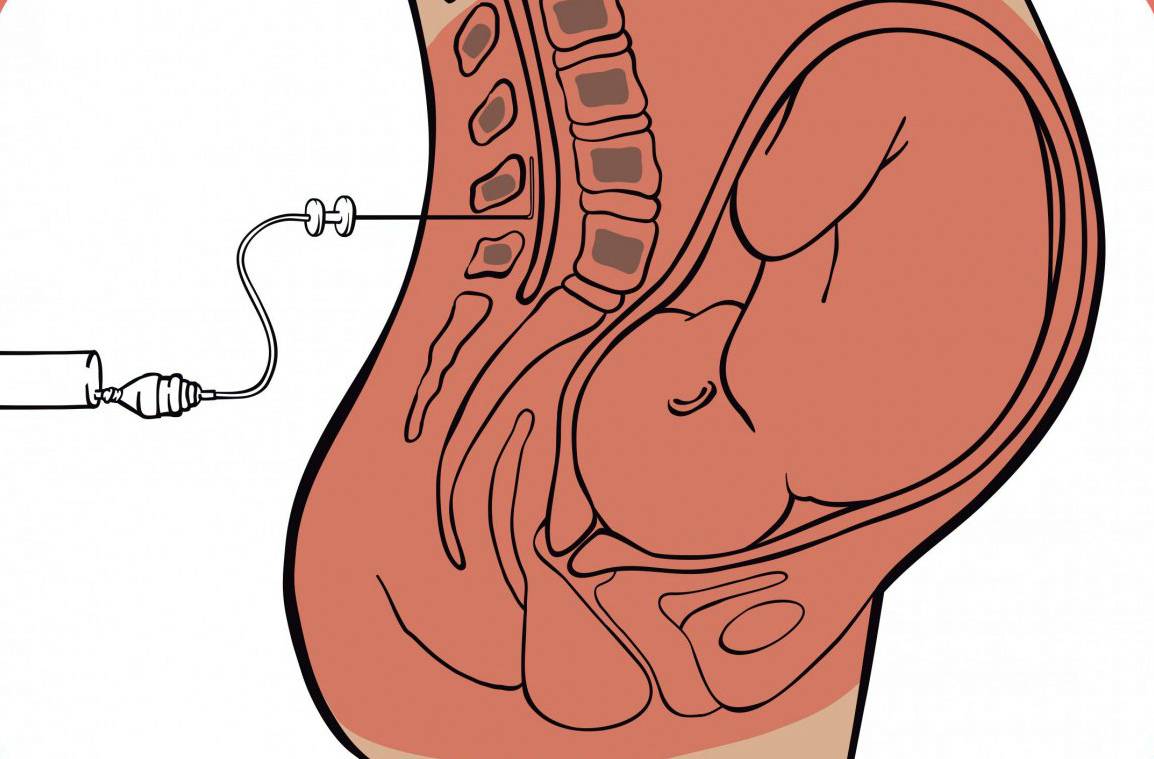
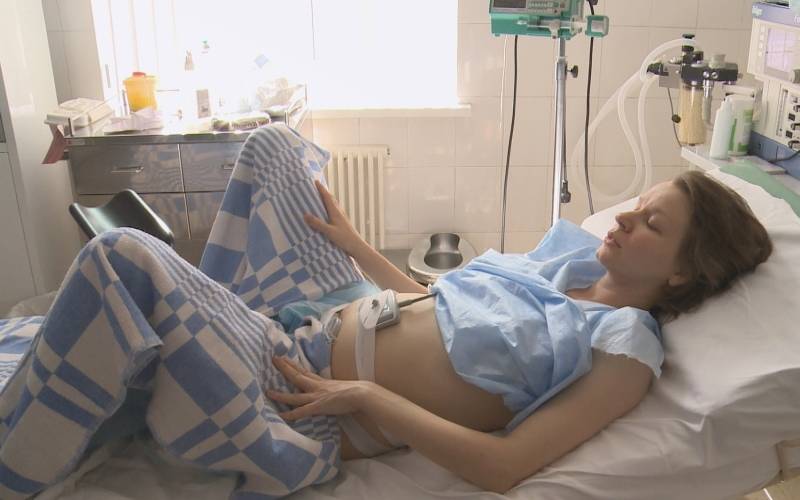
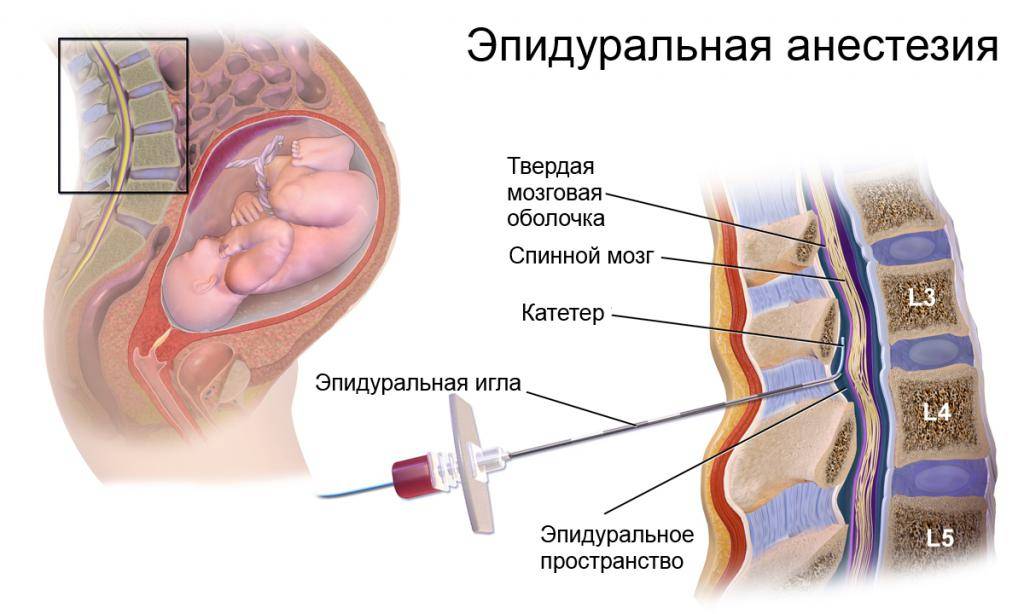
Как делается эпидуральная анестезия при родах?
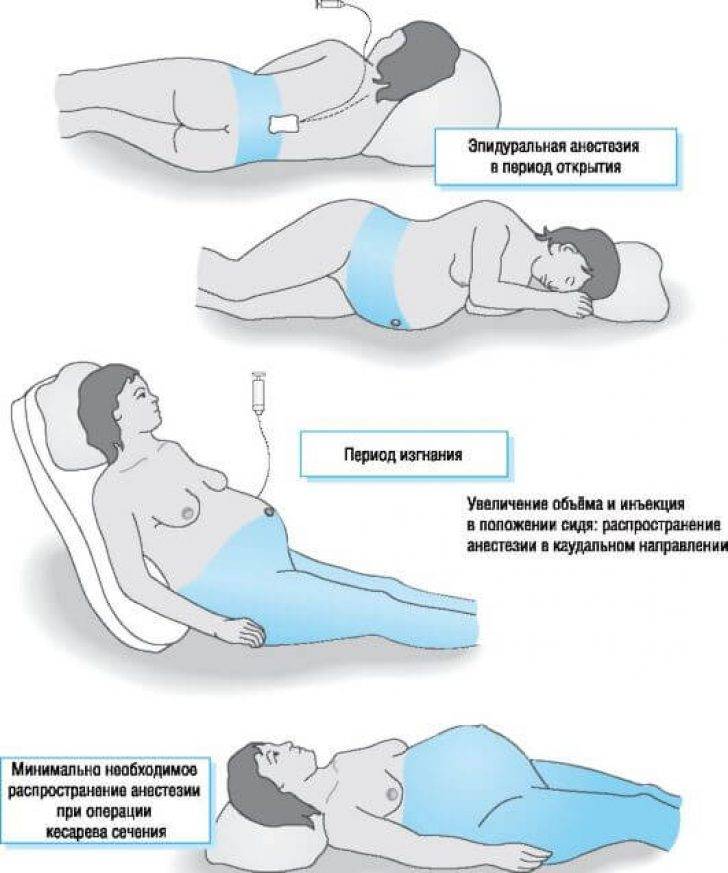
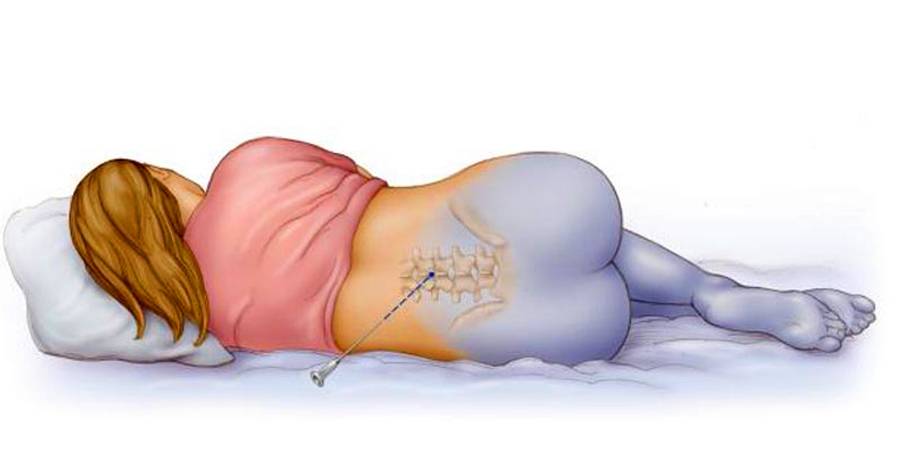
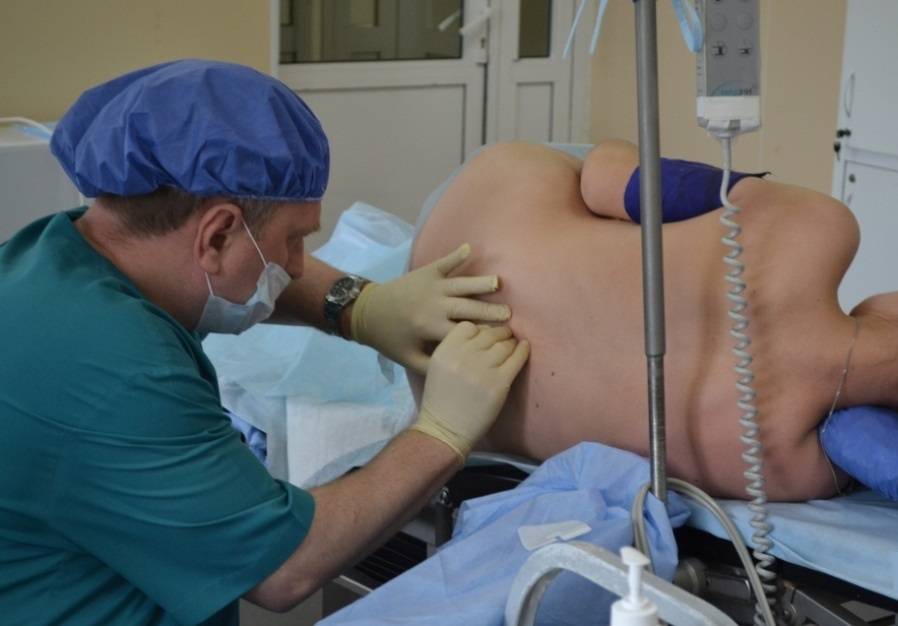
Любое вмешательство в организм женщины во время беременности и родов согласуется с акушером-гинекологом, в комплексе оцениваются показания для проведения данного вида обезболивания, состояние как матери, так и плода для максимальной безопасности процесса. Пациентка укладывается в положение на боку с приведенными ногами, либо сидя с выгнутой спиной. Обязательно устанавливается венозный катетер с последующим капельным введением не менее 500 мл раствора кристаллоидов с целью предотвращения патологического снижения артериального давления после проведения манипуляции.
Место пункции (расстояние между остистыми отростками поясничных позвонков L2-L3) обрабатывается антисептическими растворами, обезболивается местными анестетиками, далее специальной пункционной иглой делается прокол, в эпидуральное пространство вводится катетер, накладывается асептическая наклейка и пациентка укладывается в положение на боку, через катетер вводится первая доза обезболивающего препарата.
В этот момент очень важным является оценка состояния женщины и ребенка — измерение пульса, АД, мониторинг частоты сердечных сокращений плода.
Недостатки эпидуральной анестезии при родах
- Возможно ошибочное введение препарата (в большой дозе) в сосуд, оказывает токсическое действие на головной мозг, в последующем может привести к резкому снижению артериального давления, развитие судорог, угнетение дыхания;
- Ошибочное введение анестетика в субарахноидальное пространство, в маленьких дозах не имеет значения, в больших дозах (продолжительная эпидуральная анестезия с введением катетера), может развиться остановка сердца, дыхания;
- Для проведения эпидуральной анестезии, необходима высокая медицинская подготовка специалиста (анестезиолога);
- Длинный интервал между введением анестетика и началом операции (примерно 10-20 минут);
- В 15-17% случаев недостаточное (не полное) обезболивание, в результате чего создаётся дискомфорт пациенту и хирургу во время операции, поэтому необходимо дополнительное введения препаратов в периферическую вену;
- Возможное развитие неврологических осложнений, в результате травматизации спинномозгового корешка иглой или катетером.
Ощущения
После непосредственного введения лекарственного препарата человек плавно начинает чувствовать тяжесть в ногах или легкое покалывание. Это говорит о том, что начинает действовать введенный препарат. Через несколько минут чувствительность полностью пропадает. Перед операцией врач должен произвести пробу на предмет потери чувствительности. Если вдруг при этом человек ощутил неприятное ощущение, больше похожее на удар током, стоит немедленно сказать об этом медику.
В отдельных ситуациях может потребоваться более долгая спинальная анестезия. В данном случае на место предыдущего прокола ставится специальный инструмент – катетер, для дополнительного введения лекарства.
Респираторные и метаболические изменения
Из-за повышенного кровоснабжения и значительного расширения кровеносных сосудов, у беременных женщин увеличивается потребность в кислороде, переносимом с кровью, и ускоряется метаболизм (обмен веществ).
Дыхание и уровень кислорода в крови
У беременных количество воздуха, поступающего в легкие, увеличивается на 50%. Это достигается более глубоким вдохом и увеличением скорости дыхания. Но по мере роста плода, из-за давления матки на диафрагму, вдох может быть ограничен, что вызывает одышку или ощущение недостатка воздуха. Физические нагрузки усиливают эти симптомы.Исследования показывают, что беременные имеют более высокий уровень кислорода в крови. Даже в состоянии покоя его потребление повышено на 20%.
Скорость метаболизма
Во время беременности базальная скорость метаболизма (RMR) и количество энергии, которую организм расходует во время отдыха, значительно увеличивается. Этот параметр помогает оценить объем потребления энергии, необходимый для поддержания или увеличения веса. Изменения в показателях метаболизма объясняют необходимость увеличения потребления калорий во время беременности — тело беременной женщины медленно увеличивает энергетические потребности, чтобы пподпитывать развитие и рост плода.Метаболические показатели значительно увеличиваются на 15-й неделе беременности, достигая пика в третьем триместре. Повышенный уровень метаболизма опасен для беременных женщин с высоким риском развития гипогликемии (низкого уровня сахара в крови).
Изменения температуры тела
Повышение базальной температуры тела — один из первых симптомов беременности. Именно повышенная температура объясняет постоянную жажду у беременных. При недостаточном потреблении воды возникает гипертермия (перегрев) и обезвоживание.
При значительных физических нагрузках может возникнуть тепловой стресс. Увеличение температуры сердца у матери (гипертермия) наносит вред развитию ребенка. При обезвоживании уменьшается количество крови, поступающей к плоду, что приводит к ранним родам. При умеренных нагрузках организм беременных легко справляется с перегревом — уменьшить температуру помогают повышенный приток крови к коже и расширенные поры. Помочь себе можно, выбирая хлопковую и льняную легкую одежду и находясь в прохладных, хорошо проветриваемых помещениях.
Дегидратация
При нагрузках и находясь в жаре, женщины потеют. Из-за потери жидкости при потоотделении уменьшается приток крови к матке, мышцам и внутренним органам. Поскольку плод нуждается в постоянной поставке кислорода и питательных веществ, переносимых через кровь, недостаток жидкости может привести к трагическому исходу — слабому развитию ребенка, ранним родам и даже к замершей беременности.Особенно опасны перегрузки для женщин с гипертонией, спровоцированной беременностью. При гипертонии ограничивается объем крови, поступающей к матке.
Опасность общей анестезии
Риск не проснуться во время операции существует. Обезболивание работает в 99% случаев, однако в 1% может случиться непредвиденное. Во время проведения хирургического вмешательства самочувствие больного контролируют анестезиологи, которые, заподозрив неладное, предпринимают меры первой помощи.
Еще один актуальный вопрос, который задают многие пациенты: можно ли умереть от действия анестезирующих препаратов? Реакция на наркоз может стать смертельной, однако с развитием современных технологий вероятность летального исхода понизилась в несколько раз.
В настоящее время медицинские учреждения используют различные методики, ориентированные на сохранение жизни больных, однако не исключены опасные последствия наркоза, при которых возможно значительное ухудшение самочувствия.
Чаще всего возникают следующие осложнения после перенесенной операции:
- тошнота;
- болезненные ощущения в горле;
- легкие судорожные синдромы;
- дезориентация в пространстве;
- головная боль;
- ощущение зуда;
- боли в районе спины и поясницы;
- мышечная ломота;
- небольшое помутнение сознания.
Наиболее часто такие проявления возникают непродолжительное время и исчезают в течение первых 24 часов после хирургических манипуляций.
При обезболивании у больных могут возникать некоторые состояния, продолжающиеся длительное время:
- панические атаки, способные нарушать привычный ритм жизни в виде ежедневных неконтролируемых приступов страха;
- нарушение памяти. Установлено несколько случаев потери памяти у детей, которые не могли вспомнить элементарный школьный материал;
- расстройство сердечной системы, учащение пульса, тахикардия;
- увеличение давления;
- сбой функции печени и почек вследствие воздействия медикаментов, применяемых при операции.
Около 50 лет назад негативное воздействие анестезии наблюдалось в 70% случаев. В настоящее время всего в 1-2% зафиксированы случаи летального исхода, что составляет 1 случай на 3-4 тысячи операций.
Анестетики для наркоза
Для спинальной анестезии применяют средства, обладающие различными свойствами. Каждый из этих препаратов дает отличный по длительности воздействия эффект. Пациентам с аллергическими заболеваниями не стоит волноваться: вариантов вводимых лекарств достаточно много, и врач обязательно заменит непригодный для индивидуального организма препарат на аналогичный по воздействию. Вот некоторые из лекарств, которые используют для спинального наркоза: «Наролин», «Новокаин», «Мезатон», «Фраксипарин», «Лидокаин», «Бупивакаин» и многие другие.

«Мезатон»
В таблице ниже для ознакомления указаны действующие вещества, используемые в препаратах для спинальной анестезии, их дозировки и продолжительность действия каждого из них. Благодаря этой таблице пациент может определить, есть ли у него аллергия на тот или иной препарат и подходит ли для него дозировка.
| Лекарственное средство | Концентрация растворов, (%) | Максимальная доза, (мг) | Длительность действия (минуты) |
|---|---|---|---|
| Прокаина гидрохлорид | 0,25 или 0,5 | 500 | 40-60 |
| Лидокаин | 2-5 (гипербарический раствор) | 15-100 | 60-90 |
| Тетракаина гидрохлорид | 0,5 (гипобарический, изобарический или гипербарический раствор) | 5-20 | от 180 (гипербарический раствор) до 270 (гипобарический раствор) |
| Бупивакаина гидрохлорид | 0,5 (изобарический или гипербарический раствор | 10-20 | 90-150 |
| Артикаин | 5 (гипербарический раствор) | 100-150 | до 120 |
Лечение зубов на разных сроках беременности
Период вынашивания ребенка принято делить на три основных этапа (триместра), каждый из которых равен 13—14 неделям. Это связано с изменениями в развитии плода и барьерной функции плаценты, защищающей от негативного влияния извне.
1й триместр — самый опасный период для любых медицинских вмешательств. До момента имплантации оплодотворенной яйцеклетки (как правило, на 17е сутки) зародыш критически восприимчив к любому стрессу и токсинам, а лечение зубов в это время может привести к самопроизвольному аборту. Затем начинается формирование тканей и органов эмбриона, и прием препаратов может вызвать тяжелые нарушения этих процессов. В первом триместре можно лечить лишь острые заболевания, которые сопровождаются болью и гнойными выделениями: решение любых других проблем необходимо отложить до 14 недели.
2й триместр — относительно благоприятный период для лечения. Основной этап закладки органов закончился, а плацента сформировалась и надежно защищает плод. На этих сроках можно проводить профессиональную гигиену, а также терапию зубов, состояние которых может обостриться в третьем триместре. Но любые несрочные процедуры все же лучше отложить до послеродового периода.
Лечение зубов в 3м триместре осложнено высокой массой плода, который давит на нижнюю полую вену и аорту матери, из-за чего она испытывает дискомфорт, лежа в кресле стоматолога. Кроме того на поздних сроках беременности плацента становится тоньше и уже не так хорошо выполняет барьерную функцию. Лечение зубов на 34 неделе беременности еще возможно, но позже уже можно проводить лишь экстренное вмешательство. Лечение зубов на 38 неделе беременности и вовсе запрещено: высок риск начала родовой деятельности.
Советы беременным при отбеливании зубов
Беременность – очень ресурсозатратный процесс для организма любой женщины, одно из его следствий – ослабленные десны и зубы. Активные отбеливающие вещества могут значительно ухудшить ситуацию. Они не только еще больше ослабляют эмаль, но и попадают в организм будущей мамы, а это значит – и к ребенку.
При этом противопоказания являются временными, врачи рекомендуют не спешить и отложить отбеливание до рождения малыша.
Но если вы все-таки решились на осветление эмали, то обязательно обратитесь к профессиональному стоматологу. Не пренебрегайте советами специалиста. Стоматолог предложит вам безопасные процедуры, которые не нарушают состояние организма и позволяют вернуть белизну улыбки.
Профессиональная чистка зубов
Вы можете выбрать совершенно безопасную процедуру, которая хоть и не сделает зубы ярко белыми, но позволит вернуть их естественный оттенок. Профессиональная чистка позволяет убрать зубной налет, благодаря чему зубы становятся заметно светлее. Это положительно влияет на здоровье полости рта и хорошо сказывается на вашем иммунитете.
Чистка может проводиться несколькими способами. Два самых популярных это Air Flow и ультразвук.
Air Flow – это специальный аппарат, который под большим давлением подает струю специального состава с абразивом. Он аккуратно удаляет мягкий налет не только с поверхности зубов, но и между ними. После проведения вы заметите, что зубы стали более светлыми и гладкими. Процедура длится примерно полчаса.
Еще один способ – удаление налета при помощи ультразвукового аппарата. При помощи воздействия ультразвуком возможно убрать не только мягкий налет, но и зубной камень. Это более серьезное воздействие, поэтому обязательно проконсультируйтесь со своим наблюдающим врачом, особенно если речь идет о проведении процедуры на первых триместрах беременности.
Отбеливание зубов в домашних условиях
Профессиональные системы для домашнего отбеливания отличаются от кабинетных меньшей концентрацией активных веществ. Поэтому такое отбеливание имеет более щадящий эффект, чтобы он проявился в полной мере, вам потребуется проводить процедуры около шести недель. При таком подходе действие менее агрессивно, но в любом случае вам необходимо посоветоваться с лечащим врачом.
Суть такого отбеливания в том, что специальный гель необходимо поместить в капы, которые могут быть стандартными или индивидуально изготавливаться в стоматологической клинике. Последний вариант будет наилучшим, так как максимально исключает протекание геля.
Кроме кап в домашних условиях можно применять и другие методы профессионального отбеливания. Один из самых недорогих и достаточно эффективных вариантов – полоски с отбеливающим гелем. Результат вы получите примерно после двух месяцев использования, и продержится он не менее полугода. Во время проведения процедуры стоит отказаться от курения и употребления красящих продуктов.
Накладки на зубы
Вы хотите получить абсолютно белые зубы, не рискуя своим здоровьем и здоровьем ребенка, тогда ваш вариант – виниры. Это специальные накладки на зубы, которые позволяют не только изменить цвет, но и получить нужную форму зуба
Важно помнить, что они никак не влияют на состояние зубов и используются чисто в косметических целях. Перед их установкой также следует привести зубы в порядок: сделать чистку, вылечить кариес и пролечить десны
Виниры – один из самых дорогих способов получить голливудскую улыбку. Но, возможно, он того стоит, так как эффективен на сто процентов и безвреден.
Полезные советы
Лучше всего провести санирование полости рта еще на этапе планирования беременности. Если вы желаете иметь здоровые белоснежные зубы, будет достаточно два раза в год делать профессиональную чистку и регулярно посещать стоматолога. Чистка вернет естественный цвет зубов без вреда для эмали.
Помните, что здоровые зубы имеют желтоватый цвет, а отбеливание всегда несет некоторые риски. Нормально, что зубы имеют более темный цвет у десен, чем у режущего края. Такие переходы сохранятся даже при химическом отбеливании.
Если вы хотите мягко осветлить зубы, используйте пасту «АСЕПТА PLUS» Бережное отбеливание. Она эффективно очищает зубы, а мягкие абразивы, входящие в ее состав, максимально бережно осветляют эмаль. Паста разрешена для применения беременным женщинам.
Настоящая голливудская улыбка с абсолютно ровным белым тоном – это результат установки виниров или копониров.
Профилактика осложнений
Соблюдение нескольких простых правил может существенно снизить риск развития осложнений после искусственного прерывания беременности.
- Ранняя явка на прием (чем меньше срок беременности, тем более щадящий метод прерывания можно применить, например, ограничиться мини-абортом или медикаментозным методом);
- Проводить инструментальный аборт только при санированном влагалище (степень чистоты влагалища 1-2);
- Антибактериальная профилактика инфекционных осложнений однократно в день аборта у всех пациенток;
- Курс антибактериальной терапии у пациенток с хламидиозом, другими инфекциями и пациенток из группы риска развития инфекционного процесса;
- Проведение профилактики резус-иммунизации и резус-конфликта (введение антирезусного иммуноглобулина резус-отрицательным женщинам);
- Запрет секса в первые три недели после аборта,
- Контроль выделений, появившихся после аборта и при необходимости консультирование с врачом,
- Проведение процедуры инструментального аборта при опорожненном мочевом пузыре и кишечнике;
- Соблюдение правил гигиены, подбор подходящего метода контрацепции;
- Выполнить контрольное УЗИ органов малого таза;
- Посещение гинеколога не реже раза в полгода.
- Клинические рекомендации МЗ РФ (протокол лечения) «Медикаментозное прерывание беременности», Москва, 2015, коллектив авторов.
- «Национальное руководство по гинекологии», под ред. В.И. Кулакова, Г.М. Савельевой, И.Б. Манухина, 2009.
Побочные эффекты
Этот безвредный препарат для масочной анестезии отлично подходит взрослым и детям, при его применении пациентам не приходится терпеть уколы и лежать под капельницей. Однако ряд ограничений и побочных эффектов имеет и этот вид наркоза.
- Поскольку даже легкая анестезия влияет на быстроту реакции, после применения Севорана не стоит сразу садиться за руль и выполнять работу, требующую повышенной концентрации внимания.
- Зафиксированы редкие случаи побочных эффектов в виде преходящего повышения уровня глюкозы в крови, скачков давления, тахикардии, головных и мышечных болей — они возникают при имеющихся сопутствующих заболеваниях.
- В течение одного–двух дней после применения препарата могут наблюдаться незначительные перепады настроения, проходящие самостоятельно.
Особенности стоматологического лечения беременных
Лечение зубов – это обязательная медицинская процедура вне зависимости от того, готовится женщина к зачатию ребенка или уже вынашивает плод. Тактика врача-стоматолога зависит триместра беременности, ее течения, общесоматического состояния здоровья беременной и показаний к лечению. Особенности ведения беременных характеризуются следующими признаками:
Плановость лечения
Во время беременности проводят экстренное стоматологическое лечение, показаниями для которого являются:
- Кариозные поражения твердых и мягких тканей зубов: пульпит, воспаление периодонта (периодонтит).
- Патологические процессы мягких тканей полости рта, десен: гингивит, стоматит, хейлит, глоссит, воспаление тканей пародонта.
- Травмы зуба: перелом коронки или корня зуба, вывих, трещины и сколы коронковой части.
- Абсцессы.
- Острое гнойное воспаление костной ткани челюсти.
Плановую терапию (ортодонтическое, имплантологическое и ортопедическое лечение) переносят на послеродовый период.
Данные о беременности
Перед началом лечения следует сообщить лечащему врачу о сроке и течении беременности, приеме лекарственных препаратов, назначенных до зачатия и во время вынашивания плода, вредных привычках. Эти данные могут существенно повлиять на схему лечения, составленную врачом-стоматологом.
Рентген-диагностика
Рентген-обследование крайне нежелательно во всех триместрах беременности: сбои в формировании клеток плода могут привести к непоправимым последствиям, аномалиям. Особенно опасны для лучевой диагностики 1 и 3 триместры, однако и 2 не является исключением, хотя и включает меньшие риски развития патологии.
Пломбирование зубов
При пломбировании зубов используют материалы как химического, так и светового отверждения. Полимеризационные лампы, используемые для отверждения, также не безопасны для развивающегося плода.
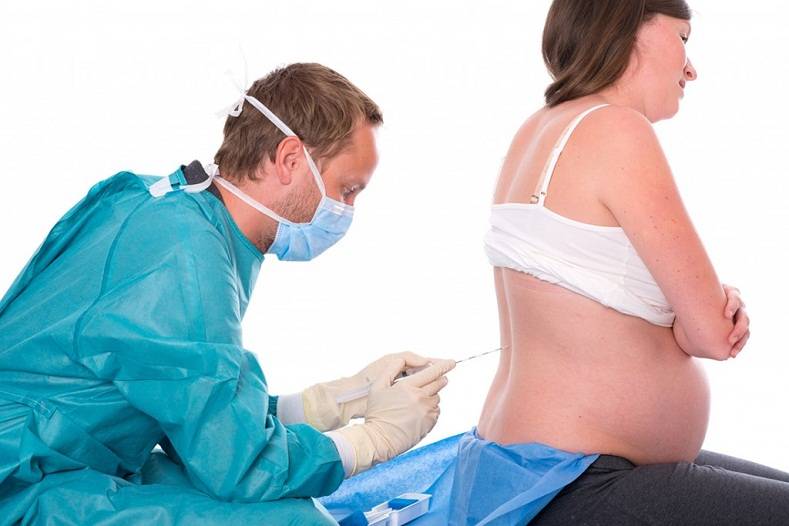
Обезболивание
На современном этапе развития стоматологии выпускают обезболивающие препараты, абсолютно безвредные для беременной и плода. Качественная анестезия – половина успеха лечения.
Мы знаем, что можно лечить в определенный триметр
Записаться на прием
Можно ли удалять зуб мудрости беременным?
Большинство врачей налагают категорический запрет на эту процедуру, потому что «восьмерка» является наиболее проблемным зубом у женщин, находящихся в положении. Если вне беременности ни о побочных эффектах не может быть и речи, то на любом сроке, и независимо от возраста роженицы, возникает целый «букет» осложнений:
- резкое повышение температуры, жар и лихорадка;
- судороги в ногах;
- кластерные головные боли;
- неконтролируемые приступы тошноты;
- повышение чувствительности эмали.
И это только часть последствий, которые могут ждать женщину. Все дело в положении зуба мудрости – к нему подходит большое количество нервных окончаний, кроме того, он резко смещает соседние моляры, которые при перестроении костных тканей, могут отреагировать затяжными болями, кровоточивостью и другими неприятными симптомами.
Интересный факт
. Предотвратить его практически невозможно, даже если соблюдается идеальная гигиена полости рта.
Адаптация матери к беременности
Изменение гормонального фона, направленное на сохранение беременности, оказывает влияние на все системы органов, виды обмена. Вынашивание малыша — это естественное состояние, и чаще женский организм приспосабливается к возросшей нагрузке, напоминая о беременности лишь характерными симптомами: головокружение, частый пульс, изменение показателей артериального давления, отечность.
Что же происходит в норме? Увеличивается объем циркулирующей крови, повышается сердечный выброс, увеличиваясь на 15% уже в 1 триместре и на 50% к 32 неделе. Сначала этот механизм реализуется за счет увеличения частоты сердечных сокращений (или ЧСС), затем происходит физиологическое увеличение камер. Наличие врожденных или приобретенных пороков нарушает процесс адаптации. Сердце не справляется с возросшей нагрузкой, начинает страдать маточно-плацентарный кровоток.
Особый гормональный фон влияет и на систему крови:
возникает естественное состояние гиперкоагуляции;
увеличивается объем плазмы;
снижается уровень транспортных белков-альбуминов.
Эти физиологические особенности на фоне повышенной активности почек могут сыграть и против женщины, повышая риск тромбообразования, нарушая фармакокинетику лекарственных препаратов.
А что помогает приспособиться к изменению состояния? Под действием высокого уровня эстрогенов, прогестерона, оксида азота и других веществ возникает системное расширение сосудов (вазодилатация). Уже в 1 триместре ЧСС возрастает на 15-20 ударов в минуту. За счет этого через камеры сердца за каждую минут проходит еще больше крови, а значит больше кислорода и питательных веществ попадает на периферию.
Артериальное давление снижается на 5-15 мм. рт. ст. в 1 триместре, остается достаточно стабильным во 2 триместре и может несколько вырасти в 3 триместре, в норме достигая своего «добеременного» значения или повышаясь на 10-15 мм. рт. ст. от обычного. Сердечная мышца при нормальной беременности на треть увеличивается в объеме (физиологическая гипертрофия), но почти сразу после родов возвращается к исходному состоянию.
Объем циркулирующей крови (или ОЦК) начинает увеличиваться уже на ранних сроках, достигая максимума к 3 триместру. В норме он снижается лишь после родов. Но у женщин с ССЗ могут развиваться отеки. После родов жидкость начинает поступать из ткани в сосудистое русло, ОЦК растет, возникает вероятность сердечной недостаточности, отека легких. Такое состояние угрожает жизни матери. Да и сами роды несут повышенную нагрузку на женский организм: в 1 периоде потребление кислорода увеличивается на треть, во втором — на 80%, а во время потуг — на 150%.
Послеродовый период тоже может представлять опасность для женщин с ССЗ. Увеличивается приток крови к сердцу, матка сокращается, а кровь становится более вязкой. На 3-4 день после родов может возникнуть сердечная недостаточность.