Что такое молочница
Каждое третье заболевание из области урогенитальной сферы — это молочница (или вульвовагинальный кандидоз). Причем страдают ею не только 70% женщин, но и 10% мужчин. У мужчин этот недуг называется кандидозным баланопоститом, развиться он может при сниженном иммунитете, сахарном диабете, а также после контакта с больной женщиной.
Симптомы молочницы
Симптомы молочницы весьма неприятны. У женщин недуг сопровождается жжением и зудом в области влагалища и внешних половых органов. А в тепле и после принятия водных процедур подобные ощущения только усиливаются.
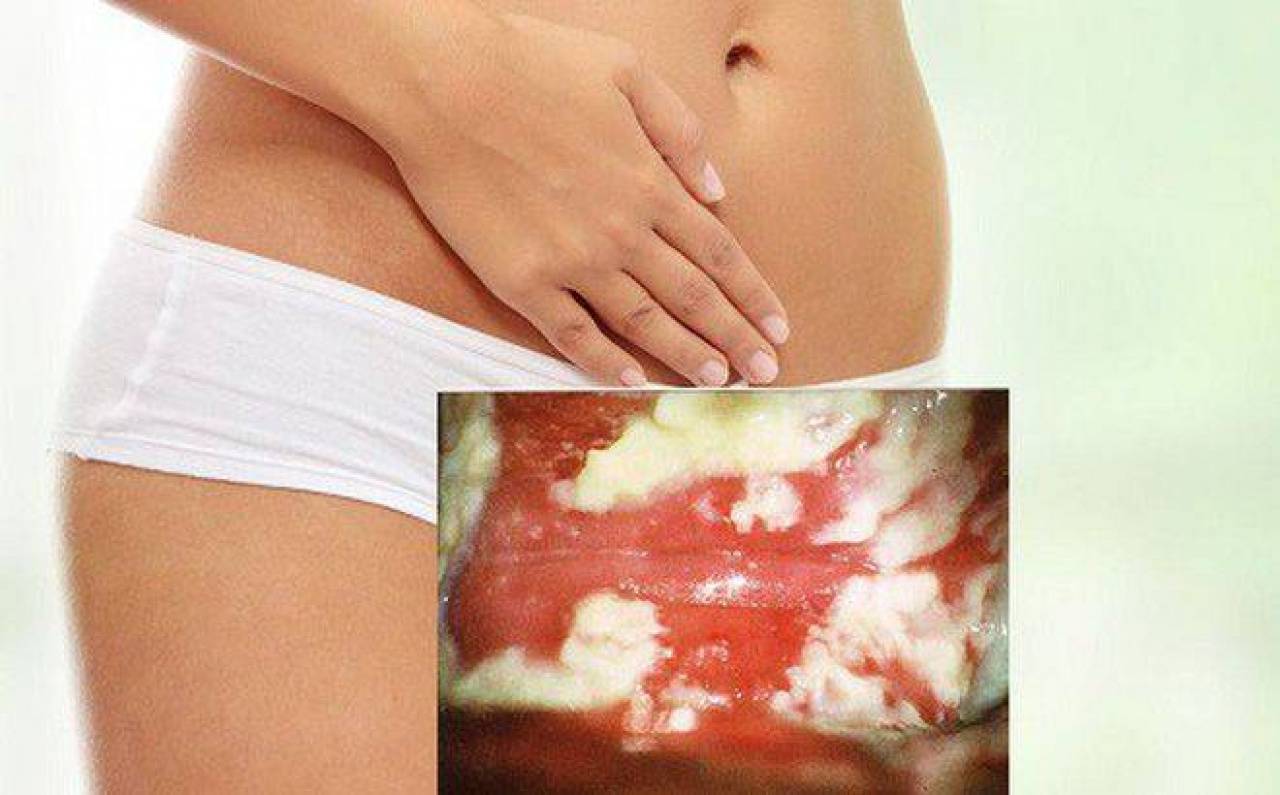
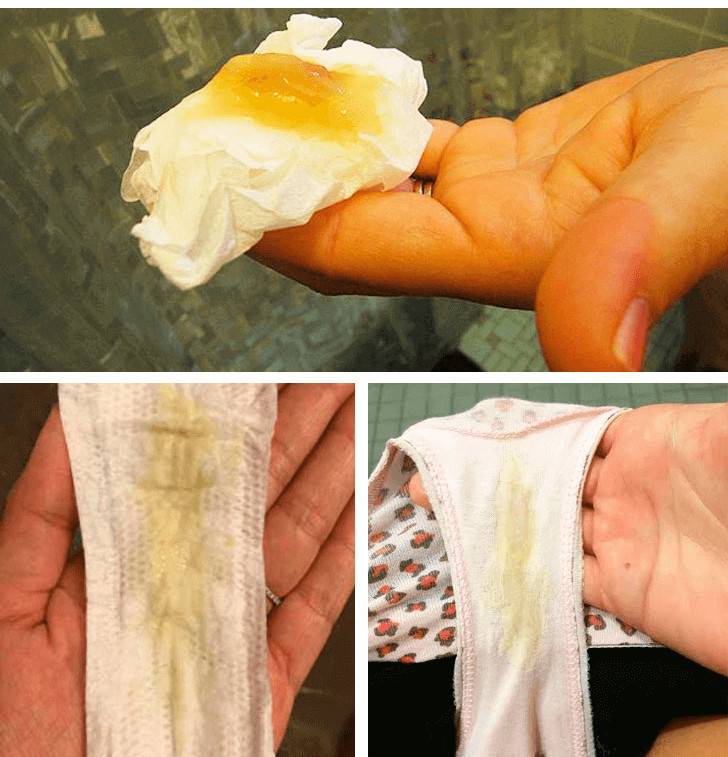
Заболеванию свойственно появление густых мажущих выделений с кисловатым запахом. По внешнему виду выделения напоминают творог, состоящий из беловато-желтых неоднородных крупиц.
При молочнице во влагалище наблюдаются покраснение и сыпь. Заболевание часто сопровождается отеком внешних половых органов. Общую картину довершают боли и рези во время мочеиспускания и полового акта.
У большинства женщин кандидоз влагалища имеет стертые симптомы, которые то проходят с началом менструации, то появляются вновь.
Кандидоз может принять хроническую форму с рецидивами несколько раз в год. Хроническую молочницу лечить намного сложнее, и избавление от нее может занять длительное время. Но затягивать диагностику и лечение вульвовагинального кандидоза не стоит не только поэтому. В некоторых случаях молочница может сочетаться с другими инфекционными заболеваниями — генитальным герпесом, хламидиозом, уреаплазмозом. И чем раньше выявлены все факторы, тем эффективнее будет терапия.
Планирование беременности и молочница
Когда женщина планирует беременность, стоит провести полное обследование у гинеколога, включающее полный комплекс лабораторных анализов и, если нужно, предварительно вылечить все имеющиеся заболевания, которые смогут повлиять на течение беременности, формирование плода и здоровье будущего малыша, в том числе и молочницу. Повсеместно распространены случаи, когда женщина, инфицированная молочницей, не предохраняется, считая, что не сможет забеременеть, так как репродуктивная система якобы не работает. Но это неправда, при молочнице вполне можно забеременеть. Если же так получилось, что во время активизации молочницы женщина забеременела, нужно как можно скорее вылечить заболевание. Естественно, лечение должен назначить врач, чтобы оно было непременно щадящим и в то же время эффективным, и при этом подходило для беременной женщины.
Молочница во время беременности опасна для здоровья не только мамы, но и ее малыша.
Плацента пропускает грибок Кандида к плоду, он может поразить внутренние органы, привести к порокам развития, преждевременной гибели будущего ребенка. Если плод заражается молочницей в первом триместре беременности, это может быть невероятно опасным для него, вплоть до того, что может случиться выкидыш. Но если выкидыша и не произошло, инфицирование плода может привести к сильному ослаблению организма малыша. Новорожденный ребенок, инфицированный молочницей, находится в большой опасности: в отличие от взрослого, для которого эта болезнь серьезной угрозы не представляет, у малыша могут из-за нее развиться крайне сложные заболевания. Часто молочница приводит к развитию кандидозного стоматита, когда возбудитель способствует заболеванию слизистой оболочки ротовой полости ребенка
Потому так важно предупредить молочницу еще на этапе планирования беременности, чтобы не лечить ее потом ни уже во время беременности, ни, тем более, после рождения ребенка
Меры для предотвращения появления молочницы без выделений
Надежного способа защититься от молочницы нет, но существует несколько способов снизить риск ее появления:
- Принимать любые и в особенности антибактериальные препараты только по назначению врача.
- Носить достаточно свободное, дышащее белье и одежду.
- Следить за интимной гигиеной, но не использовать гели, спреи или мыло с антибактериальным действием (рис. 4).
- Не делать спринцевания с антисептическим действием без медицинских показаний.
- Не носить мокрую или влажную одежду (например, купальные костюмы).
- Придерживаться правильного питания, контролировать потребление углеводов.
- Контролировать общее состояние здоровья, избегать снижения иммунитета.
Средства от молочницы во время беременности

Генитальный кандидоз требует лечение на любых сроках беременности. Терапия назначается только лечащим акушер-гинекологом, индивидуально каждой женщины, учитывая её особенности (аллергические заболевания, срок беременности, частоту рецидивов генитального кандидоза, предыдущая терапия….). Лекарственные формы для терапии молочницы могут быть различные – свечи, крема, мази.
Учитывая, что первый триместр беременности самый уязвимый в плане формирования органов и систем плода, поэтому выбор препаратов для первого триместра невелик. Во втором и третьем триместре спектр препаратов значительно расширяется, давая возможность врачу индивидуально подобрать наиболее эффективную терапию в каждом конкретном случае.
Это важно!
В период терапии молочницы лучше воздержаться от половой жизни. И в обязательном порядке сдать контрольный мазок
Обратите внимание на восстановление нормальной микрофлоры влагалища после проведённой санации.
Молочница – это непросто зуд и выделения. Это показатель снижения защитных сил, нарушения микробиома влагалища, повышенный риск развития других, более агрессивных микроорганизмов. Поэтому относиться поверхностно и безразлично к данному вопросу не следует. Не занимайтесь самолечением, обратитесь к специалисту.
(
оценок; рейтинг статьи )
Как лечат молочницу?
Лечение молочницы – процесс не из приятных. Не ждите, что он будет напоминать рекламную картинку. Активное лечение длится больше двух недель, на протяжении которых надо будет ежедневно выполнять все предписания врача. Будут ванночки и спринцевания, прием таблеток и, что неприятнее, введение свечей. Иногда для выздоровления требуется диета. Всегда – воздержание от сексуальной жизни. Но, поверьте, двадцать дней такого строгого «поста» принесут долгожданные плоды.
При грамотном лечении с участием врача облегчение наступит уже на первом приеме. Гинеколог сделает ванночку и механически уберет выделения, которые раздражают слизистую. Эффект от этого мгновенный – сразу же пройдет зуд. Облегчение, конечно, временное, но до вечера вполне можно продержаться. Вечером надо будет спринцеваться и принимать лекарства. Как правило, препаратов бывает несколько. Чаще всего на первом этапе назначают вагинальные свечи. Если молочница обострилась накануне менструации (а так бывает чаще всего), то с её приходом переходят на ректальные свечи. И так двадцать дней: лекарства, спринцевания, диета, воздержание. Нельзя прерываться, отказываться от каких-то процедур, изменять курс на свое усмотрение. Надо четко соблюдать все инструкции врача и перестать верить рекламе сиюминутного исцеления.
Лечение: что делать с возвращающейся молочницей?
Молочница может возвращаться, если причина, которая ее вызывает, не была устранена, или в случае, если лечение не было завершено. Когда проблема сохраняется, врач может продлить курс лечения или назначить другой противогрибковый препарат.
При рецидивирующем вульвовагинальном кандидозе дополнительно назначают бактериологические исследования, чтобы определить вид возбудителя и его резистентность к противогрибковым препаратам. Это помогает скорректировать план лечения, которое проводится в два этапа:
- снятие обострения (обычно используются местные противогрибковые средства);
- поддерживающая терапия (укрепление иммунитета, профилактика обострений).
Важно! Даже если молочница появляется снова и снова, ее можно и нужно лечить. Для этого необходимо обратиться к гинекологу
Он определит причину рецидивов, подберет правильное лечение и даст рекомендации, которые помогут избежать обострений.
Профилактика молочницы
Какая профилактика молочницы? Для профилактики молочницы назначаются полиоксидоний, циклоферон, иммунал, поливитамины.
Отличным средством для гигиены зоны женской промежности является жидкость Лактацид Фемина, также есть салфетки, эмульсия, мусс и гель. Лактацид Фемина применяется после приема антибиотиков для восстановления нормального микробиоценоза влагалища, после полового акта, во время месячных, при менопаузе, после занятий фитнесом и спортом, после пребывании на открытом воздухе в жаркую погоду, при приеме оральных гормональных контрацептивов, при посещении бассейнов и саун, при вагинитах, вульвовагинитах для стабилизации кислотно-щелочного равновесия и при диагностических процедурах в гинекологии.
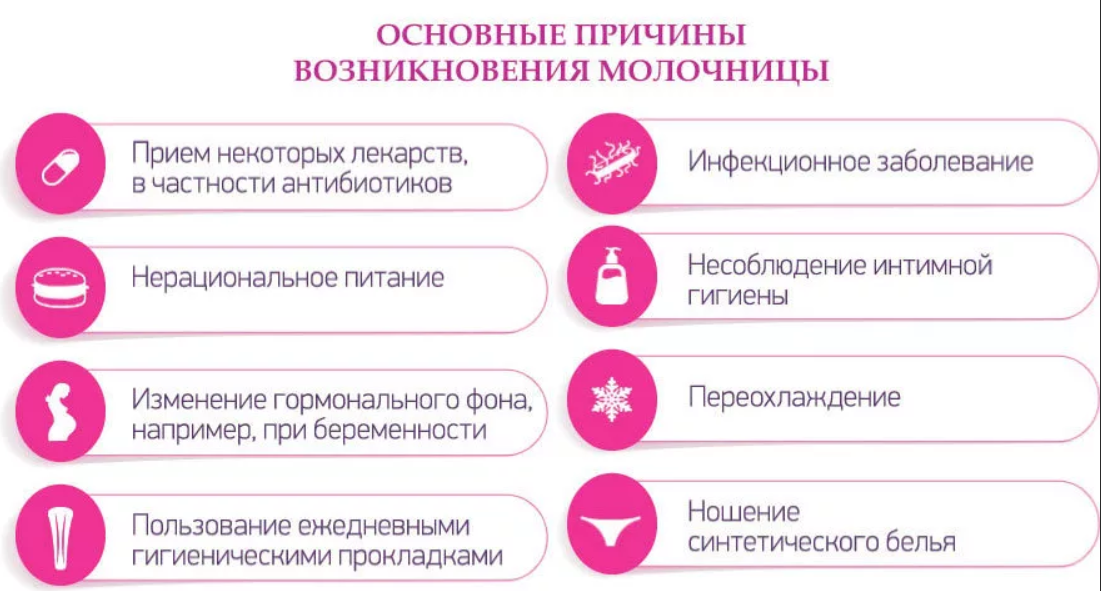
Причины молочницы во время беременности
Причинами развития молочницы во время беременности могут стать такие факторы, как:
- Хроническая инфекция в мочеполовой системе. Когда иммунитет борется с хроническими воспалениями, он может истощиться и проявиться кроме всего прочего в качестве молочницы.
- Наличие хронических заболеваний в почках, печени и других органах. Механизм реакции иммунной системы аналогичен описанному выше.
- Молочница может развиться из-за гормональных нарушений: сниженной функции щитовидки, сахарного диабета, ожирения.
- Кандидоз может быть спровоцирован приемом препаратов гормонального действия, таких как «Преднизолон», «Дексаметазон», «Метипред».
- Причиной молочницы также может стать наличие генитального герпеса.
- Молочница может быть вызвана приемом антибиотиков, которые могли стать причиной иммунодефицита и дисбактериоза кишечного тракта. Грибок Кандида часто может некоторое время пребывать в кишечнике, он является своеобразным резервуаром для кандидоза в теле женщины, а затем перемещаться в другие места.
- При неправильном питании, например, избытке сладостей, также может развиться дисбактериоз и могут размножиться грибки.
- Причиной молочницы может стать наличие хронических болезней кишечного тракта.
- Кандидоз может проявиться из-за неправильного применения таких препаратов, как эубиотики. Для лечения флоры влагалища назначают препараты с содержанием молочных бактерий (лактобактерин, ацилакт). Они живут во влагалище в нормальном состоянии организма, нужны для поддержания в нем кислой среды, препятствуют развитию щелочелюбивых бактерий, наличие которых может послужить причиной бактериального вагиноза. Но среда молочных бактерий благоприятна для грибков Кандида, потому перед назначением эубиотиков лучше сделать диагностику на отсутствие грибков.
Молочница является своеобразным маркером неблагополучного состояний организма, потому для ее устранения необходимо как специфическое лечение с помощью противогрибковых препаратов, так и полноценное обследование, а также устранение первопричин, вызвавших иммунодефицит.
Обязательно ли лечить молочницу?
В большинстве случаев грамотное лечение молочницы, которая чаще всего вызывается условно-патогенными грибами Candida albicans, приводит к полному выздоровлению. Не смотря на то, что около половины женщин отмечают рецидивирующий характер кандидоза влагалища (молочницы), только 5-8% случаев заболевания переходят в хроническую форму.
Важно! Лечение молочницы должно проводиться в обязательном порядке. Без должной терапии воспаление может распространяться на другие органы, способствуя различным осложнениям
Без лечения вагинальный кандидоз может осложняться эндометритом и сальпингоофоритом (воспалением слизистой оболочки матки, а также маточных труб и яичников соответственно), что, в свою очередь, может стать причиной бесплодия или эктопической беременности.
Наличие серьезных заболеваний, которые плохо поддаются лечению и серьезно нарушают работу иммунитета, также не является причиной опускать руки. Во-первых, при должном внимании часто удается достичь стойкой ремиссии. Во-вторых, бесконтрольное течение кандидоза в таких случаях может приводить к серьезным, угрожающим жизни осложнениям.
 Фото: eddows-animator / freepik.com
Фото: eddows-animator / freepik.com
Основу лечения молочницы составляют противогрибковые препараты: флуконазол, клотримазол и другие средства из класса азолов. В зависимости от тяжести поражения и индивидуальных особенностей человека они могут назначаться в виде таблеток или капсул для перорального приема или мазей, кремов или вагинальных свечей для местной терапии. Дополнительно применяют антисептики для обработки зоны воспаления, пробиотики – для восстановления нормальной микрофлоры, при сопутствующем нарушении работы иммунной системы – иммуномодуляторы.
Нужно ли лечить партнера? Можно ли заниматься сексом во время лечения молочницы?
Молочница не относится к числу инфекций, передающихся половым путем. Однако грибы могут распространяться от человека к человеку при прямом контакте, в том числе – во время полового акта. Поэтому, при наличии симптомов кандидоза у полового партнера, он также должен пройти соответствующее обследование и лечение.
Интимная близость при активной молочнице должна быть ограничена и по ряду других причин. В первую очередь, механическое воздействие на ткани и контакт с барьерными контрацептивами замедляют процесс восстановления пораженных слизистых и способствуют дальнейшему сохранению воспалительного процесса. Это снижает эффективность местного лечения.
Также секс часто приводит к инфицированию партнера. В одном случае это может спровоцировать молочницу, в особенности если у партнера есть склонность к грибковым инфекциям или имеются нарушения работы иммунитета, обусловленные сахарным диабетом, ВИЧ или другими заболеваниями. В другом – партнер станет бессимптомным носителем грибка. Это значит, что повторные половые контакты с этим человеком в будущем могут стать причиной рецидива заболевания уже после прохождения курса терапии.
Сколько времени нужно на лечение молочницы?
Сроки лечения напрямую зависят от течения заболевания, наличия осложнений, сопутствующих патологий или состояний, а также формы выбранного лекарственного препарата. Большинство случаев острой молочницы требуют проведения местных процедур (спринцевания, нанесения мазей или введения вагинальных свечей) на протяжении 2-3 дней или же 1-2 кратного приема таблеток или капсул антимикотических лекарств. Как правило, ее симптомы проходят спустя этот же промежуток времени либо длятся несколько дольше.
 Фото: atlascompany / freepik.com
Фото: atlascompany / freepik.com
Терапия рецидивирующего вагинального кандидоза более длительная и занимает от 1 до 2 недель использования вагинальных свечей или мазей. В качестве альтернативы назначается трехкратный прием пероральных средств с интервалом в 3 дня, что суммарно составляет 9 дней. Часто при этом рекомендовано дальнейшее поддерживающее лечение протяженностью до 6 месяцев.
Как долго проходит молочница при беременности?
Симптомы молочницы при беременности практически не отличаются от других этиологических форм заболевания, за исключением нескольких особенностей, например – склонности к рецидивам на фоне ослабления иммунитета.
Во время вынашивания ребенка рекомендуется избегать приема пероральных форм лекарств, поскольку они могут пагубно влиять на внутриутробное развитие плода и даже провоцировать самопроизвольные аборты на ранних сроках. Поэтому рекомендовано использование только вагинальных мазей или свечей, но более длительным курсом – 7-10 дней.
Причины возникновения
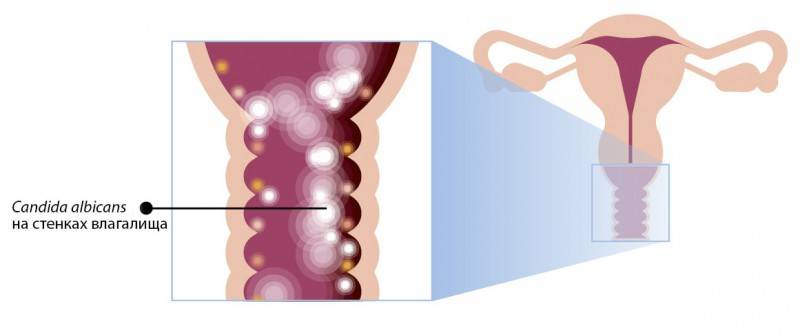
Молочница представляет собой инфекционное заболевание, которое вызывают условно-патогенные микроорганизмы – грибки рода Candida. В малых количествах они могут присутствовать во рту, влагалище и толстой кишке здоровой женщины, не вызывая при этом неприятных ощущений и быть без зуда. Однако в некоторых случаях (в частности – при беременности) может наблюдаться активный рост этого грибка из-за снижения уровня лактобактерий, формирующих микрофлору микрофлору влагалища – в связи с этим создаются подходящие условия для появления молочницы.
Молочница при беременности, лечение
Почему же молочница у женщин при беременности встречается так часто и каковы причины ее появления?
- Иммунологические изменения. В первом триместре большинство будущих мам отмечает ухудшение иммунитета. Оно является важным условием нормального вынашивания ребенка. Если снижение защитных сил организма отсутствует, возникает опасность прерывания беременности: в таком случае иммунная система матери воспринимает плод в качестве чужеродного объекта и отторгает его.
Из-за ухудшения иммунитета возможен рост патогенной и условно-патогенной микрофлоры – в частности, грибка Candida.
- Гормональная перестройка организма. Рост выработки гормона прогестерона, который наблюдается во время вынашивания малыша, приводит к изменению слизистой оболочки и повышению уровня кислотности влагалища. Это создает оптимальные условия для роста грибка Candida.
- Неправильная интимная гигиена. Если во время подмывания женщина направляет струю воды от заднего прохода к лобку, это способствует переносу кишечной микрофлоры во влагалище. В результате этого нарушается здоровое физиологическое соотношение лактобактерий и условно-патогенных микроорганизмов, из-за чего развивается дисбиоз влагалища. Уменьшение количества лактобактерий приводит к изменению показателя рН влагалища до 4,5 и выше, в результате чего может развиться молочница.
Свечи от молочницы при беременности
- Несбалансированное питание. Если в рационе будущей мамы присутствует большое количество простых углеводов (в частности – сдобной дрожжевой выпечки и сахара), вероятность развития молочницы возрастает.
- Нарушение работы кишечника. Многие женщины (до 70%), ожидающие появления на свет малыша, сталкиваются с запором, а также страдают от дисбактериоза кишечника. Эти проблемы приводят к застою каловых масс и интоксикации организма, вследствие чего у будущей мамы может развиться как кишечный, так и вагинальный кандидоз.
Помимо указанных причин существуют следующие предпосылки к ее развитию:
- Стресс.
- Сахарный диабет и другие эндокринные нарушения.
- Хронические воспалительные процессы в органах малого таза.
- Ношение неподходящего нижнего белья (тесные синтетические трусы, трусики-стринги).
Кандид (вагинальные таблетки, вагинальный гель), кандид-В6 (вагинальные таблетки)
Действующее вещество – это клотримазол. Кандид (клитормазол) широко применяется в лечении грибковой инфекции. Кандидоз влагалища, молочница, трихомониаз. Широкий спектр действия, применяется местно. Имеет противопротозойное, антигрибковое, антибактериальное, противопротозойное, трихомонацидное действие. Имеет как фунгицидное, так и фунгистатическое действие отношении дерматомицетов (Trichophyton mentagrophytes, Trichophyton rubrum, Microsporum canis, Epidermophyton floccosum,) плесневых и дрожжеподобных грибков (Torulopsis glabrata, Candida spp, Candida albicans, Pityrosporum orbiculare рода Rhodotorula) и возбудителя лишая разноцеветного Pityrosporum orbiculare (Malassezia furfur). Убивает возбудителя эритразмы Corynebacterium minutissimum и Bacteroides, Staphylococcus spp, Bacteroides, Streptococcus spp, Gardnerella vaginalis, Trichomonas vaginalis. Вагинальные таблетки клотримазол вводят глубоко во влагалище 1 раз в сутки вечером. Можно 500 мг однократно, или по 200 мг в течение 3 дней, или по 100 мг в течение 7 дней. Вагинальные таблетки кандид вводить глубоко во влагалище по 500 мг однократно вечером. Вагинальный гель кандид, лежа на спине, вводить ежедневно во влагалище вечером 1 раз в сутки в течение 6 дней. Заполняется гелем аппликатор и вводится внутрь. Таблетки кандид-В6 вводить глубоко во влагалище по 100 мг (1 таблетка) 1 раз в сутки вечером в течение 6 дней.
Почему молочница часто возникает во время беременности
Молочница – одно из самых распространённых заболеваний во время беременности. И это вполне объяснимо.
Влагалище, цервикальный канал не являются стерильной средой. Здесь живут огромное количество видов микроорганизмов. Превалирующее большинство – это лакто- и бифидобактерии. Они составляют нормальную флору.
В результате их жизнедеятельности вырабатывается молочная кислота, приводящая к закислению среды, что предотвращает активное размножение условно-патогенной флоры. Так же во влагалище, шейки матки, вульве обнаруживаются гарднереллы, эшерихии, стафилококки, грибы. Их количество незначительно и в данном соотношении не вызывает воспалительный процесс.
Причин, по которым происходит нарушение баланса микроорганизмов очень много. Это приём антибиотиков, гормональных препаратов, неправильное питание, заболевания желудочно-кишечного тракта, беременность. Не секрет, что плод является на половину генетически чужеродным для организма матери. А как мы знаем, всё чужеродное отторгается.
Для того, чтобы этого не произошло, иммунная система снижает свою активность. Она как будто не видит чужеродный геном малыша. На фоне снижения активности защиты начинают активизироваться грибы, подавляя рост нормальной флоры. Так же не маловажным фактором для развития молочницы являются гормональные изменения, направленные на пролонгирование беременности.
Нарушение пищевого поведения беременных – это не секрет. В первом триместре частой причиной этому служит токсикоз. Далее беременная зачастую начинает отдавать предпочтение тем или иным продуктам, недополучая важных нутриентов, витаминов и минералов. Всё это в совокупности является благоприятным фоном для развития генитального кандидоза (молочницы).
Причины постоянной молочницы
Молочница или вагинальный кандидоз возникает при слишком активном размножении некоторых разновидностей грибов рода Candida (рис. 1). В норме они присутствуют в микрофлоре влагалища, но их рост подавляют конкурирующие микроорганизмы (бактерии). При дисбалансе микрофлоры грибы Candida быстро размножаются, и это становится причиной зуда, дискомфорта, творожистых выделений из половых путей. Болезнь может возвращаться, если причина дисбаланса микрофлоры во влагалище не устранена до конца или если есть факторы, которые провоцируют рецидивы.2
Молочница после секса
Молочница может обостряться после проникающего секса, если происходит изменение микрофлоры или кислотности среды во влагалище. Это может быть связано с попаданием внутрь спермы, использованием смазок или лубрикантов. Вызывать обострение также могут микротравмы, недостаточная гигиена и даже изменение гормонального фона. Чтобы уменьшить риск рецидива, каждый раз после полового акта нужно подмываться теплой чистой водой.
Кандидоз при беременности
Из-за изменения гормонального фона и снижения иммунитета во время беременности риск возникновения молочницы возрастает. Чаще всего это неопасно, если вовремя сообщить о молочнице лечащему гинекологу. Беременным женщинам нельзя пытаться лечить молочницу самостоятельно. Многие из рекламируемых препаратов противопоказаны при беременности и могут быть опасными. Обратитесь к врачу, чтобы убедиться в том, что это именно молочница, а не другое заболевание, и получить назначения. 4
Обострение молочницы перед месячными
В течение всего менструального цикла гормональный фон постепенно меняется. Перед менструацией эти изменения могут вызывать дисбаланс микрофлоры, подавлять деятельность бактерий, конкурирующих с грибами Candida. Из-за этого последние могут размножаться активнее и вызывать обострение молочницы каждый раз перед началом месячных.5
Другие предрасполагающие факторы
Иногда возвращение молочницы бывает связано и с другими факторами, среди которых:
- Прием антибиотиков. Антибактериальные препараты могут нарушать микрофлору влагалища, уничтожая симбиотические лактобактерии и давая тем самым возможность размножаться грибам Candida.
- Спринцевания. Вагинальный душ может нарушить хрупкую микрофлору, спровоцировав молочницу или бактериальный вагиноз.
- Посещение общественных бассейнов. Дезинфектанты в составе воды в бассейне могут влиять на состав микрофлоры влагалища и его рН, снижая сопротивляемость организма грибковым инфекциям.
- Стресс. Повышенная концентрация в крови кортизола (гормона стресса) может снижать иммунитет, создавая благоприятные условия для развития инфекций
- Алкоголь. Частое употребление алкогольных напитков может влиять на состав бактериальной флоры.
- Кофеин. Употребление продуктов с кофеином (чай, кофе, шоколад) способствует повышению уровня кортизола в крови.
- Стероидные препараты. Исследования говорят, что прием стероидов связан с повышенным риском грибковых инфекций.
- Использование мыла с ароматизаторами. Гигиену половых органов врачи рекомендуют проводить, используя чистую теплую воду или натуральное мыло без раздражающих кожу ингредиентов, с нейтральным уровнем рН.
Кандидоз (молочница)
Первые признаки кандидоза (молочницы) проявляются уже на 4-5 день после заражения или активации собственной условно-патогенной микрофлоры влагалища. Клиническая картина этого заболевания, следующая:
- боль и дискомфорт во время полового акта: слизистая оболочка влагалища разрушается грибами Candida, становясь воспалённой и болезненной;
- жжение и зуд в области половых органов. Эти симптомы усиливаются после мочеиспускания или мытья;
- отёчность и покраснение половых органов;
- белый налёт и обильные «творожистые» выделения с неприятным кисловатым запахом. Выделения представляют собой слизь с множеством белых плотных комочков (вид творожистых масс или свернувшегося молока);
- болезненность и дискомфорт при мочеиспускании;
- появление сыпи на половых губах. При молочнице часто наблюдается образование небольших бордовых прыщиков-пузырьков с жидким содержимым внутри – везикулов. Через 1-2 дня они лопаются и на их месте образуются небольшие эрозии и корочки;
- общее ухудшение состояния. Перечисленные симптомы становятся причиной нервозности, приступов плохого настроения, нарушений сна (жжение усиливается в ночное время). Их проявление особенно усиливается после длительной ходьбы и во время менструации.
Для борьбы с патогенами антимикотики — противогрибковые препараты — и иммуномодуляторы. К последним относится, например, Гепон.
Гепон — это топическое средство для усиления местного адаптивного иммунитета. Препарат действует комплексно: усиливает ключевые звенья иммунной системы, которые защищают организм от бактерий, вирусов и грибов, блокирует репликацию вирусов, а также снимает воспалительный процесс.
По данным исследований, Гепон уменьшает или полностью устраняет симптомы воспаления при кандидозе через 1–2 дня после начала лечения и увеличивает периоды ремиссии у пациентов с рецидивирующим кандидозом до 1,5 лет. Через 48 часов после применения препарата Гепон в качестве монотерапии у 84–92% пациентов наблюдалось полное исчезновение кандид.
Препарат назначают без предварительной проверки на чувствительность к нему гриба Candida. Его также используют в качестве профилактического средства против грибковых заболеваний при приеме антибиотиков.
Для лечения кандидозного баланопостита Гепон применяют в виде инстилляций в уретру и примочек на пораженные участки кожи. В первом случае готовят 0,02% раствор препарата, во втором — 0,04% раствор. Гепон реализуется в форме лиофилизата, который разводят водой для инъекций или 0,9% раствором хлорида натрия.
(См. источники в конце статьи)
Восстановление микрофлоры после лечения молочницы
Длительное течение кандидоза и местные процедуры, такие как спринцевание, сопровождаются нарушением нормальной микрофлоры влагалища, что способствует повторным обострениям молочницы и развитию других заболеваний (бактериального вагиноза, различных вариантов воспалительных заболеваний половых органов).
С целью восстановления нормальной микрофлоры влагалища рекомендовано использование препаратов из группы пребиотиков, в состав которых входит лактулоза и инулин. В качестве вспомогательных средств могут применяться иммуномодуляторы, биогенные стимуляторы и витаминные комплексы. Также ограничивается проведение местных процедур и рекомендуется соблюдение всех правил интимной гигиены, принципов рационального питания и отказ от беспорядочной половой жизни.