Симптомы
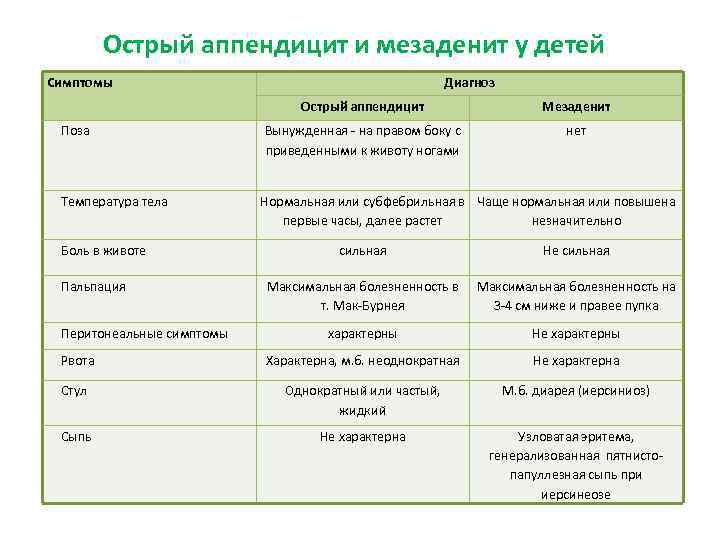
Для развития острого мезаденита у детей характерны:
- Внезапное начало.
- Острая боль схватками в верхних или правых нижних отделах живота, у пупка, в результате давления на кишечник увеличенных брыжеечных узлов в этом месте. Дошкольники не всегда могут указать место, где болит, показывая на весь живот.
- Боль усиливает физическая нагрузка: изменение позы, кашель. Иногда боль уходит самостоятельно, а временами ребенок кричит, живот кажется каменным.
- Диспепсия – нарушение пищеварения (тошнота, рвота, многократный жидкий стул, отсутствие аппетита).
- Температура тела – до 39° С.
- Колебания сосудистого давления.
- Повышение частоты дыханий (до 40 д/мин) и сердечных сокращений (до 100 уд/мин, у дошкольников – до 150 уд/мин).

Хроническая форма заболевания характеризуется умеренными преходящими болями в животе, длящимися по неделям и месяцам. Диспепсических явлений почти нет. Температура повышена незначительно.
Как проявляется мезаденит у детей?
Особенности клинической картины острого неспецифического мезаденита
начальные проявления.
Для детей характерно возникновение маскирующего заболевание периода, когда у малыша появляется конъюнктивит, признаки респираторных инфекций, повышается температура тела до 38 градусов. Этот период может длиться от 12 часов до 2 – 3 суток;
боли в области живота.
Состояние малыша постепенно ухудшается и на первое место в жалобах крохи выходит болевой синдром. Ребёнок жалуется на ноющую боль в области пупка, справа и ниже от него, затем симптом несколько меняется, она становится схваткообразной. Эти проявления объясняются раздражением нервных окончаний, расположенных в брыжейке и брюшине, интенсивным сокращением петель кишечника.

При попытке малыша поменять положение тела, совершить активные движения, болевой синдром усиливается. Ребёнок принимает вынужденное положение лёжа на боку, таким образом уменьшая давление в области лимфоузлов;
диспепсия.
Около половины пациентов с мезаденитом отмечают появление тошноты, а 30% жалуются на рвоту, что связано с рефлекторным раздражением листков брюшины. Кроме того, у малышей нередко возникают такие проявления как метеоризм, учащается стул или наоборот, возникает запор;
лихорадка.
Разгар клинических проявлений протекает с резким повышением температуры тела до 38 – 39 градусов, которая нелегко сбивается и вскоре появляется вновь. Лихорадку обычно сопровождают тахикардия (учащение сердцебиения) и тахипноэ (повышение частоты дыхательных движений);
интоксикационный синдром.
Общие проявления при воспалении брыжеечных лимфоузлов значительно выражены. Ребёнок становится слабым, вялым, капризным, у него пропадает сон и аппетит. С каждым днём симптомы болезни только усиливаются, а тяжесть состояния крохи не вызывает сомнений.
Развитие гнойного мезаденита отличается более выраженными явлениями интоксикации, значительным ухудшением состояния малыша, но признаки болевого синдрома в таком случае имеют тенденцию к затиханию.

Хронический неспецифический мезаденит у ребёнка
При этой форме заболевания нет ярких признаков, характерных для острой формы мезентерита. Малыш может долгое время жаловаться на боль в области живота, которая более выражена при физической активности. Возможно появление диспепсических расстройств, симптомов интоксикации, небольшого повышения температуры тела во время обострений недуга, но эти проявления носят временный характер.
Специфический мезентериальный лимфаденит
В большинстве случаев у детей диагностируется неспецифическое воспаление, случаи появления мезентерита, вызванных определёнными возбудителями, встречаются намного реже. При этой форме клиническая картина несколько отличается. Так, при туберкулёзном мезадените проявления недуга развиваются постепенно, болевой синдром не имеет чёткой локализации, малыш отмечает кратковременную болезненность в области живота. На первый план выходят симптомы интоксикации, слабость и вялость, длительное повышение температуры тела до субфебрильных цифр, кожный покров может становиться бледным с зеленоватым оттенком.
Что такое мезаденит
Воспаление лимфоузлов брыжейки именуют мезаденитом или мезентеритом, от ее латинского названия. В просторечии говорят, что «у ребенка воспалены лимфоузлы в кишечнике».
Как любое воспаление, мезаденит у ребенка характеризуют пять признаков: боль, отек (припухлость, увеличение размера), приток крови к больному месту (покраснение), повышение температуры тела, нарушение функции воспаленного органа.
Мезентериальный лимфаденит случается чаще аппендицита у детей до 9-13 лет. Мальчики более подвержены данной патологии, чем девочки. Мезаденит у детей до года встречается крайне редко.
Лечение неврологических заболеваний у детей
Терапия неврологических нарушений у детей включает в себя приём лекарственных средств, восстанавливающих работу нервной системы, физическую и психологическую коррекцию. Ребёнку могут быть назначены курсы лечебного массажа, специальная физкультура, упражнения в воде. Часто применяются физиотерапевтические методы – стимуляция высокоинтенсивным магнитным полем или электрическим током, лазеротерапия, ультрафонофорез ферментных препаратов, электрофорез и другие.
Какое лечение назначит доктор, зависит от возраста ребёнка, сопутствующих заболеваний, совокупности всех особенностей развития неврологической патологии от начала до конца, а также от эффективности коррекции на предыдущем этапе.
В городе Пензе пройти обследование у детского невролога и получить квалифицированную помощь можно в медицинском центре «Столетник», расположенном по адресу: ул. Чаадаева, 95 на первом этаже пятиэтажного жилого дома. По средам с 9.00 до 12.00 и по пятницам с 13.00 до 15.00 часов приём ведёт врач высшей квалификационной категории.
ЗАПИСЬ НА ПРИЁМ
Почему у ребенка болит живот?
Боль в животе является частым симптомом у детей и может быть вызвана множеством возможных причин. Некоторые часто встречающиеся причины включают запор, вирусную инфекцию, инфекции желудочно-кишечного тракта и мочевыводящих путей. Большинство болей в животе у детей легкие и преходящие, они вызваны незначительными заболеваниями (например, гастроэнтеритом, вирусной инфекцией). Легкая прерывистая боль в центральной части живота обычно не является серьезной. У маленьких детей детей бывает сложно сразу определить причину несильной боли в животе. В некоторых случаях причиной боли может быть психологическое состояние ребенка.
Существуют и более серьезные причины для боли в животе, но они встречаются реже. К ним относятся тяжелые инфекции и проблемы, требующие хирургического вмешательства, такие как аппендицит.
Следует ли вызывать скорую помощь?
В большинстве случаев боли в животе у детей не являются экстренными состояниями, и не вызова бригады скорой помощи. Есть лишь небольшое количество случаев, когда необходимо обратиться за неотложной медицинской помощью, например:
- Ребенок испытывает боль в животе после травмы, например падения или несчастного случая.
- Для мальчиков: у ребенка опухшие или болезненные яички.
- Рвота желчью
- Локализованная боль внизу живота
- Признаки перитонита
- Сопутствующий шок
- Обезвоживание в результате рвоты и / или поноса.
Если родители не уверены, нужна ли ребенку неотложная медицинская помощь, необходимо связаться с врачом и задать все необходимые вопросы.
Остались вопросы?
Получите онлайн-консультацию у ведущих педиатров
Санкт-Петербурга!
На ваши вопросы ответит профессиональный и опытный детский врач.
Медицинская помощь для ребенка не выходя из дома в удобное время.
Консультация по Skype длится 45 минут.

Что делать, если причина боли в животе у ребенка не найдена?
Нередко у детей, страдающих от боли в животе, причина их состояния так не обнаруживается. У некоторых детей могут наблюдаться повторные эпизоды без установления причины, и это может сбивать с толку родителей. Иногда это состояние называют функциональной болью в животе, и это довольно распространенное явление (им страдают 10-15% детей). У некоторых детей также могут повторяться боли в животе, когда они беспокоятся (о себе, друзьях, семье или школе)
Если ребенок испытывает повторяющиеся приступы боли, важно, чтобы он был осмотрен своим постоянным лечащим врачом, который сможет помочь диагностировать и лечить боль
При любых сомнениях в состоянии ребенка, врач предложит госпитализацию на наблюдение за тем, как будет развиваться состояние ребенка. Если окажется, что ему необходима экстренная помощь – ребенка смогут быстро прооперировать. Если же ничего серьезного не выявится, а боль пройдет – ребенка отпустят домой, под наблюдение педиатра и родителей.
Причины возникновения
Причины воспаления лимфоузлов брыжейки у ребенка обычно инфекционные. Возбудители – любые вирусы и бактерии, в том числе, условно-патогенные (стафилококк, стрептококк, кишечная палочка), в норме заселяющие кишечник. При нарушении иммунитета, например, в результате возникновения инфекции, проникшей извне, число условных патогенов растет. Тогда они нарушают функцию как кишечника, так и лимфоузлов брыжейки, принимающих от него лимфу. Мезаденит иногда развивается как следствие банальных ОРВИ, ангины, инфекций кишечника и других органов:
- легких (нижнедолевая пневмония);
- полости рта (кариес, стоматит, пародонтит);
- среднего уха (отит);
- почек (пиелонефрит, пузырно-мочеточниковый рефлюкс);
- органов малого таза (вагиниты у девочек);
Если Вы все-таки заболели COVID-19
Важно сообщить врачу, проводящему терапию COVID-19, об имеющемся у Вас хроническом заболевании, а также о принимаемых лекарственных препаратах. Это позволит врачу выбрать наиболее безопасное для Вас лечение, избежать назначения лекарств, которые могут неблагоприятно взаимодействовать с постоянно принимаемыми Вами препаратами
Это позволит врачу выбрать наиболее безопасное для Вас лечение, избежать назначения лекарств, которые могут неблагоприятно взаимодействовать с постоянно принимаемыми Вами препаратами.
Если у Вас хроническое заболевание печени, при инфицировании COVID-19 следует избегать передозировки парацетамола (не более 2 грамм в сутки), а также минимизировать прием нестероидных противовоспалительных препаратов. Не отменять постоянно получаемое по поводу заболевания печени лечение, обсудить с лечащим врачом добавление препарата урсодезоксихолиевой кислоты для профилактики и лечения лекарственного повреждения печени.
Если у Вас аутоиммунное заболевание печени или кишечника, врачи рекомендуют продолжать постоянно принимаемую терапию, но прием таких препаратов как азатиоприн, метотрексат может быть временно приостановлен.
Если у Вас ГЭРБ, , то среди антисекреторных препаратов надо отдать предпочтение рабепразолу или пантопрозолу – более безопасным в плане риска лекарственных взаимодействий
Важно избегать или минимизировать прием нестероидных противоспалительных препаратов. Врачи в период заболевания COVID-19 для профилактики осложнений рекомендуют дополнительно принимать препараты, обладающие защитным действием на слизистую оболочку пищевода и желудка (ребамипид и др)
Симптомы болезни
Главный признак заболевания – боль в животе (в верхней его части либо в районе пупка). Боль может быть приступообразной и длиться продолжительное время, может быть тупой, особо не выраженной. Болезненные ощущения становятся выраженнее при резких поворотах тела, поднятии тяжести, чихании, кашле. Нередко возникает чувство тошноты, может быть рвота, расстройства кишечника.
Наличие в организме воспалительного процесса вызывает признаки интоксикации: увеличением числа сердечных сокращений (тахикардией) и общей слабостью, температура тела при остром мезадените может повышаться до 39С. При хроническом она, как правило, не высокая, может повышаться до 37 или до 37. 5 и держится долго. При хроническом мезадените боли беспокоят неделями или месяцами, ребенок становится вялым, уставшим, снижается работоспособность, умственная деятельность.
Причины неврологических заболеваний у детей
Развитие неврологических заболеваний у детей до года обычно связано с особенностями протекания внутриутробного процесса развития. В качестве наиболее распространённых причин специалисты называют:
- получение ребёнком механической травмы позвоночника или головного мозга во время родов;
- кислородное голодание (гипоксия) плода, возникающее по разным причинам, например, из-за многократного обвития шеи пуповиной;
- сложный процесс родов и родовой деятельности, который приводит к инфицированию родовых путей, увеличению безводного промежутка, развитию воспалительных осложнений, кровотечениям во время родов или после них;
- острый токсикоз беременных на протяжении всего срока;
- генетическая наследственность.
Что касается детей старше 1 года, то корень неврологических патологий следует поискать в:
- низком иммунитете и постоянных инфекционных заболеваниях ребёнка;
- частых стрессах, депрессиях;
- неправильном использовании некоторых лекарств, например антибиотиков, противовоспалительных препаратов, кортикостероидов;
- чрезмерных нагрузках на организм – физических и умственных;
- пребывании в постоянном страхе и угнетённом состоянии, вызванном поведением родителей, сверстников дома, в детском саду, школе, кружках и секциях;
- чрезмерной эмоциональности ребёнка;
- неблагоприятной экологической обстановке;
- болезнях головного мозга, внутренних органов, травмах.
Каковы бы ни были причины неврологических заболеваний у детей, важно своевременно обнаружить нарушения и начать лечение. Чем раньше это произойдёт, тем меньше вероятность развития серьёзных осложнений и тем лучше прогноз на выздоровление
Когда родителям надо обращаться к врачу, если у ребенка болит живот?
Часто родители не уверены, когда им следует обратиться к врачу по поводу боли в животе у своего ребенка. Всегда есть смысл обратиться к врачу, если состояние ребенка вызывает сомнения или беспокойство. Не стоит откладывать обращение к врачу, если у ребенка наблюдается:
- Сильная боль
- Боль, которая длится несколько часов или приходит и уходит
- Боль, локализована в одной области живота.
- У ребенка жар (выше 38,5⁰C)
- Появилась сыпь на коже
- Ребенок бледнен, вял и сонлив
- У ребенка длительная рвота или диарея
- Появилась кровь в рвоте или фекалиях (либо фекалии стали черными)
- Ребенок отказывается есть или пить
- В животе или в паху прощупываются «шишки» или уплотнения
- Ребенок жалуются на боль при мочеиспускании
- У мочи появился неприятный запах
- В моче появились следы крови
Каковы причины?
Среди инфекций, способных вызвать мезаденит у ребёнка можно назвать такие бактерии, как:
- кишечная палочка;
- стафилококки;
- стрептококки;
- сальмонелла;
- микобактерия туберкулеза.
Также это могут быть следующие вирусы:
- энтеровирус;
- аденовирус;
- вирус Эпштейна-Барр;
- цитомегаловирус.
Нередко развитие мезаденита у детей врачи связывают с наличием у них таких болезней, как:
- пневмония;
- грипп;
- инфекционный мононуклеоз;
- тонзиллит;
- бронхит.
После тяжело протекавших инфекционных заболеваний у ребёнка часто диагностируется реактивный мезаденит. Кроме того, данная патология нередко возникает у детей в качестве специфической реакции на прививки или бесконтрольный приём некоторых видов лекарственных препаратов.
На что обращает внимание врач при осмотре ребенка?
Как и в случае с любым ребенком, которого обследует врач, первое, что необходимо определить, это насколько тяжелое состояние у ребенка
Чтобы определить это, врачи смотрят на ряд факторов, включая общий вид ребенка, жизненно важные показатели, такие как частота сердечных сокращений, частота дыхания, температура, а также принимают во внимание всю информацию, которую им сообщили родители
Затем врач исследует животик. Просто положив руку на живот, врач может получить много полезной информации. Если животик мягкий при надавливании и не сильно болит, то серьезная причина для боли гораздо менее вероятна. Если же при давлении на живот ребенка, и он испытывает сильный дискомфорт, следует без промедления задуматься о госпитализации. К сожалению, дети плохо умеют локализовать боль. Так боль, вызванная причиной вне брюшной полости (например, базальная пневмония, перекрут яичка), также может проявляться в виде боли в животе. И наоборот, внутрибрюшные проблемы могут приводить к болям в другом месте (например, проблемы с почками могут проявляться в виде боли в яичках, а субдиафрагмальные проблемы могут вызывать боль в плече).
Часто проводятся простые исследования, такие как проверка мочи ребенка на наличие инфекции или определение уровня сахара в крови. Собрав всю информацию, врач попытается выяснить причину боли в животе ребенка
У нездорового ребенка важно найти причину, но часто у здорового ребенка такую причину найти не удается
Симптомы неврологических заболеваний у детей
Первые признаки неврологических нарушений можно заметить у ребёнка уже в самом раннем возрасте. К доктору за помощью следует обратиться, если наблюдаются следующие симптомы:
- подёргивание подбородка и ручек в состоянии покоя;
- запрокидывание головы назад во время плача;
- отсутствие реакции на яркий свет и звук погремушки;
- неспособность удерживать погремушку через 30 дней после родов;
- неспособность удерживать головку через 30 дней после родов;
- обильное слюноотделение после кормления;
- гипервозбудимость (частый плач) или пассивное поведение (совсем не плачет);
- повышенная тревожность, нарушения сна (трудности с засыпанием, сон более 20 часов в сутки);
- частые срыгивания фонтаном;
- возникновение судорог при незначительном повышении температуры;
- гипертонус (постоянное напряжение) мышц ног, выгибание тела или наклоны головы в сторону, из-за этого ребёнка сложно переодеть;
- трудности с проглатыванием пищи;
- временные потери сознания;
- 3-месячный ребёнок не подражает речи взрослых;
- родничок впалый;
- ребёнок не желает желать на животе;
- при опоре на ножки ребёнок подгибает пальчики.
Что касается ребёнка старшего возраста, то тут симптомы неврологических заболеваний у детей будут несколько иными:
- забывчивость, рассеянность;
- обмороки;
- недержание мочи;
- задержка речевого развития;
- чрезмерная нервозность;
- приступы панических атак;
- ребёнок с трудом идёт на контакт с другими детьми;
- бессонница;
- плохой аппетит;
- постоянное уныние и тоскливое отношение к жизни;
- постоянная головная боль.
Если родители обнаружили даже некоторые из этих признаков, необходимо срочно проконсультироваться со специалистом.
Как себя вести в период пандемии пациенту с хроническим заболеванием печени и желудочно-кишечного тракта?
В связи с риском более тяжелого течения COVID-19 и развития обострения заболевания пациентам, имеющим хронические заболевания органов пищеварения, необходимо особенно тщательно соблюдать все санитарно-эпидемиологические меры для снижения риска инфицирования.
Таким пациентам показано проведение профилактической вакцинации. Исключение составляют больные аутоиммунными заболеваниями (такими как аутоиммунный гепатит, болезнь Крона, язвенный колит, аутоиммунный панкреатит). В таких случаях пациенту рекомендуется проконсультироваться со специалистом перед принятием решения о вакцинации.
К наиболее уязвимым категориями больных, имеющих более высокий риск осложнений в связи с развитием COVID-19, относятся:
- пациенты с циррозом печени (особенно декомпенсированным), раком печени, пациенты после трансплантации печени
- пациенты с аутоиммунными заболеваниями, получающие иммуносупрессивную (то есть подавляющую иммунные реакции) терапию
- пациенты с неалкогольной , поскольку у них, как правило, имеются такие факторы риска тяжелого течения COVID-19 как ожирение, , гипертония
- пациенты, имеющие тяжелые эрозивно-язвенные поражения слизистой оболочки пищевода, желудка
Все пациенты групп риска в период пандемии должны продолжать лечение своего основного заболевания, согласованное с лечащим врачом.
В частности, должна быть продолжена терапия противовирусными препаратами хронического гепатита В и С. В случаях впервые выявленного в период пандемии вирусного гепатита противовирусная терапия может быть назначена. Следует иметь в виду информацию, что некоторые противовирусные препараты (софосбувир и другие), применяющиеся для лечения вирусного гепатита, как показали исследования, оказывают подавляюще действие на COVID-19. Возможность начала противовирусной терапии или целесообразность отложить ее проведение на постэпидемический период необходимо согласовать с лечащим врачом- гепатологом.
Пациенты с аутоиммунными заболеваниями, получающие иммуносупрессивные препараты (преднизолон, азатиоприн, метотрексат, биологические препараты моноклональных антител и др), должны продолжать лечение, не снижая дозировок и не предпринимая самостоятельных попыток отмены лечения. Наиболее важным для больного является поддержание ремиссии аутоиммунного заболевания. К тому же эта иммуносупрессивная терапия в случаях инфицирования снижает риск развития наиболее тяжелой формы COVID-19, сопровождающейся так называемым цитокиновым штормом.
Особую группу риска представляют больные жировой болезнью печени
Для них критически важно в период пандемии соблюдение диеты с ограничением простых углеводов (мучного, сладкого), соли, ограничение калорийности пищи, исключение алкоголя, регулярные физические нагрузки и продолжение тщательного контроля и , гипертонии
Пациентам, страдающим (), хроническим , язвенной болезнью, в условиях пандемии надо согласовывать с лечащим врачом возможность отложить проведение дополнительных (например, теста на хеликобактер) и плановых (в том числе ) исследований. Рекомендованная терапия антисекреторными и защищающими слизистую препаратами должна быть продолжена. Терапию, направленную на устранение хеликобактерной инфекции с применением антибактериальных препаратов, врач может назначить только по срочным показаниям. В большинстве случаев ее целесообразно отложить до разрешения эпидемиологической ситуации. Это связано с тем, что применение антибактериальной терапии связано с некоторым снижением иммунной защиты, с развитием устойчивости к антибиотикам, что в период пандемии нежелательно.
Признаки диастаза мышц живота
Длительное время патология имеет бессимптомное течение. Проявления нарастают по мере развития расхождения и появления осложнений. И если у женщин признаки диастаза прямых мышц живота максимально проявляются после беременности и родов, то у мужчин — только тогда, когда патология уже находится в запущенном состоянии.
Главным и самым заметным проявлением патологии является округлое выпячивание по вертикали живота. Если намеренно напрячь мышцы пресса, становится виден желобок между правой и левой половинами корпуса. При этом у мужчин даже при интенсивных силовых тренировках пресс не прорабатывается в достаточной мере и не приобретает желаемый рельеф.
Если болезнь прогрессирует, патологическое строение мышечной ткани и нарушения в работе мышц становятся причиной и других, более опасных характерных проявлений. Возникают:
- болевые ощущения в позвоночнике, пояснице;
- нарушения осанки;
- повышенная утомляемость;
- дисфункция желудочно-кишечного тракта, которая сопровождается изжогой, отрыжкой, болями, запорами, метеоризмом.
На третьей стадии патологии возможны опасные осложнения, которые проявляются в виде:
- птоза, опущения внутренних органов;
- кишечной непроходимости;
- недержания мочи;
- почечных колик;
- чувства тяжести в ногах во время ходьбы;
- атрофии мускулатуры в области живота.
Почему воспаляются лимфоузлы
Лимфатические железы, которые также называют лимфоузлами, присутствуют по всему телу. Они являются частью иммунной системы. Во время инфекции лимфоузлы будут увеличиваться и становиться болезненными, что объясняется борьбой организма с бактериями и вирусами. После того, как организм изгонит инфекцию, лимфатические железы возвращаются в нормальное состояние.
Важно! При мезадените воспаляются лимфоузлы в мембране (брыжейке), которая окружает толстую кишку и петли тонкого кишечника и соединяет их с брюшной стенкой. Это обычно происходит при кишечных, реже других инфекциях
Мезаденит у младенцев встречается редко, чаще он диагностируется у детей старше 2-х лет, однако такие случаи бывают.
Список неврологических заболеваний у детей
Список неврологических заболеваний у детей довольно-таки внушителен, а потому ограничимся перечислением наиболее распространённых.
- Эпилепсия. Болезнь проявляет себя внезапно возникающими, повторяющимися судорожными приступами.
- Детский церебральный паралич. Заболевание характеризуется ограничением двигательных возможностей ребёнка, трудностями в поддержании вертикальной позы и ходьбе. Часто сопровождается сниженным интеллектом, задержкой речевого развития и эпилепсией.
- Невроз (психоневроз, невротическое расстройство). Это название объединяет группу обратимых расстройств, для которых характерны навязчивые, астенические или истерические проявления, ослабление как умственной, так и физической работоспособности.
- Гиперактивность. Болезнь проявляет себя излишней энергичностью и подвижностью ребёнка, нарушением внимания и сна, отсутствием аппетита, беспокойством и некоторыми вредными привычками, например, привычкой грызть ногти.
- Астенический синдром. Часто возникает как следствие черепно-мозговой травмы. Проявляет себя быстрой утомляемостью, раздражительностью, замкнутостью и неуверенностью в себе или полной утратой способности длительное время выполнять физические нагрузки.
Как убрать диастаз
Схема лечения патологии зависит от стадии ее развития и степени проявления. На первой стадии достаточно соблюдать рекомендации врача, которые помогут укрепить мышцы брюшной стенки и уменьшить их расхождение:
- снизить вес до показателей нормы;
- соблюдать сбалансированный рацион с ограниченным употреблением жирного, сладкого;
- придерживаться суточной нормы приема жидкости;
- носить бандаж, который поддерживает живот;
- проходить массаж и другие физиопроцедуры;
- заниматься плаванием, йогой, пилатесом или лечебной физкультурой.
Лечебная физкультура должна проходить под контролем специалиста. Он составляет программу с корректным уровнем нагрузки
Особое внимание уделяется глубокой поперечной и косым мышцам пресса, которые при соответствующем уровне тонуса уменьшают степень растяжения белой линии
Комплекс лечебных упражнений полезен даже беременным. С его помощью можно предотвратить развитие патологии и ускорить процесс послеродового восстановления организма.
Такие тренировки проходят без напряжения мышц пресса. Не рекомендуется также делать упражнения в упоре, в том числе на колени или локти. Подобные нагрузки допустимы только после восстановления нормальной ширины просвета.
На более поздних стадиях расхождение уже нельзя устранить с помощью физических упражнений или массажа. Необходимо хирургическое вмешательство, которое вернет на место мышечный корсет, избавит от осложнений и симптоматики. Это может быть:
- Натяжная пластика с использованием тканей пациента. Хирург удаляет избыточные соединительные ткани и сшивает края мышц между собой. Такой метод наименее предпочтителен, так как довольно часто после него возникают рецидивы.
- Натяжная пластика с использованием протеза. Предусматривает все то же удаление излишков тканей и ушивание мышечных слоев, но при этом сопровождается дополнительным укреплением с помощью сетчатого полипропиленового протеза.
- Ненатяжная пластика с установкой протеза. Под область растяжения вводится эндопротез, который служит барьером и замещает ослабленные структуры.
- Комбинированный подход. Подразумевает комбинацию натяжной и ненатяжной пластики.
Хирургический метод специалист подбирает с учетом особенностей и степени развития патологии, а также индивидуальных факторов и состояния здоровья пациента. Полное восстановление после вмешательства проходит в срок от 1 до 3 месяцев. В это время необходимо избегать избыточного напряжения, придерживаться диеты и носить специальный бандаж, который снимает нагрузку с прооперированных мышечных структур.
Желудочно-кишечный тракт – входные ворота для вируса.
Вирус проникает в организм не только через дыхательные пути, но и через клетки желудочно-кишечного тракта и печени, на поверхности которых также обнаружены рецепторы (или входные ворота) для вируса. Поэтому особенностью COVID-19 является высокая частота симптомов со стороны органов пищеварения. Примерно у 15% больных, переносящих COVID-19, наблюдаются тошнота и рвота, потеря аппетита, послабление стула, боль в животе. Иногда эти симптомы оказываются первыми проявлениями болезни, то есть предшествуют симптомам со стороны дыхательной системы, лихорадке и др. Именно поэтому экспертами в мире сделано заключение, что все пациенты с впервые появившимися желудочно-кишечными жалобами, должны проходить тестирование на COVID-19.
Кроме того, примерно у 1/3 больных, особенно при тяжелом течении COVID-19, наблюдаются изменения в биохимическом анализе крови, свидетельствующие о поражении печени (повышение АСТ, АЛТ, билирубина, щелочной фосфатазы, гамма-глутамилтрансферазы).
Как правило, все перечисленные симптомы и отклонения самостоятельно проходят при выздоровлении. Однако могут наблюдаться и осложнения -образование эрозий и язв, желудочные кровотечения и другие.
Более высок риск заражения вирусом, а также осложнений этой инфекции у больных, имевших до COVID-19 какое-либо хроническое заболевание органов пищеварения. Кроме того, отрицательное действие на органы пищеварения может оказывать назначаемое сложное лечение COVID-19, в частности нестероидные противовоспалительные (ибупрофен и др.), антибиотики, противовирусные препараты и др.
Отличия от других заболеваний ЖКТ
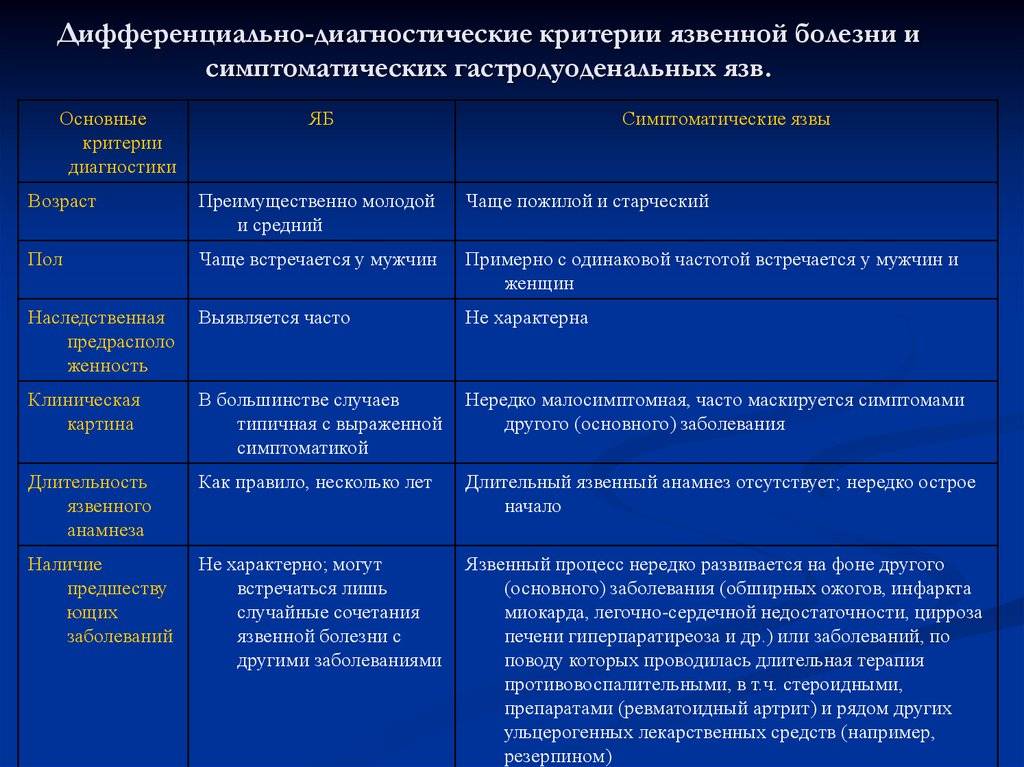
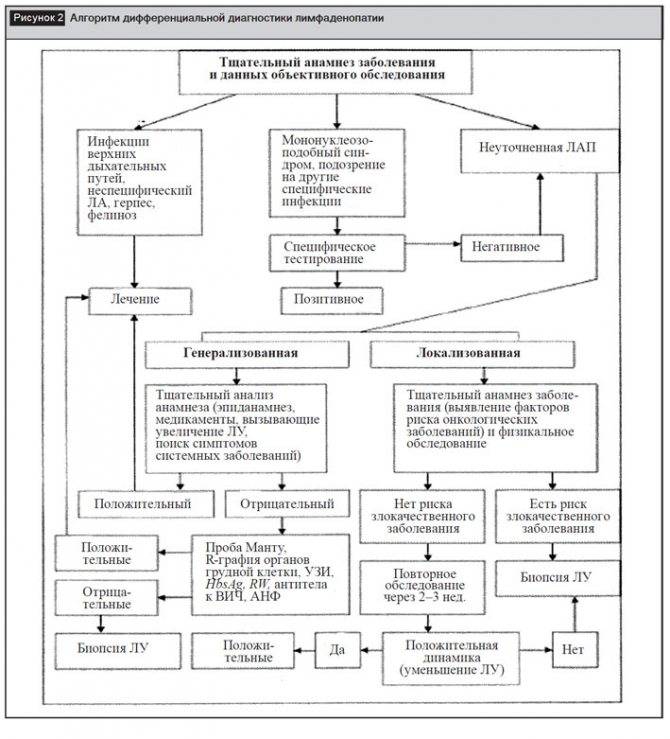
Существуют специфические симптомы мезентериальной лимфаденопатии у детей, которые помогут заподозрить проблемы с лимфатическими узлами в области брюшной полости:
| Название | Описание |
| Симптом Мак-Фаддена | Пациент жалуется на сильный болевой синдром с левой стороны брюшной полости по краю прямой мышцы. Область ниже пупка на 2-4 см. |
| Симптом Штернберга | Появляются сильные болезненные ощущения в ходе прощупывания линии от нижнего правого участка живота до левого подреберья. |
| Симптом Кляйна | Болевой синдром перемещается, когда пациента поворачивается со спины на левый бок. |
Подтвердить предварительно установленный диагноз поможет лабораторная диагностика. Учитывая готовые результаты, врач педиатр подбирает максимально эффективную схему терапии.
Возможные осложнения
Развитие осложнений возможно, если у ребенка низкий иммунитет, или лечение мезаденита было неадекватным, несвоевременным. Особого внимания требует гнойное воспаление брюшных лимфоузлов, которое может приводить к опасным для жизни состояниям:
- Сепсис (заражение крови) – тяжелое проявление бактериального заражения при проникновении микробов из полости живота в кровь. Нарушается ее ток, все органы страдают от недостатка кислорода. Возможны изменения свертываемости крови, тромбозы. Обычны высокая температура, вялость, нарушения сознания. Необходимо лечение в условиях больницы.
- Нарушение кишечной проходимости возникает при сдавлении петель кишечника увеличенными лимфоузлами. Наблюдаются задержка стула, усиление болей. Возможен некроз сдавленного отдела кишечника. Боль парадоксально уменьшается, поскольку нервные окончания, передающие болевые импульсы к мозгу, в месте некроза умирают, развивается перитонит. Требуется хирургическое лечение.
- Абсцесс брюшной полости возможен при осумковании воспалительного процесса, когда в результате иммунных реакций образуется капсула, отграничивающая место воспаления лимфоузлов от окружающих структур. Боль становится более локализованной, повышение температуры может быть длительным. Требуется оперативное вмешательство. Прорыв абсцесса в брюшную полость является причиной перитонита и даже смертельного исхода.
- Спаечная болезнь – возможное последствие самоизлечения мезаденита, когда ткань воспаленных узлов замещается тяжами соединительной ткани. Это ведет к непроходимости кишечника, сопровождается болями, которые усиливаются при еде и движениях. Применяют физиотерапию, хирургическое рассечение спаек.
- Перитонит (воспаление брюшины) угрожает жизни, счет идет на часы и минуты. Хотя начало бывает постепенным, общее состояние ребенка становится хуже – от беспокойства и раздражительности до вялости и отключения сознания. На фоне лихорадки могут наблюдаться диспепсия и резкое напряжение мышц живота. Обязательна хирургическая операция с полным очищением брюшной полости растворами антибиотиков, установкой дренажей для оттока гноя на несколько дней с последующим ушиванием брюшной стенки, инфузионной терапии.
Опасно ли это заболевание в детском возрасте
Если у пациента воспаляются и увеличиваются лимфоузлы, расположенные в области брыжейки, состояние требует своевременной диагностики и правильного лечения. Дело в том, что абдоминальные лимфатические узлы могут гноится, что вызывает серьезные осложнения. При этом бывает так, что спасти пациента не удается. Какие же последствия могут возникнуть:
- Гнойное поражение лимфатических узлов, их разрыв, образование гнойных участков в брюшной полости.
- Поражение крови, лимфы, сепсис, интоксикация организма.
- Распространение инфекции. При этом поражаются шейные, подчелюстные, паховые, подмышечные узлы.
Чаще тяжелое течение мезаденита наблюдается у пациентов, страдающих туберкулезом.