Лечим влажный кашель народными средствами
Этот вид кашля ещё называют продуктивным, так как н способствует выведению из организма вместе с мокротами вирусов.Влажный кашель чаще всего наблюдается при вирусах верхних дыхательных путей и сопровождается температурой.
Это частый гость при ОРВ. Исходя из этого, как уже упоминалось, прогревания, растирания, тёплые компрессы здесь не нужны.
Лечим само заболевание, избавляясь от вируса, а кашель сам пройдёт. Мы можем только облегчить процесс отхождения мокрот через обильное питьё. И вот здесь нам в помощь бабушкины рецепты морсов, компотов, отваров, настоек, вареньев.
Луковое варенье
Натёртый на мелкую тёрку лук размешивают с мёдом (1/1). Настаивают 120 минут (1,5 часа). Сцеживают образовавшийся сироп. И дают крохе от 2 месяцев по 0,5 чайной ложки каждый час.
Варенье из редьки
Редьку мелко нарезают (можно просто вырезать сердцевину), посыпают сахаром (или мёдом) дают настояться 24 часа, дают пить образовавшийся сироп малышу по 0,5 чайной ложки 3-4 раза в сутки.
Варенье из айвы
Помыть очистить от сердцевины айву, сварить компот или варенье. Давать крохе.
Банановое варенье
2 мелкоизмельчённых банана залить 200 мл горячей воды, добавить сахар, подогреть на медленном огне. Средство от кашля готово. Давать малышу по его вкусу, но не реже 2-3 раз в день.
Отвары из целебных трав
Мать-и-мачеха и подорожник
0,5 ст. ложки мать-и-мачехи, 0,5 ст ложки подорожника заваривают 200лм кипятка, настаивают 2 часа. Готовый отвар дают крохе по 2 ст. ложки до еды (за 15 минут) с четырёх месяцев.
Алтей, солодка, девисил
Все три компонента смешиваются в равном количестве, 1 ст. ложка смеси заливается кипятком (500 мл) и настаивают 8 часов. После чего дают малышу по 50 гр 2-3 раза в сутки.
Морковный сок
Натёртая на мелкую тёрку морковка отжимается, а полученный сок даётся крохе в подогретом виде по чайной ложке 3-4 раза в сутки.
Широко применимы чаи с ромашкой, липой, шалфеем, листьями смородины, земляники, ягодами малиной и калиной.
Если же дело имеем с непродуктивным, сухим кашлем, то одними чаями здесь не обойтись. Лечение более серьёзное и трепетное.
Лечение хронического аденоидита и/или гипертрофии аденоидов
Консервативные методы:
Медикаментозное лечение
(включает в себя назначение сосудосуживающих капель коротким курсом, местного противовоспалительного лечения, общее противовоспалительное или противоаллергическое лечение, отхаркивающие препараты, при бактериальной инфекции антибактериальные препараты, а также лечение осложнений, если они имеют место) ВАЖНО: Методы лечения, как и медикаментозную терапию назначает только врач специалист. В идеале ЛОР врач под контролем эндоскопического осмотра аденоидов и лабораторных показателей
Аппаратное, манипуляционное и физиолечение
(включает в себя как механическую санацию аденоидных вегетаций, например промыванием аденоидов с помощью электроотсоса, так и многочисленные варианты физиолечения как в виде монотерапии так и комбинируя разные методы: УЗОЛ-терапия носоглотки; лазеротерапия красным, фиолетовым, инфракрасным лазером; магнитотерапия; лечение на аппарате Интралор; фотохромотерапия оранжевым цветом и т.д.) Метод воздействия выбирается ЛОР врачом в зависимости от клинической картины и индивидуальных особенностей пациента
Данные методы позволяют в большинстве случаев обойтись без необоснованного назначения антибиотикотерапии, сократить значительно улучшить прогноз течения заболевания, избежать развития осложнений, ускорить выздоровление или значительно продлить ремиссию заболевания, избежать длительных остаточных явлений.
Хирургическое лечение хронического аденоидита и гипертрофии аденоидов:
Данный метод лечения применяется только при наличии абсолютных показаний к удалению аденоидов (в том числе угрозе развития стойкой тугоухости), и при отсутствии эффекта от консервативной терапии (включая аппаратное и физиолечение). Как показывает практика, консервативное лечение эффективно более чем у 99% детей имеющих Хронический аденоидит и гипертрофию аденоидов. Любое оперативное вмешательство является «актом отчаяния», когда было сделано все возможное, но эффект не получен и угроза серьезных осложнений сохраняется.
При отсутствии эффекта от консервативной терапии и наличии абсолютных показаний для аденотомии, рекомендуем выбрать современный эндоскопический метод аденотомии, который производится эндоскопически под контролем зрения, а значит менее травматичен и более эффективен. Традиционный метод удаления аденотомом является слепым методом, не всегда достигает полного эффекта и более травматичен.
«Минусы» аденотомии:
- Операция проводится под общим инъекционным наркозом, поэтому несет на себе риски применения наркотических препаратов как любое оперативное вмешательство;
- При наличии непредвиденных анатомических особенностей скелета свода носоглотки (отсутствие, недоразвитие или истончение кости в своде носоглотки) возможен риск повреждения ствола головного мозга;
- не исключен процесс рубцово-спаечных изменений в носоглотке, что при наличии данных изменений в области устьев слуховых труб может нарушить анатомию и явиться причиной ухудшения проходимости слуховых труб;
- Но наверное самое главное это удаление иммунного органа (трех лимфатических узлов: двух тубарных и одной носоглоточной), выполняющего защитную роль как самостоятельного органа, так и нарушение работы всей иммунной системы в очень ответственный период ее формирования. Например доказано формирование самой стойкой простагландиновой формы бронхиальной астмы при аденотомии у детей с определенным аллергическим фоном. Все последствия такого вмешательства в иммунитет даже предсказать невозможно.
Конечно все эти осложнения встречаются очень редко, но отношение к аденотомии должно быть, как к операции, несущей на себе все возможные операционные риски.
Симптомы и признаки бронхита
Бронхит чаще всего проявляется на фоне острого респираторного заболевания. Сами вирусы предпочитают верхние дыхательные пути, однако до бронхов инфекция доходит практически всегда4.
Перед тем, как ребенок начнет кашлять, а врач поставит диагноз бронхит, проявляются симптомы свойственные острым респираторным заболеваниям. Могут проявить себя следующие симптомы и признаки бронхита у детей:
- Высокая температура;
- Головная боль, беспокойство;
- Слабость, снижение активности, боль в мышцах, постоянная усталость
- Насморк, проявляющий себя в виде заложенности носа, слизистых выделений;
- Боль в горле, першение, осиплость;
- Самый характерный симптом – кашель и одышка. Сначала сухой, затем продуктивный с мокротой.
Кашель выделен неспроста, именно он является основным симптомом, после выявления которого строится план лечения. Кашель может возникнуть даже после полного отступления ОРВИ. Это часто наблюдается из-за ослабления общего и местного иммунитета, когда развивается бактериальное заражение. Кашель при острой форме бронхита могут называть непроходящим, его длительность указывает на развитие затяжного или хронического заболевания.
Кашель у детей могут вызывать и другие заболевания дыхательной системы – ларингит, трахеит, а в худшем случае – пневмония. Еще чаще вирус поражает сразу несколько участков, развивается трахеобронхит или ларинготрахеит.
Кашель – физиологический рефлекторный процесс, возникающий из-за раздражения слизистой дыхательных путей. При бронхите так организм пытается очистить бронхи, трахею и гортань от результата воспалительного процесса – мокроты4.
Особенности кашля при трахеите
Кашель является ключевым симптомом трахеита у ребенка. Он навязчивый, нередко надсадный, мучительный, с грубым глубоким звуковым оттенком. Кашель при трахеите у ребенка может быть непродуктивным (сухим) или сопровождаться отделением вязкой необильной мокроты. Ее цвет зависит от характера и причины воспалительного процесса. При бактериальном трахеите отходящая при кашле мокрота обычно зеленоватая, а при вирусном – бело-серая, скудная.Приступы кашля при трахеите нередко появляются в предутренние часы и сразу после пробуждения. Это объясняется физиологическим застоем крови у ребенка и ослаблением дренирования (освобождения от мокроты) дыхательных путей при продолжительном положении лежа. Отек и скапливающаяся мокрота провоцируют приступ кашля.
Что дать ребенку от кашля: основные типы препаратов

Кашель можно сравнить с пожарной тревогой. И порой родители ведут себя как нерадивые огнеборцы, стремясь «выключить» сигнал тревоги, даже не найдя очага возгорания. Меж тем, это всего лишь симптом болезни, а значит, чтобы вылечить его, надо побороть недуг в целом
Поэтому врачи при данном симптоме обращают внимание на общую картину заболевания, устанавливая причину. А это может быть как вирусная, так и бактериальная инфекция верхних и нижних дыхательных путей: ларингит, трахеит, фарингит, бронхит, пневмония, ОРЗ и ОРВИ, грипп, острый и хронический тонзиллит, туберкулез
Какими же бывают лекарства от кашля и когда надо их давать ребенку?
Если кашель у ребенка влажный, при этом отходит мокрота, то никакие специальные препараты не нужны.
Однако, продуктивный он у малыша бывает не всегда. Поэтому врач назначает (не надо никакой самодеятельности) препараты для нормального отхождения мокроты, чтобы не допустить ее застой в легких.
Итак, современные средства следующие:
Отхаркивающие. Это группа предназначена для выведения мокроты из дыхательных путей. По форме они весьма разнообразны – это леденцы, пастилки, сиропы и так далее. Они изготовлены на основе растительных экстрактов и имеют сладкий вкус
Следует обратить внимание на возрастные ограничения препаратов, большинство из них рекомендовано детям старше 2-лет.
Муколитики. Назначаются для разжижения вязкой и густой слизи в дыхательных путях, чтобы облегчить кашель и сделать его продуктивным, с отхождением мокроты.
Противокашлевые
Препараты, которые прописываются врачами для снятия мучительных приступов (например, при коклюше). Они подавляют кашлевой рефлекс.
Бронхолитики. Средства для устранения спазма в бронхах, например, при бронхиальной астме.
Следует помнить о недопустимости приема одновременно противокашлевых и отхаркивающих препаратов. Кроме того, нельзя применять подавляющие рефлекс средства при влажном кашле, так как можно спровоцировать застой мокроты, что может вызывать воспаление легких.
Природа возникновения влажного кашля
Появление влажного кашля является вполне логичным следствием сухого раздражающего кашля, который обычно возникает на начальной стадии заболевания. Он возникает тогда, когда в бронхиальных просветах образуется повышенное количество слизи. Чаще всего это случается при ОРВИ, при этом его появлению предшествует температурный скачок. Однако, помимо вирусной составляющей, существуют и другие причины, вызывающие кашель, том числе:
- неинфекционные (бронхиальная астма, сердечная недостаточность, психогенные факторы);
- бактериальные инфекции.
Не только вирусы и бактерии могут стать причиной кашля, поэтому крайне важно показать ребенка специалисту, который выяснит истинную причину недуга
Народные средства от кашля для детей: польза и риск
Часто, чтобы не «травить чадо химией», родители обращаются к народным средствам. Компрессы, настойки, отвары, горчичники, как же без них! Можно понять и бабушек, так как лечиться подручными средствами их вынуждали жизненные коллизии, то в аптеках не было нужных лекарств, то цены на них были не по карману. Вот и шли в ход компрессы из картошки, горчицы и уксуса.
Конечно, если дать ребенку выпить на ночь молока с медом, то, возможно, мокрота станет отходить лучше, но при этом надо понимать, что, кроме того, что мед является сильным аллергеном, он также повышает температуру, и ночью вам придется дежурить у постели с градусником, чтобы успеть снять жаропонижающим этот побочный эффект «лечения».
Популярные же компрессы, кроме того, что так же могут вызвать перегрев организма ребенка, так еще неправильно расположенные, могут стать причиной сбоя работы сердца, а поставленные на горло могут стать спровоцировать ложный круп.
Ингаляции на основе лекарственных трав с такой же вероятностью могут, как облегчить дыхание, так и вызвать аллергию и привести к анафилактическому шоку. Так что, может, прежде чем экспериментировать, стоит подумать о последствиях?
Особенности острого и хронического бронхита у детей
В большинстве случаев врачи справляются с лечением острой формы бронхита у детей. Если спустя четыре недели ребёнок продолжает кашлять, то диагноз меняют на затяжной бронхит. Подобное состояние продолжается до нескольких месяцев.
Главная опасность острой формы заключена в последствиях и осложнениях бронхита у детей. Про риск развития хронического бронхита или пневмонии уже говорилось. Возможно также перерастание в обструктивный бронхит, при котором начинаются проблемы с самим дыханием из-за отека и спазма. Развивается дыхательная недостаточность, одышка, становится тяжело дышать, что несет реальную угрозу жизни, особенно если ребёнок еще мал и с трудом может объяснить свои ощущения. В таком случае нужно как можно скорее обратиться к врачу, а при резком ухудшении состояния или выраженном ограничении дыхания – незамедлительно вызвать скорую помощь5.
Педиатры успешно проводят лечение острого бронхита у детей, но с хронической формой все сложней. Ее достаточно тяжело обнаружить у ребенка, ведь официально, диагноз ставится по прошествии двух лет минимум.
Для выявления хронической формы может потребоваться дополнительная диагностика, наблюдения, сбор анамнеза (опрос) у родителей. Сопоставив все данные, наблюдения, врач может поставить правильный диагноз.
При выявлении хронической формы важно вовремя замечать обострения заболевания, а также его ремиссии (затихание). Когда организм ребёнка атакует очередной приступ, проявляются следующие симптомы интоксикации:
- Возникает головная боль, слабость, ухудшается общее самочувствие;
- Повышенная потливость, особенно ночью;
- Ощущается постоянная усталость;
- Может повыситься температура.
Когда наступает ремиссия, все симптомы уходят, как сам кашель5.
Недавно терминология хронического бронхита у детей порождала споры в медицинском сообществе. У взрослых людей толчком для формирования хронического заболевания становятся курение или работа, связанная с опасным химическим или механическим производством (например, шахтеры). По понятным причинам, подобное не может относиться к ребёнку. Однако хронический бронхит у детей возникает довольно часто.
Также дети чаще страдают от бактериальной инфекции. Возможно, это связано с тем, что иммунитет в раннем возрасте еще плохо сформирован. Любое острое респираторное заболевание открывает доступ к бактериальному заражению, иммунитет просто не успевает среагировать, так как занят вирусной инфекцией2.
Причины бронхита у детей
Как и у взрослых людей, бронхит у детей развивается преимущественно из-за вирусной инфекции. Летом ребенок набирается сил, а осенью, зимой и весной болеет очень часто. Это привычная картина, особенно если ребенок ходит в детский сад или образовательное учреждение. Организм ребенка атакуют следующие вирусы:
- грипп типа А, B, С и парагрипп;
- адено- и риновирусы;
- короновирус
- респираторно-синцитиальный вирус
- метапневмовирус
Гораздо реже, чем вирусы, но гораздо чаще, чем у взрослых, причиной бронхита у маленьких детей становятся бактериальные инфекции:
- возбудитель коклюша (бордетелла);
- хламидии;
- микоплазма;
- стафилококки;
- пневмококки;
- стрептококки.
Профилактика бронхита у детей
Вопрос профилактики бронхита у детей стоит особенно остро, ведь детский организм, с неокрепшим иммунитетом, постоянно находится в зоне риска. Особенно при посещении детского сада или школы.
Общая профилактика, доступная каждому, должна сводиться к усилению иммунитета ребенка, для этого применяются следующие мероприятия:
- Легкое закаливание – после года вполне разумно;
- Проветривание помещений;
- Прогулки на свежем воздухе;
- Употребление качественной пищи, в том числе овощей и фруктов;
- Поддержание влажности в помещении для сна;
- Ограждение от провоцирующих болезнь факторов – табачный дым, пыль и различная химия в составе воздуха;
- Физическая активность.
Диагностика аденовирусной инфекции
Диагностировать аденовирусную инфекцию в большинстве случаев не составляет особого труда. Врач собирает анамнез, проводит обследование, определяет характерные симптомы и на их основании ставит диагноз. Подобный способ называют клиническим. Особенно он точен, когда болезнь носит распространенный характер, в зимний или весенний период.
В редких случаях требуется более точное диагностирование аденовирусов из-за сходства симптомов с проявлениями гриппа или других, более редких респираторных инфекций. В таком случае применяют лабораторные методы исследования, на анализ берется кровь4.
Существует точная методика выявления аденовирусной инфекции посредством исследования крови.
В качестве дополнительных диагностических мероприятий могут быть проведены микроскопические исследования содержимого носа и ротоглотки, для исключения бактериальной инфекции.
Вспомогательные средства и лекарства от кашля для детей
Поскольку данный рефлекс – это сигнал о болезни, то для его излечения надо устранить причину. Если у ребенка диагностировано ОРВИ или грипп, то при лечении в домашних условиях врач, скорее всего, назначит комплексное лечение, в состав которого входят противовирусные препараты. Также, в зависимости от состояния ребенка, он может назначить жаропонижающие средства, лекарства от кашля и насморка (муколитики, сосудосуживающие), а также препараты для повышения иммунитета.
Противовирусные препараты при кашле
И очень часто, когда мы слышим такое словосочетание «противовирусные препараты», то невольно представляем себе сильное лекарство, химического происхождения и, соответственно, небезопасное. Но чем же тогда лечить совсем маленьких детей, которым год, два, а то и вовсе грудничков? Они тоже болеют респираторными инфекциями, порой даже чаще, чем взрослые, ведь их иммунитет только начинает формироваться. Препарат ВИФЕРОН суппозитории (свечи) показан детям с момента рождения, даже недоношенным! Для детей с первых дней жизни и до 7 лет назначают свечи в дозировке 150 000 МЕ при гриппе и ОРВИ применяют дважды в день в течение 5 дней, это удобно для детей и родителей. Для детей старше 7 лет – подходит дозировка 500 000 МЕ.
Важно также то, что ВИФЕРОН не является химиопрепаратом, это рекомбинантный интерферон, по сути белок, идентичный человеческому. Оригинальная формула Виферон определяет его основные терапевтические свойства: с одной стороны он является противовирусным препаратом, а с другой иммуномодулятором, то есть помогает не только бороться с вирусами, но и восстанавливать иммунитет, нарушенный болезнью
Общие рекомендации

Для облегчения состояния малыша необходимо обеспечить в комнате оптимальный температурный режим и поддерживать комфортную влажность воздуха. Чтобы не допустить обезвоживания, нужно соблюдать питьевой режим, предпочтение отдавать несладким теплым напиткам. При необходимости врач назначает средства облегчающие отхождение мокроты и делающие кашель продуктивным. При высокой температуре, больше 38 градусов, рекомендуется прием жаропонижающих средств. При заложенном носе могут быть рекомендованы ингаляции со специальными средствами.
Почему народным средствам «Да»
Как указывалось выше, народные методы прошли долгий путь апробации и прижились наиболее эффективные. Это говорит о их приемлемости в отношении использования для детей с большой результативностью лечения кашля.
Вторым фактом, позволяющим говорить о народных средствах в позитиве, является их натуральность. Всё, что вам необходимо, это природное сырьё (травы, мёд, молоко, растительные масла, тот же гусиный жир и т.п. – об этом более конкретно позже), достать которое можно, посетив свою кухню или, составив список, магазин. Компоненты же лекарственных препаратов, не только натуральные (а в некоторых случаях не столько натуральные).
Итак, третий фактор – доступность. Народные средства лечения не столь дорогие, как медикаменты, предоставленные в широком ассортименте в аптеках.
И последний факт, который заставляет многих родителей обращаться именно к народным средствам лечения ― это отсутствие побочных эффектов, как при медикаментозном лечении: тошнота, головокружение, сыпь, зуд, печень, почки и т.п.
Народные средства хороши, но, всегда есть условия успешного их использования и ограничения.
Лечение лающего кашля
Медикаментозное лечение.
Для верного лечения лающего кашля важнее всего, конечно, своевременная и грамотная диагностика. Очевидно, что сделает это только врач. Он и назначит лечение. Что должны понимать родители – так это то, что от сухого кашля и от кашля с мокротой средства помогают разные, и в ходе болезни их доктор может менять, в зависимости от течения заболевания. При сухом кашле применение отхаркивающих средств, например, не имеет смысла. Они совершенно бесполезны, более того, могут даже привести к ухудшению состояния ребенка. То же касается и влажного кашля — лекарства, способные подавить кашлевой рефлекс, могут вызвать застой мокроты и спровоцировать бронхит и пневмонию. Вот почему при кашле ни в коем случае нельзя заниматься самолечением – ваших знаний не хватит, чтобы определить, какие именно препараты нужны вашему ребенку в данный момент.
Только врач назначит препараты, которые могут быстро, надолго облегчить состояние ребенка, позволить ему спать продолжительное время, сохранять свою дневную активность, есть и пить без проблем. Только врач определит, какие препараты безопасны и не вызовут аллергию именно у вашего ребенка.
Лечение лающего кашля у грудничков
Расчет дозы препаратов при лающем кашле у таких малышей имеет особое значение. Именно поэтому ни в коем случае нельзя начинать давать грудничку медикаментозные средства без назначения врача – неверно данная доза либо не поможет, либо навредит. Учитывая, что заболевания у младенцев часто развиваются гораздо быстрее, чем у ребят постарше, откладывать консультацию с врачом нельзя. Настои, отвары, чаи, которыми так любят лечить младенцев бабушки и мамы, могут дать совсем не положительный эффект. Не экспериментируйте с лечением лающего кашля у грудного ребенка, не списывайте его на режущиеся зубки. Как можно скорее покажите ребенка врачу.
Что делать, если у ребенка лающий кашель с температурой
Родители мальчиков и девочек до 6-8 лет возможно сталкивались с ночными приступами громкого лающего кашля, когда болеющий ОРЗ ребенок задыхается при высокой температуре. Острые приступы плюс заложенность носа, боль в горле, осиплость, затруднение вдоха, предшествующий лающий кашель – признак острого стенозирующего ларинготрахеита или ложного крупа (ЛК). Развитие отека гортани, накопление слизи и спазм мышц на фоне воспаления могут создавать угрозу асфиксии. ЛК – осложнение вирусных инфекций, чаще всего парагриппа, гриппа, также может возникать при кори, краснухе, ветрянке, дифтерии и скарлатине. Вероятность отека в сухом перегретом помещении в осенне-зимний период довольно высокая. Наиболее часто острая форма ларинготрахеобронхита развивается у детей второго и третьего года жизни (более 50% заболевших), несколько реже – в грудном возрасте (6 – 12 месяцев) и на четвертом году жизни. У мальчиков такое осложнение наблюдается практически в 3 раза чаще, чем у девочек. Причина ЛК не аллергия, а вирус.
Строение лор-органов у детей
Дыхательная система человека имеет три отдела: верхний (нос, глотка), средний (гортань, трахея, бронхи) и нижний (альвеолы, бронхиолы). При рождении дыхательные пути находятся в стадии формирования, с чем связаны и функциональные особенности дыхания малышей. К семилетнему возрасту становление дыхательной системы вступает в завершающую стадию, после чего, ее размеры увеличиваются.
У детей более узкий просвет гортани, а слизистая оболочка тонкая и нежная. Подслизистый слой рыхлый, обильно кровоснабжается. Хрящи, образующие каркас, дыхательных путей податливые, мягкие. Перечисленное выше объясняет уязвимость слизистой оболочки и предрасположенность к более легкому проникновению инфекционных и атопических агентов в кровяное русло. При воспалении за счет отека дыхательные пути сужаются, мешая нормально дышать. Железы могут избыточно выделять слизь. В течение дня, когда ребенок активен, мокрота хорошо дренируется из дыхательных путей, ночью же она может раздражать гортань. Отдельно стоит упомянуть о сниженной продукции иммуноглобулинов и других факторов иммунитета по сравнению со взрослыми.
Физиология кашля
Способность эффективно откашливать мокроту формируется к 4-6 годам. До этого возраста она, находясь в дыхательных путях может мешать нормальному дыханию. Секреция мокроты с нормальными реологическими свойствами формируется к 5-6 годам. Откашливающие лекарства, могут нанести вред ребенку младшего возраста по причине того, что при избыточном количестве слизи и слабости дыхательных мышц могут усилить кашель и спровоцировать осложнения.
Хронический панкреатит у детей
Подрастая, ребенок может обрести вредные пищевые привычки. Пристрастие к сладкому и газированным напиткам способствуют развитию хронического панкреатита. Сказывается также неравномерный режим питания, который, к сожалению, типичен для большинства школьников. Среди причин хронического панкреатита у детей также значатся кишечные паразиты (глисты), отравления, травмы и инфекционные заболевания.
Хронический панкреатит обнаруживается только в момент обострения, между обострениями проявлений заболевания нет. Спровоцировать обострение может прием вредной пищи, лекарств (особенно при самолечении), болезнь.
Симптомы хронического панкреатита в период обострения:
- боль. У маленьких детей боль распространяется по всему животу или концентрируется возле пупка. У детей старшего возраста боль сосредотачивается в верхней части живота и может отдавать в спину;
- тошнота и рвота (более часто наблюдаются у детей старшего возраста);
- снижение аппетита;
- нарушения стула (понос и запор могут чередоваться);
- общее плохое самочувствие, плаксивость, быстрая утомляемость, сонливость.
Совет от доктора
Как обобщение, хочу сказать, что всем известная шутка про лечение насморка за 7 дней и за неделю с детьми не работает! Те, кто относятся к насморку ребенка как к «обычным соплям, которые и сами пройдут», сталкиваются чаще всего в дальнейшем с целой кипой осложнений. Поэтому, чем раньше вы обратитесь к ЛОР врачу и начнете грамотное лечение, тем выше вероятность, что проблема аденоидов обойдет вас стороной!
Запишитесь к детскому врачу-оториноларингологу по телефону единого контакт-центра в Москве +7 (495) 775 75 66, заполните форму или обратитесь в регистратуру клиники “Семейный доктор”.
Здоровья вам и вашим малышам!
Как долго длится «мокрый» кашель?
Различают три основных временных периода, характеризующих форму кашля:
- Острый. Как правило, обусловлен острой респираторной инфекцией и длится не более 3-х недель (бронхит, ОРВИ). Исходя из врачебной практики, 50% дошкольников избавляются от кашля за 10 дней, а 90% – за 25 дней.
- Затяжной. Продолжительность затяжного кашля может составлять от 3 недель до 2 месяцев. Он возможен при рецидивах бронхита или трахеите, вызванных инфекцией. Ребенок постоянно кашляет без видимых улучшений.
- Хронический. Кашель длится более 6 недель, при этом периодически симптомы могут стихать. Дети могут болеть несколько раз в год на фоне недолеченного заболевания, а также и по неинфекционным причинам (бронхиальная астма, гастроэзофагеальный рефлюкс).
Говорить в данном случае о том, насколько опасно игнорировать симптомы и затягивать лечение – излишне. Бдительные родители не допустят развитие болезни до хронической стадии или появления опасных осложнений.
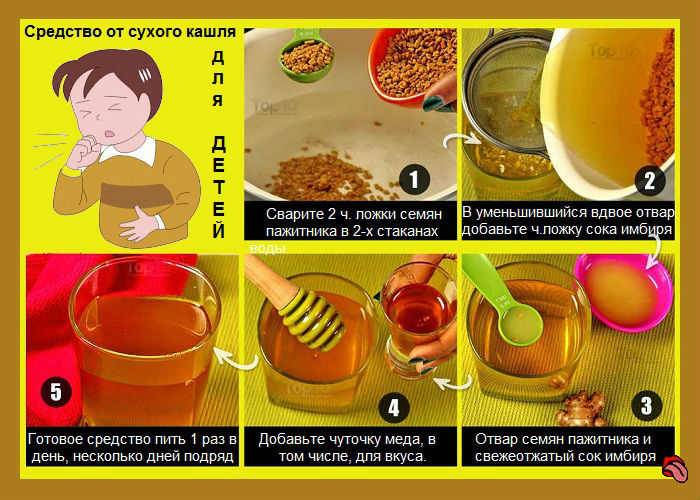
Рецепты народных средств при сухом кашле
Сухой кашель самый неприятный для крохи: тяжело переносится, затрудняет дыхание, имеет приступообразный характер, мешает спать, есть… В общем, дело потруднее. И лечить его стоит средствами, вызывающими мокроты, которые будут выводить из организма все вирусы и бактерии, мешающие здоровью малыша. Это тёплые компрессы, растирания и ингаляции. Но, прежде, чем их применять, стоит сбить температуру у ребёнка, если такова есть.
За счёт увеличения количества мокрот, кашель будет усиливаться. Пусть это вас не пугает.
Компрессы бывают разные и из картошки, горчичные, солевые и т.п. главное правило при их использовании: уберечь ребёнка от ожогов. Поэтому, все они ставятся очень аккуратно, предварительно подложив под них несколько слоёв ХБ ткани.
Медовый компресс
Замешиваем лепёшку из мёда, муки и растительного масла. Её кладут на грудь крохе, обвязав пелёнкой на время сна.
Горчичный компресс
Он позволим с 6 месяцев жизни малыша. Берут по 1 чайной ложке: горчицы, мёда, лукового сока, водки, добавляют по 1 ст. ложке муки и масла растительного, замешивают смесь и выкладывают её на ткань (пелёнку, платок, салфетку). Кладут на спину крохи на 2-3 часа, после чего можно натереть камфорным маслом.
Капустный компресс
Обдать кипятком 2 капустных листа, немного остудить, нанести на них мёд и приложить смазанной стороной к груди и спинке малыша. Обвязать тёплым шарфом (пелёнкой) и оставить на ночь.
Как сделать картофельный компресс, просмотрите в данном сюжете.
Растирать малышей можно эфирными маслами или приготовленными смесями на гусином/утином жире.
Камфорное масло как растирка
Нагреть 1 ст. ложку камфорного масла и растереть им спинку, грудь, ступни малыша, после чего тепло одеть, укутать и уложить спать.
Гусиный жир с луком
Натёртый на мелкую тёрку лук смешивают с жиром (барсучьим, гусиным или утиным) и растирают ребёнка в области шеи и груди, после чего укутывают и дитё засыпает.
Мёд
Растирать можно и мёдом перед сном: грудь и спину малыша растирают небольшим количеством мёда (пока он не перестанет липнуть) и укутывают (лучше хорошо одевать малыша, ведь некоторые дети любят спать раскрытыми).
Ингаляции должны проводиться аккуратно, лучше для малышей использовать ванную комнату для такой процедуры, а не ингалятор. Можно также применять небулайзер.
В ванную набирают горячую воду, ждут, пока помещение прогреется, увлажниться, добавляют в воду эфирное масло эвкалипта или минеральную воду Боржоми и вносят кроху. Дитё дышит этим воздухом, парами. После чего его укутывают и укладывают спать.
Народных средств лечения кашля много, но подходить к их использованию нужно мудро, аккуратно, исходя из особенностей именно вашего малыша и только с разрешения лечащего врача.
Была ли эта информация полезной?
ДаНет