Что можно ожидать от врача?
Лечащий врач задаст вопросы о ваших симптомах и сможет оценить гормональный статус. Вопросы, которые может задать врач, включают следующий перечень:
- Какие вагинальные симптомы вы испытываете?
- Как долго вы испытывали эти симптомы?
- У вас продолжаются менструации?
- Какое беспокойство вызывают ваши симптомы?
- Вы сексуально активны?
- Ограничивает ли это состояние вашу сексуальную активность?
- Вы лечились от рака?
- Вы используете ароматизированное мыло или ванну с пеной?
- Вы принимаете душ или используете спрей для женской гигиены?
- Какие лекарства, витамины или другие добавки принимаете?
- Вы пробовали какие-либо продаваемые без рецепта увлажняющие средства или смазки?
Лечение и меры профилактики кольпита при беременности
В первую очередь следует отметить, что лечить кольпит своими силами в период беременности просто недопустимо. Женщина должна заботиться не только о своем здоровье, но и о состоянии малыша. Поэтому любые отклонения от нормального состояния должны оговариваться с лечащим гинекологом.
Любая форма кольпита предполагает медикаментозную терапию. Беременность очень осложняет процесс лечения, ведь большинство препаратов запрещены в этот период. Поэтому подбираются более щадящие препараты, которые не оказывают вредного влияния на плод.
Обычно назначаются препараты с широким спектром действия на бактерии (Нистатин, Пимафуцин). Также могут использоваться сидячие ванны, вагинальные пессарии и гели. В более тяжелых случаях практикуется лечение антибиотиками.
Стандартная тактика лечения кольпита выглядит примерно так:
- Антибактериальная терапия с учетом состояния женщины и срока беременности, если у женщины бактериальный вагинит.
- Противогрибковое лечение в случае заражения грибками Candida.
- Противовирусная терапия, если виновник кольпита вирус.
- Диета, исключающая жирные, острые, жареные блюда.
- Отвод от половых контактов до окончания лечения.
- Одновременное лечение партнеров для предупреждения реинфицирования женщины.
- Введение строгого распорядка дня без сильной физической активности и переутомления.
- Назначение витаминов для укрепления иммунитета.
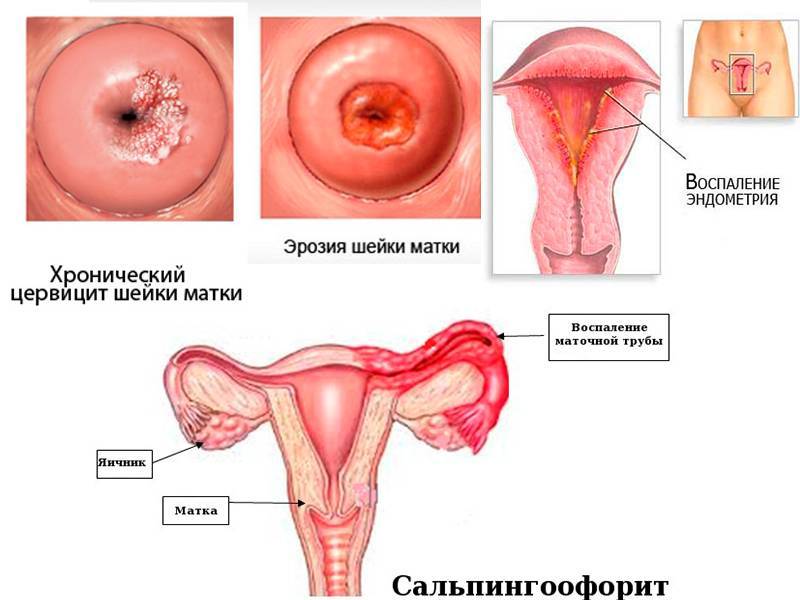
Причины и виды вагинита при беременности
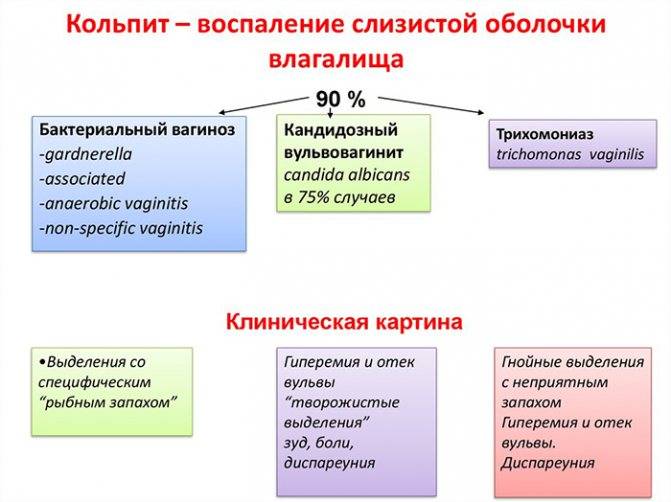
Воспаление слизистых оболочек влагалища обычно носит инфекционную природу. Это становится возможным благодаря дисбактериозу влагалища, который часто сопровождает период беременности. Гормональные изменения и высокие нагрузки на все органы будущей мамы вызывают снижение защитных сил организма, что провоцирует инфекционно-воспалительный процесс. При этом возбудителем патологии может выступать как бактериальная флора, проникнувшая в организм извне при половом акте или бытовым путем, так и составляющая нормальную микрофлору влагалища. К наиболее вероятным инфекционным возбудителям кольпита у беременных относят стрептококки, грибы рода Кандида, кишечную палочку, трихомонаду, уреаплазму, микоплазму и т. д.
Интересно, что в зависимости от причины развития заболевания могут отличаться его симптомы и проявления:
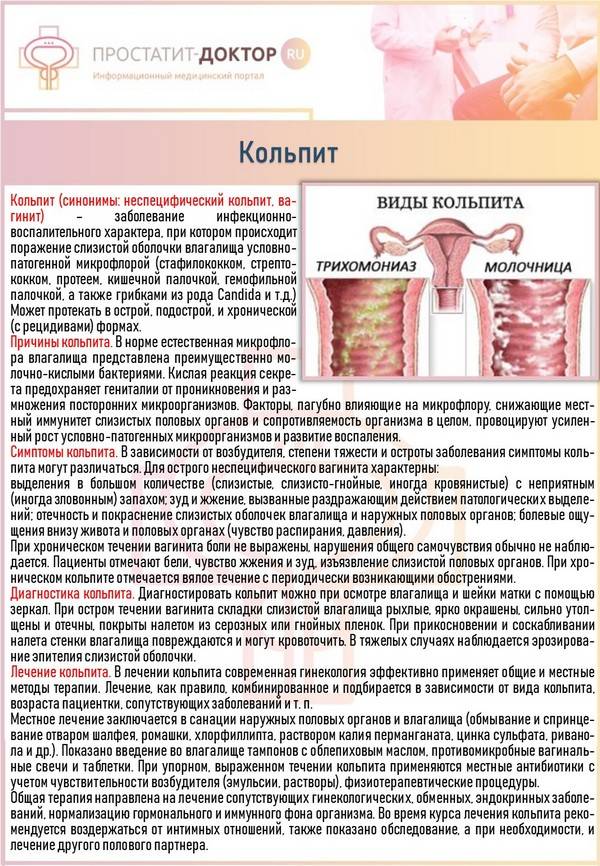
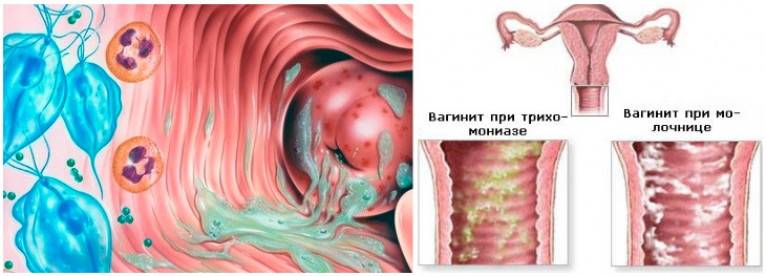
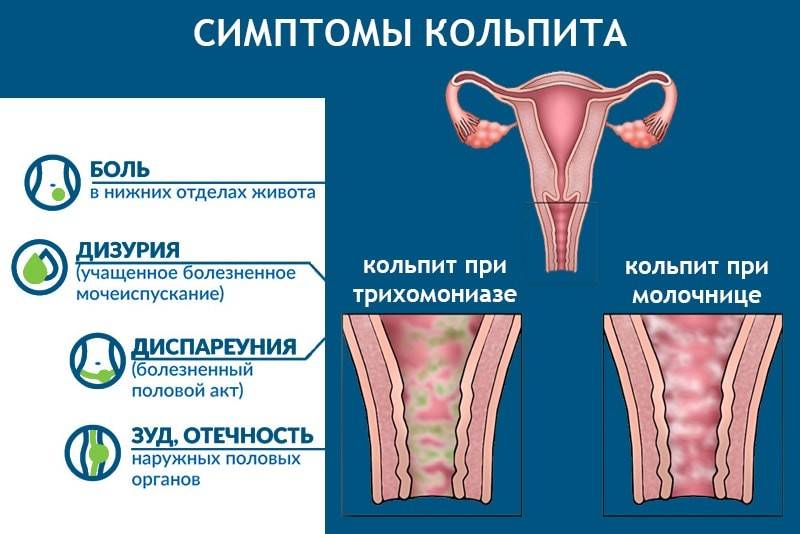
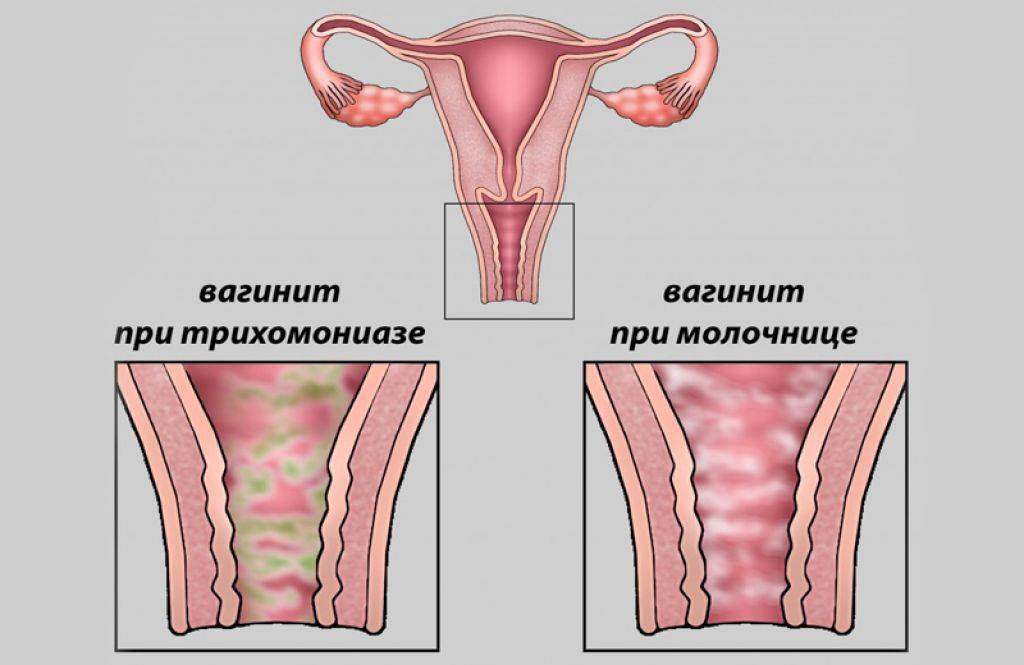
- кандидозный кольпит – сопровождается обильными творожистыми выделениями и сильным зудом половых органов, который проявляется даже в состоянии покоя;
- эмфизематозный кольпит – очень распространенный вид вагинита именно у беременных женщин. Патология сопровождается образованием небольших водянистых пузырьков на поверхности слизистых оболочек половых органов. Эта форма кольпита проходит самостоятельно через 2-3 недели после родов;
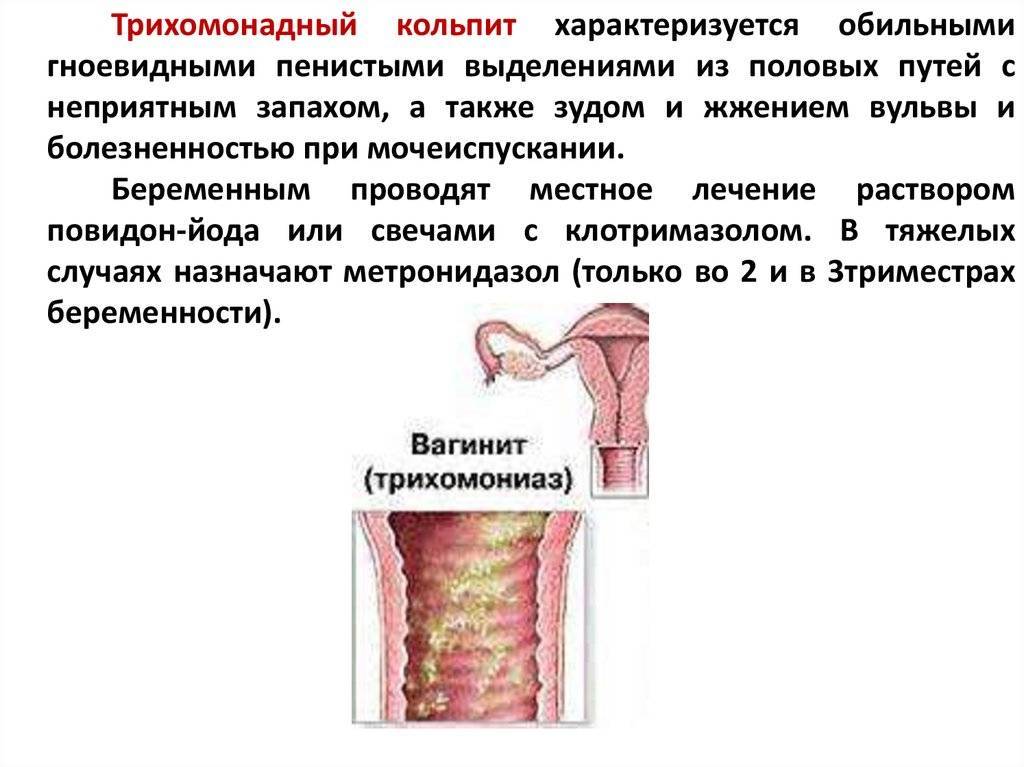
- трихомонадный кольпит – очень опасная форма патологии, развивающаяся при попадании трихомонад во влагалищную среду. Заражение происходит во время полового акта или при использовании общих с носителем предметов личной гигиены (полотенце, мочалка и т. д.). Проявляется характерными гнилостными выделениями, обладающими резким неприятным запахом.
Сопутствующими условиями для развития кольпита у беременной, кроме снижения иммунитета, могут стать аллергические реакции, микротравмы влагалища, несоблюдение личной гигиены, наличие хронических заболеваний.
Диагностика кольпита
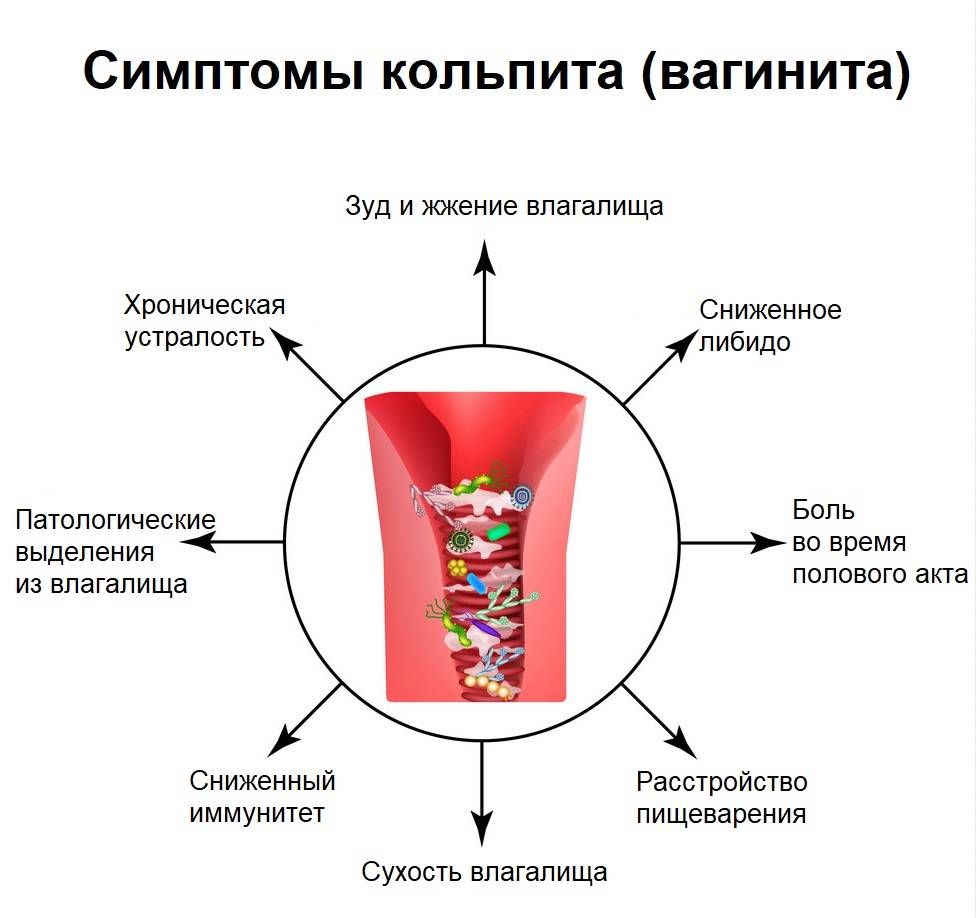
Кольпит диагностируется на основании гинекологического осмотра, а также по результатам инструментальных и лабораторных исследований. На приёме врач опрашивает женщину о беспокоящих ее симптомах и проводит осмотр при помощи зеркал. Постановка диагноза не вызывает затруднений, для определения кольпита достаточно наличия специфических признаков: заметных вагинальных выделений, отёчности и покраснения половых органов, жалоб пациентки на дискомфорт.
Самым надёжным способом дифференциальной диагностики на сегодняшний день является бактериологическое исследование, включающее:
- мазок из влагалища на микрофлору;
- бакпосев на определение инфекционного возбудителя и его устойчивости к антибиотикам;
- анализ на половые инфекции.
Также проводится ультразвуковое исследование, позволяющее оценить развитие плода, состояние плаценты и исключить вероятность угрозы прерывания беременности. Колькоскопия назначается в основном при рецидивирующем кольпите и при структурных изменениях слизистой.
Методы лечения кольпита
Терапия воспаления влагалища нуждается в комплексном подходе, который обязательно включает этиотропное лечение. При этом терапевтическое воздействие направлено на устранение или подавление активности возбудителя воспалительного процесса. В этих целях врач может использовать антибактериальные, гормональные, противовирусные и антимикотические препараты. В некоторых ситуациях требуется комбинированное лечение, которое подразумевает прием одновременно нескольких лекарственных средств.
Также комплексный подход к терапии кольпита включает выполнение следующих мероприятий:
- Назначение общеукрепляющих препаратов при нарушениях иммунитета;
- Влагалищное спринцевание лекарственными средствами с противомикробным эффектом;
- Подмывания интимных мест специальными растворами;
- Соблюдение диетического питания (отказ от спиртных напитков, исключение жирных, острых, соленых блюд).
В ходе терапии через определенные временные промежутки осуществляется лабораторное исследование влагалищных белей. У женщин репродуктивного возраста контрольный мазок берется на 5-6 день цикла менструации. У девочек и женщин 50-60 лет анализ делается после завершения терапевтического курса.
Местное лечение вагинита подразумевает использование различных антисептических и дезинфицирующих средств. Женщине назначаются промывания и спринцевания содой, перманганатом калия, растворами борной кислоты. Курс лечения — 2-3 недели.
Кроме этиологической и местной терапии, необходимо лечение сопутствующих патологий. Если не ликвидировать провоцирующие факторы, кольпит будет постоянно рецидивировать. В этих целях проводится коррекция гормональных нарушений (при старческом кольпите), снижение массы тела, лечение болезней эндокринных желез и сахарного диабета
При ожирении женщине важно контролировать свой вес и бороться с лишними килограммами путем соблюдения рационального питания и занятий физическими упражнениями. При наличии сахарного диабета важно контролировать уровень сахара в крови
Если кольпит в детском возрасте спровоцирован корью или скарлатиной, назначается антибактериальная терапия инфекции. В случае ликвидации провоцирующих факторов, прогнозы на выздоровление считаются благоприятными.
Чтобы курс назначенного лечения прошел максимально эффективно, пациентке следует придерживаться следующих рекомендаций:
Воздержание от интимной близости на период терапевтического воздействия. Исчезновение клинических проявлений не указывает на выздоровление. Подтвердить устранение воспалительных процессов может только лабораторная диагностика;
При необходимости курс терапии проходит не только пациентка, но и ее партнер
Поскольку неспецифический кольпит может протекать у мужчины бессимптомно, существует высокая вероятность повторного заражения болезнетворными бактериями после возобновления сексуальных отношений;
Регулярное проведение гигиенических процедур с применением антисептических средств (не менее 2 раз в день);
Если кольпит диагностирован у девочки, родителям важно тщательно следить за ее интимной гигиеной. Ребенка нужно подмывать после каждого процесса мочеиспускания и акта дефекации
При стирке белья нужно использовать качественные моющие средства. Прежде чем надеть, белье следует проглаживать. Также нужно следить, чтобы девочка не страдала от зуда и не расчесывала интимные места. Эти действия могут спровоцировать повторное инфицирование;
Соблюдать диетическое питание. Кроме отказа от острых и соленых блюд, в ежедневный рацион нужно включить кисломолочную продукцию;
Некоторые лекарственные препараты подразумевают полное исключение алкоголя. Даже если подобные противопоказания отсутствуют, воздержаться от употребления спиртосодержащих напитков и продуктов все равно рекомендуется.
После завершения терапевтического курса многие пациентки нуждаются в повышении местного иммунитета и восстановлении естественной влагалищной микрофлоры посредством репродукции биоценоза в слизистых. Для этих целей могут назначаться вагинальные пробиотики, локальные антибактериальные препараты, вагинальные свечи и т.д.
После окончания лечения пациентка сдает контрольные анализы (бактериологический посев, мазки, обследования крови), которые позволяют оценить результаты проведенной терапии.
Виды кольпита
Различают следующие виды кольпита:
- кандидозный кольпит;
- атрофический кольпит;
- трихомонадный кольпит.
Кандидозный кольпит
дрожжевой кольпит, молочницагрибкомкишечникедисбактериоз, ослабленный иммунитеткак молочнокислых, так и условно-патогенных
Атрофический кольпит
женских половых гормоновПо причинам появления атрофический кольпит подразделяют на три основных вида:
- постменопаузальный (у женщин пожилого возраста);
- у пациенток с искусственной менопаузой (перенесших удаление яичников или матки);
- кольпит на фоне приема некоторых медицинских препаратов.
в пожилом возрастекольпоскопии
Особенности лечения кольпита при беременности
Терапия вагинита у женщин в положении требует особого внимания. Именно беременные оказываются наиболее уязвимыми, поскольку у них помимо нарушенного иммунитета в организме происходят серьезные гормональные изменениями. Неспецифический кольпит в подобных ситуациях может спровоцировать развитие бактериальной инфекции. Схему лечения определяет только врач, учитывая положение пациентки, состояние ее здоровья и выраженность клинических проявлений.
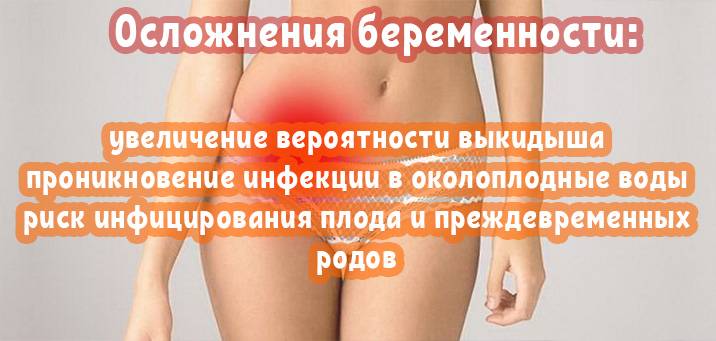
Не лечить кольпит нельзя, поскольку воспаление неблагоприятно воздействует как на состояние матери, так и плода. Также будущий ребенок подвержен риску заражения инфекцией во время родовой деятельности.
При терапии вагинита беременным назначается курс антибактериального лечения, проведение физиотерапевтических процедур и прием иммуномодуляторов. Также могут быть показаны препараты местного действия
Все лекарства во время вынашивания следует принимать с осторожностью, согласно предписаниям доктора
Анализы при кольпите
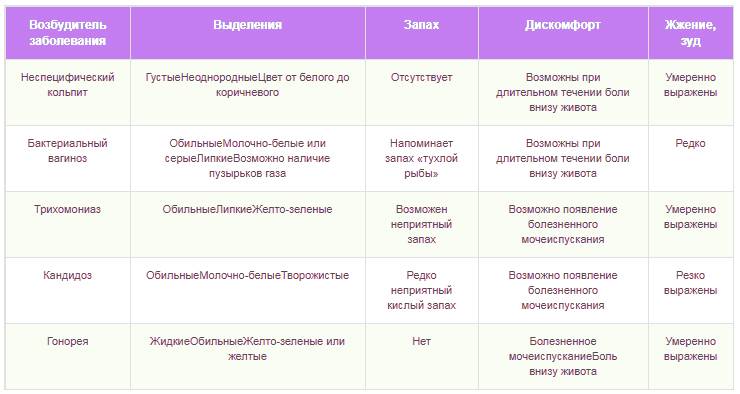
Диагностика кольпита у женщин основывается на данных анамнеза, жалоб больной, клинической картины и результатов обследования. При гинекологическом осмотре с помощью вагинального зеркала видна отечность слизистой оболочки стенок влагалища. В зависимости от природы и выраженности воспалительного процесса может наблюдаться кровоточивость и гнойный налет. Чтобы определить возбудителя врач гинеколог берет анализы с поверхности шейки матки, стенок влагалища, отверстия уретры.
Бактериологический (посев) и бактериоскопический (мазки на флору) анализы позволяют уточнить специфический или неспецифический характер кольпита. При посеве на питательные среды можно определить чувствительность микрофлоры к антибиотикам.
Количество лейкоцитов в анализе мазка часто находится в пределах нормы или незначительно повышено, особенно при наличии “скрытых инфекций” вроде хламидиоза, уреаплазмоза и т.п. Число эпителиальных клеток в одном поле зрения под микроскопом превышает число лейкоцитов. При трихомонозе определяется более значительное количество лейкоцитов. При бактериальном кольпите выявляются «ключевые» клетки, которые представляют собой клетки ороговевшего, чешуйчатого эпителия, покрытые коккобациллами. Наиболее перспективен для диагностики причины кольпита в гинекологии – это анализы ПЦР.

Диагностика кольпита
Какие надо сдать анализы на кольпит
| Список исследований | Цены |
|---|---|
| Мазок на степень чистоты | 500 |
| Микроскопия мазка по Граму | 1 750 |
| Посев на флору и а/ч | 1 750 |
| Анализы ПЦР | 450 |
| Флороценоз, от | 2 000 |
| НАСБА | 1 300 |
| Взятие материала | 450 |
Актуальные эстрогены
Вагинальная эстрогенная терапия бывает в нескольких формах. Поскольку все они работают одинаково хорошо, лечащий врач может решить, какой из них лучше.
- Вагинальный эстрогенный крем. Вводится непосредственно во влагалище с помощью аппликатора, обычно перед сном. Гинеколог, получив результаты анализов, сообщает, сколько крема использовать и как часто его наносить. Обычно женщины используют его ежедневно в течение одной-трех недель, а затем один-три раза в неделю. Хотя кремы могут предложить более быстрое облегчение, чем другие формы влагалищного эстрогена, они могут содержать в составе лишние нежелательные элементы.
- Вагинальное эстрогенное кольцо. Лечащий врач вставляет мягкое, гибкое кольцо в верхнюю часть влагалища. Кольцо высвобождает постоянную дозу эстрогена на месте и требует замены каждые три месяца. Многим женщинам нравится удобство, которое это предлагает. Другое кольцо с более высокой дозой считается системным, а не местным лечением.
- Вагинальные таблетки с эстрогеном. Используется одноразовый аппликатор, чтобы поместить вагинальную таблетку эстрогена во влагалище. Гинеколог сообщит, как часто нужно вставлять аппликатор. Например, можно использовать его ежедневно в течение первых двух недель, а затем два раза в неделю.
Выделения зеленого цвета при беременности
У здоровой беременной женщины выделение влагалищного секрета в умеренных количествах считается нормой. Это своеобразная защита половых органов от попадания инфекций. При этом выделения при нормальном течении беременности бесцветные, слизистые, не имеют запаха и не доставляют дискомфорт в виде зуда и жжения. Оттенок может меняться при наличии заболеваний:
- грибковая молочница — сопровождается творожистой зеленой секрецией с кислым запахом;
- гарденелез — выделения могут быть с желтым оттенком, присутствует запах рыбы, жжение влагалища, которое усиливается при мочеиспускании.
При появлении первых патологических признаков будущей маме следует немедленно обратиться к врачу, так как перечисленные заболевания могут вызвать различные патологии.
Патогенез и факторы риска кольпита
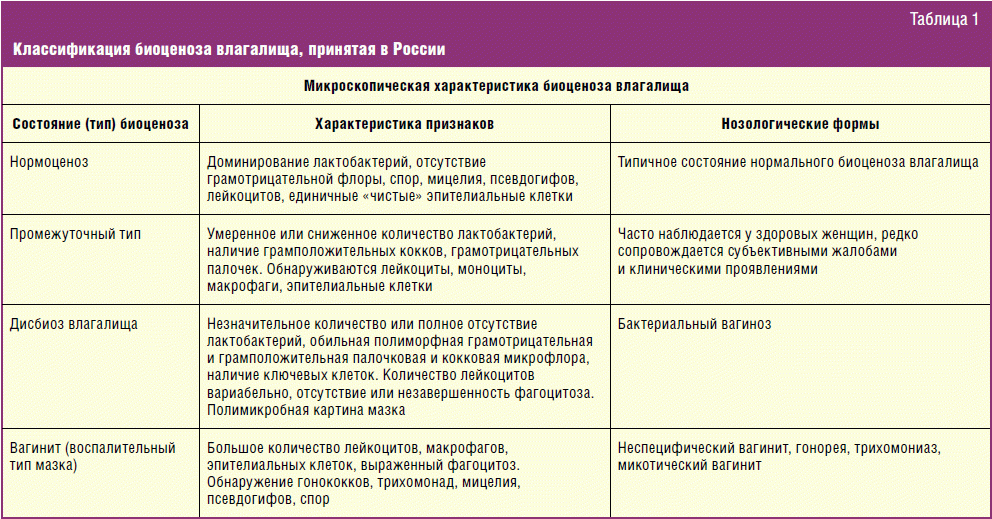
Основными причинами «пораженного» заболевания являются следующие: воздействие патогенных и условно-патогенных микроорганизмов на слизистую влагалища. Влагалище женщины обычно нестерильно: ее слизистая оболочка населена нормальной палочковидной и кокковой флорой, а также условно-патогенными микробами. Нормальная флора создает кислую среду, которая предотвращает чрезмерный рост условно-патогенной и патогенной флоры.
Под воздействием неблагоприятных факторов может снижаться защитная функция нормальной флоры и изменения влагалищной среды, что приводит к усиленному росту условно-патогенных микробов. Или на слизистой оболочке влагалища колонизируется микроорганизм, который не должен жить в нем при нормальных условиях. Чаще такое заражение происходит при половом контакте, реже при контакте и в домашних условиях (при несоблюдении правил личной гигиены).
Под действием возбудителя и условно возбудителя начинается воспалительная реакция, сопровождающаяся всеми ее классическими признаками (покраснение, отек, боль, нарушение функции, местное повышение температуры). Помимо местных процессов в некоторых случаях возникают общие реакции организма.
Факторы риска колита
Как правило, простого попадания чужеродного микроба на слизистую влагалища недостаточно для развития воспаления. Его развитию способствуют факторы риска или их сочетание. Факторы риска колита включают:
- Прием женщинами антибиотиков и других препаратов, лучевая терапия;
- Беременность и роды;
- Менопауза;
- Резкое снижение иммунитета;
- Переохлаждение, неправильное питание, стрессы;
- Половой акт без защиты от инфекций;
- Выпадение или выпадение влагалища и матки;
- Несоблюдение правил личной гигиены;
- Сопутствующие заболевания (эндокринные нарушения, иммунодефициты, онкологические заболевания);
- Воспалительные процессы в перианальной области;
- Общие инфекционные заболевания;
- Наличие очагов хронической инфекции;
- Прием гормональных контрацептивов.
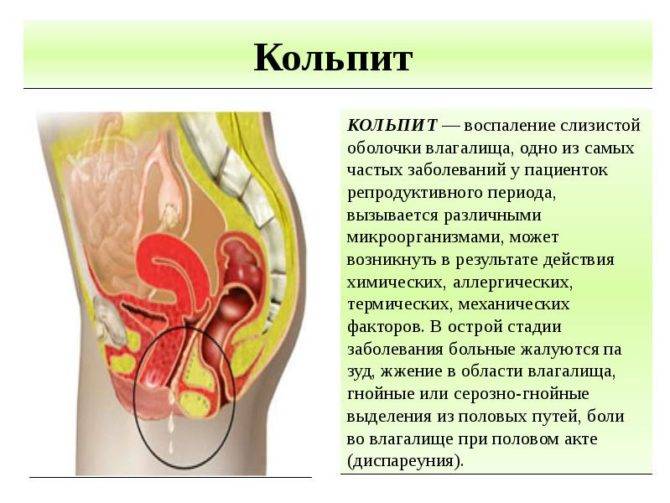
Что такое кольпит
Ударять, вагинит – греческие и латинские названия воспаления слизистой влагалища в результате инфекции, химического или травматического механического воздействия.
Девочка рождается со стерильной вагинальной средой. На 5-7-й день жизни влагалище заполняется анаэробной флорой (способной существовать без кислорода). Нейтральная среда во влагалище (pH 7,0) сохраняется до наступления половой зрелости (8-9 лет).
В период полового созревания эпителий (слизистая оболочка) влагалища увеличивается до 25 слоев, начинает вырабатывать гликоген, появляются лактобациллы (палочки молочной кислоты, палочки Додерлейна), среда влагалища становится кислой (pH 3,8-4,5)
Пораженный вагинит чаще возникает у женщин детородного возраста.
Ударять, вагинит при климаксе могут возникнуть из-за гормональных изменений в организме и недостаточной функции яичников.
Снижение уровня эстрогенов (женских половых гормонов) вызывает истончение слизистой влагалища, делая ее сухой и легко уязвимой (атрофический кольпит), прерывает биоценоз (половой акт) микрофлоры влагалища.
В то же время количество палочек из молочной кислоты Додерлейн, которые являются естественными (естественными) защитниками, уменьшается.
Лечение специфического кольпита: лекарства
При лечении специфического кольпита устраняется в первую очередь половая инфекция, вызвавшая воспаление стенок влагалища.
Заболевание | Лекарственный препарат |
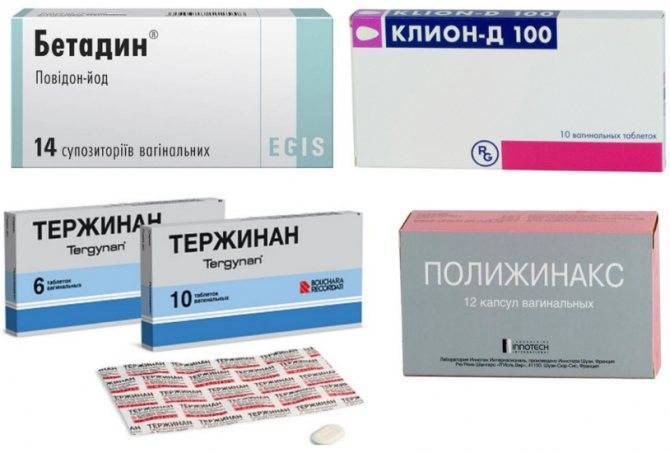
Gardenelëz | Гиналгин (метродиназол+хлорхиналдол), Клион-Д (метродиназол+миконазол нитрата), Тержинан (мератин-комби+микожинакс) |
Трихомониаз | Свечи Метронидазол, Фазижин, Трихомонацид, Нео-Пенотран |
Дрожжевые грибки | Свечи Нистатин, Натамицин, Пимафукорт, Клотримазол, Канестен |
Генитальный герпес | Крема Ацикловир, мазь Бонафтон, аэрозоль Эпиген, интерфероны Полудан, Виферон, Гепон, противовирусные препараты мазь мегосин, Алпизарин |
Затем женщина восстанавливает естественную микрофлору с помощью препаратов Бифидумбактерин, Бификол, Вагилак, Лактобактерин. Чтобы усилить иммунитет, пациентке рекомендуют пропить курс витаминов Мультитабс, Витрус, Центрум, Рибофлавина, аскорбиновой кислоты.
Маленьким девочкам сложнее вылечить кольпит вследствие низких защитных способностей влагалища. Детям рекомендуют ванночки с антисептиками, специальные присыпки, мази.
Эффективна при лечении кольпита и физиотерапия. При острой стадии заболевания пациенту рекомендуют:
- Воздействие высокочастотным электромагнитным полем с мощностью тока 20-30 Вт по 10 минут ежедневно на протяжении 5-8 дней. Процедура снимает воспаление, уничтожает болезнетворные бактерии, ускоряет заживление тканей.
- Ультрафиолетовое излучение, курс из 6 сеансов 2 раза в день
При хронической стадии врачи применяют:
- Цинк-электрофорез по Келлату силой тока 10 мА по 10 минут 1 раз в неделю на протяжении 6-8 недель;
- Сантиметроволновая терапия, которая проникает в ткани на глубину до 4 см;
- Лазерное облучение вульвы по 5-10 минут каждый день на протяжении 10 дней;
- Ультрафонофорез (воздействие лекарственным препаратом под током).
Кольпит: лечение и профилактика
Выбирая, чем лечить кольпит, врач всегда учитывает возраст пациентки, характер течения болезни, результаты анализов и возможные аллергические реакции. Так как кольпит провоцируется нарушением микрофлоры влагалища, в первую очередь назначается лечение для устранения дисбаланса. Обычно это препараты для местного применения.
Если результаты анализов показывают, что возбудителями болезни стали болезнетворные бактерии, врач может назначить терапию антибиотиками, проводящуюся по результатам посева на чувствительность микроорганизмов к лекарствам. В дополнение к этому назначаются специальные антисептические средства для подмывания и спринцевания, а также свечи.
Обязательным условием успешного лечения является соблюдения диеты, направленной на восстановление микрофлоры влагалища. Для этого рекомендуют принимать в пищу кисломолочные продукты: творог, ряженку, кефир, йогурт, а также продукты, богатые витаминами А и Е, — капуста брокколи, шпинат, чернослив, морская капуста. В то же время нужно отказаться от соленых, острых, жирных блюд, а также от алкоголя и курения, поскольку все это негативно влияет на течение болезни.
Внимание. Не рекомендуем пользоваться народными средствами
Лечебный процесс должен строго контролироваться врачом. Хорошие результаты дает физиотерапия.
Часто гинеколог для лечения кольпита назначает комбинированные препараты, которые устраняют зуд и одновременно уничтожают патогенную микрофлору. Эти лекарства выпускаются в разнообразных формах — крема, таблетки, свечи, капсулы, растворы, однако выбор средства остается за врачом.
Профилактика кольпита
Для исключения рецидивов кольпита врачи рекомендуют придерживаться здорового образа жизни, соблюдать правила личной гигиены, которые заключаются в следующем:
Два раза в день омывать половые органы средствами, не содержащими агрессивных отдушек и аллергенов.
Носить белье из натуральных материалов (предпочтительнее, из хлопка).
Не вытирать насухо половые органы после подмывания, чтобы дополнительно не сушить слизистую оболочку.
Регулярно менять полотенца для интимной гигиены.
Использовать надежные средства контрацепции.
Виды кольпита
В зависимости от характера проявления и типа возбудителя кольпит делится на виды:
По интенсивности протекания: острый, подострый, хронический. В остром периоде кольпит может дать максимум проявлений — именно в этот период нужно немедленно обратиться к хорошему гинекологу. При хроническом кольпите симптомы смазаны и обостряются на короткое время.
Согласно типу возбудителя:
- Специфический. Он вызван патогенными возбудителями, которые не могут находиться на стенках влагалища здоровой женщины. Как раз этот тип кольпита возникает при заражении от полового партнера.
- Неспецифический. Его провоцируют условно-патогенные микроорганизмы, существующие в количестве не более 10% в организме здоровой женщины. Под влиянием неблагоприятных факторов (ослабление иммунитета, стресс) условно-патогенные бактерии становятся болезнетворными, провоцируя воспаление стенок влагалища.
Относительно возраста пациентки:
- Детский. Он сочетается в детском возрасте с вульвитом (воспалением наружных половых губ), и характерен для девочек младше 10 лет, которые часто болеют респираторно-вирусными инфекциями и принимают антибиотики. Все это сказывается на иммунитете, что и приводит к кольпиту.
- Репродуктивного возраста. Нередко возникает по причине неграмотной личной гигиены, когда бактерии из желудочно-кишечного тракта попадают на стенки влагалища. Это возможно при неправильном подмывании, длительном ношении прокладок, анальном сексе. Также кольпиту способствуют ежедневные прокладки с различными ароматами, синтетические колготки и агрессивные средства гигиены.
- В климактерическом периоде. У женщин в климаксе падает выработка гормона эстрадиола, который поддерживает оптимальный уровень кислотности 3.8-4.2 рН. Толщина стенок слизистой становится тоньше, молочнокислые бактерии уступают место болезнетворной флоре.
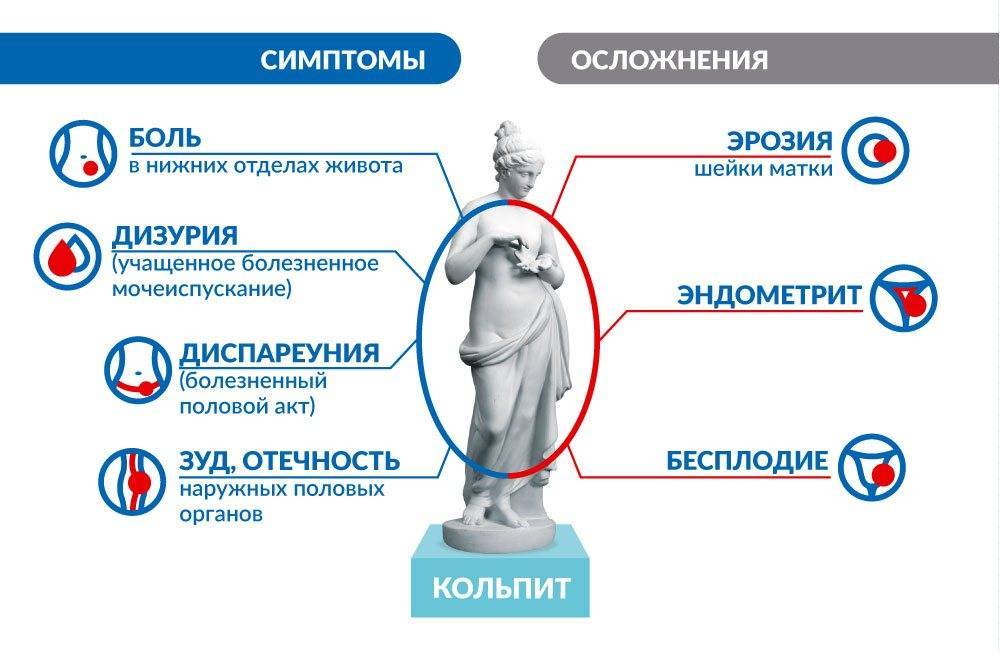
Осложнения кольпита
При неправильном диагностировании или недостаточно качественном лечении течение кольпита может осложняться другими патологическими процессами. Этому способствуют многие факторы — недостаточная гигиена, наличие эндокринной и сопутствующей мочеполовой патологии.
Учитывая большую распространенность болезни, проблема осложнений стоит очень остро. Наиболее опасные последствия:
Инфицирование органов мочеполовой сферы. По восходящему пути инфекция, быстро размножающаяся во влагалище, может проникать в уретру, а оттуда — в мочевой пузырь и почки, а также в матку и придатки.
Нарушение репродуктивного цикла. Дисменорея встречается чаще, чем полное отсутствие месячных (аменорея), однако и это патологическое состояние может привести ко многим проблемам — бесплодию, невынашиванию беременности, развитию внематочной.
Спайки. Воспалительные процессы в органах малого таза приводят к развитию спаечного процесса. Он сопровождается болью и повышает частоту внематочных у женщин с кольпитами.
Абсцессы. Гнойные процессы во влагалище чреваты развитием сильной интоксикации, сепсиса, некроза тканей, а также появления фистул — сообщающихся свищей между влагалищем и кишечником.
Наиболее частым осложнением острого кольпита является хронизация процесса. Это трудноизлечимая, особенно — при трихомонадной инфекции, форма болезни. В этом случае вероятность появления вышеперечисленных осложнений возрастает.
Народные методы лечения
Следует отметить, что использовать травяные отвары для лечения можно только по назначению врача: бесконтрольное применение может принести больше вреда, нежели пользы. Так, распространенный метод лечение путем спринцевания при беременности не рекомендуется, т.к. способствует распространению инфекции на верхние половые органы, в том числе и матку.
Для лечения кольпита беременным можно использовать сидячие ванночки с использованием следующих трав, обладающих противовоспалительным и заживляющим действиями:
- Ромашка аптечная. 2 столовые ложки добавляют к литру воды, доводят до кипения и кипятят 10-15 минут. Отвар необходимо использовать в теплом виде;
- Календула (готовится аналогичным образом);
- Мать-и-мачеха. 50 грамм листьев заливают литром кипятка, настаивают в течение часа;
- Кора дуба. 2 столовые ложки заливают 2 литрами воды и кипятят в течение 120 минут.
Источники
- Holms R.D., Ataullakhanov R.I. Review of Russian ezrin peptide treatment of acute viral respiratory disease and virus induced pneumonia; a potential treatment for covid-19. Research Gate, DOL: 10.13140/RG.2.2.10214.57925 (April 2020).
- Тищенко А.Л. Новый подход к лечению рецидивирующего урогенитального кандидоза. Лечащий врач. https://www.lvrach.ru/2002/03/4529285
- Fadiel A, Lee HH, Demir N, et al. Ezrin is a key element in the human vagina. Maturitas. 2008; 60 (1):31-41
- Шабашова Н. В., Кузьмина Д. А., Фролова Е. В., Симбарская М. Л., Учеваткина А. Е., Филиппова Л. В., Мирзабалаева А. К. Нарушения местного иммунитета и иммунотерапия гепоном при хроническом воспалении слизистых оболочек разной локализации // Вестник Северо-Западного государственного медицинского университета им. И. И. Мечникова. 2010. №4.
- Кузьмина Д.А., с соавт. Проблемы медицинской микологии. 2011. №1.
Диагностика кольпита
Диагностика заключается в двух видах обследования:
- Визуальный осмотр. Врач осматривает наружные половые органы, исследует влагалище, определяет вид выделений. Также с помощью зеркал, расширителя и кольпоскопа исследуется внутренняя поверхность влагалища. Проводится взятие мазков на микрофлору.
- Лабораторно-клиническое исследование мазков. Под микроскопом проводится изучение микрофлоры с целью выявления болезнетворных бактерий, грибков и вирусов. Бактериологический посев помогает определить чувствительность микрофлоры к антибиотикам. Дополнительно берётся мазок на цитологию.
- Если есть подозрение на более серьёзное заболевание, пациент сдаёт анализ крови на RW, ВИЧ, а также посев на гонококк. В случае обнаружения ИППП женщина проходит кольпоскопию.