Симптомы загиба шейки матки
При нахождении в анамнезе женщины данного диагноза, симптомы загиба шейки матки ощущаются и наблюдаются, аналогичные многим патологиям, затрагивающим репродуктивную систему женщины.
- Сильные боли, при прохождении месячных.
- Большие объемы теряемой крови при менструации.
- Дискомфорт и болезненность в период коитуса.
- Выход из влагалища кровавых сгустков.
- Возможны частые позывы к мочеиспусканию.
- В случае беременности – это вероятность выкидыша.
- Проблемы с зачатием.
- Менструальный цикл может удлиниться по времени.
- Выделяемые из влагалища бели отдают неприятным запахом.
- Оттенок таких выделений может быть различным: молочноватым, прозрачным или, наоборот, зеленовато – желтым.
- Возможны частые запоры.
Первые признаки
При появлении проблем со здоровьем, женщина должна проанализировать первые признаки патологических изменений. Это:
- Болезненный половой акт.
- Нерегулярное протекание менструального цикла, его длительности и обильности выделений.
- Появление частых позывов к походу в туалет «по маленькому».
[], [], [], []
Когда нельзя прерывать беременность
В некоторых ситуациях аборт при загибе матки наносит непоправимый вред здоровью и может стать препятствием для наступления следующей беременности. Поэтому решение принимает врач, всё зависит от вида загиба матки.
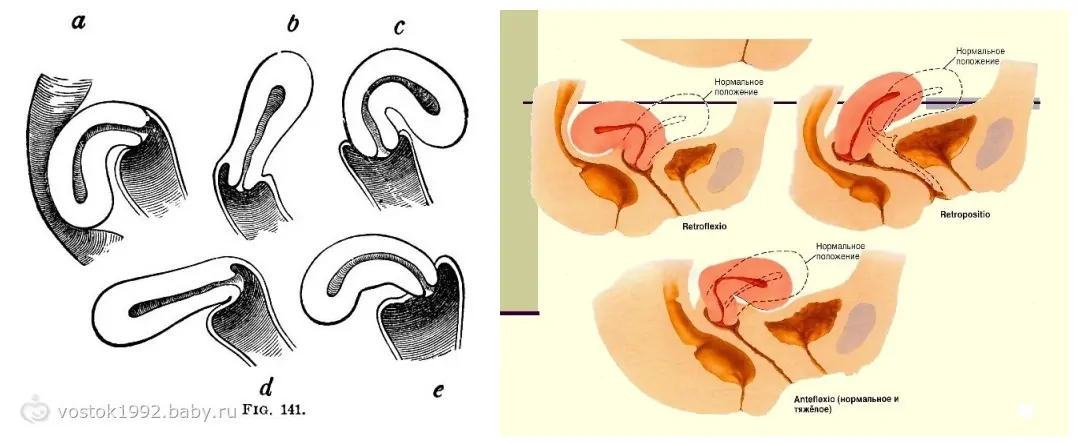
Например, при таких патологиях как ретрофлексия, отклонении тела матки назад к прямой кишке, женщине крайне сложно забеременеть, потому что шейка матки не выходит во влагалище. Если всё таки беременность состоялась, то аборт может привести к полному бесплодию.
А вот антефлексия, отклонение матки к мочевому пузырю, не является значительной патологией, поэтому позволяет провести как медикаментозный, так и хирургический аборт.
Двурогая матка – можно ли рожать?
При таком заболевании трудности с зачатием возникают нечасто, но течение гестации во многом зависит от степени разращения перегородки. В случае полного раздвоения матки образовавшиеся каналы могут быть несимметричными, при этом один из них считается рудиментарным. Закрепление эмбриона в слаборазвитом «роге» расценивается как внематочная беременность и подлежит прерыванию.
По причине аномального строения детородного органа примерно в 30% случаев диагностируется поперечное предлежание плода. В такой ситуации вероятность естественного родоразрешения снижается в 3 раза, поэтому пациенткам с седловидной маткой приходится делать Кесарево сечение.
Загиб шейки матки и роды
Если зачатие произошло и вынашивание идет нормально, при этом матка не фиксируется спайками, то велика вероятность того, что в процессе развития и роста плода шейка матки начнет выравниваться и со временем примет свое естественное положение.
Если же матку и ее шейку удерживают спайки, то процесс загибания может только ухудшится. Например, если женский орган прикреплен спайкой к прямой кишке или мочевому пузырю, то в период роста плода происходит сдвиг и данных органов, приводящий к проблемам в дефекации, газо испусканию, а так же проблемы с отхождением урины. Такая симптоматика у медиков именуется термином ущемление матки. Данная клиническая картина – это реальная угроза самопроизвольного прерывания беременности.
Загиб шейки матки и роды – их относительно нормальное существование зависит от многих факторов, в том числе и от того в какую сторону произошел загиб. Если шейка матки скошена назад, а так же у беременной имеется спаечный процесс в области малого таза, то необходимо медицинское выпрямление шейки.
Ущемление матки производится на фоне опорожненного мочевого пузыря и под действием общего наркоза. Возможно и применение лапаротомии: надрез брюшины и через рану производится распрямление органа. В большинстве случаев при такой патологии акушер – гинеколог не допустит такую пациентку к самостоятельным родам, назначив ей кесарево сечение.
Если фиксирование женского органа происходит только с задней стороны, то, такая картина не требует какого – либо вмешательства. Но осложнение возможно со стороны нарушения сроков раскрытия шейки. При возникновении такой проблемы возможно назначение того же кесарева сечения.
[], []
Первые признаки внематочной беременности
На первых этапах внематочная беременность, симптомы которой зависят от ее срока, может практически никак не проявляться – разве что задержкой менструации, как и при обычной беременности. В остальном – на 1-2 неделе эта патология никак о себе не заявляет. Но уже на 3-4 неделе могут появиться первые признаки внематочной беременности, помимо типичных симптомов для нормальной беременности (задержка, тошнота, чувствительность молочных желез, повышение базальной температуры):
- тупые тянущие или острые боли внизу живота (могут быть справа или слева) разной степени интенсивности;
- боли, отдающиеся в поясницу или прямую кишку;
- кровянистые мажущие выделения из влагалища, не похожие на менструальные;
- болезненность и увеличение груди;
- боль во время занятий сексом.
Во время осмотра у гинеколога на ранних сроках можно выявить увеличенную и смягченную матку, а также размягчение и синюшность её шейки. В области придатков может прощупываться увеличенная и болезненная маточная труба или яичник с отсутствием четких контуров. Если при пальпации (прощупывании) обнаруживается опухолевидное образование в придатках, врач сопоставляет имеющиеся симптомы и назначает необходимые в данном случае дополнительные обследования.
На сроке 4-20 недель внематочная беременность может привести к разрыву маточной трубы или другого органа, к которому прикрепился зародыш. Это приводит к сильному внутреннему кровотечению. В случае возникновения осложнений первые признаки внематочной беременности могут выражаться в сильной, пронзительного характера боли в животе, сопровождающейся резкой слабостью вплоть до потери сознания, бледностью, учащенным пульсом и кровянистыми выделениями из влагалища. Иногда симптомы трубной беременности возникают только в момент ее прерывания. Острая боль внизу живота появляется внезапно на фоне хорошего общего самочувствия. Как правило, это происходит спустя 4 недели после задержки, и боль отдает в подреберье, ключицу, задний проход или ногу. Приступы боли могут неоднократно повторяться и длиться как несколько минут, так и несколько часов. Но в тех случаях, когда внутреннее кровотечение является незначительным, внематочная беременность может оставаться нераспознанной. Появляются слабость, тошнота, головокружение и небольшое повышение температуры, объясняющееся всасыванием в животе излившейся крови. Однако если кровотечение в брюшной полости продолжится, то состояние станет ухудшаться, боли усиливаться, а кровяные выделения повторяться.
Что происходит в матке после родов
После родов или аборта внутренняя маточная полость представляет собой сплошную рану. Постепенно мускулы матки сжимаются, скручивая кровоточащие сосуды, а оставшиеся после родов “лишние” ткани рассасываются. Под действием ферментов происходит распад лишнего белка — коллагена, из которого состоят соединительные ткани. Уже на четвертые сутки после родов его уровень снижается до нормальных параметров.
Помимо этого в матке происходит еще множество процессов: отслоение и отторжение оболочки, нормализация толщины стенок и др. Если всё это дает сбой, возникает субинволюция.
Причины заболевания можно разделить на 2 категории: воспаление матки и ее механические повреждения.
- Воспаление может быть вызвано уже присутствующей или занесенной инфекцией, кроме этого, оно может начаться, если в матке остались части плаценты — они не рассасываются, а загнивают.
- В группу механических повреждений, способных вызвать субинволюцию, входит перенапряжение, растяжение и разрывы мышц матки (из-за многоводия или многоплодия, раннего или позднего возраста роженицы, аномалий развития органа и др.) и травмы, полученные при сложных родах, выскабливании и т.д.
Типы гиперплазии эндометрия
- Железистая – содержит множество желез. Поверхность слизистой матки становится неровной с многочисленными складками и выраженным сосудистым рисунком.
- Железисто-стромальная, при которой толщина слизистой увеличивается за счёт разрастания функционального и базального слоев.
- Железисто-кистозная содержит увеличенные железы и мелкие кисты. Внутренняя поверхность матки ярко-красная, покрыта складками. Протоки желез и сосуды деформированы и расширены.
- Атипичная, или аденоматозная – самая опасная форма, часто переходящая в рак. В этом случае железы, расположенные в слизистой, приобретают аномальную ветвистую форму и соединяются в крупные очаги.
- Полиповидная (базальная). При этом варианте гиперплазии внутренняя поверхность матки покрывается многочисленными полипами.
По характеру протекания и развития гиперплазия может быть:
- Активной – клетки эндометрия постоянно делятся, поэтому слизистый слой быстро увеличивается в размерах. При такой форме у женщины возникают тяжёлые маточные кровотечения.
- Покоящейся – характерной для предклимактерического и климактерического периодов. В этом случае имеется небольшое утолщение слизистого слоя, но кровотечений, как правило, не возникает.
- Диффузной – занимающей всю внутреннюю поверхность матки.
- Очаговой – выглядящей в виде опухолевидных очагов, склонных к злокачественному перерождению.
Согласно международной классификации, принятой в 1994 г. Всемирной Организацией Здравоохранения, все типы гиперплазии делятся на группы согласно опасности возникновения рака:
- Неатипические – без клеточной атипии. В этом случае в образцах тканей не находят неправильно развитые, деформированные и уродливые клетки. При простой форме наблюдается утолщение эндометрия и изменение его структуры, однако кровеносные сосуды распределены равномерно и отсутствуют очаговые скопления желез. Более сложные комплексные варианты имеют выраженные изменения в тканях и неправильно развитые железы и сосуды. Однако атипия не обнаруживается и в этом случае. Эта группа перерождается в рак крайне редко.
- Атипические – при обследовании клеточных образцов обнаруживаются неправильно развитые клетки, имеющие два ядра и другие отклонения от нормы. Особенно опасны сложные формы, при которых выявляют большое количество ненормальных развитых клеток желез, кист и других патологических очагов. Это состояние считается предраковым. Частота злокачественного перерождения при этих формах болезни доходит до 50%.
Двурогая матка и беременность
Двурогая матка и беременность – одна из самых актуальных в акушерстве проблем, потому что в 30% случаев она приводит к выкидышам и осложнениям во время гестации. Вероятность возникновения проблем зависит от формы патологии и места имплантации оплодотворенной яйцеклетки.
Седловидная матка и беременность – самый благоприятный вариант заболевания, при котором осложнения возникают реже всего. Однако акушеры предупреждают, что в данном случае примерно у 20% женщин роды начинаются значительно раньше положенного срока. В связи с этим повышается перинатальная заболеваемость детей, а также вероятность смерти недоношенных неврожденных.
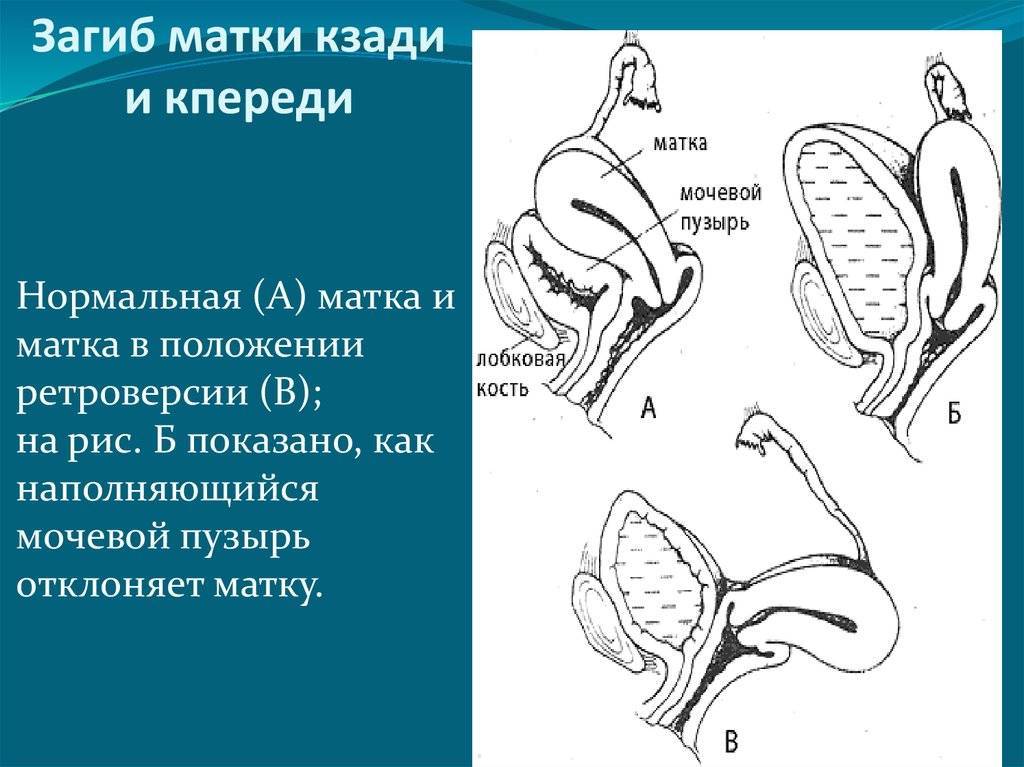
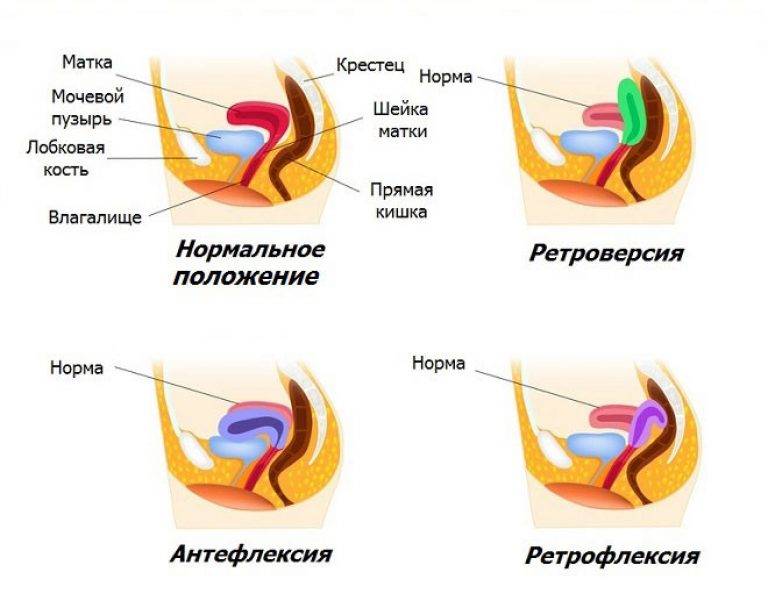
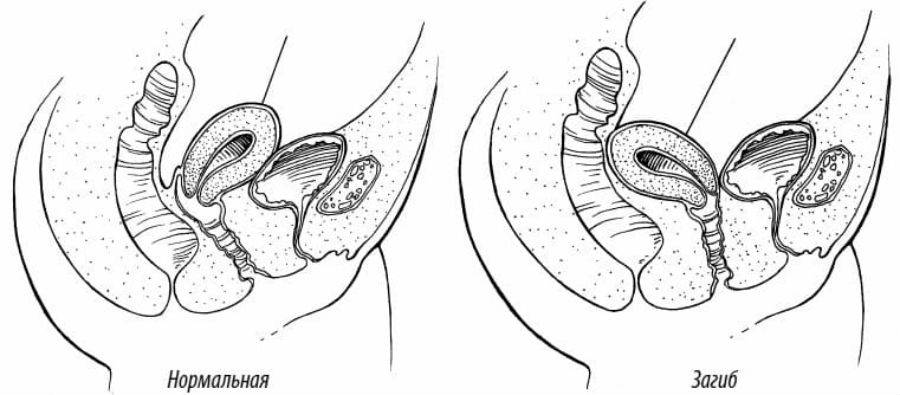
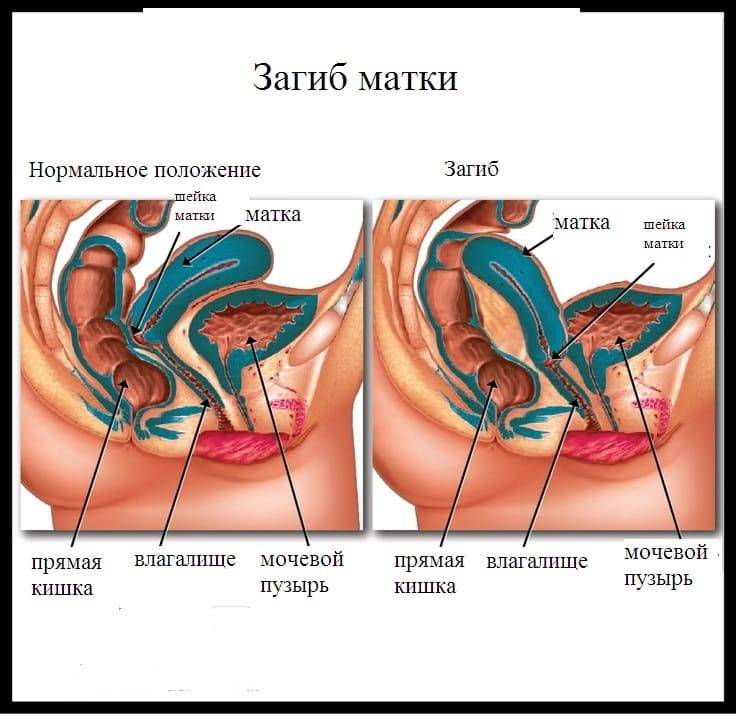
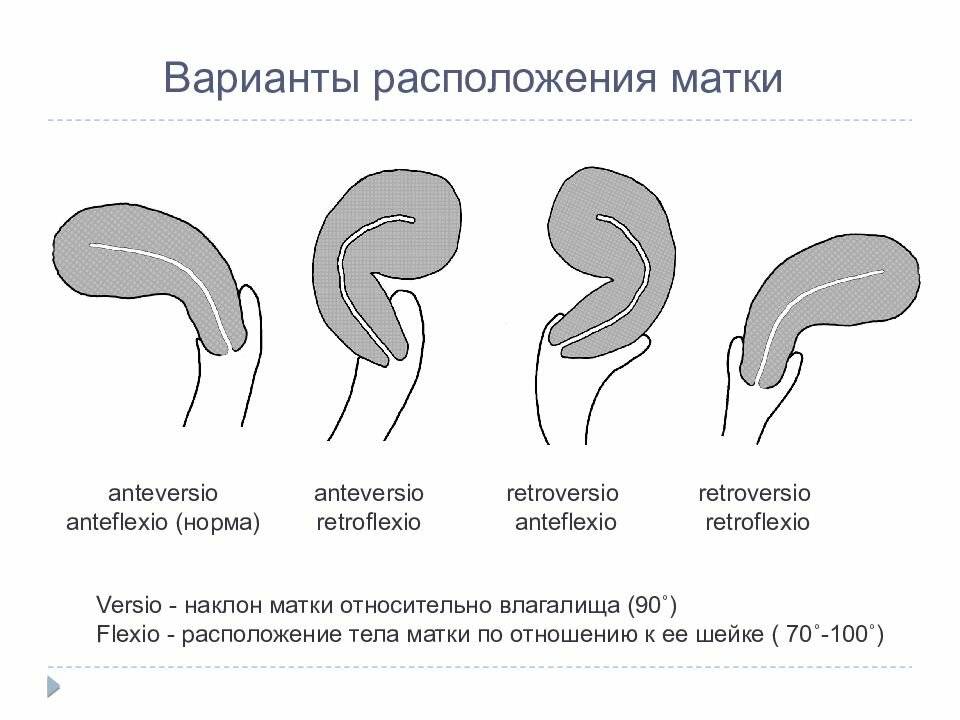
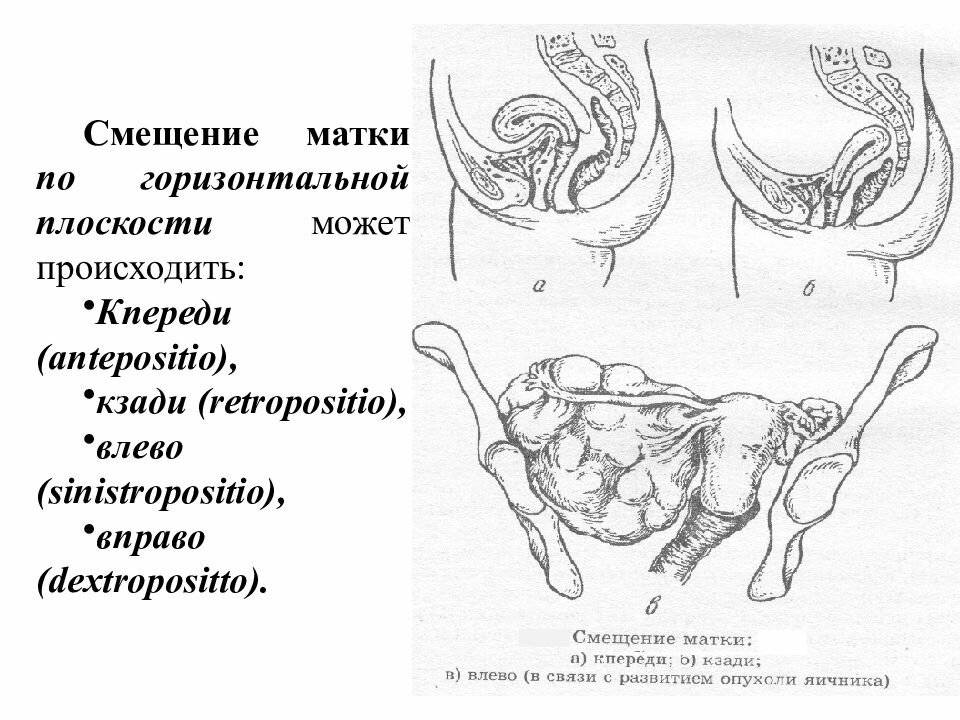
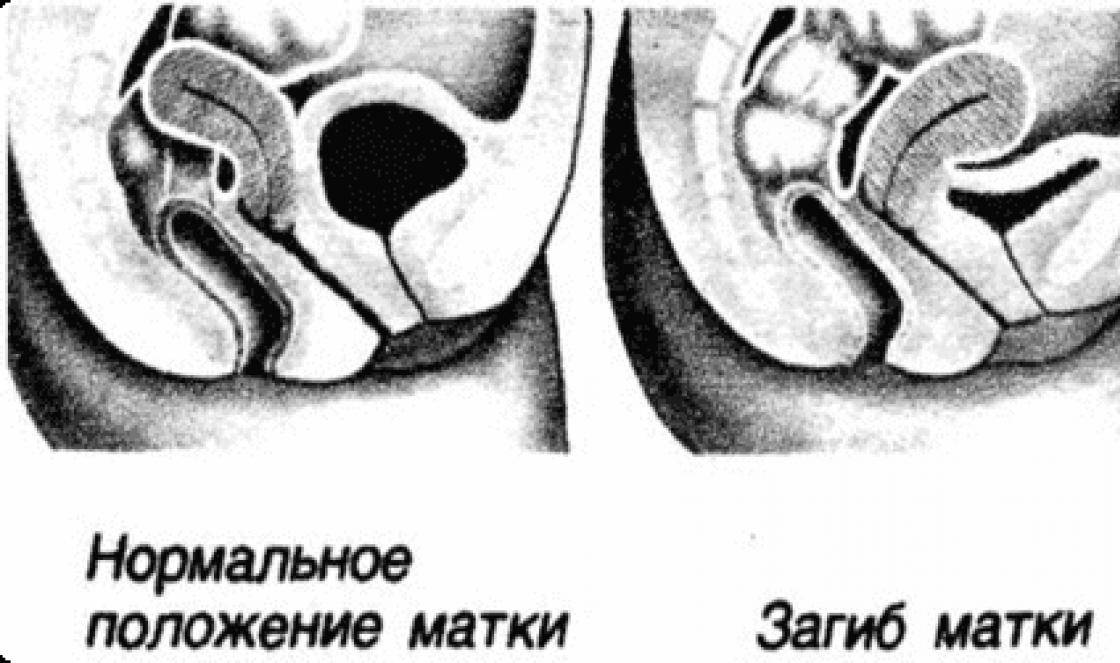
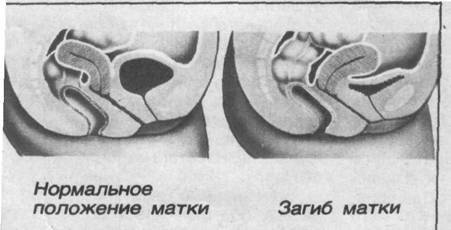
Что такое загиб матки и откуда он берется
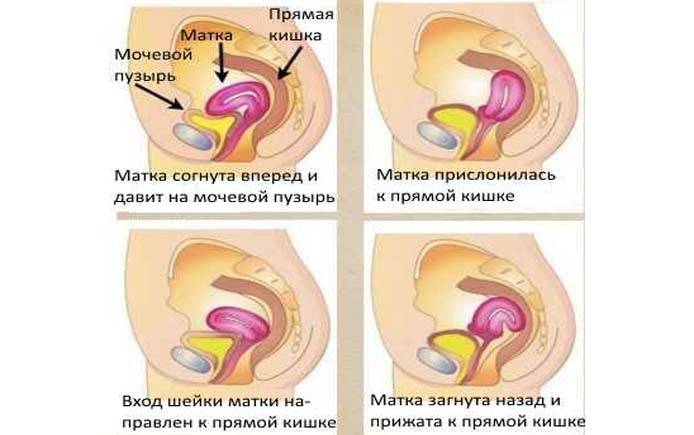
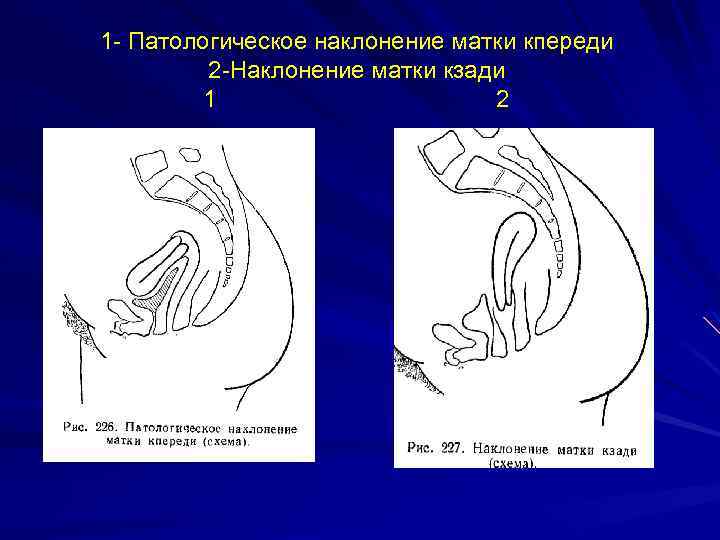
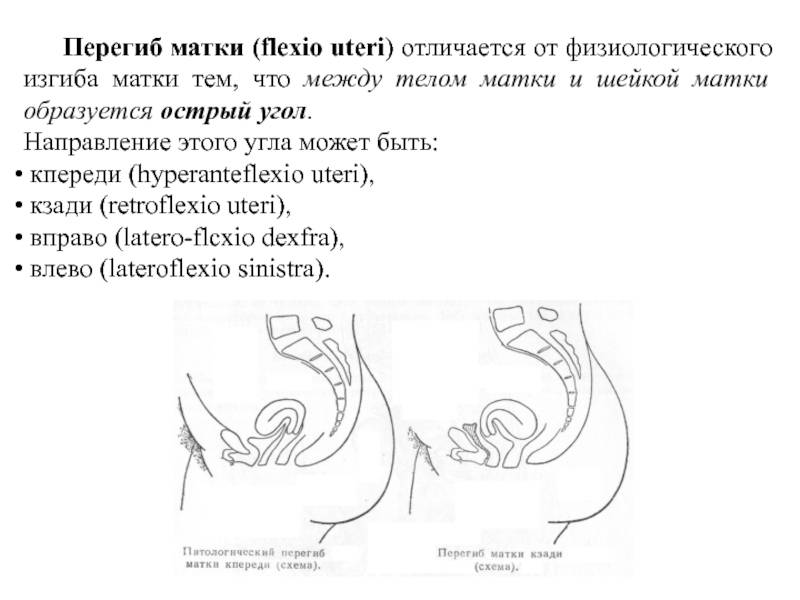
При нормальном расположении тело и шейка матки образуют тупой угол, направленный вперед. При этом может наблюдаться отклонение в любую сторону: назад, вперед, влево и вправо.
С проблемой неправильного расположения матки сталкивается примерно каждая пятая женщина. Чаще всего, примерно в 70% случаев, встречается загиб этого органа вперед или назад.
Среди наиболее распространенных причин загиба матки:
- слабость связок, которые удерживают матку;
- частое сдерживание позывов к дефекации и опорожнению мочевого пузыря;
- запоры;
- тяжелые роды, осложненные разрывом мышц;
- спаечный процесс, который развился после воспалительных заболеваний;
- кисты яичников, опухоли мочевого пузыря, толстого кишечника;
- аборты, повлекшие за собой воспаление;
- тяжелый физический труд, чрезмерные физические нагрузки в фитнес-клубе;
- эндометриоз;
- опухоли матки (миома, фибромиома, лейомиома).
Также загиб может быть врожденным и сопровождаться недоразвитостью матки.
Как протекает беременность при загибе матки?
Если у женщина диагностированы загиб матки и беременность, это уже является положительным знаком, поскольку патология на стала помехой зачатию. Но женщины с такой проблемой часто сталкиваются с самопроизвольным прерыванием беременности на ранних сроках. Поэтому при выраженной патологии следует наблюдаться у гинеколога с первых недель гестации, а при необходимости соглашаться на госпитализацию в стационар. Подробнее о симптомах угрозы прерывания беременности на раннем сроке →
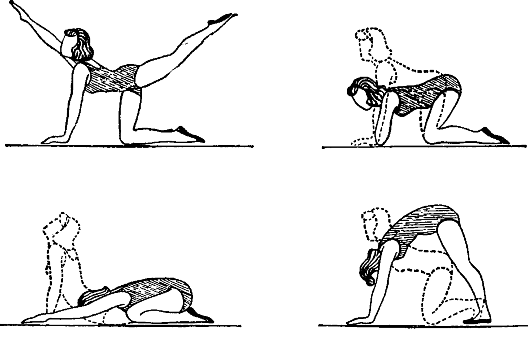
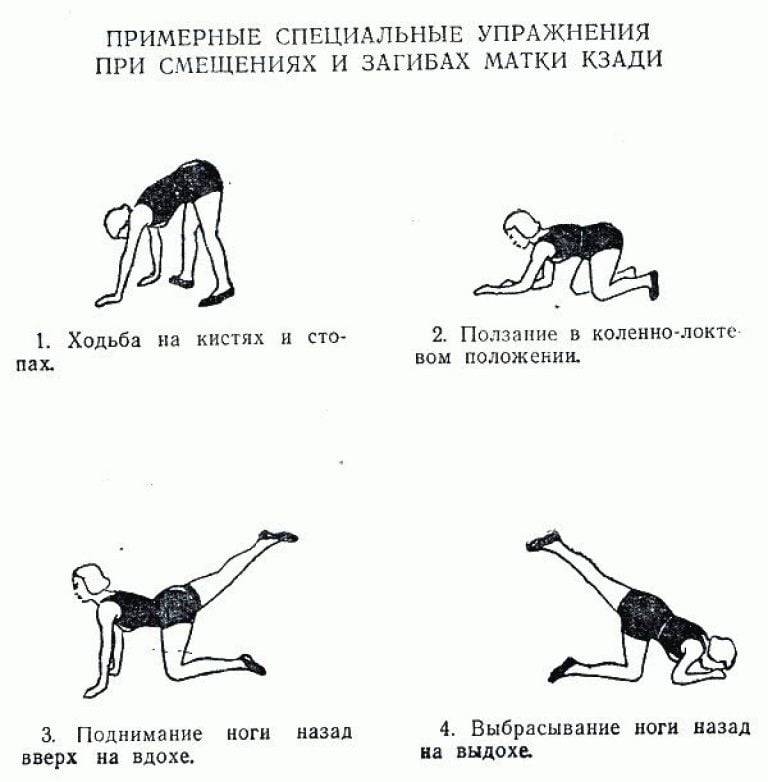
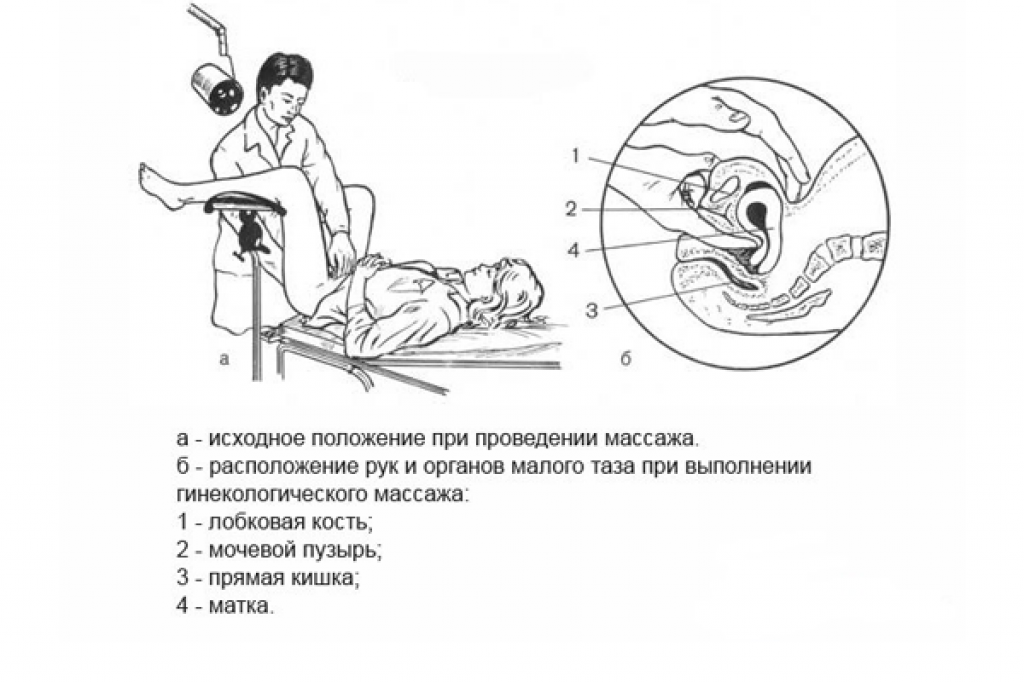
Если матка сохраняет подвижность, отсутствует спаечный процесс или он выражен незначительно и не фиксирует орган в одном положении, то по мере роста и развития плода матка займет правильную позицию в органах малого таза. Чтобы ускорить процесс врачи рекомендуют периодически стимулировать детородный орган.

Нужно принять коленно-локтевое положение и оставаться в этой позе не менее 5-ти минут каждый день. В остальном течение беременности не должно отличаться от нормы, ничего предпринимать не нужно.
Если матка лишена подвижности, то есть она соединена спаечным процессом с органами малого таза, например, с мочевым пузырем или кишечником, то беременность будет протекать с осложнениями. По мере увеличения матки, возникнет патологическое давление на прямую кишку, при этом мочевой пузырь будет подниматься вверх, вслед за маткой, покидающей пределы малого таза из-за роста ребенка.
Безусловно, такие явления отразятся на самочувствии будущей мамы. Она может испытывать:
- резкую боль во время опорожнения мочевого пузыря;
- постоянный дискомфорт при дефекации;
- боли в животе из-за газообразования.
Ко второму триместру беременности матка полностью выходит за пределы малого таза, в результате чего неприятные симптомы достигают своего пика. При этом наружные половые органы женщины приобретают синюшность, ткани отекают. Ситуация может осложняться не только такими состояниями, как воспаление мочеполовой системы и хронические запоры, но и более серьезным осложнением – ущемлением матки. В этом случае могут произойти преждевременные роды на любом сроке.
Вот почему загиб матки во время беременности требует обязательно наблюдения. Обычно при неподвижном детородном органе врачи проводят операцию, целью которой является фиксация матки в правильном положении. Ущемление матки требует срочного хирургического вмешательства. Операция проводится под общим наркозом, но не считается сложной.
Такой вид патологии, как загиб матки назад, редко вызывает осложнения беременности. Но в этом случае во время родовой деятельности может быть нарушено нормальное раскрытие шейки матки, поэтому врачи обычно рекомендуют кесарево сечение. Подробнее о проведении кесарева сечения →
Итак, загиб матки, в зависимости от выраженности и вида патологии, имеет различные осложнения во время беременности. Разными будут и методы устранения и лечения патологии, а также тактика родоразрешения.
Что такое внематочная беременность
Внематочная беременность представляет собой патологию, которая характеризуется расположением оплодотворенной яйцеклетки и ее последующим ростом за пределами матки. Чтобы беременность развивалась нормально и была безопасной для организма матери, оплодотворенная яйцеклетка должна пройти по маточным трубам в полость матки и там внедриться в ее слизистую оболочку. Но при внематочной беременности зародыш по тем или иным причинам не попадает в матку, и прикрепляется в каком-то другом месте, где и начинает свое развитие.
В зависимости от места его прикрепления выделяют яичниковую, трубную, брюшную и другие виды внематочной беременности. Последующее развитие зародыша приводит к разрушению того органа, к которому он прикрепился, что чревато угрожающим жизни кровотечением.
Беременность, развивающаяся в яичнике, может быть наружной, т.е. прогрессирующей на капсуле яичника и внутренней, происходящей непосредственно в фолликуле (пузырьке, в котором созревает яйцеклетка). Возникнуть она может, если сперматозоид попал в фолликул, из которого яйцеклетка еще не успела выйти. Поэтому оплодотворение и прикрепление происходит тут же. Иногда яйцеклетка успевает оплодотвориться сразу после высвобождения из фолликула и остается там же, прикрепляясь к яичнику. Ткань яичника очень эластичная, и известны случаи, когда женщины донашивали там ребенка до самых поздних сроков беременности.
Шеечная внематочная беременность происходит тогда, когда по каким-то причинам плодной яйцо выскальзывает из матки, скатывается вниз и закрепляется на ее шейке. Этот вид патологии наиболее опасен для женщины – примерно в половине всех случаев происходит летальный исход, а при операции полностью удаляется матка.
Брюшная внематочная беременность подразделяется на первичную, когда прикрепление яйцеклетки сразу произошло в брюшной полости, и вторичную, при которой оплодотворенная яйцеклетка была выброшена в брюшную полость из маточной трубы. Если плодное яйцо прикрепится там, где кровоснабжение недостаточно, то оно быстро погибнет. В других случаях может быть продолжено его развитие, что чревато повреждениями внутренних органов и аномалиями в развитии плода вплоть до его внутриутробной гибели из-за развившегося кислородного голодания.
В 99% случаев возникает именно трубная внематочная беременность, при которой зародыш развивается в маточной трубе.
Размеры яичников у девочек
Возраст, лет | Длина, см | Ширина, см | Толщина, см |
2–7 | 1,5±0,2 | 1,2±0,1 | 1,65±0,1 |
8–9 | 1,9±0,2 | 1,4±0,2 | 1,7±0,2 |
10–11 | 2,2±0,2 | 1,95±0,15 | 1,95±0,15 |
2,9±0,3 | 2,1±0,15 | 3±0,2 |
Размеры яичников в репродуктивном возрасте
Параметры | Длина, см | Толщина, см | Ширина, см | Объем, см³ |
Размеры без овуляторных изменений | 2,9±0,9 | 1,9±0,4 | 2,4±0,6 | 6,5±3,3 |
Размеры в течение овуляторного периода | 3,3±0,8 | 1,8±0,8 | 2,3±0,8 | 9,4±5,5 |
Размеры яичников после наступления климакса
Срок менопаузы, лет | Длина, см | Толщина, см | Ширина, см | Объем, см³ |
До 2 | 2,5±0,5 | 1,2±0,3 | 1,5±0,4 | 4,5±1,2 |
2–5 | 2,3±0,5 | 1,2±0,2 | 1,4±0,3 | 3,5±0,9 |
6–10 | 2,2±0,5 | 1±0,4 | 1,3±0,2 | 2,3±1,1 |
Более 10 | 2±0,4 | 0,9±0,4 | 1,2±0,25 | 1,5±0,7 |
Причины гиперменструального синдрома
Заболевание вызывается гинекологическими заболеваниями, гормональными сбоями, болезнями кроветворения и внутренних органов.
Возрастной гиперменструальный синдром развивается в подростковом периоде и во время климакса. Его причина – гормональный дисбаланс, вызванный незрелостью организма или угасанием половой функции.
У таких больных гиперменструальный синдром может возникать не каждый цикл, а периодически. Возможно чередование обильных и скудных менструаций, а также разная продолжительность критических дней. Таким пациенткам достаточно врачебного наблюдения. Лечение назначается только в случае плохого самочувствия или возникновения малокровия.
Наличие новообразований в матке – миом, фибромиом, полипов. Это самая распространенная причина, на которую приходится до 80% случаев гиперменструального синдрома. По мере роста опухолей интенсивность критических дней увеличивается. Опухолевые процессы часто сопровождаются ациклическими кровотечениями, возникающими между менструациями.
Поликистоз матки (аденомиоз) – заболевание, при котором клетки внутреннего маточного слоя – эндометрия – проникают внутрь тканей органа. Перед критическими днями они набухают, наполняясь кровянистым содержимым. Это приводит к образованию кист. Распухшая матка не может нормально сокращаться, чтобы «выгнать» фрагменты эндометрия, сжать сосуды и прекратить менструальное кровотечение. В результате критические дни удлиняются и усиливаются. Месячные сопровождаются болью – альгоменореей.
Загиб матки кзади (ретрофлексия) – в этом случае удлинение критических дней связано с затруднением оттока крови из маточной полости. Из-за скопления кровянистых выделений возникают сильные боли внизу живота, отдающие в поясницу и область прямой кишки.
Внутриматочная спираль также вызывает удлинение и усиление менструальных кровотечений. Причина этого состояния – затруднение сокращения матки, внутри которой находится контрацептив. При установке гормоносодержащих моделей типа «Мирена» такое осложнение встречается реже.
Гормональный сбой. Менструальная функция зависит от своевременной и адекватной выработки гормонов:
- Эстрогенов, вырабатываемых яичниками.
- Прогестерона, основная масса которого выделяется желтым телом – железой, образующейся на месте фолликула, выпустившего яйцеклетку в середине овуляции. Небольшое количество этого гормона вырабатывается надпочечниками.
- Фолликулостимулирующего и лютеинизирующего. Эти гормоны выделяются гипофизом – придатком мозга, находящимся в черепном углублении – турецком седле.
На менструальный цикл также влияет гормональная функция щитовидной железы и надпочечников, регулирующих всю жизнедеятельность организма.
При недостатке или избытке гормонов цикл сбивается и менструации могут изменять частоту и обильность.
Самый частый вариант такой дисфункции – дефицит прогестерона на фоне избытка эстрогенов. Гормональный дисбаланс приводит к разрастанию функционального слоя эндометрия – внутреннего слоя матки.
Слизистая утолщается, пока не начинает отторгаться. Возникают кровотечения, которые по своей сути месячными не являются. Это менструальноподобная реакция, которая плохо регулируется организмом, поэтому может продолжаться достаточно долго и сопровождаться выраженной кровопотерей.
Снижение свертываемости крови вызывается наследственной болезнью Виллебранда-Диана. При этом заболевании критические дни удлиняются до 10 и более суток и сопровождаются значительной кровопотерей.
Свертываемость понижается при недостатке кровяных телец – тромбоцитов. Их нехватка (тромбоцитопения) возникает при красной волчанке, вирусных заболеваниях, онкологических патологиях, недостатке витаминов, приеме некоторых лекарств.
Болезни печени – цирроз, гепатиты. При этих заболеваниях падает содержание тромбоцитов, а печеночные клетки – гепатоциты – не могут полноценно вырабатывать вещества, необходимые для прекращения кровотечений.
Удлинение и усиление месячных могут вызывать болезни сердца, почек, стрессы, недавно сделанные аборты. Иногда заболевание наблюдается после отсутствия критических дней, вызванных беременностью и кормлением грудью. Гиперменструальный синдром бывает наследственным, передаваясь потомкам по женской линии.
Возможны многофакторные случаи, когда сочетаются сразу несколько причин сильных и длительных месячных. Такие варианты – самые опасные и тяжелые.
Гиперменструальный синдром является своеобразным индикатором, показывающим наличие в женском организме патологий, требующих диагностики и лечения.
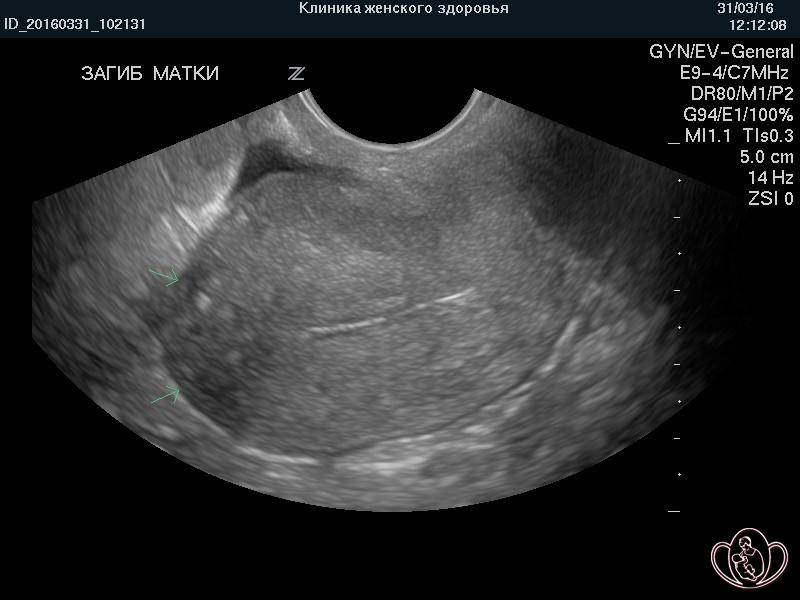
Диагностика загиба шейки матки
При планировании беременности, особенно если женщина имеет возраст более 25 лет, не лишним будет пройти полное медицинское обследование организма. Это позволит избавить впоследствии от негативных сюрпризов со здоровьем. Диагностика загиба шейки матки проводится несколькими этапами:
- Первичный осмотр акушером – гинекологом на кресле.
- Стандартные лабораторные исследования.
- Такие как клинический и биохимический анализ крови.
- Клинический и биохимический анализ мочи.
- Анализ мазка из влагалища.
- Использование в диагностических целях современной медицинской аппаратуры.
- Дифференциальная диагностика.
- Анализы
Первое, что назначается любому пациенту, обратившемуся с той или иной проблемой – это такие лабораторные анализы:
- Клинический и биохимический анализы крови.
- Клинический и биохимический анализы мочи.
- Определение группы крови и резус-фактора.
Так же дополнительно могут понадобиться исследования:
- Бактериоскопическое и бактериологическое исследование влагалищных белей, которые дают ответ на вопрос о наличии инфекции.
- Анализ уровня гормонов гипофизарно-гонадотропной системы.
- ПАП-тест (мазок по Папаниколау) – цитологический характер исследования мазка из влагалища. Данный анализ проводится посредством микроскопа в лабораторных условиях. При распознавании атипичных клеток, пациентка направляется на ряд дополнительных обследований.
- Исследование на вирус папилломы человека (ВПЧ), обследование мазка проводится с использованием полимеразной цепной реакции (ПЦР). Если данный вирус выявлен, устанавливается его тип.
- Бимануальное исследование.
[], [], []
Инструментальная диагностика
Современную медицину достаточно трудно представить без различного рода диагностического и лечебного оборудования. Развивается и инструментальная диагностика, предлагая все новые и более совершенные методы обследования.
Основные методики распознавания данного заболевания:
- Биопсия – медицинская методика обследования. При ней проводится изъятие клеточного материала или тканей (биоптата). После этого с помощью специального инструментария проводятся необходимые исследования.
- Кольпоскопия – исследование шейки матки при помощи специального оптического прибора кольпоскопа.
- Ультразвуковая диагностика.
Дифференциальная диагностика
После того как специалист провел визуальный осмотр женщины на кресле, а так же когда на его руках имеются все результаты комплексного обследования, им проводится дифференциальная диагностика – анализ результатов исследований. Он предполагает определение полной клинической картины состояния здоровья пациентки с последующим дифференцированием конкретного заболевания. На основе этих знаний отсекаются заболевания, которые сходны по симптоматике, но не подтверждены исследованиями.
Причины внематочной беременности
Эктопическая беременность — многопричинная патология, но основным фактором считаются функциональные и анатомические нарушения, приводящие к затруднению продвижения оплодотворённой яйцеклетки к полости матки.
Анатомические изменения органов репродуктивной системы
К этой группе факторов относятся: относятся сужение просвета фаллопиевой трубы, постабортивные рубцы, нарушение структуры слизистой поверхности, неправильная форма органов. Среди причин анатомических изменений можно отметить следующее:
- Воспалительные процессы в органах репродукции (матке, яичниках, маточных трубах). Основная причина воспалений — это ЗППП(хламидиоз, гонорея, микоплазмоз, генитальный герпес, трихомониаз). В 52% случаев после воспалений, связанных с ИППП изменяется поверхность репродуктивных органов.
- Воспаление и инфекции, связанные с переохлаждением (застужены придатки) вследствие ношения капроновых колготок и коротких юбок в холодное время года и инфекции, занесенные из других органов (например, из мочевого пузыря).
- Долговременное ношение (больше разрешенного срока) внутриматочной спирали или ее неправильная установка в 4% случаев приводит к внематочной беременности. Риск возрастает в 20 раз по сравнению с другими видами контрацепции. Длительное использование механических средств контрацепции (внутриматочные спирали) приводит к уменьшению сократительной способности фаллопиевых труб и атрофии реснитчатого эпителия, выстилающего внутреннюю поверхность.
- Нерассосавшийся рубец после хирургического вмешательства (удаление миомы матки, кесарево сечение).
- Воспаление брюшной полости (перитонит) по причине внесения инфекции во время операции.
- Хирургические аборты, выскабливания, повреждающие поверхность полости матки и приводящие к спайкам маточных труб.
- Различные опухоли и разрастания матки, приводящие к деформации полости и невозможности прикрепления эмбриона. Сюда можно, например, отнести миомы и полипы.
- Хронический сальпингит — хроническое воспаление, вызванное патогенными микроорганизмами
Гормональный и другие факторы
Иногда внематочная возникает по причинам, никак не связанным с травмами органов и изменениями, вызванными ИППП. Сюда относятся:
- Эндокринные заболевания гипоталамуса и надпочечников.
- Прием гормональных препаратов для лечения бесплодия (стимулирующие овуляцию) и бесконтрольная гормональная контрацепция, в том числе, связанная с экстренным прерыванием беременности.
- Экстракорпоральное оплодотворение (у каждой 20-й женщины после ЭКО наступает внематочная беременность).
- Нарушение выработки простагландинов, отвечающих за сократительную способность маточных труб
- Повышенная биологическая активность зиготы, приводящая к прикреплению эмбриона в фаллопиевой трубе
- Низкая подвижность сперматозоида приводит к тому, что зигота за отведённые ей 2 дня не доходит до матки и крепится в маточной трубе.
- Эндометриоз матки — разрастание слизистой поверхности органа
Лечение субинволюции
Сначала доктор устанавливает причину субинволюции матки. Для этого проводится влагалищное обследование, УЗИ, берутся мазки на патогенную флору. В сложных случаях может потребоваться МРТ.
Лечение назначается по результатам диагностики:
- При задержке в маточной полости частиц плаценты или плодного пузыря их удаляют путем вакуум-аспирации. Так называют щадящий вид чистки матки, выполняемый специальным оборудованием, принцип которого напоминает работу пылесоса. Затем матку тщательно промывают специальным обеззараживающим раствором.
- Для усиления сокращения мышц (при их слабости или растяжении) врач выпишет гормоны — их могут вводить внутримышечно или в матку.
- При инфекции назначаются антибиотики, не противопоказанные при кормлении, жаропонижающие и общеукрепляющие препараты. Выбор лекарств осуществляется врачом индивидуально, исходя из данных анализов и общего состояния пациентки.
Существуют и другие методы лечения, более подробно о них расскажет лечащий гинеколог.
Важно! Необходимо начать прикладывать ребенка к груди как можно раньше — кормление стимулирует матку, возвращая ее в физиологическое дородовое положение. Профилактика субинволюции заключается в своевременном лечении инфекций половой сферы и мочевыделительных путей, грамотной подготовке к родам, а также правильном выборе роддома и врача
Профилактика субинволюции заключается в своевременном лечении инфекций половой сферы и мочевыделительных путей, грамотной подготовке к родам, а также правильном выборе роддома и врача.
Или запишитесь по телефону: 8-800-707-15-60 (бесплатный звонок)
Какие патологии можно выявить
УЗИ – незаменимый диагностический инструмент, позволяющий выявить множество заболеваний. Среди них:
- эндометриоз – разрастание клеток эндометрия за пределы матки. Прогрессирующий эндометриоз опасен развитием бесплодия, спаечной болезни и, по некоторым данным, повышением риска развития рака эндометрия;
- аденомиоз – прорастание клеток эндометрия в мышечную ткань матки. При отсутствии или запоздалом лечении может спровоцировать осложнения: онкологию, бесплодие, разрастание за пределы матки, кровотечение, болевой синдром;
- гиперплазия – чрезмерное разрастание эндометрия. Грозит образованием спаек, снижающим проходимость труб, развитием бесплодия, хронической анемии, онкологического процесса;
- гипоплазия – истончение эндометрия. Может привести к бесплодию и невынашиванию беременности;
- миома матки – доброкачественная опухоль в мышечном слое матки. В запущенном состоянии она приобретает большие размеры, что сопровождается множественными осложнениями от кровотечений до бесплодия и озлокачествления;
- онкологические заболевания матки или придатков – крайне опасная патология, способная привести к летальному исходу;
- загиб матки – аномальное положение матки в малом тазу, препятствующее зачатию, вынашиванию и родоразрешению;
- полип матки – доброкачественная опухоль в полости матки. Опасен нарушением репродуктивной функции;
- патологии беременности (пузырный занос, отслоение плаценты, замершая и внематочная беременность) – опасные патологии, итог развития которых разный в зависимости от ситуации;
- киста – доброкачественное жидкостное образование. В запущенном состоянии нарушает фертильность женщины;
- поликистоз – разрастание множественных кистозных образований;
- перекрут яичника – полный или частичный заворот яичника, нарушающий его кровоток и питание. Поздняя диагностика и лечение приводит к некрозу (гибели) придатка;
- гидросальпинкс – нарушение проходимости маточных труб;
- воспалительные процессы в матке и придатках (сальпингит, оофорит, аднексит);
- воспалительный процесс, наблюдающийся в эндометрии и/или миометрии (эндометрит, миометрит, эндомиометрит).
- Как проводится
- Существует несколько видов УЗИ матки и придатков:
- трансабдоминальное – наружное, через брюшную полость;
- трансвагинальное – путем введения датчика во влагалище;
- трансректальное – через прямую кишку;
- внутриматочное – введение датчика в полость матки.
Крайне редко наружный и внутриполостной методы существуют друг от друга раздельно. Часто проводится сначала трансабоминальное УЗИ, затем пациентку отправляют помочиться и проводят сканирование другим методом. Так клиническая картина наиболее информативная и достоверная.
Дополнительно выделяют разновидности УЗИ – соногистерографию и допплерографию.
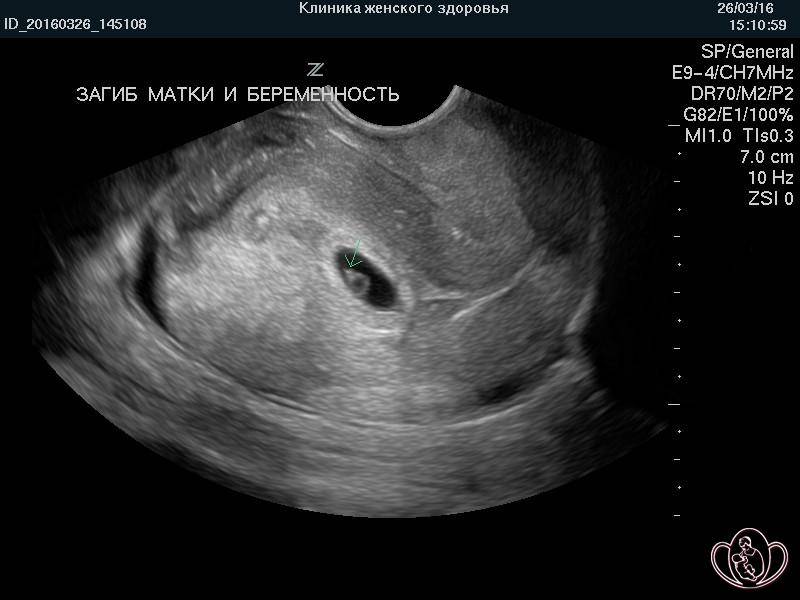
Загиб шейки матки при беременности
Достаточно много женщин узнают о своей проблеме уже после того как зачатие произошло. В большинстве случаев в период вынашивания малыша шейка матки начинает выравниваться, возвращаясь к своему нормальному положению. В такой ситуации можно сказать, что именно беременность и стала тем лечебным курсом, который восстановил анатомические характеристики рассматриваемого органа.
Но если было выяснено, что загиб шейки матки при беременности был вызван присутствием в области малого таза спаечных процессов, последствием воспаления или инфекционного поражения, то ожидать исправления дефекта не приходится. В такой ситуации само вынашивание плода окажется под угрозой.
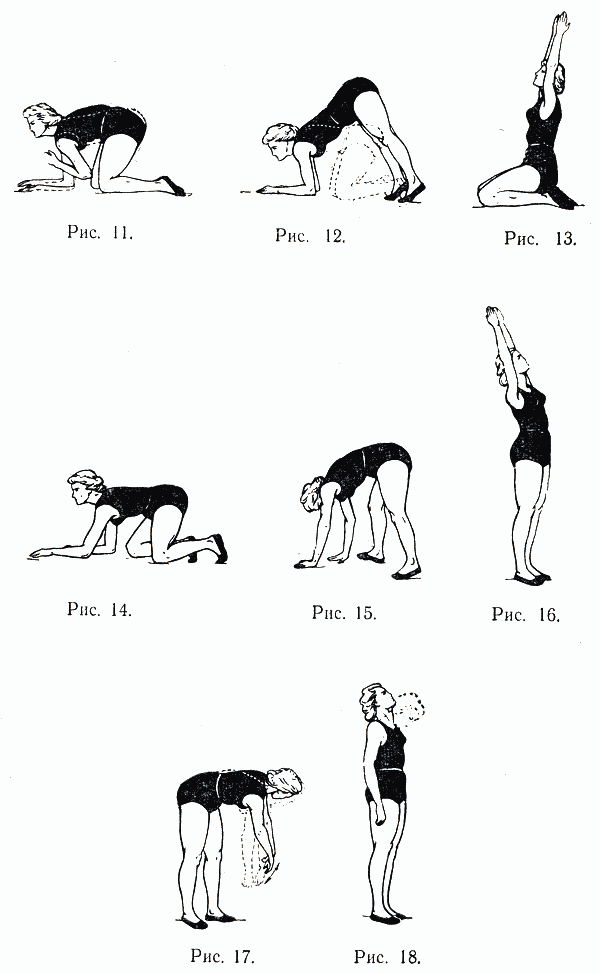
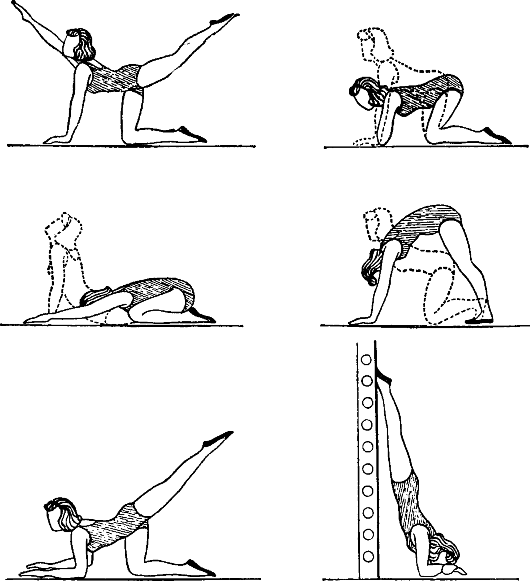
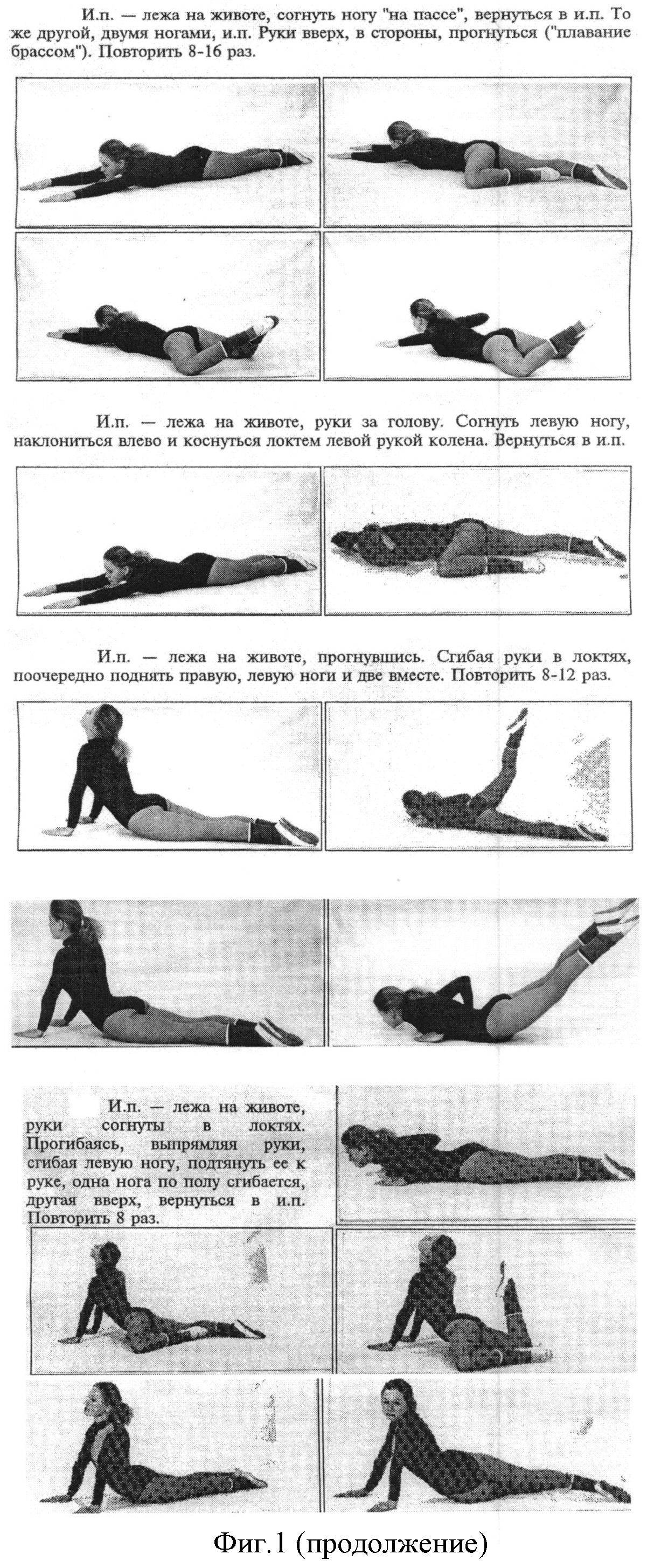
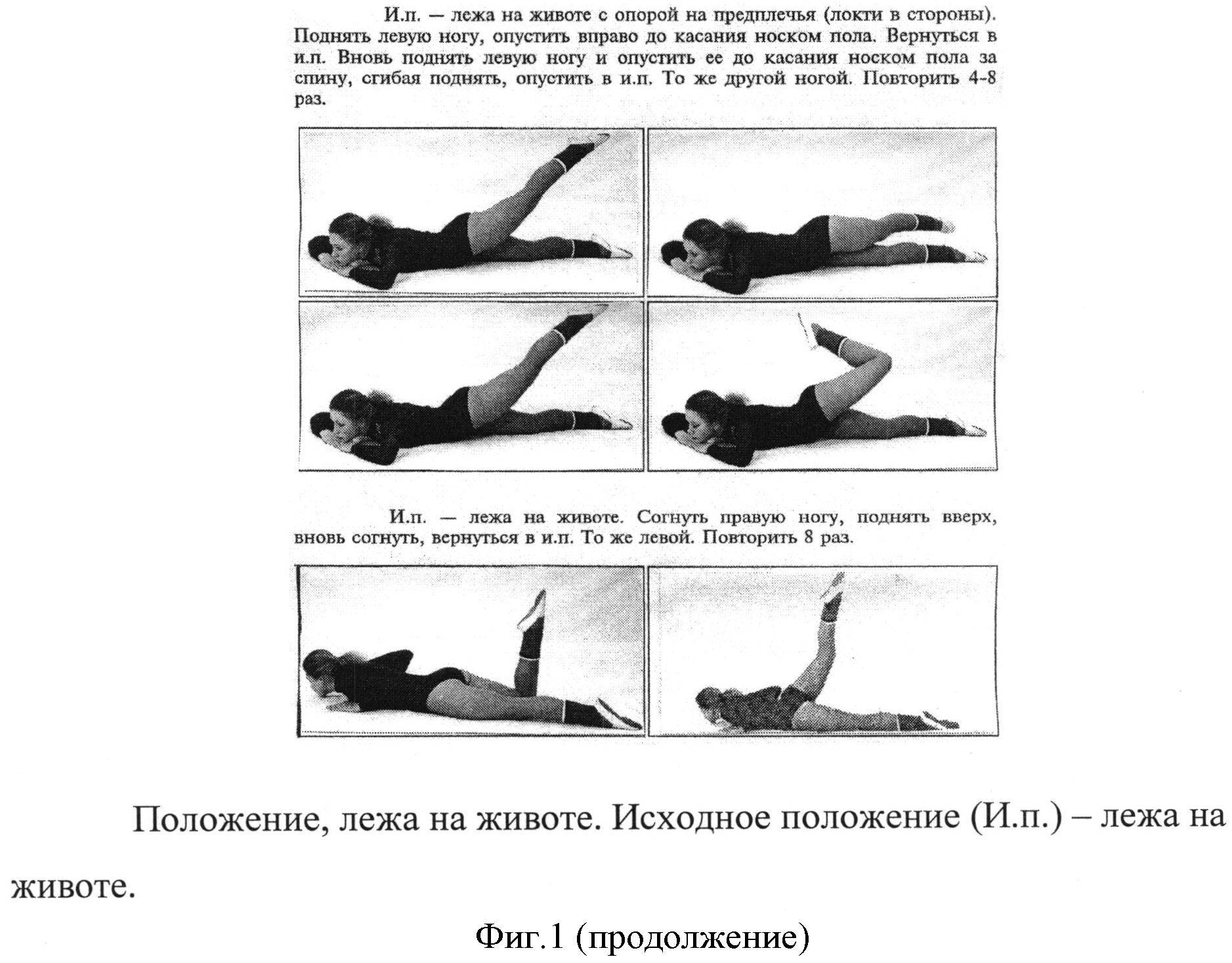
Необходимо будущим мамочкам предложить ряд упражнений, которые позволят им улучшить ситуацию. Стоит лишь отметить, что их необходимо выполнять только с разрешения своего врача – гинеколога, который ведет беременность.
- Руки зафиксировать на уровне талии. Ноги скрестить и в таком положении семенящим шагом ходить на протяжении пяти минут.
- Ноги поставить на ширину плеч. Руки развести в сторону. Наклон и одной рукой пытаемся дотянуться до ближайших пальцев ног. Аналогично проделать и с другой рукой.
- Принять позу кошечки, встав на колени и опереться руками о пол. Сначала выпрямить одну ногу. Вернуть ее в исходное положение. И так десять раз. Аналогичные движения проделать второй ногой.
В ряде случаев, когда выявлен загиб шейки матки при беременности, медики прибегают к установке такого приспособления как пессария. Это специальное кольцо, фиксирующееся на шейке матки, которое предупреждает ее раннее открытие. Данное устройство снимается доктором по прошествии 37 – 38 недели, когда плод уже сформирован и роды вполне могут пройти нормально, с появлением на свет здорового малыша.
[], []