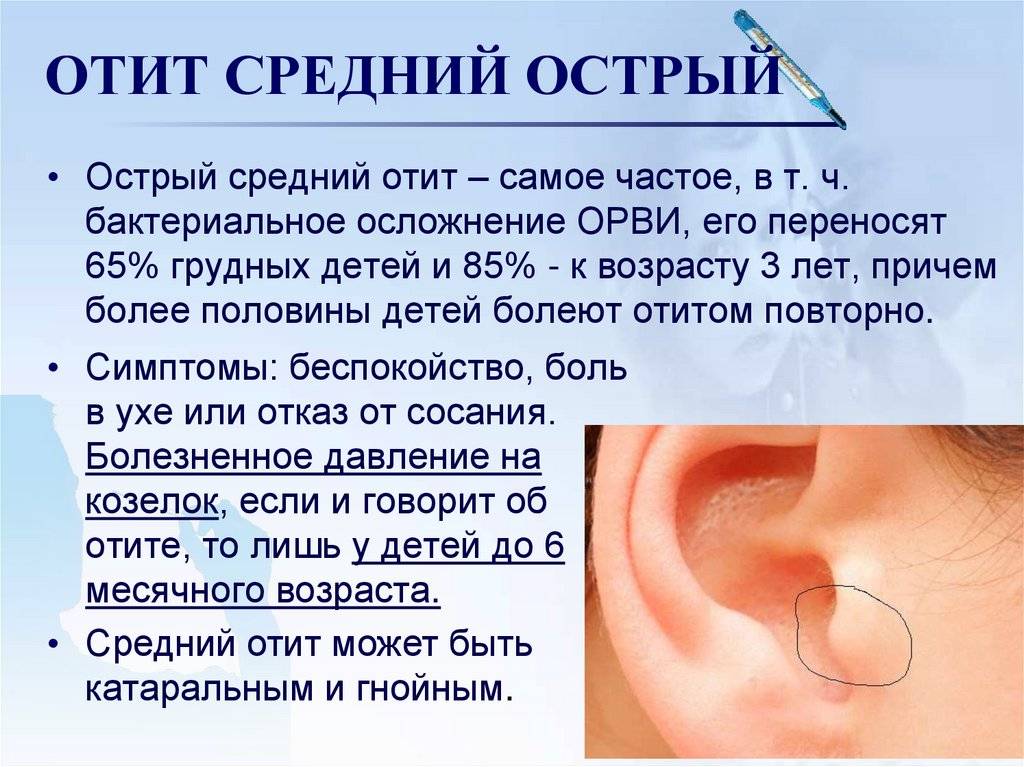
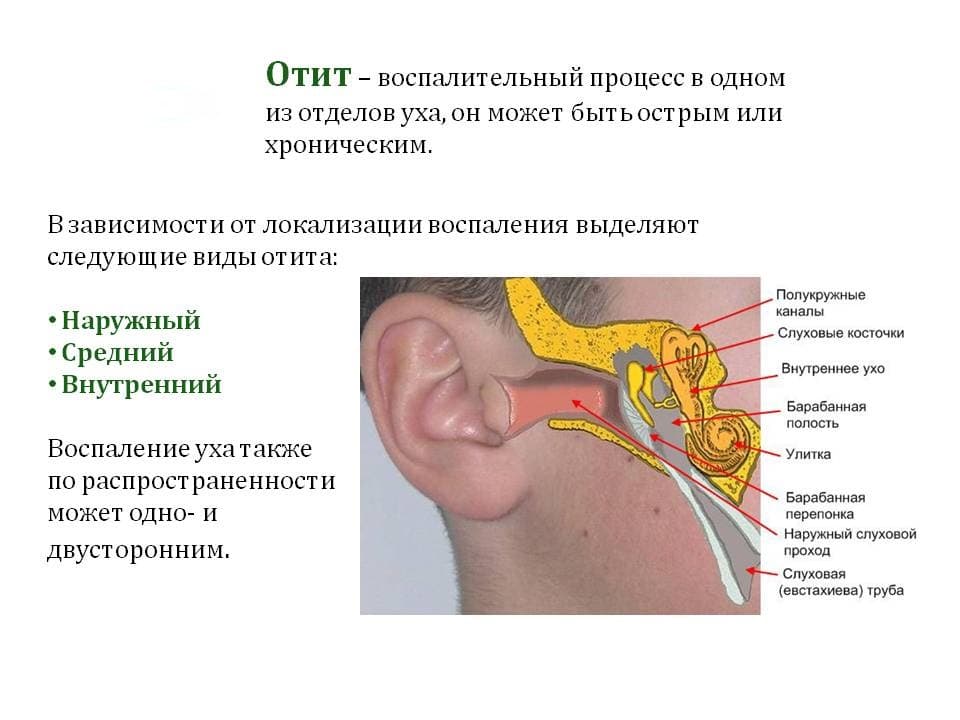
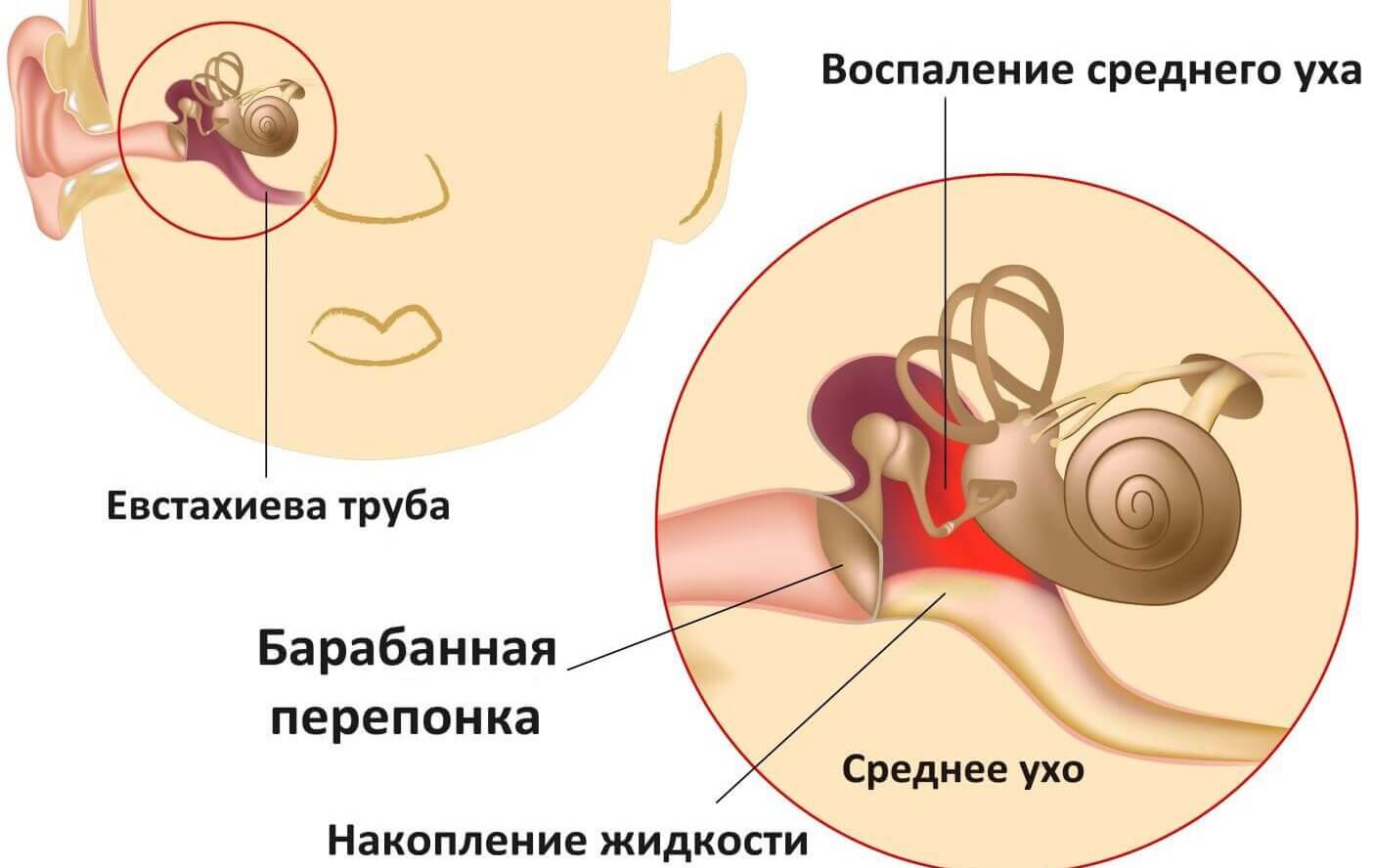
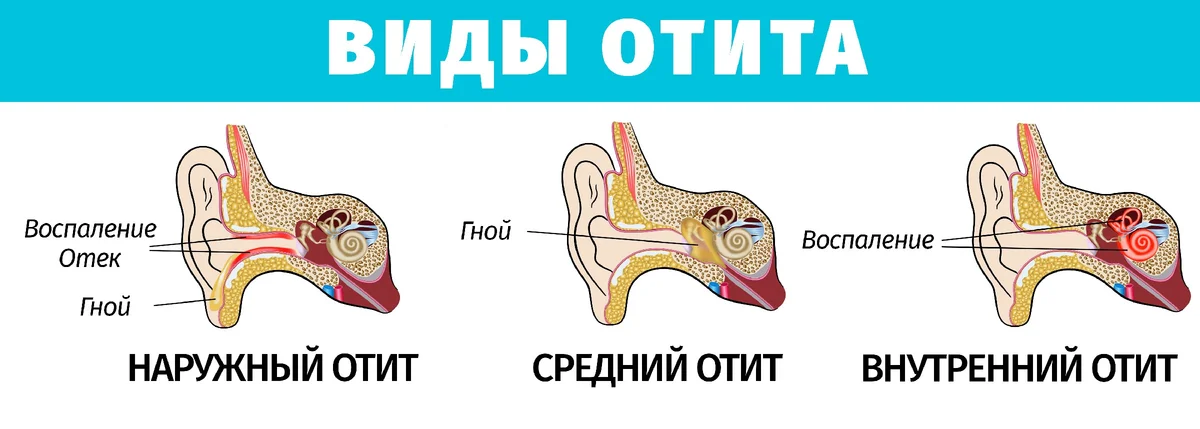
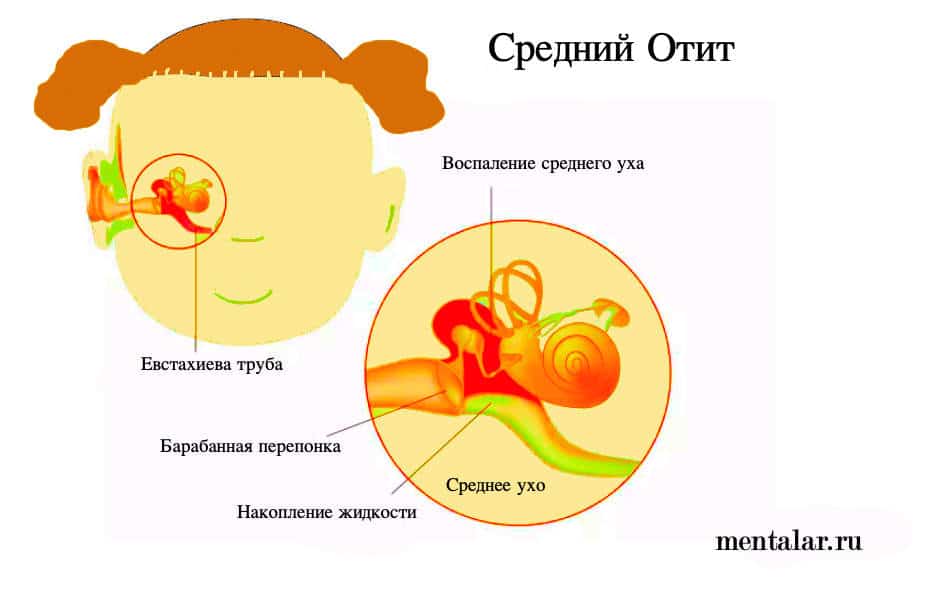
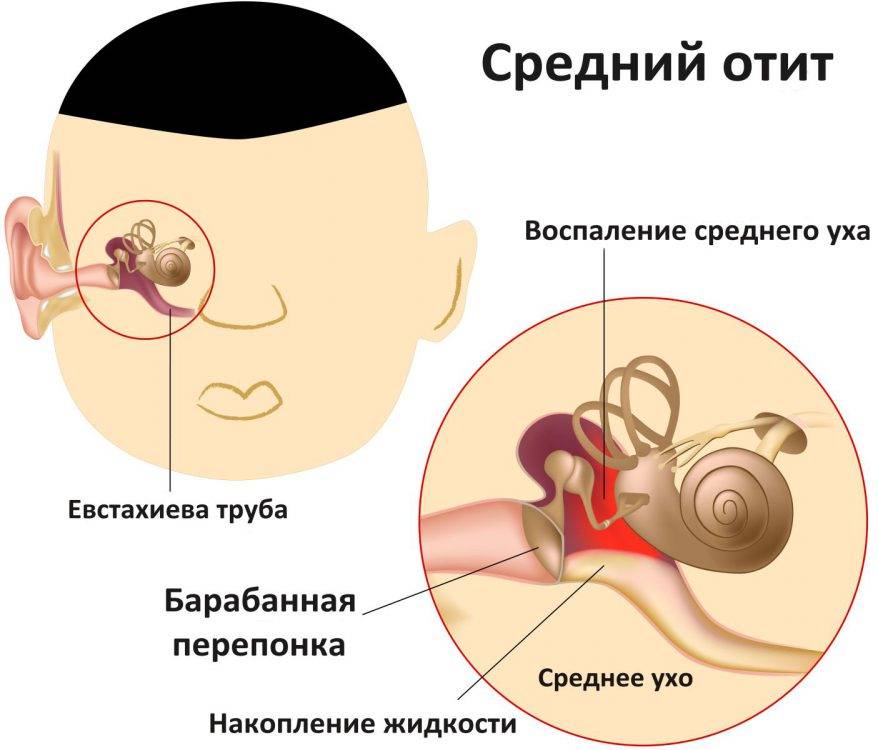
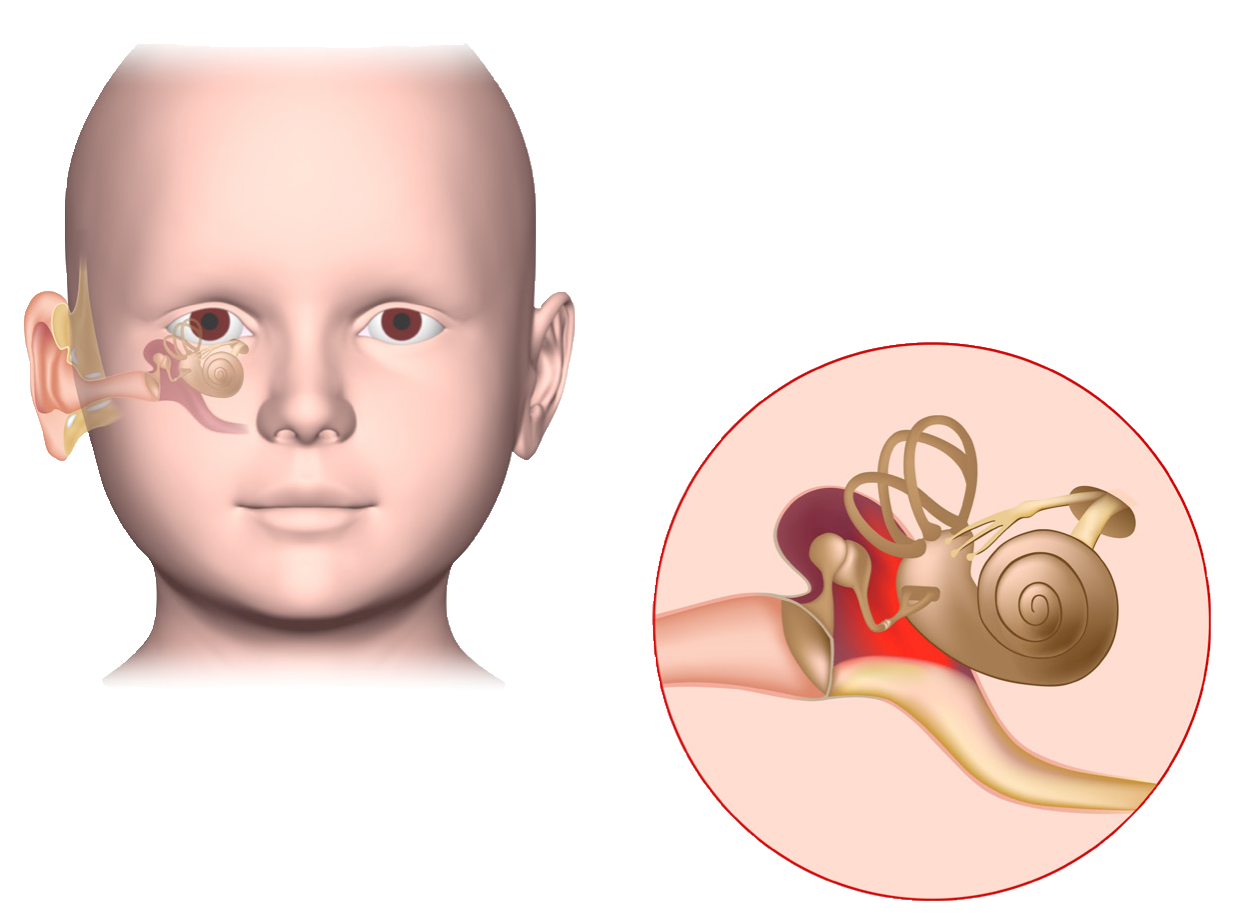
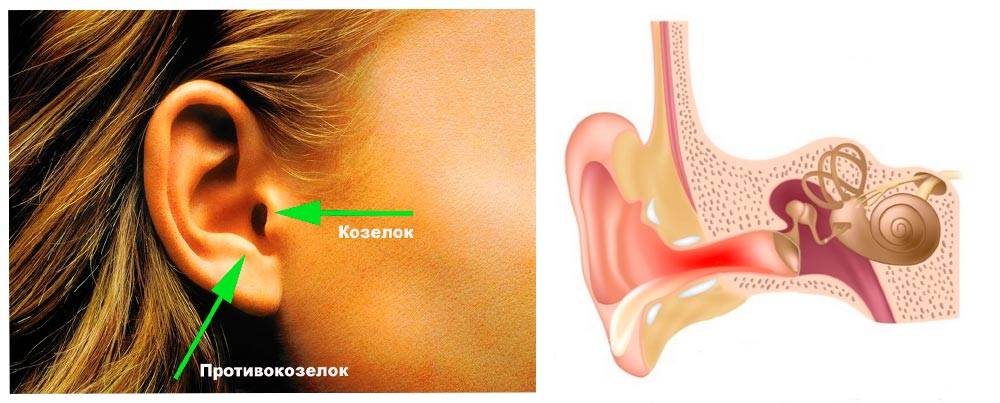
Острый средний отит
Основными возбудителями ОСО у детей старше месяца считаются S. pneumoniae, H. influenzae, реже – M. catarrhalis. Ключевым возбудителем является S. pneumoniae. Менее чем в 10 % случаев ОСО вызывают S. pyogenes, S. aureus или ассоциация микроорганизмов. На долю вирусов приходится около 6 % случаев ОСО. У новорожденных детей гнойный средний отит вызывают грамотрицательные палочки семейства Enterobacteriaceae (Escherichia coli, Klebsiella pneumoniae и др.), а также S. aureus. В последнее время в зарубежной литературе активно обсуждают этиологическое значение хламидий. По некоторым данным, у грудных детей и в раннем детском возрасте они встречаются в 8–10 % случаев .
При встрече с больным ОСО первый вопрос, который возникает у врача: является ли необходимой системная антибиотикотерапия? Известно, что многие случаи ОСО проходят самостоятельно – без антимикробной терапии. Серьезные системные осложнения (мастоидит, бактериальный менингит, абсцесс мозга, бактериемия и т. п.) возникают редко – менее чем у 1 % пациентов. Поэтому рекомендуют выжидательную тактику: применение симптоматической терапии (анальгетиков) и динамическое наблюдение за состоянием пациента в течение 24 часов. Подобная тактика позволяет снижать частоту нерационального применения АМП, предупреждать возникновение и распространение антибиотикорезистентности.
Вопрос о назначении антибиотиков решают в зависимости от ряда факторов, основными из которых являются клиническое течение заболевания и возраст ребенка.
Абсолютными показаниями к применению АБТ при ОСО являются: • все случаи ОСО у детей в возрасте до 6 месяцев;• достоверно диагностированные случаи ОСО у детей в возрасте от 6 месяцев до 2 лет;• тяжелые формы ОСО, сопровождающиеся выраженным болевым синдромом, температурой тела выше 39 °С (вне зависимости от возраста); • отсутствие положительной динамики на фоне симптоматического лечения при наблюдении в течение 24 часов.
В указанных случаях выжидательная тактика недопустима.
Способ введения и длительность АБТ при ОСО зависят от степени тяжести, течения заболевания и эффективности лечения, особенно в первые 2–3 суток болезни. При легкой и средней степени тяжести ОСО у детей применяют только пероральный путь введения; при тяжелом течении антибиотик вводят парентерально.
Препаратом выбора для лечения неосложненных форм ОСО является амоксициллин внутрь в обычных дозах (40–45 мг/кг/сут, разделенных на 3 приема) в течение 5–7 дней, детям до 2 лет рекомендуют более длительные курсы терапии – 7–10 дней. При ОСО с факторами риска (часто болеющий ребенок; АБТ в предшествующие данному заболеванию 3 месяца), или если резистентность S. pneumoniae к пенициллину в регионе превышает 10 %, рекомендуют высокие дозы амоксициллина (80–90 мг/кг/сут, разделенных на 3 приема), ИЗП (амоксициллин/клавуланат, амоксициллин/сульбактам, ампициллин/сульбактам) или цефуроксим аксетил.
В отсутствие эффекта после трех дней АБТ рекомендуют произвести смену АМП на альтернативные препараты. В случае лечения амоксициллином – на ИЗП, при лечении ИЗП или цефуроксимом аксетилом – на цефтриаксон внутримышечно (1 раз в сутки в течение 3 дней). Современные макролиды (джозамицин, кларитромицин, азитромицин) следует рассматривать как альтернативные препараты для лечения ОСО при аллергии на β-лактамы .
Необходимо подчеркнуть практическую бесполезность применения при ОСО ко-тримоксазола, хотя в амбулаторных условиях его назначали очень часто. Высокая степень резистентности к этому препарату отмечена у S. pneumoniae (35 %) и H. influenzae (18 %). Помимо малой клинической эффективности применение ко-тримоксазола должно быть резко сокращено в связи с риском развития тяжелых нежелательных реакций со стороны кожных покровов (синдромов Стивенса–Джонсона и Лайелла). Риск развития этих синдромов при применении ко-тримоксазола в 20–30 раз выше, чем при использовании пенициллинов и цефалоспоринов .
Системная антибиотикотерапия является основным методом лечения ОСО у детей, однако она должна обязательно сочетаться с рациональным местным лечением, проводимым отоларингологом (парацентезом, тимпанопункцией, анемизацией слуховой трубы, сосудосуживающими препаратами в полость носа, активной терапией сопутствующих острых заболеваний ЛОР-органов) и иметь целью полное восстановление слуха, которое и служит основным критерием выздоровления от острого воспаления среднего уха.
Симптомы заболевания
Признаки грибкового воспаления различаются в зависимости от локализации воспалительного процесса. Для отомикоза наружного отдела уха на начальном этапе характерно сухость, шелушение и зуд в слухом проходе, заложенность уха и проблемы со слухом. По мере развития воспаления появляется отек, покраснение, сильная боль и обильные выделения, которые практически полностью заполняют слуховой проход и провоцируют развитие тугоухости. Воспалительная реакция может вызвать воспаление и увеличение регионарных лимфоузлов, верхнечелюстного сустава и околоушной железы.
Грибковое воспаление среднего уха чаще развивается на фоне гнойной инфекции, сопровождается выделениями без характерного запаха, снижением чувствительности и слуха. По мере развития воспаления могут появиться симптомы интоксикации – повышение температуры тела, озноб, лихорадка, слабость и ломота в суставах. Воспаление в среднем ухе, особенно долго текущее, опасно различными осложнениями – появлением спаек, перфорации и рубцов барабанной перепонки, необратимая потеря слуха.
Отомикоз, вызывающий воспаление барабанной перепонки, приводит к значительному снижению слуха, появления значительного отделяемого, сильной боли и ощущения инородного тела в ухе. Наиболее опасным осложнением отомикоза является повреждение слухового нерва и необратимая потеря слуха.
Как не допустить снижение слуха у детей?
Если это связанно с наследственностью, генетическими нарушениями, то увы, на данном этапе развития медицинской науки – никак. Главный совет – не пренебрегайте ежегодной проверкой слуха, в этом случае «перебдеть» – лучше, чем упустить. На раннем этапе тугоухость проще обнаружить и успеть скорректировать.
Нарушения, связанные с осложнениями после перенесенных заболеваний, попытаться предотвратить, понятное дело, можно лишь уберегаясь от этих заболеваний, закаляясь, не игнорируя лечение и реабилитацию.
Также нужно стараться избегать длительного шумового воздействия. Не страшно, если человек на несколько минут попадает в среду с громкими звуками. А вот когда подросток целый день в наушниках, и музыку из них слышно с другого конца комнаты, это уже опасно. Многие научные работы подтверждают связь развития тугоухости с хроническими шумовыми травмами. Это, конечно, не повод враждовать с дочерью или сыном-тинейджером и совсем лишать тех наушников. В данный момент признан безопасный стандарт – проводить не более 2-3 часов в день в качественных профессиональных наушниках с громкостью ниже 80 дБ. Вполне достаточно, чтобы и в игры поиграть, и любимой музыкой насладиться.
Ко всему нужно подходить разумно. И будьте здоровы!
Распространенность и пути заражения
Чаще всего аденовирусы проникают в организм воздушно-капельным путем, то есть привычным способом для любого вируса из группы ОРВИ. Гораздо реже заражение происходит контактным способом. Ребенок играл с игрушкой больного друга, а потом потер себе глаза – стандартный сценарий заражения.
По факту, человеческий организм должен защититься от инфекционного заболевания сам, на помощь приходит иммунитет. Но на деле, ослабленный холодным временем года, местный иммунитет ребенка не в состоянии противостоять вирусу в главных воротах проникновения. Общий иммунитет, в связи с возрастом, также недостаточно противостоит вирусному заражению. Отсюда и появляется статистика, по которой дети болеют гораздо чаще, чем взрослые люди.
На долю аденовирусов приходится около 17% всех случаев острых респираторных заболеваний. Учитывая, что вирусных возбудителей насчитывается более 100, а еще существуют бактериальные возбудители, то цифра в общем масштабе впечатляет2.
Практически всегда аденовирусная инфекция наблюдается в форме эпидемической вспышки, то есть поражается группа детей, контактирующих друг с другом. Вирус может распространяться по организму, усердно размножаясь, в течение 1-3 недель.
Можно ли как-то наладить контакт
Крохотный комочек – это самое дорогое, что есть у родителей. Они ждали его 9 месяцев, а может даже всю жизнь. Поэтому оттягивать время налаживания контакта с ним еще на несколько долгих недель, им вряд ли захочется. Да и нужно ли, тем более что сделать это можно чуть ли не с рождения.
Знаете, в каком возрасте Вам удастся привлечь внимание малыша? В любом, главное, правильно к нему подойти и помочь ему сосредоточиться. Известно, что в первые 60 дней от роду ребенок способен разглядывать вещи, которые находятся на расстоянии 20 – 25 см от его головки
Почему? Говорят, что именно такое расстояние разделяет его и маму при кормлении грудью.
А это значит, что если приблизиться к нему ровно на столько, есть все шансы попасть в поле его зрения. И не стоит беспокоиться о том, что в эту самую минуту он Вас четко не увидит. Специалисты говорят, что это произойдет уже к 3 месяцам.
С каждым новым днем малыш растет и развивается, а, значит, получает все больше сведений об окружающем его мире
80% из них приходит к нему благодаря его глазам, но это совсем не значит, что нужно игнорировать важность тактильных ощущений маленького человечка
Поглаживания, массажи и нежные мамины прикосновения, как средство налаживания контакта в том числе, никто не отменял.
В вертикальном положении даже самые маленькие дети способны фокусировать взгляд. Поэтому чаще берите их на руки, держите на расстоянии 20 – 25 см от своего лица и помогайте им изучать окружающий мир. Пусть даже сейчас он составляет для них исключительно мамины глаза.
Не рекомендуется вешать игрушки в кроватку крохи непосредственно перед его лицом. Идеальный вариант – на уровне грудной клетки сбоку или за ножками.
Разговаривая с малышом, нужно следить за своей мимикой. С какого времени? Всегда. Дело в том, что улыбки и доброжелательность во взгляде многое ему говорят и нередко могут стать причиной капризов и плача.
Специалисты советуют чаще играть с малышами в «гляделки». Даже с самыми маленькими. Просто потому, что, таким образом, мама налаживает контакт со своим малышом, а сам он имеет возможность получше ее разглядеть.
Больше всего на свете новорожденные и карапузы любят разглядывать лица
С усами или без, с бородой, в очках, с высоким лбом или пухлыми губами – неважно. Главное, видеть новые очертания, изучать их и угадывать среди них родные.
Уже в 1,5 месяца ребенок может различать объемные и плоские предметы, а в 2,5 месяца – вогнутые и выпуклые.
В первые недели после рождения кроха способен видеть лишь белый и черный цвет, что обусловлено притупленностью его зрения
В 3 месяца он умеет различать желтый и красный. Через месяц-два – все остальные.
Я, Лена Жабинская, с нетерпением жду Вас здесь снова!
Симптомы Аденовирусной инфекции:
Длительность инкубационного периода варьирует от 1 дня до 2 нед, чаще составляя 5-8 сут. Заболевание начинается остро с развития слабых или умеренных явлений интоксикации: озноба или познабливания, несильной и непостоянной головной боли, миалгий и артралгий, вялости, адинамии, снижения аппетита. Со 2-3-го дня болезни начинает повышаться температура тела, чаще она остаётся субфебрильной в течение 5-7 дней, лишь иногда достигая 38-39 °С. В редких случаях возможны боли в эпигастральной области и диарея.
Одновременно развиваются симптомы поражения верхних дыхательных путей. В отличие от гриппа рано появляется умеренная заложенность носа с обильным серозным, а позже – серозно-гнойным отделяемым. Возможны боли в горле и кашель. Через 2-3 дня от начала заболевания больные начинают жаловаться на боли в глазах и обильное слезотечение.
При осмотре больных можно отметить гиперемию лица, инъекцию склер, иногда папулёзную сыпь на коже. Часто развивается конъюнктивит с гиперемией конъюнктивы и слизистым, но не гнойным отделяемым. У детей первых лет жизни и изредка у взрослых больных на конъюнктиве могут появиться плёнчатые образования, нарастает отёк век. Возможно поражение роговицы с образованием инфильтратов; при сочетании с катаральным, гнойным или плёнчатым конъюнктивитом обычно процесс сначала носит односторонний характер. Инфильтраты на роговице рассасываются медленно, в течение 1-2 мес.
Конъюнктивит может сочетаться с проявлениями фарингита (фарингоконъюнктивальная лихорадка).
Слизистая оболочка мягкого нёба и задней стенки глотки незначительно воспалена, может быть зернистой и отёчной. Фолликулы задней стенки глотки гипертрофированы. Миндалины увеличены, разрыхлены, иногда покрыты легко снимающимися рыхлыми беловатыми налётами разнообразной формы и размеров. Отмечают увеличение и болезненность при пальпации подчелюстных, нередко шейных и даже подмышечных лимфатических узлов.
Если воспалительный процесс дыхательных путей принимает нисходящий характер, возможно развитие ларингита и бронхита. Ларингит у больных аденовирусной инфекцией наблюдают редко. Он проявляется резким «лающим» кашлем, усилением болей в горле, охриплостью голоса. В случаях бронхита кашель становится более стойким, в лёгких выслушивают жёсткое дыхание и рассеянные сухие хрипы в разных отделах.
Период катаральных явлений иногда может осложниться развитием аденовирусной пневмонии. Она возникает через 3-5 дней от начала заболевания, у детей до 2-3 лет может начаться внезапно. При этом нарастает температура тела, лихорадка принимает неправильный характер и продолжается длительно (2-3 нед). Кашель становится сильнее, прогрессирует общая слабость, возникает одышка. Губы принимают цианотичный оттенок. При ходьбе одышка нарастает, появляется испарина на лбу, усиливается цианоз губ. По рентгенологическим признакам пневмония может быть мелкоочаговой или сливной.
У детей раннего возраста в тяжёлых случаях вирусной пневмонии возможны пятнисто-папулёзная сыпь, энцефалит, очаги некроза в лёгких, коже и головном мозге.
Патологические изменения со стороны сердечно-сосудистой системы развиваются лишь при редких тяжёлых формах заболевания. Характерны приглушение тонов сердца и мягкий систолический шум на его верхушке.
Поражения различных отделов дыхательных путей могут сочетаться с нарушениями со стороны ЖКТ. Возникают боли в животе и дисфункция кишечника (диарея особенно характерна для детей младшего возраста). Увеличиваются печень и селезёнка.
Аденовирусная инфекция чаще поражает детей и лиц среднего возраста. Заболевание в среднем продолжается от нескольких дней до 1 нед, но при длительной задержке вируса в организме возможно рецидивирующее течение, при этом инфекция затягивается на 2-3 нед.
По преобладанию тех или иных симптомов и их сочетанию выделяют несколько форм болезни:
• ОРВИ;
• ринофарингит;
• ринофаринготонзиллит;
• ринофарингобронхит;
• фарингоконъюнктивит (фарингоконъюнктивальная лихорадка);
• конъюнктивит и кератоконъюнктивит;
• пневмония и др.
Осложнения аденовирусной инфекции
Наиболее типичны отиты и гнойные синуситы, обструкция евстахиевой трубы у детей вследствие длительной гипертрофии лимфоидной ткани в глотке, ларингоспазм (ложный круп), вторичные бактериальные пневмонии, поражения почек. Прогноз заболевания обычно благоприятный.
Чем лечить аденовирусную инфекцию у детей и профилактические рекомендации
Вылечить инфекцию можно, но не всегда понятно, какие действия или лекарства необходимо применять. После диагностики и определения симптомов аденовирусной инфекции у детей, вероятней всего, будет назначено лечение в домашних условиях. Госпитализация возможна, но только в самых серьезных случаях тяжелой формы заболевания.
Чудо лекарства, которое моментально избавит организм от аденовируса не существует, используется симптоматическое лечение и общие терапевтические мероприятия.
Рекомендации по лечению аденовирусной инфекции у детей, включают в себя5:
- Обильное питье;
- Соблюдение постельного или полупостельного режима (зависит от тяжести протекания заболевания);
- Лечебную диету с полным исключением раздражающих слизистую оболочку ротоглотки продуктов, включая острые, жареные и пряные блюда;
- Поддержание комфортной температуры и влажности воздуха;
- Проветривание помещения, где находится ребенок;
- Соблюдение всех гигиенических норм.
Лекарства для симптоматического лечения доступны в большинстве аптек, но должны выписываться только лечащим врачом-педиатром. К таким лекарствам относят:
- Жаропонижающие средства, применяемые при скачках температуры выше 38,5° С;
- Растворы морской воды или физраствор для промывания носа, при заложенности и выделениях;
- Полоскание горла специальными растворами;
- Витаминные комплексы.
В качестве профилактических мероприятий (до начала заболевания) используют:
- Закаливание;
- Полноценное и здоровое питание, ограничение посещений общественных мест и скопления людей во время обострения заболеваний;
- Обязательно мытье рук, соблюдение всех правил личной гигиены;
- Активность ребенка и физическая нагрузка;
- Поддержание здорового веса ребенка;
- Прогулки на свежем воздухе;
- Проветривание помещений и поддержание высокой влажности, особенно в сезон отопления.
Профилактика важна, но если ребенка поразила аденовирусная инфекция, то от закаливания стоит сразу отказаться, так как возможны неприятные последствия. При развитии бактериального осложнения могут потребоваться антибиотики, но без согласования с врачом их прием крайне нежелателен. Основная проблема лечения заключается в том, что аденовирус уже попал в организм, иммунитет пытается его победить, а в этот момент через входные ворота могут проникнуть другие вирусы и бактерии. На помощь приходят специальные медикаментозные препараты.
Одним из таких препаратов является ИРС – назальный спрей, стимулирующий местный иммунитет и помогающий бороться с причиной заболевания. Защита сводится к активации иммунной системы за счет бактериальных лизатов, включенных в состав препарата6,7.
Тактика лечения
Если артроза нет, но есть дисфункция, тактика следующая:
- определяют первопричину и устраняют ее, например шлифуют зубы и пломбы, затрудняющие работу сустава, исправляют ошибки протезирования, корректируют прикус;
- уменьшают нагрузку на сустав – пациенту рекомендуют перейти на мягкую пищу, выполнять массаж лицевых мышц и упражнения на расслабление челюстей;
- если дефекты серьезные, проводят хирургическое лечение – костную или мышечную пластику области дисфункции.
Если врач определит дегенеративные изменения в хрящевой ткани, будет назначено лечение остеоартроза. С помощью обезболивающих – снимают болезненные ощущения. При необходимости назначают комплекс физиотерапии, например воздействие лазером или ультразвуком. Хорошие результаты дают внутрисуставные инъекции протеза синовиальной жидкости «Нолтрекс», которые восстанавливают функциональность сустава за счет восполнения недостающей смазки.
Артроз ВНЧС успешно лечится внутрисуставными инъекциями «Нолтрекс»
Диагностика аденовирусной инфекции
Диагностировать аденовирусную инфекцию в большинстве случаев не составляет особого труда. Врач собирает анамнез, проводит обследование, определяет характерные симптомы и на их основании ставит диагноз. Подобный способ называют клиническим. Особенно он точен, когда болезнь носит распространенный характер, в зимний или весенний период.
В редких случаях требуется более точное диагностирование аденовирусов из-за сходства симптомов с проявлениями гриппа или других, более редких респираторных инфекций. В таком случае применяют лабораторные методы исследования, на анализ берется кровь4.
Существует точная методика выявления аденовирусной инфекции посредством исследования крови.
В качестве дополнительных диагностических мероприятий могут быть проведены микроскопические исследования содержимого носа и ротоглотки, для исключения бактериальной инфекции.
Симптомы
При нарушении работы вестибулярного анализатора возникает ощущение вращения. Человек может шататься, при попытке ходить или падать, при попытке встать. Основными симптомами вестибулярного синдрома являются:
- Головокружение или ощущение головокружения
- Падение или чувство возможного падения
- Слабость
- Нечеткость зрения
- Дезориентация
Другими симптомами являются тошнота, рвота, диарея, изменения частоты сердечных сокращений кровяного давления, страх, тревога или паника. Некоторые пациенты могут испытывать усталость, депрессию, невозможность концентрации внимания. Симптомы могут появляться и исчезать в течение короткого периода времени или иметь длительные промежутки между приступами.
Диагностика
Диагностика вестибулярных нарушений достаточно сложная, так как причин нарушений вестибулярной функций много, как заболеваний, так и лекарств вызывающих головокружения. Тем не менее, в первую очередь необходимо пройти консультацию ЛОР – врача. После изучения истории болезни, подробного изучения симптомов врач проведет осмотр уха и назначит необходимый план обследования. План обследования может включать как лабораторные исследования или специальные тесты (аудиометрию, электронистагмографию), так и методы нейровизуализации, такие как МРТ и КТ. Кроме того, в последние годы получили распространение такие методы исследований как: компьютерно-динамический визуальный тест, тестирование вестибулярной авторотации, ВВП (вестибуло-вызванные потенциалы).
Наиболее простыми и доступными тестами являются такие тесты как энергические суть, которых заключается в холодовом или тепловом воздействием на среднее ухо, что проще всего проводить с использованием воды разной температуры. Разница в нистагме более 25 %,возникающем при воздействие температурного фактора, как правило, свидетельствуют о наличии периферической или центральной дисфункции вестибулярного аппарата.