Упражнения при преддиабете
При физической нагрузке расходуется сахар в крови и повышается чувствительность к инсулину, поэтому все упражнения помогают обратить преддиабет вспять.
План занятий должен быть акцентирован на двух вещах:
- Будьте физически активны каждый день. Это может быть прогулка после обеда, работа в саду, игра с детьми, плавание, езда на велосипеде, танцы и т. д. Отслеживайте количество шагов, которые вы делаете каждый день с помощью смартфона или фитнес-трекера.
- Сосредоточьтесь на наращивании мышечной массы, делая такие упражнения несколько раз в неделю. Увеличение мышечной силы делает клетки мышц «более голодными» (более чувствительными к инсулину), что приравнивается к нормальному здоровому метаболизму.
Вы можете нарастить мышечную массу, используя гантели или тренажеры сопротивления. Начните с малого веса и постепенно поднимайтесь до более тяжелого.
Перед началом любой программы проконсультируйтесь с лечащим врачом.
Лечение сахарного диабета при беременности
Течение беременности при сахарном диабете осложняется тем, что женщине придется осуществлять постоянный контроль над показателями уровня глюкозы в крови (не менее 4х раз в день). Кроме того, для коррекции гестационного сахарного диабета необходимо придерживаться диеты, включающей в себя три основных приема пищи и два-три перекуса, ограничив при этом суточное количество потребляемых калорий до 25-30 на один килограмм массы тела
Очень важно контролировать, чтобы диета была максимально сбалансирована по содержанию основных питательных веществ (белков, жиров и углеводов), витаминов и микроэлементов, так как от этого напрямую зависят полноценный рост и развитие плода.
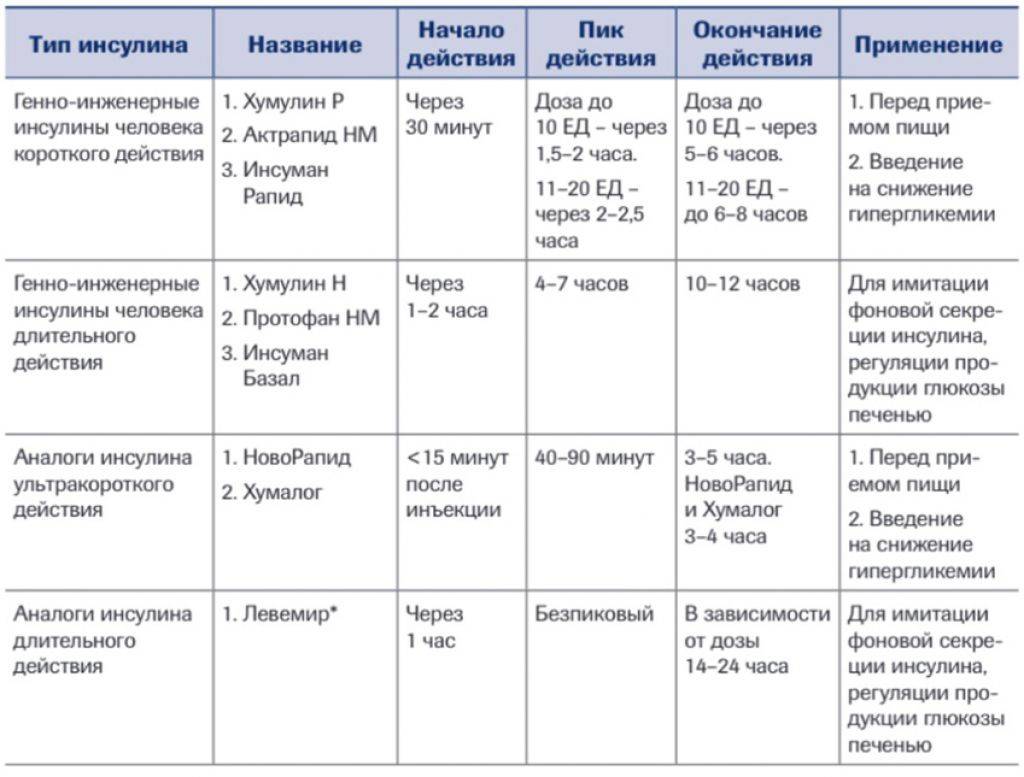
Прием лекарственных средств, снижающих уровень глюкозы в крови, при беременности противопоказан. Если диета, назначенная врачом, наряду с умеренными физическими нагрузками не даст ожидаемых результатов, придется прибегнуть к инсулинотерапии.
Обзор
Гестационный сахарный диабет — это заболевание, связанное с повышением уровня глюкозы (сахара) в крови, которое развивается только во время беременности.
 В норме, количество глюкозы в крови эффективно регулируется гормоном инсулином, который необходим для перемещения глюкозы из кровотока в клетки, где она в дальнейшем используется для производства энергии или запасается впрок. У некоторых женщин во время беременности организм не может производить достаточно инсулина. А это приводит к повышению уровня глюкозы крови выше нормы.
В норме, количество глюкозы в крови эффективно регулируется гормоном инсулином, который необходим для перемещения глюкозы из кровотока в клетки, где она в дальнейшем используется для производства энергии или запасается впрок. У некоторых женщин во время беременности организм не может производить достаточно инсулина. А это приводит к повышению уровня глюкозы крови выше нормы.
Гестационный диабет развивается только во время беременности. В России гестационным диабетом болеют от 2% до 5% беременных женщин. Существуют еще два основных типа сахарного диабета:
- сахарный диабет 1 типа — когда организм не вырабатывает инсулин вообще (часто называется юношеским диабетом);
- сахарный диабет 2 типа — когда организм вырабатывает недостаточно инсулина, либо клетки организма становятся к нему невосприимчивы (резистентность к инсулину).
В большинстве случаев гестационный сахарный диабет развивается в третьем триместре беременности (после 28 недель) и исчезает после рождения ребенка. Тем не менее, у женщин, которые болели гестационным диабетом, более вероятно развитие в дальнейшем сахарного диабета 2 типа.
Гестационный сахарный диабет можно контролировать с помощью правильного питания и физических упражнений. Тем не менее, некоторым женщинам, болеющим гестационным диабетом, могут понадобиться лекарства для снижения уровня глюкозы в крови.
Принципы углеводного обмена
Чтобы понять, для чего нужны подобные индексы, следует разобраться в тех физиологических процессах, которые происходят в организме человека, ведь именно с ними связаны показатели. Человек получает необходимое количество энергии в процессе углеводного метаболизма. Упрощенный вариант говорит о следующем:
- При поступлении пищи в организм сложные углеводы расщепляются на простые сахариды, представителями которых являются глюкоза, фруктоза. Всасываясь через стенку кишечника, они поступают в кровеносное русло.
- В крови уровень глюкозы (сахара) резко повышается, а поджелудочная железа получает сигнал о необходимости выброса инсулина (гормонально активного вещества), функцией которого является транспортировка сахара в клетки, ткани и, соответственно, снижение показателей в крови.
- Инсулин пропускает глюкозу к мышцам и жировым клеткам. Без действия этого гормона ткани не могут пропустить внутрь сахар.
- Часть моносахарида используется для образования энергетических ресурсов, остальная – откладывается в тканях про запас в виде вещества гликогена.
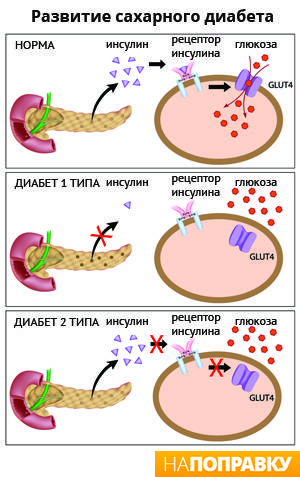
Важно! Гликоген необходим организму для поддержания оптимального уровня сахара в период между поступлением пищи, для восстановления показателей глюкозы в крови при ее значительной растрате на фоне физической активности. Если вырабатывается недостаточное количество гормона поджелудочной железой, речь идет о развитии 1-го типа сахарного диабета (инсулинозависимого)
При достаточном синтезе, но потере чувствительности клеток к инсулину появляется 2-й тип патологии (инсулиннезависимый)
Если вырабатывается недостаточное количество гормона поджелудочной железой, речь идет о развитии 1-го типа сахарного диабета (инсулинозависимого). При достаточном синтезе, но потере чувствительности клеток к инсулину появляется 2-й тип патологии (инсулиннезависимый).
Такие больные корректируют свое питание, учитывая и гликемический, и инсулиновый индекс продуктов, поскольку только с их помощью можно удерживать лабораторные показатели в допустимых пределах.
Схема участия гормона инсулина в обмене веществ
Как только пища попала в организм, начинается процесс расщепления сложных углеводов.
В ходе химических превращений выделяются простые по химическому составу сахариды:
- глюкоза (основное количество моносахарида);
- фруктоза.
Затем эти вещества проникают в кровь и разносятся по всему организму. В результате можно наблюдать, как после еды в крови увеличивается уровень сахара. Поджелудочная железа, как источник выработки инсулина, получает сигнал о том, что есть потребность выбросить гормон, чтобы снизить уровень глюкозы до нормальных значений.
В свою очередь инсулин обеспечивает доступ сахара к мышцам и жировым клеткам, тем самым обеспечивая их полноценное питание. Если инсулина будет мало, ткани и клетки не смогут осуществлять пропуск сахара.
Некоторое количество глюкозы и фруктозы используется организмом для образования своих энергетических ресурсов. Неизрасходованная часть откладывается, в результате чего образуется запас вещества под названием гликоген.
Его основная задача — поддержание оптимального уровня сахара, которого будет достаточно от одного приема пищи, до другого. Еще одной функцией гликогена является поддержание и восстановление глюкозы до нормальных значений в тот момент, когда организм испытывает физические нагрузки.
В том случае, когда выработка вещества происходит в достаточном количестве, но клетки утрачивают заложенную природой чувствительность к инсулину, то возникает диабет 2 типа, который не требует специального притока гормона в организм извне (при помощи инъекций) – инсулинонезависимый.
В этом случае необходима корректировка питания. На помощь приходят таблицы индексов, выведенные научным путем – гликемического и инсулинового
Важность их состоит в том, что продукты с подходящими значениями помогают удерживать показатели в нормальных значениях, снижая угрозу различных осложнений
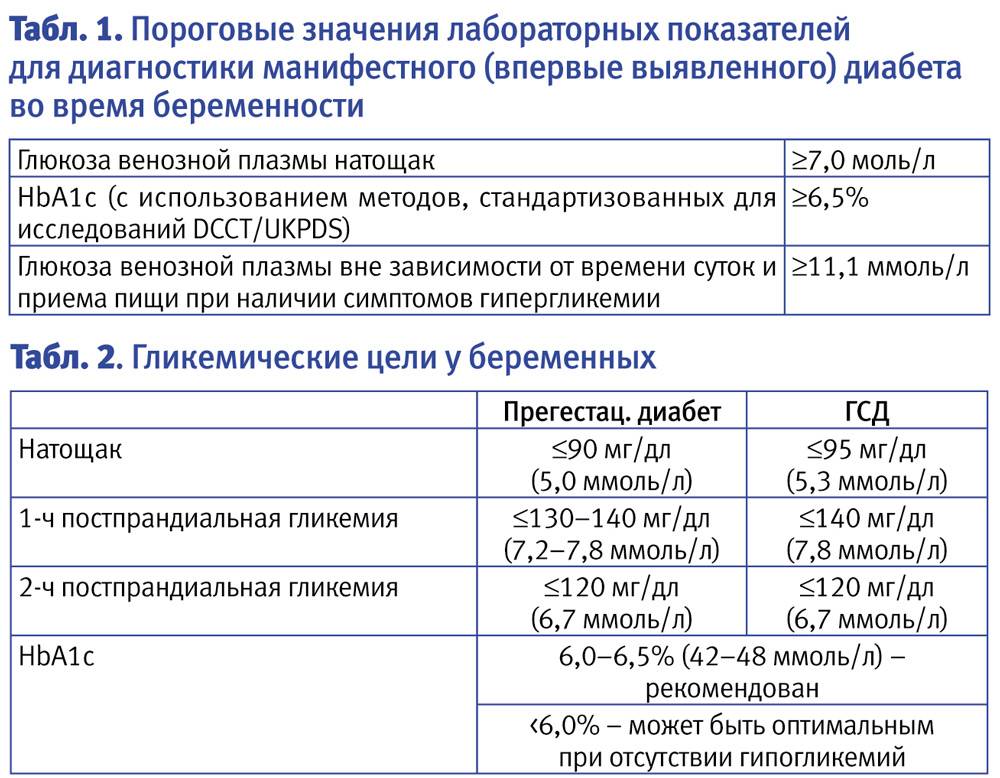
Сахарный диабет при беременности: симптомы и признаки
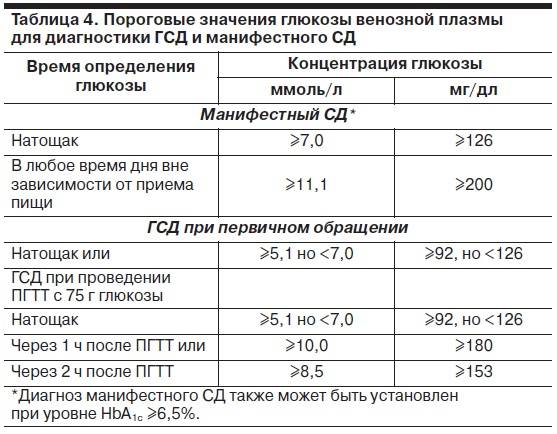
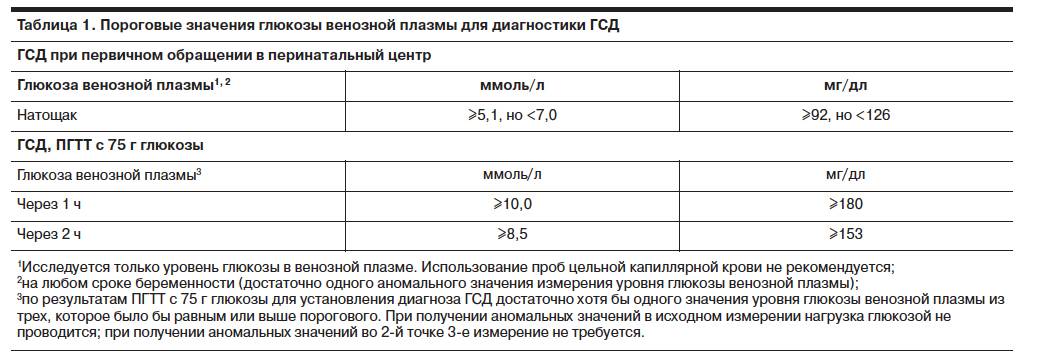
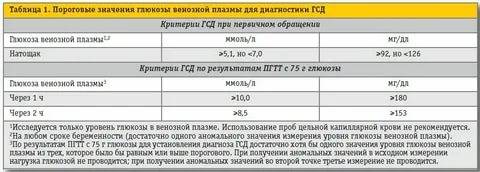
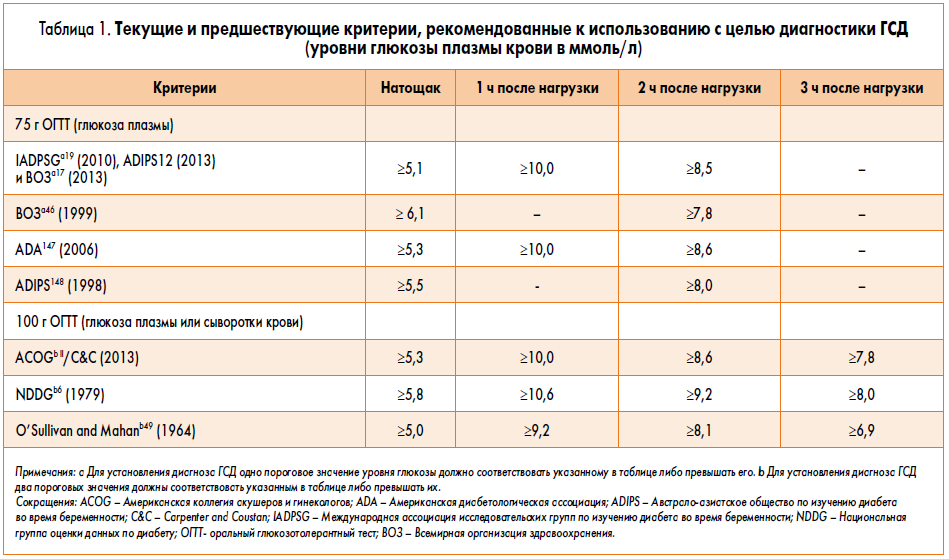
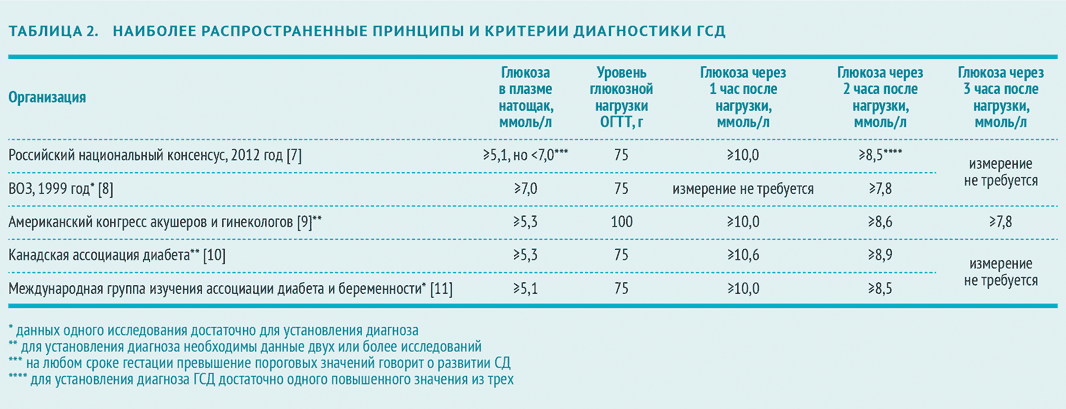
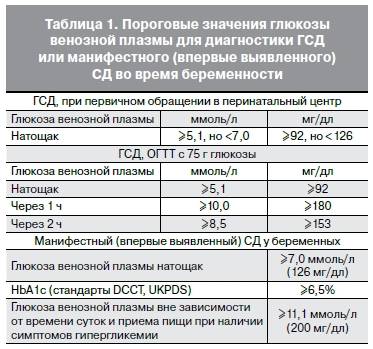
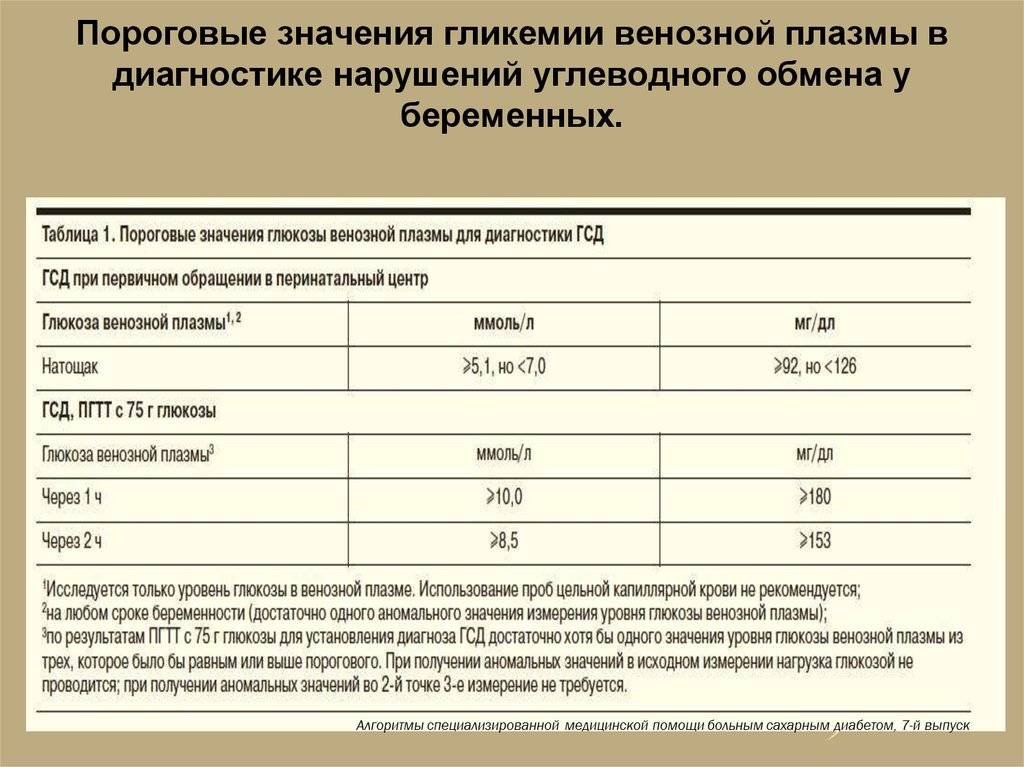
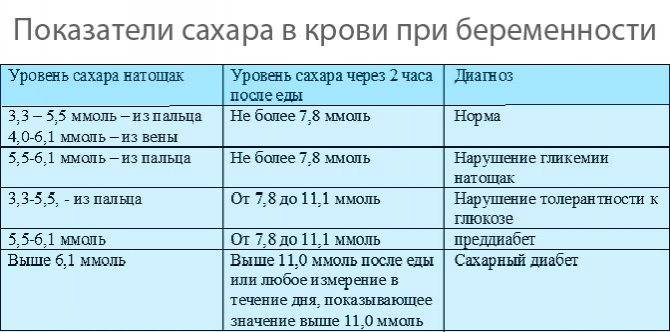
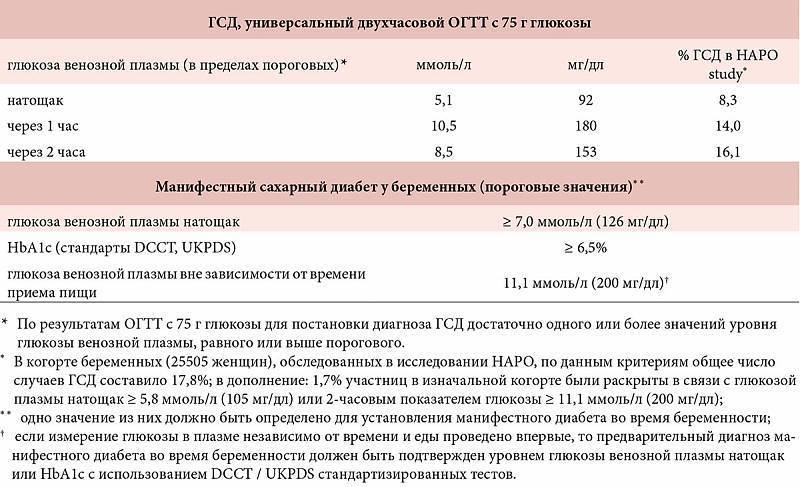
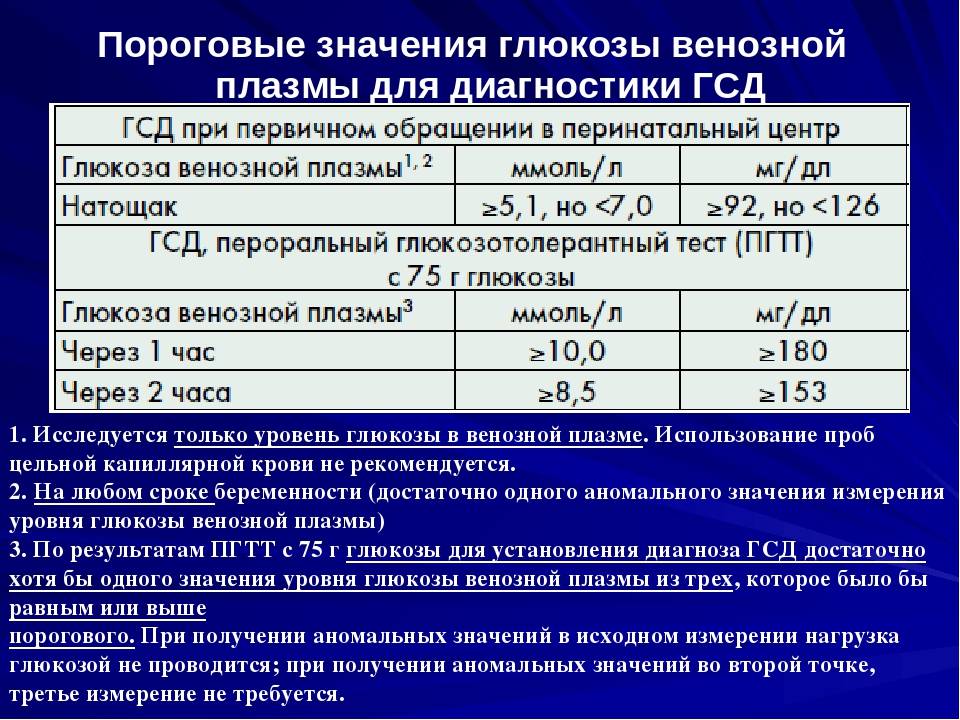
Специфических проявлений при гестационном сахарном диабете не выявляется, поэтому единственным критерием для постановки диагноза является лабораторный скрининг беременных. Женщины, входящие в группу риска, при первом же обращении в женскую консультацию должны сдать анализ на уровень сахара в крови натощак на фоне обычной диеты и физических нагрузок. Если уровень сахара в крови, взятой из пальца, составляет 4.8-6,0 ммоль/л, рекомендуется пройти специальный тест с нагрузкой глюкозой.
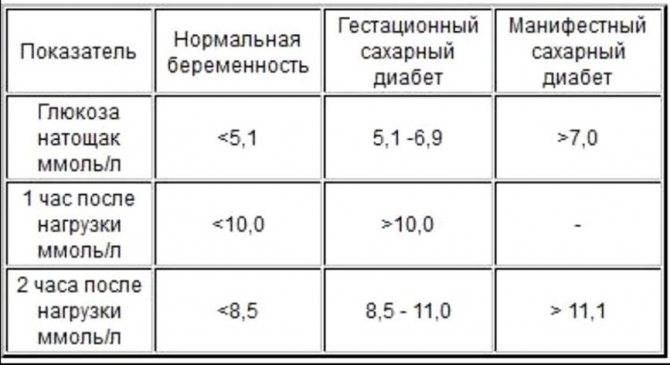
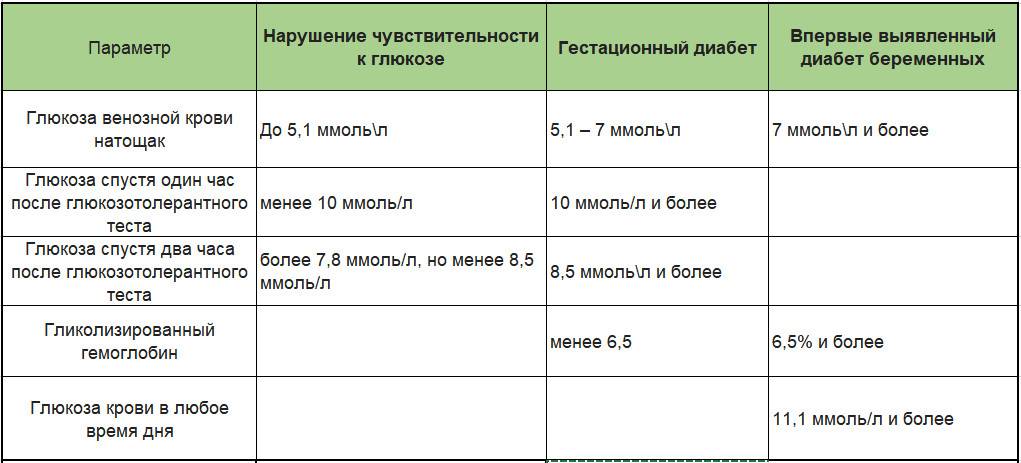
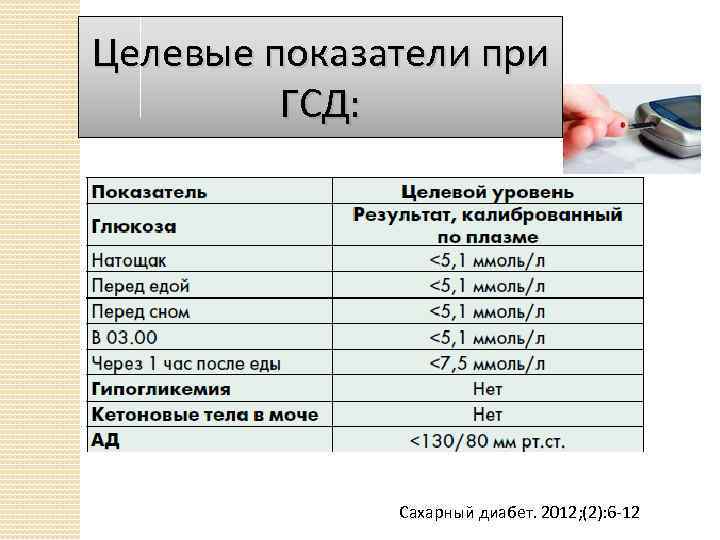
Для выявления гестационного сахарного диабета всем беременным в период между шестым и седьмым месяцами проводят оральный глюкозотолерантный тест, который показывает качество усвоения глюкозы организмом. Если уровень глюкозы в плазме крови, взятой натощак, превышает 5,1 ммоль/л, через час после еды – более 10,0 ммоль/л, а через пару часов – более 8,5 ммоль/л, то у врача есть основание диагностировать ГСД. При необходимости тест можно проводить неоднократно.
При своевременном диагностировании заболевания и последующем наблюдении и выполнении всех рекомендаций врача, риск рождения больного ребенка снижается до 1-2%.
Причины возникновения гестационного сахарного диабета
Гестационный сахарный диабет при беременности развивается в результате снижения чувствительности клеток и тканей организма к собственному инсулину, т. е. развивается инсулинорезистентность, что связано с повышением в крови уровня гормонов, вырабатываемых организмом при беременности. Кроме того, у беременных уровень глюкозы снижается более стремительно из-за потребностей в ней плода и плаценты, что также сказывается на гомеостазе. Следствием вышеперечисленных факторов является компенсаторное увеличение выработки инсулина поджелудочной железой. Именно поэтому в крови беременных чаще всего показатели уровня инсулина повышены. Если же поджелудочная железа не может вырабатывать инсулин в требуемом организмом беременной количестве, развивается гестационный сахарный диабет. Об ухудшении функции β-клеток поджелудочной железы при гестационном сахарном диабете можно судить по повышенной концентрации проинсулина.
Часто сразу после родоразрешения уровень сахара в крови женщины возвращается в норму. Но полностью исключать вероятность развития сахарного диабета не приходится и в этом случае.
Лечение ГСД
Как лечить диабет беременных, решает врач. Но применяемые к беременным женщинам методы контроля при диабете давно выработаны:
- Диета: это первый и самый действенный метод лечения, которого чаще всего бывает достаточно. Основная цель диеты – контроль количества глюкозы, которая попадает в кровь, поэтому в рацион включаются так называемые медленные углеводы – фрукты, каши, цельнозерновые продукты, овощи. Быстрые углеводы вроде мучного и сладкого, газированных напитков следует исключить из питания. Контролирует соблюдение диеты наблюдающий беременную врач, также может потребоваться помощь эндокринолога или диетолога.
- Физическая активность: ежедневные упражнения длительностью около получаса снижают сахар в крови и способствуют нормальному течению беременности.
- Уколы инсулина: к ним прибегают при недостаточной эффективности вышеуказанных мер. Инсулин не вредит плоду, потому что не контактирует с ним напрямую.
Препараты, назначаемые больным сахарным диабетом, обычно противопоказаны для беременных. Их можно заменить травяными настоями, которые укрепляют иммунитет и оказывают благотворное воздействие на состояние важных систем организма.
Ведение беременности при ГСД
Диагностированный гестационный сахарный диабет вносит изменения в ведение беременности. Появляется потребность в амбулаторном и стационарном наблюдении, и при нормальном течении беременности стационар нужен только три раза:
- Начало беременности: все начинается с полного медобследования, после которого решается вопрос о целесообразности сохранения беременности. Если риск осложнений высок, беременность становится смертельно опасной. Если же плод решено сохранить, разрабатывается лечение гестационного диабета;
- 20–24 недели: характеризуется ухудшением течения заболевания и возможностью развития осложнений, поэтому беременной нужно повторное исследование. На этом сроке потребуется сделать ультразвуковое исследование с выяснением биофизического профиля плода. Это позволит получить подробные данные о его состоянии и размерах.
- 32–34 недели: в это время в условиях стационара наблюдают за состоянием ребенка и лечат осложнения, также решается вопрос о сроке и методе родоразрешения. При макросомии роды, вероятнее всего, перенесут на более ранний срок. Также врач может назначить кесарево сечение вместо обычных родов.
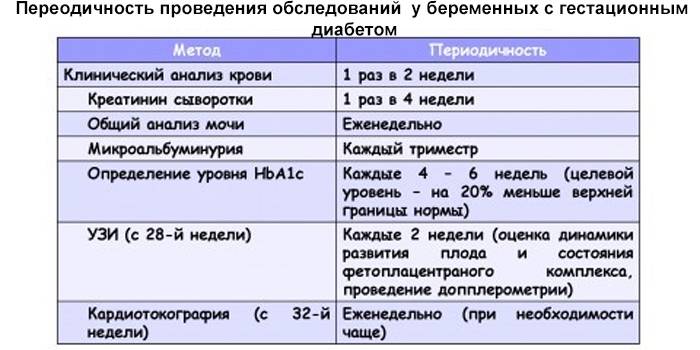
Так как у каждой беременной с гестационным сахарным диабетом заболевание протекает по-разному, необходимо пристальное наблюдение врача на протяжение всего срока беременности. Дома, чтобы контролировать сахар в крови, необходимо пользоваться глюкометром.
Профилактика ГСД
Если женщина в группе риска заболеваемости диабетом, профилактические меры помогут избежать его возникновения:
- Правильное питание: обычно оно сводится к исключению быстрых углеводов. Сбалансировать питание поможет диетолог, которого необходимо посещать регулярно. Зачастую этой простой меры бывает достаточно.
- Физические упражнения: показаны и при нормальном течении беременности, также они эффективно предупреждают возникновение и развитие диабета. Лучше отдать предпочтение специальной гимнастике для беременных.
- Прогулки на улице: желательно выбрать для них место в удалении от автомобильных дорог.
- Контроль веса при планировании беременности и на ее протяжении: лучше заручиться поддержкой диетолога.
- Посещение врача: нельзя недооценивать помощь врача, который подскажет, как лучше избежать развития ГСД.
- Прием лекарств: следование указаниям врача снизит риск развития болезни.
- Отказ от вредных привычек: курение, алкоголь и другие вредные привычки не только вредят развитию плода, но и повышают риск возникновения гестационного сахарного диабета.
При любых непонятных симптомах и недомоганиях необходимо сразу обращаться за врачебной помощью Те же рекомендации актуальны для женщин, у которых уже был диагностирован один из видов сахарного диабета. Профилактические меры исключат или сведут к минимуму влияние диабета на течение беременности.
В чем разница между преддиабетом и диабетом 1 и 2 типа?
- Преддиабет. Предиабет возникает, когда в крови слишком много сахара (глюкозы). Это ранний предупреждающий признак того, что в организме больше сахара, чем он может использовать. Это состояние ещё не болезнь, но уже и не норма.
- Диабет 1 типа. Болезнь развивается как следствие аутоиммунных атак на поджелудочную железу.
- Диабет 2 типа. При этом заболевании поджелудочная железа не может вырабатывать достаточное количество инсулина, чтобы не отставать от возросшей потребности в поступлении сахара в клетки для получения энергии. Контролировать уровень сахара и предотвратить развитие осложнений диабета 2 типа можно только при помощи лекарственных препаратов в сочетании с диетой и движением.
Чего следует избегать при преддиабете белая диета
Существует простой способ, позволяющий определить продукты, которых следует избегать при преддиабете. Исключите из рациона продукты белого цвета:
- Сахар (и все, что сделано с сахаром).
- Белая мука (и все, что сделано с мукой).
- Белый хлеб.
- Белый рис.
- Белая паста.
- Белый картофель и др.
Исключение: белая цветная и белокочанная капуста.
Необходимо убрать из рациона питания продукты с высокой степенью переработки (готовые к употреблению), которые отличаются высоким содержанием калорий, углеводов, химических веществ и низким содержанием питательных веществ, пищевых волокон и витаминов.
Другие продукты, которые нужно исключить:
- Жареная еда и копчености.
- Жирное мясо – ребра, бекон, жирные куски свинины, колбасы, жирные гамбургеры, гидрогенизированные жиры.
- Подгоревшие продукты (они относятся к канцерогенным).
- Легкие закуски – чипсы, печенье.
- Энергетические батончики. Можно употреблять только батончики, содержащие менее 5 граммов сахара и не менее 2 граммов клетчатки.
- Газированные напитки, подслащенный чай, сладкие фруктовые соки.
Главное – уделять пристальное внимание качеству всех продуктов, содержащих оптимальное соотношение жиров, белков и углеводов, и выбирать менее обработанные, то есть сырые, не приготовленные на производстве
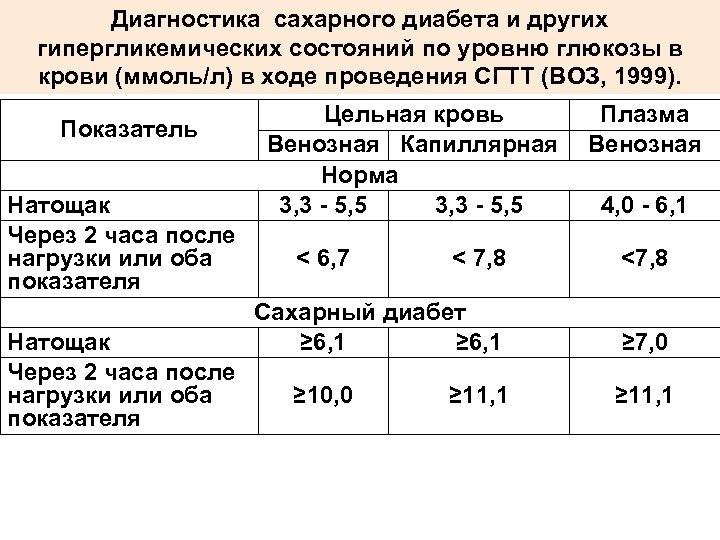
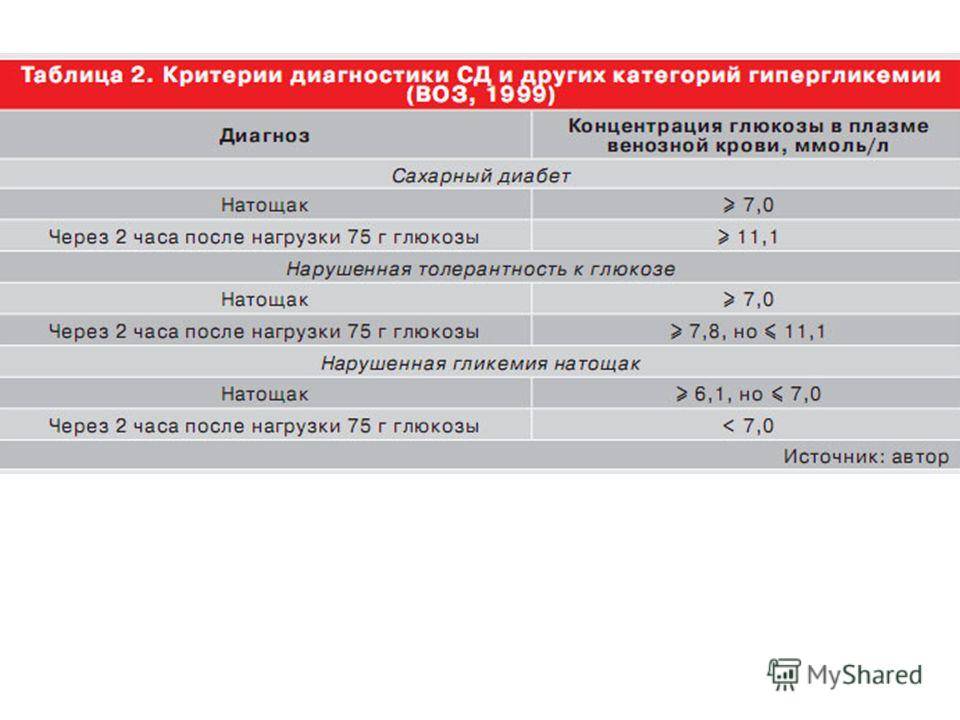
На основании чего устанавливается диагноз «Сахарный диабет»?
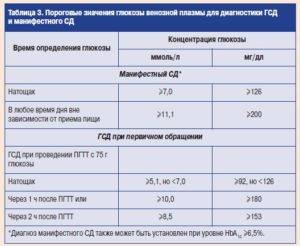
Сахарный диабет устанавливается на основании измерения уровня глюкозы крови. Верхняя граница нормального уровня глюкозы в крови из пальца натощак 5,5 ммоль/л, в крови из вены – 6,0 ммоль/л.
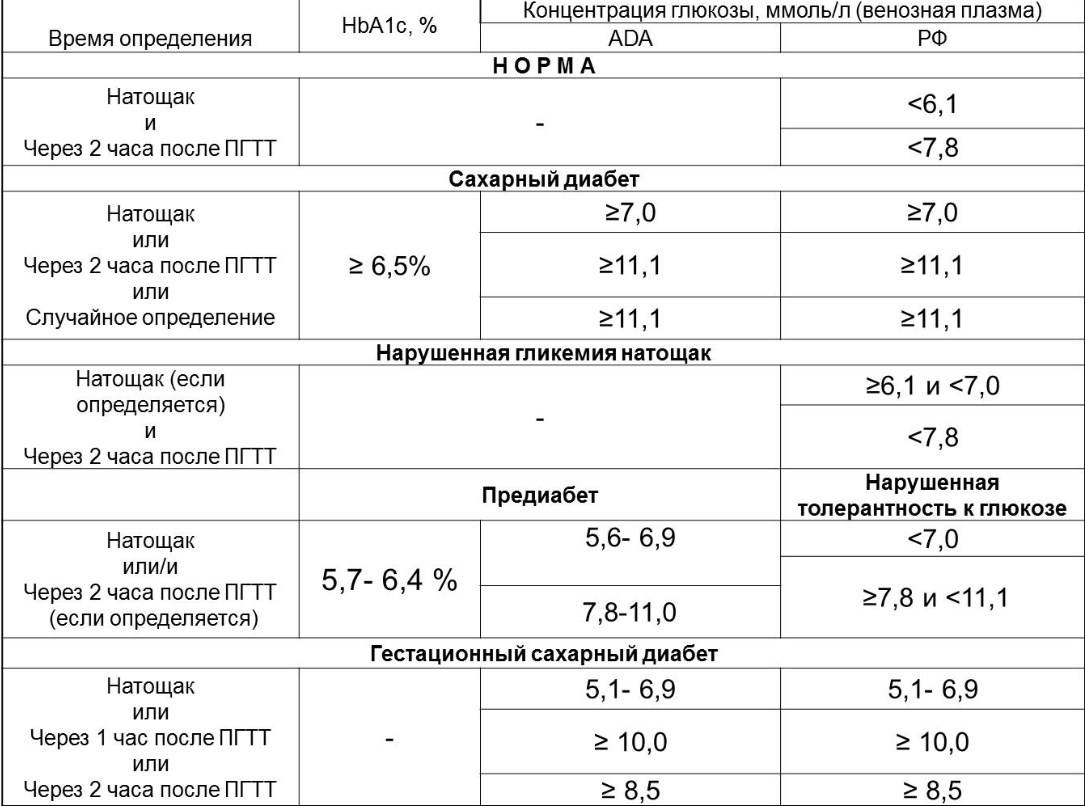
Если уровень глюкозы натощак ≥ 6,1 ммоль/л в крови из пальца, или ≥ 7,0 ммоль/л в крови из вены, или после еды ≥ 11,1 ммоль/л в любой крови устанавливается диагноз сахарный диабет.
Следует обратить внимание, что, хотя при определении глюкозы крови глюкометром кровь берется из пальца, но большинство современных глюкометров откалибровано по плазме, поэтому при определении глюкозы крови глюкометром следует ориентироваться на показатели для плазмы. Уровень глюкозы крови натощак в крови из пальца от 5,6 до 6,0 ммоль/л (в крови из вены от 6,1 до 6,9 ммоль/л) является промежуточным состоянием между нормой и сахарным диабетом («преддиабет»)
Уровень глюкозы крови натощак в крови из пальца от 5,6 до 6,0 ммоль/л (в крови из вены от 6,1 до 6,9 ммоль/л) является промежуточным состоянием между нормой и сахарным диабетом («преддиабет»).
Термин «преддиабет» используется в качестве неофициального названия.
Официальное название данного состояния включает два диагноза: «нарушенная толерантность к глюкозе» и «нарушенная гликемия натощак».
Для уточнения данных состояний пациенту может назначаться тест с глюкозой. НО! Если уровень глюкозы натощак ≥ 6,1 ммоль/л в крови из пальца, или ≥ 7,0 ммоль/л в крови из вены, или после еды ≥ 11,1 ммоль/л – ТЕСТ С ГЛЮКОЗОЙ ПРОВОДИТЬ НЕ НАДО!
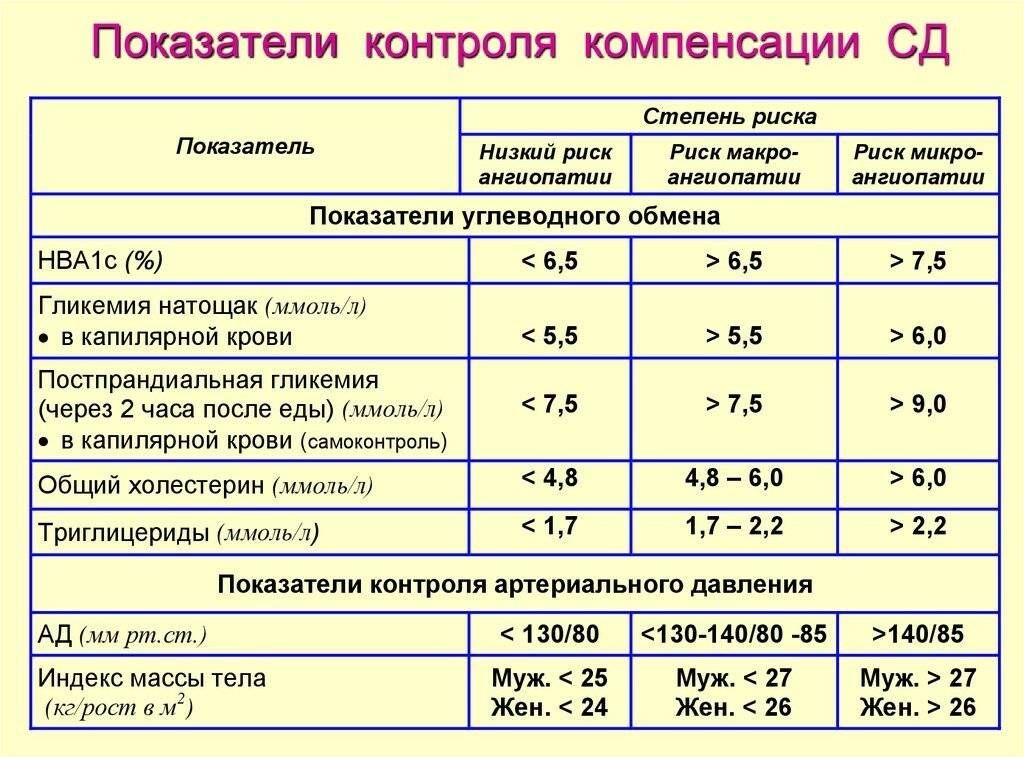
Очень важным показателем является гликированный гемоглобин. Гликированный гемоглобин показывает, какой был средний уровень глюкозы крови за последние 3 месяца.
Глюкоза крови связывается с гемоглобином, который содержится в эритроците (эритроцит является инсулинНЕзависимой клеткой крови). Когда в крови много глюкозы, то она в большем количестве связывается с гемоглобином. Эритроцит живет 120 дней, поэтому гликированный гемоглобин показывает, какой был средний уровень глюкозы крови за последние 3 месяца.
Нормальным является уровень гликированного гемоглобина до 5,7-6,0%. Уровень гликированного гемоглобина ≥6,5% является критерием для установления диагноза «сахарный диабет».
При уровне гликированного гемоглобина 5,7-6,4% можно говорить о «преддиабете» (при отсутствии критериев диагностики сахарного диабета по уровню глюкозы крови).
Гликированный гемоглобин применяется не только в качестве критерия диагностики сахарного диабета, но и в качестве критерия компенсации сахарного диабета (оценка компенсации за последние 3-4 месяца).
Для оценки компенсации за последние 3 недели назначается анализ на фруктозамины.
Глюкоза в моче. В норме в моче нет глюкозы, т.к. при образовании мочи почки реабсорбируют всю глюкозу. Глюкоза в моче появляется, когда уровень глюкозы в крови превышает определенный уровень (почечный порог) и почки не могут реабсорбировать всю глюкозу. «Почечный порог» для глюкозы крови составляет 8-10 ммоль/л. Т.е. когда глюкоза в крови выше этого уровня, почки начинают пропускать глюкозу в мочу. Если в моче есть глюкоза, значит в тот промежуток времени, в течение которого в мочевом пузыре собиралась эта порция мочи, уровень глюкозы крови превышал почечный порог. Если Вы утром измерили глюкозу крови и она 5 ммоль/л, но в моче есть глюкоза, значит, ночью уровень глюкозы был высоким.
Для оценки секреции инсулина поджелудочной железой можно определять иммунореактивный инсулин в крови и С-пептид.
Если человек получает инсулинотерапию, то иммунореактивный инсулин покажет ложное значение, поэтому в таких случаях определяется только С-пептид. С-пептид – это часть молекулы инсулина.
С-пептид показывает, сколько инсулина продуцирует поджелудочная железа. Его определение имеет значение в случаях, когда имеются сомнения, нуждается ли данный пациент в инсулинотерапии. Определение С-пептида не входит в стандартные протоколы обследования.
Если С-пептид снижен, то без инсулина не обойтись. Но при 1 типе диабета, как правило, нет смысла определять С-пептид, т.к. клинические проявления обычно не оставляют сомнений о необходимости инсулинотерапии.
Из других анализов можно остановиться на антидиабетических антителах. Они выявляются у пациентов с диабетом 1 типа за несколько лет до дебюта заболевания, но обычно исчезают в течение нескольких лет после того, как человек заболел. У большей части пациентов их определение не имеет практического смысла.
Как правильно пить гранатовый сок при беременности?
Гранатовый сок содержит очень много полезных веществ. В том числе и кислоты, которые могут оказаться достаточно агрессивными. Поэтому его и не рекомендуют будущим мамам с заболеваниями желудочно-кишечного тракта. Но даже и абсолютно здоровым людям он может навредить, поэтому при употреблении этого напитка следует соблюдать некоторые правила:
- Лучше всего пить сок через трубочку. Это позволит защитить от вредного воздействия кислот зубную эмаль.
- После употребления гранатового сока, ротовую полость желательно ополоснуть чистой водой. Это позволит убрать остатки кислоты. В идеале температура воды должна равняться температуре тела, но можно брать и более прохладную, главное – не ледяную.
- Если когда-то были проблемы с желудком, гастрит и т.д., перед употреблением сока следует посоветоваться с гастроэнтерологом.
- Даже если у будущей мамы никогда не было никаких проблем с ЖКТ, гранатовый сок лучше разводить водой перед употреблением, чтоб снизить концентрацию кислот в нём. Также можно смешать его с любым соком, содержащим меньше кислоты, например, морковным. Можно добавлять в такой напиток мёд в умеренных количествах.
Хорошее общеукрепляющее средство получается, если смешать гранатовый, свекольный и морковный соки в соотношении 2:1:3. Употребляют его три раза в день перед едой. Такой напиток поможет справиться со слабостью и головокружениями, если они вызваны нехваткой полезных веществ.
Наиболее богатым на витамины, но и одновременно агрессивным является свежевыжатый сок граната. Максимальной полезностью он обладает на протяжении 20 минут после приготовления. Пить лучше, смешав с водой или морковным соком.
В сезон простуд будущим мамам стоит употреблять гранатовый сок с мёдом в качестве профилактического средства. А если болезнь всё же настигла вас, этот напиток, слегка подогрев, можно использовать для ополаскивания горла.
Диагностика гестационного диабета
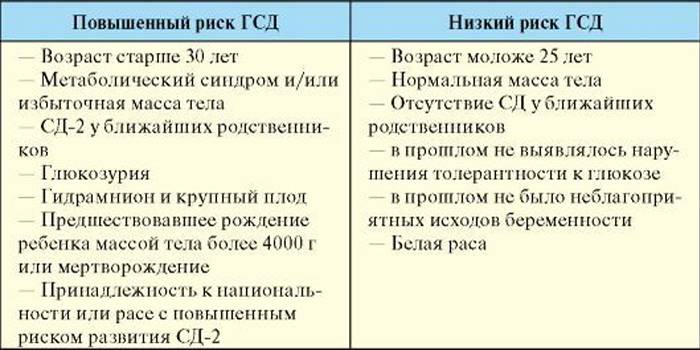
Все беременные женщины, которые находятся в группе высокого риска по развитию диабета, должны пройти скрининговое обследование на гестационный диабет.
При первом визите к врачу, он задаст вам ряд вопросов, чтобы определить, насколько высок ваш риск заболеть диабетом во время беременности. Если риск низкий, скрининговое обследование на диабет не требуется. Достаточно сдать кровь на глюкозу натощак. На сроке 24-28 недель, даже при низком риске, может быть назначен скрининг на гестационный диабет.
Если врач при первом посещении выявит у вас средний или высокий риск развития гестационного диабета, потребуется пройти скрининг на диабет. Скрининг — это простое обследование, которое позволяет выявить заболевание у людей, не имеющих симптомов. В случае положительного результата могут потребоваться дополнительные исследования.
Скрининг на диабет
Скрининговое обследование назначается беременным женщинам с высоким риском диабета при первом визите к врачу. Гестационный сахарный диабет выявляется с помощью перорального теста на толерантность к глюкозе (ПГТТ). У вас возьмут два анализа крови: один — перед тем как вы выпьете раствор глюкозы, а второй — через два часа после этого, чтобы определить, как ваш организм прореагирует на глюкозу.
Если гестационный диабет уже был у вас во время предыдущей беременности или имеются другие факторы высокого риска диабета, тест на толерантность к глюкозе следует пройти при первом обращении к врачу (желательно, на 8-12 неделе беременности). Если результат окажется нормальным, нужно будет повторно пройти этот тест на сроке 24-28 недель.
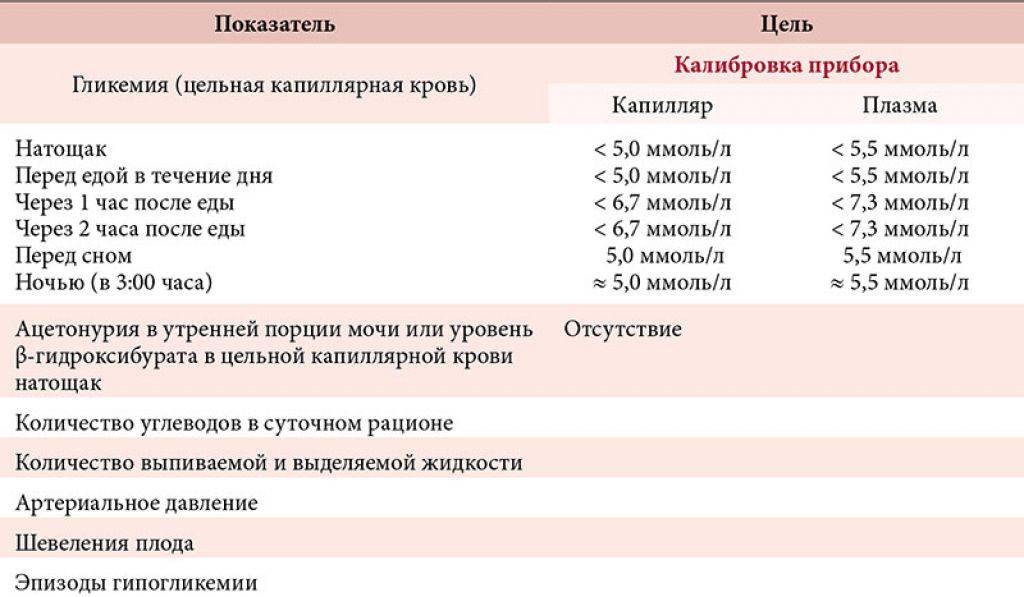
Самоконтроль уровня глюкозы в крови
Вы можете самостоятельно следить за уровнем глюкозы в крови с помощью простых тестов: анализа крови из пальца и анализа мочи.
Вот что вам понадобится, чтобы делать его самостоятельно:
- тест-полоски;
- глюкометр;
- устройство прокола пальца;
- ланцеты;
- дневник наблюдений за уровнем глюкозы в крови;
- коробка для утилизации игл.
Перед тем как сделать анализ крови из пальца убедитесь, что все необходимое для него находится в сухом и чистом месте. Тщательно вымойте и ополосните руки в теплой воде (грязь с рук может повлиять на результаты теста). Выберите палец и помассируйте его, чтобы улучшить кровообращение.
Взятие анализа крови из подушечки пальца может причинить боль. Вместо этого лучше колоть в боковую поверхность пальца, желательно — не большого. После прокола слегка сожмите палец, чтобы получить каплю крови.
Таблица инсулинового индекса
Как это ни странно, но три цели, поставленные перед спортсменами, бодибилдерами и диабетиками, абсолютно совпадают:
- повышение инсулиновой чувствительности клеток мышечных тканей и понижение таковой в жировых клетках организма;
- регулярный контроль над выделением инсулина;
- кропотливые и практически ежедневные физические упражнения.
Но и разница между этими людьми очевидна
Спортсменам можно нарушать режим тренировок и питания, а вот для диабетиков, людей с метаболическим синдромом или ожирением, жизненно важно определится с системами физических нагрузок и пищевым поведением, поскольку такой «здоровый образ жизни» становится для них пожизненным лекарством №1
Первая волна информации, которая захлестнула интернет, была связана с распространением весопонижающей диеты Мишеля Монтиньяка. Французский диетолог для составления своей системы здорового питания использовал революционное исследование канадского профессора Дж. Дженкинса – одного из первых исследователей поведения пищевых углеводов в организме человека.
Вторая волна, правда, не такая мощная, поднялась в 2009 году. Учеными кафедры биохимии Сиднейского университета была проведена работа по исследованию «постпрандиальной инсулинемии в ответ на пищевую изоэнергетичную нагрузку 240 ккал». Всего в эксперименте было задействовано 38 продуктов. Именно этот список, в том или ином варианте, «гуляет» по просторам интернета под названием Таблица (список, перечень) инсулиновых индексов.
Осложнения гестационного диабета
Без лечения гестационный диабет может привести к осложнениям у вас и вашего ребенка.
Контроль уровня глюкозы (сахара) в крови в течение беременности снижает риск развития осложнений. Гестационный сахарный диабет может повысить риск:
- отслойки плаценты — плацента (орган, который связывает кровоток беременной женщины и ее будущего ребенка) начинает отделяться от стенки матки. Это может вызвать опасное кровотечение, а также постоянные боли в животе;
- необходимости стимуляции родов — когда используются специальные препараты, чтобы искусственно вызвать роды (читайте о стимуляции родов для получения дополнительной информации);
- преждевременных родов (см. ниже);
- макросомии (см. ниже);
- травм во время родов у вас и вашего ребенка;
- неонатальной гипогликемии, когда в крови плода наблюдается пониженный уровень глюкозы, что приводит к недостаточному питанию плода, цианозу (синюшность кожных покровов) и раздражительности у новорожденного;
- перинатальной смерти — смерти ребенка в ближайшие дни до или после родов;
- развитию ожирения и/или сахарного диабета у ребенка в дальнейшем.
Гестационный диабет может привести к преждевременному рождению ребенка (до 37 недели беременности). Это может вызвать в дальнейшем развитие осложнений у ребенка, таких как:
- респираторный дистресс-синдром — легкие ребенка на этом сроке беременности еще недоразвиты и не могут снабжать организм кислородом в достаточном объеме;
- желтуха — кожа ребенка приобретает желтый оттенок, когда излишнее количество билирубина накапливается в крови.
Гестационный диабет повышает риск макросомии, когда вес ребенка превышает нормальный для его возраста (гестационного возраста) вес, то есть составляет более 4 кг. Макросомия возникает из-за того что избыток глюкозы в крови матери поступает в организм будущего ребенка. Это вызывает у него повышенную выработку инсулина, что позволяет глюкозе проникать в клетки и, в конечном итоге, стимулирует рост организма.
Макросомия может привести к такому осложнению как плечевая дистоция плода. Это происходит, когда во время родов головка плода появляется наружу, но плечо плода упирается в лобковую кость и застревает в родовом канале. Плечевая дистоция плода опасна, поскольку приводит к нарушению дыхания у ребенка, сдавленного в родовых путях. Это осложнение встречается примерно у 1 из 200 новорожденных.
У женщины, перенесшей гестационный диабет во время беременности, вероятность сахарного диабета 2 типа примерно в 7 раз выше, чем у женщин с нормальной беременностью.Сахарный диабет 2 типа — заболевание, при котором организм не вырабатывает достаточное количество инсулина или клетки организма не реагируют на инсулин (резистентность к инсулину)
Поэтому после родов важно следить за уровнем глюкозы в крови, чтобы проверить, вернулся ли он в норму
Ваш ребенок также имеет повышенные риски развития в дальнейшем следующих заболеваний:
- сахарный диабет;
- ожирение (при индексе массы тела более 30).
Причины отклонений уровня сахара
Причины влияют на то, будет ли повышенный сахар в крови у ребенка или пониженный. Причем они могут быть самыми разными. Но чтобы разобраться во всем этом, следует детальнее изучить, что такое повышенный и пониженный сахар в крови у ребенка.
Пониженный сахар в крови у ребенка
Если уровень сахара в крови у детей снижается до уровня ниже нормы, тогда диагностируется гипогликемия. Это опасно тем, что при таком диагнозе может проявляться частое чувство голода, дрожь, потливость, слабость, спутанность сознания, замедленная речь. Нередко бывают судороги. Показана при недостаточном количестве сахара в крови у детей и потеря сознания.
Причиной же низкого сахара в крови у ребенка может быть:
- недостаточное количество потребления воды;
- длительное голодание;
- инсулинома;
- тяжелые хронические заболевания;
- болезни ЦНС;
- заболевания, связанные с пищеварительным трактом (включая гастрит, панкреатит и проч.);
- саркоидоз;
- отравление мышьяком или хлороформом.
Все это влияет на снижение уровня сахара в крови у детей.
Повышенный сахар в крови у ребенка
Если при сравнении с таблицей нормы сахара в крови у детей обнаружено, что полученные результаты анализов выше установленных значений, то это означает, что уровень глюкозы повышен. Это наталкивает, прежде всего, на вывод, что у ребенка может развиться или уже имеется сахарный диабет.
Повышенный сахар в крови у ребенка может быть по причине:
- наличия заболеваний щитовидной железы, гипофиза или надпочечников;
- опухоли поджелудочной железы;
- избыточного веса (ожирения);
- длительного употребления противовоспалительных нестероидных лекарств, а также глюкокортикоидов.
Показать повышенный уровень сахара в крови у детей может некорректно сданный анализ. Это те случаи, когда кровь сдается тогда, когда ребенок возбужден, напряжен или предварительно плотно поел.
Когда следует обратиться к врачу?
Следует регулярно контролировать сахар в крови у детей, потому как не всегда незначительные отклонения от нормы проявляются внешне. Выявление многих заболеваний на ранних стадиях позволяет предотвратить последствия и не дает болезни развиться. Поэтому раз в год и чаще родители должны отводить ребенка на забор крови. Именно так можно контролировать норму сахара в крови у детей.
Обязательно следует обратиться к специалисту, если вы замечаете, что ребенок часто слаб, он начал более медленно говорить, путается в своих мыслях. В срочном порядке стоит посетить врача в том случае, если у малыша появляются судороги или он теряет сознание. Определить норму сахара в крови у детей может педиатр. И если отклонения имеют место, тогда специалист выдает направление к врачу-эндокринологу. Вы можете обратиться в АО «Медицина» (клиника академика Ройтберга), расположенную в центральном округе Москвы. Специалисты оперативно проведут диагностические мероприятия и назначат необходимое лечение.
Диагностика
Чтобы определить норму сахара в крови у детей, необходимо сдать обычный анализ из пальца. Если результаты будут повышенными, тогда ребенку назначат повторный забор крови, который поможет точно определить уровень глюкозы.
Последствия
Если согласно таблице норма сахара в крови у детей понижена, то это может привести к развитию гипогликемической комы, что смертельно опасно. Повышенное же содержание глюкозы является первым признаком наличия или постепенного развития сахарного диабета.
Могут ли результаты быть недостоверными?
Риск, что результаты анализов недостоверны, существует всегда. На это может повлиять физическое состояние ребенка во время забора крови (активность, возбужденность и проч.), а также факт того, что малыш поел перед сдачей крови. Чтобы исключить любые ошибки, врач всегда назначает повторный анализ.