Причины
- Наследственная предрасположенность является одной из самых распространенных причин непереносимости солнца. Если этим недугом страдают родители малыша или другие родственники, вероятность проявления фотодерматита у малыша очень большая.
- На гиперчувствительность кожи к ультрафиолету может повлиять прием определенных медикаментов. Например, ряда антибиотиков и некоторых видов мазей.
- Глистная инвазия и, как результат, нарушение работы кишечника и печени в сочетании с ультрафиолетовым излучением также вызывает различные кожные высыпания.
- Ослабленный иммунитет и авитаминоз не может не сказаться на состоянии кожи. После длительной болезни не спешите давать ребенку загорать и принимать солнечные ванны, это не пойдет ему на пользу.
- При резкой смене климата организм малыша не сможет быстро перестроиться. Если вы зимой путешествуете в жаркие страны, дайте коже ребенка адаптироваться к новым условиям.
- Если малыш страдает какой-либо аллергией, то у него увеличивается вероятность проявления фотодерматита.
- Ребята со светлой кожей, светлыми волосами и светлыми глазами более подвержены этому недугу.
- Нарушение обмена веществ.
Сезонная аллергия на цветение
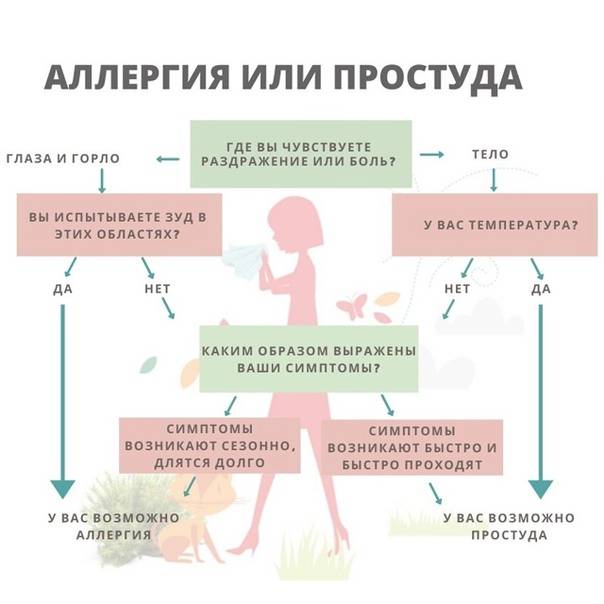
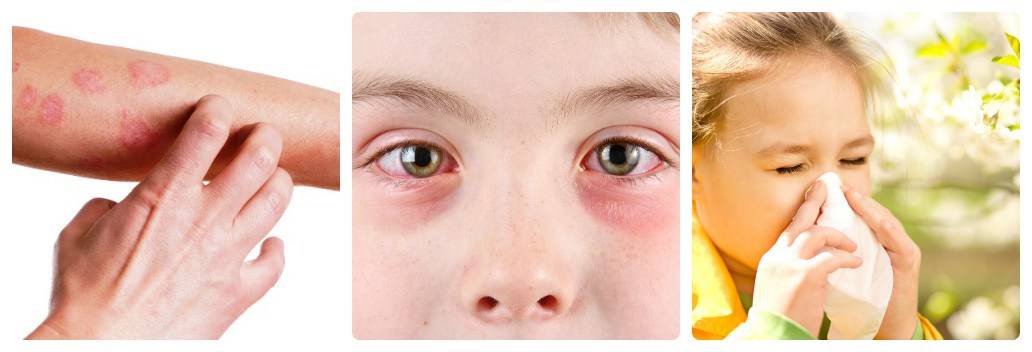
Самый распространенный вид аллергии — поллиноз, или сезонный аллергический риноконъюнктивит. В народе его также называют «сенная лихорадка». Поллиноз возникает всегда в одно и то же время года и является реакцией организма на цветение некоторых видов растений. Это могут быть деревья (береза, ольха, липа, тополь), злаковые (ячмень, рожь, овес, пшеница), сорные растения (амброзия, лебеда, полынь). Проявления аллергии на цветение — покраснение кожи вокруг глаз, сильный насморк, различные дерматиты, конъюнктивиты, першение в горле, кашель, иногда вплоть до приступов астмы. Нередко признаки поллиноза путают с проявлениями ОРВИ и не сразу обращаются к врачу, пытаясь лечиться совсем другими препаратами. На отличие может указать отсутствие температуры, которой при сезонном риноконъюнктивите не бывает либо же повышение составляет несколько десятых градуса.

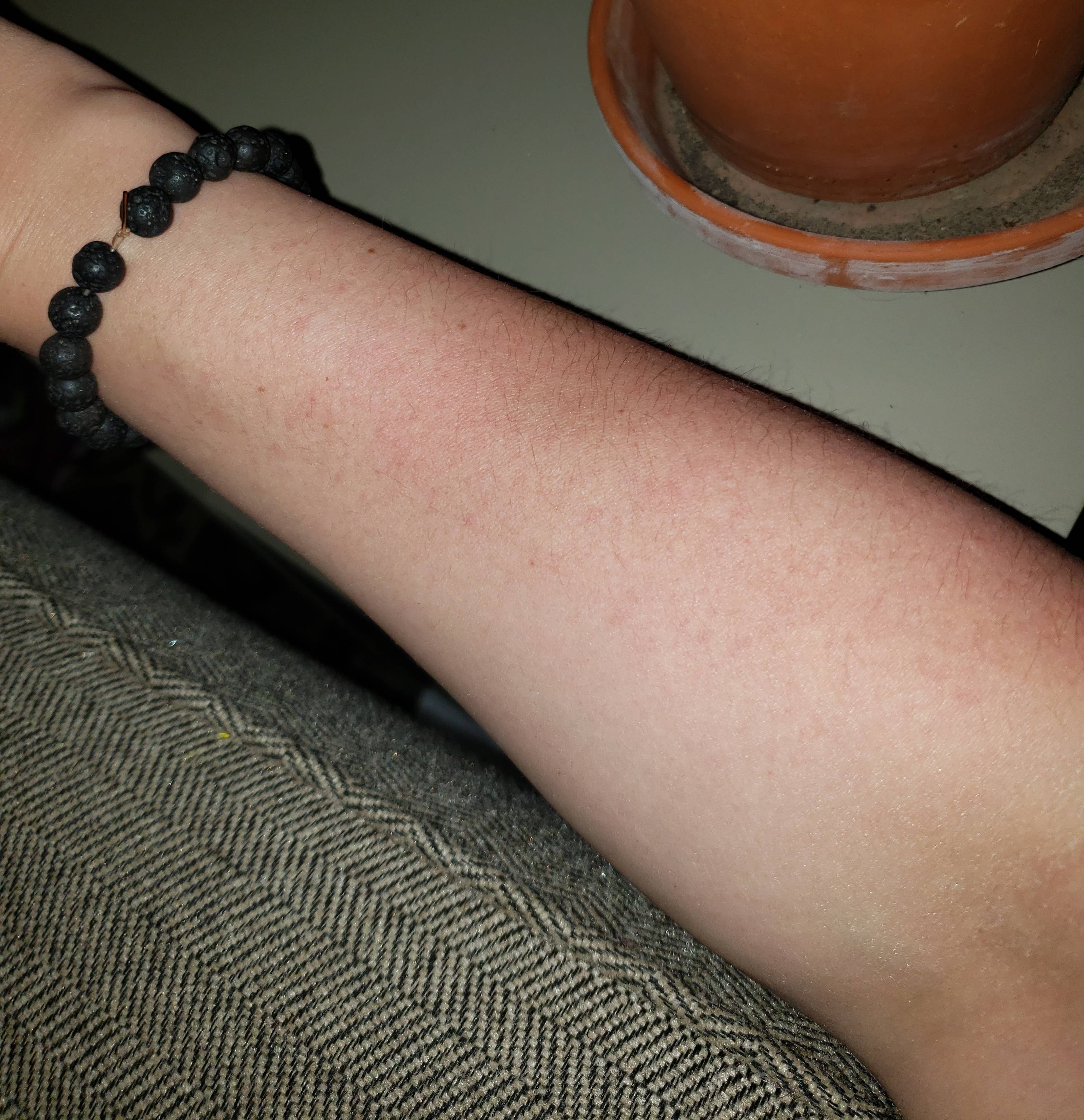
Чтобы определить причину, проводят специальные скарификационные пробы. На предплечье пациента делают небольшие царапинки, после чего на каждую наносят возможный аллерген. При положительной реакции вокруг нее разовьется гиперемия, вследствие чего сильно покраснеет кожа. Также существует метод определения специфических антител класса IgE в сыворотке крови, который применяют в случае, когда нет возможности провести первый вид тестирования.
При поллинозе назначают курс антигистаминных препаратов, различные кремы и спреи, а также адсорбенты, чтобы вывести аллерген из организма. В тяжелых случаях используют кортикостероиды. В этот период врачи рекомендуют воздерживаться от длительных прогулок либо покидать местность, чаще стирать одежду и принимать душ, чтобы избавиться от налипших частичек пыльцы.

Клинические исследования
Проведенное клиническое исследование доказывает высокую эффективность, безопасность и переносимость продукции ТМ «Ла-Кри» для ежедневного ухода за кожей детей и взрослых с легкой и средней формой атопического дерматита и в период ремиссии, сопровождающегося снижением качества жизни больных. В результате терапии отмечено снижение активности воспалительного процесса, уменьшение сухости, зуда и шелушения.
По результатам совместно проведенных исследований на упаковке продукции размещается информация: «Рекомендовано Санкт-Петербургским отделением союза Педиатров России».
- Ратнер Десири, Аврам М. Р., Аврам М. М., Процедуры в дерматологии. Клиническая косметология, ГЭОТАР-Медиа, 2019.
- Суколин Геннадий Иванович, Клиническая дерматология. Краткий справочник по диагностике и лечению дерматозов, Нотабене, 2017.
- Суколин Геннадий Иванович, Иллюстрированная клиническая дерматология. Краткий алфавитный справочник, изд-во Люкс Принт, 2010.
Лечение аллергического конъюнктивита у детей
Для лечения аллергии у детей применяются антигистаминные препараты: сиропы, таблетки, капли, а также лекарства местного действия: гели и мази. Лекарственные средства II и III поколения не имеют седативного эффекта, не оказывают влияния на сердце и нервную систему, поэтому дети не замечают побочного действия препарата. Облегчение симптомов после применения антигистаминных лекарств происходит в течение нескольких часов после их приема.
В помещении, где будет находиться ребенок, необходимо провести уборку, проветрить и увлажнить комнату.

Можно использовать приборы для увлажнения и очищения воздуха от мелкой пыли — благоприятный микроклимат поможет быстрее справиться с заболеванием.
Чем лечить аллергический конъюнктивит у ребенка:
исключить контакт с аллергеном — важное условие при лечении конъюнктивита из-за аллергии, если это невозможно, нужно минимизировать взаимодействием с аллергеном;
увлажняющие глазные капли с гиалуроновой кислотой — аллергический конъюнктивит у детей лечится с применением увлажняющих капель, потому что нередко сопровождается сухостью глаз, равномерный слой слезной жидкости восполнит необходимый объем влаги;
противоотечные, противовоспалительные средства — с осторожностью стоит лечить воспаление, используя отвары трав для промывания глаз и для компрессов, потому что может появиться аллергия на один из растительных компонентов травяного сбора;
витамины для укрепления защитных функций организма (индивидуально подбираются лечащим врачом).
В качестве профилактической меры, предупреждающей развитие аллергии, могут применяться иммуномодуляторы, их подбирает врач для каждого конкретного случая. Широко используется при профилактике аллергических реакций у детей глюконат кальция, недостаток которого сказывается на обменных процессах и состоянии иммунной системы.
Применяют глюконат кальция при лечении поллинозного конъюнктивита, крапивницы, но только по медицинским показаниям. Чтобы снизить вероятность появления аллергического конъюнктивита впоследствии, необходимо закалять ребенка, приучать к активному образу жизни и здоровому питанию.
Виды
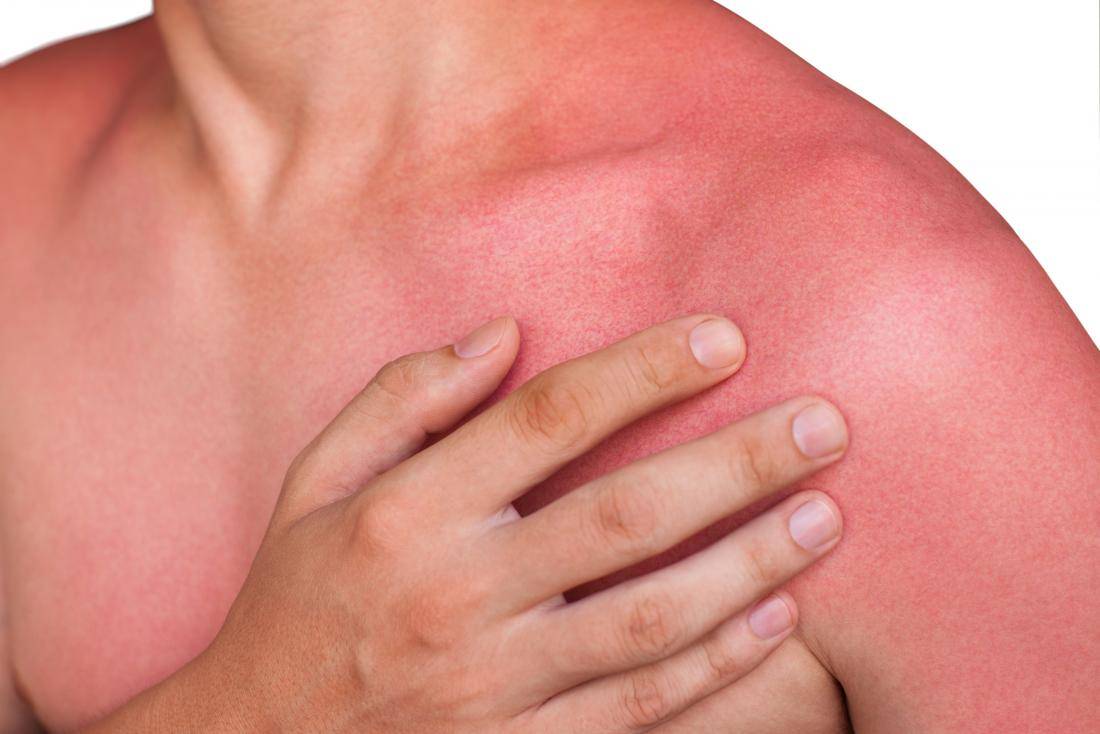
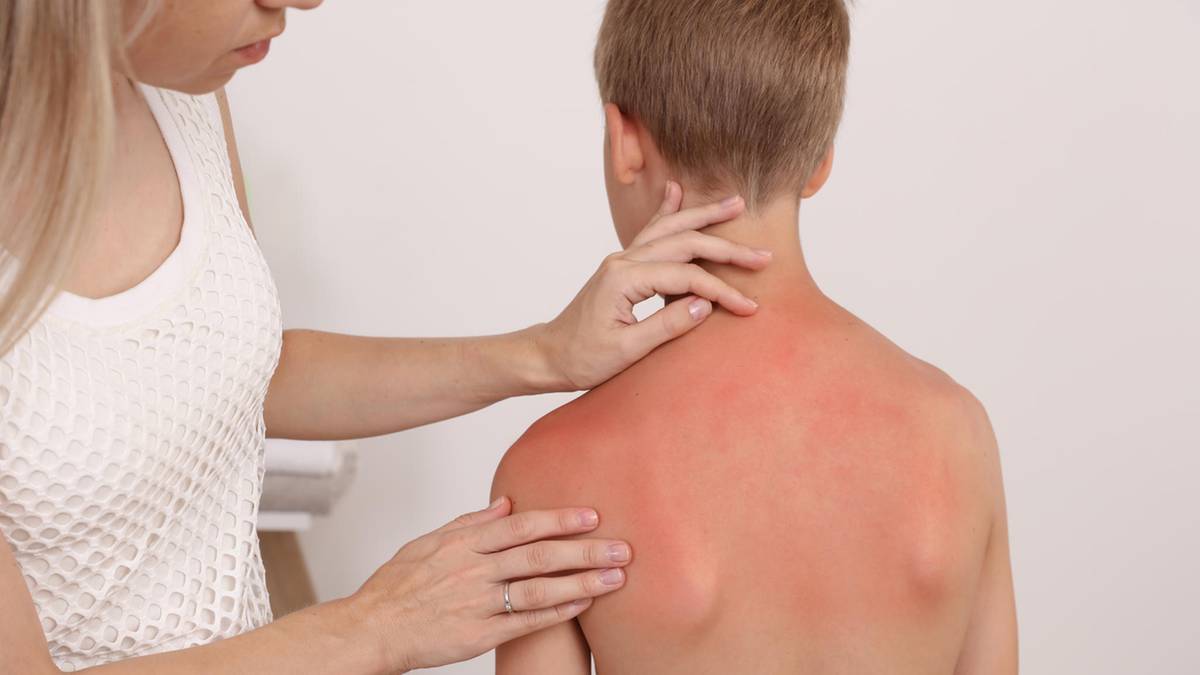
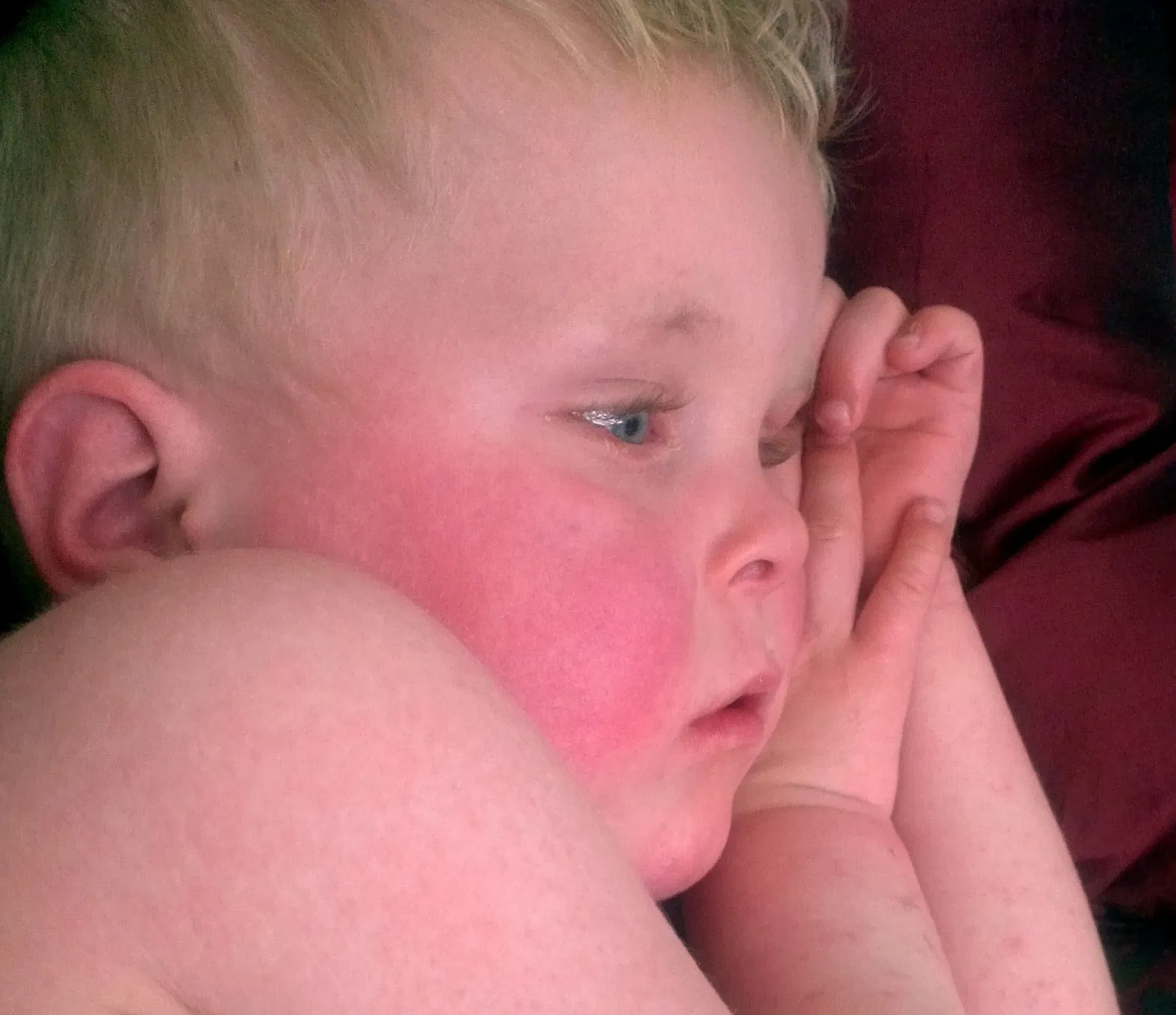
С началом летних дней увеличивается время, проводимое под ультрафиолетовыми лучами. Желание загореть вызывает появление аллергических следов на коже в виде ожогов. Возникнуть они могут за несколько минут или часов, в зависимости от интенсивности солнечных лучей и типа кожи.
Невнимательность к правилам безопасности приводит к проблемам кожи, чаще всего у маленьких детей и лиц, страдающих хроническими заболеваниями.
Виды солнечной аллергии:
- Фототоксическая аллергия возникает на фоне приёма препаратов, содержащих фотосенсибилизаторы, под воздействием солнца. О появлении непереносимости можно судить по симптомам: пузыри, крапивница, отёчность кожи. Косметические процедуры (пилинг, татуаж), делая кожу чувствительной к внешним воздействиям, могут вызвать появление фотодерматоза.
- Фототравматическая аллергия развивается после длительного пребывания под ультрафиолетом. Кожные реакции (ожоги) быстрее появятся после нахождения под прямым солнцем в обеденное время, когда излучение особенно интенсивно. Можно наблюдать такой пример на пляже, когда у совершенно здоровых людей вместо желаемого загара кожа приобретает малиновый цвет. Проходит самостоятельно, как только человек перестает подвергаться солнечному излучению.
- Фотоаллергическая реакция возникает у ребёнка, организм которого не воспринимает ультрафиолет, реагируя на него, как на токсин. Нарушается пигментация, появляется сыпь, утолщаются кожные покровы. Повышается температура, возможна дезориентация, вплоть до утраты сознания. Характерно развитие крапивницы, экземы, которые выглядят как папулезная сыпь различных размеров и форм.
В зависимости от контакта организма с аллергенами выделяют два вида аллергии:
- Экзогенная или внешняя.
- Эндогенная или внутренняя.
Экзогенный фотодерматоз развивается под воздействием ультрафиолета при попадании некоторых компонентов на кожу. К аллергенам можно отнести вещества, которые под действием солнца, в результате химических реакций, вызовут появление симптомов:
- Косметические средства (дезодоранты, помада).
- Парфюмерия.
- Солнцезащитные препараты, содержащие бензофенон или парааминобензойные кислоты.
- Эфирные масла (цитрусовые, сандаловые).
- Бытовая химия.
- Предметы ухода и гигиены.
Эндогенный фотодерматит связан с нарушением метаболизма. Причинами аллергии являются гиповитаминоз, ослабление иммунитета, обмена меланина, патологии печени, ЖКТ, болезнь Пруриго, инфекционные заболевания.
Возникает аллергия в результате употребления следующих вещей:
- Лекарственные противовоспалительные таблетки, антибиотики, антидепрессанты.
- Гормональные медикаменты, содержащие эстроген.
- Средства народной медицины, травяные сборы.
- Продукты питания (цитрусовые, шоколад, мед).
- Пыльца, при попадании в организм во время дыхания.
В данном случае также наблюдается исчезновение симптомов фотодерматита после того, как аллергены выведутся из организма.
По происхождению фотодерматоз подразделяется на приобретенный и врожденный.
Приобретенная солнечная аллергия возникает из-за:
- Дефицита меланина.
- Иммунного сбоя.
- Накопления в клетках кожи порфирина.
Вызвать появление аллергии может злоупотребление солярием, посещение стран в другом климатическом поясе, отличающимся от зоны постоянного места проживания, злоупотребление алкоголем, наркотиками, лекарственными средствами.
Врожденный фотодерматит объясняют наследственностью (истинная порфирия или болезнь Гюнтера, пигментная ксеродерма и другие). Встречается такой вид аллергии редко.
Что такое «аллергия на солнце»
«Диагноза “аллергия на солнце” в медицине нет. Есть группа заболеваний “фотодерматиты или фотодерматозы”, которые появляются при участии солнечного света. При попадании ультрафиолета на кожу в дерме излучение вступает в контакт с определенными белками клеток, и образуется антиген или аллерген. В ответ возникают сыпи, а также другие симптомы», — рассказывает Елена. По сути это аллергия, но не «на солнце», а на продукты взаимодействия УФ-лучей с различными веществами в коже.
В среднем, фотодерматиты бывают у 20% людей. Сыпь может маркировать аутоиммунное заболевание, иметь наследственную природу или появиться как ответ на питание или косметику. Конечно, для выяснения природы сыпи или других «солнечных неприятностей» лучше всего обратится к дерматологу или аллергологу. Но понять, имеете ли вы дело с аллергией можно попробовать и самим. Если вы стали жертвой комплекса симптомов, связанных с солнечной погодой: сыпи (например солнечная крапивница), ринита и отеков, то это похоже на аллергию. Если же у вас возникла реакция на солнце, но через два дня при такой же инсоляции ее нет — возможно, это просто кожный маркер красной волчанки. Но такое гадание для здоровья не полезно. Лучше сдать анализы.
Фотодерматит часто путают с фототравматическими реакциями. Солнечные ожоги, большие красные пятна из-за инсоляции или облучения, эластоз, когда кожа становится грубой, морщинистой, нарастает и обвисает, — это также последствия чрезмерного контакта с УФ, но они имеют природу травмы, а не аллергии.
Что нельзя делать при ОРВИ и гриппе у ребенка?
- 1. Так как жаропонижающие назначаются согласно возрасту ребенка, как правило, дозировка корректируется по весу ребенка. Следует избегать длительного регулярного приема (2–4 раза в день) жаропонижающих средств из-за опасности побочных эффектов и возможного затруднения диагностики бактериального осложнения (отит, пневмония и др.). Давать повторную дозу следует лишь при новом подъеме температуры. Если температура не снижается в течение нескольких часов, необходимо вызвать скорую помощь.
- 2. Ребенка с повышенной температурой нельзя укутывать. Если тепло одеть ребенка, то можно нарушить процесс образования тепла и теплоотдачи, который помогает поддерживать нужную температуру тела. Укутывание может привести к перегреву и потере сознания.
- 3. Нельзя закрывать окна в помещении. Больной ребенок нуждается в свежем воздухе. Также частое проветривание облегчает дыхание.
- 4. Нельзя принимать антибиотики без причины. Антибиотики на вирусы не действуют и не предупреждают бактериальные осложнения.
- 5. Не стоит самостоятельно применять препараты для лечения кашля. Разные препараты направлены на лечение определенных проблем кашля. Не всем показаны противокашлевые препараты или муколитики. Более того, чаще всего такие препараты не нужны в лечении. Все индивидуально и прием таких лекарство должен быть согласован с педиатром.
- 6. Нельзя отказываться на несколько недель от прогулок. Кратковременные прогулки будут только на пользу. Ребенку нужен свежий воздух и движение. Конечно же, прогулки оправданы только после снижения лихорадки и при нормализации состояния, если ребенок активен.
- 7. Не совсем оправдан отказ от банных процедур во время ОРВИ на несколько дней или недель. Напротив, ребенку купаться можно. Исключениями являются, конечно же, высокая температура и отит.
- 8. В отношении ребенка должны быть исключены любые методы самолечения.
Все лечебные мероприятия проводятся только по назначению и под контролем врача.
Профилактика
Чтобы минимизировать вероятность появления на коже ребенка аллергии целесообразно придерживаться следующих профилактических мер:
максимально долго кормить ребенка материнским молоком, на которое у малыша не может развиться аллергическая реакция;
не спешить вводить в меню грудничка «нестабильные» продукты до тех пор, пока его иммунная система не укрепится;
кормящая женщина должна следить за своим рационом, вводя новые продукты постепенно и контролируя реакцию организма малыша;
если лактацию необходимо приостановить, то для грудничка важно грамотно подобрать сухую смесь;
минимум до 5 месяцев, а лучше до 12 месяцев не давать ребенку продукты животного происхождения (мясо, мед, яйца, сливочное масло);
до полутора лет не давать ребенку потенциальные аллергены — цитрусовые, шоколад, экзотические фрукты, клубнику, малину, помидоры, и продукты, содержащие краситель и ароматизаторы;
регулярно делать влажную уборку в помещении, бороться с грибком;
минимизировать контакты малыша с домашними животными.
При соблюдении таких несложных правил, ребенок будет реже соприкасаться с возможными аллергенами, а защитные силы его организма будут укреплены.
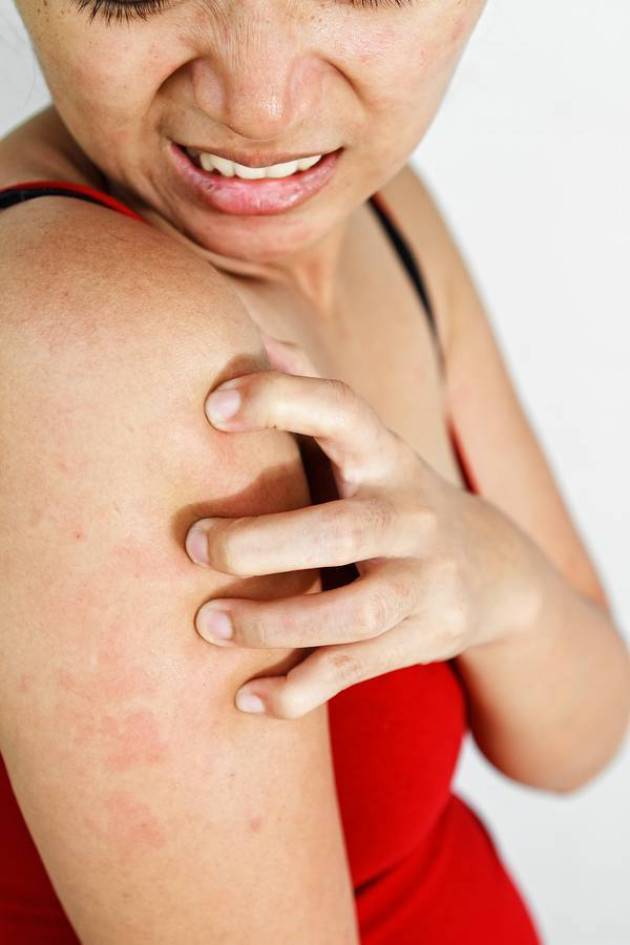
Симптомы
В зависимости от раздражителя, который спровоцировал появления кожной аллергии, выделяют несколько видов сыпи. Возможные экзантемы (общее название сыпей) на кожных покровах ребенка делятся на такие виды:
- пустулы — полостной элемент кожной сыпи, заполненный гноем;
- бляшки — патологические элементы с четкими краями;
- пятна (макулы) — локальное изменение цвета кожного покрова;
- везикулы — водянистые образования;
- пузыри — крупные водянистые образования, достигающие в диаметре более 0,5 см.
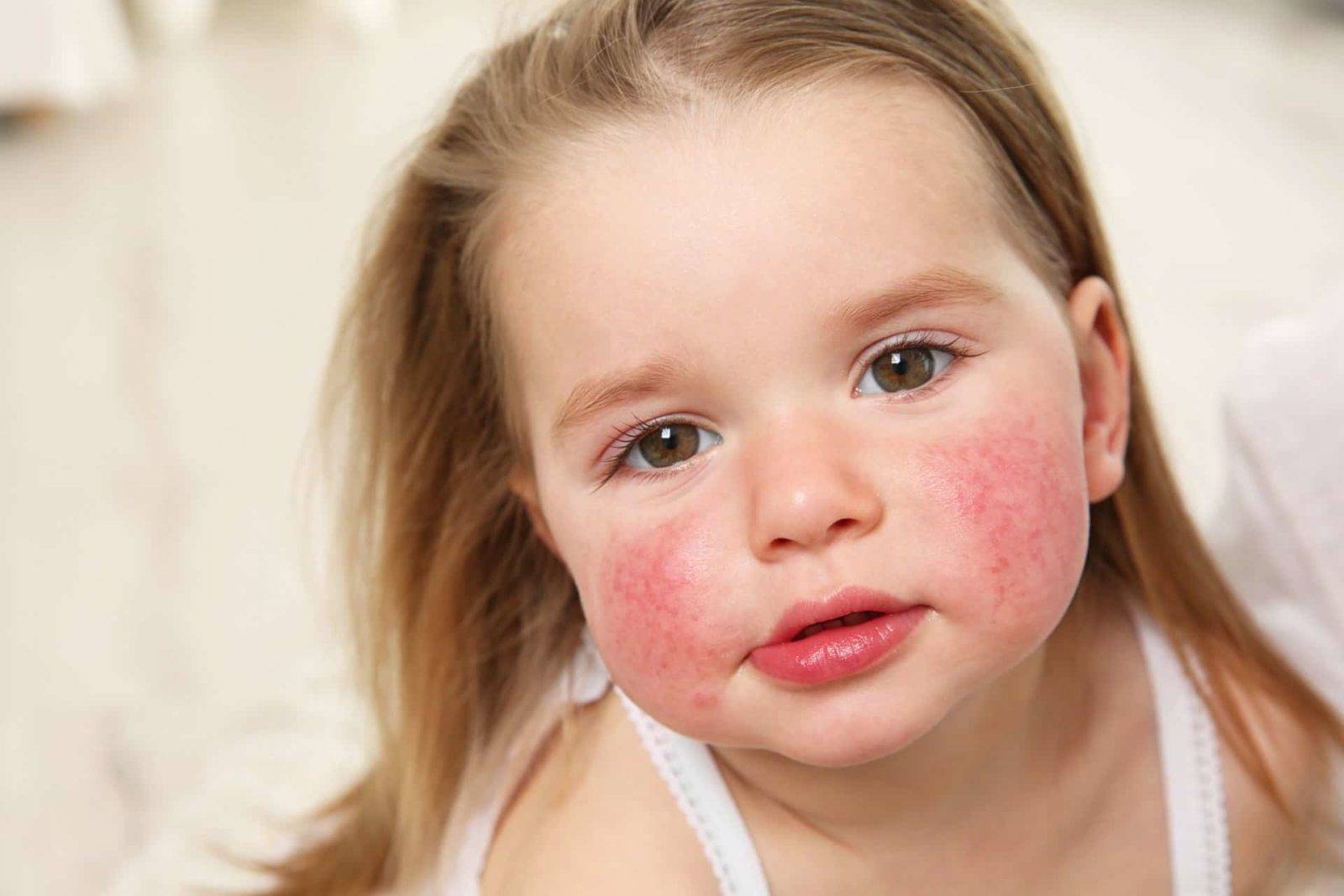
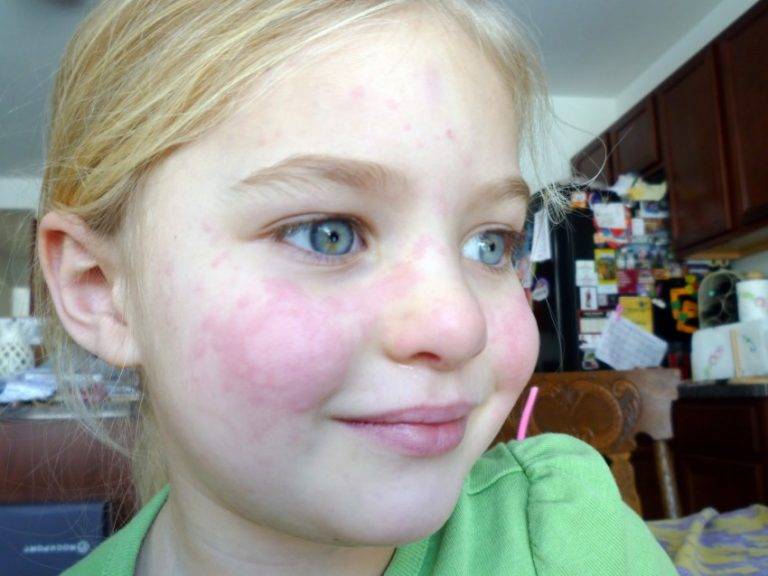
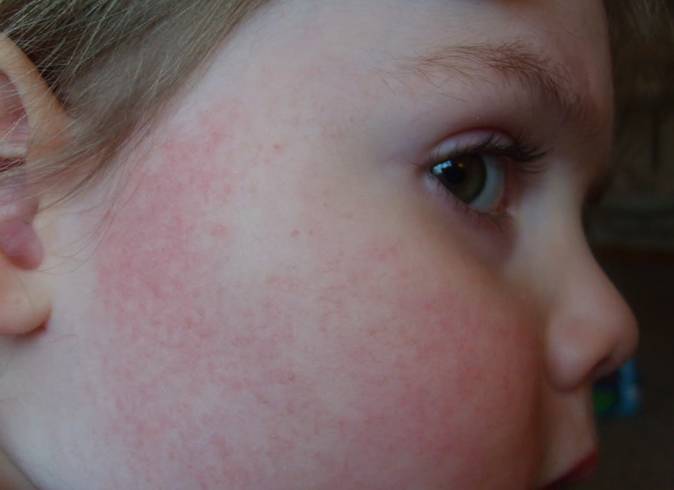
Если у малыша развилась пищевая аллергия, то высыпания прежде всего обнаруживаются на щеках или в периоральной области. Если ребенок столкнулся с контактной аллергией, то сыпь на кожных покровах появится там, где произошло непосредственное соприкосновение с аллергеном. Если в качестве аллергена выступают лекарственные средства, то проявления аллергии на коже будут локализованы прежде всего в области лимфатических узлов.
Кожную аллергию делят на 3 основных заболевания со своими симптомами:
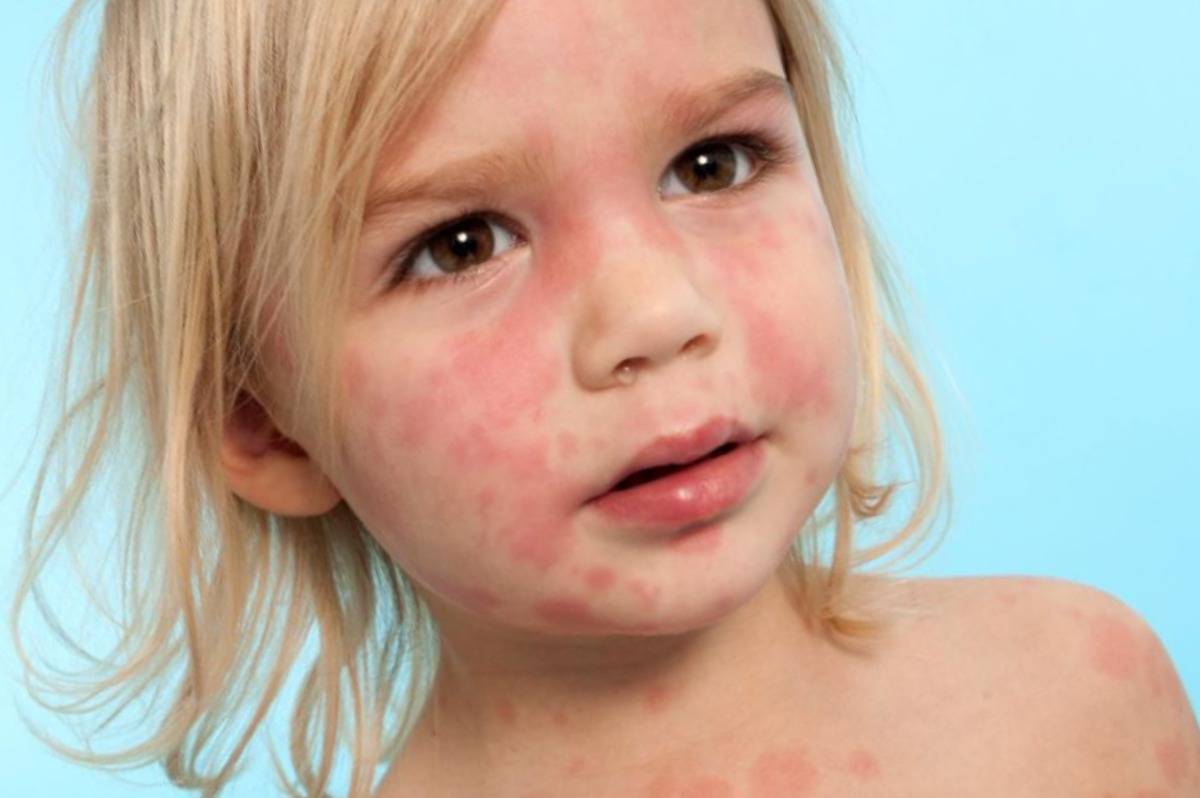
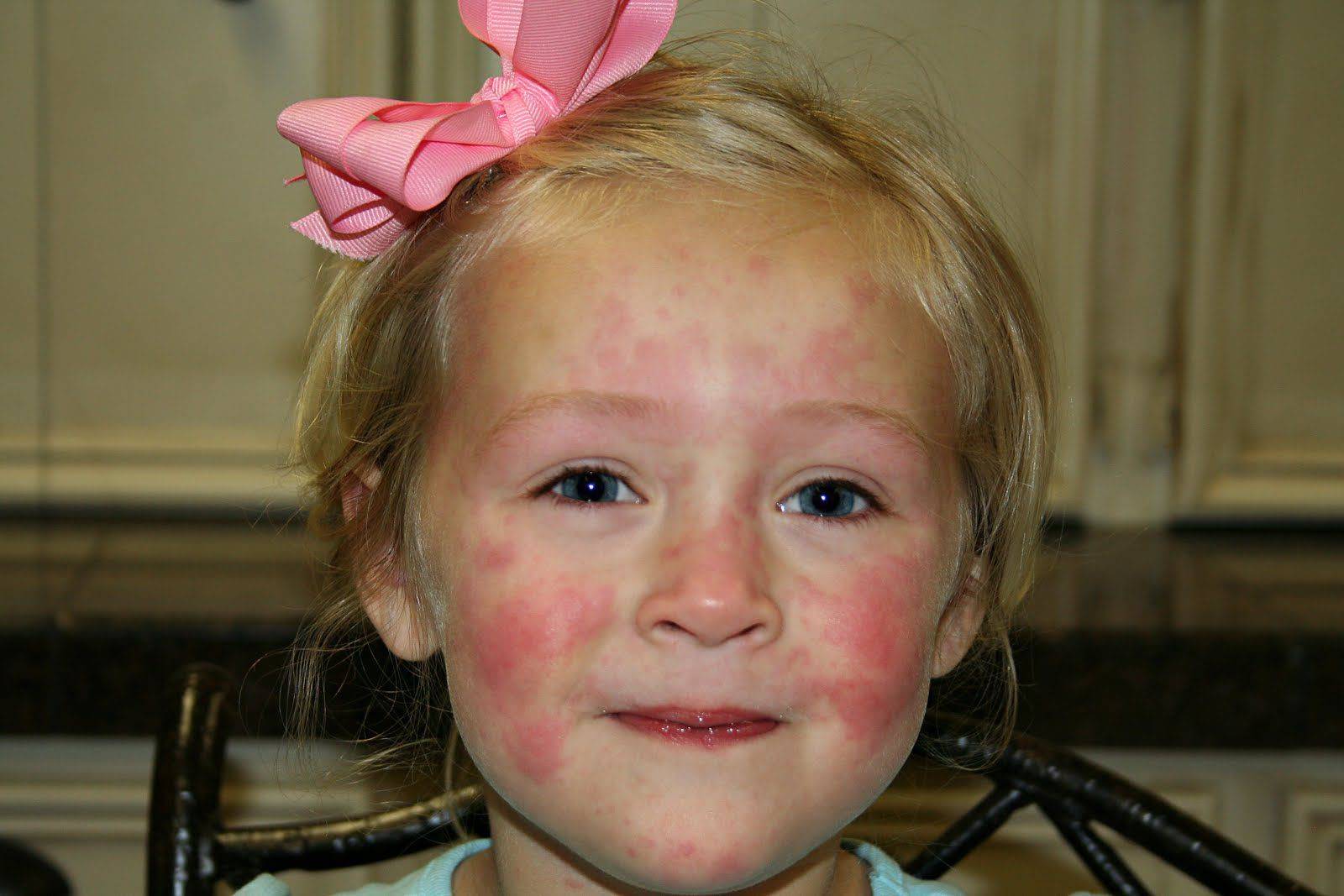
- Крапивница. Для такой патологии характерно появление мелкой красной сыпи, которая сильно зудит и хорошо заметна на коже. Она не проходит на протяжении 3-24 часов. Затем сыпь исчезает и через время появляется снова на новых участках тела. Наряду с сыпью у 40% пациентов с крапивницей также появляются отеки в области лица, рук и ног. Особенно опасно, когда отечность распространяется на язык и глотку.
- Атопический дерматит (атопическая экзема). Распространенная патология, проявляющаяся преимущественно зудом, высыпаниями. Они чаще всего локализованы на лице, в области локтевых и коленных суставов. У малышей, в семейном анамнезе которых имеется склонность к аллергии, при проявлениях атопии возможно появление зудящей красной сыпи. Также могут появляться мелкие пузырьки, наполненные жидкостью, которые лопаются с образованием мокнущих участков.
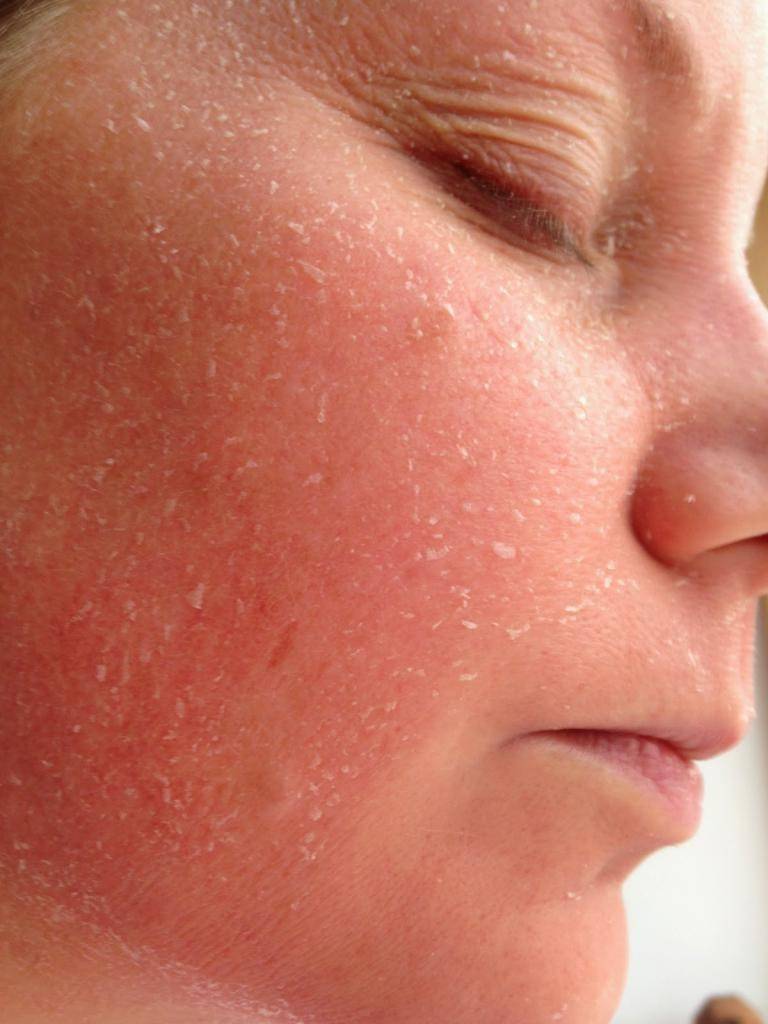
- Контактный дерматит. Под воздействием раздражителя или аллергена на кожных покровах развиваются воспалительные процессы. При такой форме дерматита появляются везикулы, кожа краснеет, становится сухой, шелушится. Появляются трещины, границы которых распространяются за пределы области непосредственного контакта с раздражающим веществом.
Аллергия на коже у ребенка может развиваться спустя сутки или двое после непосредственного контакта с веществом. Проявления аллергии могут давать о себе знать на протяжении 2-4 недель. Иногда симптоматика полностью не проходит даже после получения должной терапии.
В зависимости от характера аллергена реакция организма может быть сезонной или круглогодичной. Последнюю провоцируют аллергены, постоянно присутствующие в среде обитания ребенка: домашняя пыль, плесневые грибки, обитающие в ванных комнатах, лекарства, бытовая химия и подобные им. Периоды обострения сезонной аллергии достаточно легко определяются, поскольку связаны с временем года и жизнедеятельностью растений.
Важно! Довольно часто встречается аллергическая реакция немедленного типа, которая подразумевает появление высыпаний на покровах в считанные секунды после контакта с раздражителем.
Первая помощь
При обнаружении первых признаков аллергической реакции необходимо прибегнуть к оказанию доврачебной помощи. Если во время нахождения малыша на солнце родители обнаружили на его теле покраснение или сыпь, то первостепенной задачей является перемещение ребёнка в тень.
Далее необходимо смочить хлопчатобумажную ткань в обычной воде и приложить к местам покраснения. Если семья находится на природе, то приехав домой проводятся регулярные влажные обёртывания. Обычную воду рекомендовано заменить отваром ромашки, зелёного чая или календулы.
Важным условием скорейшего выздоровления является достаточное поступление жидкости в организм ребёнка. Родителям необходимо как можно чаще давать пить малышу минеральную воду, можно с добавлением нескольких капель лимонного сока (если нет аллергии на цитрусовые).
Медикаментозная помощь в данном случае заключается в использовании антигистаминных препаратов 3 или 4 поколения. К таким средствам можно отнести Супрастинекс, Дезлоратадин, Фенкарол, Гистафен. Данные препараты можно давать ребёнку при развитии серьёзных проявлений аллергической реакции. Перед использованием лекарственных средств необходимо согласовать их приём с врачом-педиатром или детским аллергологом.
При развитии аллергии у ребёнка грудного возраста, родителям следует обратится в ближайшее медицинское учреждение.

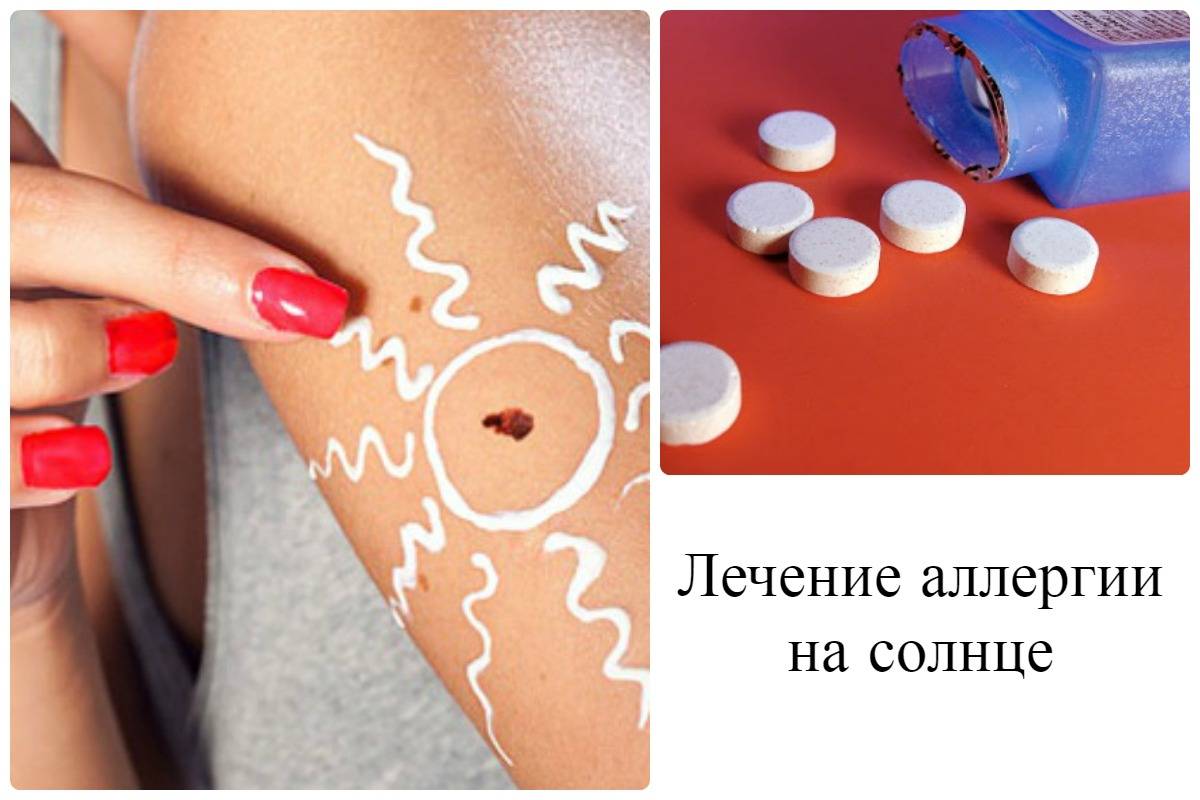
Как вылечить аллергию на солнце?
Врачи рекомендуют ограничить контакт с ультрафиолетом и устранить все остальные причины аллергической реакции. Например, советуют исключить из меню «вредные» продукты, отменяют потенциально опасные лекарства. Дерматологи могут рекомендовать консультации и лечение у гастроэнтеролога или эндокринолога.
В терапии солнечного дерматоза индивидуально подбираются антигистаминные препараты.
В обязательном порядке назначаются сорбенты (Энтеросгель) — эффективные лекарства от аллергии на солнце. Обильное питье (до 3 литров воды в день) и приём сорбента позволят быстро как следует очистить организм от токсичных веществ.
Иногда в лечении применяются мази от аллергии на солнце основе гормональных препаратов. Из негормональных кремов хороший противовоспалительный эффект оказывают средства от солнечных ожогов.
При стойкой аллергической реакции назначаются гормональные препараты от аллергии в таблетках и инъекциях. При тяжёлых формах болезни врачи вынуждены назначать цитостатические лекарства от аллергии на солнце.
Повысить защитные силы организма и улучшить состояние кожи помогут витамины группы В, витамин Е, — инъекции и таблетки от аллергии на солнце.
При многих наследственных фотодерматозах лекарства от аллергии на солнце дают лишь кратковременный эффект.
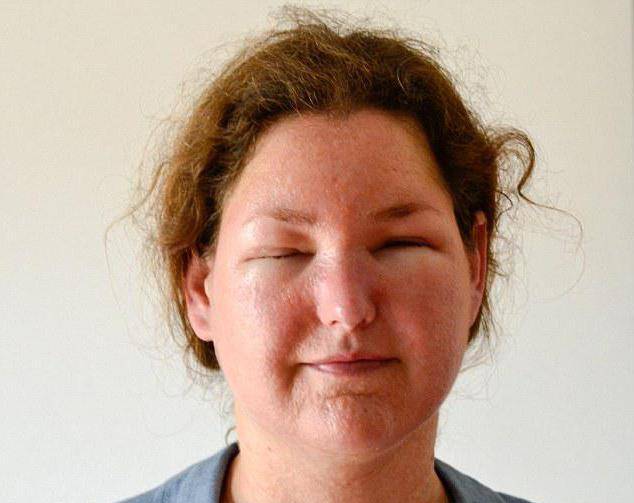
Причины отека Квинке
Главной причиной отека является действие аллергенов:
пищевых;
лекарственных;
пыльцевых;
аллергенов насекомых;
химических веществ;
шерсти животных.
Реже отек развивается под действием физических факторов (механических, вибрационных, температурных), инфекции или при хронических заболеваниях (эндокринологических и других).
Существует наследственная форма ангионевротического отека с другим механизмом развития; с этим состоянием чаще сталкиваются молодые мужчины. Оно отличается от отека Квинке временем развития симптомов (несколько часов), отсутствием крапивницы и эффекта от приема противоаллергических средств.
Как выглядит аллергия на солнце?
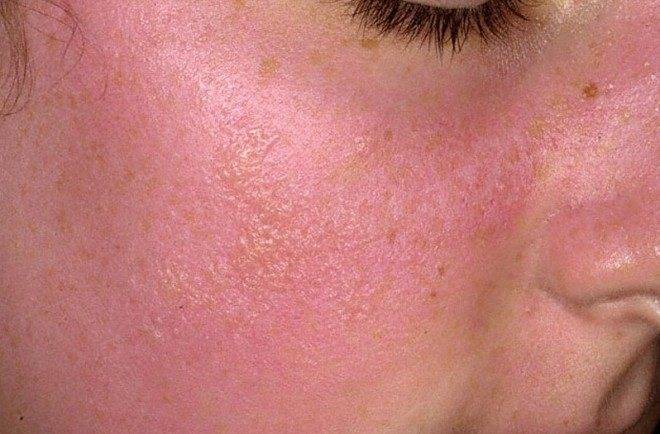
Проявления аллергии на солнце у взрослых довольно разнообразны:
- покраснение кожи;
- высыпания по типу «крапивницы»;
- кожный зуд;
- утолщение и усиление кожного рисунка;
- нарушение пигментации.
Аллергия на солнце на руках и других открытых частях тела сопровождается головной болью, ознобом, лихорадкой.
Аллергия может иметь хронических характер и сопровождаться экземой, появлением кровоточивости кожи, образованием корок.
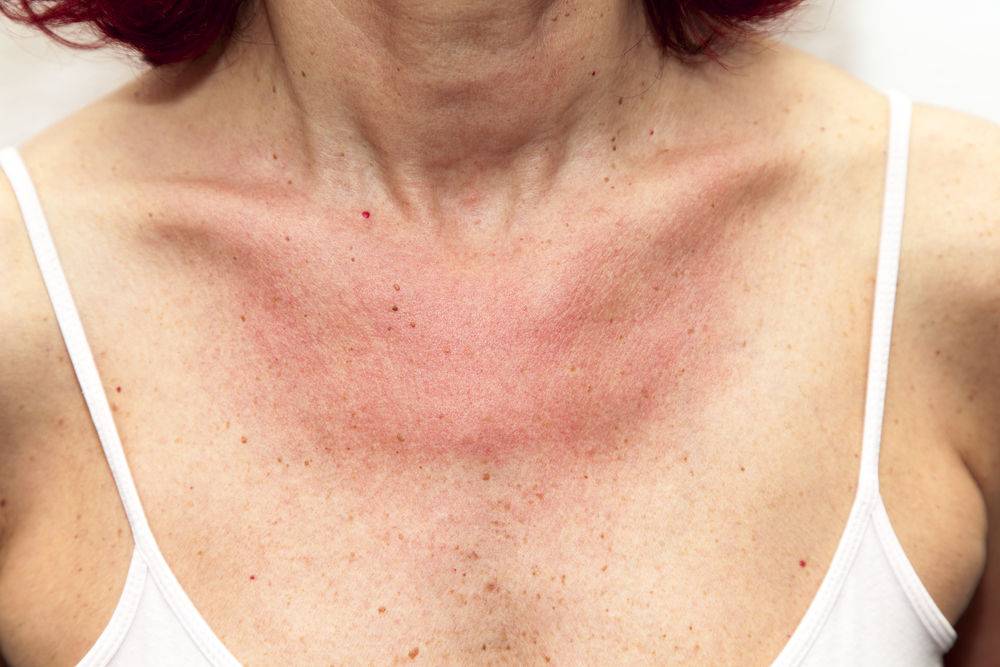
Аллергия на солнце на лице, шее чаще проявляется покраснением кожи и мелкой сыпью. Имеется чёткая граница между поражённой и здоровой кожей, которая соответствует, к примеру, краю одежды.
При недостаточной защите ткани от солнца покраснение кожи может возникать и на закрытых участках кожи.
При фотодерматите, спровоцированном приёмом лекарств, возникают стойкое покраснение округлых очертаний на открытых участках кожи, жжение и зуд. Ослабление аллергических реакций наблюдается зимой и осенью, возобновление проявлений — весной и летом.
Профилактика аллергии
Людям, страдающим фотодерматозом, нужна постоянная защита кожи от ультрафиолетового излучения. Для этого подходят широкополые шляпы и одежда из плотных натуральных тканей белого или красного цветов. Эти оттенки отражают лучи ультрафиолетового спектра и уменьшают риск развития солнечной аллергии.
На открытые участки кожи наносятся специальные защитные средства с ультрафиолетовым фильтром. В жару не рекомендуется пользоваться косметикой, содержащей эфирные масла.
Для предотвращения солнечного дерматита у детей следует сократить пребывание на солнце, особенно во время его максимальной активности с 11 до 16 часов. Необходимо защищать кожу ребёнка одеждой, головным убором, солнцезащитным кремом.
Почему возникают насморк и конъюнктивит
Переход инфекции из одной области в другую обусловлен особенностями строения человеческого организма. Носовая полость сообщается с глоткой, гайморовыми, лобными пазухами и слезными каналами. Именно поэтому любая инфекция, возникшая в носоглотке, легко проникает к конъюнктиве, провоцируя ее воспаление. Также к причинам развития конъюнктивита у ребенка относятся:
- ринит;
- аденовирусы и энтеровирусы;
- корь и ветряная оспа;
- аллергия.
Размножение вирусов и бактерий провоцирует возникновение патологии, которая развивается локально или в распространенной форме.
Вирусные причины конъюнктивита и насморка у детей
Главная причина заболевания простудой, сопровождающейся насморком, кашлем и воспалением слизистой оболочки глаз кроется в ухудшении иммунитета ребенка. В подавляющем большинстве случаев воспаления на слизистых носа и глаз сигнализируют о наличии аденовирусной инфекции, гриппа или ОРВИ.
Конъюнктивит и насморк крайне заразны, они быстро передаются другим людям контактным и воздушно-капельным путем.
Бактериальные причины возникновения болезни
Развитие конъюнктивита не всегда происходит вместе с появлением насморка. Часто воспаление глаз появляется после избавления от простуды. Это происходит потому, что иммунитет слишком слаб и не может оказать сопротивления патогенным микроорганизмам.
Обычно конъюнктивит бактериального вида провоцируется бактериями стафилококка, стрептококка и дифтерии. Такое заболевание является следствием насморка и может возникнуть даже у грудного ребенка. Нередко малыши трут глаза во время простуды, так как чувствуют в них зуд. Таким образом они заносят бактерии из носа. Но вместе с тем, конъюнктивит может быть и самостоятельным заболеванием, возникшим вследствие патогенности микрофлоры зрительных органов.
Аллергические причины развития болезни
Аллергический насморк является следствием попадания аллергенов в глаза или нос. Вызвать аллергию и сопутствующие ей конъюнктивит и сопли могут пыль, шерсть домашних животных, бытовая химия, растительная пыльца. Также спровоцировать реакцию могут продукты питания: цитрусовые, шоколад, молочные продукты, яйца. Дети более старшего возраста страдают от аллергии на микроорганизмы. Конъюнктивит, как правило, сопровождает аллергический ринит.
Гигиенические причины
Бывает, что конъюнктивит у ребенка появляется в результате несоблюдения правил гигиены. В таких случаях воспаление слизистой глаза становится первопричиной, которая вызывает насморк. Грязные руки, легкие травмы и другие причины становятся причиной попадания инфекции на слизистую оболочку и ее распространения на нос.