Введение
Зрелость легких плода имеет жизненно важное значение для выживания новорожденных детей и определяет их внеутробную жизни. Респираторный дистресс синдром (РДС) и связанные с ним осложнения вызывают смерть новорожденных в 28% случаев
Однако, широкое пренатальное применение глюкокортикоидов уменьшили заболеваемость РДС. Точная оценка дородовой зрелости легких плода, особенно во время беременности с высокой степенью риска, имеет решающее значение для улучшения неонатального выживания.
Идентификация фосфолипидов в амниотической жидкости, включая фосфатидилглицерол, фосфатидилэтаноламин и соотношение лецитин/сфингомиелин (L/S соотношение), является основным методом определения дородовой зрелости легких, который широко применяется в медицинской практике.
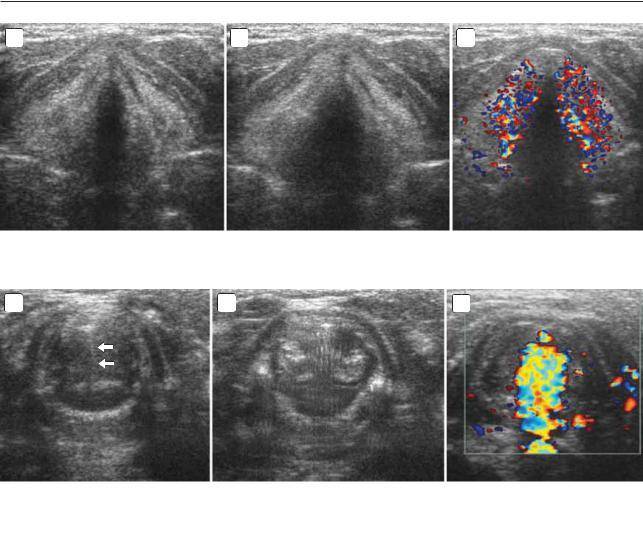
С 1980-х годов многие исследовали использование ультразвука для контроля зрелости легких плода. Исследование эхогенности легких плода, дыхательноподобных движений плода, допплеровского спектра, связанного с назальным потоком жидкости при дыхательноподобных движениях плода (BRNFF) и данные объема легких связаны с анализом зрелости легких плода, однако до сих пор нет единого набора сонографических критериев.
В Китае для ультразвукового исследования развития легких плода нет нормативного диапазона показателей, как определения объема легких, например. Таким образом, данное исследование было проведено (I) для оценки возможности и точности ультразвуковых показателей оценки зрелости легких плода; (II) установления границ нормы объема легких плода и сравнения эхогенности легких к эхогенности печени плода (FLLIR) в китайской популяции.
Лечение плацентарной недостаточности
Специфических способов лечения плацентарной недостаточности в настоящее время не существует, поскольку нет лекарственных препаратов, которые избирательно улучшают маточно-плацентарный кровоток. Именно поэтому все меры борьбы с плацентарной недостаточностью направлены на профилактику. Если пациентка относится к группе высокого риска по развитию плацентарной недостаточности, с раннего срока беременности ей назначают лекарственные препараты, эффективность которых хорошо доказана и которые предупреждают раннее развитие выраженных нарушений функции плаценты.
Если во время проведения дополнительных методов оценки состояния плода выявляются начальные нарушения поступления кислорода к малышу, проводится медикаментозное лечение, направленное на увеличение притока крови и кислорода через плаценту и обязательные контрольные обследования на фоне проводимой терапии. Если изменения серьезные и малыш испытывает выраженный дефицит кислорода и питательных веществ, состояние его страдает, то в таких случаях проводится экстренное родоразрешение.
Диагностика
Для качественного диагностирования порока необходимо проконсультироваться у пульмонолога насчёт проведения комплексного обследования. Подозревают наличие пороков у тех пациентов, которые с детства страдают хроническими заболеваниями лёгких и бронхов.
Наиболее эффективные методики обследования – бронхологическая и рентгенологическая.
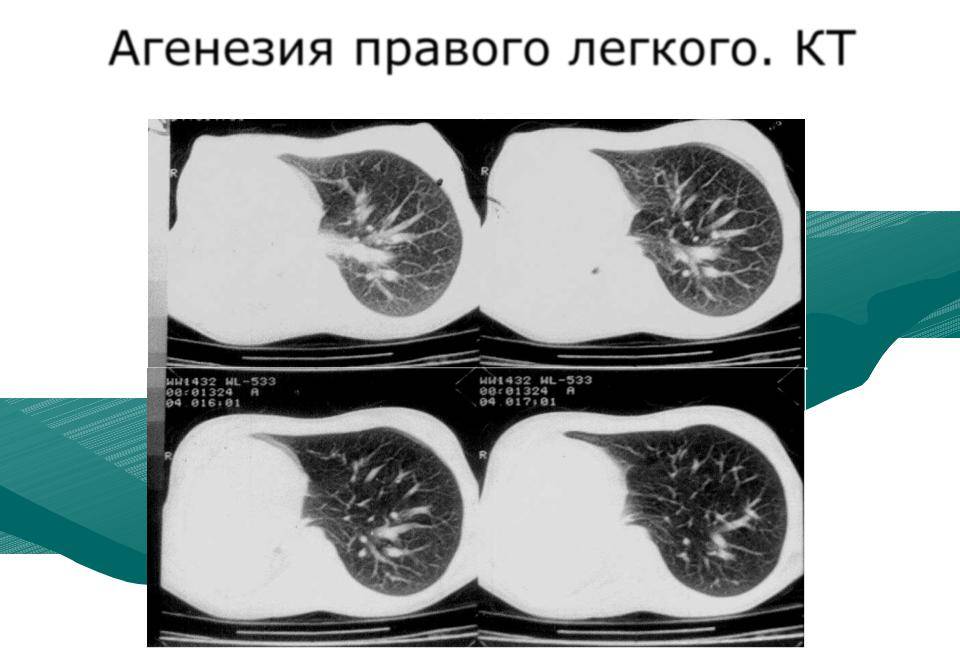
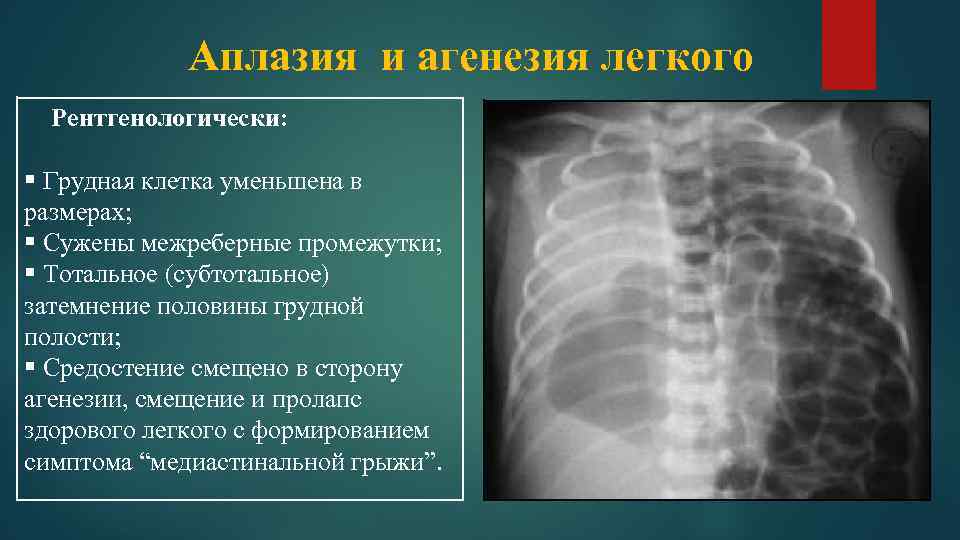
Рентген лёгких и компьютерная томография позволяют выявить наличие порока даже при отсутствии клинической симптоматики, эти процедуры обеспечивают информацией об изменениях в бронхиальном и сосудистом рисунках, указывают на повышение прозрачности, смещение органов средостения, обнаруживают обратную топографию лёгких и др.
Бронхоскопия, а также бронхография позволяют оценить анатомические особенности строения бронхов и трахеи, обнаружить свищи, стеноз и другие дефекты строения, подтвердить изменения в бронхиальном дереве.
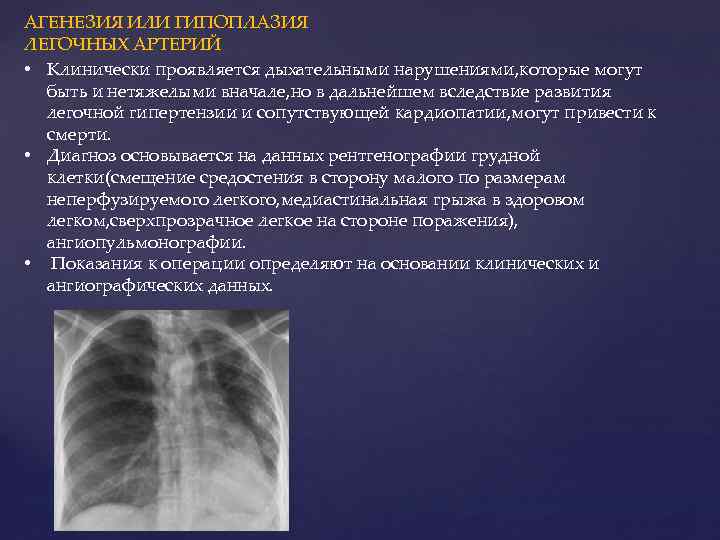
Если есть подозрение на пороки развития сосудов лёгкого, то требуется ангиопульмонография.
3.Симптомы и диагностика
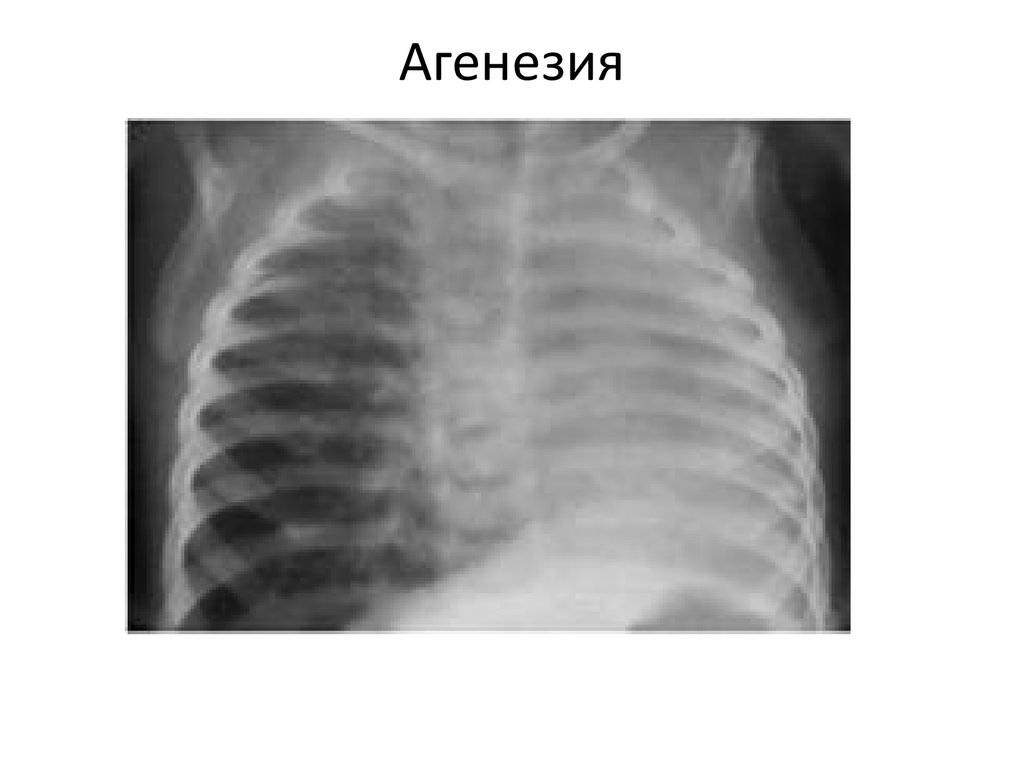
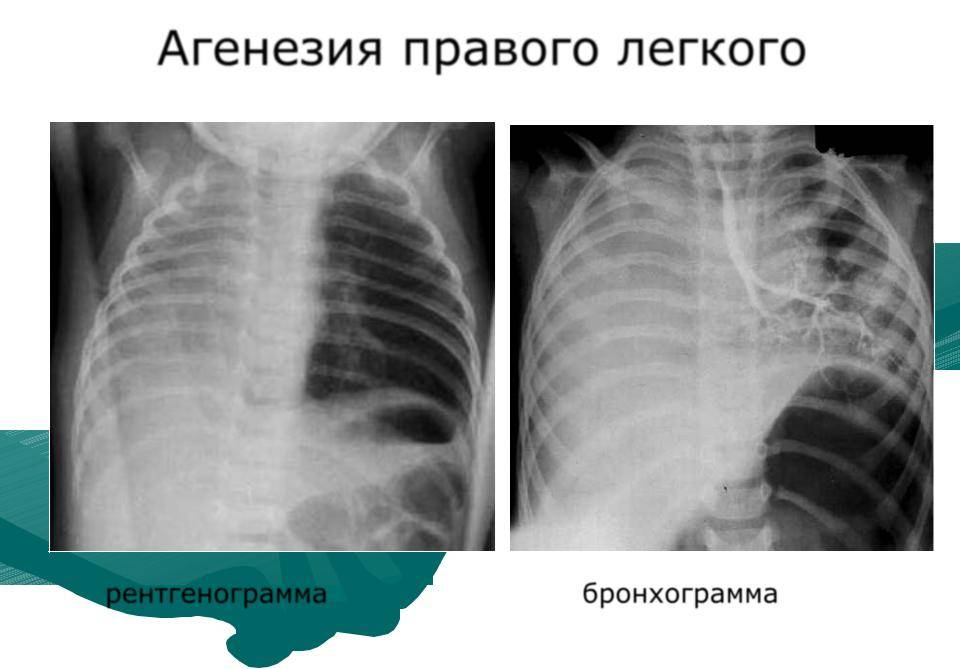
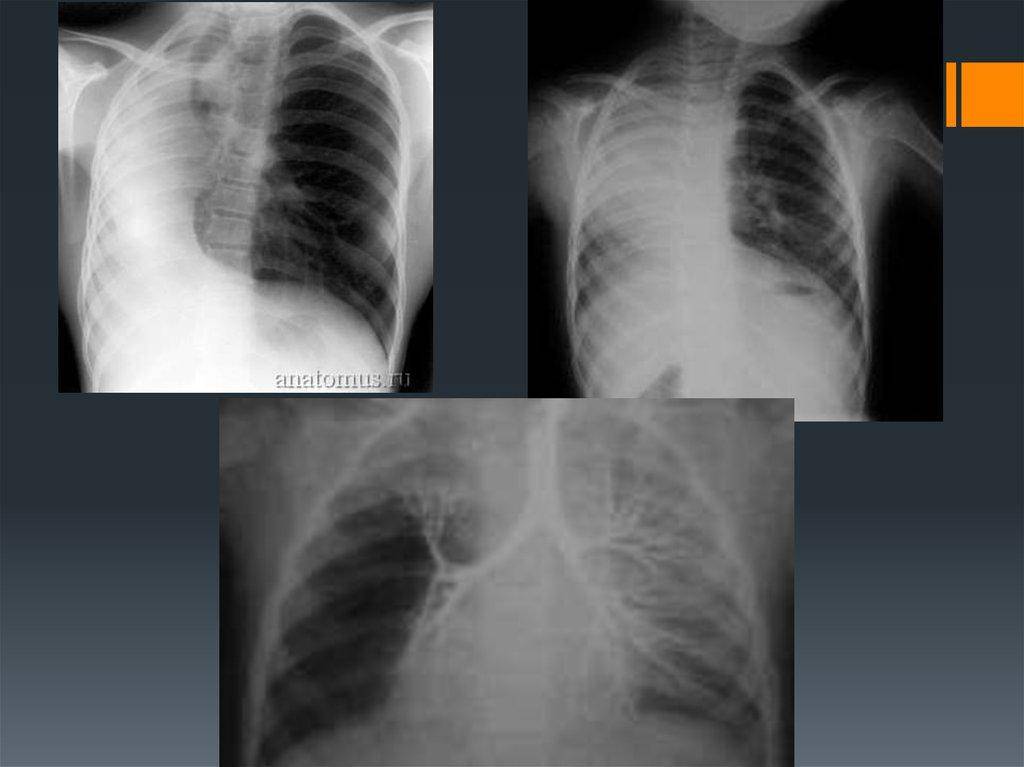
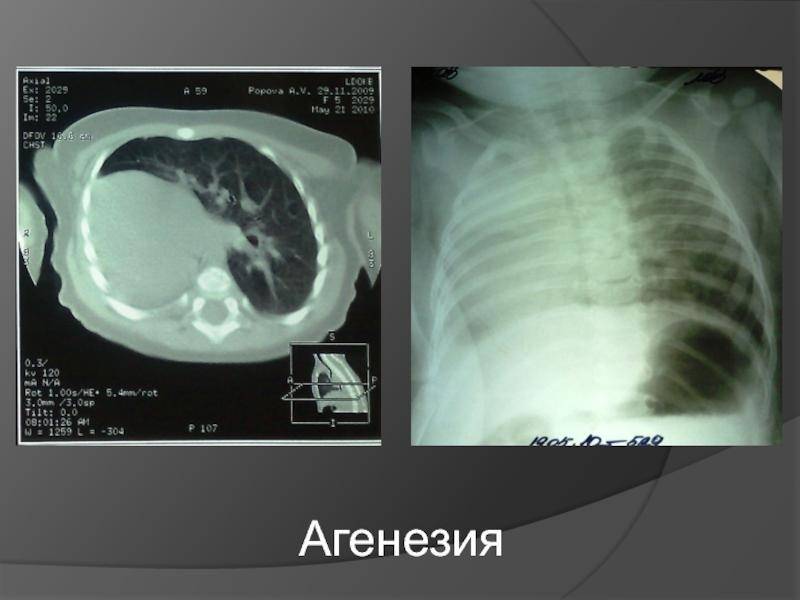
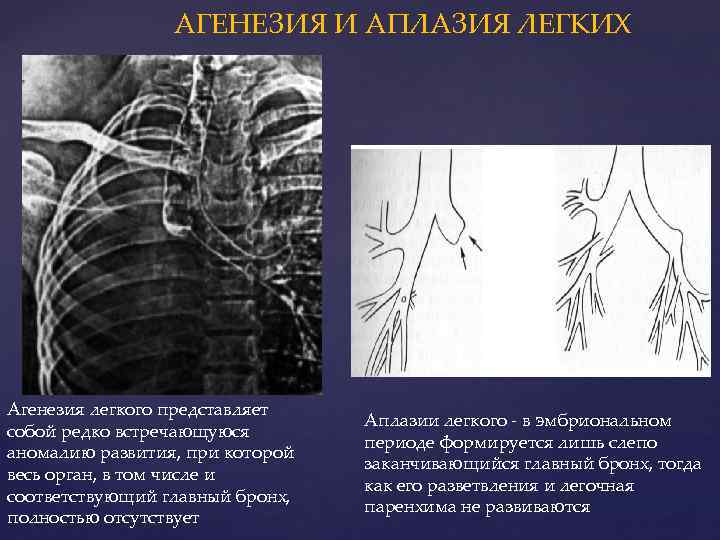
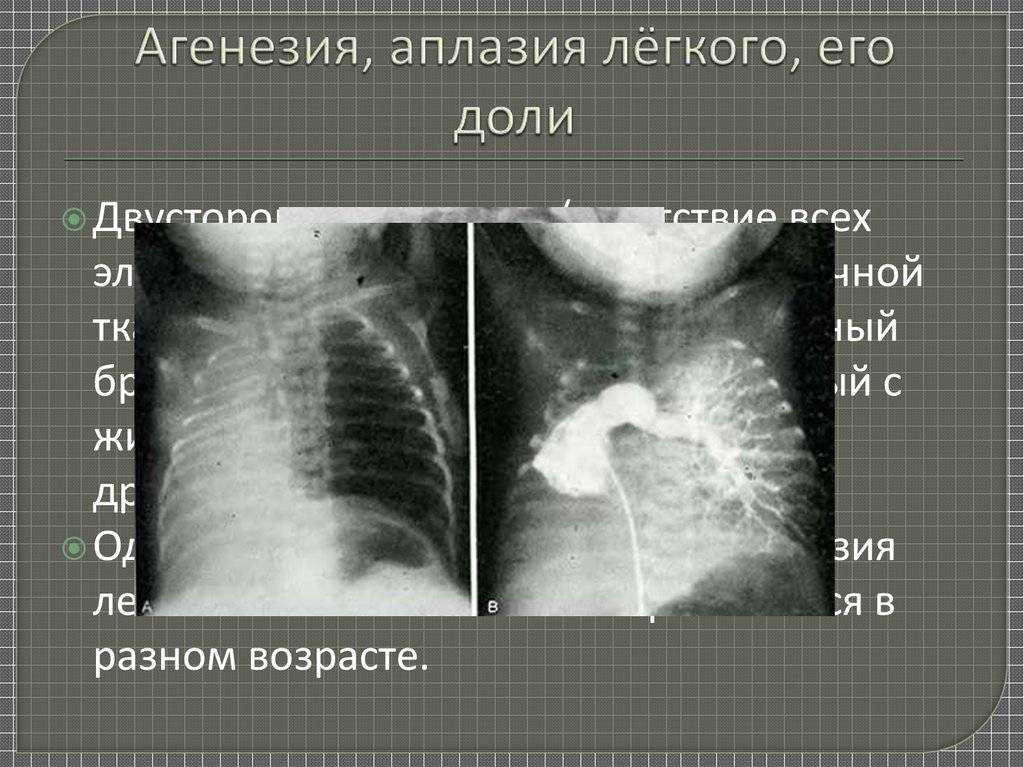
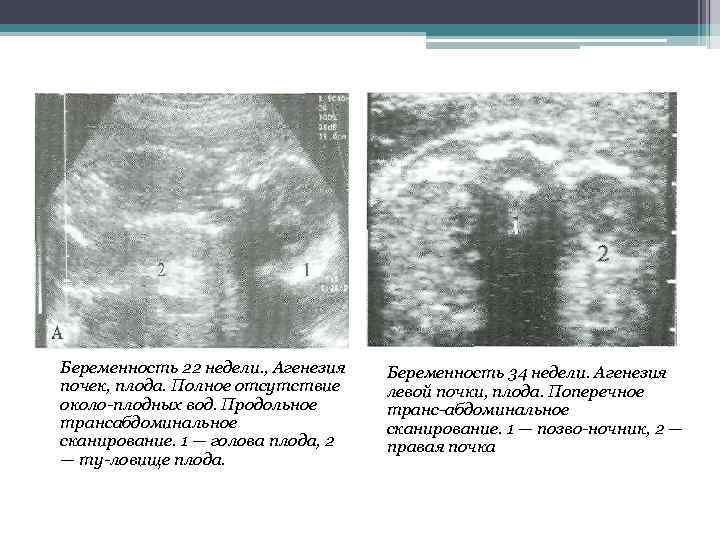
Двусторонняя агенезия несовместима с жизнью.
При односторонней чаще отсутствует левое легкое; нередко такая аномалия сочетается с другими пороками внутриутробного развития. Агенезия/аплазия легкого может длительное время протекать мало- или бессимптомно, однако она проявляется асимметрией дыхания при аускультации и притуплением звука при перкуссии. Смещение органов внутри грудной клетки, компенсаторное увеличение сохранного легкого может приводить к ее деформациям. В тяжелых осложненных случаях острая дыхательная недостаточность возникает непосредственно после рождения, быстро нарастает и заканчивается летально.
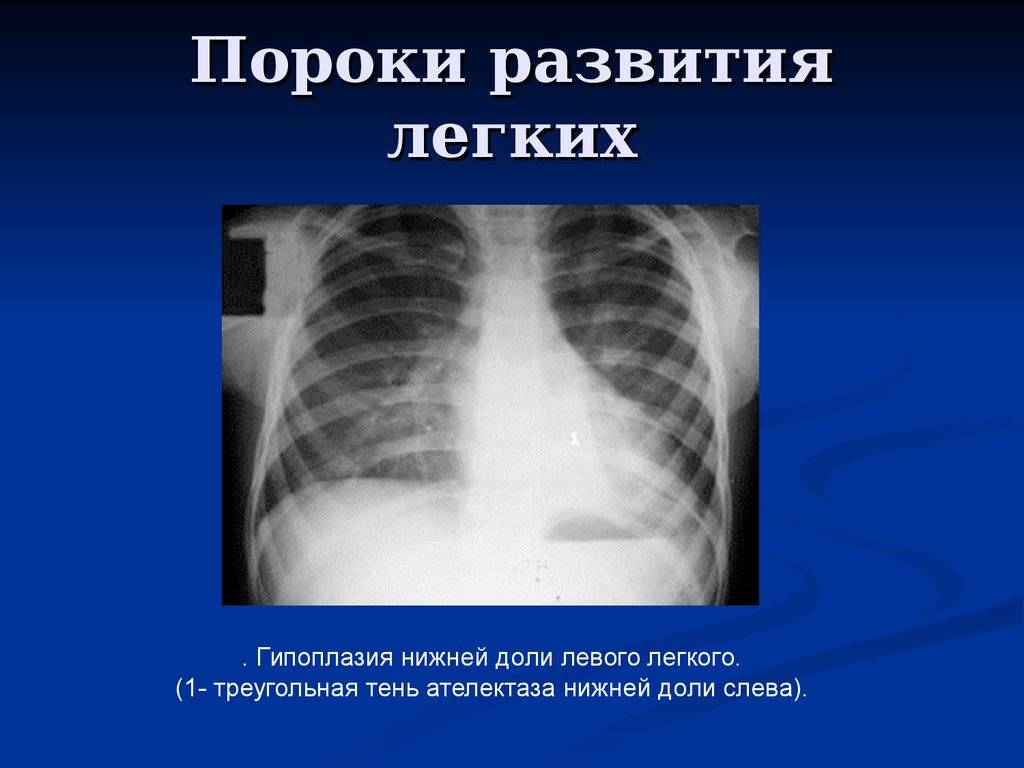
Гипоплазия клинически делится на две формы, простую и кистозную (врожденный поликистоз), при которой, как правило, имеет место хронический воспалительный процесс в дыхательной системе (с соответствующей симптоматикой).
Следует понимать, что столь серьезные аномалии, как агенезия, аплазия или гипоплазия легкого не может не сказываться на эффективности дыхания и газообменных процессов. В той или иной степени (от субклинической до критически тяжелой) дыхательная недостаточность присутствует во всех случаях; наличие порока отражается на качестве жизни, внося существенные ограничения, и является одним из факторов сокращения ее продолжительности.
Агенезия и гипоплазия легкого может быть предположительно диагностирована уже при стандартном осмотре и аускультации. Такие пороки развития легко подтверждаются рентгенологически. Как правило, назначается также ангиопульмонография.
Лечение
Для выбора оптимального метода лечения необходимо записаться на приём к торакальному хирургу или к пульмонологу. Характер терапии определяется общим состоянием пациента, степенью проявления патологии, прогнозами на лечение. Немедленное хирургическое вмешательство требуется в следующих случаях выраженной дыхательной недостаточности:
- Лобарная эмфизема;
- Агенезия лёгких;
- Аплазия;
- Стеноз бронхов или трахеи;
- Трахеопищеводный свищ.
Наиболее распространённая методика лечения бронхоэктазов – удаление изменённой области органа, однако возможно и медикаментозное лечение, что зависит от количества рецидивов и объёма изменённой лёгочной ткани.
Также важно проведение консервативного лечения, которое позволяет предупредить развитие гнойных процессов: массаж грудной клетки, бронхоальвеолярный лаваж, ЛФК, ингаляции и др
2.Причины
Предполагается, что причины возникновения внутриутробных бронхолегочных пороков не отличаются принципиально от тератогенных факторов вообще. В литературе наиболее часто описываются такие экзогенные, внешние тератогенные воздействия, как травма (механическая, температурная, лучевая, химическая), инфекция, курение и употребление алкоголя в период гестации, продолжительный прием некоторых медикаментов. К эндогенным, внутренним причинам относят наследуемые и первичные хромосомные и генные мутации.
Однако установлено, что ключевую патогенетическую роль играет не характер тератогенного фактора, а срок, на котором он «срабатывает»: чем раньше беременная женщина подвергается вредоносному воздействию, тем тяжелее последствия в плане развития бронхолегочной системы плода.
Симптомы
Симптоматика зависит от конкретного типа порока, она весьма вариативна, равно как и сроки возможного выявления таких дефектов. На первые 10 лет жизни ребёнка приходится только 3,8% наблюдаемых пороков лёгких, в возрасте от 10 до 20 лет проявляется 18,2% наблюдаемых пороков, от 20 до 30 – 26,6%, от 30-40 – 37,9%, после 40 – 14%. Пороки развития лёгких могут проходить бессимптомно (21,7% случаев), с признаками нагноения (74,1%), с осложнениями других болезней (4,2%).
На ранних этапах развития ребёнка могут возникнуть такие симптомы дыхательной недостаточности:
- Стеноз основных трахеи и бронхов;
- Трахео и бронхопищеводные свищи;
- Лобарная эмфизема;
- Агенезия;
- Гипоплазия лёгкого;
- Аплазия;
- Стридорозное дыхание;
- Цианоз
- Приступы асфиксии.
Некоторые типы пороков проявляют себя острым воспалительным процессом и возникновением нагноений. Воспалительные процессы, как правило, рецидивирующие, сопровождаются кашлем, большими объёмами гнойной мокроты, эпизодическим отхаркиванием крови, симптомами интоксикации, другими нарушениями самочувствия во время обострений.
Какую функцию выполняет плацента
Итак, плацента – это важный орган, который образуется только во время беременности. Образуется плацента из хориона – зародышевых оболочек плода. В самом начале беременности ворсины хориона – выросты оболочки – равномерно покрывают всю поверхность плодного яйца, начиная со второго месяца беременности с одной стороны плодного яйца ворсины начинают удлиняться, увеличиваться в размерах и формируют плаценту.
Внутри ворсин течет кровь малыша, а снаружи они омываются кровью матери. Между кровотоком мамы и малыша расположен всего один слой клеток, который и играет роль барьера между организмом матери и ребенка. Благодаря этой мембране кровь матери и плода не смешивается.
Однако в последние годы стало известно, что клетки крови плода все-таки проникают через плацентарный барьер в кровоток матери и благодаря этому стало возможным проведение генетических анализов и определение хромосомных аномалий, резуса фактора и пола плода по крови беременной женщины (неинвазивный пренатальный тест).
В плаценте происходит постоянный обмен веществ между мамой и ребенком. Из материнской крови к плоду поступает кислород и питательные вещества, от плода обратно к матери углекислый газ и продукты обмена, подлежащие выведению из организма.
Плацентарный барьер выполняет иммунологическую функцию, поскольку пропускает некоторые защитные антитела – клетки крови, обеспечивающие борьбу с инфекционными агентами, кроме того он является непроницаемым для некоторых вредных веществ, вирусов и бактерий. К сожалению, плацентарный барьер легко преодолевают наркотические вещества, алкоголь, никотин, компоненты многих лекарств и некоторые вирусы.
Важной функцией плаценты является выработка гормонов и биологически активных веществ. В первую очередь это гормоны, важные для успешного вынашивания беременности, например хорионический гонадотропин, плацентарный лактоген, эстрогены и др
К сожалению, не всегда все складывается вполне благополучно. В силу самых различных причин на разных сроках беременности могут происходить отклонения в развитии и функционировании плаценты. Изменения эти никогда не проходят бесследно для мамы и малыша, а зачастую имеют грозные последствия.
Если плацента перестает выполнять свои функции в полной мере, развивается так называемая плацентарная недостаточность. По сути, она заключается в ухудшении кровообращения в системе мать-плацента-плод.
1.Общие сведения
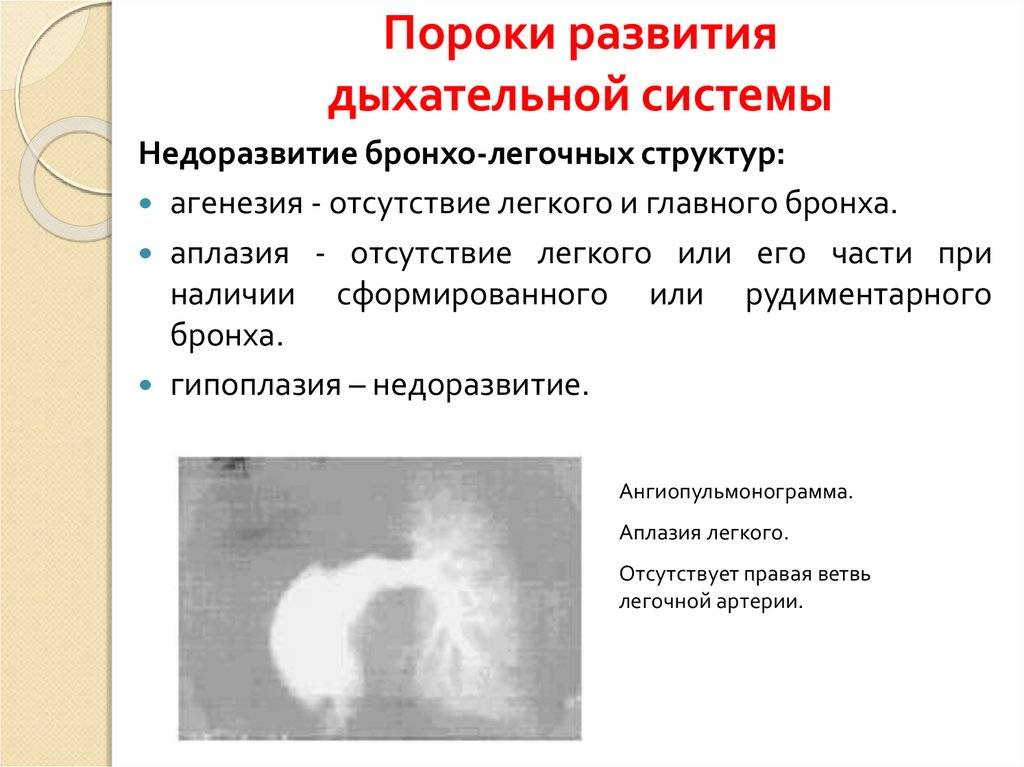
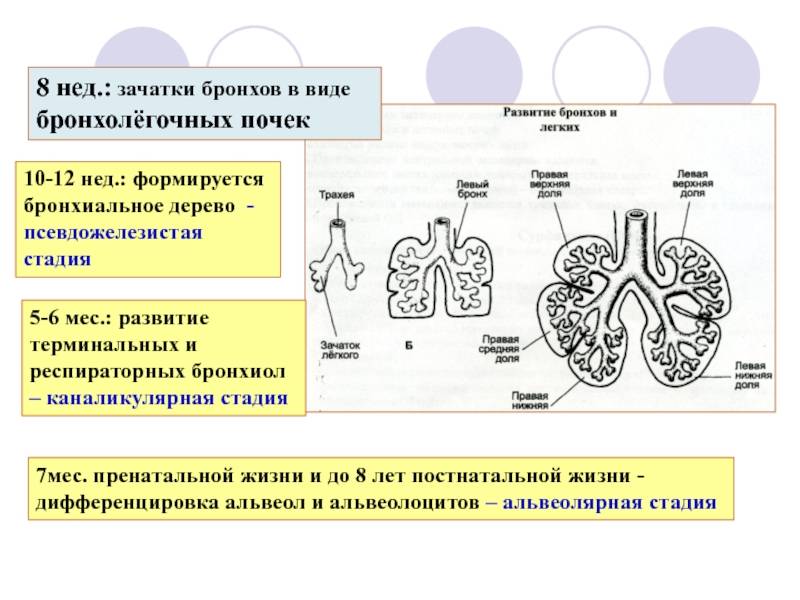
Бронхолегочная система человека очень сложна и начинает формироваться на самых ранних сроках беременности: т.н. дыхательная трубка закладывается на 3-4 неделе. Развитие органов дыхания продолжается в течение практически всего периода гестации, до 6-8 месяцев, когда заканчивается формирование тканей альвеол (а окончательно бронхолегочная система формируется только к 9-10 году жизни). Очевидно, что на столь продолжительном отрезке внутриутробного развития под влиянием всевозможных вредоносных воздействий или хромосомных аберраций эмбриогенез легких может существенно исказиться, замедлиться или даже остановиться. Это приводит к формированию различных пороков развития: классификация лишь наиболее частых врожденных аномалий бронхолегочной системы насчитывает около двух десятков форм.
Агенезия, аплазия и гипоплазия легкого представляют собой один из наиболее тяжелых вариантов такой аномалии.
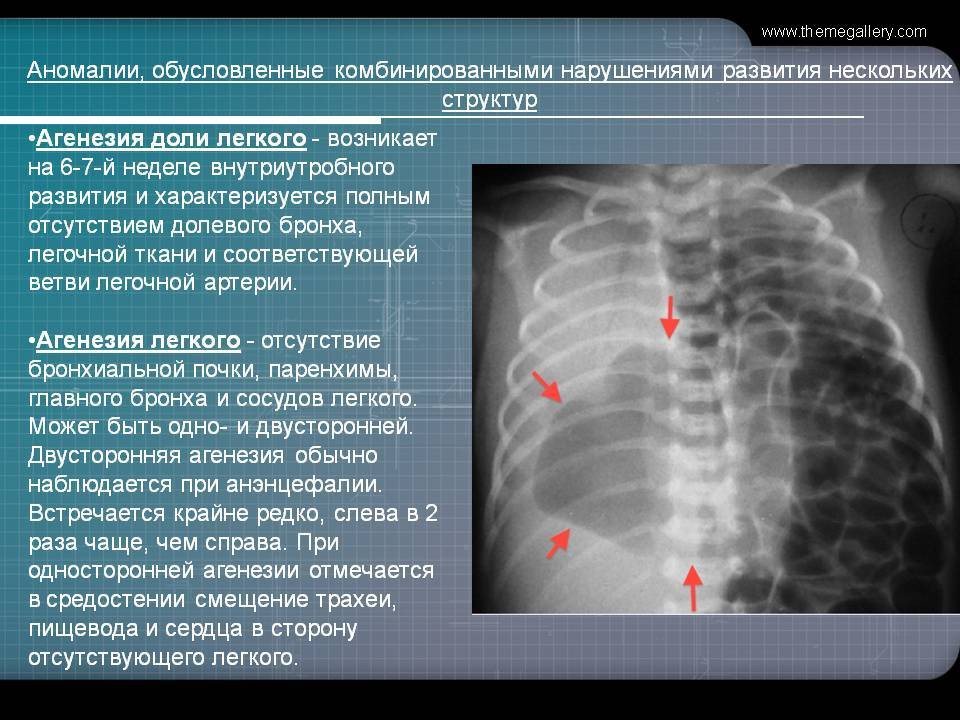
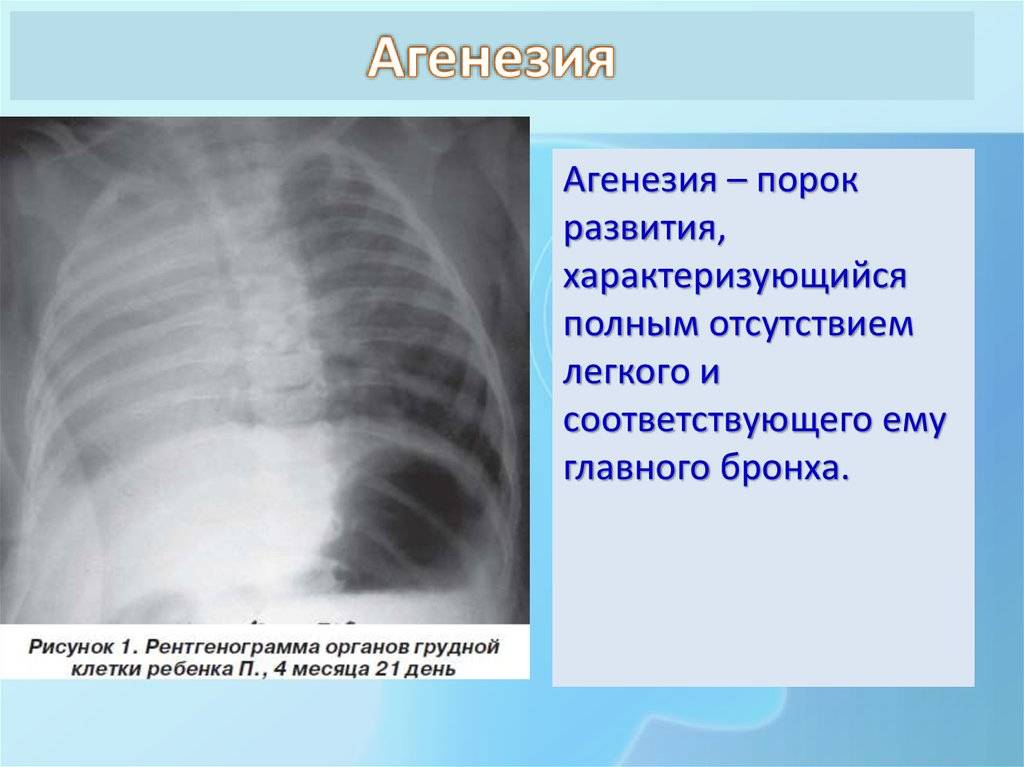
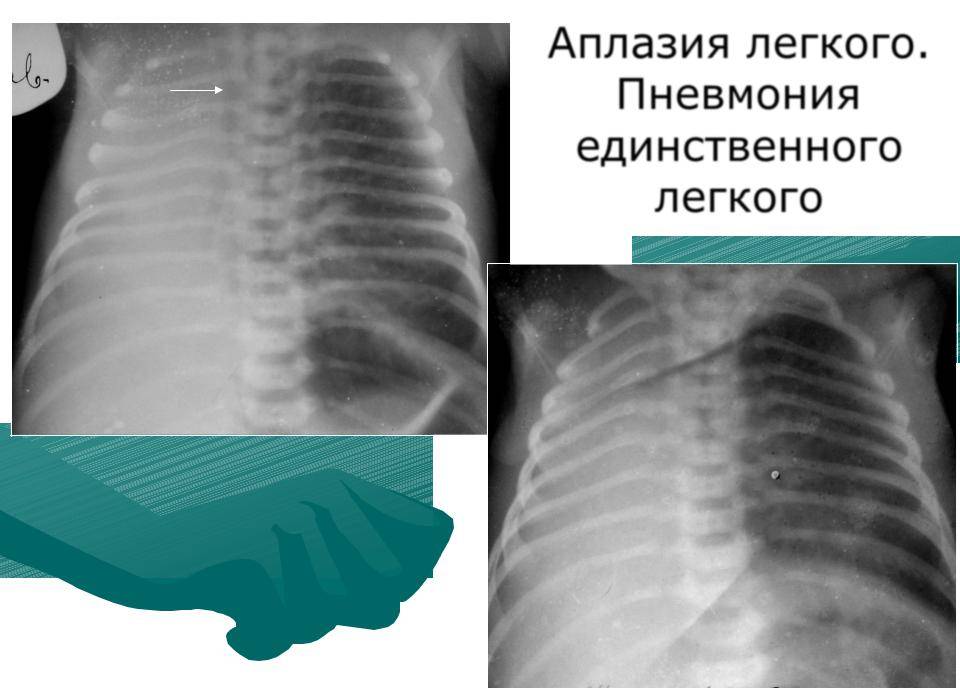
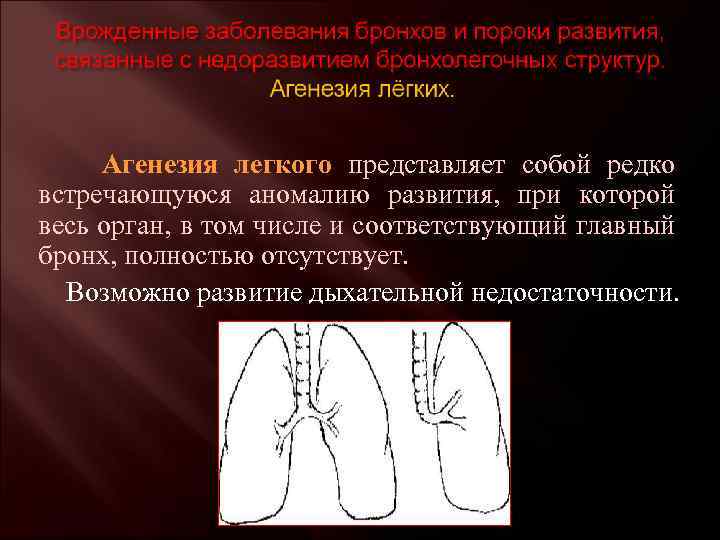
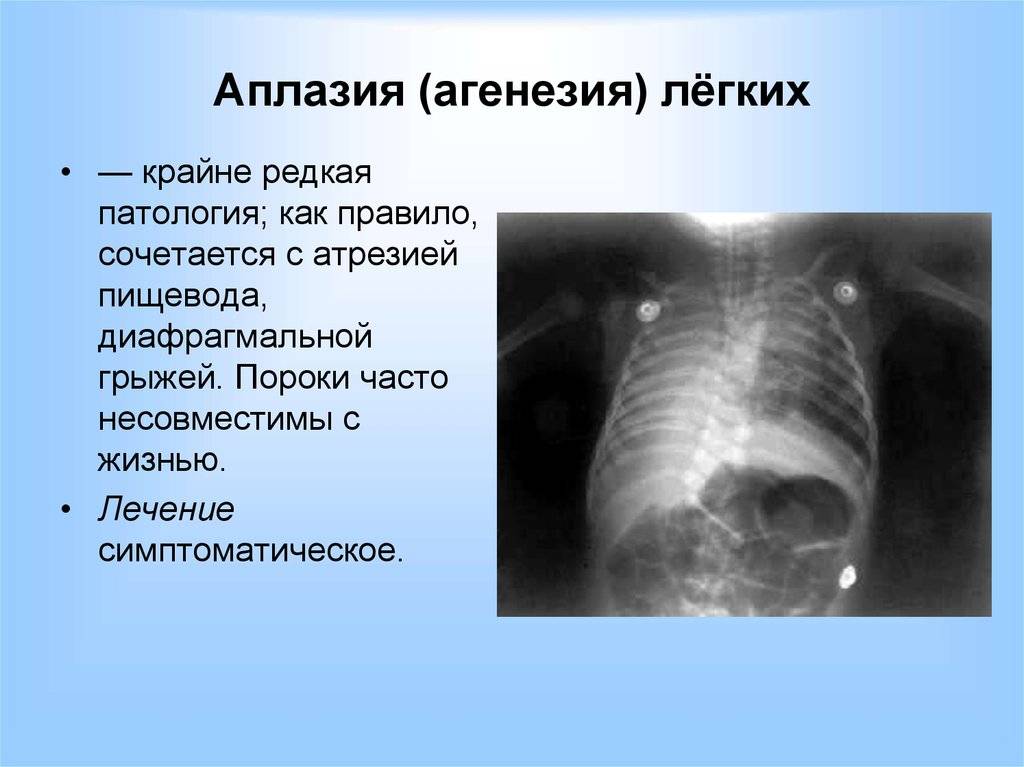
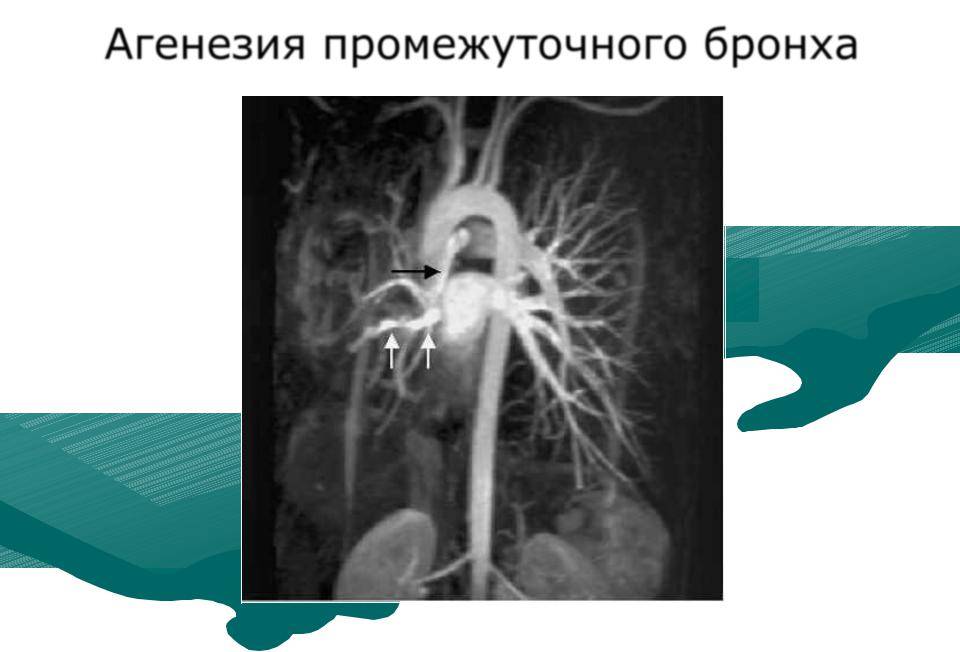
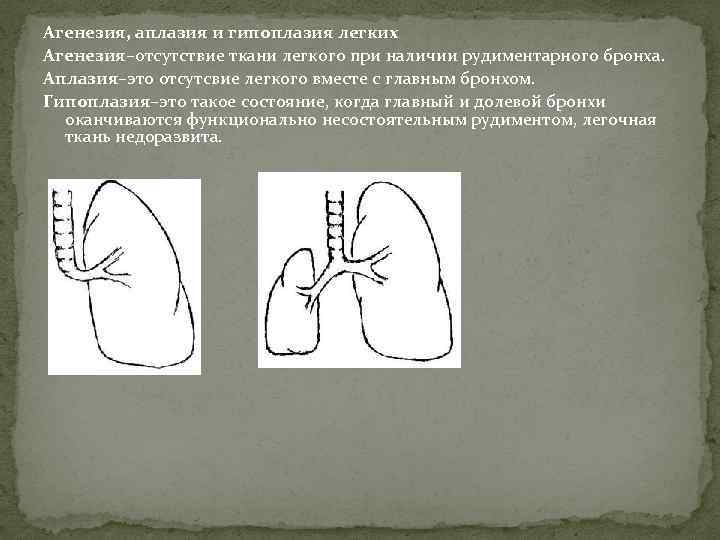
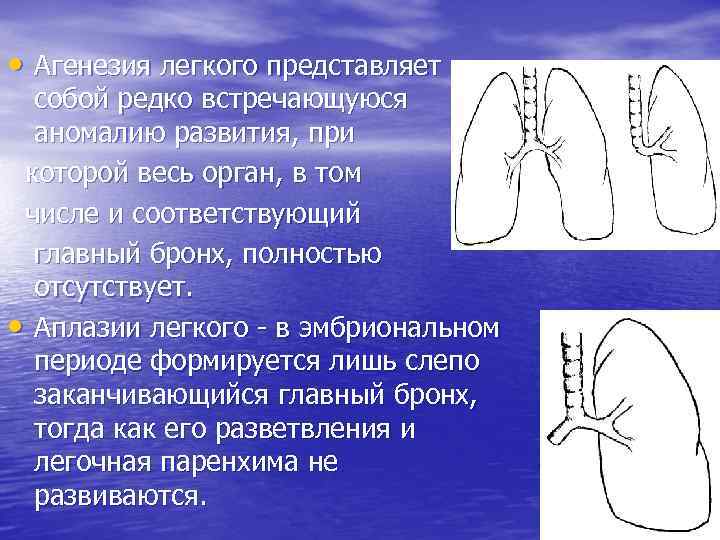
Агенезия и аплазия многими авторами описывается как единый тип врожденного порока развития (под общим названием агенезия), поскольку разница между ними несущественна и не создает различий в функциональном статусе, клинике или прогнозе. При собственно агенезии полностью отсутствует легкое и главный бронх; при аплазии успевает сформироваться слепая культя главного бронха, однако бронхиального древа и легкого в грудной клетке нет.
Агенезия/аплазия встречается редко, а двусторонняя – крайне редко. Более точная статистическая оценка на сегодняшний день не представляется возможной; вообще, распространенность всех пороков развития бронхолегочной системы в разных источниках оценивается чрезвычайно вариативно – в диапазоне примерно от 5% до 30% новорожденных.
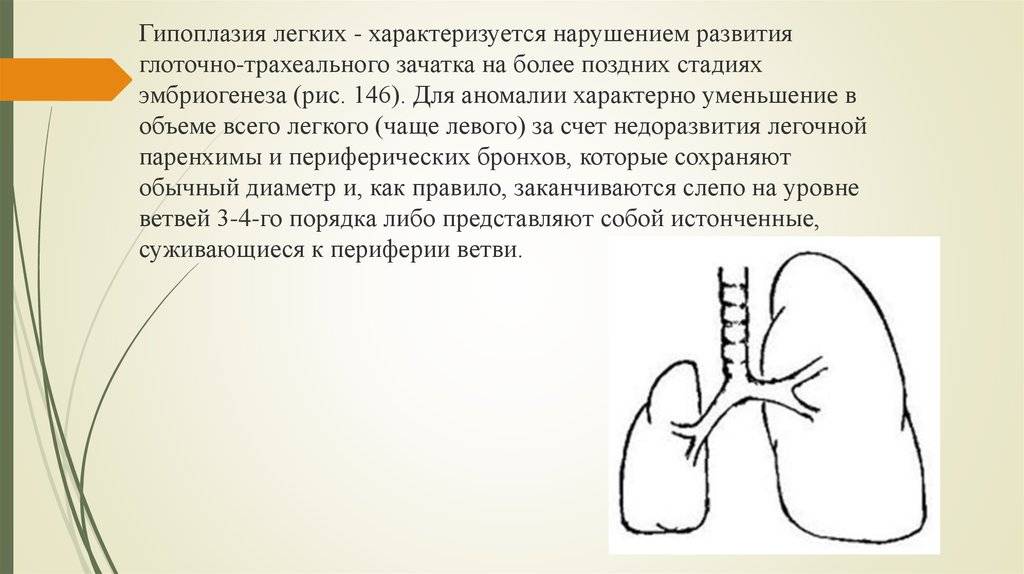
Гипоплазия легкого или отдельной его доли встречается чаще полной агенезии и представляет собой структурное и/или тканевое недоразвитие.