Высокая температура у детей: о чем может говорить этот симптом
Повышение температуры у детей и взрослых — естественная реакция организма на воспалительные процессы. Они развиваются вследствие размножения вирусной либо бактериальной инфекции, а также при ряде других процессов. В некоторых случаях незначительное изменение температурного показателя считается нормой и не является поводом для оказания медицинской помощи.
Среди самых распространенных причин лихорадки у ребенка можно выделить:
- острые либо хронические инфекционные заболевания (вирусные либо бактериальные);
- незаразные болезни внутренних органов, которые сопровождаются воспалением;
- период прорезывания зубов;
- длительное пребывание под открытым солнцем.
При повышении температуры следует в первую очередь исключить инфекционные заболевания. Лихорадка будет вторичным симптомом, а на первый план выходят основные клинические признаки: боль в горле и покраснение слизистой оболочки, кашель, насморк, слезотечение, увеличение регионарных лимфатических узлов. Инфекция также может локализоваться в органах пищеварительной системы, нижних дыхательных путей (бронхов либо легких), мочеполового тракта. Клиническая картина указывает на область поражения, но специфические симптомы могут проявляться позже, чем организм отреагирует на инфекцию повышением температуры. Возбудитель может присутствовать в организме длительное время, а проявляться только в периоды снижения активности иммунной системы. По этой причине риск ОРВИ и других заразных заболеваний особенно повышается при низкой температуре окружающей среды, дефиците витаминов в рационе и в других ситуациях.
Повышение температуры может не быть связано с инфекционными заболеваниями. В головном мозге находится нервный центр, который регулирует температуру тела человека (центр терморегуляции) и в норме позволяет организму адаптироваться к различным факторам. Так, при резком потеплении либо похолодании температура остается стабильной, также она не изменяется после физических нагрузок. Ряд факторов может повлиять на работу центра терморегуляции, в том числе нарушение гормонального баланса, неврозы, обезвоживание, переутомление и другие. Отличие такой лихорадки состоит в том, что антипиретики (жаропонижающие препараты) оказываются неэффективны, а специфические клинические признаки инфекционных заболеваний отсутствуют. Лечение может отличаться и направлено на устранение основного фактора, который спровоцировал нарушение работы нервного центра.
На период прорезывания зубов многие дети реагируют стойким повышением температуры тела, ознобом, слабостью и общим ухудшением организма. Процесс протекает с травмированием тканей, может осложняться присоединением бактериальной инфекции. Кроме того, зуд и болезненные ощущения ставятся причиной общего ухудшения самочувствия и снижения иммунной защиты. При прорезывании зубов допускается использование жаропонижающих препаратов, если температурные показатели значительно превышают границы нормы.
Как провести диагностику и вылечить кишечный грипп
Диагноз ВГ врач ставит на основании комплекса клинических и эпидемиологических показателей. Также требуется проведение лабораторных исследований, включая вирусологические, бактериологические, серологические и молекулярно-генетические, для чего используются кровь, фекалии или рвотные массы. Исследуется клинический синдром, сочетание клинических признаков, локализация воспалительного процесса и проверяется наличие похожих симптомов в окружении заболевшего.
Для лечения при кишечном гриппе применяются энтеросорбенты, ферменты, про- и пребиотики, при необходимости – жаропонижающие препараты. Показаны регидратационные глюкозо-солевые растворы.
Также традиционно для лечения вирусных диарей используются иммуномодулирующие препараты различных групп: рекомбинантные интерфероны, индукторы интерферонов, иммуноглобулиновые препараты, препараты других групп: – аффинно очищенные антитела к человеческому интерферону гамма (В) – умифеновира гидрохлорида моногидрат (D) – метилглукамина акридонацетат (D) – азоксимера бромид (D) – иммуноглобулиновый комплексный препарат для энтерального применения (D) – препараты рекомбинантного интерферона (D).
Интерфероны часто входят в клинические рекомендации по лечению ряда вирусных гастроэнтеритов при легкой, среднетяжелой и тяжелой степени заболевания. Интерферон также является главным действующим веществом комплексного противовирусного иммуномодулирующего препарата ВИФЕРОН. Оригинальная формула препарата включает в себя сочетание интерферона альфа-2b и высокоактивных антиоксидантов (витаминов С и Е). Препарат выпускается в форме суппозиториев, мази и геля. Он относится к неспецифическим противовирусным препаратам, способным бороться с различными видами вирусов на любой стадии их развития.
При кишечном гриппе препараты в таблетках могут усиливать рвотные позывы, поэтому в этом случае могут принести пользу свечи. Свечу можно ввести быстро, легко и без какого-либо дискомфорта для ребенка и взрослого. Масло какао, которое входит в состав свечей ВИФЕРОН, при температуре 35-37 градусов из твердого состояния превращается в жидкую субстанцию. Благодаря этому ВИФЕРОН свечи начинают действовать незамедлительно, быстро высвобождая лекарственные ингредиенты.
ВИФЕРОН применяется для лечения энтеровирусной и аденовирусной инфекций по следующей схеме: 1 свеча 2 раза в день в течение 5 дней, дозировка подбирается в зависимости от возраста пациента (150 000 МЕ и 500 000 МЕ) согласно инструкции.
Препарат ВИФЕРОН Свечи действует бережно – он разрешен детям с первых дней жизни. Схема применения препарата (2 раза в день) комфортна как для детей, так и для их родителей.
У группы детей, получавших терапию интерфероном, длительность диареи составила 1-2 суток, в то время как в группе сравнения более чем у половины пациентов частый жидкий стул отмечался в течение 3-4 суток. В основной группе исследуемых на 4-е сутки у всех пациентов отмечали купирование симптоматики, в то время как в группе сравнения рвота сохранялась у 22,5%, повышение температуры тела – у 30%. Изменения электрокардиографических, лабораторных и ультразвуковых показателей сохранялись дольше, от 2 до 30 дней. На фоне лечения интерфероном отмечена тенденция к сокращению длительности этих изменений. Из этого можно сделать вывод, что интерферон способствует купированию симптомов норовирусной инфекции.
Справочно-информационный материал
Автор статьи
Врач-терапевт, кардиолог, к.м.н.
http://cgon.rospotrebnadzor.ru/
https://cyberleninka.ru/
http://niidi.ru/
Р.В. Попова, Т.А. Руженцова, А.В. Горелов «Влияние терапии интерфероном на симптоматику норовирусной инфекции у детей», ФБУН «Центральный научно-исследовательский институт эпидемиологии» Федеральной службы по надзору в сфере защиты прав потребителей и благополучия человека, Москва, РФ
Природа вакцинальных реакций
- Введение в организм человека как живых, так и инактивированных бактериальных или вирусных вакцин приводит к развитию вакцинального процесса, нередко сопровождающегося стереотипными клиническими проявлениями, протекающими в виде общих (повышение температуры, недомогание, головная боль др.) и местных (гиперемия, болезненность, инфильтрат) реакций.
- Вакцинальные реакции для инактивированных вакцин, как правило, однотипны, а для живых вакцин специфичны. Они характеризуются кратковременным и нередко циклическим течением и обычно не вызывают серьезных расстройств жизнедеятельности организма. Однако в тех случаях, когда вакцинальные реакции проявляются в виде выраженного патологического процесса, их называют поствакцинальными осложнениями.
- Различия между постпрививочными реакциями и поствакцинальными осложнениями весьма условны. Поэтому оба типа реакций объединяют термином “побочные реакции”.
- Помимо “истинных” поствакцинальных осложнений, в постпрививочном периоде могут наблюдаться патологические процессы, возникающие в результате провоцирующего действия прививок. Речь идет об обострении хронических болезней и оживлении латентной инфекции у привитых. при этом прививки являются скорее не причиной, а скорее условием, благоприятствующим развитию указанных процессов.
В каких случаях при температуре у ребенка нужно вызвать скорую помощь
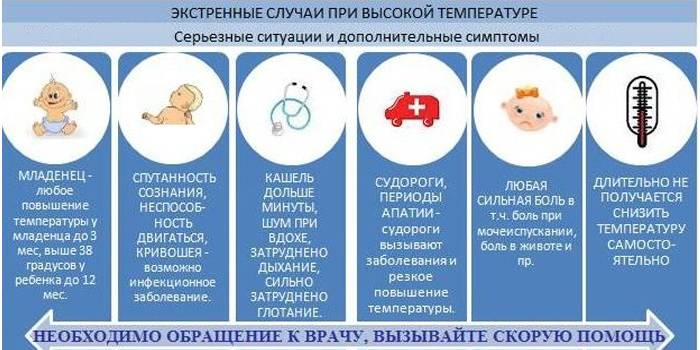
Любой из перечисленных ниже симптомов может возникнуть внезапно, даже если до этого жар не сопровождался проявлениями каких-либо известных Вам заболеваний. Появление одного или нескольких из следующих признаков является поводом для вызова скорой помощи.
Появились признаки обезвоживания. Малыш стал реже ходить в туалет, у него потемнела моча, наблюдаются такие симптомы, как слабость, вялость, отсутствие слез при плаче.
Наблюдается спутанность сознания
Ребенок не реагирует на обращенную к нему речь, не может сконцентрировать внимание, у него нарушается сознание, появился бред
Отсутствует эффект жаропонижающих. Сбить высокую температуру даже на короткое время не удается с помощью лекарственных средств.
Наблюдаются нарушения дыхания. Дыхание малыша становится очень частым или, наоборот, редким, хриплым, свистящим.
МАКСИКОЛД для ДЕТЕЙ при высокой температуре
МАКСИКОЛД для ДЕТЕЙ – современное жаропонижающее средство, активным компонентом которого является ибупрофен. Препарат помогает сбить высокую температуру надолго (до 8 часов2,3*), тем самым облегчая самочувствие заболевшего малыша. МАКСИКОЛД для ДЕТЕЙ представляет собой суспензию с клубничным или апельсиновым вкусом, которую удобно дозировать с помощью мерной ложки (прилагается в упаковке) и просто давать ребенку. Препарат не содержит сахара, спирта и искусственных красителей. МАКСИКОЛД для ДЕТЕЙ в рекомендованной по возрасту дозировке может использоваться как жаропонижающее средство в течение 3-х дней. При необходимости принимать препарат дольше следует проконсультироваться с врачом.
* для действующего вещества ибупрофен
1 Для детей старше 3-х месяцев в соответствии с инструкцией по медицинскому применению препарата МАКСИКОЛД для ДЕТЕЙ и после консультации с врачом.
2 Ушкалова, Е.А. Профиль безопасности анальгетиков- антипиретиков в педиатрии / Русский медицинский журнал. -2014.- Т. 22. -№ 21.- С. 1526-1529.
3 Морозова Т.Е., Рыкова С.М., Юдина И.Ю. Ибупрофен у детей: профиль эффективности и безопасности: «Практика педиатра», сентябрь 2014, с. 18-22.
Причины высокой температуры у детей
Наиболее частые причины высокой температуры у детей — инфекции (вирусные и бактериальные).
У возбудителей инфекционных заболеваний есть в составе экзогенные пирогены. При попадании в организм эти биологически активные вещества способны повышать температуру. Экзогенные пирогены вызывают выработку клетками крови и некоторыми органами эндогенных пирогенов (интерферонов, интерлейкинов). Они перестраивают работу гипоталамуса — центра терморегуляции, который расположен в головном мозге. По этой причине возникает лихорадка — повышение температуры выше 38°С в прямой кишке и выше 37,5°С под мышкой, при которой организм борется с инфекцией.
Лихорадка сама по себе не считается опасной. Она бывает при разных болезнях, чаще всего – при бактериальных и различных вирусных инфекциях, например, ОРВИ или гриппе. При этом в первые дни развития инфекций у детей может быть только высокая температура без симптомов. Есть и неинфекционные причины высокой температуры: рост зубов, перегрев на солнце. Мы расскажем лишь о наиболее частых причинах детской лихорадки. Лучше разобраться в симптомах вам также поможет наш небольшой тест.
Причины повышения температуры тела
Человек – существо теплокровное и повышение температуры тела свидетельствует либо о сильном перегревании, либо о наличии в организме воспалительного процесса, либо о попадании в организм вирусной или бактериальной инфекции. В любом случае высокая температура, или лихорадка – это симптом, а не само заболевание. Причем не просто симптом, а еще и очень полезная защитная реакция организма. Поэтому бороться с высокой температурой как таковой не просто бессмысленно, это порой замедляет процесс выздоровления, так как сбивая температуру мы лишаем организм ребенка возможности самостоятельно бороться с инфекцией.
Причины появления температуры 38
Повышение температуры до 38°С может быть индикатором наличия многих естественных и патологических процессов в организме. При отсутствии каких-либо других симптомов и удовлетворительном самочувствии температура может снизиться самостоятельно.
Необходимо понимать, что повышение температуры является отражением процессов, происходящих в организме и служить защитной реакцией иммунной системы в ответ на внешние раздражители.
При отсутствии каких-либо симптомов повышение температуры может быть обусловлено воздействием внешних факторов. Повышение температуры до 38°С и выше может быть связано c:
- Перегревом на солнце;
- Приемом алкоголя
- Интенсивными физическими упражнениями;
- Стрессом;
- Вегетососудистой дистонией;
- Приемом некоторых лекарственных средств;
Температура при перегревании организма связана с длительным нахождением на солнце в душном непроветриваемом помещении. При этом возникает нарушение теплового баланса, так как в таких условиях естественная теплоотдача затруднена.
У лиц с вегетососудистой дистонией может возникать кратковременное повышение температуры
У женщин повышение температуры иногда может быть связано с месячными и периодом овуляции. При отсутствии каких-либо других признаков заболеваний температура снизится сама и предпринимать ничего не нужно.
Однако, в некоторых случаях подъем температуры до 38°С при отсутствии других симптомов может быть связан с инфекцией, отравлением или простудой. В этом случае другие признаки заболевания еще не успели дать о себе знать, как например, во время инкубационного периода инфекционных заболеваний.
Повышение температуры до 38°C без симптомов может быть обусловлено и более серьезными причинами, такими как:
- Аутоиммунные заболевания;
- Авитаминоз;
- Нарушение терморегуляции;
- Контакт с раздражающим веществом.
Повышение температуры организма связано с контактом с раздражителем или инородным агентом, с которым пытается справиться иммунная система. Повышение температуры без симптомов может сигнализировать о развитии более тяжелых заболеваний у взрослых, и являться при этом основным симптомом. К таким заболеваниям относятся:
- Туберкулез;
- Анемия;
- Малярия;
- Брюшной тиф;
- Злокачественные новообразования;
- ВИЧ;
- Гепатит;
- Пиелонефрит и др;
- Прием лекарственных препаратов.
Если не принимать каких-либо мер в этих случаях температура может держаться достаточно долго.
Повышение температуры при анемии часто встречается у беременных женщин в особенности, если будущая мама курит, занимается тяжелым физическим трудом, беременность многоплодная, мама относится к часто рожавшим.
Что делать с частыми или длительными повышениями температуры?
Если у ребенка наблюдаются постоянные или множественные эпизоды лихорадки и педиатр не может выяснить, что их вызывает, необходимо провести углубленное обследование. Такие повышения температуры могут быть вызваны хроническим очагом инфекции (пиелонефрит), инфекционными заболеваниями или ревматическими болезнями.
Обследование специалистов, которые может назначить педиатр при хронической лихорадке: нефролог, кардиолог, пульмонолог, инфекционист, уролог, ревматолог.
Помните!
Сама по себе температура – это сигнал, что иммунная система ребенка дала ответ на внешнее воздействие. Пугаться ее не надо. Опасными являются:
- резкое повышение температуры до больших цифр (лихорадка), что означает о гипер-иммунном ответе или сверх-сильном влиянии патогенных факторов
- или длительно держащийся (более недели) субфибрилитет, который говорит о недостаточности иммунного ответа ребенка.
В каком случае необходимо вызывать «Скорую помощь»?

выше 38 º Свыше 39 º Свыше 40º С
До приезда «Скорой помощи» давать какие-либо препараты не рекомендуется – это может исказить клиническую картину заболевания и затруднить определение правильного диагноза. Если жаропонижающие лекарства или какие-то другие препараты ребенок все же принимал, об этом следует обязательно проинформировать врачей.
Если приехавшая бригада «Скорой помощи» не нашла повода для госпитализации и советует вызвать участкового педиатра, нужно обязательно спросить, каков предварительный диагноз и при появлении каких симптомов нужно вызывать «Скорую» повторно или самим везти ребенка в больницу
Особенно это важно, если дело к ночи или малыш затемпературил в праздничные выходные
Как еще помочь организму справиться с болезнью?
Поскольку наиболее часто температура повышается при острых респираторных заболеваниях, есть способы помочь организму справиться с инфекцией быстрее. Одним из таких средств является иммуномодулятор ИРС19. Это препарат, в состав которого входит смесь лизатов бактерий (фрагментов клеток микроорганизмов), которые чаще всего вызывают респираторные инфекции.
Лизаты не могут вызвать болезнь, но стимулируют иммунитет (то есть вызывают ускоренную реакцию как специфических, так и неспецифических факторов иммунитета, особенно местного). К специфическим факторам относится производство антител, которые связываются с конкретным антигеном, разрушают его и выводят из очага инфекции. Неспецифические факторы – это лизоцим, интерфероны, клетки-фагоциты, которые одинаково защищают от любых проникших в слизистую чужеродных агентов.
Как правильно измерить температуру
- 1. Воспользоваться обычным стеклянным ртутным термометром. И хотя этот способ считается не модным сегодня, он показывает самые точные цифры.
- 2. Ушной термометр – хороший прибор для совсем маленьких деток, так как получить результат можно буквально за несколько секунд, а контакта с кожей при этом не требуется.
- 3. Цифровые не такие точные, как классические, однако они особенно нравятся родителям всех возрастов.
- 4. Лобные чаще всего встречаются в больших клиниках. В домашней практике – большая редкость.
- 5. Термометр – соска станет идеальным помощником для мам и пап, если ребёнку ещё не исполнилось и года.
Медицинский эксперт статьи
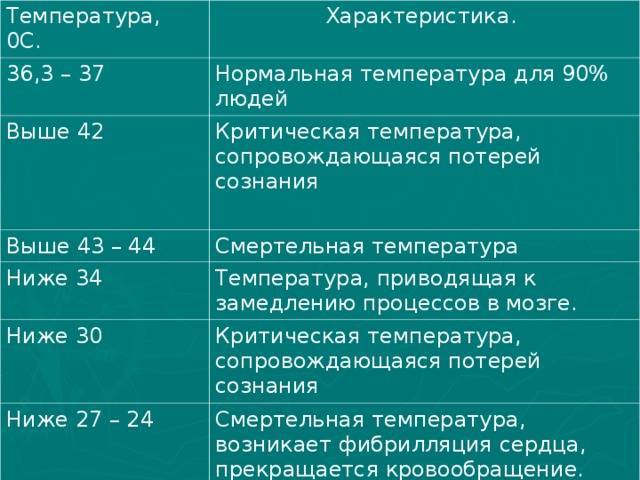
«У меня температура», — говорим мы, когда столбик градусника поднимается выше отметки +37°С… И говорим неправильно, ведь показатель теплового состояния наш организм имеет всегда. А упомянутая расхожая фраза произносится, когда данный показатель превышает норму.
Кстати, температура тела человека в здоровом состоянии может изменяться в течение суток — от +35,5°С до +37,4°С. Кроме того, показатель нормы в +36,5°C мы получаем только при измерении температуры тела в подмышечной впадине, если же мерить температуру во рту, то на шкале вы увидите +37°C, а если измерение проводить в ухе или ректально – то все +37,5°C. Так что температура +37,2°C без признаков простуды, а тем более температура +37°C без признаков простуды особого беспокойства, как правило, не вызывают.
Однако любое повышение температуры тела, в том числе температура без признаков простуды, является ответной защитной реакцией организма человека на инфекцию, которая может привести к той или иной болезни. Поэтому медики и говорят, что рост температурных показателей до +38°С свидетельствует о том, что организм вступил в схватку с инфекцией и начал вырабатывать защитные антитела, клетки иммунной системы фагоциты и интерферон.
Если высокая температура без признаков простуды держится достаточно долго, то человек чувствует себя плохо: нагрузка на сердце и легкие значительно возрастает, так как повышается расход энергии и потребность тканей в кислороде и питании. И в этом случае поможет только врач.
Какое жаропонижающее дать ребенку
парацетомолибупрофенэффералганнурофен
Что касается вопроса, в какой форме давать жаропонижающий препарат, то здесь все зависит от того, какой нужен эффект. Если нужно быстро понизить очень высокую температуру – то лучше использовать препарат в форме сиропа, так он будет действовать быстрее. Если же ребенку нужно обеспечить длительное действие препарата (например, лекарство дается на ночь), то предпочтительнее будет дать его в форме свечей.
По прошествии часа после приема жаропонижающего средства температура должна начать снижаться. Если этого не происходит при том, что в комнате прохладно, достаточно влажно и ребенок пьет жидкость – нужно вызывать «Скорую помощь».
Как и когда снижать температуру у детей
При терапии ОРЗ и гриппа важно, понимать, что наличие того или иного симптома само по себе не является обязательным критерием для назначения лекарств. Врачу, наблюдающему ребенка, еще до назначения лекарственных средств предстоит оценить риски и понять, насколько то или иное проявление болезни затрудняет жизнедеятельность пациента
По некоторым данным до 95% детей с ОРВИ получают жаропонижающие, из которых подавляющее большинство (92%) имеют не высокую температуру в пределах 37-38°С. Лихорадка является частью воспалительной реакции организма на инфекцию, носит во многом защитный характер, поэтому тактику бездумного и скорейшего приведения температуры в норму вряд ли можно оценивать как рациональную. Возвращаясь к интересующей нас теме, стоит отметить, что столь популярные при ОРВИ жаропонижающие средства не влияют на причину болезни, а напротив могут маскировать заболевание и даже привести к его удлинению.
Иногда даже у здорового ребенка может подниматься температура, что связано с гиперактивностью, незрелостью системы терморегуляции, перегревом и другими не связанными с болезнью факторами. Проверкой состояния будет повторное измерение температуры через 20 минут после того, как вы переодели и успокоили малыша.
У детей старше 2-3 месяцев показанием для снижения является температура выше 39°. Обычно, чтобы наступило улучшение самочувствия, бывает достаточно понизить ее на 1–1,5°. Показания для принятия жаропонижающих мер:
- > 39,0°–39,5° у детей (ранее здоровых) старше 3 мес и/или при ломоте в мышцах и головной боли.
- > 38°–38,5° пациентам с судорогами в анамнезе, тяжелыми заболеваниями сердца и легких, а также в раннем периоде от 0 до 3 мес жизни
По назначению врача для снижения температуры у детей может применяться парацетамол и ибупрофен при воспалительных процессах и боли. При ОРЗ у детей не применяются ацетилсалициловая кислота (аспирин), анальгин, амидопирин, антипирин, фенацетин, нимесулид.
Когда нужно сбивать температуру
Сама по себе лихорадка — не болезнь, а защитная реакция организма, которая направлена на борьбу с вирусами и бактериями.
Цифры на градуснике не всегда считаются критерием применения жаропонижающих средств.
Дать жаропонижающее следует в тех случаях, если:
- ребенок плохо себя чувствует, не может уснуть, капризничает, жалуется на сильную головную боль;
- есть озноб, ребенок дрожит, кожные покровы стали бледными, с мраморным оттенком;
- есть заболевания нервной системы, болезни обмена и сердца;
- ребенок до года, недоношенный;
- на фоне повышенной температуры у малыша появились судороги (или такое состояние наблюдалось в прошлом).
«Нет универсальной цифры на термометре, до достижения которой лихорадку не следует снижать. Правильнее ориентироваться на самочувствие малыша: если у него 39,3°С, но его уже бросило в жар и пот, можно и не давать жаропонижающее, температура снизится сама. Если 37,2°С, но его сильно колотит ознобом, не ждите никаких условных цифр, дайте препарат. Помните, что нет цели сбить температуру до 36,6: было 40,3, стало 38,9, но ребенок ожил, ему полегчало — это хороший признак и достаточный эффект». Отрывок из книги педиатра Сергея Бутрия «Здоровье ребенка. Как научиться справляться с болезнями и собственной паникой».
Как снижать температуру, если это необходимо

Укутывание может спровоцировать еще большее повышение температурыснять памперс
Раньше советовали для снижения лихорадки обтирать ребенка раствором уксуса или спирта. Однако потом специалисты пришли к выводу, что обтирание обычной теплой водой дает тот же самый эффект, ничуть не меньше. Поэтому сейчас обтирание уксусом или спиртом считается нецелесообразным, а некоторые врачи даже считают этот метод опасным, так как все, чем ребенка растирают, через кожу попадает в организм. Обтирать холодной водой, а уж тем более заворачивать в холодную влажную простыню нельзя ни в коем случае, так как такие действия приводят к спазму сосудов. Поэтому уж если обтирать, то только теплой водой. Хотя, если температура (+ 19-22 º С) и влажность в помещении, где находится заболевший малыш правильные, то и обтирания совершенно ни к чему.
А вот пить при высокой температуре нужно обязательно. Количество жидкости в организме при лихорадке снижается и ее надо восполнять. Кроме того, с жидкостью из организма выводятся токсины, что особенно актуально, если высокая температура стала следствием вирусной инфекции. Чем лучше всего поить ребенка? Компот, чай, морсы, минеральная вода без газа. Можно приготовить ромашковый или липовый настой и предложить ребенку, слегка подсластив. Эти настои обладают противовоспалительным и слабым антибактериальным действием, поэтому врачи особенно рекомендуют их болеющим малышам. Напиток, предлагаемый ребенку, не должен быть ни холодным, ни горячим. Оптимальная температура – 37 º С. А вот бабушкино средство – молоко с медом или с маслом, ребенку с высокой температурой давать нельзя, тем более, если другие симптомы еще себя не обнаружили и отчего поднялась температура – неизвестно.
Жаропонижающие препараты следует давать в случае, если температура на градуснике «заползает» за отметку 39 º С. При наличии хронических заболеваний предел, после которого температуру нужно сбивать, врач определяет индивидуально. У 5-6% детей на фоне высокой температуры (выше 38 º С) возникают фибрильные судороги. Они не являются симптомом эпилепсии и прекращаются после 6 лет. Если у ребенка на фоне высокой температуры уже были фибрильные судороги, то вероятность повторения их при следующей лихорадке достаточно высока. Таким детям врачи рекомендуют давать жаропонижающие препараты при температуре 37,5 º С.
Какие симптомы должны насторожить родителей?
Если у детей в возрасте до года температура 37,2°C считается нормальной, то по мере взросления ребенка такие показатели перестают считаться нормой. Как правило, помимо повышения температуры тела до субфебрильных величин, ребенка могут беспокоить:
- вялость и апатия, малыш не такой активный, как обычно;
- плохой аппетит, отказ от еды и воды;
- беспокойный сон, нервозность и капризное поведение перед сном;
- повышенное потоотделение, одежда после сна становится мокрой;
- спутанность сознания и учащенное дыхание.
Обращаем внимание родителей на то, что величина температуры не указывает на степень тяжести заболевания. Лучше всего об этом говорят вышеперечисленные симптомы
Иммунитет у детей. Почему дети болеют чаще?
Иммунная система детей развивается на протяжении всего периода детства.
Иммунитет у грудничков несовершенен и эта особенность является специальным механизмом, который защищает организм от слишком бурных иммунных реакций на инфекции.
В первые недели жизни малыша защищают антитела, которые он получил от мамы и дальше продолжает их получать с грудным молоком. Но такой защиты иногда недостаточно.
Более того, пока иммунитет только развивается, возникают периоды максимального риска развития инфекционных заболеваний, они называются критическими периодами:
1. Первый критический период
Это период уязвимости новорожденных, который приходится на первые 28 дней жизни. В этот отрезок времени организм ребенка защищен только благодаря антителам, полученным от мамы через плаценту и с грудным молоком. Риск заболеть бактериальными и вирусными инфекциями в этот период очень высок. Недоношенные новорожденные составляют особую группу риска.
2. Второй критический период
Продолжается с 4 по 6 месяц жизни и сопровождается снижением количества материнских антител. Из-за некоторых механизмов, которые тоже еще слабо развиты, происходит выработка собственных антител, но их пока недостаточно для защиты малыша. Поэтому восприимчивость организма к воздушно-капельным и кишечным инфекциям в данный период тоже высока.
Таким образом, у детей до года ослаблены все основные механизмы защиты организма от бактерий и вирусов.
3. Третий критический период
Приходится на 2 год жизни. Именно с этого возраста ребенок начинает все больше контактировать с внешним миром и различными инфекциями. Чувствительность ребенка к респираторным и кишечным инфекциям все еще высока. Механизмы иммунной защиты малыша еще развиты не полностью.
4. Четвертый критический период
Наступает к 6-7 годам. Дети данного возраста тоже склоны к инфекционным заболеваниям, так как меняются некоторые показатели иммунной системы.
5. Пятый критический период
Подростковый возраст с 12-15 лет, причем у мальчиков и у девочек возраст может чуть различаться. Это связано с повышением секреции половых гормонов, что немного ослабляет иммунитет. Для детей этого возраста характерна высокая чувствительность к вирусным инфекциям.