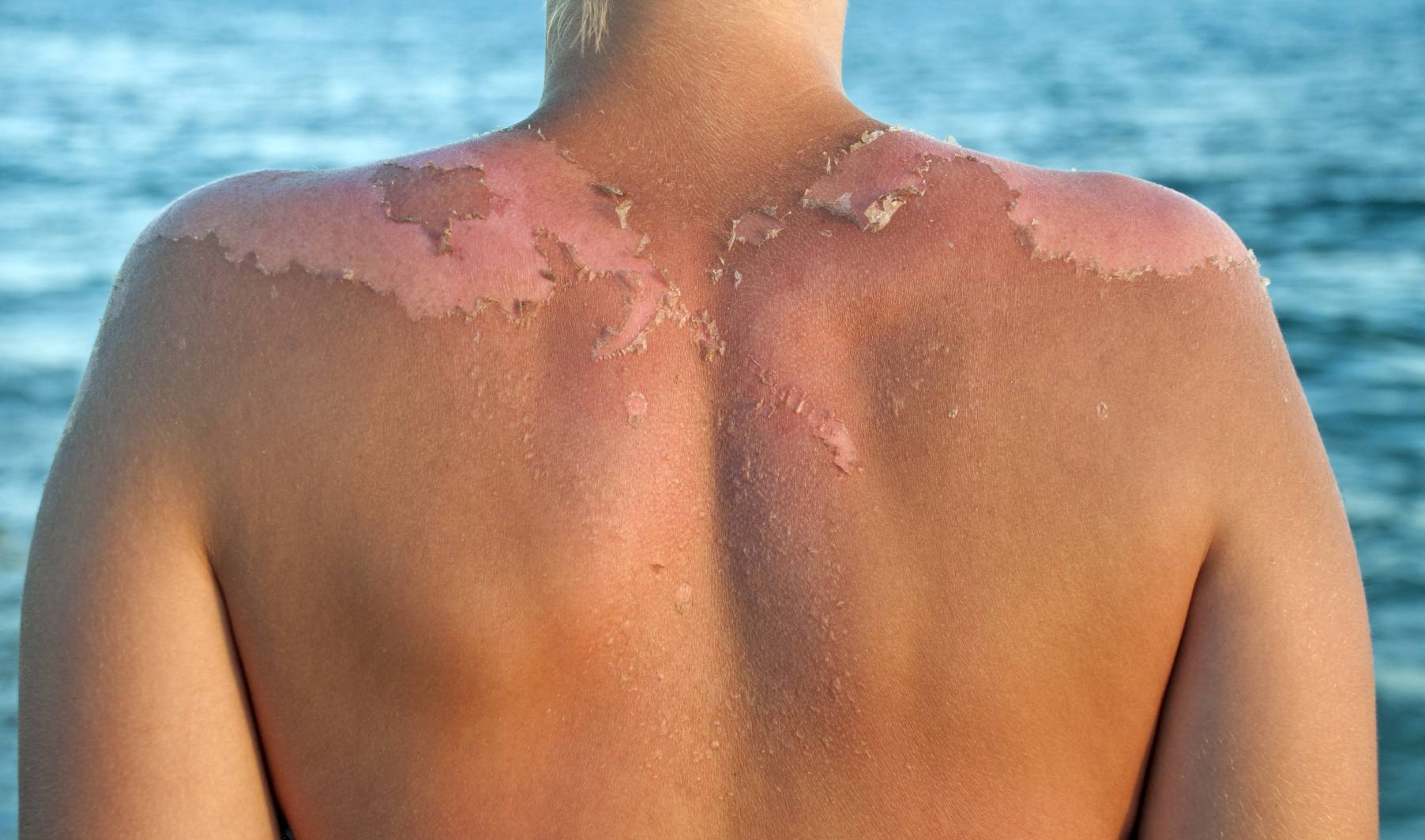
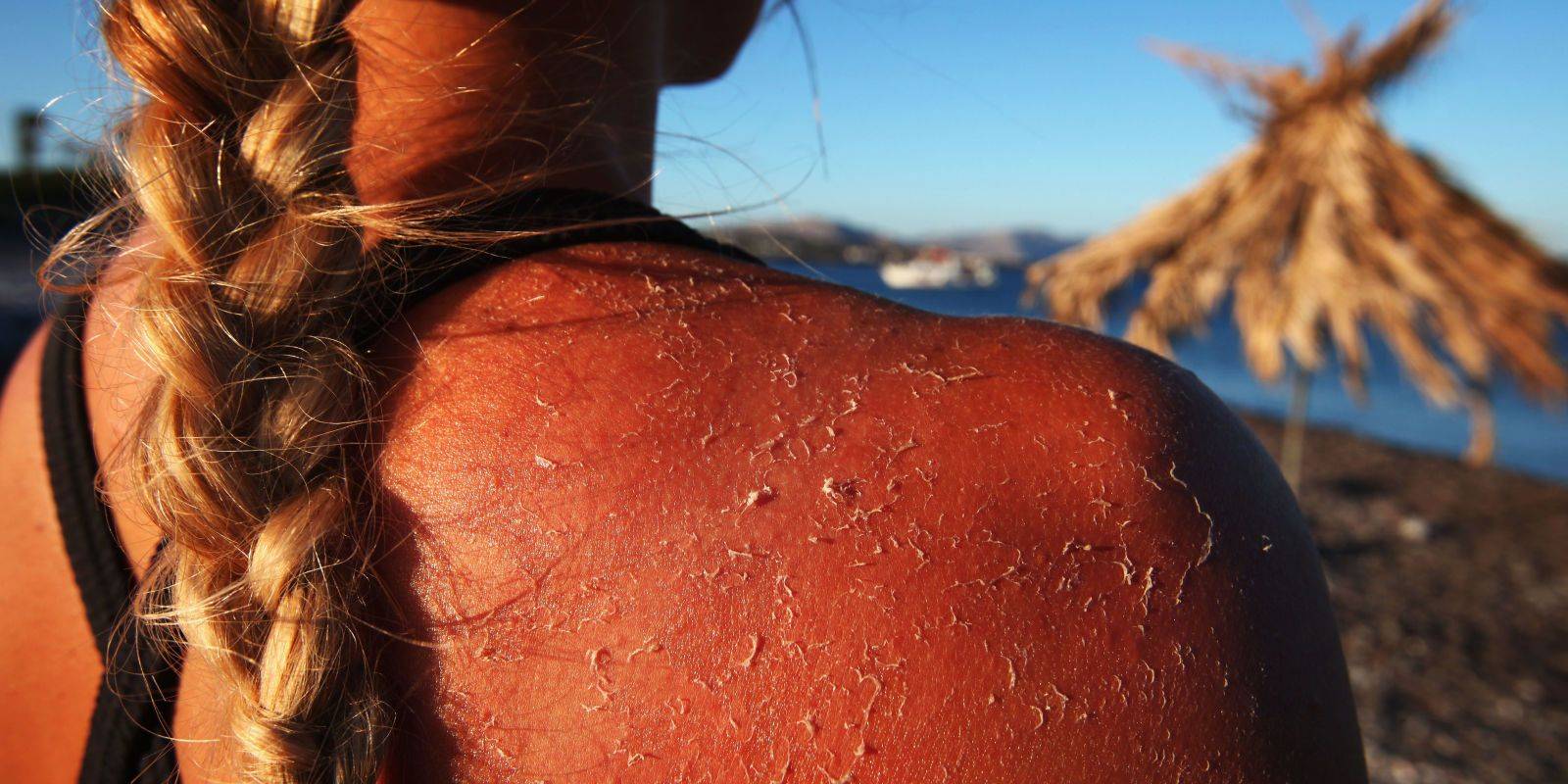
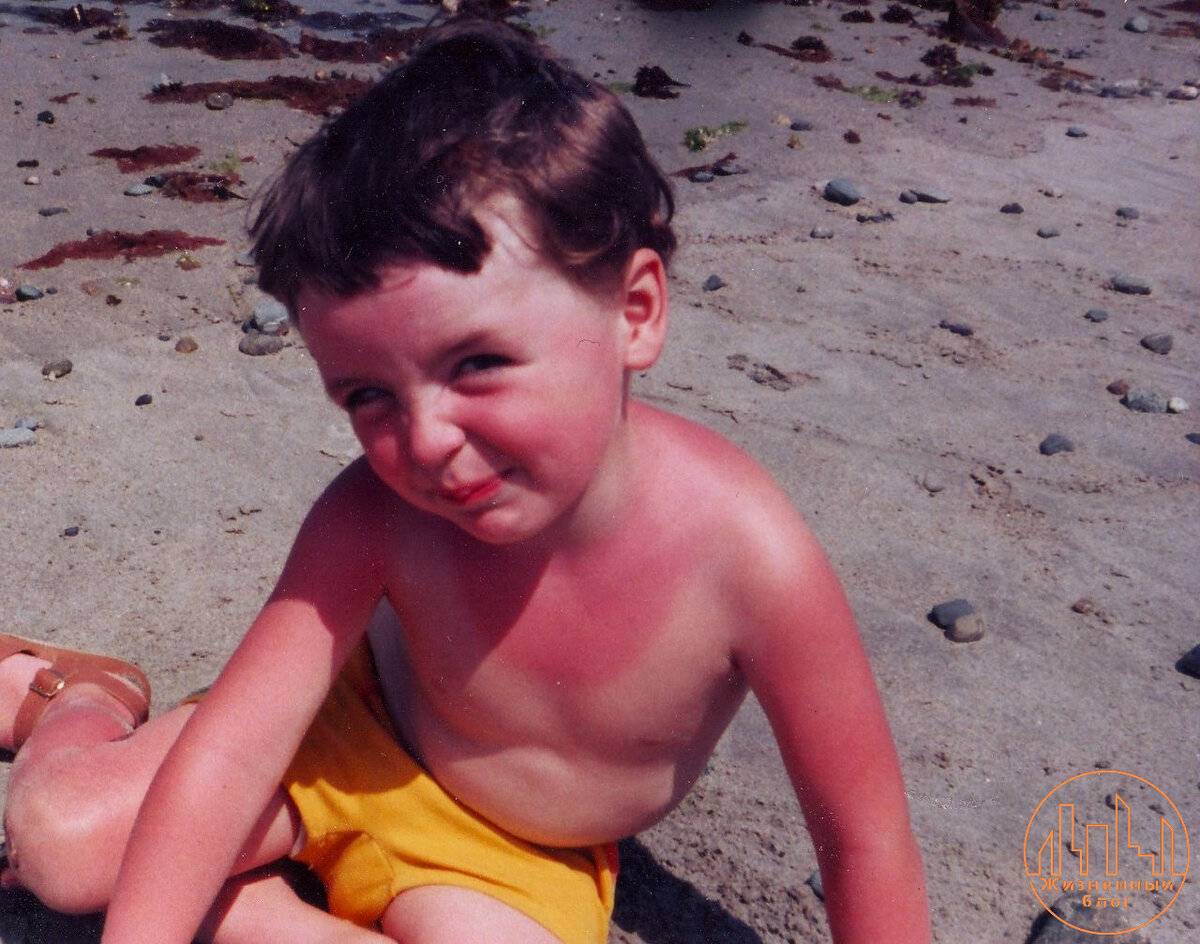
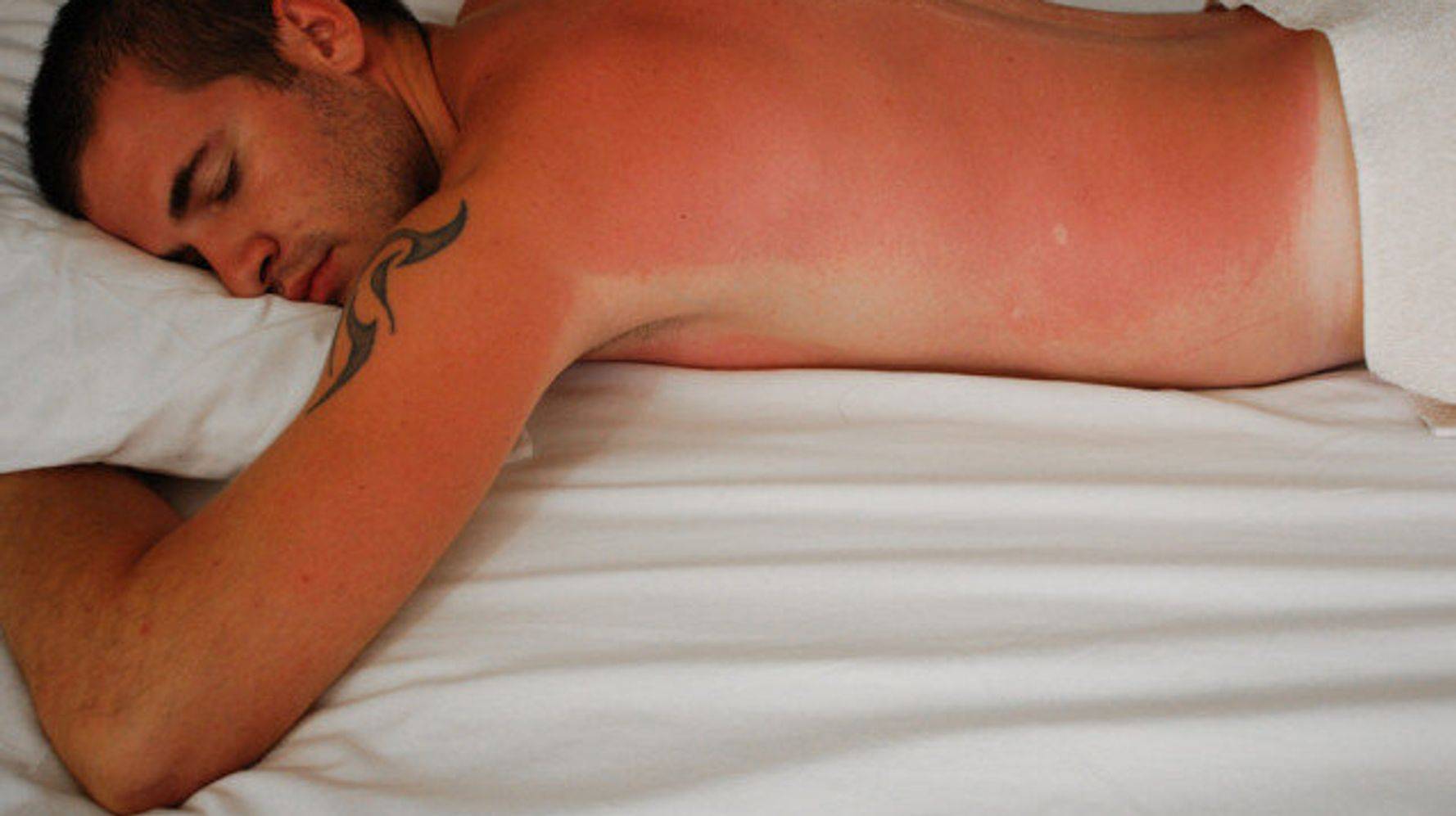
Что такое солнечный ожог

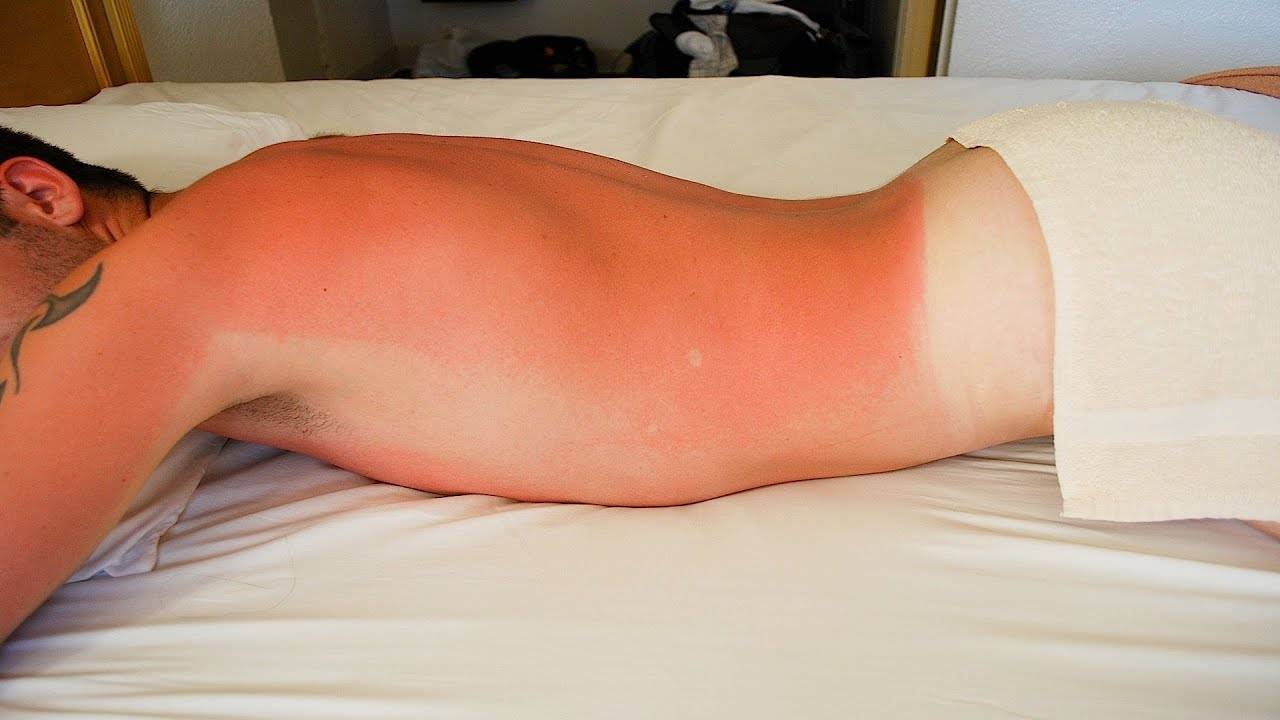
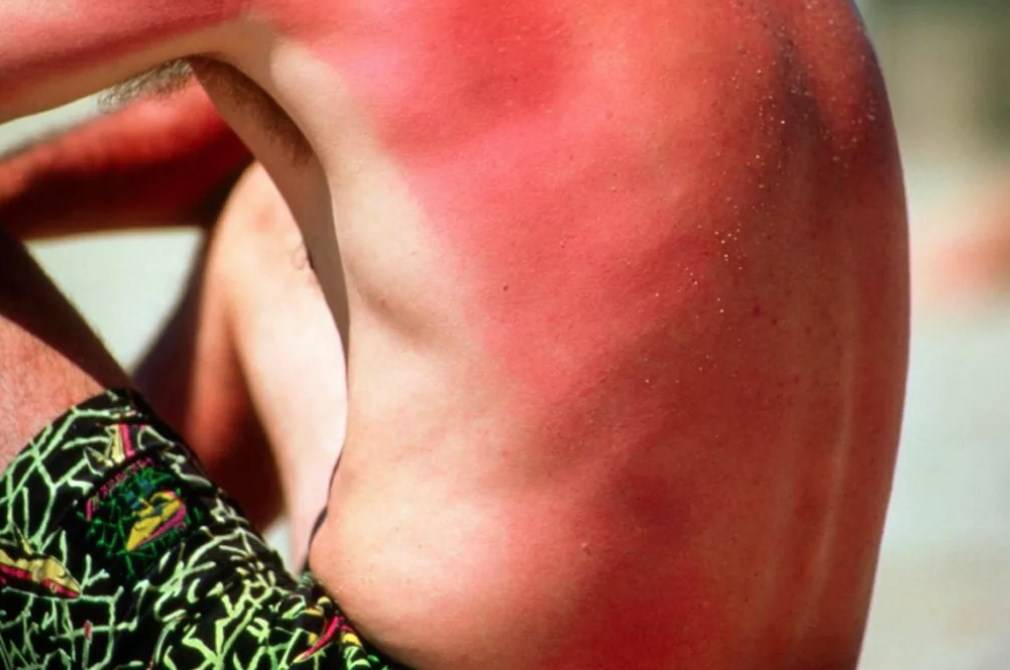
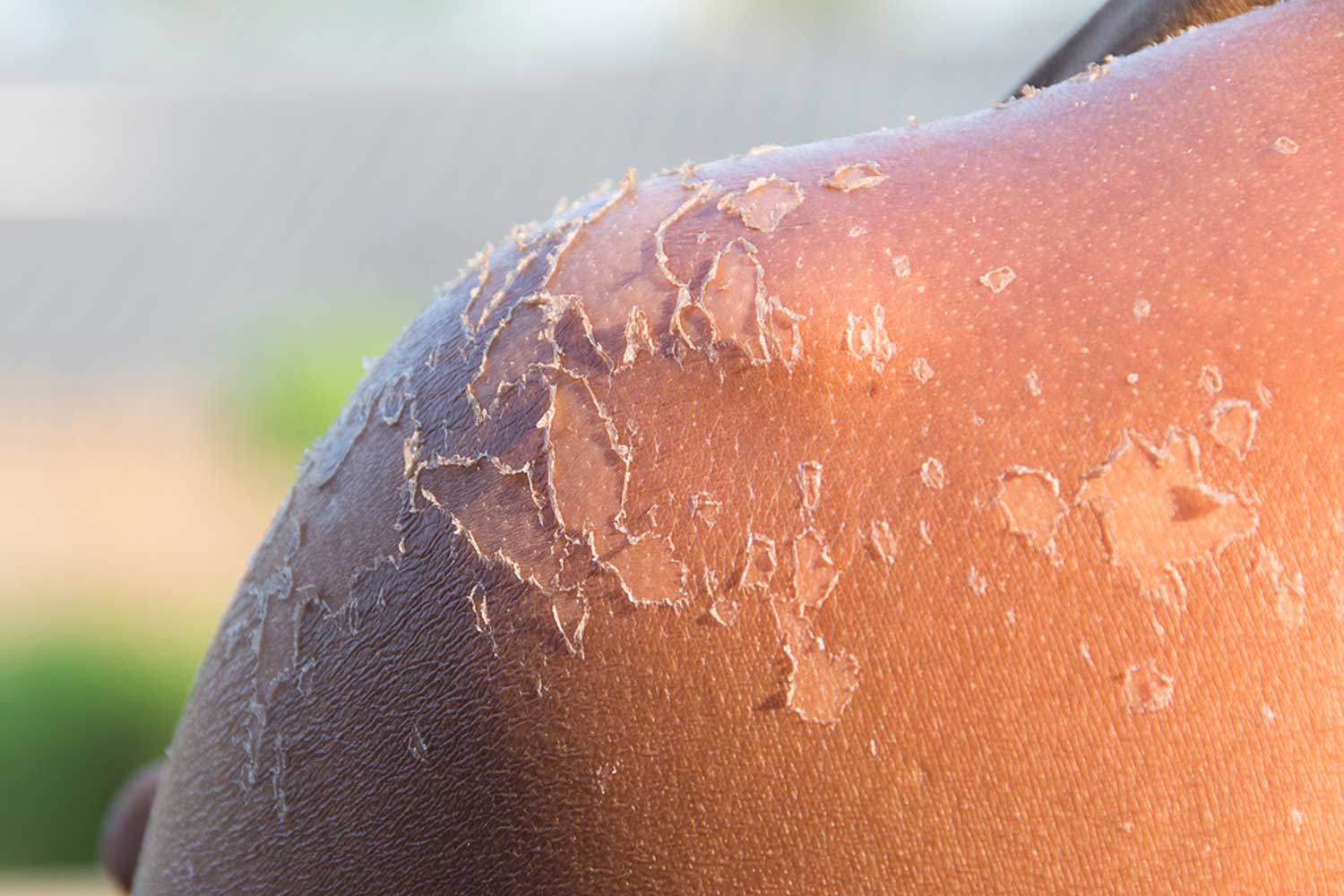
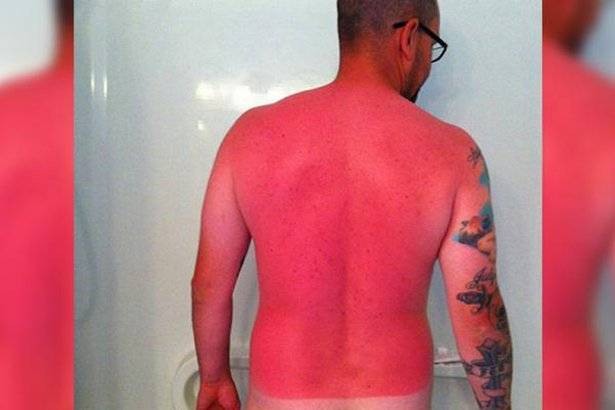
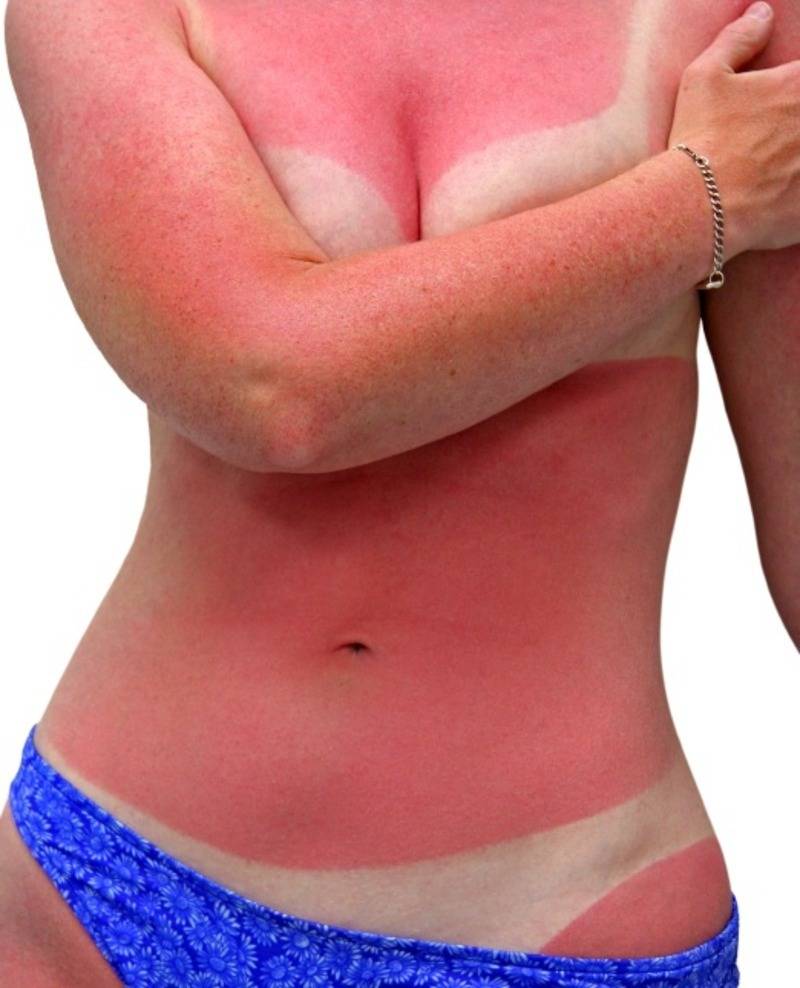
Во время длительного пребывания на солнце на коже появляется ожог, который еще называют солнечным. Под воздействием ультрафиолета клетки кожи начинают постепенно высыхать и отмирать, что сопровождается отслоением верхнего слоя эпидермиса. Если вовремя выявить первые симптомы солнечного ожога, то можно спасти поврежденную поверхность кожи.
Очень часто именно родители виноваты в том, что ребенок получил солнечный ожог. Сюда относится длительные прогулки под прямыми солнечными лучами, выход на улицу без головного убора, неиспользование солнцезащитных кремов на пляже, дефицит жидкости в организме и несбалансированное меню в летнюю жару. Все это может быть основной причиной солнечного ожога.
Что делать и как защитить кроху
Обязательно выполняйте все рекомендации врача!
Ваша забота и соблюдение мер безопасности помогут малышу провести весёлое лето без дискомфорта.
- Берегите кроху от прямого контакта с солнцем. Кстати, даже в пасмурный день ультрафиолетовое излучение может повлиять на кожу ребёнка
- Отдавайте предпочтение детской одежде из тонких натуральных материалов: хлопка или льна. Одежда должна закрывать уязвимые участки, но малыш при этом не должен чувствовать дискомфорт
- Без кепочки или панамки — на улицу ни ногой
- Не используйте никаких средств для защиты кожи ребенка, а также косметических средств без предварительной консультации с врачом!
Солнышко вас ждёт!
Почему возникает перегрев организма?
Люди — существа теплокровные, однако комфортная температура для нашего организма — примерно 36,7 градусов по Цельсию. Если организм начинает перегреваться вследствие физической нагрузки, болезни или влияния внешней среды, то включается природный “механизм охлаждения”, и человек начинает потеть. Пот помогает эффективно снижать температуру тела, но процесс терморегуляции в некоторых случаях может нарушаться:
- после продолжительного нахождения в среде с высокой температурой и влажностью;
- под воздействием прямых солнечных лучей;
- при повышенной физической нагрузке в душном и жарком помещении;
- из-за слишком тёплой одежды, которая мешает отводить тепло;
- из-за недостаточного потребления жидкости.
Сбои в процессе терморегуляции организма провоцируют нарушения водно-солевого баланса, ухудшают кровообращение и повышают нагрузку на сердце. В результате повышается риск инфарктов и инсультов.
Перегрев организма и тепловой удар могут произойти в любом месте, для этого не обязательно находиться под прямыми солнечными лучами, можно просто сидеть в офисе и заниматься привычной работой. Тело нагревается постепенно, но сам тепловой удар может наступить неожиданно
Важно, чтобы рядом оказался человек, способный оказать первую помощь при перегреве, а при необходимости вызвать скорую помощь
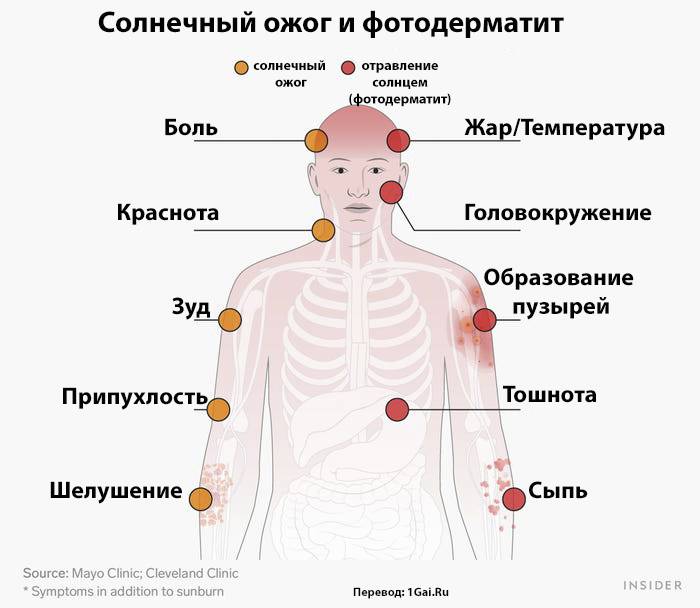
Как отличить солнечный удар?
Солнечный удар отличается от теплового, хотя и имеет с ним некоторые сходные симптомы. Солнечный удар считается более опасным, поскольку характеризуется более тяжёлыми проявлениями и способен дезориентировать человека. Солнечный удар диагностируют, если у человека:
- Резко повысилась температура тела, достинув порога в 40 градусов по Цельсию.
- Потоотделение при этом небольшое, организм не может охладить сам себя.
- Кожа покраснела и стала горячей на ощупь.
- Появились головокружение и тошнота, иногда с рвотой.
- Человек потерял ориентацию в пространстве.
- Появились судороги в теле.
- Нарушился сердечный ритм, пульс стал быстрым и частым.
- Человек потерял сознание.
Как избежать солнечных ожогов в будущем?
Профилактика требует соблюдения всего нескольких простых правил:
Правильная одежда защитит ребенка от прямого воздействия солнечных лучей
При выборе наряда перед прогулкой обратите внимание на натуральные материалы светлых оттенков.
Пик физической активности стоит передвинуть на часы, когда воздействие солнечных лучей станет менее пагубным (обычно безопасный период с 6 утра до 11, и после 16).
Оказавшись в стране с жарким климатом, стоит постепенно увеличивать время загара, а не стремиться проводить все свободное время на пляже. В первый день мы совсем не рекомендуем выбираться на пляж – пусть малыш адаптируется к новому климату! Помните о внешних обстоятельствах, таких как ветер или вода, которые способны создать ложные ощущения прохлады.
Избегайте риска обезвоживания (детям на грудном вскармливании рекомендуется делать прикладывания) и следите за тем, чтобы у ребенка всегда был доступ к прохладной питьевой воде.
В жаркую погоду любому человеку, и детям, и взрослым не рекомендуем употреблять тяжелую пищу
По возможности перед выходом на улицу стоит перекусить легкими закусками или фруктами
Но не отклоняйтесь от режима питания: важно, чтобы акклиматизация ребенка прошла как можно мягче.
Но все же лучшим средством профилактики солнечных ожогов у ребенка считается использование детских солнцезащитных средств с правильно подобранным фактором защиты. Такими являются солнцезащитные кремы Моё солнышко с уровнем защиты SPF 20, SPF 30 или SPF 50+, а также солнцезащитный спрей SPF 30, которые надежно и бережно защищают детскую кожу от УФ-излучения.

Перед использованием детского солнцезащитного средства стоит провести тест на аллергию. Для этого нанесите небольшое количество средства на локтевой сгиб и несколько часов понаблюдайте за реакцией кожи: если нет зуда, покраснений или жжения, значит, все в порядке
Какие бывают средства после загара
И вот вы, вооружившись всеми возможными знаниями об отличиях детской косметики от взрослой, пришли в магазин в полной уверенности, что сейчас сходу выберете нужный тюбик. Но оказалось, что на самом деле все еще не просто: на полке стоит как минимум 4 вида средств после солнца, и вы снова не знаете, что же лучше выбрать. Мы поможем и здесь! Самые популярные формы выпуска такие:
Крем. Достаточно популярная текстура, которую хорошо применять при повышенной сухости кожи. Чаще всего бывает плотным и более жирным, чем остальные, поэтому подходит не всем;
Молочко. Выигрывает по сравнению с кремом, потому что обладает более легкой и жидкой текстурой, из-за чего легко наносится и быстрее впитывается;
Спрей. Удобная форма выпуска, но подходит для более взрослых деток, потому что непоседливые малыши рискуют вдохнуть состав при распылении, и еще его сложно равномерно нанести на тех, кто не может ни минутки посидеть спокойно;
Гель. Чаще всего гели обладают выраженным охлаждающим свойством, поэтому должны стать верным спутником деток, которые часто обгорают. Гель помогает восстановить водный баланс за счет большого содержания воды в составе;
Бальзам. Такие тюбики обычно полны полезных успокаивающих компонентов, поэтому они неплохо подходят в качестве спасательного круга в экстренной ситуации.
Каждая форма хороша по-своему, и выбирать придется в зависимости от возраста ребенка, личных предпочтений и удобства использования. Когда будете выбирать лучшее средство после загара, отзывы будут как никогда полезны – почитайте, что пишут на форумах и известных рекомендательных сайтах. Кстати, если вам понравится какое-то определенное средство, – оставляйте хороший отзыв. Вы ведь наверняка сами часто ориентируетесь на мнение других мам. Помогите им сделать выбор.
II. Какие причины возникновения боли в области лопаток?
Самая часта причина ощущения жжения в области лопаток – воспалительный процесс в мышечной и прилежащей мягкой ткани. Такое воспаление может возникнуть по ряду причин:● Длительная работа за компьютером. ● Слабость мышц шейного и грудного отдела позвоночника. ● Стереотипные, т .е. длительно повторяющиеся движения верхними конечностями ( в английской литературе данное состояние называется травмой от перенапряжения)● структурные изменения шейного и грудного отдела позвоночника, приводящие к сужению спинномозгового канала и межпозвонковых отверстий через которые проходят корешки спинномозговых нервов (межпозвонковая грыжа, артроз межпозвонковых суставов и их увеличение вследствие воспалительных изменений, утолщение желтой связки и т .д.)● внезапное растяжение мышц и связок, например при дорожно-транспортном происшествии или занятии спортом- хлыстовая травма.Менее распространенные причины:● остеопороз. ● переломы позвонков. ● инфекционный процесс в телах позвонков (например, поражение тел позвонков туберкулезом). ● опоясывающий лишай (особенно у лиц с иммунодефицитом и лиц старше 60 лет).● опухоли позвоночника и метастазы в тела позвонков (особенно у лиц имеющих в анамнезе онкологическое заболевание)
● болезнь Шейермана-Мау- изменения в костной ткани тел позвонков, приведшие к искривлению позвоночника.● анкилозирующий спондилит- заболевание аутоиммунной природы, которое ведет к срастанию между собой позвонков и , как следствие, обездвиживание в данном сегменте позвоночника.ВАЖНО! Необходима консультация специалистаНе стоит думать, что боль в грудном отделе позвоночника, в частности в области лопаток, связана только со структурными элементами позвоночника
Периодически такая боль встречается при различных заболеваниях, как то: инфаркт миокарда, ишемическая болезнь сердца, плевриты, заболевания желудочно-кишечного тракта (язва желудка и двенадцатиперстной кишки, грыжа пищеводного отверстия, рефлюксная болезнь) и др.Есть ли повод для беспокойства?В большинстве случаев ответ- нет!При своевременно начатом лечении и устранении причины, вызвавшей чувство жжения в межлопаточной области, можно добиться достаточно быстрого и стойкого результата.Но есть целый ряд тревожных сигналов (красных флажков) на которые следует обратить внимание при наличии боли в грудном отделе.Красные флажки при ощущении жжения в области лопаток:● недавняя серьёзная травма (например, ДТП или падение с высоты)● впервые возникшая боль в возрасте моложе 20 лет и старше 50 лет● наличие онкологии в анамнезе● боль возникшая при незначительной травме, при поднятии тяжести или падении с высоты собственного роста ● прием глюкокортикостероидов (дексаметазон, преднизолон и др.) в течение полугода и более, что приводит к развитию стероидного остеопороза● ВИЧ-инфекция и состояния связанные с иммуносупрессией● утренняя скованность в позвоночнике и суставах● периодический подъём температуры и снижение массы тела без видимой на то причины● боль с течением времени увеличивает интенсивность и меняет свой характер● сопровождается искривлением позвоночника и появлением локальных видимых изменений в области боли● онемение, покалывание, чувство ползания мурашек и/или снижение мышечной силы в верхних и нижних конечностях● непроизвольное мочеиспускание и дефекация или их затруднение
Виды мигрени и их симптомы
Наиболее часто выделяемые формы мигрени: мигрень с аурой и мигрень без ауры. Из них самая частая форма – мигрень без ауры, встречается в 75% случаев заболевания.
Типичная мигренозная атака развивается в 4 стадии:
первая стадия – продромальная, встречается у 77% страдающих мигренью, включает в себя ряд симптомов, возникающих за 24-48 ч непосредственно до начала ауры и головной боли, такие как: повышенная зевота, раздражительность, скованность в шейном отделе;
вторая стадия – мигренозная аура, встречается у 25%, включает в себя постепенное развитие полностью обратимой, как правило в течение часа, неврологической симптоматики (зрительные феномены, чувствительные и двигательные нарушения в конечностях и многое другое);
третья стадия – собственно головная боль. Чаще всего это односторонняя боль, давящего или пульсирующего характера, с тенденцией к усилению от обычной физической активности, такой как быстрая ходьба, подъем по лестнице. Часто сопровождается тошнотой или рвотой, свето- и звукобоязнью. Если пациент не принимает обезболивающее приступ головной боли длится не менее 4 часов;
четвертая стадия – постдромальный период: после окончания приступа головной боли пациенты могут отмечать общую слабость, а резкие движения головой могут вызывать временную боль в месте локализации предшествующей боли.
Зрительные аномалии при мигрени
Как избежать солнечного удара?
Самое простое — дозировать пребывание на солнце в жару, ну а если это невозможно — следуйте этим правилам:
- Избегайте интенсивной физической активности на улице в жаркие солнечные дни в период с 11.00 до 17.00, либо находитесь в тени деревьев.
- Выбирайте правильную одежду — легкую, свободную, из хлопчатобумажных тканей; обязательно носите головной убор.
- Следите за водным балансом. «Поддерживайте водный режим из расчета 30 мл жидкости на 1 кг собственного веса», — рекомендует Валерий Васильев.
«Потерю жидкости следует восстанавливать постепенно, используя для этой цели охлажденную минеральную воду, слабо заваренный зеленый чай, натуральные разбавленные соки. Также стоит ограничить употребление жирной и белковой пищи», — добавляет Андрей Беседин.
Не употребляйте алкоголь и другие психотропные средства, которые влияют на процессы терморегуляции. «Ну и наконец помните, что здоровый организм менее подвержен внешним факторам. Поэтому распорядок дня, режим питания (в частности питьевой режим) и регулярные физические нагрузки должны быть вашими верными спутниками на постоянной основе. Учитывайте все эти рекомендации, соблюдайте меры безопасности на солнце, и тогда солнечный удар обойдет вас стороной», — подытоживает Валерий Васильев.
Отекли нижние веки у новорожденного ребенка из-за дакриоцистита — что делать?
У малыша опухло нижнее веко? Это может быть дакриоцистит. Закупорка слезного канала у младенцев бывает врожденной и приобретенной. У плода, находящегося в утробе матери, слезные каналы закрыты и защищают дыхательную систему от попадания околоплодных вод. В норме при рождении ребенка, слезный канал должен открыться — малыш плачет, и под давлением пленка разрывается, а протоки открываются. Если этого не произошло, у новорожденного может развиться дакриоцистит из-за застоя слезы — будет отекать нижнее веко. Вторичный дакриоцистит, при котором отекает нижнее веко, развивается у более старших детей на фоне продолжительных болезней или травмы.
Если Вы заметили, что у ребенка сильно краснеет и отекает нижнее веко или веко над глазом, обращайтесь к педиатру — врач назначит курс специализированного лечения. Без лечения отеки не проходят, болезнь осложняется гнойным инфекционным конъюнктивитом, что может сказаться на остроте зрения младенца. Нередко при дакриоцистите появляется свищ слезного мешка. Дакриоцистит диагностирует офтальмолог, проводя тест на проходимость слезных протоков.
Как лечат дакриоцистит, при котором отекает веко:
- регулярная гигиена век, очищение глаз от гноя и выделений — если веко отекает сильно и есть выделения, используются антисептические растворы;
- антибактериальные капли и мази — препараты назначаются врачом на основе полученных результатов посевов и высеяной микрофлоры;
- массаж — движениями с легким надавливанием необходимо массировать участок от уголка глаза и вдоль носовой перегородки, повторяя упражнение до 10 раз два-три раза в сутки.
Родителям детей, у которых отекает нижний веко или верхнее, стоит быть предельно внимательными и ответственными, так как симптомы этого заболевания часто путают с конъюнктивитом и пытаются его лечить компрессами, каплями для глаз и т.д. В случае с дакриоциститом, даже после антибактериальной терапии, улучшение будет незначительным, так как, кроме лекарств, еще необходимы массажи для освобождения слезного канала. Если консервативные методы оказываются неэффективными и глаза по-прежнему отекают, назначается операция — прокол слезного канала.
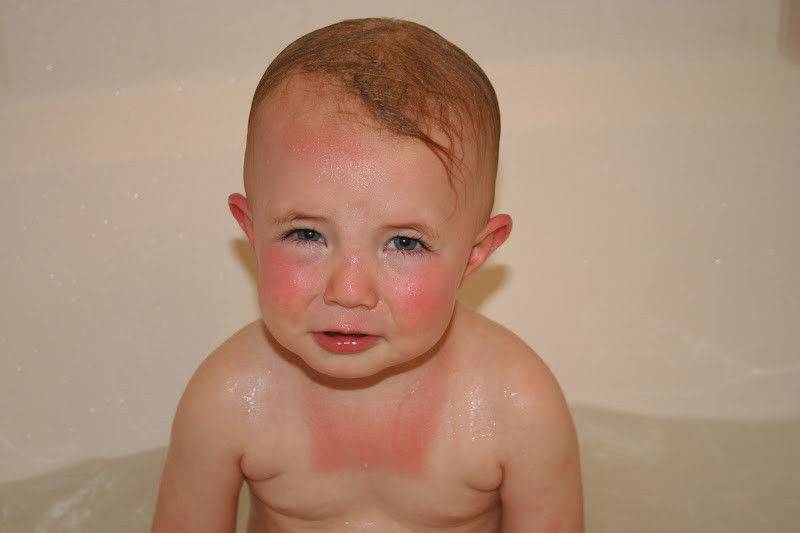
Когда появляются солнечные ожоги
Детки в возрасте до двух лет и малыши со светлой кожей наиболее подвержены солнечным ожогам
Смуглая кожа обгорает реже, но и в данном случае важно соблюдать правила загара и рекомендации по нахождению на солнце. Так как у ребенка нет защитного вещества меланина, а кожа еще очень нежная и тонкая, кроха обгорает за пять-десять минут
Поэтому в этом возрасте загорать малышам не рекомендуется.
Солнечный ожог наблюдается у детей, которые продолжительное время испытывают воздействие прямых ультрафиолетовых лучей, а также при долгом нахождении рядом с водой. Такие солнечные лучи наиболее активны или агрессивны. Особенно опасно, если малыш продолжительное время плавает в водоеме на надувном матрасе или круге. Отражающиеся от воды солнечные лучи действуют очень агрессивно. Кроме того, получение солнечного ожога возможно в сильную ветреную погоду.
С особой осторожностью относитесь к отдыху на море. Если вы собираетесь ехать на море, помните, что маленькие дети подвержены более длительной акклиматизации, чем взрослые
На это уходит около пяти дней. Поэтому резкая смена климата и часового пояса может негативно отразиться на самочувствии и здоровье крохи. Кроме того, ребенок может сильно обгореть и повредить кожу. Особенно это касается детей, живущих в северных регионах России, где большую часть года холодно и пасмурно. А также при поездках в страны с особенно жарким климатом.
III. Нужно ли проводить дополнительные методы исследования?
На приёме врач, проведя оценку вашего состояния (клинической картины) и данных анамнеза делает заключение о необходимости или отсутствии таковой для проведения дополнительных методов исследования. В большинстве случаев если болевой синдром носит доброкачественный характер диагноз выставляется исходя из клинической картины пациента. При наличии “красных флажков”, в зависимости от условий, которые врач хочет исключить, может быть назначены дополнительные методы исследования, такие как анализ крови на маркёры воспаления, онкомаркёры, проведение МРТ , компьютерной томографии, рентгенографии либо направить на консультацию к профильному специалисту .
IV. Разберем подробнее наиболее частые случаи возникновения боли в области лопаток.
Что общего у таких причин боли как длительная работа за компьютером, слабость мышц шейного и грудного отдела и стереотипные движения верхними конечностями?
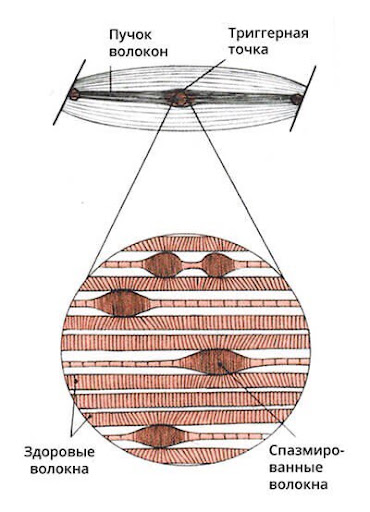 Как правило в основе лежит повышение тонуса мышц, т .е. мышечно-тонический синдром и миофасциальный болевой синдром (МФБС). Миофасциальный синдром характеризуется наличием триггерных точек, которые представляют собой клубок из отдельных сокращенных мышечных волокон, на фоне чего основная масса мышцы, пораженная триггерами становятся более слабой. Это происходит по причине рефлекторного ответа нашей центральной нервной системы, в которую поступает информация о том, что мышечные волокна в зонах триггеров находятся в повышенном тонусе, а так как избыточное повышение тонуса в мышце это энергозатратно для организма- он даёт команду ослабить мышцу. Встает закономерный вопрос- как могут сочетаться такие противоположные состояния как гипертонус и слабость?
Как правило в основе лежит повышение тонуса мышц, т .е. мышечно-тонический синдром и миофасциальный болевой синдром (МФБС). Миофасциальный синдром характеризуется наличием триггерных точек, которые представляют собой клубок из отдельных сокращенных мышечных волокон, на фоне чего основная масса мышцы, пораженная триггерами становятся более слабой. Это происходит по причине рефлекторного ответа нашей центральной нервной системы, в которую поступает информация о том, что мышечные волокна в зонах триггеров находятся в повышенном тонусе, а так как избыточное повышение тонуса в мышце это энергозатратно для организма- он даёт команду ослабить мышцу. Встает закономерный вопрос- как могут сочетаться такие противоположные состояния как гипертонус и слабость?

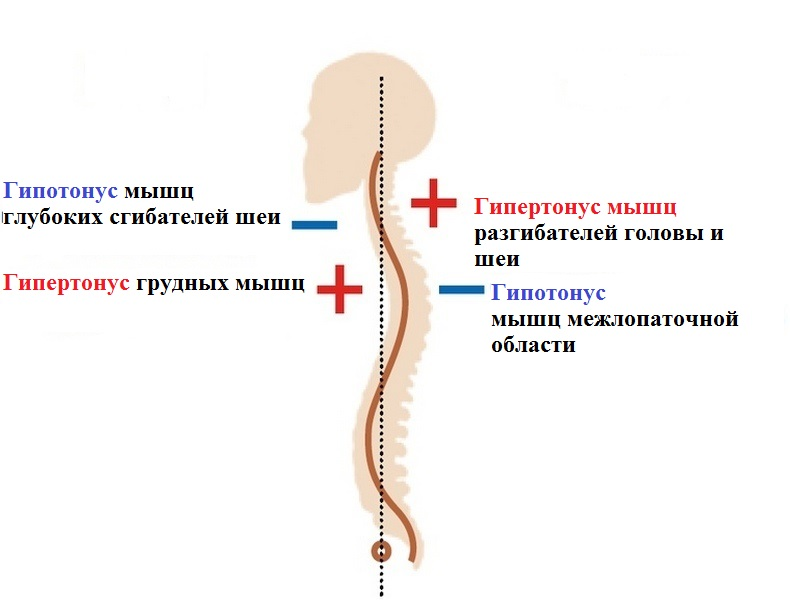
На данном изображении мы видим классическую позу человека, работающего за компьютером. При таком положении тела наблюдаются следующие биомеханические изменения:1. Лопатки и плечи смещаются вперёд- ослабляются мышцы межлопаточной области (средняя и нижняя порция трапециевидной мышцы, ромбовидные мышцы), но при этом укорачиваются грудные мышцы.2. Происходит усиление грудного кифоза (т.е. сутулая спина)3. Компенсаторное переразгибание шейного отдела позвоночника – слабость мышц передней группы шеи, и гипертонус разгибателей шеи и головы.То есть при ослаблении какой либо группы мышц рефлекторно увеличивается тонус в мышцах антагонистах. Такие биомеханические изменения носят название верхний перекрёстный синдром. В клинической картине у таких пациентов помимо жгучей боли в области лопаток могут наблюдаться также ощущение скованности, дискомфорта в шейном отделе позвоночника и головная боль.Боль, обусловленная таким состоянием очень хорошо поддается лечению в рамках мягких техник мануальной терапии, также обязательным условием для достижения стойкого результата проведение курса ЛФК с дальнейшим выполнением упражнений на дому. Хорошо зарекомендовал себя метод иглорефлексотерапии, данный метод помогает справиться с перенапряжением мышц шейно-воротниковой зоны и снять психоэмоциональное перенапряжение.
 Рассмотри другую причину возникновения жгучей боли в области лопаток, а именно дегенеративно-дистрофические изменения шейного отдела позвоночника (остеохондроз, спондилоартроз, спондилез) и грыж дисков.Мышцы верхнегрудного отдела получают иннервацию от шейных корешков спинного мозга. Так наличие дистрофических изменений в этой области приводит к развитию миофасциального синдрома в ромбовидной мышце, мышце поднимающей лопатку и верхней порции трапециевидной мышцы.
Рассмотри другую причину возникновения жгучей боли в области лопаток, а именно дегенеративно-дистрофические изменения шейного отдела позвоночника (остеохондроз, спондилоартроз, спондилез) и грыж дисков.Мышцы верхнегрудного отдела получают иннервацию от шейных корешков спинного мозга. Так наличие дистрофических изменений в этой области приводит к развитию миофасциального синдрома в ромбовидной мышце, мышце поднимающей лопатку и верхней порции трапециевидной мышцы.
Отечественными авторами было выявлено, что поражение диска, суставов и связочного аппарата шейного отдела позвоночника на уровне C4-C5, иногда и С5-С6 приводит к развитию МФБС в ромбовидной мышце (ПРЕДСТАВЛЕНА НА РИСУНКЕ). При поражении ромбовидной мышцы боль локализуется по внутреннему краю лопатки, иногда распространяется на надплечье (зона распространения боли обозначена красным цветом), но никогда не переходит на шейный отдел, в отличие от боли исходящей от мышцы поднимающей лопатку и верхней порции трапециевидной мышцы. Помимо болевых ощущения нередко отмечается хруст и щелчки при движении лопаткой, но сами движения при этом не ограничены. Привычным положением для таких пациентов – сутулая спина.
Поражение внутренних органов, сопровождающееся отраженной болью в области лопаток.Сердце. При ишемии (недостаточности кровоснабжения) сердечной мышцы часто наблюдается такой симптом как жгучая боль, локализующаяся в области левой лопатки, левой руки, шее и нижней челюсти. Чаще всего боль при ишемии миокарда возникает при физической нагрузке, в отличие от миофасциального болевого синдрома, который проявляется в покое и имеет менее интенсивный характер. Нередко боли при ишемии миокарда сопутствует паника и страх смерти.Как видим, боль в грудном отделе может быть обусловлена множеством патологических состояний, которые требуют тщательного сбора жалоб и анамнеза заболевания, проведения дифференциальной диагностики и исключение в первую очередь наиболее опасных заболеваний. В то же время не следует излишне переживать по поводу неё, в подавляющем большинстве случаев боль носит доброкачественный характер и при правильно подобранной тактике хорошо поддаётся лечению.
Солнечный ожог: первая помощь на месте
Если вы долгое время лежите на солнце, то заметить появление симптомов очень сложно: тело неподвижно и неприятных ощущений не возникает. Чтобы контролировать свое состояние, почаще переворачивайтесь и ходите по песочку – тогда вы сразу заметите появление болей и сухости.
Когда симптомы обнаружены, первое, что стоит сделать – это зайти в помещение. Не спрятаться под тент (под которым все равно скапливается сухой воздух), а найти здание, в котором прохладно и приятно. Это может быть бар или магазин, которые есть на каждом благоустроенном пляже.
Если построек рядом нет, накройтесь одеждой, которая максимально защищает от ультрафиолета. В идеале, это будет хлопковое свободное платье или рубашка, смоченная в холодной воде.
Клинические исследования
Проведенное компанией совместно с союзом педиатров России клиническое исследование доказывает высокую эффективность, безопасность и переносимость продукции ТМ «Ла-Кри» для ежедневного ухода за кожей ребенка с легкой и средней формой атопического дерматита и в период ремиссии, сопровождающегося снижением качества жизни больных. В результате терапии отмечено снижение активности воспалительного процесса, уменьшение сухости, зуда и шелушения.
Доказано, что крем «Ла-Кри» для чувствительной кожи:
- уменьшает зуд и раздражение;
- снимает покраснение кожи;
- увлажняет и бережно ухаживает за кожей.
Средство рекомендовано Союзом педиатров России.
- Н.М. Шарова, Подходы к лечению и профилактике пеленочного дерматита, журнал Медицинский совет, 2018
- Марушко Ю.В., Профилактика и лечение пеленочного дерматита у детей, журнал Clinical Lectures
- Камашева Г.Р., Хакимова Р.Ф. Валиуллина С.А., Методы оценки степени тяжести атопического дерматита у детей раннего возраста, журнал Дерматология, 2010
- Ковязина Н.А., Федосимова Н.А., Иллек Я. Ю. Диагностика атопического дерматита у детей раннего возраста, Вятский медицинский вестник, 2007