Что такое фибриноген в анализе крови?
Фибриноген – это циркулирующий в кровотоке растворенный белковый компонент, занимающий ключевое место в образовании тромбов. Функция выработки вещества, обновляющегося каждые 3-5 дней, лежит на клетках печени.
Соединение участвует в начальной стадии образования кровяного сгустка, расщепляясь тромбином до нитеобразного фибрина. Нити белка формируют каркас на границе повреждения, с которым склеиваются кровяные тельца, формируя тромб. Образовавшийся твердый сгусток закрывает рану и прекращает дальнейшее кровотечение. Кроме кровоостанавливающей функции, белковое соединение участвует в:
- ускорении регенерации поврежденных участков кожи, слизистых оболочек, мягких тканей;
- фибринолизе – процессе растворения тромба по мере восстановления поврежденных участков для нормализации кровоснабжения и предотвращения эмболии;
- ангиогенезе – процессе сосудистого роста;
- укреплении стенок сосудов для ограничения очагов воспаления и предотвращения дальнейшего распространения патогенных микроорганизмов.
Участие во множестве процессов делает соответствие количества циркулирующего белка пределам нормы крайне важным для нормальной работы организма.
Что показывает фибриноген в крови?
Точная оценка результатов анализа приобретает особую значимость из-за возложенных на фибриноген задач. Вычисление концентрации белкового соединения помогает в диагностике множества болезней, так как оно напрямую контролирует процессы свертывания крови, тем самым поддерживая гемостаз. Смещение обычного уровня белка в любую сторону приводит к сильному ухудшению здоровья вплоть до угрозы жизни.
Как сдавать анализ на фибриноген?
Для измерения уровня белкового соединения нужно сделать коагулограмму или биохимический анализ состава крови. В обоих случаях используется небольшое количество венозной крови. Чтобы получить корректный результат, процедуру нужно проводить натощак, выждав не менее 10-12 часов после последнего приема пищи.
Также за 2-3 дня до исследования стоит устранить из рациона жирную, жареную, копченую еду и алкоголь, снизить физическую активность, организовать нормальный график отдыха и оградиться от эмоциональных стрессов. Последнюю сигарету можно выкурить не менее чем за полчаса до сдачи анализа.
С позволения врача также нужно временно прекратить прием лекарственных средств, влияющих на коагуляцию плазмы или синтез белка печенью.
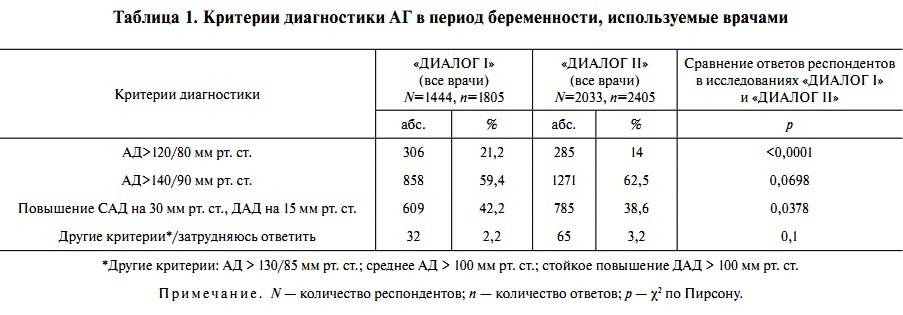
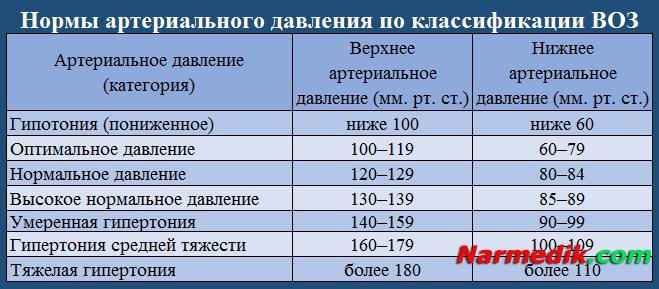
Причины высокого давления при беременности
Если у женщины ранее была диагностирована гипертония, то не стоит удивляться высокому давлению в период беременности. Наоборот, необходимо ещё более тщательно контролировать изменения состояния и соблюдать рекомендации врача. Если женщина до беременности регулярно принимала лекарства, то их, вероятно, придётся изменить. По крайней мере, необходимо будет убедиться, что препараты не будут вредить будущему малышу. Обычно препараты для беременных подбираются отдельно и индивидуально.
Причинами высокого давления могут быть стрессы, избыточный вес, сахарный диабет, курение и различные заболевания. Не последнюю роль играет и наследственность. Предрасположенность к высокому давлению может проявиться не сразу, если же она есть, то ещё на этапе планирования беременности стоит позаботиться о том, чтобы провоцирующих артериальную гипертонию факторов было как можно меньше.
Фибриноген ниже нормы – что это значит?
Падение уровня фибриногена ниже физиологической нормы несет серьезную опасность для здоровья. Его дефицит ведет к невозможности быстрого прекращения кровотечения, а значит – к большой потере крови даже при незначительной ране.
Снижение концентрации первого фактора свертывания на исследовании может возникать в результате:
- массивной кровопотери;
- печеночной недостаточности, гепатозе, циррозе;
- гиповитаминозов С и В12;
- интоксикации ядами;
- ДВС-синдрома;
- токсикоза при беременности;
- злокачественных болезней крови;
- врожденного дефицита фибриногена;
- полицитемии;
- сердечной недостаточности;
- алкоголизма;
- вегетарианской диеты.
Большинство причин низкого уровня фибриногена представляют серьезную опасность для здоровья.
Что делать при пониженном фибриногене?
Как и в обратной ситуации, первоочередной задачей для врача становится оперативное обнаружение причины сниженного фибриногена и назначение необходимого лечения. Одновременно с этим может проводиться терапия, направленная на подъем количества фибриногена до приемлемой нормы, включающая прием:
- аминокапроновой кислоты;
- Транескама;
- Дицинона;
- Викасола.
Также следует скорректировать рацион, сделав упор на богатых белком продуктах, включая яйца, диетическое мясо, бобовые.
Как беременных лечат от пульпита
При устранении стоматологических проблем во время вынашивания женщиной ребенка врачи соблюдают установленные правила. Чтобы терапевтический процесс оказался максимально эффективным и безопасным, специалисту нужно знать все о будущей матери.
Во время первого посещения стоматолога необходимо сообщить ему о своем состоянии, указать сроки и рассказать, как протекает беременность. Кроме того, уведомите доктора об имеющейся аллергии на медицинские препараты.
Полная информация поможет подобрать оптимальную лечебную методику.
Существует несколько отличительных особенностей терапии пульпы у беременных:
- На первом триместре специалисты не рекомендуют его проводить, так как в это время происходит формирование органов малыша. На третьем его осуществление нежелательно из-за приближения родов.
- Однако при критическом положении терапевтическое вмешательство обязательно. Лечение пульпита может потребоваться до 35 недели беременности и может проводиться даже после этого периода.
- В момент вынашивания отдается предпочтение установке временных пломб из безвредных материалов. После родов осуществляют уже постоянное пломбирование.
- Необходимость обезболивания определяется индивидуально. Применение препаратов, конечно, нежелательно, но в столь ответственный период жизни у женщин снижается болевой порог. Обойтись без анестетиков в таком случае удается далеко не всегда.
- Для полного избавления от болезни необходимо устранить воспалительный процесс. Для этого стоматологи задействуют биологический и хирургический методы.
- Второй способ подразумевает удаление наружней части пульпы или ее целиком, если спасти корневую область уже невозможно.
- Депульпация предполагает использование специального состава (без мышьяка). Этот пульповый растворитель закладывают внутрь зуба, а после пломбируют (временно). Через определенное время извлекают нерв, очищают зубные каналы и ставят постоянную пломбу.
Какая анестезия приемлема
При терапии пульпита у беременных используются безадреналиновые анестетики. Они действуют локально и обладают щадящим эффектом. Такие средства советуют применять для работы с аллергиками, а также женщинами, имеющими проблемы с сердцем и эндокринной системой.
В идеале обезболивание следует проводить после 13 недели вынашивания. Но при необходимости допускается использование безопасных препаратов и в более ранний период.
Применение обезболивающих составов актуально:
- если терапевтический процесс подразумевает сверление перед пломбированием;
- когда требуется удалить нерв или непосредственно зуб;
- при необходимости операции на пульпе.
Довольно широко распространены анестезирующие средства на основе артикаина. Они не вредят плоду, так как не проникают через плацентарную защиту. Сосудосуживающие компоненты в них присутствуют в минимальном количестве. Задействуются также лидокаин и новокаин. В ряде случаев приемлемы парацетамол и ибупрофен (за исключением поздних сроков вынашивания).
Анестетики применяются для временного обезболивания и снижения чувствительности. Это позволяет беременным женщинам не ощущать тревогу и боль. Болевой синдром приводит к возникновению стрессового состояния у будущей мамы. Стресс же крайне отрицательно влияет на развитие ребенка. Таким образом, мягкая анестезия причиняет гораздо меньше вреда, нежели болезненные проявления и провоцирующая их инфекция.
Что делать, если пульс ненормальный?
Если женщина замечает у себя низкий или высокий пульс ей требуется незамедлительно показаться терапевту. Он проведет диагностику, а при необходимости направит на консультацию к кардиологу.
Если у беременной обнаружена тахикардия, то ей требуется:
- отказаться от употребления шоколада, кофе, крепкого чая;
- ввести в меню побольше продуктов, богатых калием и магнием;
- избегать стрессов и перенапряжения;
- ограничить физические нагрузки;
- побольше гулять на свежем воздухе;
- полноценно высыпаться.
Если для нормализации состояния недостаточно соблюдения вышеперечисленных правил, то врач может назначить седативные лекарственные препараты, например, Персен, Валериану, а также витаминные комплексы, обогащенные калием и магнием.
При слабовыраженных симптомах брадикардии достаточно скорректировать образ жизни следующим образом:
- правильно питаться, а также добавить в рацион черный или зеленый чай;
- выполнять гимнастику и зарядку, умеренная физическая активность пойдет на пользу;
- чаще выходить на свежий воздух и медленно ходить, лучше не в одиночестве;
- побольше отдыхать, требуется не только ночной сон, но и дневной.
Если правильный режим не помогает скорректировать состояние беременной, то врач может прописать лекарства, стимулирующие сердечную деятельность. Среди них Эуфиллин, препараты с кофеином, сульфат атропина, витамины калия и магния.
Важно понимать, что назначать любые медикаменты для нормализации сердечной деятельности может только врач, самостоятельное лечение недопустимо. В заключение. В заключение
В заключение
В большинстве случаев при беременности характерно незначительное повышение пульса, вызванное изменениями, происходящими в женском организме. Будущей маме с 1 триместра и вплоть до родов необходимо отслеживать свой пульс, чтобы при появлении тахикардии или брадикардии незамедлительно обратиться к врачу, поскольку любое изменение вызывает не только ухудшение самочувствия беременной, но и негативно сказывается на малыше. Назначать себе лекарственные препараты ни в коем случае нельзя, а вот скорректировать свой образ жизни необходимо. Для этого следует отказаться от вредных привычек, придерживаться правильного питания, почаще бывать на свежем воздухе, избегать стрессовых ситуаций.
Специально для beremennost.net – Елена Кичак
Возможные осложнения
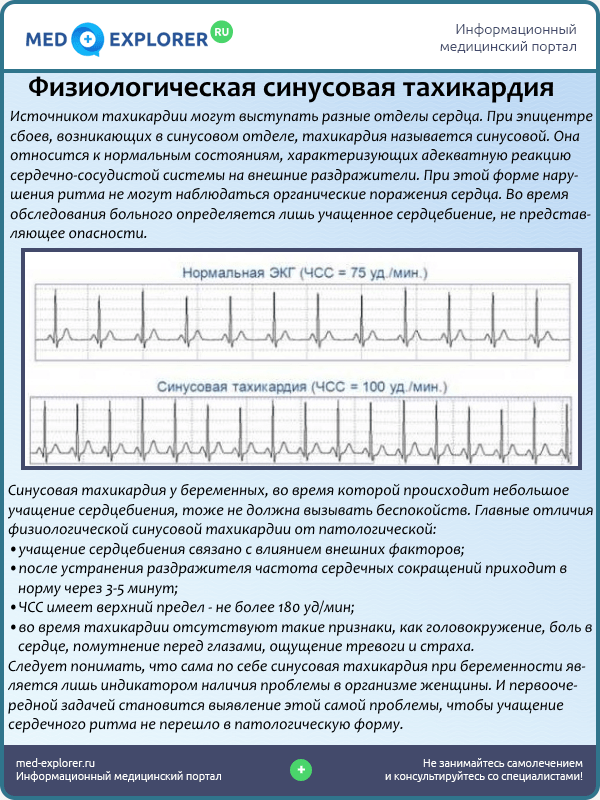
Какие осложнения может вызвать синусовая тахикардия для беременной? Беременность — это такой период в жизни женщины, когда повышаются риски возникновения множества заболеваний или осложняются имеющийся проблемы со здоровьем.
Если не лечить данное заболевания, пустив его развитие на самотек, может произойти нарушение работы нервной системы, изменится эмоциональный фон, могут усилиться перепады настроения, появиться нарушение сна и состояние вялости. В итоге иммунитет женщины снизится, а и без того ослабленный организм будет постоянно пребывать в ослабленном состоянии.
Такие проблемы у беременной женщины могут негативным образом повлиять на состояние ее организма и качество ее жизни. К тому же при подобном заболевании возрастает риск осложнений беременности и родоразрешения. Именно поэтому проблемы с сердцем у будущей мамы должны быть выявлены на ранних сроках для успеха их лечения.
Способы нормализации показателя
При плохом самочувствии женщине нужно обратиться к врачу. Но если она знает, какая частота пульса для нее характерна, можно принять определенные меры.
При тахикардии, чтобы сбить пульс, рекомендуется:
- Правильно питаться, убрав из рациона крепкий чай и кофе, исключить переедание.
- Отказаться от повышенных физических нагрузок.
- Принимать успокаивающие препараты на растительной основе.
- Соблюдать режим дня, при этом необходимо достаточно отдыхать днем и ночью.
При брадикардии, чтобы нормализовать здоровье беременной женщины, врачи рекомендуют:

- Чаще гулять и проветривать помещение.
- Правильно питаться, избегая набора веса и приема тяжелой пищи.
- Скорректировать свой режим так, чтобы ночной и дневной отдых занимали нужное количество часов, и не допускать переутомления.
- Тренировать сердечно-сосудистую систему с помощью специальной гимнастики для беременных.
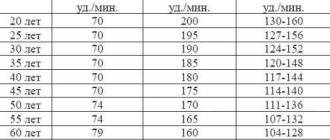
Изменение пульса при беременности является физиологической нормой. Но когда показатели достигают пограничных цифр и женщина чувствует ухудшение самочувствия, нужно срочно проконсультироваться со специалистом.
Повысить или снизить пульс при незначительных отклонениях можно в домашних условиях путем нормализации режима, питания, физической активности и приема витаминных комплексов.
Симптомы
Если женщина начинает ощущать резкую тошноту и кружение головы, а также у нее появляются приступы рвоты, ей непременно стоит сообщить об этом своему врачу. Такие симптомы могут говорить о патологической форме заболевания, которое характеризуется более длительными и тяжелыми приступами повышения ЧСС.
Во время беременности женщине ни в коем случае не рекомендуется подвергать себя чрезмерным физическим нагрузкам или переживать какие-либо нервные потрясения. Если у пациентки возникла тахикардия на фоне вынашивания плода, то врачи настоятельно советуют ей уберечь себя от всяческой активности, больше отдыхать и расслабляться.
Подобные меры в большинстве случаев помогают избежать усиления ЧСС (частоты сердечных сокращений) и приступов тахикардии. Но если после отдыха пациентки этого не произошло, симптомы остались, ей стоит обратиться к врачам за помощью.
Если тахикардия при беременности имеет патологический характер, то решать эту проблему нужно только с помощью квалифицированных врачей в условиях современных клиник
Поэтому так важно своевременно диагностировать и начать лечить подобное заболевание.
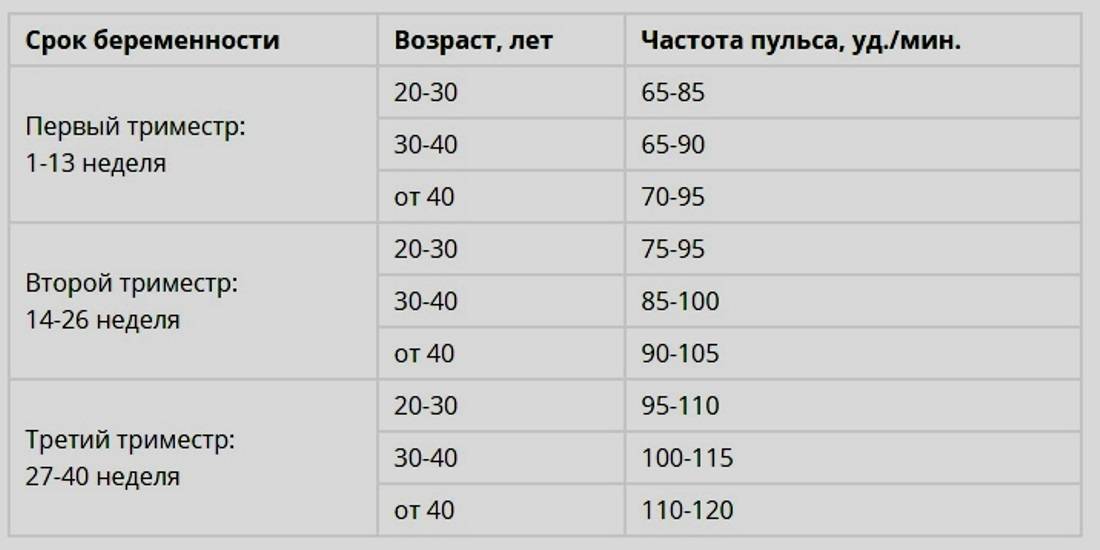
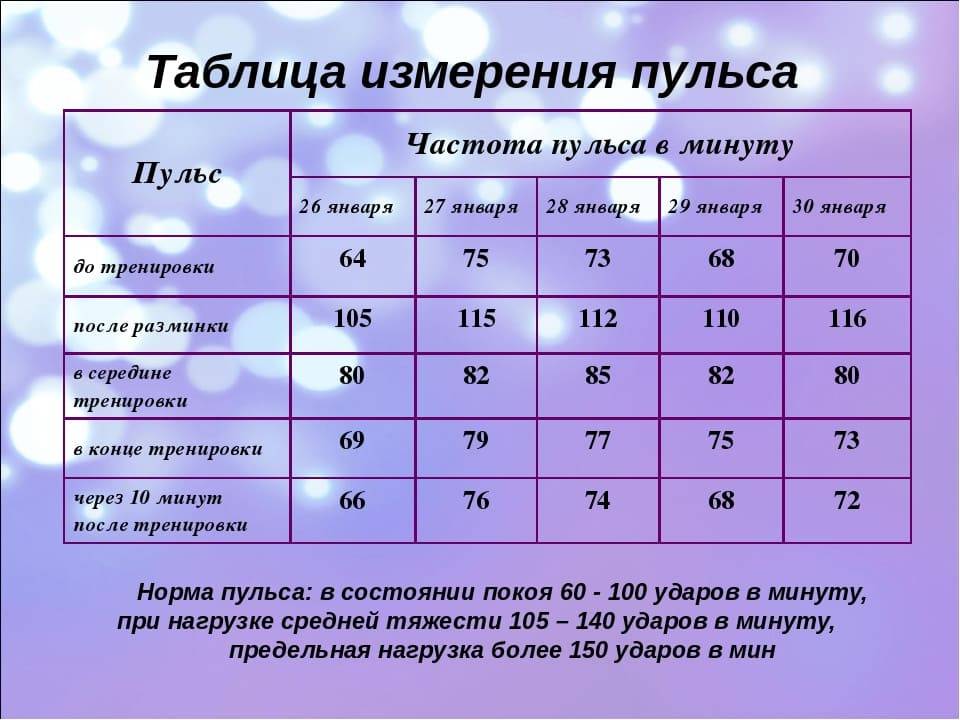
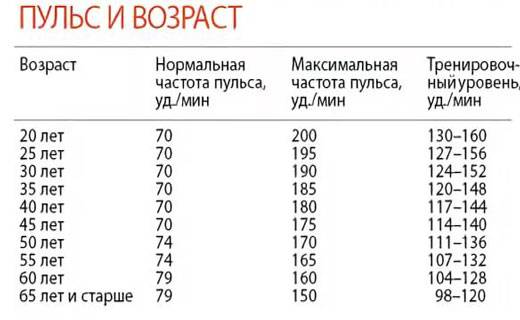
Как правильно измерять пульс?
Данная процедура может проводиться как врачом, так и самостоятельно в домашних условиях, используя автоматический тонометр с датчиком пульса или собственные пальцы. Данный метод называется пальпацией. Чтобы избежать искаженных результатов, замеры стоит проводить в состоянии покоя, в положении сидя или лежа. Оптимальным является измерение ритма сердца после ночного сна, не вставая с постели. Не стоит измерять пульс сразу после еды, приема лекарств, прогулки, пребывания на холоде или жаре.
Традиционным способом является измерение пульса по артериям на запястье. Необходимо приложить указательный и средний пальцы к артерии и засечь время. Следует знать, что измерять пульс, прикладывая к запястью большой палец, неправильно.
Для точности результата время засекают на секундомере. Можно сосчитать пульсацию за минуту или воспользоваться методом 20 секунд. В течение этого времени замеряется пульс, после чего полученный результат умножают на три. На каких участках тела можно измерять пульс?
Метод пальпации для определения частоты сокращений сердца применим не только на запястье, но и других участках тела:
- артерия в районе локтевого сгиба
- сонная артерия
- подмышечные впадины
- височная артерия
- область паха
- лучевая артерия.
Чем грозит невылеченный пульпит
Как уже неоднократно было сказано выше, проводить терапию необходимо. Это обусловлено следующими факторами:
- В период вынашивания плода иммунная система женщины становится нестабильной, иммунитет ослабевает, что способствует стремительному развитию патологии.
- Чтобы предотвратить распространение инфекции и остановить воспалительный процесс, острую фазу заболевания нужно ликвидировать. Воспаленная пульпа — источник инфекционных агентов, поражающих весь организм. В запущенных случаях не исключено даже заражение крови.
- Если вредоносные микроорганизмы попадут в ЖКТ, может появиться преэклампсия — тяжелый токсикоз на поздних сроках вынашивания.
- В ряде случаев устранение осложнений невозможно без применения антибиотиков, что очень нежелательно для будущей матери.
- При своевременном обращении к стоматологу нерв не подвергается удалению. Поэтому, использование медицинских препаратов (анестезии) исключается.
- Когда лечение пульпита на зубах у беременных не проводится, инфекция начинает распространяться и поражает периодонт, что неизменно приводит к воспалительному процессу в корне (периодонтиту). При запущенном состоянии велика вероятность удаления.
- Недолеченная болезнь приводит к нагноению внутри десны. Так появляется периостит (флюс).
Неправильно подобранная терапевтическая методика также способна спровоцировать серьезные осложнения. Но в «Дентике» в стоматологах можете быть уверены: пациентам назначают показанные им процедуры или безопасные для здоровья матери и состояния ребенка медикаменты.
Влияние на плод
Врачи не зря рекомендуют осуществление терапии болезни пульпы даже в период вынашивания малыша. Воздействие рентгеновских лучей и лекарств хоть и нежелательно, но не настолько вредно по сравнению с риском заражения еще не родившегося младенца. Отсутствие своевременного лечения может привести к ряду опасных последствий:
- Воспаление выступает источником инфекционных агентов. Токсичные вещества и вредоносные микроорганизмы проникают в кровь женщины, возникает опасность инфицирования вынашиваемого плода.
- Не меньшее значение имеет и психологическое состояние будущей мамы, так как малыш напрямую зависит от ее эмоционального настроя, а интенсивный болевой синдром может привести к выбросу гормонов.
- Использование анестезирующих средств не рекомендуется на первом триместре, так как препараты могут способствовать возникновению отклонений в развитии ребенка.
- Организмы мамы и малыша тесно взаимосвязаны. Больной зуб, являющийся распространителем инфекции, представляет серьезную угрозу для обоих.
Влияние на здоровье матери
Для самой женщины отказ от проведения терапии не менее опасен. Откладывать устранение проблемы на потом — неверное решение.
Воспаленная пульпа не только заставляет постоянно испытывать боль и стресс, но и приводит к:
- развитию периодонтита;
- нагноению в деснах;
- появлению флюса;
- абсцессу.
Острая фаза заболевания со временем превращается в хроническую. В полости рта появляется постоянный источник инфекционных агентов, поражающих весь организм.
Причины и симптомы учащенного сердцебиения при беременности
Беременные женщины часто замечают у себя учащенное сердцебиение — больше 90 толчков в минуту. Это тахикардия. Ее регистрируют даже у нерожденного ребенка во время внутриутробного развития, однако прямой связи между учащенным ритмом у матери и у малыша нет. Весьма распространена так называемая физиологическая тахикардия при вынашивании ребенка. Организм таким образом приспосабливается к своему новому состоянию. Если ускорения ритма случаются с редкой периодичностью и быстро проходят, не принося с собой неприятных ощущений, беспокоиться беременной женщине не о чем. Будущая мама, кстати, не всегда их замечает.
Частые сердечные сокращения вызывает достаточно много причин, поэтому пациентки с выраженным дискомфортом и повторяющимися приступами обязательно проходят обследование.
Необходимо учитывать некоторые нюансы:
- У беременных в первом триместре тахикардия возникает из-за увеличения объема циркулирующей крови и сердечного выброса для обеспечения необходимого кровотока плода.
- Повышенная продукция гормонов щитовидной железы и надпочечников влияет на частоту сердечных сокращений.
- Происходит изменение обмена веществ и быстрое увеличение массы тела.
- Переживания и стресс увеличивают выброс адреналина, что проявляется частым сердцебиением.
- Под действием прогестерона ослабевает тонус сосудов и понижается давление, возникает компенсаторная тахикардия.
- По мере роста плода поднимается диафрагма, дыхание и сокращение сердца становятся учащенными для доставки необходимого количества кислорода.
- Железодефицитная анемия проявляется головокружением и частым пульсом из-за гипоксии.
- Резкая перемена положения и сдавливание маткой крупных сосудов на более поздних сроках приводят к внезапной слабости и тахикардии, которые проходят при изменении положения тела.
- Некоторые лекарственные средства влияют на артериальное давление и частоту сокращения сердца. Перед приемом любых препаратов необходимо проконсультироваться с гинекологом.
- Чрезмерная физическая нагрузка ухудшает состояние.
- Тошнота, сильная головная боль и учащенное сердцебиение при беременности на поздних сроках могут быть признаками токсикоза.
Тахикардия во время беременности может сопровождаться:
- слабостью, разбитостью;
- тошнотой (возможна рвота);
- болевыми ощущениями в области сердца;
- обмороком;
- тревожным состоянием, повышенным возбуждением;
- ноги и руки теряют чувствительность;
- все время клонит ко сну;
- кружится голова;
- возникает расстройство пищеварения.
При наличии хотя бы одного из перечисленных признаков беременная женщина должна обратиться к врачу. Тахикардия патологической природы может быть вызвана различными заболеваниями, которые способны навредить будущему ребенку. Обнаружив такое нарушение сердечной деятельности, надо искать причину и лечиться.
Почему возникает тахикардия при беременности? Существует несколько причин:
- дисфункция щитовидной железы, которая проявляется избыточным продуцированием гормонов;
- инфекционные заболевания, развитие сепсиса;
- заболевания органов дыхания (например, бронхиальная астма);
- железодефицитная анемия;
- лишний вес;
- заболевания почек;
- длительное физическое или умственное напряжение;
- побочные действия препаратов или витаминных комплексов;
- ранний токсикоз, которому сопутствует рвота и обезвоживание;
- интоксикация, вызванная воспалительным процессом и повышением температуры тела;
- болезни сердца и сосудов;
- неврозы беременных, повышенная эмоциональность;
- внутренние или наружные кровотечения;
- курение, употребление спиртного или наркотиков, кофемания.
Обычно беременная и сама может точно установить причину «трепыхания» сердца: если при этом дрожат руки, скорее всего, она испытала сильный эмоциональный всплеск, повышенное потоотделение бывает после чашки крепкого кофе, а снижение веса и аппетита — при токсикозе или гормональных нарушениях. Однако шутить с подобными вещами не стоит, и консультация врача при тахикардии необходима. Опасности подвергается не только будущая мама, но и ее малыш.
Для чего определяют сердцебиение плода?
Когда женщина видит на домашнем тесте на беременность положительный результат, она должна направиться к гинекологу. Он делает УЗИ, чтобы подтвердить или опровергнуть результат теста. С третьей недели, как уже было отмечено, можно услышать стук сердца эмбриона. Если же на первом приеме вам говорят, что в матке нет плодного яйца, или что биения сердца эмбриона не слышно, не впадайте в панику! Через неделю, скорее всего, сердце вашего малыша будет уже достаточно сформированным, и врач услышит его биение.
В части случаев при повторном визите к гинекологу обнаруживается деформация плодного яйца, отсутствие ЧСС. Тогда врач говорит о замершей беременности. Нужен медицинский аборт. Врач назначает препараты на основе гормонов. Заново можно пытаться зачать ребенка через 3-6 мес после аборта по медицинским показаниям.
чтобы оценить состояние будущего малыша
Все факторы окружающей среды и здоровья матери сказываются на сердечке ребенка. ЧСС зависит от:
– процента кислорода в воздухе, которым дышит мать в данный момент
– активности плода
– сна ребенка
– физической нагрузки беременность
– болезней мамы
– стресса, который в данный момент переживает мать
Но при воздействии этих факторов биение сердца малыша меняется на время. Если же долгое время ЧСС не соответствует норме, врач может подозревать, что малыш не получает достаточно крови. Ставится диагноз фетоплацентарной недостаточности. Почти всегда она хроническая. Иногда состояние требует проведения экстренных родов.
чтобы осуществить мониторинг состояния ребенка при родах
Роды — сложный этап жизни малыша. Происходит нехватка кислорода, он сдавливается при проходе через родовые пути матери. В основном сердце малышей выдерживает этот стресс. Но в части случаев бывают экстренные состояния, и без помощи квалифицированных врачей ребенок не выживет. В процессе родов принято проверять ЧСС ребенка после каждой схватки, иначе можно пропустить тот момент, когда начинается острая гипоксия, опасная для жизни малыша.
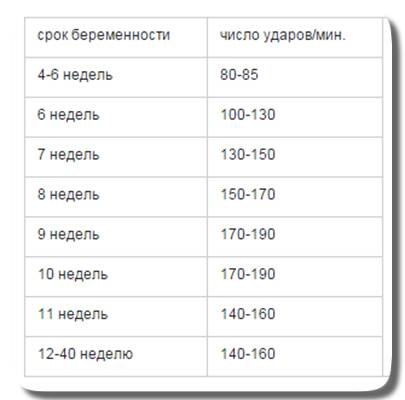
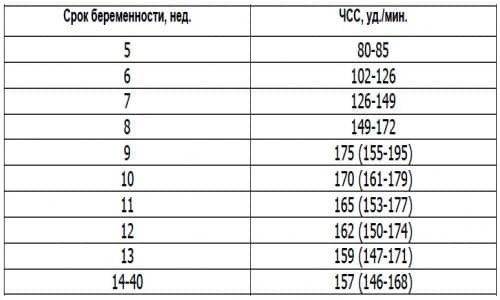
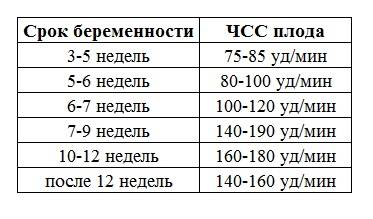
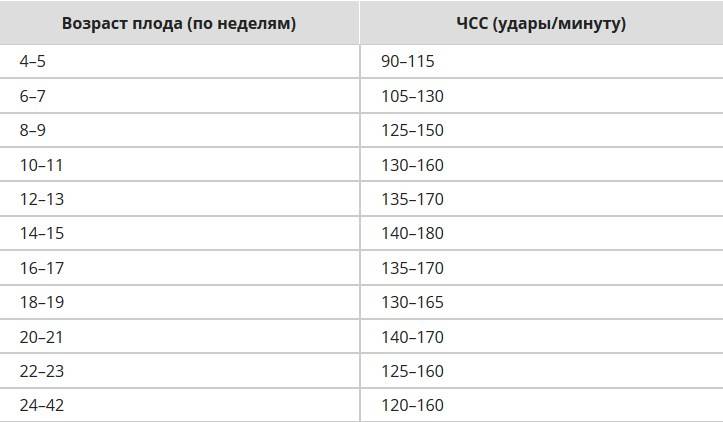
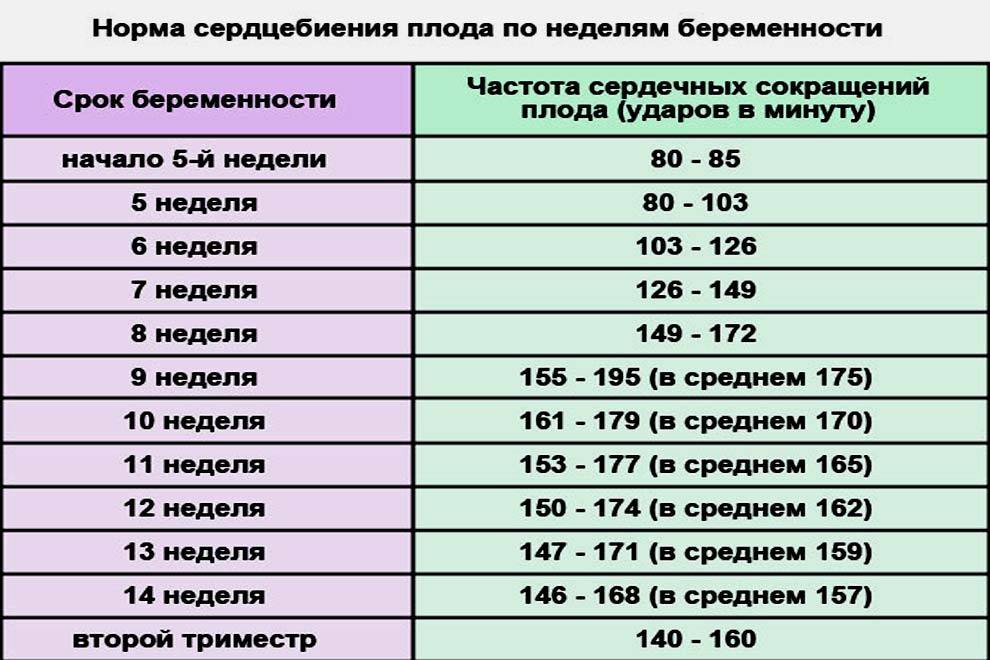
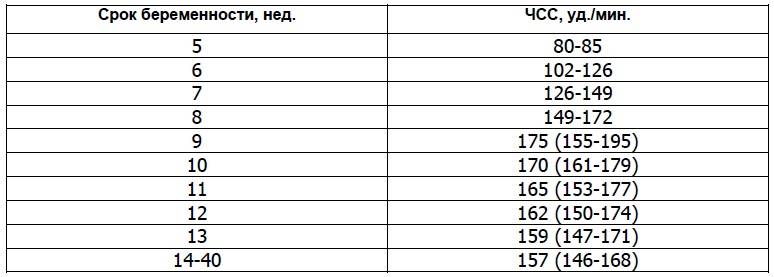
Причины нарушение сердечного ритма плода
Причины могут быть самыми разными. Если ЧСС менее 80 уд/мин, на первых неделях это может говорить о том, что беременность может прерваться. Если срок менее 4 недель, то ЧСС может быть меньше 120 уд/мин, это не будет патологией. С 12-й недели до последнего дня гестации ЧСС меньше 120 уд/мин может говорить о сдавлении пуповины или нехватке воздуха (хронической) у плода. Такая же ЧСС при родах говорит о том, что ребенок находится в состоянии острой гипоксии, или что пуповина сдавлена мышцами матери во время схватки.
Частота биения сердца плода от 170 ударов в минуту в редких случаях может говорить о нарушении функции плаценты, но в основном это вариант нормы. На 12-й неделе и позже повышенная частота сердцебиения плода говорит об хронической гипоксии, или может возникать в ответ на стрессы будущей мамы. Причины повышенной ЧСС при родах аналогичные описанным выше.
Если тоны прослушиваются глухо, врач прикладывает усилия для прослушки ЧСС плода, это может говорить о таком:
- у ребенка есть пороки сердечно-сосудистой системы
- у матери ожирение (значительный лишний вес)
- датчик УЗИ устаревший
- срок беременности слишком ранний
Глухие тоны, начиная с 12-й недели гестации и до последнего дня вынашивания могут иметь такую причину:
- пороки сердечно-сосудистой системы у малыша
- плод располагается так, что его сердце сложно прослушать
- маловодие или многоводие
- переднее предлежание плаценты
- фетоплацентарная недостаточность
- ожирение у будущей мамы
Если врач не может выслушать тоны сердца плода, не пугайтесь раньше времени. Опять таки, причина может быть в старом УЗИ-датчике. Но это может говорить и о более серьезных проблемах, включая начинающийся аборт или замершую беременность (плод перестает развиваться и погибает в животе матери). Отсутствие ЧСС плода, начиная с 12-й недели говорит о том, что произошла антенатальная гибель плода, или врач использует старый датчик, или неправильно выслушивает тоны сердца. При родах причины аналогичные двум, названным последними.
Прогноз и выводы
Тахикардия, вызванная изменениями, происходящими в организме беременной женщины, обычно проходит после родоразрешения. При соблюдении профилактических мер (режим дня, питание, отдых, эмоциональный покой) последствий такого временного нарушения не будет.
Опасность несут приступы учащенного сердцебиения, которые являются признаком серьезных патологий внутренних органов, в том числе и сердечно-сосудистой системы. В целом, прогноз тахикардии у беременных зависит от возраста женщины, стадии сопутствующего заболевания, срока, на котором возникло отклонение, и проводимого лечения. Ситуация осложняется тем, что во многих случаях нельзя провести необходимую терапию, так как большинство лекарств несовместимо с беременностью.
Бывают случаи, когда у женщины диагностируют состояния, при которых вынашивание ребенка и его рождение становится невозможным из-за реальной угрозы для жизни будущей матери.