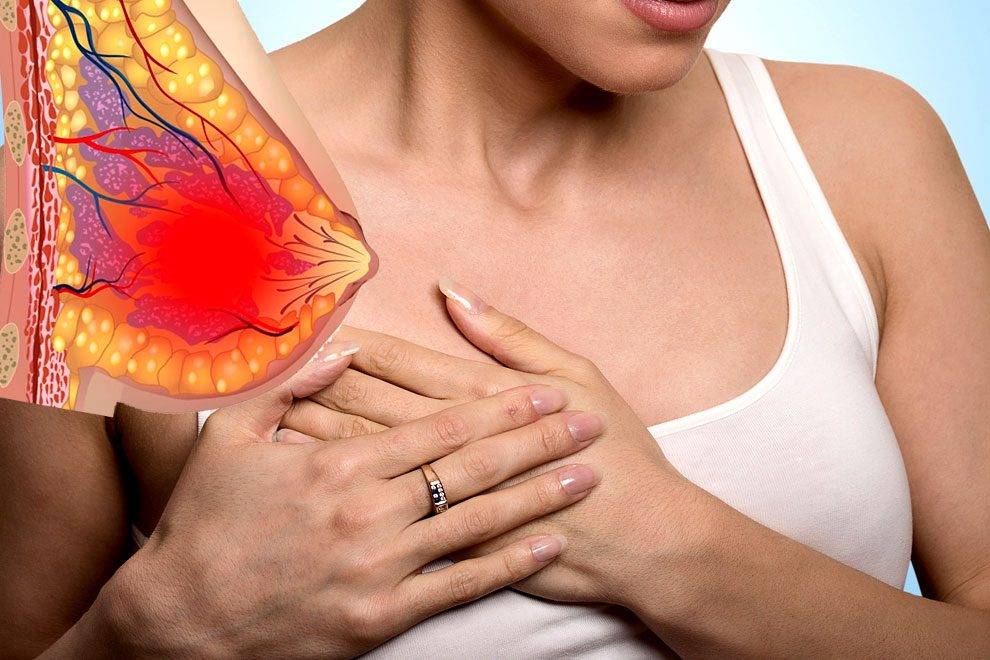
Патологии молочной железы в период кормления
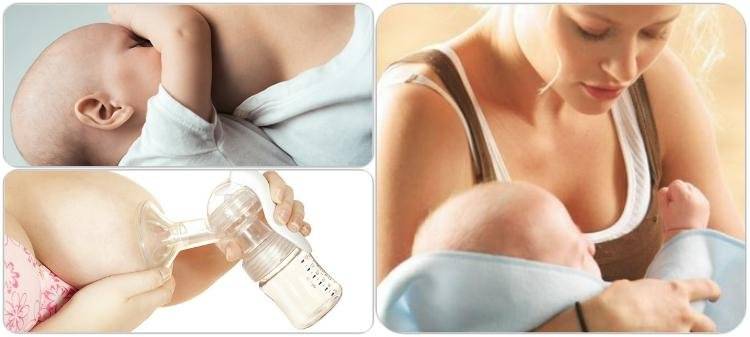
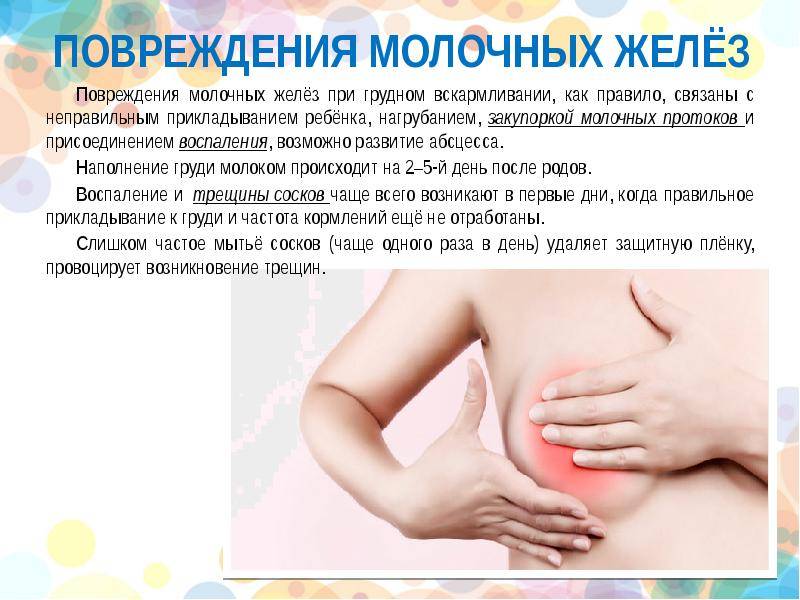
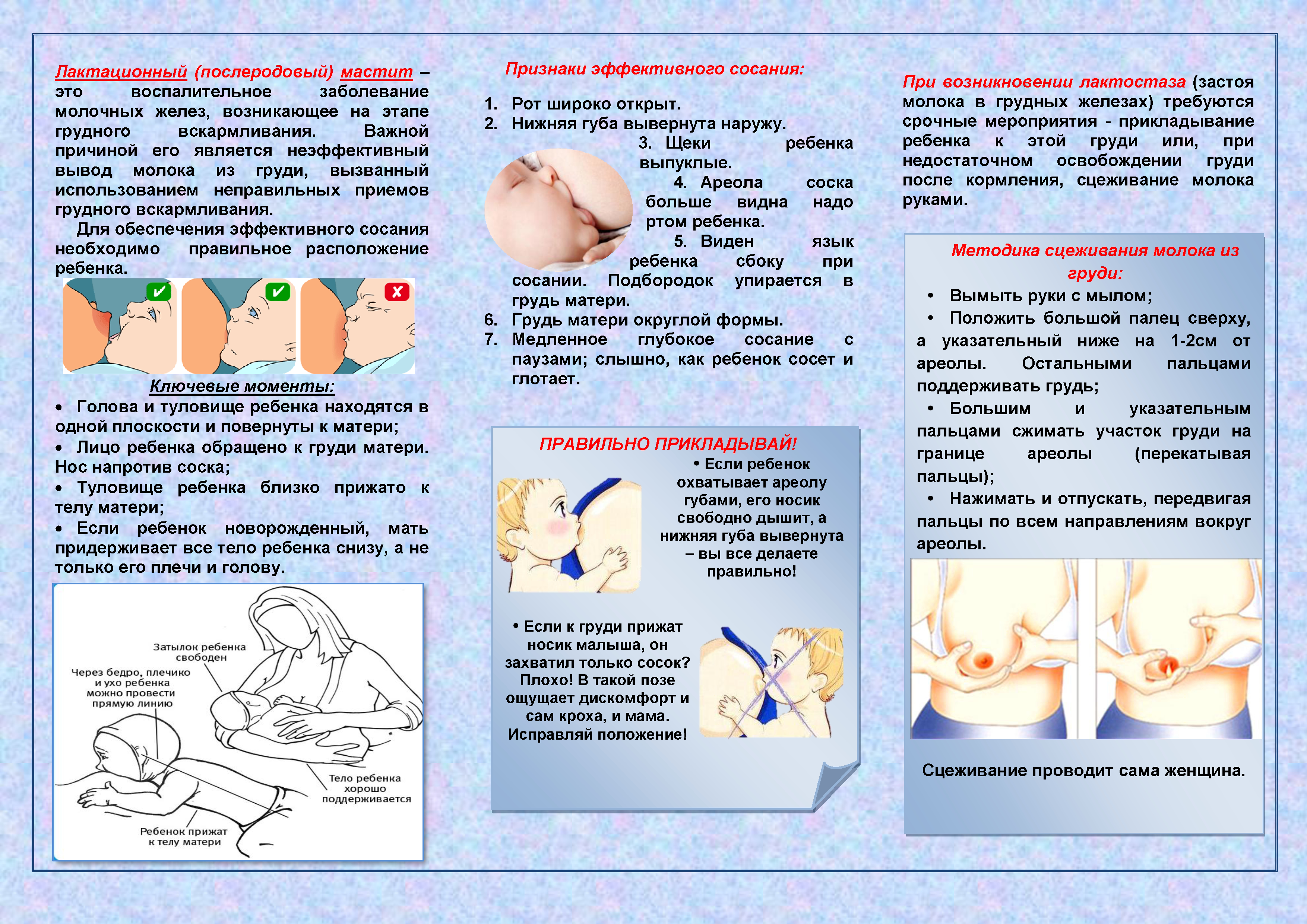
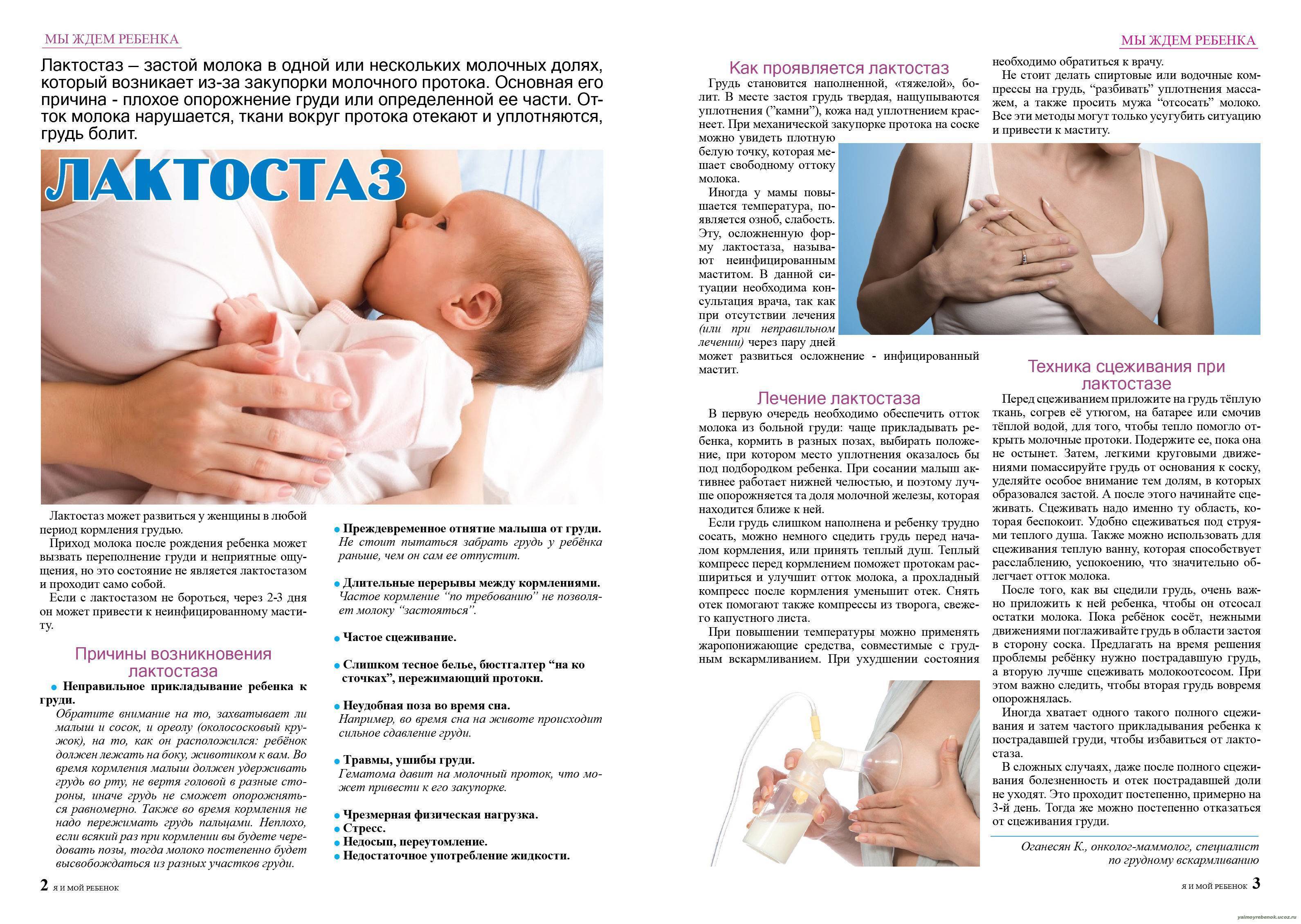
Примерно на 3–4 сутки после родов у молодых мам начинается повышение секреции молока. При сопутствующей неполной проходимости выводящих протоков может произойти кумуляция жидкости в грудных железах. Это приводит к уплотнению и болезненности груди, а также к субфебрильной температуре тела. Нужно обратиться к врачу, чтобы не пропустить воспалительный процесс.
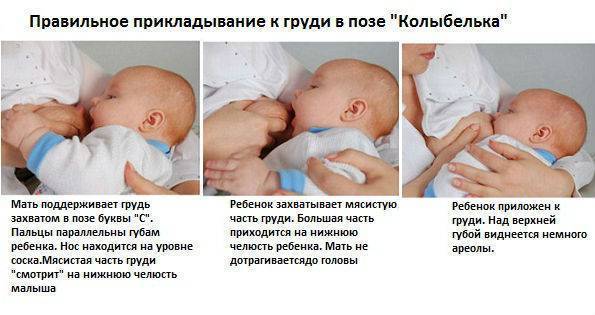
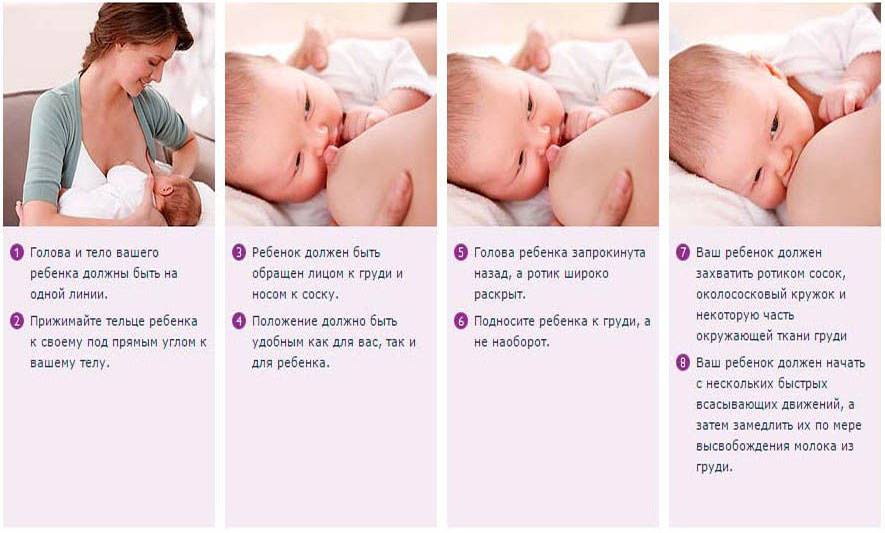
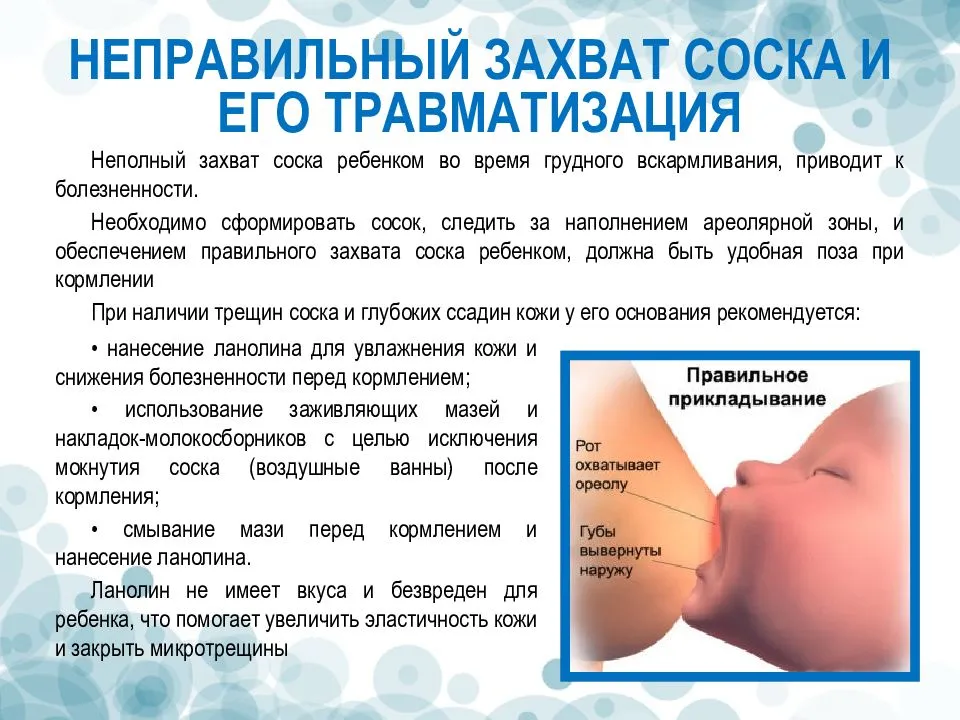
Для профилактики застойных состояний, очень полезен массаж, полное опорожнению молочной железы самостоятельно или с помощью молокоотсоса. В первые дни кормления могут появиться трещины и кровотечение из сосков, которые мешают грудному вскармливанию и существенно ухудшает самочувствие в первые дни после родов. Чтобы этого избежать, используйте pH нейтральные средства для мытья груди, специальные бюстгальтеры для кормящих и впитывающие прокладки.
 Массаж груди
Массаж груди
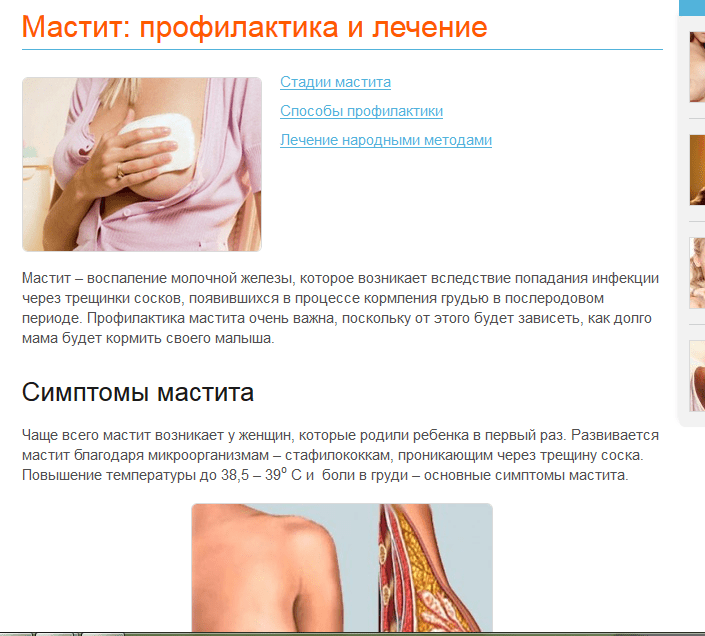
На 2-3 неделе после родов достаточно часто развивается воспаление молочной железы. Оно развивается вследствие бактериального заражения, а трещины на сосках способствуют развитию инфекции. Болезнь начинается внезапно и дает гриппоподобные симптомы, такие как озноб, миалгия, лихорадка. Сама грудь очень напряженная, покрасневшая, плотная. Развивается мастит.
Лечение основано на применении антибиотиков и регулярном опорожнении железы от молока. Придется отказаться от грудного вскармливания. Чтобы не допустить воспаления, нужно правильно прикладывать ребенка к груди, полностью сцеживать молоко и заботиться о гигиене.
Выделения, похожие на молоко или молозиво, – признак гормонального сбоя
Такое нарушение называется галактореей. При его возникновении появляется лактация у женщины давно, бросившей кормить, а иногда и у нерожавшей. Причины такого состояния:
- Нарушения функции органов, вырабатывающих гормоны (эндокринных). Такое состояние возникает при болезнях или опухолях гипофиза, щитовидной железы и надпочечников. Гормональный сбой приводит к выработке пролактина и молока.
- Синдром поликистозных яичников – гинекологическая патология, имеющая гормональную природу. Характеризуется образованием внутри яичника многочисленных кист, нарушающих работу органа и ведущих к гормональному дисбалансу.
- Заболевания внутренних половых органов. Поскольку вся репродуктивная система связана воедино, нарушение работы одних органов обязательно повлияет на другие. В результате могут возникать разнообразные нарушения, в том числе галакторея.
- Тяжёлые патологии печени и почек. В этом случае причиной гормонального сбоя становится нарушение основных функций организма.
- Прием некоторых препаратов – гормонов, лекарств, применяемых для лечения язвенной болезни, сердца, гипертонии.
- Синдром галактореи-аменореи. При этом нарушении выработка молока сопровождается отсутствием месячных, бесплодием, повышенным оволосением (гирсутизмом). Наблюдаются ухудшение зрения, появление мушек перед глазами, повышенная тревожность, быстрая утомляемость, боли в сердце, отечность.
Синдром встречается в основном у молодых девушек 20-35 лет. У заболевших пролактин начинает усиленно синтезироваться не только гипофизом, но и другими органами – почками, кожей, кишечником, тканями лёгких, слизистыми органов. Параллельно меняется концентрация других гормонов, что и вызывает многочисленные жалобы.
Как проходит диагностика?
Для того, чтобы диагностировать симптом, врачу достаточно провести опрос и услышать жалобы больного. Диагностировать заболевание, вследствие которого он возникает, можно проведя комплексные исследования. Прежде всего проводятся осмотр пациента и сбор анамнеза, после чего назначают лабораторные исследования крови и урины, развёрнутый анализ крови, определение гормонального фона. Помимо этого, назначают аппаратные исследования, подбор которых осуществляют исходя из предварительных исследований. Это может быть:
- Рентгенография грудины;
- УЗ-сканирование внутренних органов грудной полости;
- Электрокардиография;
- Гастроэнтерологические исследования.
Симптомы, появляющиеся перед месячными
Любая женщина может назвать симптомы, по которым она определяет приближение менструаций. Боль в груди является наиболее характерным признаком начала месячных, но существуют и другие. Рассмотрим самые часто встречаемые:
- увеличение объёма молочных желез;
- тянущие ощущение внизу живота;
- резкие изменения в настроении;
- сонливость, или наоборот, бессонница;
- головная боль, быстрое возникновение усталости.
Норма появления болей
Неприятные ощущения в груди может возникнуть примерно за неделю до начала критических дней. А пройти болевые ощущения должны в первые два дня менструаций.
Источник болей в груди
Дискомфорт в груди перед месячными – не предлог для волнения, так как данный процесс является вполне естественным для женского организма. Каждый месяц, во время цикла, организм готовится к будущей беременности, к родам. А грудь – к возможному кормлению.
Женская грудь состоит в основном из железистых и жировых клеток, и молочных протоков. Гормон эстроген накапливается в жировых тельцах во время менструаций. Это влияет на увеличение объёма и количества данных клеток. Увеличиваясь, они начинают давить на нервные окончания. Именно это и вызывает болезненные ощущения.
Не у всех женщин болят обе груди. Некоторые из них замечают, что правая болит больше, чем левая, и наоборот.
Боль в груди может сопровождаться следующими симптомами:
- увеличение чувствительности;
- выделения из сосков (в небольших количествах);
- небольшие уплотнения при ощупывании груди;
- загрубелость кожи груди.
Отсутствие или исчезновение болевых ощущений
Некоторых женщин пугает отсутствие болей, особенно если они наблюдались ранее. Причиной такого состояния может быть беременность. То есть, отсутствие боли – знак того, что грудь женщины полностью приспособилась к изменениям и готова меняться дальше.
Причины исчезновение болей:
- наступление менопаузы;
- изменение частоты половых контактов;
- лечение болезней груди.
Важно! Обязательно обратитесь к гинекологу, и если он заметит что-то подозрительное, то он направит вас на консультацию к маммологу. Резкое исчезновение болей в груди перед месячными – не всегда положительный признак
В некоторых случаях это может быть проявлением определенных болезней, которые требуют подробного обследования и составленного врачом лечения.
Как убрать боль в груди?
Как уже говорилось, боль в груди может приносить сильный дискомфорт женщине и мешать привычной жизни. Боль в груди лучше лечить под наблюдением специалистов (гинеколог, маммолог, гинеколог-эндокринолог).
Рассмотрим действия, которые помогут уменьшить болезненное состояние.
- Диета. Ограничьте употребление жидкости, соли, исключите кофеин. Чем меньше жидкости задерживается в тканях организма, тем меньше отёков. Следовательно, уменьшение болезненных ощущений.
- Правильно подобранная одежда. Откажитесь от бюстгальтера или замените его на спортивный топ без косточек. Ничего не должно давить на бюст, поэтому одежда должна быть свободной.
- Лекарства. Принимайте обезболивающие только по рекомендации лечащего врача. Если боли невыносимы – врач назначит лекарства по рецепту или же оральные контрацептивы. Такие средства оказывают влияние на гормональный фон девушек и значительно снижают боль.
- Народные средства. Хорошо помогают отвары трав крапивы, череды, пиона, корней одуванчика и т.д.
Продолжительность болей в груди
Следует внимательно относится к своим ощущениям. Ели они продолжаются довольно долго, и не проходят к концу менструального цикла, то лучше незамедлительно обратиться к врачу. Не стоит лечить сильные боли самостоятельно. Такая продолжительная боль в груди может говорить о многих заболеваниях, например, о мастопатии, а также нарушении работы яичников, развитии опухолей. Поэтому посещение врача откладывать не стоит.
Врач назначит следующие анализы:
- на гормоны;
- УЗИ малого таза и груди;
- на онкологические маркеры.
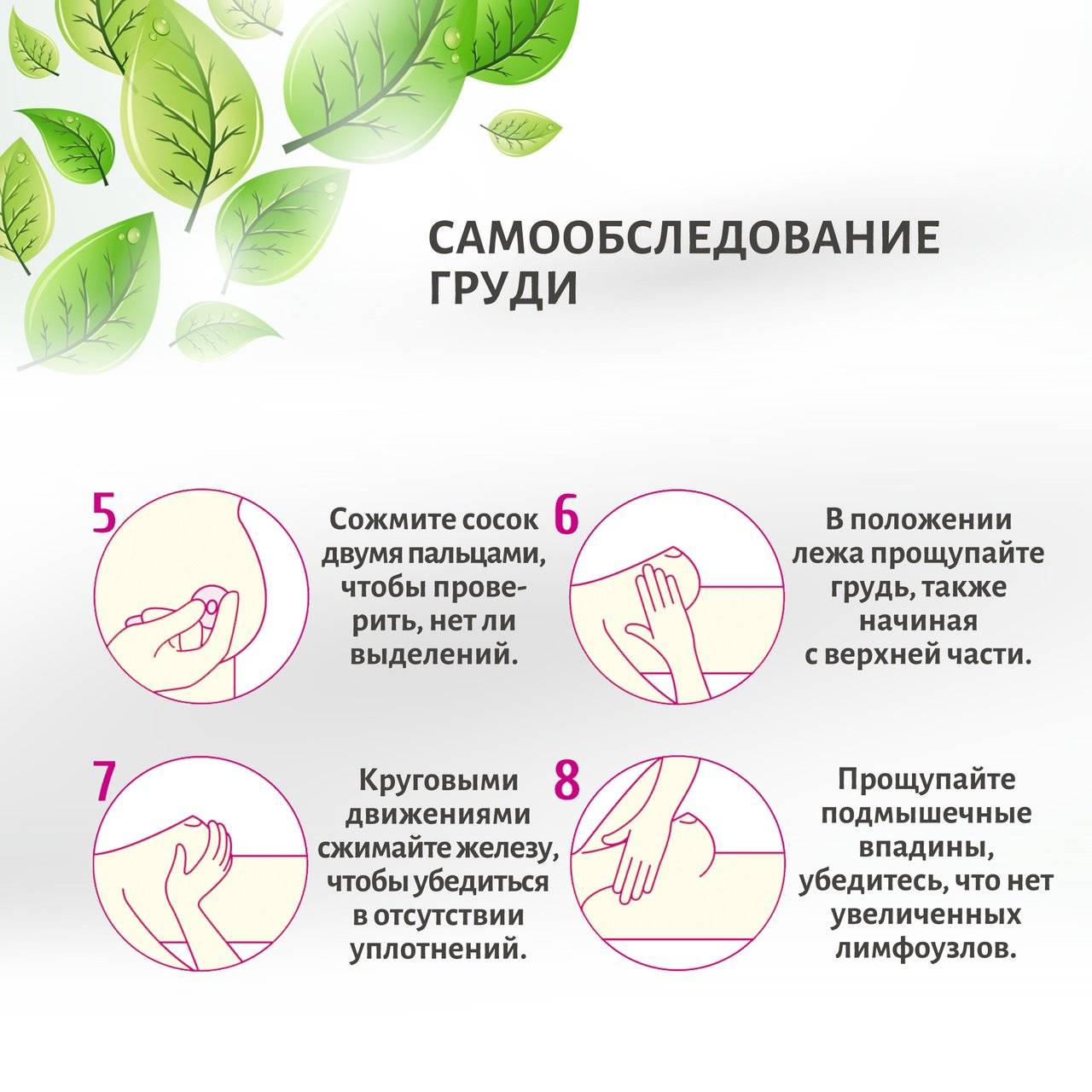
Болевые ощущения в груди перед месячными – частый симптом, на который молодые девушки нередко закрывают глаза. Но будьте внимательны! Для того чтобы избежать страшных болезней, посещайте гинеколога хотя бы пару раз в год, в профилактических мерах. Женщинам, возраст которых больше 30 лет, необходимо также посещать маммолога в качестве профилактики рака молочных желёз. А до этого возраста можно ежемесячно проводить самодиагностику.
Причины жалоб при воспалении в гинекологии
Мочеполовая система женщины достаточно уязвима. Без соблюдения правил гигиены и без предохранения от различных повреждений и инфекций, эти органы часто страдают от разных заболеваний. Подразделяются такие патологические процессы на такие типы:
Специфические инфекции женских половых органов — чаще всего они возникают из-за поражения возбудителями в результате передачи половым путём. Чаще всего это воспаления, связанные с венерическими болезнями:
- Хламидиоз
- Уреаплазмоз
- Микоплазмоз
- Гарднереллез
- Сифилис
- Гонорея
- Трихомониаз
- Генитальный герпес
- ВПЧ (вирус папилломатомы)
- ВИЧ (возбудитель: вирус иммунодефицита человека)
- Гепатиты (возбудитель: чаще вирус гепатита С)
Читать о заболеваниях, передающихся половым путем (ЗППП)
Боль и покалывание в груди перед периодом месячных
Большинство женщин испытывает ежемесячные ощущение жжения и боли в груди перед менструальным периодом. Во второй половине менструального цикла происходит внезапное падение уровня эстрогена, но увеличивается уровень другого полового гормона – прогестерона. Его основной задачей является подготовка слизистой оболочки матки к имплантации в нее оплодотворенной яйцеклетки.
Кроме того, прогестерон вызывает задержку воды в организме, что приводит к возникновению:
- увеличения массы тела;
- чувству тяжести;
- ощущению припухлости и полноты в молочных железах.
Неприятные симптомы в области грудной железы рассматриваются как часть предменструального синдрома (ПМС).
Как правило, возникает обоюдная тупая боль в груди. Особенно она усиливается во время движений, поэтому некоторые женщины перед периодом менструации вынуждены отказаться от активного спорта, (бег или езда на велосипеде). Уровни гормонов колеблются из месяца в месяц, поэтому боль в груди может быть различной степени тяжести.Некоторые женщины больше других чувствительны к действию гормона и могут страдать от сильных болей, затрудняющих повседневную работу, в то время как остальные вообще не ощущают таких симптомов в молочных железах.
Виды крапивницы
Существует несколько классификаций крапивницы.
1. По времени:
острая – длится до 6 недель;
хроническая – более 6 недель.
2. По природе:
аллергическая (иммунная) – реализуется через развитие иммунной реакции, часто сочетается с другими аллергозаболеваниями (бронхиальная астма, ринит, конъюнктивит, дерматит и т.д.);
неаллергическая – через прямое высвобождение гистамина.
3. По причине:
– аллергическую крапивницу могут вызвать:
продукты питания;
прием лекарственных препаратов;
аллергены насекомых (инсектная аллергия);
пыльцевые аллергены.
– неаллергическая форма заболевания возникает из-за прямого влияния на тучную клетку:
физических факторов – таких, как холод, тепло, ультрафиолет, радиация, вибрация, сдавливание;
химических (провоцирующими факторами являются растворители, кислоты, щелочи и другие химические вещества);
некоторых лекарственных средств, например, аспирина;
инфекционных агентов – вирусов (аденовирусов, вируса Эпштейна-Бара, энтеровирусов), стрептококков, гельминтов, Helicobacter pylori;
при системных и других хронических заболеваниях (ревматоидный артрит, системная красная волчанка);
при резком увеличении уровня гистамина и других активных веществ в крови из-за большого употребления в пищу продуктов с их высоким содержанием: баклажаны, консервы, орехи, бананы, шоколад и другие.
Возможна также наследственная, психогенная, а также идиопатическая крапивница (так называют заболевание, причину которого установить не удалось).
Большое разнообразие факторов и схожие механизмы развития отдельных видов затрудняют поиск причины. Чаще всего для этого необходима помощь специалиста.
Куда обращаться
Гинекологическая служба клиники «Меддиагностика» располагает всеми необходимыми ресурсами для диагностики и лечения воспалительных заболеваний в гинекологии.
Врачи-гинекологи проводят диагностику (УЗИ, МРТ органов малого таза с контрастированием, лаборатория), лечение гинекологических заболеваний.
Центр «Меддиагностика» диагностирует и лечит не только гинекологические, но и сопутствующие вторичные проявления воспалительных заболеваний женской половой сферы — боли в спине, боли в суставах, головные боли и др.
Адрес Центра. Записаться к гинекологу Киев, левый берег, 250 метров от метро Дарница, переулок Строителей, дом 4.
Диагностика и лечение в Центе “Меддиагностика” проводятся в одном здании.
Записаться на приём
Как проехать
Возможные болезни
Что привело к возникновению болезненности и насколько серьезна проблема, сможет сказать только специалист. Поэтому, если вам трудно и больно глотать, не затягивайте с визитом к врачу, ведь вы рискуете пропустить начало серьезной болезни и усугубить состояние своего здоровья.
Дивертикулы пищевода
Дивертикул – опасное заболевание, которое может привести к большому количеству нагноений и язв в шее и развитию пневмонии. Все начинается с того, что стенки пищевода растягиваются из-за возникновения грыжеобразных образований. Они препятствуют нормальному проглатыванию пищи и вызывают сильные болевые ощущения. Первыми признаками болезни являются запах изо рта, першение и дальнейшее болезненное глотание.
Эзофагит
Это воспалительный процесс в слизистой пищевода, который вызывает боль при приеме пищи. Болевой синдром возникает в отдельных участках пищевода, или же он болит целиком. По интенсивности и характеру боль напоминает приступ стенокардии и отзывается болью за грудиной.
Эзофагоспазм
Заболевание моторики пищевода, при котором болезненные ощущения появляются как при приеме пищи и воды, так и в состоянии покоя (например, во сне) или при сильном стрессе, когда человек волнуется. Патология развивается при нарушении работы нервных сплетений или при повреждении слизистой.
Кардиоспазм
Патология развивается, когда в нижнем отделе пищевода образуется сужение и последующее расширение. Когда ситуация ухудшается, у пациента развивается анемия и проявляется авитаминоз, а также появляются постоянная отрыжка и тошнота.
Гастроэзофагеальная рефлюксная болезнь
Это хроническое заболевание, которое проявляется в виде попадания соляной кислоты из желудка в более высокие отделы пищевого тракта. При этом слизистая пищевода постоянно травмируется, у человека все больше и все сильнее проявляется боль при глотании. Патология сопровождается сильным кашлем и постоянным першением в горле. Распознать болезнь можно, если изжога мучает ежедневно по несколько часов в сутки и на протяжении нескольких месяцев подряд. Если заболевание не лечить, оно приведет к развитию язвы и, возможно, раку пищевода.
Почему болит горло?
Бактерии и вирусы постоянно атакуют наш организм. Они попадают в нас с воздухом и пищей. Любая инфекция, проникшая этим путем, может стать возбудителем боли в горле.
При инфекционном характере заболевания боль в горле, как правило, является лишь одним из симптомов. Наряду с болью в горле могут наблюдаться:
- насморк;
- кашель;
- головная боль;
- повышение температуры, озноб, повышенное потоотделение;
- увеличение лимфатических узлов;
- кожная сыпь;
- слабость, потеря аппетита.
Чаще всего причиной боли в горле является вирусная инфекция. В этом случае воспаление развивается постепенно, и соответственно нарастает острота симптомов.
Боль в горле может быть вызвана следующими вирусными заболеваниями:
- ОРВИ;
- грипп;
- мононуклеоз;
- корь;
- ветряная оспа;
- некоторые другие вирусные заболевания.
Если воспаление вызвано бактериями, боль в горле начинается внезапно и сразу же в сильной форме. Самой распространённой бактериальной инфекцией горла является стрептококковая инфекция.
Если у человека по какой-то причине нарушено носовое дыхание, и он вынужден дышать ртом, неприятные ощущения в горле могут быть вызваны прямым воздействием атмосферы. Воздух может быть слишком сухим или холодным, содержать дым, пылевые частицы, вредные химические соединения. В результате слизистая пересыхает, раздражается, появляется ощущение дискомфорта, боль, кашель. Многие вещества, иногда содержащиеся в воздухе, являются аллергенами. И в случае склонности к аллергическим заболеваниям, присутствие подобных веществ (например, пыльцы растений, мельчайших частиц шерсти животных и т.д.) во вдыхаемом воздухе может быть причиной воспаления горла.
Что делать, когда болит низ живота?
Врага надо знать в лицо, особенно если это касается лечения боли внизу живота. Если есть жалобы со стороны женских половых органов, первое что нужно делать – это обратиться за консультацией к доктору гинекологу, пройти гинекологическое УЗИ и сдать анализы.
Большинство воспалительных заболеваний в гинекологии в ряде случаев уже видны на стадии трансвагинального УЗИ обследования. Причину воспаления выявляет лабораторной обследование.
Квалифицированный осмотр, проведенное гинекологическое УЗИ и лаборатория не только констатируют наличие воспаления, но и устанавливают его причину.
Известно, что гинекологические воспаления бывают специфическими и неспецифическими. Специфическими воспалениями принято называть заболевания, передающиеся половым путем. Ко второй группе относят заболевания, которые вызываются «банальной» флорой: кишечная палочка, стрептококки, стафилококки, синегнойная палочка, кандидоз (молочница) и др. Их в гинекологии нередко называют неспецифическими воспалениями. Хотя такие воспаления вызваны конкретной чужеродной флорой. Скорее не уделяется внимания такой «банальной» флоре и «снять» воспаление методами без применения антибактериальных препаратов. Не выявлять могут такую флору, в том числе, не соблюдая определенные стандарты обследования и лабораторной диагностики.
В идеале, женщине всегда нужно следить за здоровьем и при подозрении на какое-то заболевание обязательно обращаться к врачу.
Лечение крапивницы
Базовое лечение крапивницы строится на одних и тех же принципах, независимо от причины ее появления, и включает в себя:
устранение фактора, который вызвал крапивницу: гипоаллергенная диета, отмена лекарственного препарата, спровоцировавшего аллергическую реакцию, предупреждение действия физических факторов;
медикаментозную терапию.
Для снятия острого состояния применяют кортикостероиды (дексаметазон), антигистаминные препараты 1 поколения с быстрым действием.
Дезинтоксикационная терапия проводится с применением специальных инфузионных растворов.
При тяжелом обострении или присоединении отека гортани пациентов госпитализируют.
После того, как состояние стабилизировалось, возможно амбулаторное лечение с применением антигистаминных препаратов 2 и 3 поколения, седативных средств.
Лечение основного заболевания.
На приеме врач порекомендует вам профилактические меры для предупреждения обострений, прогрессирования крапивницы и возникновения ее осложнений.
Какое воспаление вызывает боль внизу живота у женщин?
Воспалительные заболевания органов малого таза – это группа заболеваний, связанная с инфекцией. Об этом говорит не только мировой опыт, но и опыт гинекологов Центра «Меддиагностика».
С инфекцией женщина сталкивается повсеместно. Невозможно жить в абсолютно стерильных условиях. Бактерии есть везде, в воде реки, озера и даже моря. Несмотря на убеждение, что «соленая вода убивает все». Это далеко не так, если учесть, что в природе есть бактерии, которые живут даже в серной кислоте… Даже в собственной ванной, не говоря уже об унитазе, которым можете пользоваться не только вы.
Если почитать отчеты о бактериальных посевах из труб джакузи, в которых застаивается вода, то оказывается, что там находится масса бактерий и грибов. В момент включения джакузи все бактерии устремляются наружу вместе с застоявшейся водой. К сожалению, первое место, которое они могут атаковать – это женские половые органы.
Практика показывает, что у 65% женщин, обратившихся с болью внизу живота, зудом, нерегулярными месячными, появившимися посторонними запахом и выделениями, диагностирована инфекция: патогенная флора, которая нехарактерна для этой части тела.
Когда нужно срочно обращаться к врачу
Безотлагательным поводом для обращения к врачу можно считать такие жалобы:
- Резкая, сильная, интенсивная боль внизу живота и области поясницы. Особенно при резкой боли внизу живота справа, у женщин это моет быть как правосторонний аднексит, так и аппендицит. Всегда нужно выяснить, почему тянет низ живота.
- Рвота и/или диарея
- Неврологические симптомы (головокружение, потеря сознания, головная боль)
- Резкое повышение температуры выше 38
Нужно обратиться к врачу, если Вас уже какое-то время беспокоят:
- Высыпания и язвы в области половых органов
- Постоянные боли в области живота и поясницы
- Дискомфорт во время полового акта
- Появились выделения из влагалища «необычного» цвета или с примесью крови, имеющие неприятный запах. Творожистые, пенистые выделения с ощущением зуда и жжения.
- Появление жалоб после незащищённого полового акта. Это может быть признаком появления заболеваний, передающихся половым путём (ЗППП)
- Постоянная усталость, повышенная температура, частые диарея и рвота
Все сказанное выше свидетельствует о важности выверенной диагностики
Чем полечить
Нужно сразу заметить, что самолечение исключено, особенно при подозрении на инфицирование грудных желез, когда просто недопустимо прикладывание теплых компрессов, которые лишь усилят размножение бактерий и приведут к развитию воспалительного процесса.
Стоит мамочкам понимать, что домашние методы в виде прикладывания холодного капустного листа к груди вряд ли будут эффективными. Это может помочь лишь при лактостазе на начальном этапе. Мастит уже лечится только антибиотиками, противовоспалительными препаратами. Алгоритм лечебных действий напрямую будет зависеть от той или иной формы прогрессирующего заболевания.

Всем известно, что многие лекарства для женщин в период лактации под запретом, и прием антибиотиков – крайняя мера. Конечно, при сильной боли в груди и температуре при ГВ можно принять таблетку Но-шпы, Парацетамола или Ибупрофена. Безопасным считается Бепантен – крем для снятия воспаления и отечности, которым можно обрабатывать трещинки на сосках, не беспокоясь за здоровье малыша, даже если немного состава попадет ему в ротик.
https://www.youtube.com/watch?v=628Tc87NjAA
Физиологические причины покалывания в молочных железах
Ещё до момента появления ребенка на свет женский организм проходит глобальную перестройку, которая регулируется железами внутренней секреции. Подобная перестройка необходима не только для гармоничного развития ребенка в утробе матери, но и для организации его питания после рождения.
В момент становления лактации, в течение первого месяца, женщина может ощущать покалывание, жжение и дискомфорт в молочных железах, что является физиологическим процессом.
В клинической практике существует такое понятие, как “окситоциновый рефлекс”. Данный процесс характеризуется сокращением мышечных элементов молочных желез с целью увеличения выработки грудного молока. Это физиологическое явление регулируется гормоном окситоцином, и не несет в себе какой-либо опасности для организма женщины.
По мере становления лактации, женский организм подстраивается под потребности новорожденного ребенка и вырабатывает лимитированный объём грудного молока.
Важно! Несмотря на то, что масталгия чаще носит физиологический характер, при возникновении покалывания, боли или дискомфорта в молочных железах, кормящей женщине рекомендовано обратиться за консультацией к лечащему врачу.
Покалывания в груди могут быть первыми симптомами лактостаза
Важно вовремя предотвратить развитие воспаления. Для снижения болевых ощущений можно принимать Лактанзу – средство в виде капсул на основе лактобактерии Lc40, выделенной из грудного молока
Lc40 регулирует число болезнетворных бактерий, способствуя регуляции нормальной микрофлоры молочных желез и снижает риск мастита. Лактанза помогает сохранить здоровое грудное вскармливание и является безопасной для матери и малыша. Прием средства возможен с первого дня после родов и в любой период грудного вскармливания.
Покалывание в груди – каковы причины?
Локализованная боль с характерным жжением в груди, которая усиливается, в определенном положении тела, может свидетельствовать о наличии доброкачественных изменений в молочной железе.
К ним относятся кисты, которые во время самообследования, можно почувствовать, как мелкие или среднего размера узелки. Кисты в груди имеют форму пузырьков, заполненных серозной жидкостью, с гладким контуром, они свободно движутся под пальцами. Могут достигать размера даже несколько десятков сантиметров и из-за этого вызывать боль и недомогание. Их формирование, как правило, обусловлено действием гормонов и они могут менять свой размер из месяца в месяц, а в некоторых случаях исчезнуть.
Другой, достаточно частой причиной неприятных ощущений в груди, является фиброаденома. Так же, как киста, она образуется под влиянием преобладания эстрогенов над прогестероном. Это изменение в груди, возникающее в результате разрастания волокнистой соединительной ткани и эпителия железистой ткани.
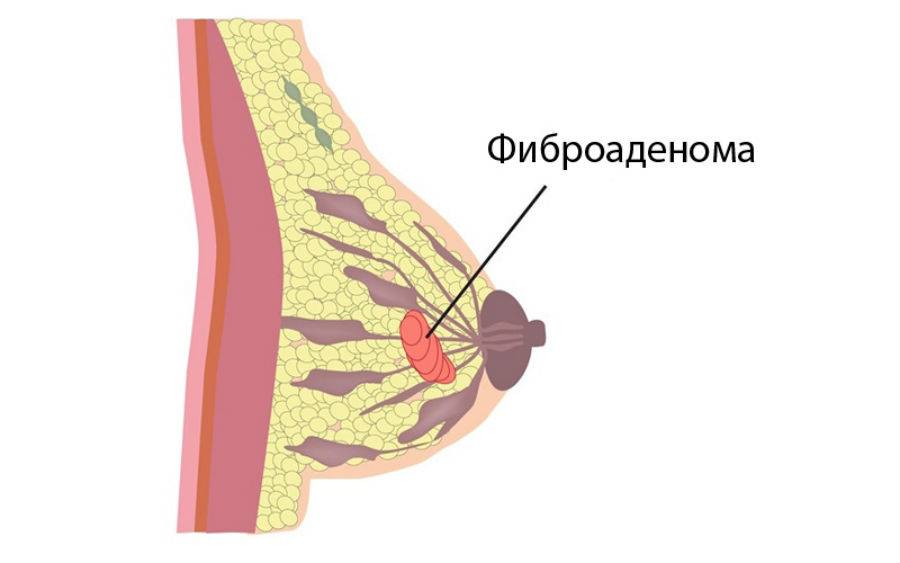 Фиброаденома
Фиброаденома
Фиброаденома четко ограничена, пальпируется, смещается по отношению к основанию. Она сама по себе не болит, но из-за давления на соседние структуры или положение в районе нерва может вызвать боль и недомогание. Лимфоузлы в подмышечной области могут быть увеличены.
Если не обратиться к врачу и не пройти курс соответствующего лечения, как в случае кисты, так и при фиброаденоме, очень высок риск развития осложнений. Это не только развитие воспаления, но и малигнизация изменений.