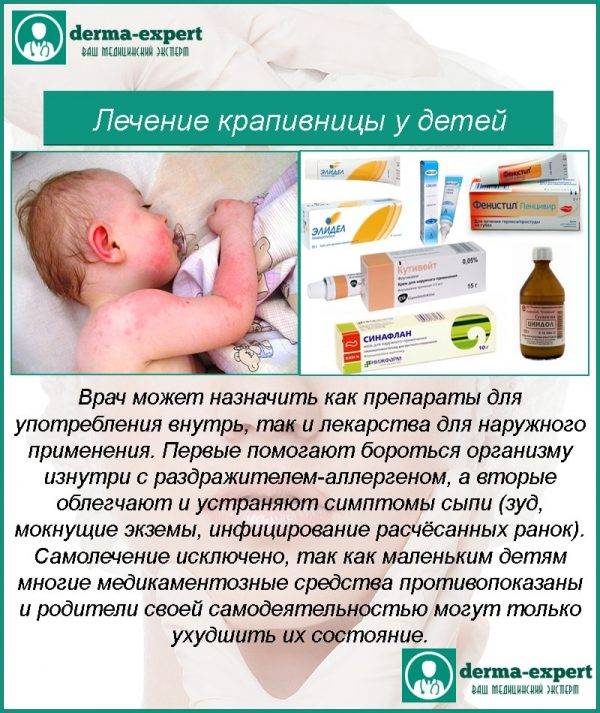
Лечение крапивницы
Базовое лечение крапивницы строится на одних и тех же принципах, независимо от причины ее появления, и включает в себя:
устранение фактора, который вызвал крапивницу: гипоаллергенная диета, отмена лекарственного препарата, спровоцировавшего аллергическую реакцию, предупреждение действия физических факторов;
медикаментозную терапию.
Для снятия острого состояния применяют кортикостероиды (дексаметазон), антигистаминные препараты 1 поколения с быстрым действием.
Дезинтоксикационная терапия проводится с применением специальных инфузионных растворов.
При тяжелом обострении или присоединении отека гортани пациентов госпитализируют.
После того, как состояние стабилизировалось, возможно амбулаторное лечение с применением антигистаминных препаратов 2 и 3 поколения, седативных средств.
Лечение основного заболевания.
На приеме врач порекомендует вам профилактические меры для предупреждения обострений, прогрессирования крапивницы и возникновения ее осложнений.
Диета при аллергии
Если на коже у ребенка выявляют признаки аллергии и есть вероятность, что она была спровоцирована пищевым продуктом, то наряду с медикаментозным лечением назначается неспецифическая диета. Конечно, если конкретный пищевой продукт, вызвавший реактивность кожи известен, то диета подразумевает исключение этого продукта из рациона питания. Но чаще всего конкретный продукт неизвестен, поэтому назначается диета, исключающая из пищи все продукты, способные вызвать аллергию.
Чаще всего детям с аллергией на коже назначают диету по А.Д. Адо. Ее разработал советский патофизиолог и основоположник отечественной аллергологии. Согласно такой диете, из рациона рекомендуется исключить:
- цитрусовые (апельсины, мандарины, помело, лимоны);
- яйца и всевозможные соусы на их основе;
- орехи (арахис, фундук, миндаль);
- рыбу и рыбные продукты (в любом виде);
- птицу (курица, утка, индейка) и продукты, приготовленные из нее;
- горчицу, уксус и всевозможные специи;
- томаты, баклажаны;
- редис, редьку, хрен;
- грибы;
- цельное коровье молоко;
- сладости, содержащие какао-бобы, мед;
- кофейные напитки, какао;
- кондитерские изделия;
- клубнику, дыню, ананас, арбуз.
Такая система питания предполагает исключение из рациона питания ребенка всех потенциальных пищевых аллергенов. После стабилизации самочувствия эти специфические продукты поочередно вводят в меню. Диета по Адо помогает нейтрализовать симптомы аллергии и снизить риск их появления в дальнейшем. Также с ее помощью удается наверняка выявить конкретные пищевые аллергены.
Разновидности трахеита
Существует несколько классификаций этого заболевания:
- по продолжительности трахеит подразделяется на острый и хронический, последний чаще всего протекает с периодами обострения и ремиссии;
- по этиологии (причине) он бывает инфекционным и неинфекционным;
- по характеру изменений слизистой оболочки различают катаральный (когда воспаляется поверхностный слой слизистой), гиперпластический (когда слизистая воспаляется и утолщается) и атрофический трахеит (когда слизистая оболочка истончается и теряет существенное количество клеток, способных выполнять свои функции).
От разновидности заболевания зависит подход к его лечению.
Методы диагностики
При возникновении первых признаков заболевания нужно обратиться к педиатру. А подскажет, как выглядит крапивница у грудничка, фото. Симптомы аллергической реакции позволяют врачу без труда поставить правильный диагноз. Однако перед назначением лечения маленький пациент должен пройти комплексное обследование.
Его начинают со сбора анамнеза и опроса мамы
Доктору важно знать, когда появились первые признаки расстройства, какие лекарства принимает ребенок, чем питается. Затем переходят к специфическим методам диагностики
К ним можно отнести аллергологические и иммунологические пробы, анализы крови и мочи, а также ультразвуковое обследование.
Крапивницу следует дифференцировать с другими патологическими процессами, обладающими схожей клинической картиной. На основании полученных результатов обследования педиатр назначает лечение и дает рекомендации по уходу за малышом.
Противопоказания к вакцинации
- (Плановая вакцинация откладывается до окончания острых проявлений заболевания или обострения хронических заболеваний. При нетяжёлых ОРВИ, ОКИ прививки проводят сразу же после нормализации температуры.)
- К группам вакцин:
- Ко всем вакцинам – сильная реакция на предыдущую дозу. (Сильной реакцией считается подъём температуры свыше 40,0 градусов, в месте введения вакцины отёк и гиперемия диаметром более 8 см.)
- Живые вакцины – ИДС, (первичный иммунодефицит, иммуносупресия, злокачественные новообразования, беременность)
- К отдельным вакцинам:
- БЦЖ – масса ребёнка < 2000 гр., келоидный рубец после 1-й дозы
- АКДС – прогрессирующее заболевание нервной системы, афебрильные судороги в анамнезе (афебрильные судороги – это судороги при температуре тела менее 38, 5 градусов и которых не было до вакцинации)
- АДС, АДС-М – абсолютных противопоказаний нет
- ЖКВ (коревая) – тяжёлая реакция на аминогликозиды
- ЖПВ (паротитная) – анафилаксия к яичному белку
- Краснушная – анафилаксия к яичному белку
- Гриппозная – анафилаксия к яичному белку
Экзема (атопический дерматит)
Экзема — это хроническое заболевание при котором кожа краснеет, растрескивается, чешется, на её поверхность выступает жидкость, образуя очаги мокнутия. Наиболее распространенный вид экземы — атопический дерматит. У детей до 6 месяцев это заболевание часто связано с аллергией на молоко или яйца.
Атопический дерматит обычно начинается у новорожденных с покраснения и зуда кожи волосистой части головы и лица, а также тела. У детей постарше экзема проявляется сыпью в кожных складках, например, под коленями,в локтевых сгибах и др. Иногда атопический дерматит не проходит и у взрослых. Некоторое облегчение при экземе ребенку может дать применение лечебных кремов и мазей.
Менингит
Причиной сыпи у ребенка может быть смертельно опасное заболевание — менингококковый менингит. Сыпь похожа на коревую или проявляется в виде красных пятен. Обычно летучая, то есть исчезает в течение 2-3 часов. При тяжелом течении и развитии опасных осложнений на коже могут появиться кровоподтеки. Возможные признаки менингита у детей:
- ребенок заторможенный, слабо реагирует на окружающих, его движения скованные и резкие;
- ребенок раздражителен, не хочет, чтобы его держали на руках;
- необычный плач;
- рвота и отказ от кормления;
- бледная и пятнистая кожа;
- потеря аппетита;
- застывшее выражение лица;
- сильная сонливость;
- высокая температура;
- пятнистая красная сыпь, не исчезающая при надавливании твердым предметом (например, стеклянным стаканом).
ОБЩИЙ АНАЛИЗ КРОВИ ДЕТЯМ
Лабораторное исследование назначается для проверки слаженной работы организма и позволяет выявить широкий спектр патологий, воспалительных и инфекционных процессов, а также с целью определения вирусов и злокачественных новообразований. Показатели ОАК позволяют установить эффективность проводимого лечения.
Соблюдайте рекомендации для получения точных результатов проводимого анализа:
- Сдавать нужно в утренние часы и обязательно натощак.
- С вечера недопустимо есть жирную пищу и продукты, насыщенные углеводами.
- Не принимать следующие препараты – ацетилсалициловую кислоту, НПВС (нестероидные противовоспалительные средства) и антикоагулянты.
В Экстренных ситуациях (хроническом или остром состоянии) общий анализ крови проводят в любое время суток и независимо от приема пищи.
Интерпретация результатов
Интерпретацию результатов анализа доверьте врачу-педиатру, который по показателям совокупно оценит результат и прочтет его как «карту здоровья» вашего малыша.
ОБРАТИТЕ ВНИМАНИЕ: в каждом возрастном периоде разные нормы показателей ОАК.
В некоторых случаях во внимание берется половая принадлежность
Важно! Общий анализ крови (ОАК) подразумевает забор крови из пальца утром натощак
Важно! Общий анализ крови (ОАК) подразумевает забор крови из пальца утром натощак. В общий анализ включено 5-24 показателей, главные из которых приведены в таблице:
В общий анализ включено 5-24 показателей, главные из которых приведены в таблице:
| Показатели, сокращения | Нормальные величины – общий анализ крови | ||||||||
|---|---|---|---|---|---|---|---|---|---|
| Дети возраста | Взрослые | ||||||||
| 1 день | 1 мес | 6 мес | 1-2 года | 2-4 года | 4-6 лет | 7-15 лет | мужчина | женщина | |
| Эритроциты RBC (/л) | 4.3-7.6 | 4.8-5.6 | 3.5-4.8 | 3.6-4.9 | 3.5-4.5 | 3.5-4.7 | 3.5-5.1 | 4-5.1 | 3.7-4.7 |
| Гемоглобин Hb (г/л) | 180-240 | 115-175 | 110-140 | 110-135 | 110-140 | 110-145 | 115-150 | 130-160 | 120-140 |
| Цветовой показатель MCHC | 0.85-1.15 | 0.85-1.15 | 0.85-1.15 | 0.85-1.15 | 0.85-1.15 | 0.85-1.15 | 0.85-1.15 | 0.85-1.15 | 0.85-1.15 |
| Ретикулоциты RTC (%) | 2-15 | 2-15 | 2-15 | 2-15 | 3-12 | 3-12 | 2-11 | 0.2-1.2 | 0.2-1.2 |
| Тромбоциты PLT (/л) | 180-400 | 180-390 | 180-390 | 180-390 | 160-380 | 160-360 | 180-490 | 180-320 | 180-320 |
| СОЭESR (мм/ч) | 2-4 | 4-8 | 2-10 | 2-12 | 2-12 | 2-12 | 2-11 | 1-10 | 2-15 |
| Лейкоциты WBC (/л) | 8.5-24.5 | 8-13.8 | 8-12.5 | 8-12 | 6-12 | 4.5-10 | 4.3-9.5 | 4-9 | 4-9 |
| Палочкоядерныенейтрофилы (%) | 1-17 | 0.5-4 | 0.5-4 | 0.5-4 | 0.5-5 | 0.5-5 | 0.5-6 | 1-6 | 1-6 |
| Сегментоядерныенейтрофилы (%) | 45-80 | 15-45 | 15-45 | 15-45 | 25-60 | 40-50 | 40-65 | 47-72 | 47-72 |
| Эозинофилы EOS (%) | 0.5-6 | 0.5-6 | 0.5-6 | 0.5-5 | 0.5-5 | 0.5-5 | 0.5-5 | 0-5 | 0-5 |
| Базофилы BAS (%) | 0-1 | 0-1 | 0-1 | 0-1 | 0-1 | 0-1 | 0-1 | 0-1 | 0-1 |
| Моноциты MON (%) | 2-10 | 2-10 | 2-10 | 2-10 | 2-10 | 2-10 | 2-10 | 2-9 | 2-9 |
| Лимфоциты LYM (%) | 12-36 | 40-76 | 42-74 | 38-72 | 26-60 | 34-48 | 25-50 | 18-40 | 18-40 |
АНАЛИЗ МОЧИ ПО НЕЧИПОРЕНКО ДЕТЯМ
Данное исследование выявляет наличие воспалительных процессов мочевыводящих путей и определяет количество форменных элементов крови (эритроцитов, лейкоцитов и цилиндров). Анализ проводят с целью определения функции почек.
Заболевания, которые позволяет выявить анализ по Нечипоренко:
- мочекаменная болезнь
- пиелонефрит
- гломерулонефрит
Порядок подготовки к исследованию:
- Проведение гигиенических процедур перед забором мочи.
- Сбор анализа в утренние часы, сразу же после пробуждения.
- Забор только средней порции мочи.
Соблюдайте рекомендации для получения более точных результатов проводимого анализа:
- Откажитесь от фруктов и овощей, в состав которых входят пигмент каротин, например свекла, морковь за сутки до сдачи анализа
- Уведомите врача о приеме медикаментозных препаратов, не принимайте мочегонные препараты
- Избегайте чрезмерной физической активности и стрессовых ситуаций накануне исследования
НОРМЫ ПОКАЗАТЕЛЕЙ
| Клеточный элемент мочи | Допустимое содержание в 1 мл субстрата |
|---|---|
| Лейкоциты | |
| Эритроциты | |
| Гиалиновые цилиндры | |
| Восковидные цилиндры | отсутствуют |
| Зернистые цилиндры | отсутствуют |
| Эпителиальные цилиндры | отсутствуют |
| Эритроцитарные цилиндры | отсутствуют |
Интерпретация результатов
Отклонения показателей от нормы будут обозначены на бланке результата. Интерпретацию анализа доверьте врачу-педиатру.
Основные принципы терапии
Крапивница у грудничка — это сложное заболевание, которое требует комплексного подхода в лечении.
Сначала нужно исключить контакт с аллергеном. Для этого необходимо пересмотреть рацион новорожденного. Вероятно, потребуется сменить марку подгузников и ограничить контакт с домашними животными.
Следующим этапом терапии является очищение организма. Для этого малышу можно сделать клизмочку. Представленные рекомендации обычно позволяют облегчить состояние ребенка с диагнозом «крапивница».
У грудничка лечение медикаментозными средствами не всегда сопровождается положительной динамикой. Препараты используются в крайних случаях, когда высыпания на теле достаточно долго не проходят. Обычно маленьким пациентам назначают антигистаминные средства («Фенистил», «Авил»). Они устраняют зуд и сыпь. Для чистки кишечника педиатры рекомендуют «Энтеросгель» или «Смекту». Действие данных препаратов направлено на поглощение токсических веществ в организме.
Стоит заметить, что медикаментозное лечение может назначить только врач. Любые препараты сильно угнетают иммунную систему малыша, поэтому к их помощи прибегают в исключительных случаях. Вышеперечисленные средства не способны ликвидировать причину расстройства. Они являются исключительно симптоматической помощью.
Каковы причины крапивницы у ребенка?
Ответить на этот вопрос в двух словах не получится. Ее может вызвать огромное количество раздражителей, поэтому источник проблемы нужно искать в каждом конкретном случае. Вот лишь некоторые причины этого заболевания.
Широкий ряд пищевых продуктов, в частности рыба, моллюски, яйца, орехи, томаты, клубника. Различные пищевые добавки — красители, консерванты (сульфиты, салицилаты) и другие.
Укусы ос, пчел, комаров, блох, пауков и других насекомых. Контакт с некоторыми растениями, в частности с крапивой. Контакт с медузами и другими морскими жителями.
Механические воздействия, такие как давление или вибрация. Воздействие холода, тепла, солнечного света. Высокие физические нагрузки, стрессы.
Лекарственные средства, в частности препараты пенициллинового ряда, нестероидные противовоспалительные препараты (например, аспирин), некоторые антибиотики, инсулин, рентгеноконтрастные вещества и другие.
Аутоиммунная реакция.
Кроме прямых причин, перечисленных в таблице, крапивница у ребенка может быть связанной, т.е. являться симптомом другого заболевания. Иногда она возникает как одно из проявлений бактериальной, вирусной или грибковой инфекции, дефицита определенных ферментов в организме малыша, наследственных заболеваний.
Как видите, причин — море. Радует лишь то, что возникает она очень быстро после воздействия раздражителя, поэтому часто его удается вычислить «по горячим следам».
Доказательства поствакцинальных осложнений.
- Появление клинических симптомов после введения вакцины вовсе не означает, что именно вакцина вызвала эти симптомы. Последние могут быть связаны с присоединением какой-либо интеркуррентной инфекции, которая может изменить и утяжелить реакцию организма на прививку, а в ряде случаев способствовать развитию поствакцинальных осложнений.
- В таких случаях для доказательства причинной связи между вакцинацией и патологическим синдромом должно быть проведено тщательное расследование. Так, после введения живых вирусных вакцин наиболее доказанной эта связь является при выделении и идентификации вакцинного штамма от больного. Вместе с тем, после прививки живой полиомиелитной вакциной вакцинный штамм может выделяться из стула вакцинированного в течение нескольких недель, и поэтому появление в этом периоде клинических симптомов энцефалита вовсе не означает, что они обусловлены вирусом полиомиелита. Более надежным доказательством причинной связи в таких случаях может быть выделение вируса из естественно стерильной ткани или жидкости организма, таких как мозг или ликвор.
Как понять, у ребенка сильная крапивница или не очень?
Для оценки признаков заболевания разработан специальный метод, который называется «Индекс активности крапивницы за 7 дней». Он очень простой, и вы его без труда освоите.
В течение семи дней необходимо оценивать два признака крапивницы — волдыри и зуд. Ежедневно ставьте каждому симптому балл от 0 до 3 в зависимости от того, насколько они выражены.

Суммарная оценка за 1 день для обоих признаков составит от 0 до 6. Чтобы получить общую оценку за 7 дней, сложите все ежедневные цифры вместе. Результат покажет, насколько сильна крапивница у ребенка:
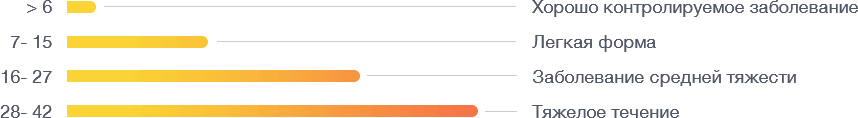
Полученный результат позволит вам оценить, насколько эффективно проходит лечение.
Авторы: , врач-дерматолог
Средства при зуде
Повышенная чувствительность и чрезмерная сухость кожных покровов усиливает зуд
Важно обеспечить коже необходимое увлажнение, а также насыщение витаминами и питательными веществами. С этой целью важно следить за оптимальным уровнем увлажнения воздуха в помещении, покупать одежду ребенку только из натуральных тканей, исключить продукты, провоцирующие аллергию.
Для устранения зуда важно применение качественных средств по уходу за кожей. Детям с повышенной сухостью кожи, страдающих зудом, высыпаниями, шелушением и раздражительностью, полезны косметические продукты – эмоленты.. Косметические средства серии «Эмолиум»:
Косметические средства серии «Эмолиум»:
- увлажняют кожу, поддерживают необходимый водный баланс;
- обогащают кожу липидами и аминокислотами;
- придают кожным покровам мягкость и эластичность;
- оказывают регенерирующее действие;
- избавляют от зуда, покраснения и раздражения;
- устраняют воспаления.
Виды побочных реакций
- Различают местные и общие реакции. Местные реакции возникают обычно на месте введения препарата и варьируют от легкого покраснения, лимфаденитов до тяжелого гнойного абсцесса. Общие реакции чаще всего проявляются в виде аллергических, а также незначительного или сильного повышения температуры с вовлечением в процесс различных систем и органов, наиболее тяжелым из которых является поражение центральной нервной системы.
- Часто встречающиеся побочные реакции
- У разных вакцин побочные эффекты могут различаться. Однако существует ряд реакций, которые могут встречаться во многих случаях:
- Аллергические реакции на компоненты вакцины.
- Эффекты болезни в мягкой форме.
- Живые вакцины могут быть опасны для людей с ослабленной иммунной системой (иммунодефицитами).
- Местные реакции в месте инъекции.
- Повышенная температура.
- При применении вакцин существует также другая опасность – с течением времени эффект прививки снижается, и пациент может заболеть. Тем не менее, болезнь будет проходить легче и давать меньше осложнений, чем у непривитых.
Частота поствакцинальных осложнений
- Первое место в структуре поствакцинальных осложнений занимают осложнения после АКДС-вакцинации (до 60% всех осложнений). Можно надеяться, что в перспективе широкое использование бесклеточного коклюшного компонента приведет к значительному снижению этих осложнений.
Наиболее частые причины осложнений
Неправильная дозировка вакцины
Неправильно выбрана техника иммунизации
Нарушение техники стерилизации приборов
Вакцина приготовлена с использованием неправильного растворителя
Неправильное разведение вакцины
Неправильно приготовление вакцины (например, вакцина не была перемешана перед употреблением)
Загрязнение вакцины
Неправильное хранение вакцины
Не были приняты во внимание противопоказания
Причины появления неврологических отклонений
Бывают случаи, когда неврологические отклонения у ребенка связаны с эмбриональным периодом его развития. Беременность и роды у матери могут протекать без осложнений, но существует масса этиологических факторов, воздействующих на плод. Это и внутриутробные инфекции ЦМВ, герпетическая инфекция, токсоплазмоз, хламидийная инфекция, микоплазмоз, уреаплазмоз, которые, чаще всего не дают клинических проявлений у матери во время беременности, но при этом происходит поражение плода через маточно-плацентарное кровообращение.
Все зависит от иммунологического здоровья матери. Титры антител в крови у матери данных инфекций могут быть достаточно высокими, но при высоком иммунологическом статусе, заражения плода не происходит или ребенок получает небольшой титр антител, а частые вирусные заболевания, провоцируют в дальнейшем аутоиммунный запуск различных медленных инфекций нервной системы.
Также на течение беременности у матери влияют экологические факторы, режим питания, предрасположенность к различным заболеваниям, в легкой форме, без симптомов перенесенные вирусные инфекции, которые ведут к формированию различных пороков развития сосудистой системы, гипоксическим нарушениям коры головного мозга.
Имея клинический опыт работы в стационаре свыше 30 лет, хочу отметить, что в настоящее время, число аутоиммунных заболеваний у детей возросло в несколько раз. Болезни, свойственные только взрослым, появились у детей, даже раннего возраста. Наибольшую опасность они представляют для детей в определенные возрастные группы риска – это от 5-7 лет и от 11-14 лет.
Резко увеличилось число демиелинизирующие заболевания у детей в возрасте от 15-17 лет. И наиболее провоцирующим фактором, является сдача экзаменов, как сильная стрессовая ситуация. А при детальном сборе анамнеза у таких детей, всегда выявляются этиологические факторы внутриутробных инфекций.
Ребенку, с учетом физиологических особенностей различных этапов формирования центральной нервной системы, ее созревания, свойственны периоды мнимого благополучия, когда заболевание уже обнаруживается, но ярких клинических проявлений или жалоб нет. В свою очередь, симптоматика поражения вегетативной нервной системы может выражаться в виде диспепсий (нарушение работы желудочно-кишечного тракта), частого срыгивания, кишечных колик. Такие дети лечатся, чаще всего, только у педиатра. Хотя лечение должно проводиться комплексно. Необходим осмотр детского невролога.
И в заключении хочу отметить, что не только медики несут ответственность за здоровье ВАШИХ детей, но и ВЫ – родители! Будьте внимательны к своим детям! Для них важнее не красивая одежда, компьютеры и телефоны, а Ваша любовь и забота. Здоровый ребенок-это счастье!
Врач-невролог высшей категории Латышева М.И.
Особенности кашля при трахеите
Кашель является ключевым симптомом трахеита у ребенка. Он навязчивый, нередко надсадный, мучительный, с грубым глубоким звуковым оттенком. Кашель при трахеите у ребенка может быть непродуктивным (сухим) или сопровождаться отделением вязкой необильной мокроты. Ее цвет зависит от характера и причины воспалительного процесса. При бактериальном трахеите отходящая при кашле мокрота обычно зеленоватая, а при вирусном – бело-серая, скудная.Приступы кашля при трахеите нередко появляются в предутренние часы и сразу после пробуждения. Это объясняется физиологическим застоем крови у ребенка и ослаблением дренирования (освобождения от мокроты) дыхательных путей при продолжительном положении лежа. Отек и скапливающаяся мокрота провоцируют приступ кашля.
Педикулез
Заражение вшами – это одно из наиболее часто встречающихся заболеваний у детей дошкольного и младшего школьного возраста. Зуд волосистой части головы – это главный симптом заражения, по которому родители могут заподозрить заражение у своего ребенка. Из других признаков заболевания следует выделить – наличие гнид (яиц) на волосах, ранки и язвочки на местах расчесов, повышенная раздражительность и нервозность ребенка.
Существуют и другие паразитарные заболевания, сопровождающиеся сильным зудом кожи. Среди них – чесотка, возникающая при инфицировании подкожным клещом. Заражение происходит при контактах с больным человеком, а также через дверные ручки или перила.
Сильный зуд при чесотке усиливается в вечернее и ночное время, нарушая нормальный сон ребенка. Чаще всего поражается кожа в области запястий, пальцев рук, живота, подмышек. На теле хорошо видны чесоточные ходы в виде изогнутых линий.
Для того, чтобы устранить зуд, вызванный паразитарными заболеваниями, необходима обработка кожи специальными препаратами, которые назначаются врачом. Чтобы успокоить кожу после зуда и ускорить заживление повреждений, применяют дополнительные средства с мягким действием.
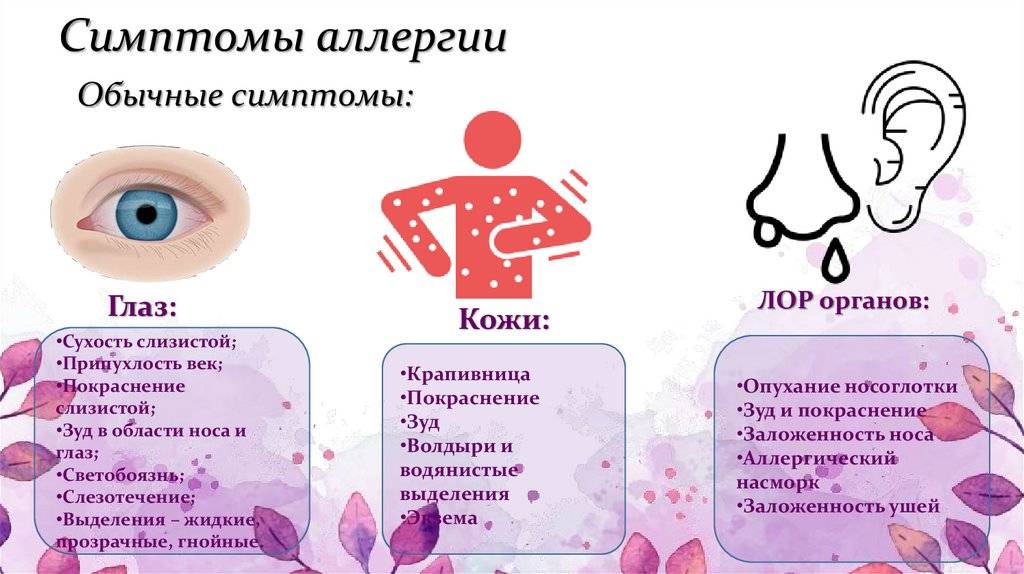
Симптомы
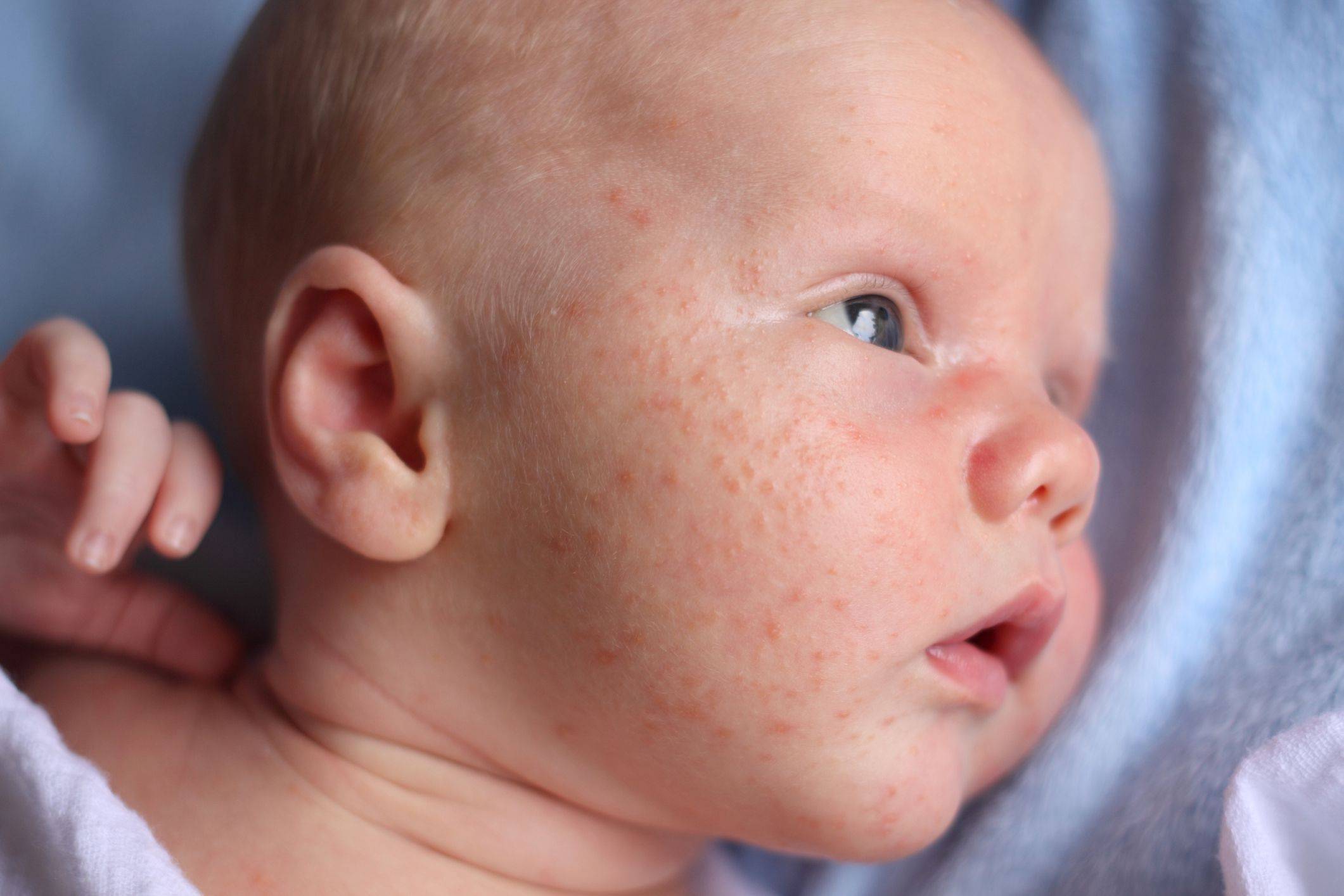
В зависимости от раздражителя, который спровоцировал появления кожной аллергии, выделяют несколько видов сыпи. Возможные экзантемы (общее название сыпей) на кожных покровах ребенка делятся на такие виды:
- пустулы — полостной элемент кожной сыпи, заполненный гноем;
- бляшки — патологические элементы с четкими краями;
- пятна (макулы) — локальное изменение цвета кожного покрова;
- везикулы — водянистые образования;
- пузыри — крупные водянистые образования, достигающие в диаметре более 0,5 см.
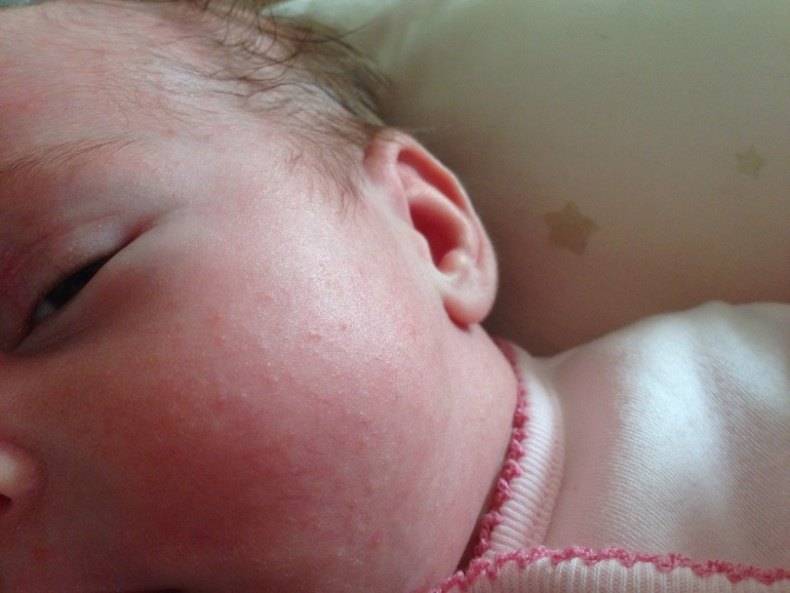
Если у малыша развилась пищевая аллергия, то высыпания прежде всего обнаруживаются на щеках или в периоральной области. Если ребенок столкнулся с контактной аллергией, то сыпь на кожных покровах появится там, где произошло непосредственное соприкосновение с аллергеном. Если в качестве аллергена выступают лекарственные средства, то проявления аллергии на коже будут локализованы прежде всего в области лимфатических узлов.
Кожную аллергию делят на 3 основных заболевания со своими симптомами:
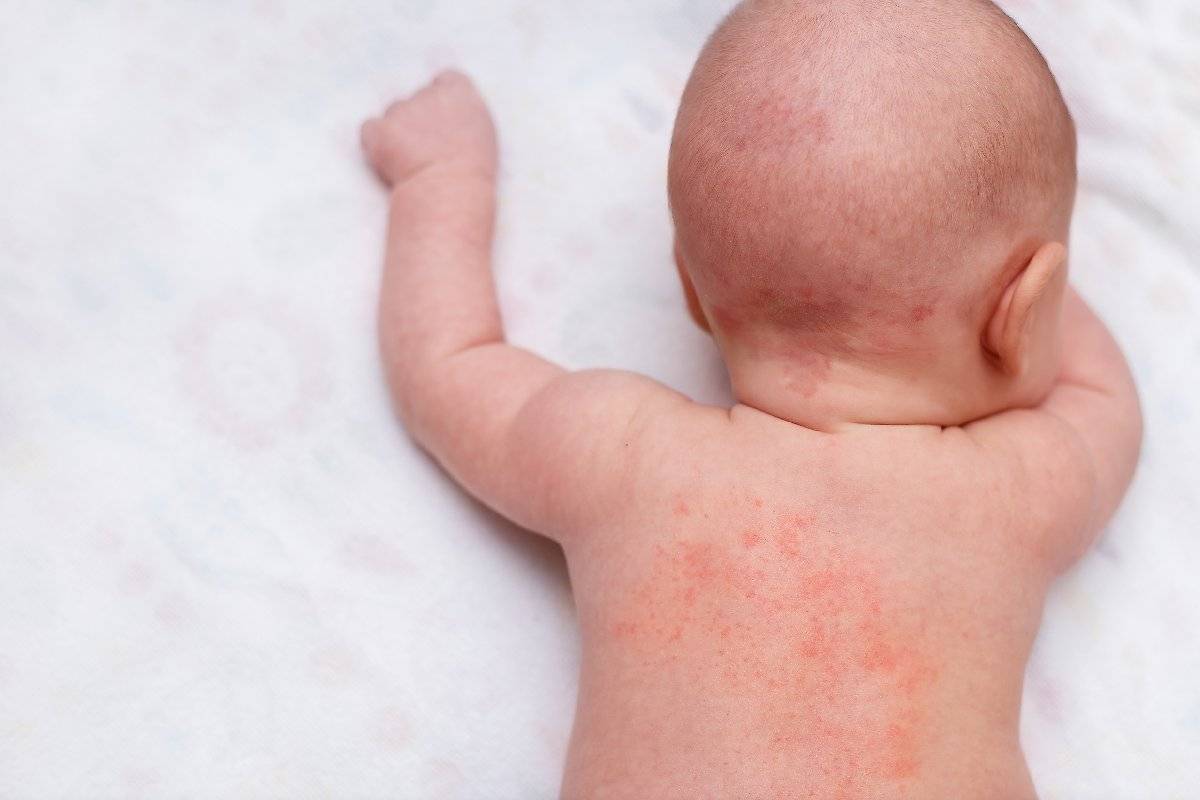
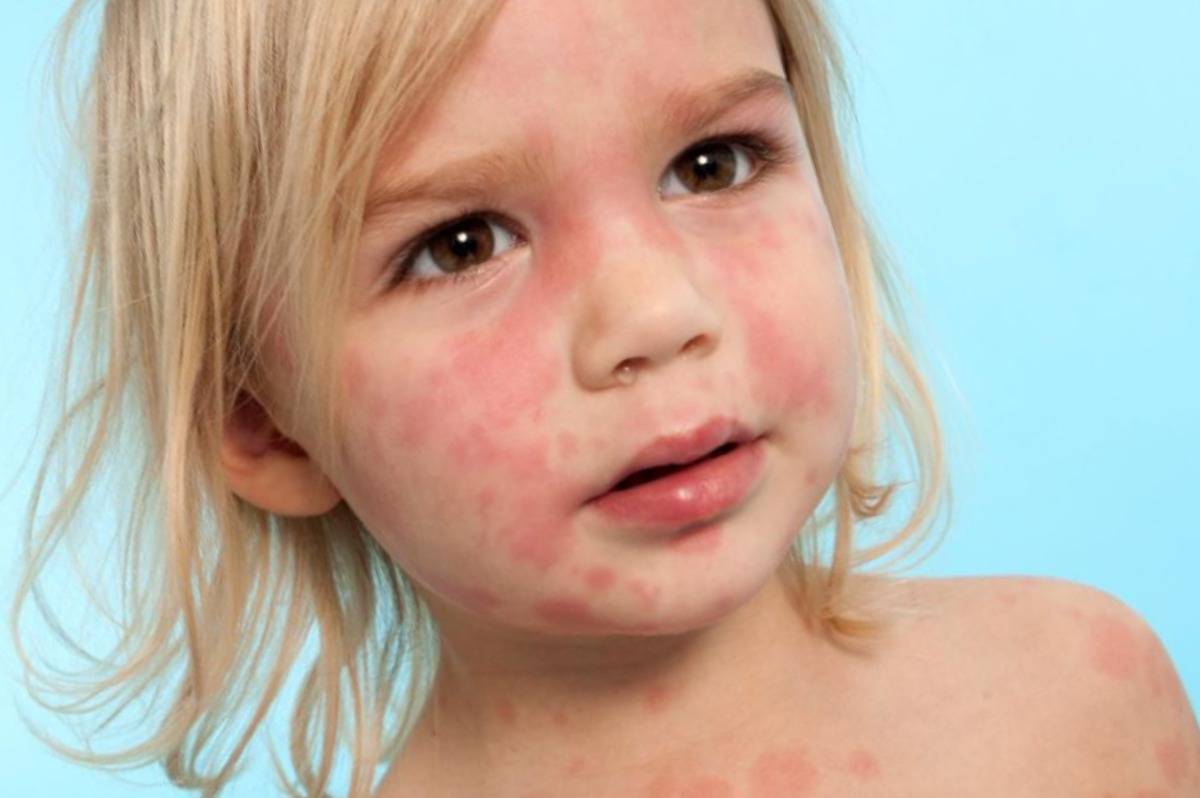
- Крапивница. Для такой патологии характерно появление мелкой красной сыпи, которая сильно зудит и хорошо заметна на коже. Она не проходит на протяжении 3-24 часов. Затем сыпь исчезает и через время появляется снова на новых участках тела. Наряду с сыпью у 40% пациентов с крапивницей также появляются отеки в области лица, рук и ног. Особенно опасно, когда отечность распространяется на язык и глотку.
- Атопический дерматит (атопическая экзема). Распространенная патология, проявляющаяся преимущественно зудом, высыпаниями. Они чаще всего локализованы на лице, в области локтевых и коленных суставов. У малышей, в семейном анамнезе которых имеется склонность к аллергии, при проявлениях атопии возможно появление зудящей красной сыпи. Также могут появляться мелкие пузырьки, наполненные жидкостью, которые лопаются с образованием мокнущих участков.
- Контактный дерматит. Под воздействием раздражителя или аллергена на кожных покровах развиваются воспалительные процессы. При такой форме дерматита появляются везикулы, кожа краснеет, становится сухой, шелушится. Появляются трещины, границы которых распространяются за пределы области непосредственного контакта с раздражающим веществом.
Аллергия на коже у ребенка может развиваться спустя сутки или двое после непосредственного контакта с веществом. Проявления аллергии могут давать о себе знать на протяжении 2-4 недель. Иногда симптоматика полностью не проходит даже после получения должной терапии.
В зависимости от характера аллергена реакция организма может быть сезонной или круглогодичной. Последнюю провоцируют аллергены, постоянно присутствующие в среде обитания ребенка: домашняя пыль, плесневые грибки, обитающие в ванных комнатах, лекарства, бытовая химия и подобные им. Периоды обострения сезонной аллергии достаточно легко определяются, поскольку связаны с временем года и жизнедеятельностью растений.
Важно! Довольно часто встречается аллергическая реакция немедленного типа, которая подразумевает появление высыпаний на покровах в считанные секунды после контакта с раздражителем.
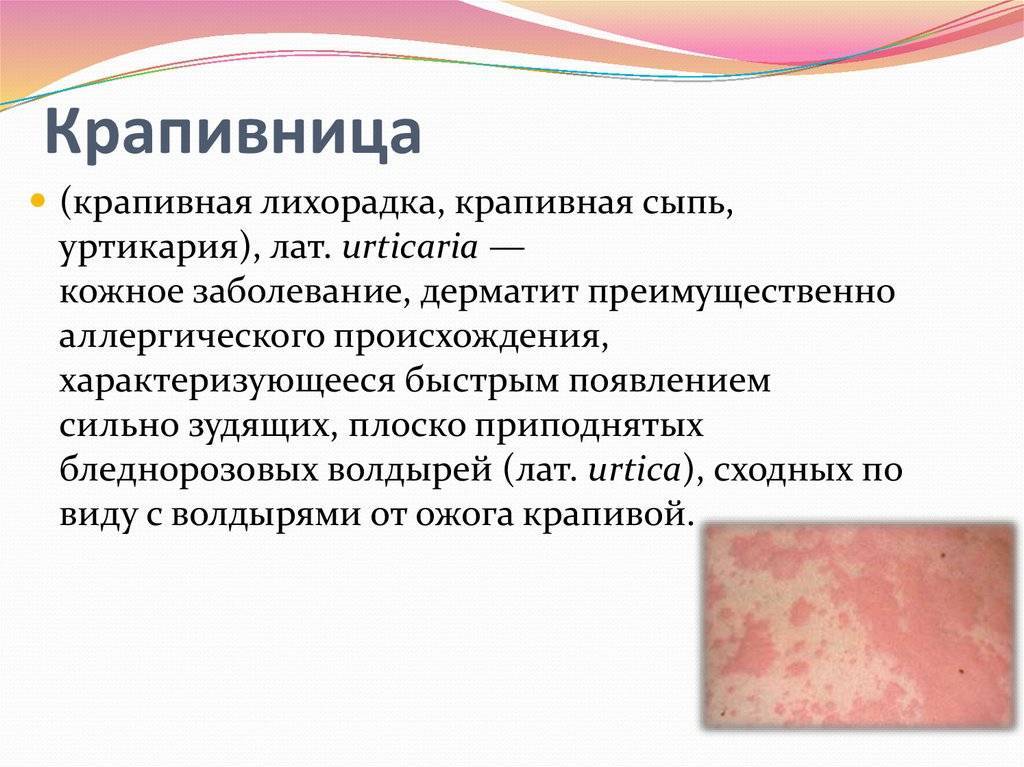
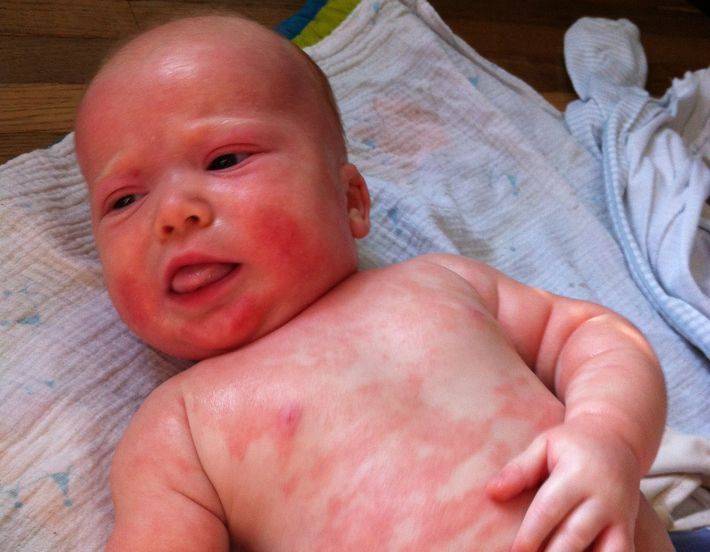
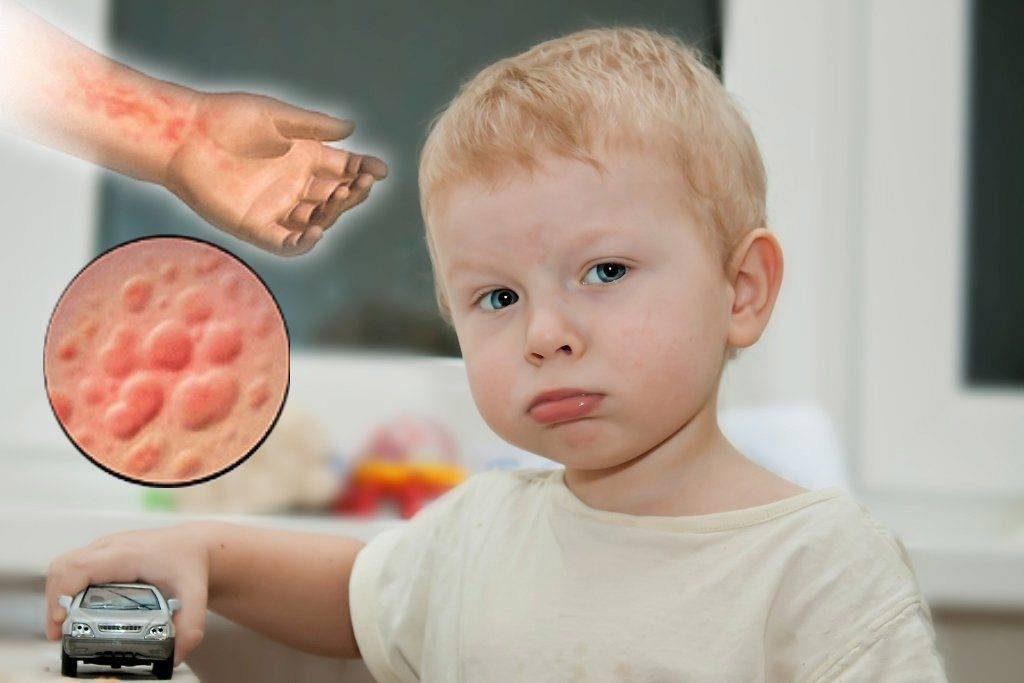
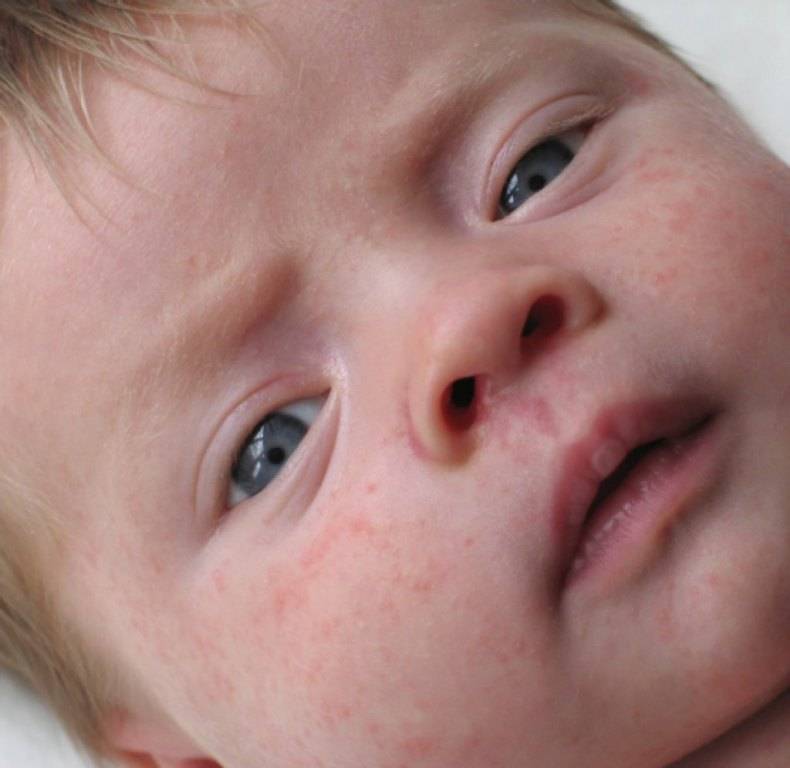
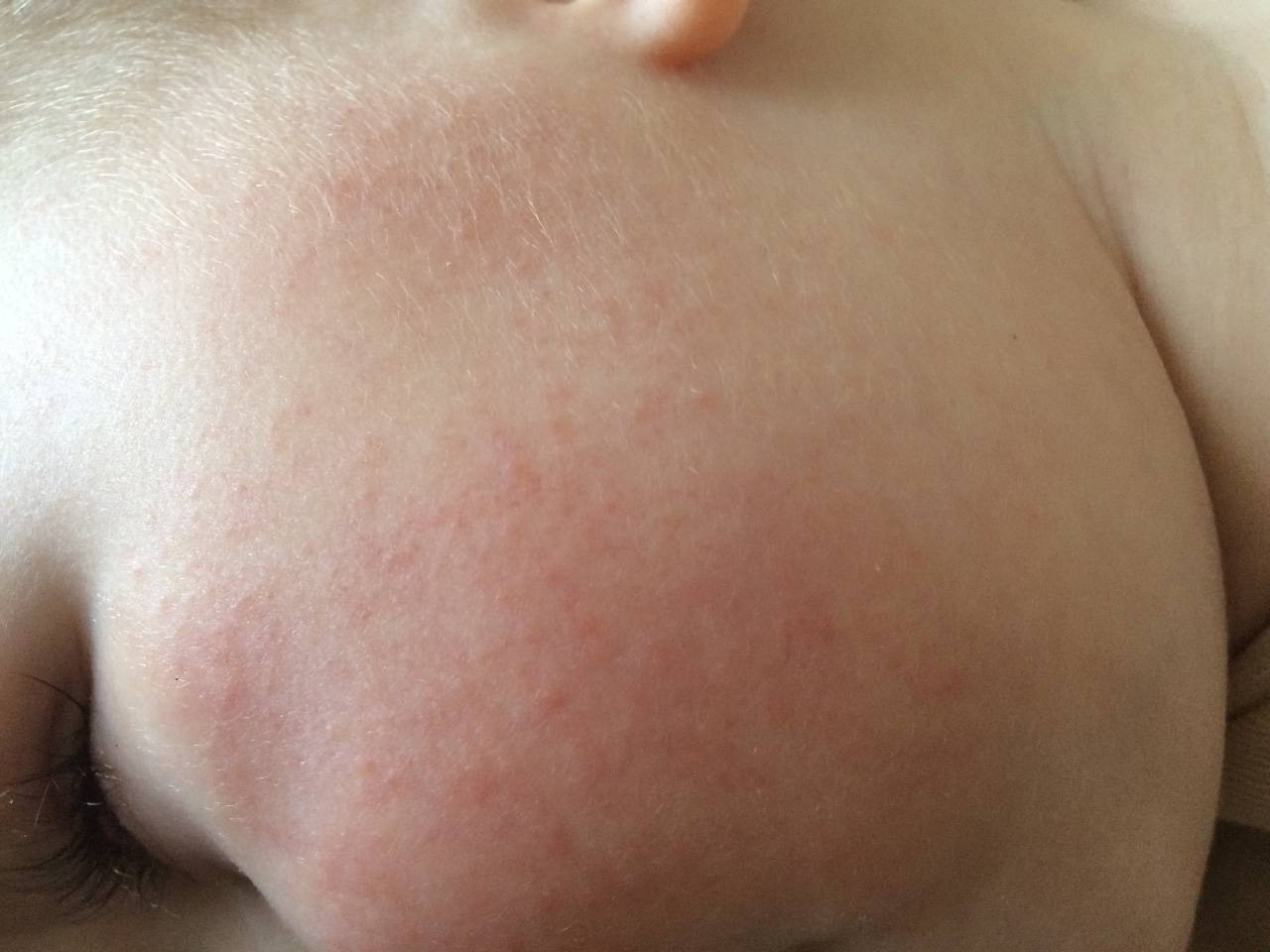
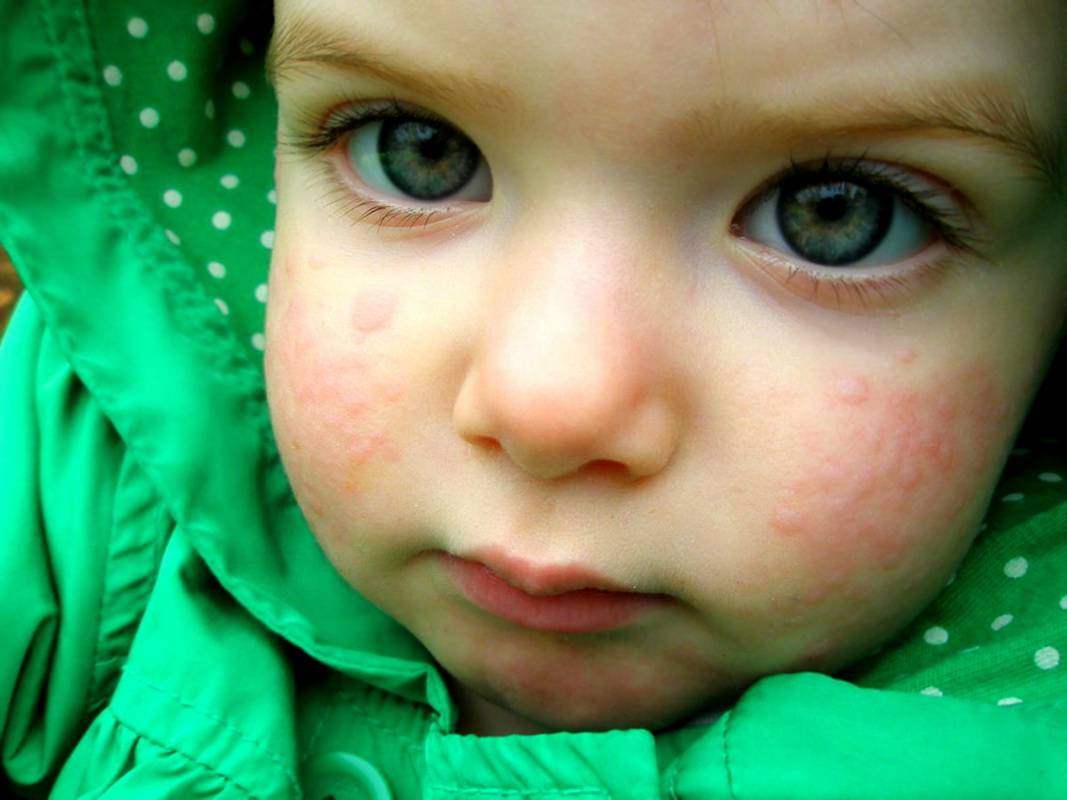
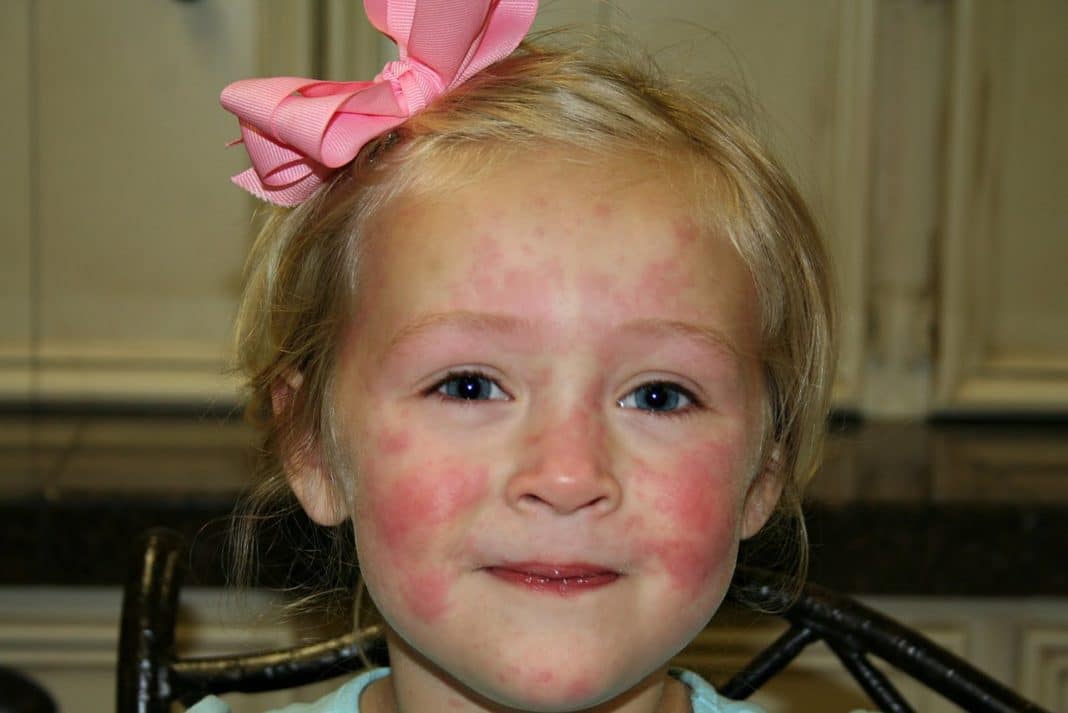
Крапивница
Зуд у ребенка часто вызывают аллергические реакции организма. К таким заболеваниям относится крапивница. Спровоцировать болезнь могут различные аллергены, часто причину установить не удается.
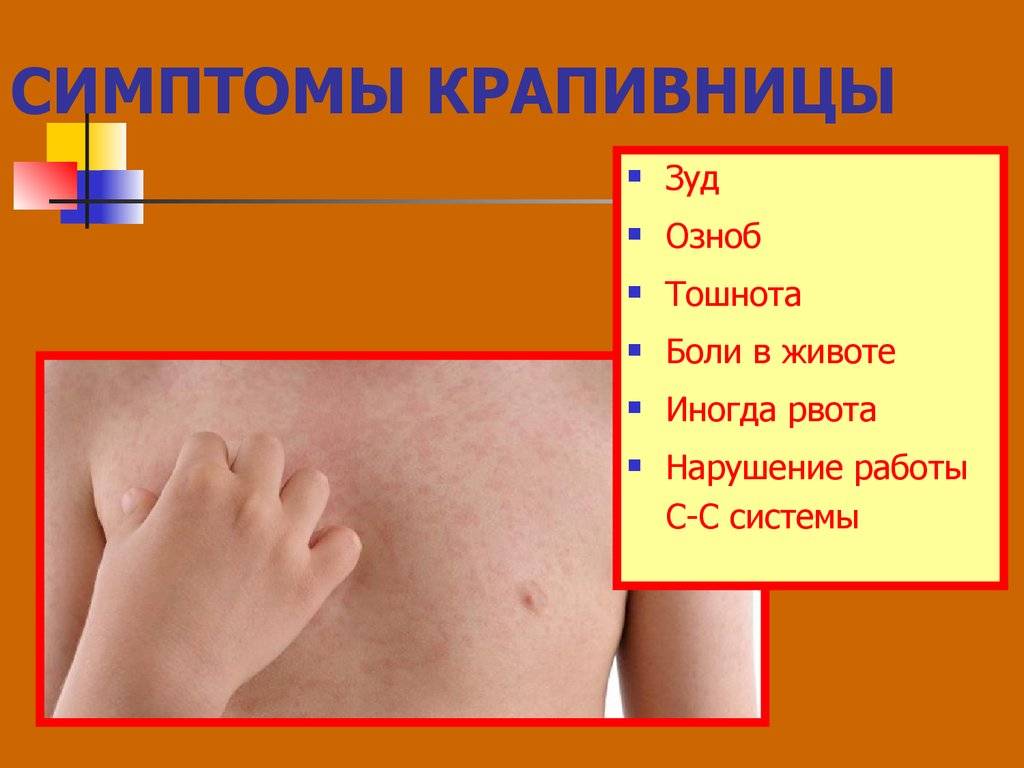
На коже и слизистых образуются множественные волдыри, напоминающие ожоги крапивы или укусы комаров. Пораженные участки сильно зудят, отекают и краснеют. Высыпания могут возникать на любой части тела. В тяжелых случаях возможно повышение температуры тела, головная боль, общее недомогание. У детей до трех лет могут возникать диспепсические расстройства: тошнота, рвота, нарушения стула.
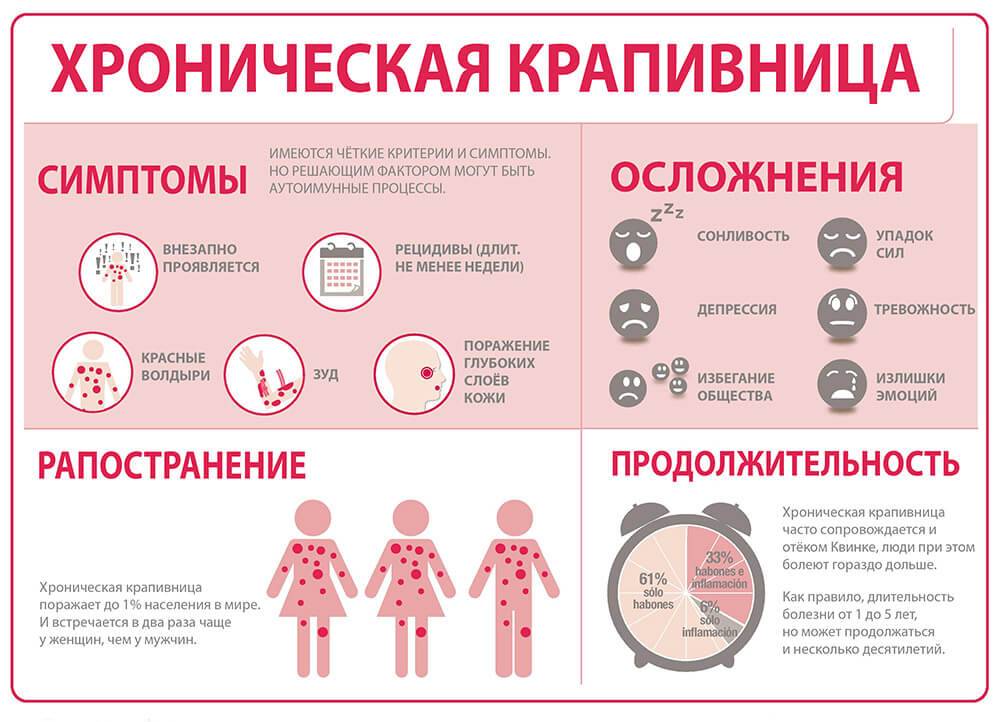
Хроническое вялотекущее течение крапивницы нарушает сон и аппетит ребенка, дети становятся капризными и вялыми. Тяжелым осложнением является отек Квинке, при котором показана срочная госпитализация.
Потница
Потница – это кожное заболевание, вызываемое повышенным потоотделением. Заболевание не представляет опасности для здоровья, но вызывает неприятные ощущения у ребенка. Чаще всего потницей страдают дети до года. Заботливые родители стараются укутать малыша, не отдавая себе отчета в том, что нарушают при этом его терморегуляцию.
На коже появляются небольшие пузырьки, после которых возникает раздражение и шелушение кожных покровов. У детей старшего возраста потница возникает в местах трения кожи с одеждой – в области подмышек, в паху или в кожных складках.
Для устранения потницы необходимо убрать факторы, которые ее провоцируют. Для снятия зуда и раздражительности может понадобиться дополнительное лечение.
Риск развития осложнений после вакцинацией и риск после соответствующих инфекций
| Вакцина | Поствакцинальные осложнениячисло случаев/число вакцинированных | Вероятность осложнений в случае заболевания непривитых |
| Корь-паротит-краснуха | Тромбоцитопения 1/40000 | до 1/300 |
| Асептический (паротитный) менингит (штамм Jeryl Lynn)меньше 1/100000 | до 1/300 | |
| Корь | Тромбоцитопения 1/40000 | до 1/300 |
| Энцефалопатия 1/100000 | до 1/300 | |
| смертельный исход до 1/500 | ||
| Коклюш-дифтерия-столбняк | Энцефалопатия до 1/300000 | до 1/1200 |
| Коклюш смертельный исход 1/800 | ||
| Дифтерия смертельный исход 1/20 | ||
| Столбняк смертельный исход 1/5 | ||
| Вирус папилломы | Тяжёлая аллергическая реакция 1/500000 | Рак шейки матки до 1/4000 |
| Гепатит В | Тяжёлая аллергическая реакция1/600000 | Риск заражения до 1/700 |
| Туберкулёз | Диссеминированная БЦЖ-инфекция до 1/300000 | Риск заболеть до 1/500 |
| БЦЖ-остеит до 1/100 000 | ||
| Полиомиелит | Вакциноассоциированный вялый паралич до 1/160000 | Паралич до 1/100 |