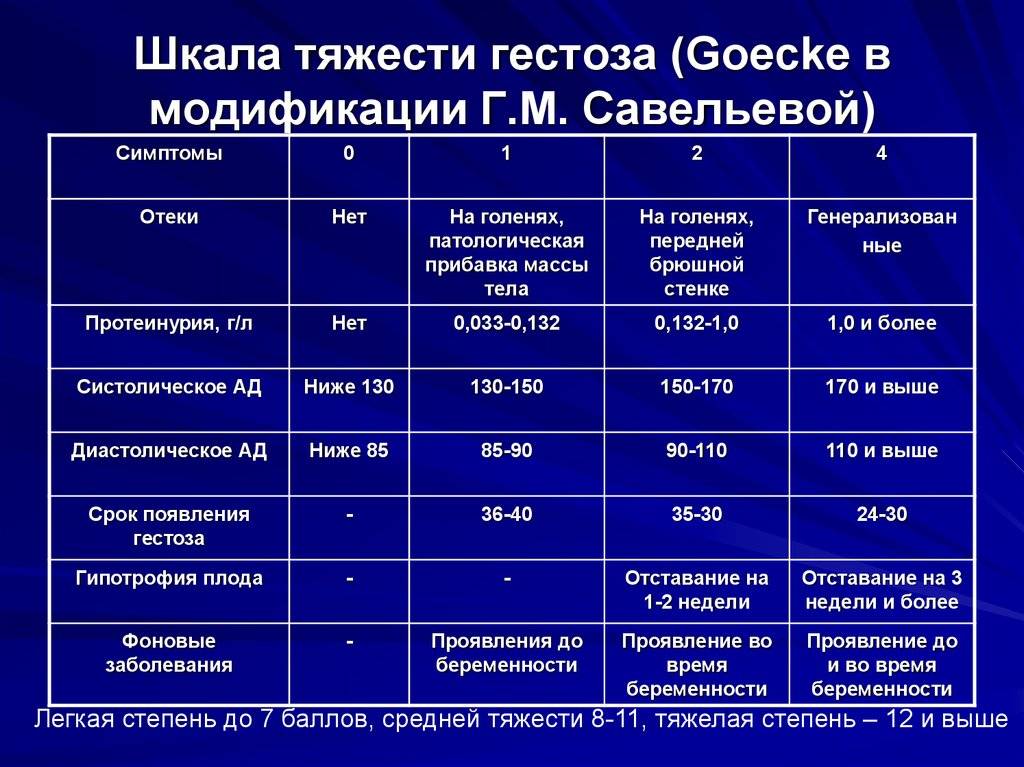
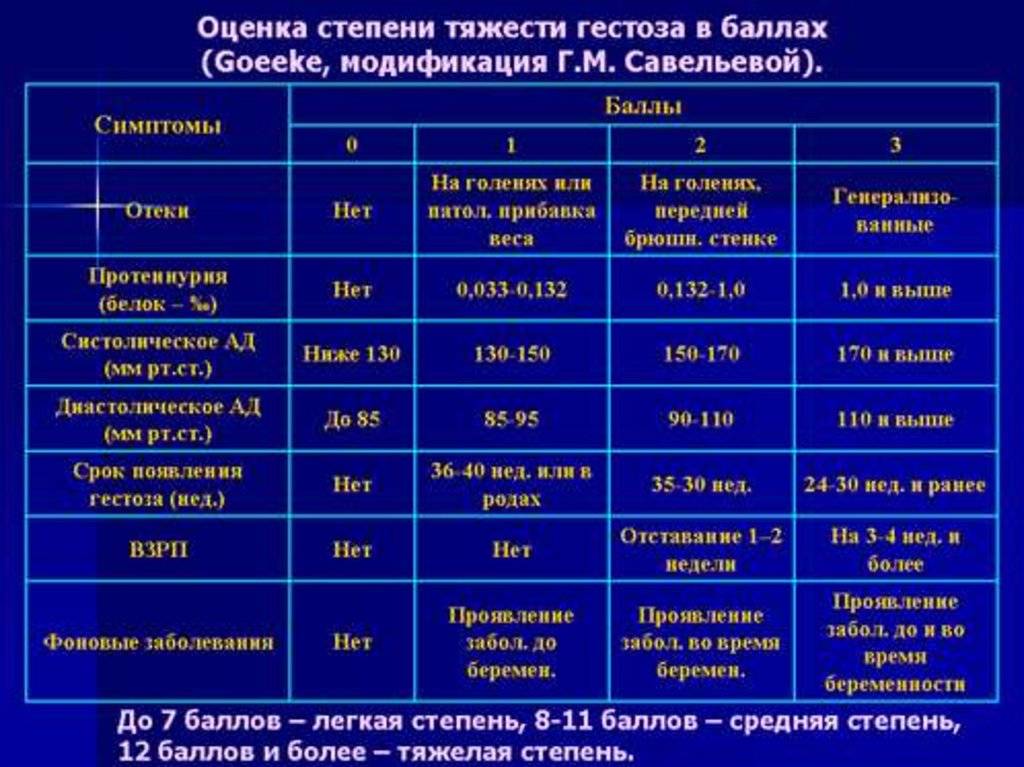
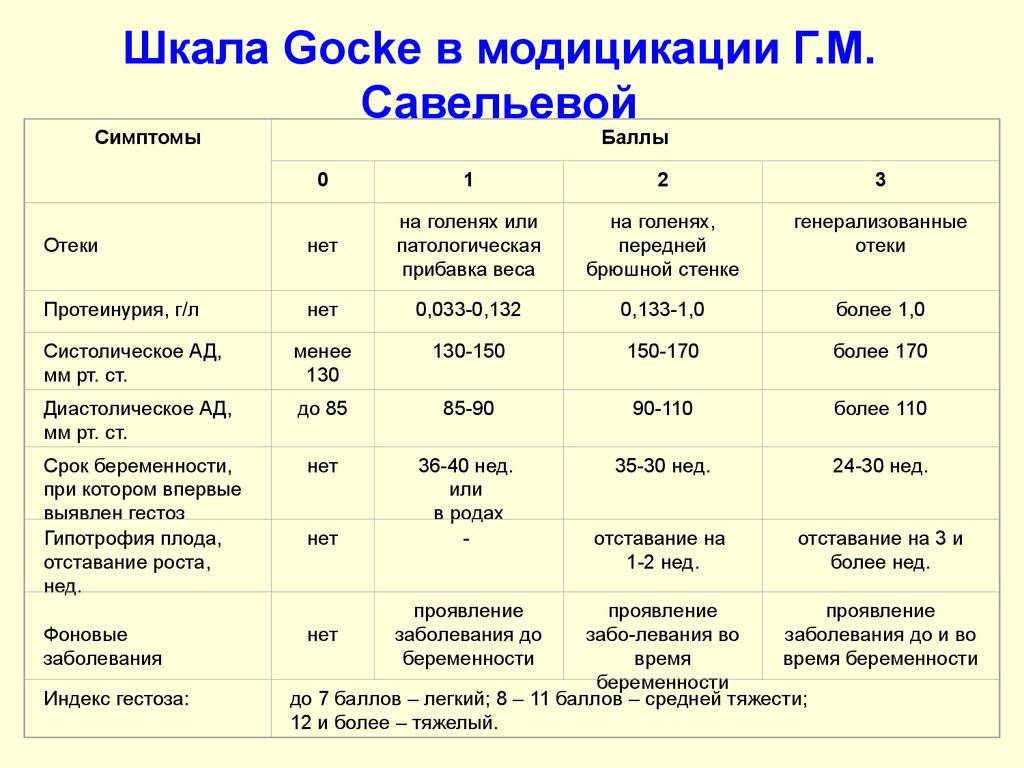
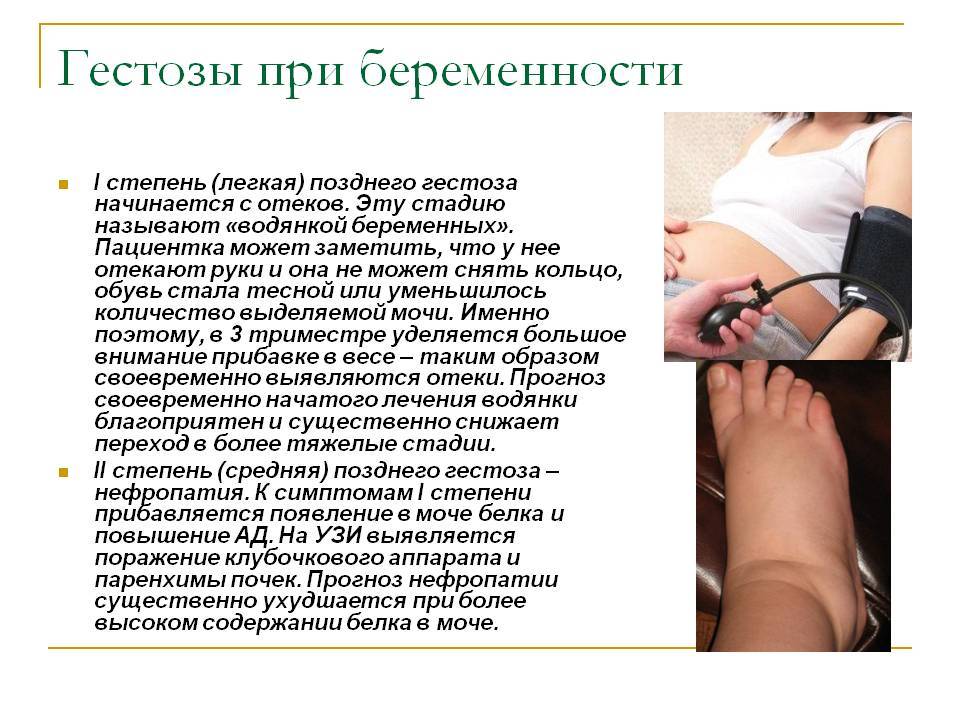
Диагноз гестоза
Чтобы поставить диагноз гестоза необходимо учесть данные анамнеза, жалобы пациентки, провести осмотр и проанализировать результаты лабораторных исследований. Чтобы понять, насколько выражены проявления гестоза, назначают ряд обследований:
- Коагулограмму, для оценки функции свертывания крови.
- Общий анализ крови.
- Общий анализ и биохимию мочи.
- Биохимию крови.
- Измерение разницы между объемами выпитой воды и выделенной мочи за сутки.
- Измерение давления артериальной крови.
- Определение показателей изменения веса.
- Обследование глазного дна.
Обязательно при гестозе назначают УЗИ и допплерографию, для изучения состояния плода, маточно-плацентарного кровообращения. Всех пациенток с гестозом направляют на консультацию к офтальмологу, терапевту, невропатологу, нефрологу.
Лечение гестоза
Гестоз, или преэклампсия осложняет 2-8% всех беременностей и является одной из ведущих причин материнской и перинатальной заболеваемости.
Гестоз – мультифакториальное осложнение беременности, для которого характерны перфузионные нарушения в жизненно важных органах и плаценте и генерализованный сосудистый спазм.
Симптомы гестоза
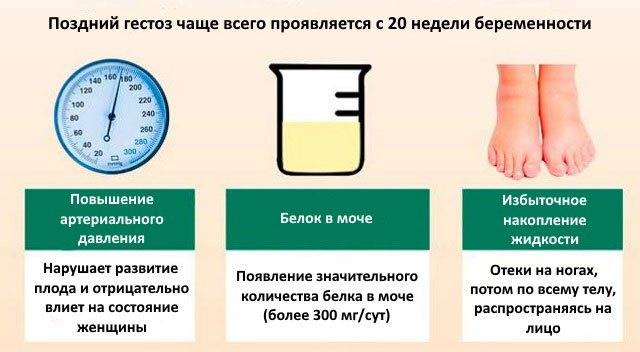
Основные симптомы гестоза:
• отеки,
• протеинурия (повышенное содержание белка в моче),
• гипертензивные расстройства.
Какие факторы влияют на развитие гестоза?
Среди факторов риска развития этой патологии:
• возраст беременной женщины (младше 18 и старше 30 лет),
• “вредные” условия труда,
• тяжелые физические нагрузки,
• постоянные стрессы,
• неправильное питание и вредные привычки,
• экстрагенитальные и гинекологические заболевания в анамнезе,
• гестоз у матери беременной,
• гестоз во время предыдущей беременности и т.д.
Полный список причин, которые вызывают преэклампсию, остается предметом дискуссий. Среди наиболее вероятных называют генетическую предрасположенность и иммунологическую нетолерантность между матерью и плодом.
Гестоз – крайне опасное заболевание, поэтому так важна его своевременная диагностика. В нашем Центре используются последние достижения медицинской науки для проведения глубокого обследования матери и плода с применением скрининговых программ для раннего выявления и прогнозирования преэклампсии.
Как избежать гестоза?
Самый распространенный и эффективный способ профилактики гестоза – прием сбалансированного поливитаминного комплекса, содержащего витамины А, С, В и Е, группы В, препаратов магния и прогестерона, причем еще на этапе планирования беременности.
Благодаря благоприятному воздействию на эндотелий (внутренний слой, покрывающий стенки сосудов) – дисфункция которого неразрывно связана с гестозом – а также восполнению недостатка необходимых микроэлементов, значительно снижается риск возникновения т.н. “позднего токсикоза”.
Прогестерон помогает создать благоприятные условия для имплантации оплодотворенной яйцеклетки, поддерживает нормальное течение беременности, благодаря снижению тонуса и возбудимости матки, подавляет цитотоксичную реакцию.
Что касается немедикаментозных методов, в первую очередь, это ответственный подход к планированию беременности
Пройдите комплексное обследование, чтобы оценить степень готовности своего организма к столь важному этапу. Это поможет предотвратить не только гестоз, но и многие другие серьезные осложнения
Сделайте расширенный анализ крови, чтобы узнать, в норме ли ваши показатели. Так, например, повышение содержания гомоцистеина в крови может вызвать развитие тяжелых патологий у ребенка и даже спровоцировать выкидыш. Перед беременностью его нужно обязательно привести в норму. Для этого придется пересмотреть свой рацион питания и начать принимать витамины группы B и фолиевую кислоту, увеличить физическую активность.
После наступления беременности, начиная с первых недель после зачатия, избежать гестоза поможет здоровое питание (минимум соли, жирной, копченой и жареной пищи), создание и поддержание благоприятного экологического и эмоционального фона (минимум стрессов), питьевой режим (минимум 1,5 л воды в сутки). До недавних пор существовало ошибочное мнение, что обильное питье при гестозе может усугубить состояние женщины, но сейчас научно доказано, что это не так. Напротив, обезвоживание может привести к серьезным осложнениям.
Для того, чтобы избежать гестоза и других осложнений беременности, мы рекомендуем вам воспользоваться одной из комплексных программ ведения беременности в нашем Центре. Опытные врачи экспертного класса смогут вовремя обнаружить тревожные признаки заболевания и предотвратить развитие болезни.
ОБСЛЕДОВАНИЕ И ЛЕЧЕНИЕ ПРОВОДИТСЯ НА НОВЕЙШЕМ
ВЫСОКОТЕХНОЛОГИЧНОМ ОБОРУДОВАНИИ
Наши преимущества:
Причины невынашивания беременности
Причины неразвивающейся беременности на ранних сроках достаточно схожи с общей ситуацией, когда женщина не может выносить ребенка.
Существует множество причин, по которым беременная женщина может потерять ребенка:
- наличие инфекционных заболеваний (бактериальные, грибковые и вирусные заболевания приводят к воспалению эндометрия, а это мешает плоду закрепиться в матке и развиваться);
- половые инфекции (герпес, трихомониаз, микоплазмоз, токсоплазмоз, хламидиоз);
- эндокринные заболевания, которые могут привести к гормональному дисбалансу и, как следствие, к выкидышу;
- психическое, физическое и эмоциональное истощение;
- недостаток женских гормонов, например, прогестерона, что может привести к прерыванию беременности;
- хромосомные и другие аномалии плода;
- врожденная и приобретенная патология матки (например, в результате абортов и выкидышей в прошлом);
- резус-конфликт (отрицательный резус-фактор у мамы и положительный у папы могут привести к конфликту антител, в результате которого организм матери воспринимает плод как инородное тело и пытается вытолкнуть его из организма);
- наличие вредных привычек у беременной (курение, употребление алкоголя, наркотиков, что приводит к интоксикации организма;
- неблагоприятная экологическая обстановка, радиация.

1
Диагностика осложнений при беременности

2
Диагностика осложнений при беременности

3
Диагностика осложнений при беременности
Гестационный сахарный диабет: причины, симптомы, лечение
Гестационный сахарный диабет
– один из вариантов диабета, который возникает или впервые диагностируется в период беременности. В основе заболевания лежит нарушение обмена углеводов различной степени, а именно снижение толерантности к глюкозе в организме беременной женщины. Его ещё принято называть диабетом беременных.
Результаты исследований эпидемиологов, проводимых в США, показали, что гестационный сахарный диабет развивается у 4% всех беременных. Европейские исследователи озвучили данные, согласно которых распространенность гестационного сахарного диабета
колеблется в диапазоне 1-14% от общего числа беременностей. Около 10% женщин после родов остаются с признаками заболевания, которое впоследствии трансформируется в сахарный диабет второго типа. По данным статистики, у половины женщин, перенесших во время беременности гестационный сахарный диабет, на протяжении последующих 10-15 лет развивается сахарный диабет 2го типа.
Такие высокие показатели распространенности данной патологии и возможных осложнений свидетельствуют о малой осведомленности женщин о возможных рисках развития гестационного сахарного диабета и его последствиях, и, как следствие, позднего обращения за диагностикой и квалифицированной помощью. Для своевременного выявления заболевания в репродуктивных центрах по планированию семьи и женских консультациях в настоящее время проводится активная просветительская работа, позволяющая сохранить здоровье женщины и способствующая рождению здорового потомства.
Как и почему развивается гестоз
Патология изучается давно, но медицинская наука пока выдвигает лишь теории о механизме развития и причинах гестоза. Одна из гипотез кортико-висцеральная, она объясняет гестоз нарушениями физиологической связи между корковыми и подкорковыми структурами мозга, что ведет к патологическим изменениям в системе рефлексов сосудов и кровообращения в целом.
Также выдвигается гормональная теория, согласно которой гестоз связан с нарушениями эндокринной регуляции органов. Иммунологическая гипотеза говорит, что патологическое состояние вызвано конфликтом между плодом (чужеродным телом) и организмом матери. Есть предположения, что гестоз связан с определенной наследственностью. Но большинство гинекологов утверждают, что гестоз возникает из-за комбинации разных неблагоприятных факторов.
Толчком к появлению гестоза становится спазм сосудов всего тела, отчего нарушается кровоток. Повышается артериальное давление, количество крови в сосудах уменьшается. В результате клетки, ткани и органы испытывают дефицит кислорода и питания. Эндотелий сосудов (внутренняя оболочка) при гестозе повреждается, что повышает их проницаемость, жидкость проникает в межклеточное пространство, возникает отек. Также изменяется функция сворачивания крови, возрастает риск образования внутрисосудистых тромбов. Больше всего страдают от недостатка кислорода и питания клетки мозга, почек, надпочечников, печени и плацентарная система.
Гестоз беременных приводит к органическим и функциональным изменениям в головном мозге – нарушается микроциркуляция, образуются тромбы, развивается дистрофия нервных клеток, возникают точечные либо мелкоочаговые кровоизлияния, повышается давление внутри черепной коробки.
Также гестоз вызывает ряд функциональных нарушений в работе почек. В моче обнаруживается протеин, снижается почечная фильтрация, вплоть до развития недостаточности этих органов выделения. При нарушении кровотока в печени, связанного с гестозом, образуются некрозы и очаги с кровоизлияниями. Если гестоз приводит к нарушению кровотока в плаценте, образованию тромбов, нарушается питание плода, что ведет к задержке развития, иногда к его смерти и прерыванию беременности.
Как предупредить гестоз
Угрозу развития гестоза можно предвидеть. Предрасположенность бывает наследственной, риск возрастает у пациенток с хронической патологией почек, печени, сердца, сосудов. Отрицательный резус матери и положительный у плода также повышают вероятность возникновения гестоза. Кроме того, патологию часто диагностируют при многоводии и многоплодии, у беременных после 35 лет.
Профилактические мероприятия для предупреждения гестоза начинают со второго триместра беременности. Женщинам рекомендуют больше отдыхать, правильно питаться, регулярно гулять, двигаться. Чтобы не возник гестоз, даже при нормальной беременности без факторов риска, рекомендуют во второй половине ограничить соль и жидкость в меню.
Очень важно, чтобы будущая мама вовремя становилась на учет и постоянно наблюдалась у врача гинеколога. Если своевременно сдавать все анализы, контролировать вес, регулярно осматриваться специалистом, можно выявить начальные проявления гестоза
Это позволит провести своевременную коррекцию, не допустить прогрессирования и осложнений. Также рекомендуют проводить медикаментозную терапию сопутствующих заболеваний, которые повышают риск гестоза.
Диета больных гестационным сахарным диабетом
Сахарный диабет при беременности предполагает обязательную диетотерапию, так как именно правильное питание может стать залогом успешного лечения этого заболевания
При разработке диеты важно помнить, что акцент необходимо сделать на снижении калорийности пищи, без понижения её питательности. Врачи рекомендуют придерживаться ряда простых, но эффективных рекомендаций относительно диеты при ГСД:
– есть малыми порциями в одинаковые часы;
– исключить из рациона жареные, жирные продукты, насыщенные легкоусвояемыми углеводами (торты, выпечка, бананы, инжир), а также продукты быстрого приготовления и фаст-фуд;
– обогатить рацион кашами из различных круп (рис, гречка, перловая крупа), салатами из овощей и фруктов, хлебом и макаронными изделиями из цельного зерна, т.е. продуктами, богатыми клетчаткой;
– употреблять в пищу мясо нежирных сортов, птицу, рыбу, исключить сосиски, сардельки, копченые колбасы, содержащие в себе много жиров
– готовить еду, используя небольшое количество масла растительного происхождения;
– пить достаточное количество жидкости (не менее полутора литров в сутки).
Анатомия гортани
Гортань – это сложный орган, представляющий собой комплекс различных тканевых структур с развитой сетью кровеносных, лимфатических сосудов и нервов.Гортань – полый воздухоносный орган, жесткость которому придают хрящи. Сверху гортань открывается в гортаноглотку, а снизу переходит в трахею.Внутри гортань покрыта тонкой слизистой оболочкой цилиндрического мерцательного эпителия, а в местах механической нагрузки (надгортанник, задняя стенка гортани, свободные края голосовых складок) более прочным многослойным плоским эпителием.
Скелет гортани состоит из 5 главных хрящей:
- трех непарных (перстневидный, щитовидный и надгортанник);
- двух парных (черпаловидные хрящи);
Голосовые складки представляют собой два мышечно-связочных тяжа белесовато-перламутрового цвета.
Гортань обеспечивает ряд важных функций:
- дыхательную
- фонаторную (голосовую)
- защитную
- кашлевую
- отхаркивающую
- речеобразующую (она основана на дыхательной и голосовой функциях)
Лечение гестоза
Лечение тяжелого и средней тяжести гестоза проводится исключительно в стационаре. Первым делом устраняют нарушения функций важных для сохранения жизни систем организма. Затем переходят к родоразрешению наиболее приемлемым способом.
В амбулаторных условиях разрешается лечить гестоз на стадии водянки, с распространением отеков лишь на стопы и голени, при нормальных показателях мочи.
Пациенток с гестозом на стадии нефропатии, преэклампсии и эклампсии надо класть в больницу, которая оборудована палатами интенсивной терапии или реанимацией, имеет операционный блок и отделение для недоношенных новорожденных. Если не удается купировать проявления тяжелого гестоза, беременность прерывают.
Лечение гестоза всегда ориентировано на предупреждение тяжелых осложнений патологии, профилактику отслоения плаценты, кислородного голодания плода, нарушений трофики, гибели ребенка. В первую очередь купируют:
- Работу ЦНС.
- Дисциркуляторные нарушения, проблемы в системе сворачивания крови.
- Нарушения метаболизма.
- Повреждения стенки сосудов.
- Гипертензию или гипотензию.
- Водно-солевой баланс.
Длительность лечения гестоза определяется тяжестью и выраженностью его проявлений. Нефропатия легкой степени требует двухнедельной госпитализации. При средней выраженности симптомов и в тяжелой стадии больную кладут в стационар на 2-4 недели
Постоянно контролируют состояние плода, после выписки беременная находится под пристальным вниманием врачей в женской консультации. Пациентки с выраженным гестозом (нефропатией, преэклампсией, эклампсией) остаются в больнице до самих родов
Когда гестоз в форме среднетяжелой нефропатии не удалось купировать в течение 7-10 суток, нужно вызывать досрочные роды или делать кесарево. Если форма гестоза тяжелая, на лечебные мероприятия выделяют всего 2-3 часа. После этого значительно возрастает вероятность осложнений (смерть матери, нарушение трофики и гибель плода). При безрезультативности лечения переходят к родоразрешению.
Рожать самостоятельно женщина с гестозом может лишь тогда, когда ее состояние определяется врачами, как удовлетворительное, лечение показывает положительные результаты, а показатели жизнедеятельности плода (определенные на УЗИ, кардиотокографии) находятся в пределах нормы. Если у пациентки высокое давление, состояние ухудшается, данные анализов плохие, существует угроза для жизни плода, делают кесарево.
Чем осложняется гестоз
Осложнения гестоза во многих случаях ведут к смерти беременной и ребенка.
Чаще всего диагностируют сердечную и почечную недостаточность, отек легких, кровоизлияния и некрозы в печени, почках, селезенке, поджелудочной, ЖКТ.
Нередко при гестозе выявляют преждевременное отслоение плаценты, недостаточность плацентарного кровотока. Эти осложнения вызывают кислородное голодание, нарушение трофики и недоразвитость плода, иногда его смерть. При тяжелом гестозе часто диагностируют HELLP-синдром. Аббревиатура расшифровывается следующим образом: H – гемолиз, EL – увеличение печеночных ферментов в крови, LP – падение количества тромбоцитов.