Принципы лечения микроспории
При единичных очагах лечение ребёнок получает в домашних условиях, при множественных очагах и/или развитии гнойного процесса — условиях стационара.
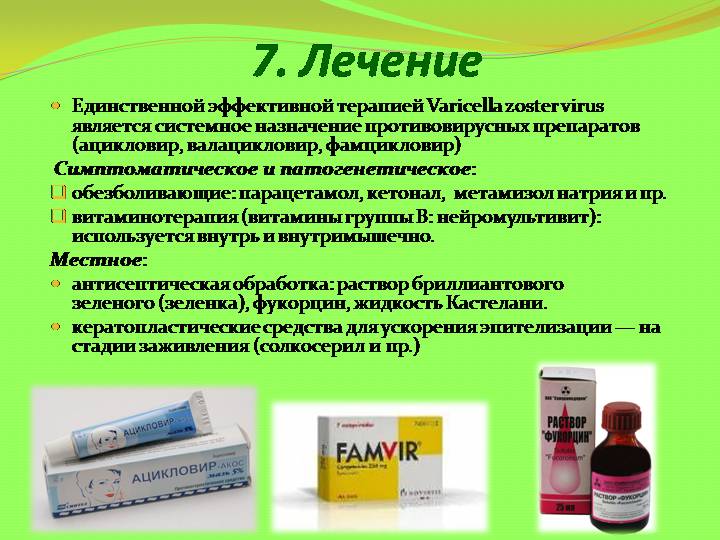
Назначаются противогрибковые препараты для приёма внутрь: Гризиофульвин, Итраконазол, Тербинафин (Ламизил).
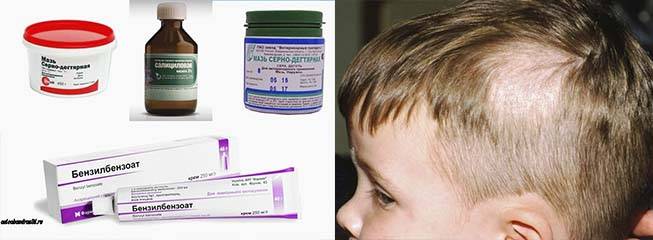
Местно очаги и прилегающие к нему участки кожи обрабатываются средствами, содержащими противогрибковые вещества:
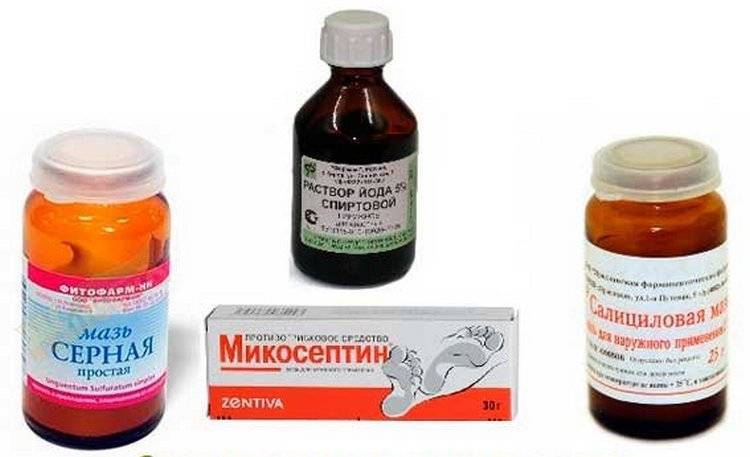
• Циклопироксоламин: Батрафен, Циклопирокс оламин, Дафнеджин, Циклопирокс, Себипрокс.
• Тербифин: Ламизил, Бинафин, Термикон.
Средства используются в виде геля, лосьона, раствора, спрея или мази.
Перед нанесением противогрибковых препаратов очаги обрабатываются раствором йода.
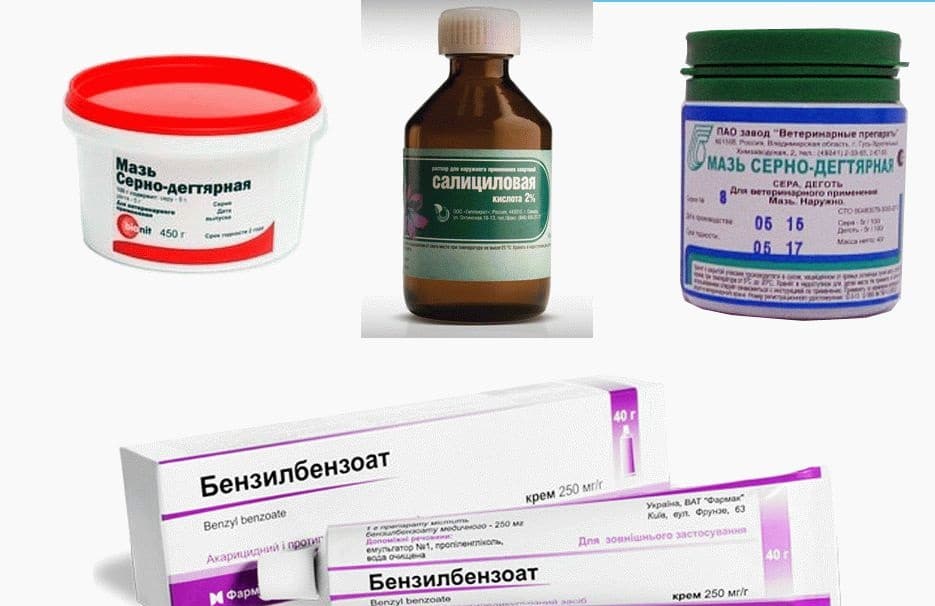
Для местного применения назначаются и другие средства, обладающие противогрибковыми свойствами и способностью очищать кожу от мертвых клеток (корочек): серные, серно-дегтярные или серно-салициловые мази.
Длительность лечения составляет от 4 до 8 недель, иногда при отсутствии положительного эффекта — дольше.
К основному лечению добавляются витамины, средства для защиты печени и улучшения кровообращения.
Псориаз волосистой части головы: классификация
В современной медицине выделят три степени поражения псориазом волосистой части головы.
- Легкая степень
Легкая эритема, легкое шелушение, незначительное или отсутствие инфильтрации и легкий зуд. Именно эта степень, если говорить о диагностике заболеваний, вызывает наибольшие проблемы в плане дифференциальной диагностики, в частности с себорейным дерматитом.
- Умеренная степень
Поражено меньше 50% волосистой части головы, эритема, шелушение, инфильтрация и зуд уже более выражен, чем при легкой степени. Но все равно этого может быть не достаточно, чтобы поставить диагноз.
- Тяжелая степень
Поражено более 50% волосистой части головы, уже выраженная эритема, выраженное шелушение, выраженная инфильтрация и может быть выраженный зуд.
Поражение не ограничивается волосистой частью головы.
Лечение детского лишая
Лечение ребенка должно обязательно проводиться под присмотром врача, который использует разные методы и препараты в зависимости от вида заболевания.
Используются следующие способы лечения:
- Способ Демьяновича. На кожный покров наносится 60% раствор гипосульфита натрия на водной основе, после чего лишай нужно обработать 6% раствором хлористоводородной кислоты.
- Подсушивающие средства — фукорцин или йод, которыми обрабатываются пораженные участки тела.
- Народные методы лечения. Инфицированные участки посыпают пеплом от сожженной газеты. Также применяют компрессы из травяных отваров растений: репейника, подорожника, фиалки трехцветной или хмеля.
Кроме основного лечения необходимо соблюдать правила по уходу за больным ребенком:
- На время убрать мягкие игрушки и ковры.
- Одежда больного должна стираться и гладиться отдельно.
- Полы в комнате, где находится больной, нужно мыть до трех раз за день с дезинфицирующим средством.
- Личные предметы и игрушки также дезинфицируются до двух раз на день.
- Запрещается купать ребенка в ванной на протяжении всей болезни.
- Не разрешается чесать пораженное место на коже, чтобы лишай не распространялся за пределами своей границы.
- Обязательное ношение хлопковой одежды, пропускающей воздух и не задерживающей на коже малыша влагу.
При лечении детского лишая нельзя забывать, что данное заболевание довольно коварно. Полное исчезновение грибка с кожного покрова не означает что заболевание вылечено, поэтому нельзя сразу прекращать процесс лечения. Побежден ли лишай полностью поможет понять только анализ крови.
06.10.2013
2220
Чем опасен лишай у детей?
Наибольшую опасность для детей имеют следующие последствия лишая:
- присоединение бактериальной инфекции;
- распространение патологии на внутренние органы (кости, мозг и др.);
- развитие иммунодефицита.
Однако, степень и характер осложнений после заболевания зависят от вида лишая. Так, розовый лишай протекает без побочных эффектов и не вызывает ухудшения здоровья ребенка. Трихофития приводит к образованию залысин, а отрубевидный, стригущий и красный лишаи вызывают присоединение вторичной инфекции, что значительно осложняет лечение.
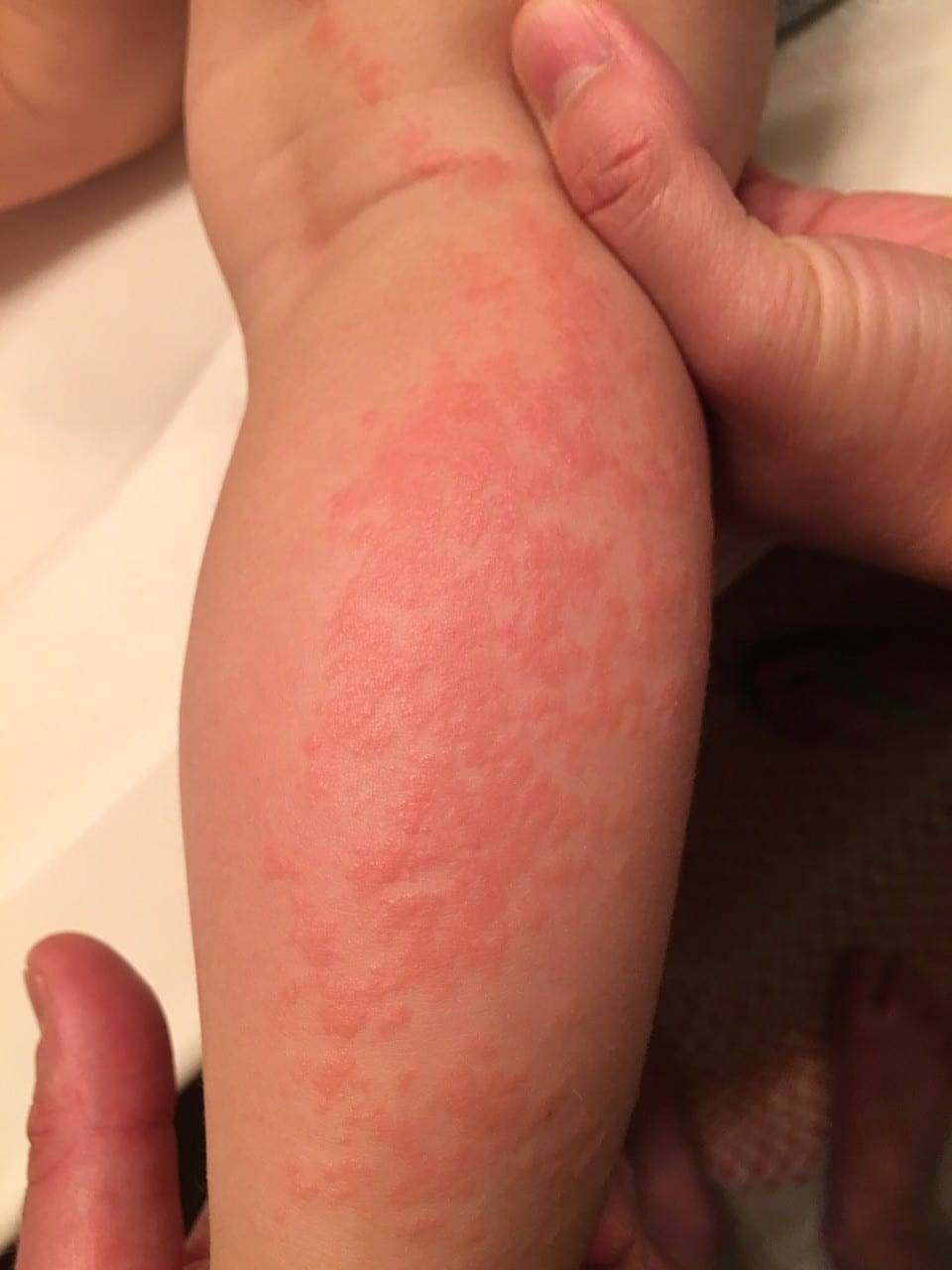
Опоясывающий лишай может спровоцировать постгерпетическую невралгию, а также:
- нарушение двигательной активности рук и ног;
- снижению и частичной утрате чувствительности конечностей;
- воспалительному процессу в структурах глаза (глазное яблоко, роговица и др.);
- воспаление тканей внутренних органов (печень, оболочки спинного и головного мозга, и др.).
Как выглядит лишай?
Характер специфической симптоматики лишая зависит от вида возбудителя и особенностей реакции организма на патоген.
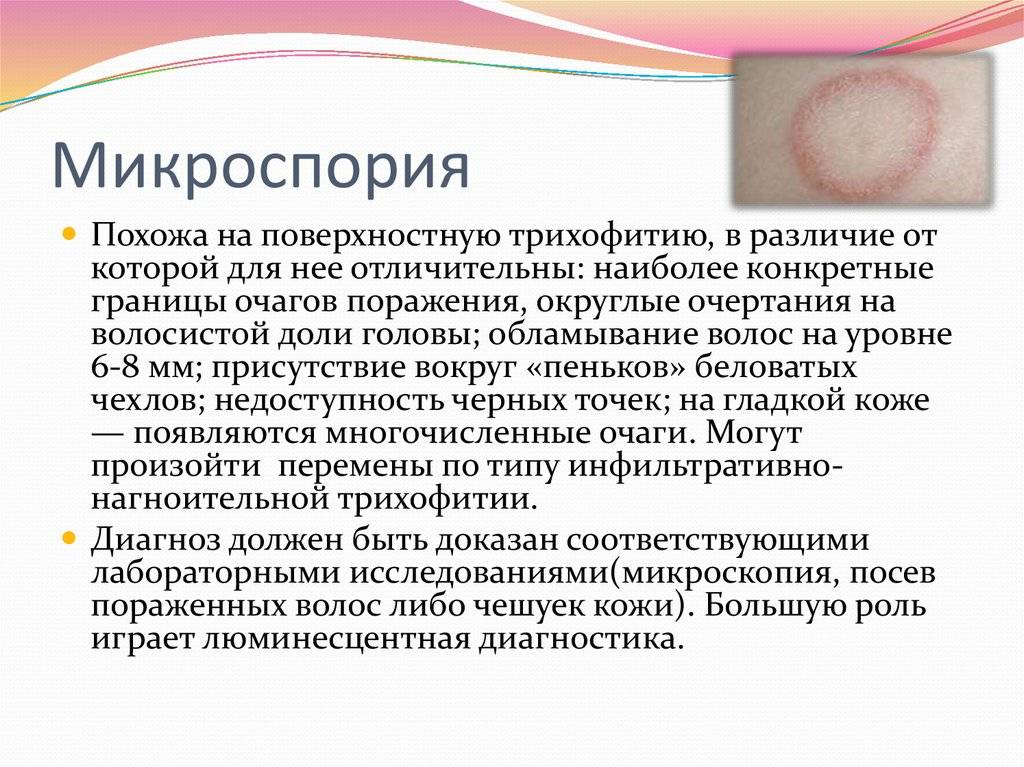
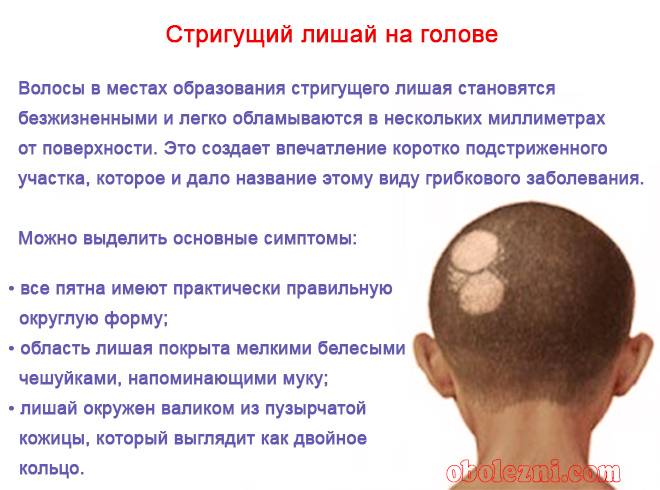
Так, стригущий лишай или трихофия вызывается грибом трихофитоном и в основном поражает детей до 14 лет. Наиболее частой локализацией стригущего лишая являются кожа головы и шеи, ногти и зона подмышечных впадин.
Признаки трихофии:
- четко ограниченное красное или розовое пятно на волосистой части кожи;
- высокая скорость увеличения площади пятна;
- отек и сыпь (пузырьки) на пораженном участке кожи;
- появление белых чешуек на пятне лишая;
- частое отсутствие зуда;
- поредение волос в зоне воспаленной кожи и др.
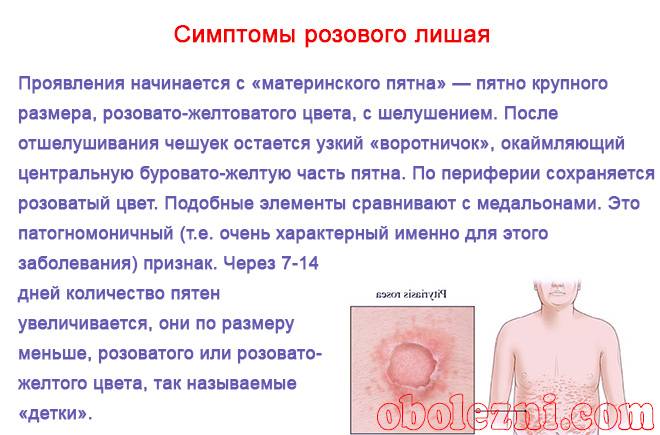
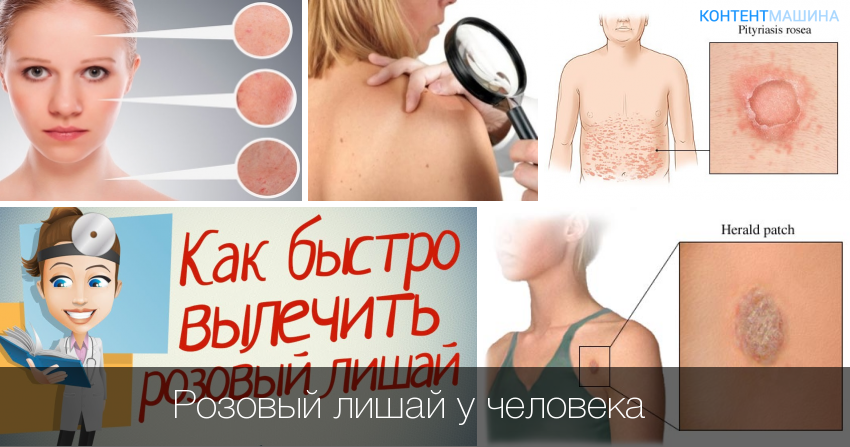
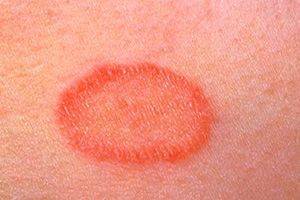
Лишай Жибера (розовый) предположительно вызывается вирусом герпеса и локализуется преимущественно на спине, животе, на лице и в складках кожи.
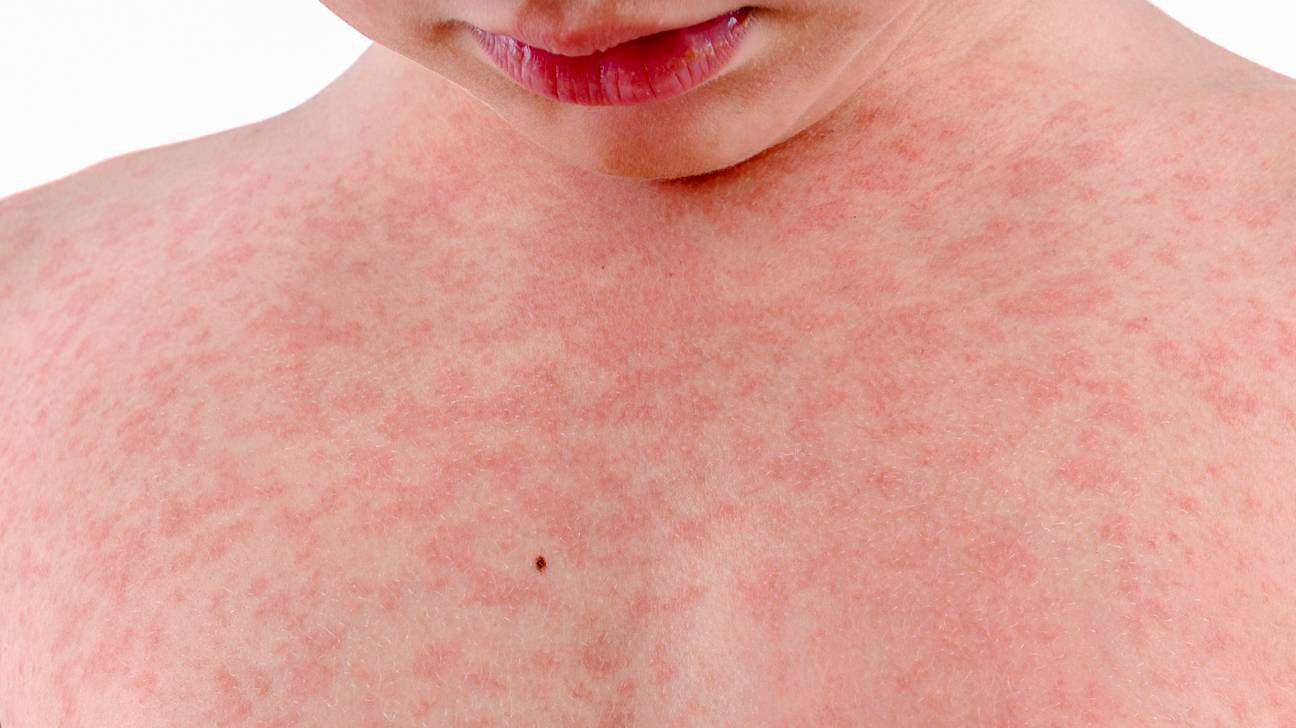
Признаки розового лишая:
- наличие одного большого (материнского) пятна, которое постепенно увеличивается в размере;
- пятно округлой формы с четкими границами;
- сухая шелушащаяся кожа в центре пятна;
- зуд кожи.
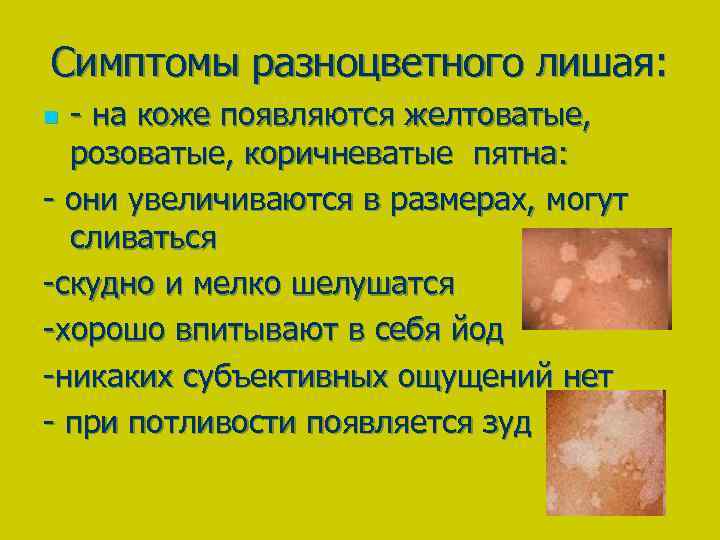
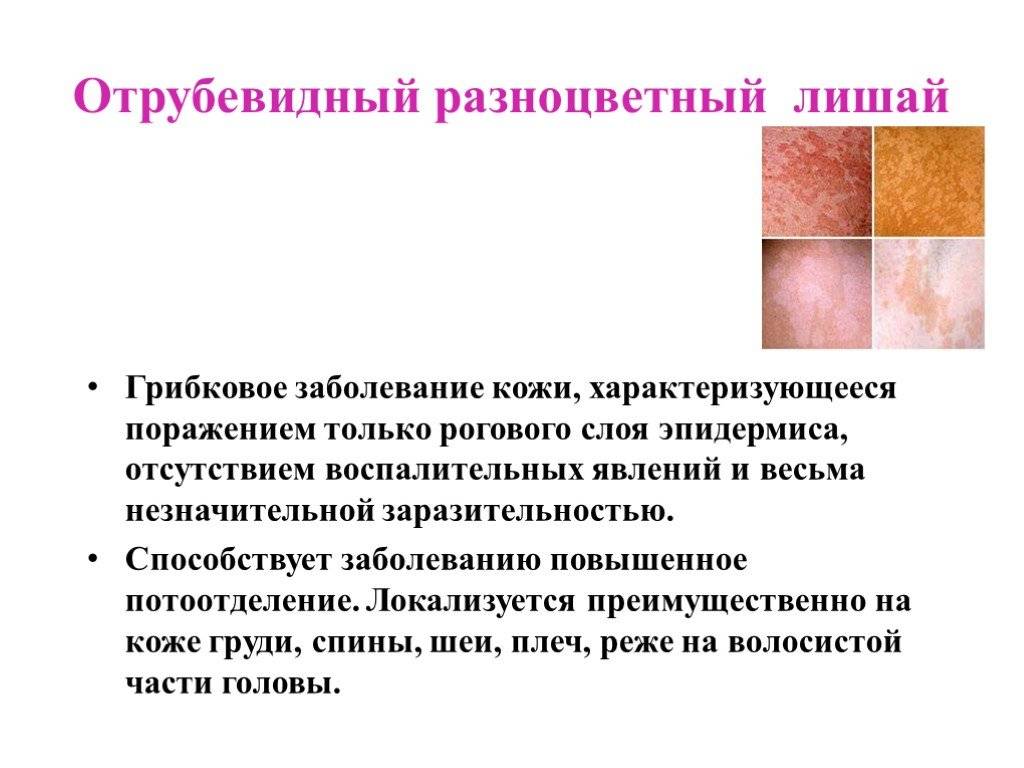
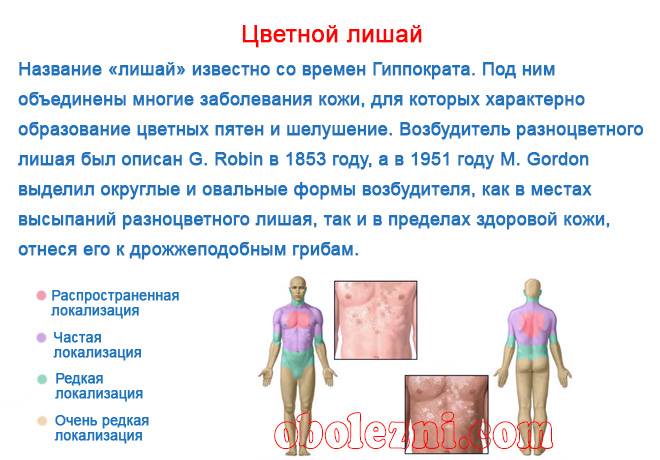
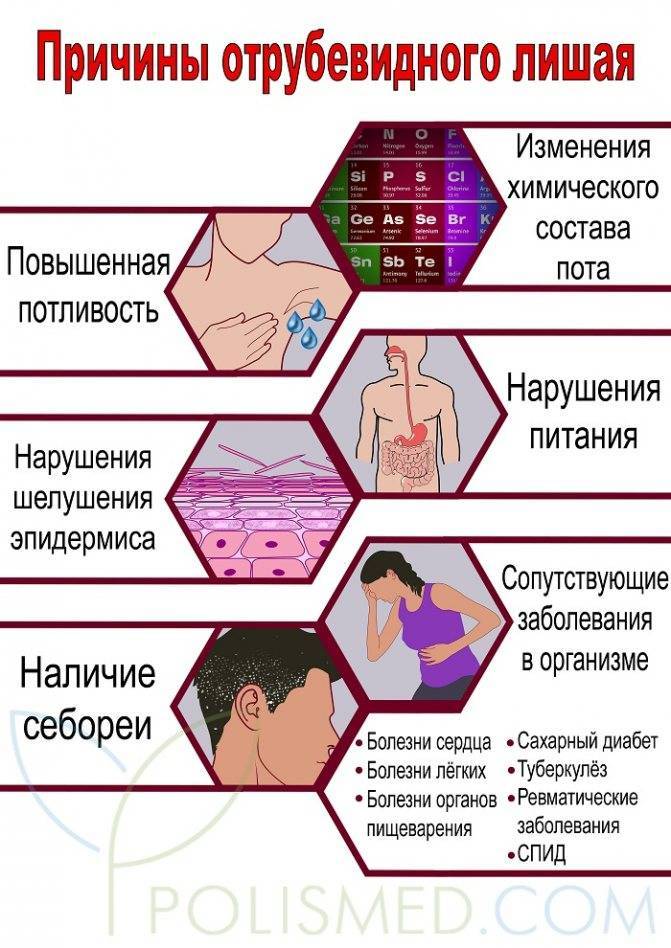
Отрубевидный или разноцветный лишай возникает у детей вследствие активности грибков Malassezia furfur и Pityrpsporum orbiculare, которые локализуются в роговом слое кожи и постепенно охватывают всё большие участки кожного покрова. В основном данному типу заболевания подвержена кожа груди, живота и спины, особенно у детей с гормональными нарушениями (сахарный диабет, ожирение и др.) и гипергидрозом (повышенная потливость). Также данную форму заболевания могут спровоцировать: туберкулез, лейкоз или ревматизм.
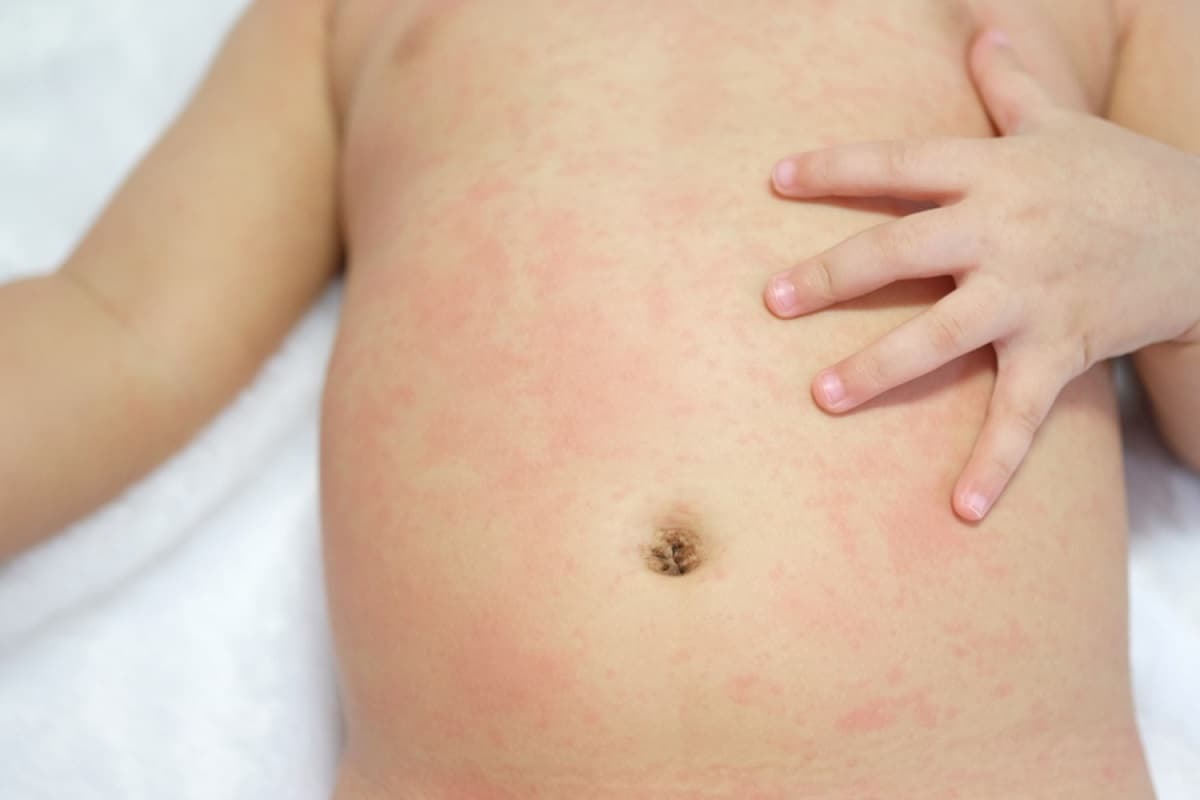
Признаки отрубевидного лишая:
- на ранней стадии пятна зеленоватого цвета без четких границ, которые потом трансформируются в желтый, коричневый или розовый цвет;
- склонность образовывать крупный очаг поражения кожи;
- шелушение и зуд, особенно на фоне стресса и гигиенических процедур.
Опоясывающий лишай или опоясывающий герпес вызывается вирусом герпеса, но в детском возрасте имеет форму ветряной оспы или ветрянки, к которой вырабатывается пожизненный иммунитет.
Этиология красного плоского лишая достоверно не установлена, он локализуется, как на коже запястий, живота, груди, так и на слизистых оболочках.
Признаки красного плоского лишая:
- плоские узелки на коже красного или фиолетового цвета, склонные к образованию крупных очагов патологии;
- бледно-розовые плоские узелки на слизистых покровах;
- зуд и чувствительность пораженных участков кожи;
- деформация ногтевой пластины, с последующим её разрушением.
Простой лишай лица или сухая стрептодемия возникает по причине активности стрептококка и локализуется преимущественно на лице, но также на коже ягодиц, конечностей и спины.
Признаки простого лишая лица:
- округлые розовые шелушащиеся пятна до 4 см в диаметре;
- отсутствие зуда;
- исчезновение пятен под воздействием ультрафиолета;
- наличие временной депигментации в месте пятен лишая.
Причины заболевания лишаем
Этиология отдельных форм лишая день не выявлена, но установлены определенные факторы, провоцирующие их появление и рецидив:
- генетическая предрасположенность;
- аллергические реакции;
- стресс;
- переохлаждение;
- перенесенное вирусное заболевание.
Ослабление иммунитета при различных заболеваниях в отдельных случаях провоцирует возникновение отрубевидного или разноцветного (его второе название) лишая.
Как выглядит лишай на коже человека
Эта болезнь чаще возникает у людей старше 30-35 лет. Но в последние годы медики отмечают, что участились случаи проявления лишая у более молодых людей разного пола. Возможность заражения различными видами лишая сохраняется до 70 лет.
Лечения мазями опоясывающего лишая
Опоясывающий лишая считается более сложной формой кожной патологии, так как поражает не только кожный покров но и нервную систему. Эта форма кожной патологии провоцируется вирусом герпеса, потому возбудитель концентрируется в нервных ганглиях.
Высыпания проявляются по ходу нервных стволов и представляют собой:
- чувствительные пузырьковые высыпания, наполненные серозным содержимым;
- зуд и неприятные ощущения в области высыпаний.
Человек испытывает ощутимый болезненный дискомфорт, возможно также повышение температуры и ломота в мышцах.
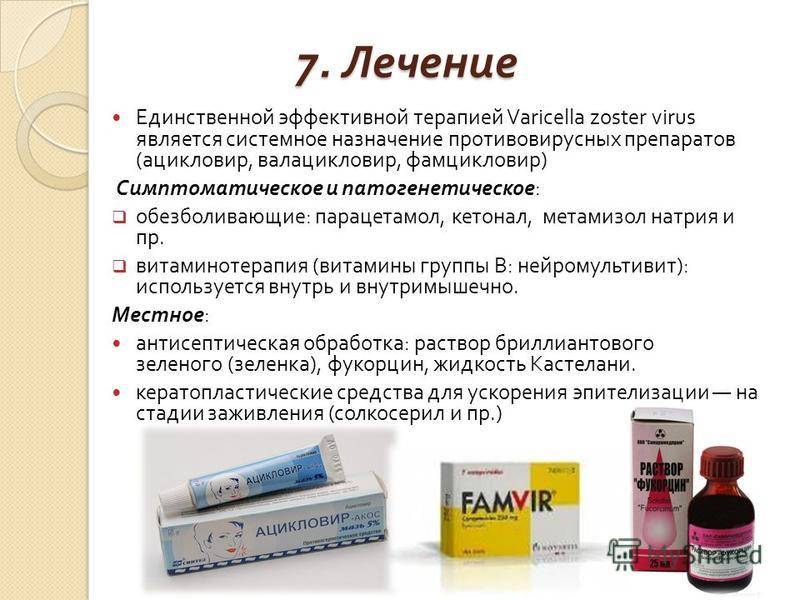
От опоясывающего лишая помогает сложное комбинированное лечение, в том числе симптоматическое.
Ацикловир мазь от лишая
Высокую активность в отношении герпесвирусного возбудителя проявляет мазь Ацикловир. Активные вещества воздействуют на микроорганизмы.
- останавливает появление новых болезненных высыпаний;
- снижает риск возникновения висцеральных осложнений;
- способствует регенерации поврежденных тканей;
- устраняет болезненные проявления и ощущения.
Мазь накладывают на пораженные участки кожного покрова 5 раз в сутки курсом до 10 дней. Применение такой мази от опоясывающего лишая снижает риск повторного инфицирования кожных покровов и способствует переходу активности вируса в латентное состояние.
Выбрать лекарственный препарат для лечения опоясывающего лишая поможет дерматолог, доктор также может рекомендовать схему симптоматического лечения при тяжелом протекании заболевания. Часто специалисты назначают своим пациентам комбинированную терапию: местное лечение мазью и прием противовирусных препаратов внутрь.
Любое местное средство от лишая может быть правильно подобрано только специалистом, доктор также скорректирует схему и длительность лечения. Самолечение при таких видах заболевания может привести к сложным последствиям и непростым осложнениям. В тем опасность лишая, можно узнать на нашем сайте.
Как передается лишай?
Основными источниками заболевания являются уличные коты и собаки, или предметы, содержащие чешуйки их кожи, пораженные возбудителем – зоонозная форма. Однако, лишай может передаваться и от человека к человеку – антропонозная форма передачи, а также с помощью грибков, обитающих в почве – геофильный путь передачи. Вирусы же, как причина, лишая, могут долгое время находиться в организме человека и животных, и только при снижении иммунитета ребенка провоцировать заболевание.
Лишай не всегда заразен. Так, детская мокнущая экзема возникает вследствие инфицирования микротрещин кожи, дерматозов или при наличии аллергической реактивности у родителей ребенка. Согласно наблюдениям специалистов, аллергические заболевания матери (астма, ринит или нейродермит) на 40% увеличивают вероятность возникновения экземы у ребенка. А розовый лишай Жибера нередко является следствием ОРВИ и не передается другим людям.
Периодом высокого риска заражения лишаем являются весна-лето, так как большую часть времени ребенок проводит на улице и в контакте с другими детьми.
Контагиозными (заразными) видами лишая являются розовый, стригущий и опоясывающий. Они требуют обязательной изоляции ребенка для предупреждения стремительного распространения заболевания.
Не передаются красный плоский, отрубевидный лишай, а также псориаз и мокнущая экзема.
Лишай у детей: особенности болезни
Лишай бывает практически у 90% детей, поражая кожу как грудничков, так и более старших малышей. Встречается в подростковом возрасте. Существует множество видов болезни, и точная дифференциация позволяет провести наиболее правильную терапию. Помощь врача (педиатра, миколога, дерматолога) в данном случае незаменима: во-первых, врач поставит правильный диагноз, проведя необходимые анализы (высыпания при лишае схожи со многими другими кожными поражениями), во-вторых, назначит соответствующее лечение с учетом всех показаний, степени тяжести и возраста ребенка. Каждый вид лишая требует разного подхода и длительности применения тех или иных средств. Поэтому прежде чем лечить лишай у ребенка, следует поставить правильный диагноз. Самостоятельно это сделать практически нереально.
Симптомы всех видов болезни схожи. Лишай у детей проявляется шелушащимися пятнами, сначала малозаметными, после – более выраженными. Их окраска бывает от светло-розовой до ярко красной, может становиться коричневой со временем. Пятна зудят, чешуйки похожи на белесые хлопья. У детей, особенно младшего возраста, может повыситься температура; лимфоузлы увеличиваются. Пятна появляются на шее, груди, спине, плечах, животе и бедрах, некоторые виды грибов «живут» на голове и ногтях.
Методы диагностики подагры
Диагностика подагры включает в себя физикальные, лабораторные и инструментальные методы исследования. Диагноз «подагра» ставится при совпадении нескольких признаков, характерных для данного заболевания
Физикальная диагностика
Физикальная диагностика предполагает визуальный осмотр пациента и пальпацию. Результаты осмотра сопоставляются с жалобами пациента и историей заболевания.
Лабораторная диагностика
Лабораторная диагностика позволяет установить, что причиной патологических изменений в суставе является нарушение обмена мочевой кислоты. Решающую роль в этом играют следующие анализы:
биохимический анализ крови (важен показатель мочевой кислоты в плазме крови);
анализ синовиальной (внутрисуставной) жидкости на наличие в ней уратов. Для этого делается пункция сустава.
для оценки скорости клубочковой фильтрации может проводиться суточный сбор мочи.
Если есть необходимость подтвердить, что обнаруженные новообразования в суставе представляют собой тофусы, проводится биопсия с дальнейшим исследованием их содержимого.
Инструментальная диагностика
Рентгенография позволяет выявить патологические изменения в суставах. Они имеют место на поздних стадиях, поэтому начало заболевания с помощью рентгенологических методов установить невозможно. Для выявления тофусов (они не всегда выступают над поверхностью кожи) используются компьютерная томография или МРТ.
На ранних стадиях может применяться УЗИ. С помощью ультразвука обнаруживаются довольно мелкие отложения солей, поэтому на УЗИ видны тофусы ещё на стадии их формирования. Также характерным признаком подагры является «двойной контур» – возникновение эхогенной полоски, идущей параллельно линии суставного хряща. Она возникает, потому что кристаллы соли не проникают в структуру хряща, а просто покрывают его сверху, создавая дублирующий контур, хорошо заметный при исследовании.
Чтобы точно продиагностировать заболевание, запишитесь на прием к специалистам сети «Семейный доктор».
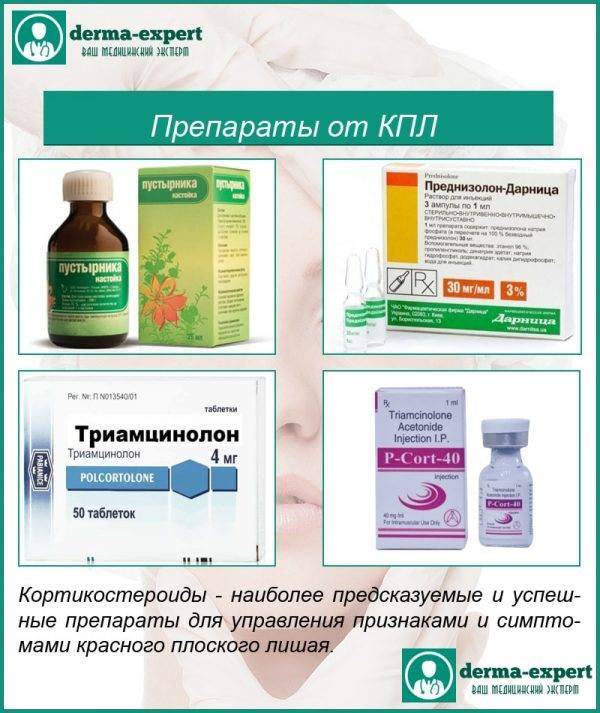
Терапия псориаза волосистой части головы
При лечении псориаза активно применяются кортикостероиды. Они, как известно, обладают побочными эффектами и, в частности, вызывают атрофию кожи и, естественно, чем длительнее мы применяем эти средства, тем больше вероятность такого побочного эффекта.
Широко применяются аналоги витамина D3. У них тоже есть свои недостатки. Для того, чтобы получить необходимый эффект от терапии этими средствами, должно пройти достаточно времени. При этом могут наблюдаться различные осложнения.
Нередко при псориазе волосистой части головы используют лечение салициловой кислотой, упоминания об этом есть и в рекомендациях Европейского консенсуса.
Препараты цинка – они имеют ряд побочных эффектов, чаще всего вызывают сухость кожи в местах несения.
Фототерапия – также может вызвать осложнения, возможно канцерогенное действие и т.д.
Существуют исследования, в которых собраны мнения пациентов с псориазом волосистой части головы о существующих средствах терапии:
- более 50% (почти 55%) не удовлетворены терапией шампунем дегтя, не удовлетворены топическими стероидами длительного контакта и продуктами салициловой кислоты.
- до 73% пациентов не соблюдают соответствующий режим лечения.
- 72% больных использует свыше 8 недель топические стероиды, а это повод для развития побочных эффектов.
- 73% пациентов обеспокоены возможными нежелательными явлениями на фоне применения топических стероидов длительного контакта. Врачи хорошо знают, что одна из проблем применения кортикостероидов – это стероидофобия.
Помимо традиционных лекарственных форм сейчас все чаще начинают использовать шампунь. При помощи шампуня осуществляется должный контакт с кожей волосистой части головы. Он легко смывается, помогает справиться с сальностью волос. Шампунь возможно использовать в качестве терапии короткого контакта.
Мнение пациентов об идеальном препарате для лечения псориаза волосистой части головы:
34% пациентов считают, что оно должно быть эффективным.
21% – хотят быть уверены в его безопасности
для 17% пациентов важное значение имеет легкость при нанесении. 17% – рассчитывают на отсутствие сальности
15% опрошенных говорят о необходимой совокупности других качеств.
Симптомы питириаза
Клинические проявления розового лишая обусловлены воздействием инфекционных возбудителей и развитием аллергических реакций. Кожное заболевание проявляется следующими симптомами:
- Общая слабость, увеличение лимфоузлов, повышенная температура тела.
- Образование на теле небольших розоватых, а также розовато-лиловых пятен, имеющих симметричную форму и проступающих по линиям Лангера. Высыпания появляются на спине, конечностях, на груди, на шее, в паху и на других участках тела.
- Появление на коже 2-3 ярко-красных материнских бляшек (их диаметр – 4 см), усеянных чешуйками. Через неделю из этих больших пятен образуются небольшие высыпания-отсевы розового оттенка.
- Пятна-отсевы распространяются по всему телу и увеличиваются в размерах (их диаметр – 1-2 см), могут шелушиться, по форме напоминают медальоны.
- Сильный кожный зуд.
- Повышенная раздражительность.
При грамотной терапии симптомы питириаза пропадают через 5-8 недель, пациент полностью выздоравливает. Более продолжительная терапия требуется, если высыпания имеют плотные узелки, волдыри или папулы. В исключительных случаях розовый лишай переходит в экзему, развиваются гнойные воспаления кожи, фолликулиты, стрептококковые инфекции и пр. Развитию осложнений способствует чрезмерная потливость пациента, склонность к аллергии, постоянное трение кожи и неправильное лечение.